Эзофагит - диагностика, классификация
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Эзофаги́т — заболевание пищевода, сопровождающееся воспалением его слизистой оболочки. Классификация:
· по происхождению: первичные, вторичные эзофагиты;
· по течению: острые, (подострые), хронические;
· по характеру изменений слизистой оболочки: катаральные, эрозивные, отечные, язвенные, гемморрагические, некротические, псевдомембранозные, эксфолиативные, флегмонозные;
· по локализации: диффузные (распространенные), локализованные, рефлюкс-эзофагиты;
· по степени ремиссии: легкие, среднетяжелые, тяжелые;
· осложнения: кровотечение, перфорация.
- в зависимости от действующего фактора: алиментарные, профессиональные, застойные, аллергические.
Этиопатогенез. 1.Желудочно-пищеводный рефлюкс (кислотно-пептический фактор). Если причиной эзофагита является рефлюкс, то называется он рефлюкс-эзофагитом. 2.инфекции (грибки рода кандида или вирус простого герпеса). 3. Ожоги химическими средствами, щёлочью или кислотой, растворителями. 4. Физическое повреждение пищевода в результате лучевой терапии или введение зонда.
Клиника. Острый эзофагит – боли выраженны при прохождении пищи. В подавляющем большинстве случаев он протекает в сочетании с болезнями желудка и поражает обычно нижнюю часть пищевода. Может повышаться температура тела, отмечается общее недомогание, появляются неприятные ощущения по ходу пищевода во время продвижения пищи, может беспокоить жжение, иногда резкая боль в пищеводе. Больные могут жаловаться на боль в области шеи, отрыжку, слюнотечение, нарушается глотание.
Хронический эзофагит – хроническое воспаление стенки пищевода. Болезнь может развиться при недостаточно вылеченном остром эзофагите либо как первично-хронический процесс. Может развиться при длительном приеме чрезмерно грубой или острой пищи, крепких алкогольных напитков. Сопровождается болями за грудиной и в подложечной области, нередко он сочетается с гастритом или дуоденитом, что дает разнообразную клиническую картину. Больные жалуются на чувство саднения за грудиной непосредственно после проглатывания пищи; могут появляться и боли, не зависящие от приёма пищи, особенно во время бега, при прыжках или форсированном дыхании. Иногда боли возникают при лежании на спине, они могут быть в виде приступов и отдавать в шею, спину или в область сердца. В большинстве случаев наблюдается отрыжка воздухом или с примесью желудочного содержимого после еды и физической нагрузки, жалобы на изжогу, особенно вечером и ночью; возможны также тошнота, рвота, икота, слюнотечение, затрудненное дыхание. Икота обычно начинается после отрыжки и продолжается длительное время.
Диагностика. Диагноз пептического эзофагита устанавливают на основе анамнеза, наличия характерных симптомов заболевания. Рентгенологическое исследование (в положении лежа на спине с приподнятым ножным концом) позволяет обнаружить желудочно-пищеводный рефлюкс, симптомы эзофагита. Ценную информацию дает внутрипищеводная рН-метрия в течение 24 ч. Снижение рН в нижнем отделе пищевода до 4,0 и ниже указывает на наличие желудочно-пищеводного рефлюкса. Сцинтиграфия пищевода с "Тс и подсчетом сигналов изотопной метки над пищеводом после введения препарата в желудок с высокой достоверностью выявляет рефлюкс желудочного содержимого. Определение давления в пищеводе при проведении эзофагоманометрии позволяет выявить характерное для дисфункции нижнего пищеводного сфинктера и рефлюкса снижение давления более чем на две трети от нормального. При эзофагоскопии определяют характер изменений слизистой оболочки.
По данным эзофагоскопии различают несколько стадий воспалительных изменений слизистой оболочки пищевода: I стадия — одиночные эрозии; II стадия — сливающиеся, но не циркулярные эрозии; III стадия — циркулярные дефекты; IV стадия — осложнения рефлюкс-эзофагита (язвы, стриктуры, короткий пищевод, цилиндроклеточная метаплазия эпителия).
Лечение. Консервативное лечение показано больным с неосложненным течением заболевания. Оно включает в себя: Общие рекомендации (после принятия пищи избегать наклоны вперед и не ложиться в течение 1,5 часов, спать с приподнятым не менее чем на 15 см головным концом кровати, не носить тесную одежду и тугие пояса, ограничить потребление продуктов, агрессивно действующих на слизистую оболочку пищевода (жиры, алкоголь, кофе, шоколад, цитрусовые и др.), отказаться от курения).
При рефлюкс-эзофагите первостепенным является лечение основного заболевания, создающего условия для рефлюкса (грыжа пищеводного отверстия диафрагмы, пилородуоденальный стеноз). Консервативное лечение: в зависимости от стадии эзофагита назначают механически и химически щадящую диету, дробное питание (4—6 раз в день). Последний прием пищи должен быть разрешен за 3—4 ч до сна. Для снижения кислотности желудочного сока назначают блокаторы Н2-рецепторов (ранитидин, фамотидин), омепразол, антацидные, спазмолитические препараты. Целесообразно назначать обволакивающие средства (вентер-сукральфат), прокинетики (метоклопрамид, цизаприд, мотилиум), увеличивающие силу сокращения нижнего пищеводного сфинктера и время эвакуации содержимого желудка. Для уменьшения болевых ощущений следует рекомендовать местноанестезирующие препараты, седативные, антигистаминные средства, витамины.
Не рекомендуется назначать средства, понижающие тонус нижнего пищеводного сфинктера (антихолинергические и бета-адренергические препараты, блокаторы кальциевых каналов, кофеин). Следует исключить прием алкоголя и курение. При эзофагите I—II стадии консервативное лечение может быть успешным.
Хирургическое лечение показано при аксиальной грыже пищеводного отверстия диафрагмы, сопровождающейся эзофагитом III—IV стадии, а также при кровотечении и стенозе. Безуспешность консервативного лечения также может служить показанием к операции. В настоящее время рекомендуют применять антирефлюксные операции, при которых корригируют угол Гиса. Чаще производят фундопликацию по Ниссену, Билсэй или терес-пластику по Хиллу (НШ).
При операции Ниссена вокруг пищевода из фундального отдела желудка создают муфту в виде манжетки. Несколькими швами фиксируют окутывающую пищевод заднюю стенку желудка к передней и к пищеводу. В последнее время для корригирования угла Гиса и предотвращения рефлюкса применяют пластику с помощью круглой связки печени (терес-пластика по Хиллу). Круглую связку отсекают от брюшной стенки, проводят вокруг пищевода через угол Гиса и фиксируют к желудку.
Эзофагит
Эзофагит – это болезнь воспалительного характера, которая локализуется на слизистой пищевода. Если пациент вовремя обращается к врачу и не запускает развитие заболевания, оно легко лечится и не дает осложнений.
Эзофагиту подвержены как взрослые, так и дети. Однако у малышей эта патология встречается гораздо реже.
Причины эзофагита
- Рефлюксная болезнь. Это одна из самых распространенных причин развития эзофагита у взрослых и детей. Заброс желудочного сока в пищевод вызывает раздражение и воспаление слизистой оболочки.
- Ожег химическими веществами. Нередко причиной патологии становится прием кислот или щелочей, в том числе алкогольных напитков.
- Травмы пищевода физического характера. У взрослых травмирование слизистой оболочки возможно при проведении фиброгастроскопии. У детей нередко причиной становится проглоченный острый предмет.
- Бактериальные и вирусные инфекции. Патогенные микроорганизмы могут стать причиной развития эзофагита в случае сниженного иммунитета. Нередко такая патология наблюдается у ВИЧ-инфицированных людей, или находящихся на гормональном или лучевом лечении пациентов.
Классификация эзофагитов
По характеру течения заболевания:
- острый (имеет яркую клиническую картину и возникает внезапно);
- хронический (характеризуется неяркой симптоматикой, периодическими обострениями).
По морфологическим признакам:
- Катарально-отечный – проявляется покраснением слизистой оболочки, отеком.
- Эрозивный – проявляется образованием неглубоких язв.
- Геморрагический – на слизистой оболочке пищевода образуются язвы и кровянистые подтеки.
- Некротический – характеризуется образованием глубоких изъязвлений черного цвета.
- Флегмозный - образуются при попадании на слизистую пищевода инфицированного бактериями инородного тела.
- Эксфолиативный – характеризуется образованием на стенках пищевода серой пленки, которая с трудом снимается и оставляет кровоточащие раны.
- Псевдомембранозный - имеет схожие черты с предыдущим видом, однако пленка на слизистой хорошо снимается и не кровоточит.
По причине заболевания:
- Алиментарная форма – образуется при нарушении режима питания.
- Застойная форма – образуется из-за нарушения проходимости пищевода.
- Профессиональная форма – частое явление у работников химических предприятий.
- Аллергическая форма – нередко диагностируется в детском возрасте.
Симптомы эзофагита
При поражении слизистой оболочки пищевода нередко наблюдается изжога, особенно после еды. Больные испытывают тяжесть в животе и тошноту. Иногда появляются болевые ощущения после приема пищи, икота. Если на этом этапе пациент не обращается за медицинской помощью, формируются иные признаки болезни: сильные боли вверху живота, дискомфорт при глотании, кашель по ночам. Если в месте раздражения присоединяется инфекция, может повыситься температура тела.
Дети до 5 лет редко могут описать свои ощущения. Поэтому эзофагит у малышей можно заподозрить по следующим признакам: плач и беспокойство после кормления; отказ от еды, ночной кашель.
Диагностика эзофагита
Обычно заболевание не вызывает проблем с диагностикой. Опытный врач по описанным симптомам может поставить диагноз. Однако для уточнения запущенности процесса специалисты назначают дополнительное обследование. В него входит:
- ОАК;
- ОАМ;
- кал на скрытую кровь;
- фиброгастроскопия с биопсией поврежденных участков пищевода;
- рентгеновский снимок пищевода.
Лечение эзофагита
Лечение эзофагита проводится консервативным (медикаментозным) способом или хирургически. Крайне важно соблюдение режима питания и специальной диеты. Как правило, курс занимает от 2 до 3 недель.
Если врач считает необходимым, назначается хирургическая операция. Во время ее проведения специалист иссекает язвы и иные повреждения пищевода. Такой метод показан при неэффективности консервативной терапии.
Диета при эзофагите
- Дробное и частое питание.
- Отказ от употребления пищи и даже чая за 2 часа до сна.
- Отказ от приема свежего молока.
- Щадящий температурный режим.
- Отказ от острого.
- Исключение алкогольных напитков.
- Отказ от курения.
Возможные осложнения
Чем позже пациент обратился к врачу, тем выше вероятность появления осложнений. Эзофагит может спровоцировать открытое кровотечение из пищевода, развитие перитонита и образование злокачественной опухоли. Нередко эта патология становится причиной сужения просвета пищевода и формирования рубцов на слизистой.
Статьи: Классификации рефлюкс-эзофагита и их критический анализ
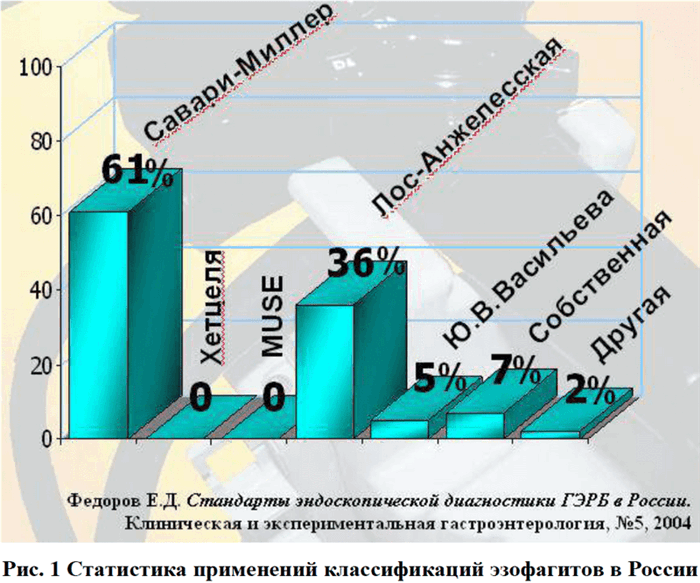
Рефлюкс-эзофагит - одно из пищеводных проявлений гастроэзофагеальной рефлюксной болезни, при котором на фоне хронического гастроэзофагеального рефлюкса в не ороговевающем многослойном плоском эпителии возникает воспаление разной степени тяжести от поверхностного до эрозивного и язвенного эзофагита.
Большинство пациентов (60%) с типичными для рефлюкса симптомами не имеют признаков эрозивного эзофагита при эндоскопии [6]. Считается, что эти пациенты страдают неэрозивной рефлюксной болезнью (НЭРБ) [10]. В японских исследованиях НЭРБ диагностируется довольно часто (50%-70%) среди всех пациентов с симптомами рефлюкса[18], аналогичные данные по распространенности НЭРБ были опубликованы и в Европе [15].
НЭРБ как и эрозивный рефлюкс-эзофагит является формой гастроэзофагеальной рефлюксной болезни. К такому выводу пришли эксперты в согласительном совещании по проблеме НЭРБ в г. Вевё (Швейцария, 2007) [20] На этом совещании было утверждено следующее консенсусное определение НЭРБ: «НЭРБ – это субкатегория ГЭРБ, характеризующаяся наличием вызванных [гастроэзофагеальным] рефлюксом и снижающих качество жизни симптомов без эрозий/повреждений слизистой оболочки пищевода, выявляемых при проведении обычного эндоскопического исследования, и в отсутствие антисекреторной терапии в данный момент. Подтвердить диагноз НЭРБ могут лекарственные пробы с проведением антисекреторного лечения, обнаружение патологического [гастроэзофагеального] рефлюкса или выявление специфических симптомов при проведении новых [высокотехнологичных] методов эндоскопического исследования».
У большей части больных НЭРБ при эндоскопическом исследовании выявляются признаки минимальных изменений слизистой пищевода, характерные для поверхностного хронического рефлюксного эзофагита. Основной эндоскопический признак этих изменений-непрозрачность слизистой пищевода и, как следствие, невозможность дифференцировать палисадные сосуды подслизистого слоя пищевода, что может происходить по двум разным причинам:
1. Из-за хронического воспаления в слизистой оболочке пищевода происходит увеличение межклеточных пространств многослойного плоского эпителия[9], гиперплазия базальноклеточного слоя и удлинение папиллярных сосочков[13], что утолщает сквамозную слизистую, делая ее нерозрачной, «мутной», похожей на белый жемчуг. При этом, на эндоскопии палисадные сосуды не дифференцируются, но более контрастно и отчетливо видна Z-линия.
2. При хроническом воспалении в слизистой оболочке пищевода происходит увеличение кровенаполнения и дилатация внутрисосочковых капилляров[23], что придает слизистой пищевода красный оттенок, отечность и непрозрачность. Палисадные сосуды при этом не дифференцируются, а Z-линия приобретает нечеткость, размытость контура.
Японские эндоскописты разделили эти минимальные изменения на две большие группы: акантозные «белые» и эритематозные «красные», но классифицировали их внутри одной категории как минимальные изменения слизистой при рефлюкс-эзофагите. Насколько верно объединение этих состояний, в силу каких патогенетических механизмов при рефлюкс- эзофагите развиваются «белые» или «красные» изменения, являются ли они последовательными звеньями одного процесса? На эти вопросы исчерпывающие ответы пока не получены и японские специалисты призывают коллег обращать внимание на малые признаки воспаления при рефлюкс-зофагитах, описывать их, классифицировать и продолжить изучение этих признаков для полного и ясного понимания патогенеза рефлюксной болезни пищевода. Пока, среди опубликованных классификаций рефлюкс-эзофагитов, только Японская модификация Hoshihara (1996) [12] Лос-Анджелесской классификации и система градации эзофагитов Японского Общества патологии пищевода (JSDE) от 1973 г. [24], модифицированная в 1997(8) г. [16] включают в стадию минимальных изменений «белую мутность».
Таблица №1. Японская модификация Hoshihara (1996) Лос- Анджелесской классификации:
Рефлюкс-эзофагит (ГЭРБ)

Изжога является основным симптомом рефлюкс-эзофагита или гастроэзофагеальной рефлюксной болезни (ГЭРБ) – хронического заболевания, которое выражается в поражении нижнего отдела пищевода из-за попадания в него содержимого желудка.
Симптомы гастроэзофагеальной рефлюксной болезни
Характерные симптомы гастроэзофагеальной рефлюксной болезни – изжога, боли в области грудины, кислая отрыжка, срыгивание, тошнота, болезненное и затрудненное прохождение пищи, дискомфорт после приема пищи, метеоризм. Погрешности в диете (употребление жирного, газированных напитков, алкоголя), курение, физические нагрузки, ношение одежды с тугим поясом могут провоцировать усиление симптомов.
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ, рефлюкс-эзофагит) – одно из самых распространенных заболеваний пищевода, эпизодически его симптомы, в первую очередь изжога, возникают у половины взрослого населения страны, мужчины и женщины болеют одинаково часто, как правило в возрасте от 20 до 45 лет.
ГЭРБ – болезнь коварная, без должного лечения она может привести к серьезным осложнениям, в том числе к раку пищевода. Опасность усугубляется тем, что несмотря на массу малоприятных симптомов, портящих им жизнь, многие люди не спешат обращаются к врачу, предпочитая приглушать симптомы таблетками от изжоги.
Причины возникновения и течение ГЭРБ
Факторами способствующими развитию ГЭРБ считаются грыжа пищеводного отверстия диафрагмы (грыжа пищевода) стресс, ожирение, беременность, курение, прием некоторых лекарств (антагонисты кальция, антихолинергические препараты, бетаблокаторы и др.).
Непосредственной причиной гастроэзофагеальной рефлюксной болезни является длительный контакт желудочного содержимого со слизистой оболочкой пищевода. Нарушение моторики приводит к тому что кислая желудочная среда не только попадает в пищевод, но и находится там длительное время.
Неправильная работа (слабость) нижнего пищеводного сфинктера, который должен препятствовать обратному движению масс, обуславливает попадание желудочного содержимого в пищевод, а недостаточная перистальтика пищевода и снижение пищеводного клиренса являются причиной медленного опорожнения желудка и вывода этой агрессивной среды. Подобный дисбаланс защитных функций и приводит к развитию рефлюкс-эзофагита.
Длительное воздействие кислоты и желчи на слизистую пищевода приводит к ее хроническому воспалению и эрозивно-язвенным изменениям, очаги измененной слизистой нижних отделов пищевода часто служат источником роста раковой опухоли.
На начальных стадиях заболевания отмечают отдельные области эрозии дистального отдела пищевода, на второй стадии отдельные очаги воспаления сливаются в общую область, далее на третьей стадии воспалительный процесс охватывает всю поверхность слизистой, появляются язвы. Четвертая стадия — это хроническая язва пищевода, стеноз, цилиндрическая метаплазия слизистой пищевода (пищевод Барретта).
Больные рефлюксной болезнью подвержены повышенному риску приобретения различных заболеваний придаточных пазух носа, заболеваний трахеи, гортани и легких (ишемическая болезнь сердца со стенокардией и/или c нарушениями сердечного ритма, рефлюксные ларингит и фарингит, рецидивирующие пневмонии, бронхиальная астма, эрозии зубов и др).
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:

Почему «СМ-Клиника»?
Диагностика гастроэзофагеальной рефлюксной болезни (ГЭРБ)
Для диагностики ГЭРБ используется различные методы. Основным методом является эндоскопический — он позволяет получить подтверждение наличия рефлюкс-эзофагита, оценить степень его тяжести. Гистологический анализ биоптатов слизистой оболочки пищевода дает дополнительную информацию с степени дистрофических изменений эпителиального слоя.
Контрастная рентгенография пищевода позволяет выявить рефлюкс как таковой, т. е. зафиксировать попадание контраста из желудка в пищевод. Рентгенологическое исследование пищевода также может указать наличие грыжи пищеводного отверстия диафрагмы, стриктуры пищевода, диффузного эзофагоспазма диафрагмы.
Манометрия пищевода (эзофагоманометрия) - позволяет оценить сократительную активность пищевода, изучить показатели движения его стенки и деятельности пищеводных сфинктеров.
Лечение гастроэзофагеальной рефлюксной болезни (ГЭРБ)
После проведения комплексной диагностики, врач-гастроэнтеролог всесторонне оценивает состояние здоровья пациента, анализирует степень тяжести и характер протекания заболевания и подбирает индивидуальную схему лечения.
Цель лечения гастроэзофагеальной рефлюксной болезни заключается в купировании ее симптомов, лечении эзофагита, предотвращении или устранении осложнений заболевания, улучшении качества жизни больного. Лечение ГЭРБ может быть консервативным и хирургическим.
Консервативное лечение гастроэзофагеальной рефлюксной болезни (ГЭРБ)
Консервативное лечение показано при легкой и средней степени рефлюксной болезни.
Правильно подобранная антирефлюксная терапия позволяет уменьшить рефлюкс, снизить повреждающие свойства рефлюктата (желудочного содержимого), улучшить пищеводный клиренс и защиту слизистой оболочки пищевода.
В основе эффективного антирефлюксного лечения лежит изменение образа жизни, в частности необходимо нормализовать массу тела, серьезно скорректировать диету, объем и время приема пищи (избегать употребления жирного, кислого, продуктов, усиливающих газообразование, а также шоколада, кофе, газированных напитков). Очень важно исключить курение и употребление алкоголя, следует воздержаться от приема препаратов угнетающих функцию нижнего пищеводного сфинктера. Пациенты должны избегать переедания, а так же нагрузки на мышцы брюшного пресса.
Антирефлюксная медикаментозная терапия включает в себя регулярный прием антацидов и производных альгиновой кислоты, прокинетиков и антисекреторных препаратов, которые снижают кислотность желудочного сока, защищают слизистую оболочку пищевода, активизируют перистальтику, усиливают активность пищеводных сфинктеров и улучшают моторику пищевода и желудка в целом.
При комплексной медикаментозной терапии рефлюкс-эзофагита средней тяжести у большинства пациентов наблюдается значительное уменьшение симптомов и улучшение качества жизни.
Базовый курс лечения должен составлять не менее одного месяца, а затем в течение 6-12 месяцев больной должен получать поддерживающее лечение. Без поддерживающего лечения велика вероятность рецидива эрозивного эзофагита — она доходит до 90% в течение года.
Следует иметь в виду, что многие антацидные препараты содержат в своем составе большое количество алюминия, и соответственно длительный, бессистемный их прием приводит к накоплению его в организме, что в старости увеличивает риск развития болезни Альцгеймера.
Хирургическое лечение гастроэзофагеальной рефлюксной болезни (ГЭРБ)
Вопрос об оперативном лечении ГЭРБ возникает, когда консервативная терапия не дает ожидаемого эффекта, несмотря на неоднократные курсы медикаментозной терапии и соблюдение всех рекомендаций по нормализации образа жизни. Консервативное лечение позволяет снизить остроту симптомов и не дать развиться осложнениям, но не устраняет причину заболевания.
Если, несмотря на активное медикаментозное лечение ГЭРБ, вас больше года продолжают мучить изжога, боли и другие симптомы рефлюксной болезни, то самое время задуматься о консультации с опытным хирургом.
Показанием к хирургическому лечению рефлюкс-эзофагита также является осложненное течение заболевания: кровотечения, язвенные поражения, пептические стриктуры пищевода, развитие пищевода Барретта с дисплазией эпителия высокой степени. Особенно часто показания к операции возникают при сочетании ГЭРБ с грыжей пищеводного отверстия диафрагмы.
В «СМ-Клиника» работают опытные хирурги которые успешно проводят хирургическое лечение гастроэзофагеальной рефлюксной болезни.
Эзофагит
Эзофагит – это воспаление слизистой пищевода, которое может быть хроническим или острым. В начальной стадии заболевание поражает внешние слои слизистой оболочки и протекает бессимптомно. Прогрессирующий эзофагит затрагивает глубокие слои слизистой и ведет к необратимым последствиям в ЖКТ. Основной причиной эзофагитов являются различные аномалии пищевода: гастрит, инфекционное поражение, врожденные патологии, ожог, заброс содержимого из желудка.
Что такое рефлюкс-эзофагит
Воспалительный процесс слизистой пищевода, спровоцированный забросом (рефлюксом) содержимого желудка, называют гастроэзофагеальнымрефлюксным заболеванием или рефлюкс-эзофагитом. В ряде случаев диагностируют рефлюкс-эзофагит с дуодено-гастральным рефлюксом (забросом содержимого 12-перстной кишки).
При нормальной физиологической работе желудка для переваривания пищи железы слизистой вырабатывают непротеолитические ферменты и соляную кислоту. В результате заброса содержимого желудка в пищевод кислотный желудочный сок поражает слизистые нижних отделов пищеварительного канала. На ранних стадиях рефлюкс-эзофагита больной может ощущать изжогу, колики, боль и вздутие в области желудочно-кишечного тракта, как при типичном расстройстве пищеварения.
Основные причины развития хронического рефлюкс-эзофагита:
- ;
- хиатальная грыжа;
- сдавливающая тесная одежда;
- недостаточная длина пищевода;
- осложнения хронического гастрита;
- стеноз пилородуоденального прохода;
- физиологические изменения в период беременности;
- недоразвитый нервно-мышечный аппарат (часто встречается у младенцев);
- снижение реактивности ЖКТ (вследствие ожирения, стрессов, неправильного питания).
Проследить развитие рефлюкс-эзофагита на ранних стадиях достаточно сложно, т.к. нетипичная слабая симптоматика заболевания редко приводит пациентов в кабинет гастроэнтеролога. При значительной степени поражения пищевода рефлюксы дают о себе знать интенсивными режущими болями, жжением за грудиной, кровотечениями и язвами.
Симптомы рефлюкс-эзофагита:

- рвота; ;
- тошнота;
- отрыжка;
- кислая отрыжка;
- желудочные боли;
- дискомфорт после еды;
- затрудненное глотание (ком в пищеводе).
Симптомы заболевания усиливаются после употребления газированных и горячих напитков, кофе, острой и тяжелой пищи, переедания. В хронической стадии заболевания проявляются дисфункции дыхательной системы, ларингоспазмы, расстройство дыхания, бронхиальная астма.
Диагностируют четыре степени рефлюкс-эзофагита:
- 1-я степень рефлюкс-эзофагита – область поражения слизистой оболочки ограничена складками пищевода и составляет менее 5 мм в диаметре.
- 2-я степень рефлюкс-эзофагита – один или несколько очагов, ограниченных складками слизистой. Область локализации превышает 5 мм в диаметре.
- 3-я степень – один или несколько очагов, находящихся в 2-х и более складках слизистой. Степень поражения пищевода – в пределах 75%.
- 4-я степень – один или несколько дефектов с локализацией на более чем 75% поверхности слизистой пищевода.
Классификация эзофагитов
По характеру заболевания и его выраженности эзофагит бывает:
- Отечный и катаральный. Это самые распространенные типы эзофагита, которые относят к легкой вялотекущей форме заболевания. Симптоматика проявляется отеком и гиперемией слизистой пищевода.
- Эрозивный. Эрозивный эзофагит возникает вследствие тепловых или химических ожогов слизистой, а также может быть спровоцирован острым инфекционным процессом. Заболевание опасно возникновением эрозий на поверхности слизистой и в большинстве случаев переходит в необратимую некротическую форму.
- Флегмонозный. Достаточно редкий тип, который возникает вследствие деформации или повреждения стенок пищевода.
- Эксфолиативный. Заболевание провоцирует срастание фиброзного экссудата с подслизистой тканью.
- Геморрагический. Сложно диагностировать на ранней стадии. При отсутствии терапии и диеты заболевание вызывает кровоизлияния в пищеводе.
- Некротический. Тяжелая форма острого воспалительного процесса, которая характерна для пациентов с ВИЧ. Некротическая форма также может проявиться на фоне тифа, сепсиса, кандидамикоза, скарлатины, уремии.
- Псевдомембранозный (фибринозный). Основной причиной развития фибринозного воспаления являются грибковые поражения, острые инфекционные заболевания и злокачественные опухоли. Псевдомембранозный вид эзофагита провоцирует частые рвоты, болезненную дисфагию, изъязвление слизистой и фибринозные налеты. После курса терапии в пищеводе могут оставаться опасные рубцовые образования.
По площади локализации воспаления слизистой пищевода выделяют следующие разновидности эзофагитов:
- Тотальный – поражение охватило весь пищевод.
- Дистальный – при поражении нижнего отдела пищевода.
- Проксимальный – воспалительный процесс находится в верхних отделах пищевода.
Патогенез заболевания
В гастроэнтерологии диагностируют: хронический, подострый и острый эзофагиты.
Причины развития острых эзофагитов:
- Инфекция (дифтерия, грипп, грибковое поражение и другие).
- Механическое повреждение (травма, ожог). .
В патогенезе аллергического и инфекционного эзофагитов основной причиной развития заболевания считают сбой в иммунной системе организма.
В зависимости от причины возникновения, выделяют следующие разновидности хронического эзофагита:
- Алиментарный – в результате потребления острой и горячей пищи, алкоголя.
- Профессиональный – регулярное вдыхание едких химических паров.
- Застойный – при застойных явлениях в пищеводе.
- Аллергический – связан с пищевой аллергией.
- Дисметаболический – патогенезом являются тканевая гипоксия, гиповитаминозы, интоксикация организма.
- Ульцерозный (идиопатический) – характеризуется неявной этиологией и схожестью с язвенными колитами.
Симптомы эзофагита
Симптомы острой формы эзофагита
Симптоматика воспалительного процесса зависит от причины развития заболевания, степени поражения пищевода, побочных патологий ЖКТ и реактивных сил организма. Катаральная форма эзофагита в большинстве случаев развивается без явных симптомов, поэтому диагностируется в стадии значительной гиперемии слизистой пищевода.
Тяжелые разновидности эзофагита с поражениями слизистой и патологиями работы пищевода проявляются острой болью, отдающей в шейный отдел, жжением за грудиной, сильной изжогой и расстройством глотания.
При отсутствии комплексных мер, диеты и надлежащей реабилитации тяжелые эзофагиты приводят к стенозам, прогрессированию дисфагии, образованию рубцов, регургитации перевариваемой пищи. Несвоевременная диагностика и отсутствие терапевтической коррекции при эзофагитах опасны возникновением кровавой рвоты, а также болевого шока.
Симптомы хронического эзофагита
Для хронического эзофагита характерны:
У младенцев недостаточную выработку сфинктера пищеварительной системы можно определить по многократным срыгиваниям после кормления и симптомам гипотрофии.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Читайте также:
