Тератомы заднего средостения. Дермоидные кисты средостения
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Опухоли и кисты средостения встречаются не так уж часто, они составляют около трех процентов всех объемных образований у детей. Тем не менее, они заслуживают внимания как предмет дифференциальной диагностики с другими заболеваниями, встречающимися у детей гораздо чаще: пневмониями, пороками развития легких, диа-фрагмальными грыжами. Большое значение имеет дифференциальный диагноз доброкачественных опухолей и опухолеподобных образований средостения со злокачественными новообразованиями, своевременность и правильность лечения которых определяют судьбу ребенка.
Клиническая классификация объемных образований средостения представлена на рис. 16.1. Подавляющая их часть, за исключением злокачественных лимфом, к которым относят лимфогранулематоз и лим-фосаркомы, имеет дизонтогенетическое происхождение.
В настоящей лекции мы не будем подробно рассматривать лечение злокачественных новообразований (это предмет лекций по основам детской онкологии), а осветим проблемы их диагностики. Подробнее остановимся на доброкачественных опухолях и дизонтогенетических образованиях, одно из которых (энтерогенную кисту, являющуюся вариантом удвоения пищевода) подробно рассмотрено в лекции о пороках развития желудочно-кишечного тракта.
Для удобства рассмотрения вопроса о локализации опухолей разделим средостение на переднее, среднее и заднее, а также на два его этажа: верхний и нижний. Каждая из представленных в классификации разновидностей объемных образований имеет характерную локализацию. Так, рассмотренная ранее энтерогенная киста находится обычно рядом с пищеводом в заднем средостении, хотя с ростом может и выходить за его пределы.
Общие симптомы заболевания имеют только злокачественные опухоли. Это так называемый опухолевый симптомокомплекс, обусловленный опухолевой интоксикацией. Злокачественные нейрогенные опухоли, симпатические клетки которых продуцируют катехоламины опухоли и онухоленодооные образования средостения
целомические кисты перикарда
Рис. 16.1. Клиническая классификация опухолей и опухолеподобных образований средостения у детей
(адреналин, норадреналин), проявляют себя специфическим для них синдромом катехоламиновой интоксикации (повышение АД, головные боли, сердцебиения, тахикардия, потливость, тремор рук). Их повышенные содержание в крови и экскрецию с мочой можно определить лабораторными методами.
Локальные симптомы характеризуют каждую опухоль в зависимости от ее типичной локализации в средостении и связи с находящимися рядом органами. Это могут быть неврологический, респираторный, дисфагический, сосудистый и кардиальный синдромы. Решающую роль в диагностике имеют обычно результаты дополнительных исследований, которые в данном случае применяются во всем их разнообразии: обзорная рентгенография грудной клетки, томография, искусственный пневмоторакс и пневмоперитонеум, пневмомедиастинография, рент-генконтрастные исследования пищевода, сосудов и перидурального пространства. В последние годы многие из этих исследований в значительной степени заменили компьютерные рентгеновская, магнитно-резонансная томографии и ультразвуковая диагностика.
Бронхогенные кисты средостения встречаются редко и являются следствием нарушения эмбриогенеза бронхов и трахеи. По аналогии с пороками развития пищеварительной трубки они могут расцениваться вариантами их удвоения. Они располагаются возле бронхов, иногда возле бифуркации трахеи, в среднем средостении. Кисты заполнены жидкостью — продуктами жизнедеятельности выстилающего их изнутри эпителия дыхательных путей. Клинически бронхогенные кисты себя ничем не проявляют и, как правило, являются рентгенологическими находками. Осложняются они, в отличие от энтерогенных кист, крайне редко.
На обзорной рентгенограмме и томограмме они всегда единичные и имеют правильную округлую форму, в отличие от полициклических контуров увеличенных бифуркационных и корневых лимфоузлов, с которыми и приходится проводить дифференциальную диагностику. Компьютерная рентгеновская, магнитно-резонансная томография или УЗИ позволяют определить, что содержимым новообразования является жидкость, и на основании этого диагностировать кисту.
Лечение бронхогенных кист — хирургическое, они подлежат удалению в плановом порядке. Иногда до операции их принимают за энте-рогенные кисты, однако гистологическое исследование удаленного препарата по характеру выстилающей их изнутри слизистой позволяет расценивать их как бронхогенные. В стенке их иногда обнаруживают хрящевые включения.
Деломические кисты перикарда клинически себя ничем не проявляют и всегда являются рентгенологическими находками. Их нередко находят уже у новорожденных. Лучше всего они видны на боковой рентгенограмме грудной клетки — в виде округлого кистовидного образования в передненижнем средостении за мечевидным отростком грудины (см.
Рис. 16.2. Рентгенограмма грудной клетки ребенка с целомической кистой перикарда
Описания осложнений кисты перикарда мы не встретили. Операцию их удаления предпринимают обычно для исключения более опасных опухолей.
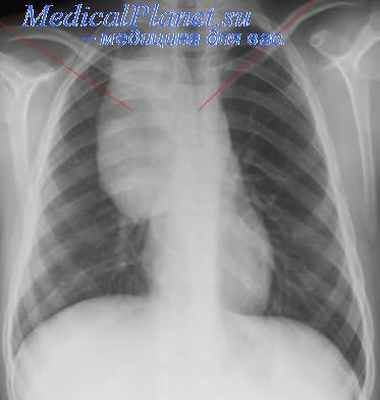
Дермоидные кисты являются результатом нарушения формирования передней грудной стенки у эмбриона, когда участки эктодермы оказываются за грудиной. Они представляют кистозные образования, располагающиеся обычно на боковой поверхности средостения под ме-диастинальной плеврой, чаще слева. Изнутри они выстланы кожным эпителием, а в полости содержат продукты кожных желез и придатков кожи — кожное сало и волосы. Клинически себя не проявляют, обычно тоже являются рентгенологическими находками (см. рис. 16.3). С описаниями осложнений дермоидных кист средостения мы не встретились, но они подлежат удалению, так как медленно увеличиваются и могут достигнуть громадных размеров, а также для исключения более опасных опухолей.
Из доброкачественных опухолей средостения чаще всего встречаются нейрогенные опухоли — ганглионевромы. Они исходят из вегетативных узлов пограничного симпатического сплетения в любом из его отделов и встречаются, кроме средостения, еще и в забрюшинном пространстве. Растут они медленно в плевральную полость и длительное время себя ничем не проявляют. При поражении звездчатого узла сплетения может быть синдром Горнера. При прорастании опухоли через межпозвоночное отверстие в позвоночный канал (опухоль типа «песочных часов») могут развиться неврологические симптомы сдавления спинного мозга и его корешков. Но, как правило, доброкачественная
Рис. 16.3. Обзорная рентгенограмма грудной клетки на фоне пневмомедиастинума девочки с дермоидной кистой средостения
опухоль является рентгенологической находкой. Она выглядит как шарообразное интенсивное гомогенное затемнение с типичной локализацией в реберно-позвоночном углу заднего средостения (см. рис. 16.4).
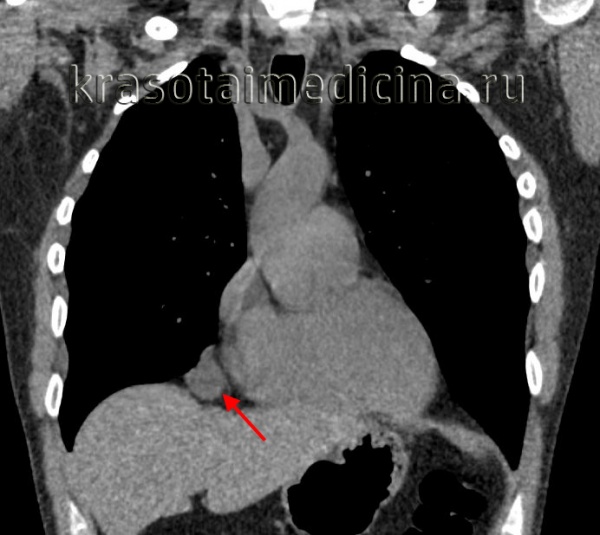
Рис. 16.4. Рентгенограммы больного с нейрогенной опухолью средостения
При злокачественных вариантах опухоли в ее структуре иногда прослеживаются мелкие бесформенные вкрапления извести. Дополнительные рентгенологические исследования проводятся лишь в том случае, когда есть симптомы сдавления спинного мозга. Тогда проводят контрастную миелографию или эпидурогафию, позволяющие выявить внутрипозвоночный компонент опухоли.
Лечение ганглионевромы только хирургическое. Опухоль подлежит радикальному удалению путем торакотомии. При наличии внутрипозво-ночного компонента он удаляется вторым этапом путем ламинэктомии.
Доброкачественные сосудистые опухоли — гемангиомы встречаются в любом участке тела, изредка и в средостении. Как и другие доброкачественные образования средостения, они обычно являются случайной рентгенологической находкой. Каких-либо специфических, только им свойственных, клинических и рентгенологических признаков не имеют. Обычно природа опухоли устанавливается во время операции и окончательно подтверждается при гистологическом исследовании. В наших наблюдениях гемангиомы средостения были кавернозными. У одного ребенка гемангиома размещалась в левой доле вилочковой железы и была удалена вместе с нею.
Лимфангиомы встречаются обычно в верхнем средостении как остатки удаленных больших кавернозных лимфангиом шеи, распространявшихся в средостение. Они, как правило, не имеют тенденции к росту и не требуют удаления, если не вызывают сдавления крупных сосудов средостения, проявляющегося клиникой «синдрома верхней полой вены» (увеличение объема шеи с расширением подкожных и магистральных вен) и трахеи, проявляющегося затруднениями дыхания (респираторный синдром).
Доброкачественные тератомы по своей природе являются «несостоявшейся двойней» или «плодом-паразитом». Они возникают в том случае, когда один из бластомеров начинает свое самостоятельное развитие на стадии восьми бластомеров и позднее и уже неотделим от «плода-хозяина». В такой опухоли можно найти множество вполне дифференцированных органов и тканей (головной мозг, кости, зубы, кишечник и др.), расположенных совершенно хаотично. Потому такие тератомы называют еще «зрелыми». Они редко озлокачествляются, хотя риск наличия в них незрелых тканей, способных дать начало опухолевому росту, выше, чем в тканях «хозяина».
Источником же незрелых и злокачественных тератом (тератобластом) является первичная половая (герминогенная) клетка, потому эти опухоли называют герминогенными. Они обычно состоят из кист и солидного компонента, могут содержать крупные скопления извести и участки недифференцированной костной ткани, но никогда не имеют сформированных органов. Самыми потенциально злокачественными их компонентами являются сохранившиеся клетки желточного мешка, дающие начало «опухоли желточного мешка», и первичные нервные клетки.
В средостении встречаются обычно зрелые тератомы. Они располагаются всегда в переднем средостении, непосредственно за грудиной, и медленно вместе с ребенком растут. Их клинические проявления связаны со сдавлением сердца и могут проявляться чувством тяжести и болями за грудиной, иногда нарушениями ритма сердца. Диагноз легко подтверждается обзорной рентгенограммой грудной клетки в двух проекциях, на которых за грудиной видна опухоль, содержащая плотные включения, напоминающие кости и зубы. Лечение опухоли оперативное и заключается в ее полном удалении вместе с капсулой. При этом нередко вскрываются обе плевральные полости, так как опухоль обычно покрывается медиастинальной плеврой со стороны обеих плевральных полостей.
Очень много волнений педиатрам и хирургам доставляют гиперплазии вилочковой железы, которые часто встречаются у грудных детей. Это состояние раньше называлось тимико-лимфатическим статусом, при нем очень часто наступала необъяснимая смерть ребенка во время эфирного наркоза. А поскольку еще в недалеком прошлом детям давался в основном эфирный наркоз, обнаружение увеличенной вилочковой железы считалось противопоказанием к любой операции, за исключением состояний, непосредственно угрожающих жизни. Сейчас эфирный наркоз практически не применяется, и случаи таких смертей стали казуистикой, а об этом статусе стали забывать. Тем не менее, не уделять ему внимания нельзя и при гиперплазии вилочковой железы по возможности следует откладывать плановые операции на более старший возраст, когда гиперплазия самостоятельно исчезает.
Гиперплазированная вилочковая железа выглядит на рентгенограмме грудной клетки как овальной или треугольной формы опухоль, широким основанием прилежащая к верхнему и среднему средостению, а при больших размерах железы — и к нижнему. Она гомогенна, а по плотности соответствует тканям средостения. Чаще увеличивается правая доля, реже левая, нередки случаи увеличения обеих долей. Нам встречались дети, у которых железа занимала почти всю правую половину грудной клетки, одного из них мы оперировали с диагнозом тимомы, удалили правую долю железы, а гистологическое исследование показало, что это гиперплазия вилочковой железы.
Характерный рентгенологический вид «опухоли», расположение ее в верхнем переднем средостении позволяет установить локализацию процесса в вилочковой железе, заподозрить гиперплазию и занять выжидательную позицию. Дифференцировать ее с тимомой очень трудно, наше счастье в том, что тимомы у маленьких детей встречаются крайне
редко. Известно также, что гиперплазии вилочковой железы очень чувствительны к рентгеновским лучам, иногда опухоль быстро уменьшается уже после рентгенографии в двух проекциях.
Хорошую помощь в диагностике оказывает назначение недельного курса преднизолона, после чего опухоль начинает быстро уменьшаться в размерах. Такую терапию, после консультации с детским эндокринологом, мы применяем в качестве предоперационной подготовки детям с гиперплазией тимуса, когда откладывать плановую операцию надолго очень нежелательно для ребенка.
Тератомы заднего средостения. Дермоидные кисты средостения
Тератомы заднего средостения. Дермоидные кисты средостения
Из общего количества 120 оперированных в нашей клинике больных, имевших опухоли и кисты средостения, у 29 (24,1%) обнаружены тератоидные образования, причем у 22 это были опухоли переднего и у 7 — заднего средостения (в 6 случаях опухоль распространялась и на переднее средостение). Среди тератоидных образований чаще всего встречаются дермоидные кисты, затем тератомы и реже эпидермоидные кисты. Так, из 32 наших наблюдений в 17 имели место дермоидные кисты, в 14 — тератомы и в одном — эпидермоидная киста.
Каждый из этих видов новообразований имеет свои особенности, а поэтому подлежит отдельному описанию.
Дермоидные кисты средостения чаще всего располагаются в передневерхнем отделе средостения в пространстве, ограниченном спереди задней поверхностью грудины и парастернальными хрящами, сзади — крупными сосудами грудной полости, сверху — зобной железой и снизу — передней поверхностью перикарда. Рост кисты наблюдается вправо или влево от средней линии. У ряда наших больных кисты располагались в нижних отделах средостения.
Размеры кист бывают очень большими; у наших больных отдельные кисты достигали веса 1 кг и имели в диаметре 20—25 см. Обычно форма дермоидных кист овальная, неправильная. Консистенция мягкая или эластическая. Местами в стенке прощупываются более плотные включения хрящевого типа, а также известковые включения (И. В. Юрасов). Киста обычно имеет толстую ножку, в центре которой проходят сосуды, иногда крупного калибра. На разрезе дермоидная киста имеет плотные, неравномерной толщины стенки с грубыми морщинистыми складками и выступающими внутрь полости кисты перекладинами.
Такие кисты содержат густую кашицеобразную желтую жирную массу и множество разной длины волос в виде пучков и клубков, которые являются продуктом жизнедеятельности кожи и ее элементов. Содержимое кисты имеет крайне неприятный прогорклый запах, в нем обычно не выявляется патогенной флоры. При химическом исследовании этой массы находят продукты смазочных желез — холестерина, кристаллов жирных кислот. В ряде случаев встречаются многокамерные кисты (С. М. Демков, 1948; И. А. Аленгоз, 1954). При гистологическом исследовании кисты обнаруживается тканевая пестрота, характерная для эктодермы — эпидермис, кутис, сальные и потовые железы, волосяные мешки и др.
Соединительнотканная стенка кисты со стороны внутренней поверхности выстлана многослойным плоским эпителием, в толще содержит волосяные луковицы и сальные железы, большое количество сосудов, с круглоклеточной инфильтрацией вокруг них.
В 2 наших случаях эпителиальная выстилка кисты отсутствовала, что могло быть объяснено «старением» дермоида и некрозом его эпителиального покрова, превратившегося в детрит (Н. И. Марей, 1927).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кисты средостения
Кисты средостения – многочисленная группа полостных образований медиастинального пространства врожденного и приобретенного характера. Кисты средостения могут иметь бессимптомное течение или сопровождаться признаками компрессии окружающих органов (бронхов, пищевода, предсердий, артерий), нарушая их функцию. Диагностика кист средостения подразумевает проведение полипозиционной рентгеноскопии и рентгенографии грудной клетки, пищевода, сердца; томографии; бронхоскопии, пневмомедиастинографии, медиастиноскопии, тонкоигольной аспирационной биопсии, УЗИ средостения, парастернальной медиастинотомии. Лечение кист средостения может включать их открытое или торакоскопическое удаление, трансторакальную пункцию кисты с дренированием и склерозированием и др.
МКБ-10
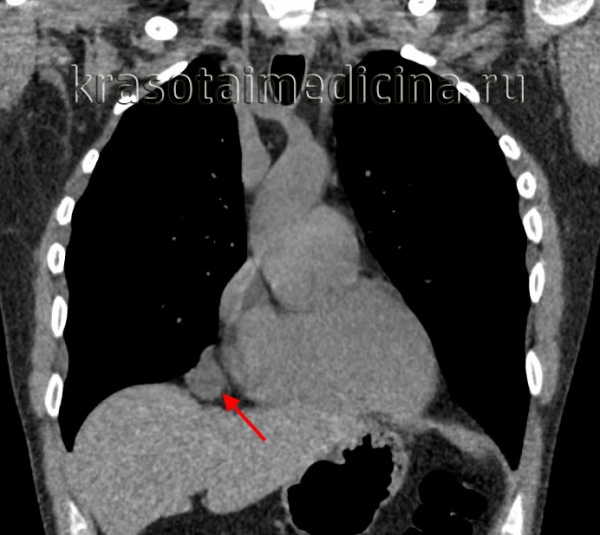
Общие сведения
Кисты средостения составляют от 14 до 18,5% всей медиастинальной патологии. К кистами средостения относят полостные образования различного генеза, происходящие из разнородных тканей и объединенные анатомо-топографическими особенностями расположения. Преимущественно обнаруживаются у пациентов в возрасте 20-50 лет, при этом с одинаковой частотой у женщин и мужчин.
Кроме кист, в средостении могут развиваться истинные доброкачественные и злокачественные опухоли: тимомы, тератомы, липомы, нейрогенные опухоли, лимфомы, саркомы, лимфогенные метастазы злокачественных опухолей различных органов и др. Проблема диагностики и лечения кист средостения относится к числу наиболее сложных и актуальных разделов пульмонологии и торакальной хирургии.
Анатомия средостения
Под средостением (mediastinum) понимают сложное в анатомическом отношении пространство, расположенное в грудной полости. Спереди границами средостения служат грудина, позадигрудинная фасция и реберные хрящи; сзади - предпозвоночная фасция, передняя поверхность грудного отдела позвоночника и шейки ребер; по бокам - листки медиастинальной плевры; снизу – диафрагма; сверху - условная горизонтальная плоскость, проходящая по верхнему краю рукоятки грудины. Т.о., в медиастинальном пространстве выделяют 3 отдела (переднее, среднее и заднее средостение) и 3 этажа (верхнее, среднее и нижнее средостение).
В средостении сосредоточены жизненно важные органы и анатомические образования (крупные сосуды, нервные стволы и сплетения, лимфатические протоки, бифуркация трахеи и главные бронхи, пищевод, перикард и др.). Поэтому компрессия или инвазия этих структур может сопровождаться различными по проявлениям и нередко угрожающими жизни симптомокомплексами. Кисты средостения могут выявляться в любых отделах и этажах медиастинального пространства.
Классификация кист средостения
Кисты средостения классифицируются по происхождению и локализации. Среди множества кист средостения различают истинные (врожденные, первичные), вторичные (приобретенные).
Врожденные кисты средостения развиваются из мезодермальных образований - целома или передней кишки. К ним относятся целомические, энтерогенные, бронхогенные, дермоидные кисты, кисты тимуса и др. Приобретенные кисты средостения происходят из лимфатических сосудов, различных органов средостения и пограничных областей. В число приобретенных кист средостения входят лимфатические, тимусные, паразитарные (эхинококковые), менингеальные.
Целомические кисты и дивертикулы перикарда
Являются своеобразным врожденным пороком развития и составляют 3,3-14,2% всех медиастинальных новообразований. Наиболее часто кисты перикарда (60%) развиваются в правом кардиодиафрагмальном углу, реже (30%) – в левом кардиодиафрагмальном углу и других отделах средостения (10%). Такие кисты средостения являются полыми тонкостенными образованиями, сходными по строению с тканями перикарда, имеют гладкую поверхность серо-желтого или серого цвета.
Кисты перикарда содержат прозрачную серозную или серозно-геморрагическую жидкость. Целомические кисты перикарда могут достигать диаметра от 3 до 20 и более см. Целомические кисты средостения могут быть однокамерными или многокамерными, сообщаться с полостью перикарда, быть связанными с перикардом посредством ножки или плоскостного сращения. Приобретенные кисты перикарда встречаются редко; обычно имеют воспалительное и травматическое происхождение. Также описаны паразитарные (эхинококковые) кисты перикарда.
Бронхогенные кисты средостения
Встречаются в 30-35% наблюдений. Они также являются пороками эмбрионального развития и формируются из участков дистопированного бронхиального эпителия. Макроскопически представляют тонкостенные образования, заполненные прозрачной, реже бурой жидкостью. При гистологическом исследовании в них обнаруживается хрящевая ткань, соединительнотканные и гладкомышечные волокна слизистые железы.
Полость бронхогенной кисты средостения изнутри выстлана эпителием цилиндрического или реснитчатого типа. Внутри кисты содержится прозрачная или мутноватая желатинообразная, вязкая масса, которая, при наличии связи кисты с бронхиальным деревом, может нагнаиваться. Бронхогенные кисты средостения обычно располагаются позади бифуркации трахеи и тесно соприкасаются с трахеей или главными бронхами, иногда - пищеводом. Обычно они имеют однокамерное строение и достигают размеров 7-10 см в диаметре.
Гастроэнтерогенные кисты средостения
Энтерокистомы являются эмбриональными производными из первичной кишки. С учетом микроскопического сходства их структуры с отделами ЖКТ, выделяют пищеводные, желудочные и кишечные кисты. Гастроэнтерогенные кисты средостения встречаются в 0,7-5% случаев. Они представляют собой однокамерные округлые или овоидные образования, с толстыми стенками и ножкой; локализуются преимущественно в заднем средостении. Гастроэнтерогенные кисты средостения содержат мутноватую слизевидную массу. Желудочные кисты могут продуцировать соляную кислоту, что приводит к изъязвлению стенок, кровотечению, язвам и перфорации стенок кисты средостения. В редких случаях в стенке кисты может развиваться рак.
Дермоидные кисты средостения
Кистозные тератомы содержат в своей структуре элементы эктодермы и возникают в процессе нарушения эмбриогенеза. В медицине встречаются дермоидные кисты яичников, брюшной стенки, кожи, забрюшинной клетчатки, печени, почек и др. органов и тканей. Дермоидные кисты обычно расположены в передневерхнем отделе средостения. Величина дермоидных кист средостения может достигать 15-25 см. Форма кистозных тератом обычно неправильная овальная; консистенция эластическая или мягкая. Стенки кисты могут содержать хрящевые и известковые включения. Внутри кисты заключена густая кашицеобразная жирная масса с множеством различных включений (волос, чешуек эпидермиса, кристаллов холестерина, аморфных жиров, зубов).
Кисты вилочковой железы
Могут иметь врожденное и приобретенное (воспалительное, опухолевое) происхождение. Они преимущественно выявляются у детей и людей молодого возраста.
Симптомы кист средостения
Особенности клинических проявлений кисты средостения обусловлены типом и расположением образования, его величиной и скоростью роста. В большинстве случаев симптоматика развивается на том этапе, когда увеличение кисты средостения вызывает компрессию других органов и неизбежное нарушение их функций.
Течение кист перикарда в большинстве случае бессимптомное, гладкое. Нередко они являются находкой при прохождении профилактической флюорографии. Иногда наблюдаются сердцебиение, одышка, сухой кашель, возникающие при перемене положения туловища и физической нагрузке. При осложненном течении целомических кист средостения может иметь место провыв содержимого кисты перикарда в бронх, нагноение и разрывы кисты.
Развитие бронхогенных кист средостения нередко сопровождается надсадным кашлем, одышкой, дисфагией, тупой болью в грудной клетке. При сдавлении кистой дыхательных путей развивается стридорозное дыхание. В случае прорыва бронхогенной кисты средостения в бронх может появиться кровохарканье. При одновременном прорыве кисты в плевральную полость и в бронх, развивается гидропневмоторакс и бронхоплевральный свищ.
Гастроэнтерогенные кисты средостения проявляют себя кашлем, одышкой, тахикардией, дисфагией, болью в груди. Энтерокистомы могут прорываться в трахею, бронхи, плевральную полость, средостение, вызывая развитие кровохарканья, эмпиемы плевры, частых пневмоний, лихорадки неясного генеза, бронхоэктазов, медиастинита.
Более чем в половине случаев дермоидная киста средостения сопровождается различными сердечно-сосудистыми нарушениями: приступами стенокардии, болью в области сердца, тахикардией. У 30% больных признаком дермоидной кисты средостения служит появление продуктивного кашля с выделением кашицеобразной массы, содержащей примесь волос и жира, что наблюдается при прорыве кисты в бронх. У части пациентов отмечается выпячивание грудной стенки в проекции расположения опухоли.
Симптоматика кист вилочковой железы может быть разнообразной – от бессимптомного течения до осложненного. Достигнув известных размеров, кисты могут вызывать медиастинальный «компрессионный» синдром. В некоторых случаях на первый план выходит миастенический синдром. Опасность кист вилочковой железы заключается в риске нагноения, прорыва в плевру, кровотечения.
Осложнения
Наиболее грозным осложнением кист средостения служит так называемый синдром медиастинальной компрессии, частота которого колеблется от 27 до 39%. Сюда может входить компрессия дыхательных путей, синдром верхней полой вены (СВПВ), сдавление пищевода, сердца, возвратного нерва.
При компрессии дыхательных путей развивается стридорозное дыхание, одышка, дыхательная недостаточность. Синдром ВПВ проявляется цианозом кожи лица, видимых слизистых оболочек, шеи, верхних конечностей и грудной клетки; отечностью мягких тканей этой зоны; расширением и напряжением вен шеи; повышением давления в системе ВПВ. Сдавление кистами различных структур средостения может сопровождаться дисфагией, дисфункцией надгортанника, дисфонией, компрессией и дислокацией сердца.
К прочим осложнениям кист средостения относятся их прорывы в полости плевры, бронхи и легкое, кровотечения в средостение и плевральную полость (гемоторакс). Осложненное течение кист средостения несет в себе потенциальную угрозу жизни пациента.
Диагностика
Методы выявления кист средостения включают рентгенологическую, ультразвуковую, томографическую, эндоскопическую, морфологическую диагностику.
- Рентгенологические исследования. Полипозиционная рентгеноскопия и рентгенография грудной клетки, рентгенография пищевода и сердца, пневмомедиастинография позволяют определить локализацию, форму и размеры кисты, ее связь с соседними органами, изменение положения при дыхательных движениях.
- Томографическая диагностика. Для более детальной оценки структуры, толщины стенок кисты, характера содержимого и взаимоотношения с соседними анатомическими образованиями, производится КТ и МРТ средостения.
- Эхография. При медиастинальных новообразованиях в диагностической практике широко используется УЗИ средостения. В диагностике кист перикарда существенно помогает ЭхоКГ, позволяющая дифференцировать кисту средостения от кист легкого, дермоидных кист средостения, аневризмы аорты.
- Бронхологическое обследование. При кистах средостения, демонстрирующих интимную связь с трахеей или бронхами, прибегают к выполнению бронхоскопии и бронхографии.

Если названные методы диагностики не позволяют определиться с нозологией образования, целесообразен переход к инвазивным диагностическим исследованиям:
- Биопсия. Проведение аспирационной тонкоигольной биопсии кисты средостения позволяет осуществить цитологическое исследование полученного пунктата и верифицировать морфологию образования в 80-90% случаев. Тонкоигольная биопсия может выполняться чрескожным, чрестрахеальным, чрезбронхиальным, чреспищеводным доступом.
- Диагностические операции. С целью визуализации и открытой эксцизионной биопсии опухоли средостения может быть предпринята медиастиноскопия, диагностическая торакоскопия, парастернальная медиастинотомия.
Лечение кист средостения
Лечебная тактика в отношении кист средостения сводится к их хирургическому удалению в возможно ранние сроки. Такой подход является профилактикой развития компрессионного синдрома, разрыва и малигнизации кист средостения.
- Открытое удаление кисты средостения может проводиться путем продольной стернотомии (при расположении кисты в переднем средостении), с помощью переднебоковой торакотомии на стороне поражения (при боковом расположении образования), боковой торакотомии (при локализации опухоли в среднем средостении), заднебоковой торакотомии (при расположении кисты в заднем средостении). Открытые операции обеспечивают возможность наибольшей свободы действий и полноценной интраоперационной ревизии раны. При развитии осложнений может потребоваться проведение медиастинотомии.
- Торакоскопическое удаление кист средостения также широко и успешно применяется не только для диагностики, но и для удаления медиастинальных образований. В некоторых случаях используется миниторакотомия с видеоподдержкой.
- Пункционная аспирация. У соматически отягощенных пациентов с низкими функциональными резервами методом выбора служит трансторакальная пункция с дренированием и склерозированием кисты средостения. В качестве склерозантов обычно используется раствор спирта с йодом, глюкозы.
1. Опухоли и кисты средостения (включая патологию вилочковой железы)/ Овнатанян К.Т. Кравец В.М. – 1971.
2. Новообразования средостения: принципы дифференциальной диагностики и хирургического лечения: Автореферат диссертации/ Пищак В.Г. – 2008.
3. Клинические рекомендации по диагностике и лечению больных опухолями средостения и вилочковой желез/ Борисова Т.Н., Бредер В.В., Горбунова В.А., Иванов С.М., Лактионов К.К., Михина З.П., Реутова Е.В., Полоцкий Б.Е., Тюляндин С.А. – 2014.
Дермоидная киста переднего средостения
Цель статьи: актуализировать сведения о дермоидных кистах у детей, описать клинический случай этого редкого заболевания.
Основные положения. Киста дермоидная — дермоид-киста, содержащая волосы, волосяные фолликулы и сальные железы; обычно развивается в местах соединения развивающихся участков тела эмбриона. Кисты средостения составляют от 14% до 18,5% всей медиастинальной патологии. Особенности клинических проявлений кисты средостения обусловлены типом и расположением образования, его величиной и скоростью роста. При медиастинальных новообразованиях в диагностической практике широко используются ультразвуковое исследование средостения, компьютерная и магнитно-резонансная томография грудной клетки. При своевременной терапии прогноз благоприятный. В работе представлено собственное наблюдение, отражающее особенности течения дермоидной кисты у ребенка 9 лет.
Заключение. Дермоидные кисты у детей могут длительное время протекать бессимптомно и по мере взросления проявляться различными симптомами.
Вклад авторов: Медведева С.В. — обследование пациентки, обзор публикаций по теме статьи; Заболотских Т.В. — проверка критически важного содержания, утверждение рукописи для публикации; Данилова Н.Б. — сбор клинического материала, обработка, анализ и интерпретация данных.
Конфликт интересов: авторы заявляют об отсутствии возможных конфликтов интересов.
Медведева Светлана Викторовна — к. м. н., доцент кафедры детских болезней факультета последипломного образования ФГБОУ ВО «Амурская ГМА» Минздрава России. 675006, Россия, г. Благовещенск, ул. Горького, д. 95. E-mail: dekan.fpdo@amursma.su
Киста дермоидная — дермоид-киста, содержащая волосы, волосяные фолликулы и сальные железы; обычно развивается в местах соединения развивающихся участков тела эмбриона. Иногда появление дермоидной кисты связано с травмой. Кисты средостения составляют от 14% до 18,5% всей медиастинальной патологии. Дермоидные кисты (кистозные тератомы) содержат в своей структуре элементы эктодермы и возникают в процессе нарушения эмбриогенеза [1] .
Дермоидные кисты обычно расположены в передне-верхнем отделе средостения. Величина этих кист может достигать 15–25 см. Форма кистозных тератом обычно неправильная овальная; консистенция эластическая или мягкая. Стенки кисты могут содержать хрящевые и известковые включения. Внутри кисты заключена густая кашицеобразная жирная масса со множеством различных включений (волос, чешуек эпидермиса, кристаллов холестерина, аморфных жиров, зубов) [1] .
Особенности клинических проявлений кисты средостения обусловлены типом и расположением образования, его величиной и скоростью роста. В большинстве случаев симптоматика развивается на том этапе, когда увеличение кисты средостения вызывает компрессию других органов и неизбежное нарушение их функций. Более чем в половине случаев дермоидная киста средостения сопровождается различными сердечно-сосудистыми нарушениями: приступами стенокардии, болью в области сердца, тахикардией [2] .
У 30% больных признаком дермоидной кисты средостения служит появление продуктивного кашля с выделением кашицеобразной массы, содержащей примесь волос и жира, что наблюдается при прорыве кисты в бронх. У некоторых пациентов отмечается выпячивание грудной стенки в проекции расположения опухоли.
Ведущую роль в диагностике кист средостения играют рентгенологические исследования. Полипозиционная рентгеноскопия и рентгенография грудной клетки, рентгенография пищевода и сердца, пневмомедиастинография позволяют определить локализацию, форму и размеры кисты, ее связь с соседними органами, изменение положения при дыхательных движениях [3] .
Для более детальной оценки структуры, толщины стенок кисты, характера содержимого и взаимоотношения с соседними анатомическими образованиями делают КТ и МРТ средостения.
При кистах средостения, тесно связанных с трахеей или бронхами, выполняют бронхоскопию и бронхографию. При медиастинальных новообразованиях в диагностической практике широко используется УЗИ средостения.
Если названные методы диагностики не позволяют определиться с нозологией образования, целесообразен переход к инвазивным диагностическим исследованиям. Аспирационная тонкоигольная биопсия кисты средостения дает возможность осуществить цитологическое исследование полученного пунктата и верифицировать морфологию образования в 80–90% случаев. Тонкоигольная биопсия может выполняться чрескожным, чрезтрахеальным, чрезбронхиальным, чреспищеводным доступом. С целью визуализации и открытой эксцизионной биопсии опухоли средостения возможно производить медиастиноскопию, диагностическую торакоскопию, парастернальную медиастинотомию [3] .
Лечебная тактика в отношении кист средостения сводится к их хирургическому удалению в возможно ранние сроки. Такой подход является профилактикой развития компрессионного синдрома, разрыва и малигнизации кист средостения. Открытое удаление кисты средостения может проводиться путем продольной стернотомии (при расположении кисты в переднем средостении), с помощью передне-боковой торакотомии на стороне поражения (при боковом расположении образования), боковой торакотомии (при локализации опухоли в среднем средостении), задне-боковой торакотомии (при расположении кисты в заднем средостении).
Открытые операции обеспечивают возможность наибольшей свободы действий и полноценной интраоперационной ревизии раны. Хирургическое лечение успешно применяется не только для диагностики, но и для удаления медиастинальных образований.
КЛИНИЧЕСКИЙ СЛУЧАЙ
Девочка Т., 9 лет, поступила в кардиологическое отделение Амурской областной детской клинической больницы с жалобами на деформацию грудной клетки, редкий кашель.
Анамнез заболевания: ребенок только что перенес острый бронхит, получал амбулаторное лечение (антибактериальные препараты, муколитики). При повторном осмотре педиатром выслушан шум в области сердца. Проведены ЭхоКГ и рентген грудной клетки. Девочка осмотрена кардиологом и с диагнозом инфекционного миокардита направлена на стационарное лечение в Амурскую областную детскую клиническую больницу.
Анамнез жизни: ребенок от второй беременности, протекавшей без особенностей. Роды вторые, в срок. На грудном вскармливании находилась до 6 месяцев. Масса при рождении — 3200 г. Оценка по шкале Апгар — 7/8 баллов. Привита по календарю. Перенесенные заболевания: ветряная оспа, ОРВИ, однократно острый бронхит.
Семейный и аллергологический анамнез не отягощен. Травм и операций не было. Переливание плазмы и кровезаменителей не проводилось. Наследственность по основному заболеванию не отягощена.
При осмотре общее состояние удовлетворительное. Сознание ясное. Ребенок активный. Аппетит сохранен. Рост — 125 см, масса тела — 23 кг, температура — 36,6 °C. Кожные покровы бледно-розовые, влажные, чистые. Периферические лимфатические узлы не увеличены, безболезненные.
Осанка неправильная. Асимметрия надплечий. Ось позвоночника не отклонена. Своды стоп уплощены. Суставы визуально не изменены. Движения в суставах в полном объеме.
Носовое дыхание свободное. Зев розовый. Грудная клетка деформирована — леволежащий сердечный горб. Грудная клетка равномерно участвует в акте дыхания. Перкуторно звук легочный. Аускультативно в легких дыхание везикулярное, хрипы не выслушиваются. Частота дыхательных движений — 19 в мин.
Верхушечный толчок пальпируется в 5 м/р на 1 см кнаружи от средне-ключичной линии, средней силы и высоты, локализованный, не изменен. Тоны сердца громкие, ритмичные. Соотношение тонов сохранено. Шум систолический, грубый, выслушивается максимально во 2–3 м/р слева от грудины. ЧСС — 84 в мин.
Живот не вздут, при пальпации мягкий, безболезненный. Печень и селезенка не увеличены. Стул оформленный до 1 раза в сутки. Симптом поколачивания отрицательный с обеих сторон. Отеков нет. Мочеиспускание безболезненное, нормальное.
Лабораторные исследования: клинический и биохимический анализы крови без патологии, система гемостаза крови без патологии. В анализах мочи изменения не обнаружены.
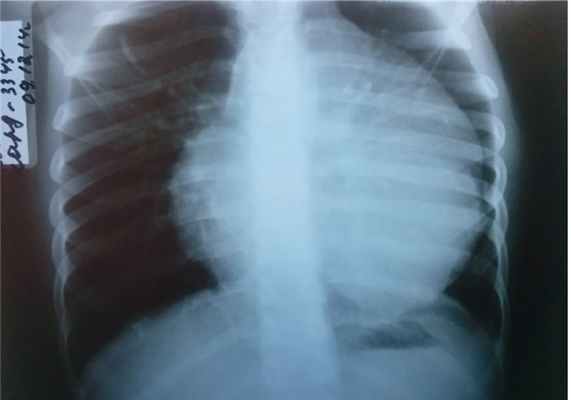
ЭКГ — синусовая аритмия с ЧСС 94 уд/мин (нормокардия). Диффузные изменения миокарда. УЗИ внутренних органов и почек без патологии. Рентгенография грудной клетки показала увеличение размеров сердца ( рис. 1 ).
Рис. 1. Рентгенограмма грудной клетки девочки Т., 9 лет. Иллюстрация В.Г. Молчанова, врача-рентгенолога ГАУЗ АО «Амурская областная детская клиническая больница»
ЭхоКГ — сердце смещено вправо образованием грудной клетки. Перегородки прослеживаются. Ускорение кровотока в легочной артерии, возможно, за счет сдавления извне. Выпот в полости перикарда, возможно, реактивный. Камеры сердца не увеличены. Сократительная способность левого желудочка в норме.
Заключение УЗИ: образование грудной клетки, исходящее из средостения? Левого легкого?
Проводилась дифференциальная диагностика с различными заболеваниями: новообразованиями средостения, легких и сердца, кистами легкого и перикарда, аневризмой аорты. Необходимо было также определить происхождение данной кисты, т. к. принято выделять истинные, или первичные, кисты средостения; кисты, образованные из органов и лимфатических сосудов; паразитарные (чаще всего эхинококковые) и, наконец, кисты, образованные из пограничных областей (например, менингеальные, т. е. из оболочек спинного мозга, и др.). После КТ диагноз был установлен, разрабатывалась тактика лечения.
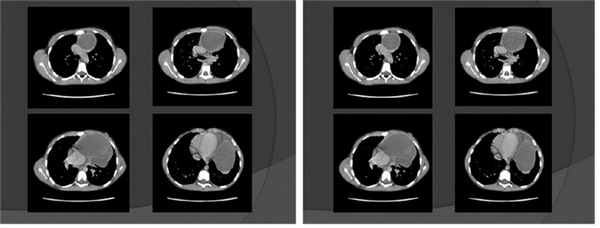
КТ органов грудной клетки — картина кистозного образования средостения слева. Небольшой объем жидкости в плевральной полости слева и в перикарде ( рис. 2 ).
Рис. 2. Компьютерная томограмма грудной клетки девочки Т., 9 лет. Иллюстрация М.Ю. Петрова, заведующего отделением, врача-рентгенолога ГАУЗ АО «Амурская областная детская клиническая больница»
Проведен консилиум, и поставлен диагноз: Доброкачественное новообразование средостения . Ребенок госпитализирован в хирургическое отделение Амурской областной детской клинической больницы, где проведена операция по удалению кисты.
Диагноз после операции: Дермоидная киста переднего средостения.
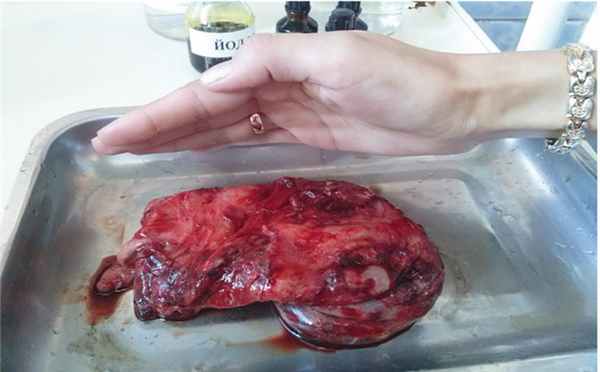
Описание препарата: новообразование с кистозно-солидным компонентом, жидкость темно-коричневого цвета и солидный компонент, представленный капсулой опухоли и жировой тканью ( рис. 3 ).
Рис. 3. Удаленная дермоидная киста у девочки Т., 9 лет. Иллюстрация Е.А. Степаненко, врача-хирурга ГАУЗ АО «Амурская областная детская клиническая больница»
Состояние девочки после операции — удовлетворительное. На 15-е сутки ее выписали домой с рекомендациями по наблюдению у педиатра.
Представленный клинический случай демонстрирует, что дермоидные кисты у детей могут длительное время протекать бессимптомно и по мере взросления ребенка проявляются различными симптомами.
Публикации в СМИ
Доброкачественные опухоли средостения обнаруживают чаще, чем злокачественные (4:1). Среди доброкачественных новообразований наиболее часты тератомы и невриномы, а среди злокачественных — опухоли лимфоидной ткани. В переднем средостении опухоли регистрируют в 2 раза чаще, чем в заднем.
Классификация • Доброкачественные опухоли •• Тимомы •• Тератомы •• Нейрогенные опухоли (невриномы) •• Соединительнотканные опухоли (липомы, хондромы) •• Сосудистые опухоли (гемангиомы) •• Бронхогенные кисты •• Перикардиальные кисты • Злокачественные опухоли •• Лимфомы •• Герминомы •• Нейробластомы.
Опухоли переднего средостения
• Дермоидные кисты (тератомы) •• Частота. Тератомы чаще выявляют у подростков. В 80% случаев эти опухоли доброкачественные •• Этиология. Тератомы исходят из того же эмбрионального глоточного кармана, что и вилочковая железа (III–IV пары) •• Патологическая анатомия. В состав тератомы входят производные всех зародышевых листков, включая элементы эктодермального, энтодермального и мезодермального происхождения •• Диагноз. Тератомы диагностируют при рентгенографии. На снимках они выглядят как гладкостенные кисты или плотные гомогенные тени, часто с кальцинированными стенками. Внутри опухоли можно обнаружить самые различные структуры (например, зубы). До развития инфекционных осложнений или злокачественных изменений эти кисты обычно бессимптомны ••
Лечение: торакотомия, полное удаление опухоли.
• Тимомы (опухоли вилочковой железы) •• Частота. Среди новообразований передневерхнего отдела средостения у взрослых, тимомы обнаруживают чаще всего. Тимомы могут возникать в любом возрасте, чаще в 50–60 лет. У 40–50% больных тимома вызывает сопутствующую тяжёлую псевдопаралитическую миастению •• Морфология ••• Опухоли тимуса по клеточной природе могут быть лимфоидными, эпителиальными, веретеноклеточными или смешанными ••• 2/3 тимом расценивают как доброкачественные; из них 10% представлено простыми кистами ••• При эпителиальных тимомах прогноз неблагоприятный, при веретеноклеточных тимомах — значительно лучше ••• Легче всего отличить доброкачественную опухоль от злокачественной по её наклонности к поражению смежных тканей. Доброкачественные опухоли инкапсулированы. Злокачественные опухоли инвазивны, они прорастают в близлежащие органы или плевральные полости. Отдалённое метастазирование возникает относительно редко •• Диагноз ••• У большинства пациентов с тимомами симптоматики нет; опухоль обнаруживают случайно при рентгенографии органов грудной клетки. Появление симптомов обусловлено инвазией злокачественной опухоли. Возникают боль в груди, одышка и синдром верхней полой вены ••• Помогают диагностике аномалии, выявленные при рентгенографии, КТ или МРТ органов грудной клетки; сопутствующая тяжёлая псевдопаралитическая миастения. При таких обстоятельствах необходимо исследовать средостение на наличие опухоли тимуса. Наибольшую помощь оказывает боковая рентгенография органов грудной клетки, поскольку в прямой проекции небольшие опухоли могут быть скрыты в тени больших сосудов •• Хирургическое лечение. Большинство опухолей вилочковой железы удаляют через срединный стернотомический доступ (возможна торакотомия) ••• Тимомы, не сопровождаемые тяжёлой миастенией: необходимы обследование средостения и удаление опухоли ••• Доброкачественные опухоли удаляют ••• Злокачественные опухоли. При возможности следует удалить все области распространения опухоли. Когда инфильтрирующую опухоль тимуса невозможно удалить полностью или частично, прибегают к послеоперационной лучевой терапии. Химиотерапия и иммунотерапия не дают клинического эффекта ••• Тимомы, ассоциированные с тяжёлой миастенией, следует удалять целиком вместе с остальной частью тимуса.
• Опухоли из соединительной ткани •• Частота. Занимают третье место среди опухолей средостения •• Морфология. Опухоли представлены фибромами, липомами, хондромами, миксомами •• Диагноз. Обычно у больных жалоб нет. Обычно такие опухоли выявляют рентгенологически. Опухоли локализуются как в верхних, так и в нижних отделах переднего средостения. Они часто не имеют чётких границ, их капсула выражена не во всех отделах •• Лечение хирургическое •• Прогноз благоприятный.
Опухоли заднего средостения
• Нейрогенные опухоли (невриномы) •• Частота. Занимают второе место среди опухолей средостения. Невриномы могут быть проявлением нейрофиброматоза (болезни фон Реклингхаузена) •• Этиология. Опухоли развиваются из нервных элементов симпатического ствола, ветвей блуждающего нерва, оболочек мозга и межрёберных нервов. Чаще располагаются в верхнем средостении •• Морфология. Шванномы, невролеммомы, ганглионевромы, нейрофибромы •• Диагноз. У большинства больных с невриномами жалоб нет. При росте опухоли в просвете спинномозгового канала (в виде песочных часов) возможна неврологическая симптоматика. Диагноз устанавливают рентгенологически, при помощи КТ органов грудной клетки. На снимках опухоли выглядят как округлые чётко очерченные тени, расположенные в области рёберно-позвоночного угла •• Лечение — торакотомия, удаление опухоли ••
Прогноз благоприятный.
• Сосудистые опухоли (гемангиомы, лимфангиомы) встречаются достаточно редко •• Этиология. Опухоли развиваются из элементов стенки кровеносных или лимфатических сосудов •• Морфология. Опухоли представлены сосудистыми образованиями. Достаточно часто происходит их злокачественная трансформация •• Диагноз устанавливают рентгенологически и при помощи КТ •• Лечение хирургическое.
• Бронхогенные кисты выявляют достаточно редко, чаще у женщин •• Они развиваются из смешанных зародышевых зачатков передней кишки или трахеальной почки •• Морфология. Тонкостенные образования, заполненные прозрачным (иногда слизистым) содержимым. Стенка кисты изнутри выстлана мерцательным эпителием •• Диагностика рентгенологическая •• Лечение хирургическое.
• Перикардиальные кисты — тонкостенные образования с прозрачным содержимым, легко разрывающиеся при выделении. Изнутри кисты выстланы однослойным плоским или кубическим эпителием, располагаются в нижних отделах средостения.
Злокачественные опухоли средостения
• Лимфома. У 50% больных с лимфомами (включая болезнь Ходжкена) в процесс вовлечены медиастинальные лимфатические узлы. Из них только у 5% поражение затрагивает исключительно средостение •• Симптомы: кашель, боль в груди, лихорадка и потеря массы тела •• Диагноз подтверждают рентгенографически и биопсией лимфатических узлов. Последнюю выполняют при медиастиноскопии, передней медиастинотомии или торакоскопии •• Хирургическое лечение не показано. Больные подлежат комбинированной химио- и лучевой терапии.
• Герминомы — опухоли, происходящие из эмбриональных зачатков, в норме дифференцирующихся в сперматозоиды и яйцеклетки. Эти новообразования составляют менее 1% всех опухолей средостения. Их метастазы регистрируют в лимфатических узлах, плевре, печени, костях и забрюшинном пространстве •• Гистологические типы ••• Семинома ••• Эмбриональноклеточная саркома ••• Тератокарцинома ••• Хориокарцинома ••• Эндодермальная синусная опухоль •• Симптомы: боль в груди, кашель и осиплость голоса при поражении возвратного гортанного нерва •• Диагноз. Используют различные методы лучевой диагностики (рентгенография, МРТ, КТ органов грудной клетки) •• Хирургическое лечение. По возможности производят полное удаление опухоли •• Вспомогательная терапия. Семиномы очень чувствительны к облучению. При прочих клеточных типах хорошие результаты даёт химиотерапия.
МКБ-10 • C38 Злокачественное новообразование сердца, средостения и плевры • C78.1 Вторичное злокачественное новообразование средостения • D15.2 Доброкачественное новообразование средостения
Код вставки на сайт
Опухоли средостения
Доброкачественные опухоли средостения обнаруживают чаще, чем злокачественные (4:1). Среди доброкачественных новообразований наиболее часты тератомы и невриномы, а среди злокачественных — опухоли лимфоидной ткани. В переднем средостении опухоли регистрируют в 2 раза чаще, чем в заднем.
Классификация • Доброкачественные опухоли •• Тимомы •• Тератомы •• Нейрогенные опухоли (невриномы) •• Соединительнотканные опухоли (липомы, хондромы) •• Сосудистые опухоли (гемангиомы) •• Бронхогенные кисты •• Перикардиальные кисты • Злокачественные опухоли •• Лимфомы •• Герминомы •• Нейробластомы.
Опухоли переднего средостения
• Дермоидные кисты (тератомы) •• Частота. Тератомы чаще выявляют у подростков. В 80% случаев эти опухоли доброкачественные •• Этиология. Тератомы исходят из того же эмбрионального глоточного кармана, что и вилочковая железа (III–IV пары) •• Патологическая анатомия. В состав тератомы входят производные всех зародышевых листков, включая элементы эктодермального, энтодермального и мезодермального происхождения •• Диагноз. Тератомы диагностируют при рентгенографии. На снимках они выглядят как гладкостенные кисты или плотные гомогенные тени, часто с кальцинированными стенками. Внутри опухоли можно обнаружить самые различные структуры (например, зубы). До развития инфекционных осложнений или злокачественных изменений эти кисты обычно бессимптомны ••
Лечение: торакотомия, полное удаление опухоли.
• Тимомы (опухоли вилочковой железы) •• Частота. Среди новообразований передневерхнего отдела средостения у взрослых, тимомы обнаруживают чаще всего. Тимомы могут возникать в любом возрасте, чаще в 50–60 лет. У 40–50% больных тимома вызывает сопутствующую тяжёлую псевдопаралитическую миастению •• Морфология ••• Опухоли тимуса по клеточной природе могут быть лимфоидными, эпителиальными, веретеноклеточными или смешанными ••• 2/3 тимом расценивают как доброкачественные; из них 10% представлено простыми кистами ••• При эпителиальных тимомах прогноз неблагоприятный, при веретеноклеточных тимомах — значительно лучше ••• Легче всего отличить доброкачественную опухоль от злокачественной по её наклонности к поражению смежных тканей. Доброкачественные опухоли инкапсулированы. Злокачественные опухоли инвазивны, они прорастают в близлежащие органы или плевральные полости. Отдалённое метастазирование возникает относительно редко •• Диагноз ••• У большинства пациентов с тимомами симптоматики нет; опухоль обнаруживают случайно при рентгенографии органов грудной клетки. Появление симптомов обусловлено инвазией злокачественной опухоли. Возникают боль в груди, одышка и синдром верхней полой вены ••• Помогают диагностике аномалии, выявленные при рентгенографии, КТ или МРТ органов грудной клетки; сопутствующая тяжёлая псевдопаралитическая миастения. При таких обстоятельствах необходимо исследовать средостение на наличие опухоли тимуса. Наибольшую помощь оказывает боковая рентгенография органов грудной клетки, поскольку в прямой проекции небольшие опухоли могут быть скрыты в тени больших сосудов •• Хирургическое лечение. Большинство опухолей вилочковой железы удаляют через срединный стернотомический доступ (возможна торакотомия) ••• Тимомы, не сопровождаемые тяжёлой миастенией: необходимы обследование средостения и удаление опухоли ••• Доброкачественные опухоли удаляют ••• Злокачественные опухоли. При возможности следует удалить все области распространения опухоли. Когда инфильтрирующую опухоль тимуса невозможно удалить полностью или частично, прибегают к послеоперационной лучевой терапии. Химиотерапия и иммунотерапия не дают клинического эффекта ••• Тимомы, ассоциированные с тяжёлой миастенией, следует удалять целиком вместе с остальной частью тимуса.
• Опухоли из соединительной ткани •• Частота. Занимают третье место среди опухолей средостения •• Морфология. Опухоли представлены фибромами, липомами, хондромами, миксомами •• Диагноз. Обычно у больных жалоб нет. Обычно такие опухоли выявляют рентгенологически. Опухоли локализуются как в верхних, так и в нижних отделах переднего средостения. Они часто не имеют чётких границ, их капсула выражена не во всех отделах •• Лечение хирургическое •• Прогноз благоприятный.
Опухоли заднего средостения
• Нейрогенные опухоли (невриномы) •• Частота. Занимают второе место среди опухолей средостения. Невриномы могут быть проявлением нейрофиброматоза (болезни фон Реклингхаузена) •• Этиология. Опухоли развиваются из нервных элементов симпатического ствола, ветвей блуждающего нерва, оболочек мозга и межрёберных нервов. Чаще располагаются в верхнем средостении •• Морфология. Шванномы, невролеммомы, ганглионевромы, нейрофибромы •• Диагноз. У большинства больных с невриномами жалоб нет. При росте опухоли в просвете спинномозгового канала (в виде песочных часов) возможна неврологическая симптоматика. Диагноз устанавливают рентгенологически, при помощи КТ органов грудной клетки. На снимках опухоли выглядят как округлые чётко очерченные тени, расположенные в области рёберно-позвоночного угла •• Лечение — торакотомия, удаление опухоли ••
Прогноз благоприятный.
• Сосудистые опухоли (гемангиомы, лимфангиомы) встречаются достаточно редко •• Этиология. Опухоли развиваются из элементов стенки кровеносных или лимфатических сосудов •• Морфология. Опухоли представлены сосудистыми образованиями. Достаточно часто происходит их злокачественная трансформация •• Диагноз устанавливают рентгенологически и при помощи КТ •• Лечение хирургическое.
• Бронхогенные кисты выявляют достаточно редко, чаще у женщин •• Они развиваются из смешанных зародышевых зачатков передней кишки или трахеальной почки •• Морфология. Тонкостенные образования, заполненные прозрачным (иногда слизистым) содержимым. Стенка кисты изнутри выстлана мерцательным эпителием •• Диагностика рентгенологическая •• Лечение хирургическое.
• Перикардиальные кисты — тонкостенные образования с прозрачным содержимым, легко разрывающиеся при выделении. Изнутри кисты выстланы однослойным плоским или кубическим эпителием, располагаются в нижних отделах средостения.
Злокачественные опухоли средостения
• Лимфома. У 50% больных с лимфомами (включая болезнь Ходжкена) в процесс вовлечены медиастинальные лимфатические узлы. Из них только у 5% поражение затрагивает исключительно средостение •• Симптомы: кашель, боль в груди, лихорадка и потеря массы тела •• Диагноз подтверждают рентгенографически и биопсией лимфатических узлов. Последнюю выполняют при медиастиноскопии, передней медиастинотомии или торакоскопии •• Хирургическое лечение не показано. Больные подлежат комбинированной химио- и лучевой терапии.
• Герминомы — опухоли, происходящие из эмбриональных зачатков, в норме дифференцирующихся в сперматозоиды и яйцеклетки. Эти новообразования составляют менее 1% всех опухолей средостения. Их метастазы регистрируют в лимфатических узлах, плевре, печени, костях и забрюшинном пространстве •• Гистологические типы ••• Семинома ••• Эмбриональноклеточная саркома ••• Тератокарцинома ••• Хориокарцинома ••• Эндодермальная синусная опухоль •• Симптомы: боль в груди, кашель и осиплость голоса при поражении возвратного гортанного нерва •• Диагноз. Используют различные методы лучевой диагностики (рентгенография, МРТ, КТ органов грудной клетки) •• Хирургическое лечение. По возможности производят полное удаление опухоли •• Вспомогательная терапия. Семиномы очень чувствительны к облучению. При прочих клеточных типах хорошие результаты даёт химиотерапия.
МКБ-10 • C38 Злокачественное новообразование сердца, средостения и плевры • C78.1 Вторичное злокачественное новообразование средостения • D15.2 Доброкачественное новообразование средостения
Читайте также:
