Фолликулярная гиперплазия лимфатического узла. Ревматоидная лимфаденопатия.
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Реактивная гиперплазия лимфатических узлов — гиперплазия лимфоидной ткани лимфоузлов при выраженном иммунном ответе. При этом лимфатические узлы увеличиваются в размерах, мягкоэластической консистенции, в типичных случаях их диаметр превышает 2 см. Хронической (персистирующей) реактивной гиперплазией обозначают процесс, протекающий длительно (обычно более 2 мес). У детей увеличение лимфатических узлов может быть выражением минерализованной гиперплазии лимфоидной ткани при лимфатикогипопластическом диатезе (status thymicolymphaticus). При остром течении процесса его называют острой реактивной гиперплазией. Одни авторы выделяют также острейшую форму реактивной гиперплазии, развивающуюся на введение вакцины, другие рассматривают их как поствакцинальные лимфадениты.
Выделяют несколько морфологических вариантов реактивной гиперплазии. Из них наиболее часто встречаются фолликулярная, паракортикальная гиперплазия и реактивный гистиоцитоз синусов. При фолликулярной гиперплазии обычно происходит увеличение размеров и числа вторичных фолликулов (фолликулов со светлыми центрами) в коре лимфоузла. При резко выраженной фолликулярной гиперплазии вторичные фолликулы занимают всю паренхиму лимфоузла. В типичных случаях вторичные фолликулы при этом имеют неправильную форму (например, форму песочных часов), различные размеры (полиморфизм фолликулов), в отличие от фолликулярной лимфомы, при которой, как правило, фолликулы одинакового размера, округлой формы. Светлый центр вторичных фолликулов представлен различными клетками: малыми расщеплёнными клетками (центроцитами), большими расщепленными и нерасщепленными клетками (центробластами), фолликулярными дендритными клетками, обеспечивающими презентацию антигена центроцитам, а также умеренным количеством макрофагов, в цитоплазме которых определяется множество апоптозных телец, образующихся при разрушении лимфоцитов. Обильная светлая цитоплазма макрофагов придает зародышевому центру фолликула картину «звездного неба».
Реактивная гиперплазия с лизисом фолликулов. Лизисом фолликула называется своеобразная деформация терминального центра вторичного фолликула, когда он распадается на фрагменты вследствие пенетрации (проникновения) в светлый центр лимфоцитов мантии. Такое изменение выявляется чаще всего в лимфоузлах при ВИЧ-инфекции, но может быть обусловлено и другими процесса ми, например, просто кровоизлиянием в зародышевый центр фолликула.
Цветущая реактивная фолликулярная гиперплазия. Цветущая (флоридная) реактивная фолликулярная гиперплазия ткани лимфатических узлов может иметь характер идиопатического поражения или быть ассоциированной с такими процессами, как ревматоидная лимфаденопатия, сифилитический лимфаденит, токсоплазменный лимфаденит и плазмоклеточный вариант болезни Каслмэна. Идиопатическая форма обычно встречается у молодых взрослых, как правило, с вовлечением одного лимфоузла поднижнечелюстной или шейной областей. Лимфоидные фолликулы при этом четко отделены друг от друга и преимущественно распределены в корковом веществе. В большинстве случаев фолликулярной лимфомы фолликулы расположены тесно и рассеяны по всей ткани лимфоузла. При реактивной гиперплазии фолликулы часто различны по форме и размерам (иногда гантелевидные или извитые), имеют четко определяемую мантию. Они содержат гетерогенную популяцию клеток фолликулярного центра (крупные клетки часто преобладают нал мелкими) с признаками митотической активности и с рассеянными между ними макрофагами с окрашенными тельцами.
Специфические варианты лимфаденопатии часто сопровождаются характерными для этих заболеваний гистологическим изменениями помимо реактивной фолликулярной гиперплазии. При ревматоидной лимфаденопатии, как правило, выражен интерфолликулярный плазмоцитоз, а в синусах обычно обнаруживаются нейтрофильные гранулоциты. При сифилитическом лимфадените капсула лимфоузла часто утолщена, с признаками воспалительных изменений, характерен плазмоцитоз и венулиты, иногда встречаются гранулемы. При токсоплазменном лимфадените обнаруживаются многочисленные моноцитоидные В-лимфоциты и эпителиоидные гистиоциты, рассеянные поодиночке или собранные в мелкие группы. Некоторые эпителиоидные гистиоциты могут располагаться в герминальных центрах фолликулов. При плазмоцитарном вариант болезни Каслмэна реактивные фолликулы, часто содержащие PAS-позитивный эозинофильный материал, отделены друг от друга значительным инфильтратом из плазматических клеток, распространяющимся на все отделы коры лимфоузла. Несмотря на перечисленные морфологические признаки, для правильной диагностики требуются знания клинической картины заболевания, а в некоторых случаях специальные исследования.
ВИЧ-подобная лимфаденопатия (AIDS-related lymphadenopathy). Эксплозиная (англ. explosive — взрывной) фолликулярная гиперплазия при этом весьма напоминает фолликулярную лимфому. Это поражение характеризуется гиперплазией фолликулов, многие из которых приобретают вид «обнаженных» («голых») светлых центров вследствие недостаточно развитой мантийной зоны; лизисом фолликулов (разрушение сети фолликулярных дендритных клеток и кровоизлияния в светлые центры); наличием поликариоцитов в светлых центрах и за их пределами, а также заметным количеством моноцитоидных В-клеток. Несмотря на то, что мантия фолликулов чисто недостаточно выражена, о реактивной природе лимфоидных фолликулов можно с уверенностью судить на основании обнаружения клеточной поляризации и обилия активных макрофагов.
Прогрессивная трансформация светлых центров — доброкачественное поражение неизвестной этиологии. Изредка она предшествует развитиию болезни Ходжкина, особенно нодулярного типа с преобладанием лимфоцитов. Микроскопически процесс характеризуется наличием рассеянных крупных «экспансивно трансформированных» фолликулов, расположенных среди реактивных фолликулов типичного вида. Трансформированные фолликулы образованы преимущественно малыми лимфоцитами, а также разрозненными В-клетками фолликулярного центра, которые располагаются поодиночке или формируют иррегулярные мелкие группы.
Реактивная лимфаденопатия при ВИЧ-инфекции. В начале заболевания происходит увеличение за счет фолликулярно-паракортикальной гиперплазии всех групп лимфатических узлов (генерализованная лимфаденопатия как проявление гиперпластической стадии изменений лимфоидной ткани). При морфологическом исследовании характерным является истончение или деструкция мантии реактивных фолликулов, которая выглядит как бы «изъеденной молью» из-за очагового исчезновения лимфоцитов. Могут выявляться также увеличение числа плазматических клеток в ткани лимфоузла, пролиферация и набухание эндотелия сосудов.
В финале ВИЧ-инфекции (стадия СПИД) наблюдается атрофия лимфатических узлов (инволютивная стадия изменений лимфоидной ткани). При прогрессировании ВИЧ-инфекции происходит уменьшение фолликулов и истончение паракортикальной зоны за счет снижения числа лимфоцитов. Между фолликулами увеличивается содержание бластных форм лимфоидных клеток, плазматических клеток и макрофагов. Характерно развитие гистиоцитоза синусов и обнажение ретикулярной стромы. Нередко развивается диффузный фиброз.
Лимфадениты — воспалительные поражения ткани лимфатических узлов. Лимфадениты необходимо отличать от реактивной гиперплазии, которая может не сопровождаться воспалительными изменениями. Однако чаще гиперплазия и воспаление сочетаются. Степень выраженности и характер воспалительных изменений при этом могут быть различными. Так, персистирующая (длительная) реактивная гиперплазия, как правило, сопровождается развит хронического неспецифического лимфаденита, т.к. при длительно сохраняющемся иммунном ответе в ткани лимфоузла возникают повреждения и, следовательно, формируется воспалительная реакция. В одних случаях воспалительные изменения минимальны, в других — преобладают над иммунным ответом.
I. Клинико-морфологическая классификация лимфаденитов:
· острые и острейшие лимфадениты;
· хронические лимфадениты (неспецифические и специфичские).
II. Особые клинико-морфологические варианты лимфаденитов:
· болезнь Каслмэна (morbus Castleman, ангиофолликулярная гиперплазия);
· некротический лимфаденит Кикучи—Фуджимото; .
· болезнь Росаи—Дорфмана (гистиоцитоз синусов с массивной лимфаденопатией);
· дерматопатический лимфаденит (дерматопатическая лимфаденопатия).
Аденофлегмона — тотальное гнойное воспаление ткани лимфоузла. Лимфатический узел представляет собой «мешочек» с гноем. Аденофлегмону можно рассматривать как крайнее выражение острого гнойного лимфаденита.
Болезнь Каслмэна (morbus Castleman, ангиофолликулярна гиперплазия) — реактивное разрастание лимфоидной ткани и сосудов. Этиология болезни Каслмэна не известна. Как правило, болеют дети. Поражаются в основном лимфатические узлы средостения (в 75% случаев) и забрюшинного пространства. Иногда процесс возникает вне лимфатических узлов (экстранодально), например в селезенке. Различают два клинико-морфологических варианта болезни Каслмэна: гиалино-васкулярный и плазмоцитарный. Заболевание может проявляться поражением одной группы лимфоузлов или нескольких (мультицентричный вариант). Гиалино-васкулярный вариант протекает более благоприятно; в лимфоидных фолликулах при этом происходит разрастание фиброзной ткани с развитием ее гиалиновой дистрофии. Плазмоцитарный вариант сопровождается накоплением в пролиферирующей лимфоидной ткани плазматических клеток. После оперативного удаления пораженных лимфоузлов обычно наступает полное выздоровление. Мультицентричный тип болезни Каслмэна протекает наиболее тяжело, т.к. в процесс вовлечены различные группы лимфатических узлов, а также внутренние органы.
Лимфаденит Кикучи—Фуджимото — острый лимфаденит неяснойэтиологии с развитием некроза в паракортикальной зоне. Болеют в основном молодые женщины, страдающие системной красной волчанкой. В ряде случаев лимфаденит Кикучи—Фуджимото предшествует развитию системной красной волчанки. Поражаются главным образом шейные лимфатические узлы. При микроскопическом исследовании, кроме некроза паракортекса, обращают на себя внимание пролиферация макрофагов с характерно серповидной деформацией ядра и практически полное отсутствие нейтрофильных гранулоцитов.
Гистиоцитоз синусов с массивной лимфаденопатией (болезнь Росаи-Дорфмана) — заболевание неясной этиологии, при котором происходит значительное увеличение различных групп лимфоузлов. Иогда поражаются внутренние органы. Описаны летальные исходы. Микроскопически в лимфатических узлах резко увеличивается число макрофагов (гистиоцитов), в основном в синусах (отсюда и название болезни). Макрофаги активно фагоцитируют лимфоидные клетки. Предполагается аутоиммунная природа процесса: лимфоциты по какой-то причине становятся чужеродными и разрушаются макрофагами. Болеют в основном дети первого десятилетия жизни, но заболевание встречается и у взрослых.
Фолликулярная гиперплазия лимфатического узла. Ревматоидная лимфаденопатия.
Фолликулярная гиперплазия лимфатического узла. Ревматоидная лимфаденопатия.
На основании наиболее значимых гистологических признаков лимфаденопатий нами разработана классификация этой разнородной группы. Эта классификация в некоторой степени произвольна, поскольку часть лимфаденопатий имеют общие признаки, которые могут варьировать на разных стадиях заболевания. Чаще всего биопсия у больных с персистирующей лимфадснопатией выполняется для исключения малигнизаиии.
В таких случаях предпочтительны правильно взятые, хорошо фиксированные биоптаты целого лимфатического узла, потому что ряд реактивных лимфаденопатий могут в значительной степени быть похожими на злокачественную лимфому.
Фолликулярная гиперплазия является, вероятно, наиболее частым типом реакции лимфатического узла, характеризующимся увеличением фолликулов и расширением центров размножения. Часто эти изменения сочетаются с появлением плазмоцитов в мозговых тяжах и межфолликулярной паренхиме. Реактивная фолликулярная гиперплазия обычно связана с поступлением в организм антител, стимулирующих В-клеточный ответ.
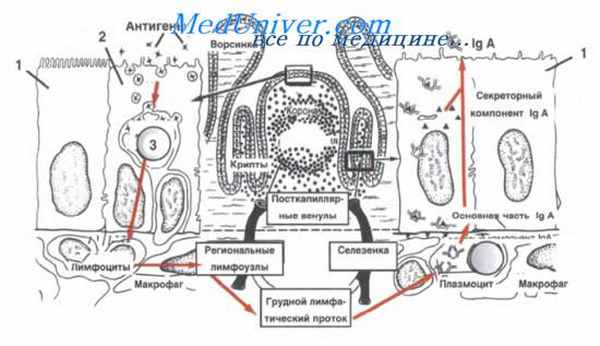
Использование вспомогательных диагностических методов позволяет идентифицировать многие возбудители. Однако при отсутствии данных об инфицировании микроорганизмами и каких-либо специфических гистологических признаков, свидетельствующих об этиологии, эта реакция называется «неспецифической гиперплазией». Такие неспецифические реакции чаше встречаются у детей и молодых людей, а также чаще выявляются в узлах, собирающих лимфу от мест инфицирования (таких как миндалины, кожа и ЖКТ).
При реактивной лимфаденопатии фолликулы сохраняют отчетливую мантийную зону, состоящую из малых лимфоцитов; в центрах размножения может определяться поляризация центробластов и центроцитов. Обычно они распространены преимущественно в коре узла и зачастую имеют неодинаковые форму и размер. В реактивных центрах размножения определяется большое количество фигур митозов и многочисленные апоптотические тельца, которые часто фагоцитируются «макрофагами окрашенных телец».
Ревматоидная лимфаденопатия.
Лимфаденопатия при ревматоидном артрите не ограничивается лимфоузлами, собирающими лимфу от пораженных суставов, но как составная этого системного заболевания часто может иметь генерализованный характер. Развивается выраженная фолликулярная гиперплазия. Увеличенные центры размножения могут содержать аморфные ШИК-по-штивные гиалиновые включения; изредка фолликулярная гиперплазия может сопровождаться появлением саркоидоподобных гранулем.
Большие количества плазмоцитов, часто с тельцами Расселя, инфильтрируют мозговые тяжи и могут также определяться в центрах размножения.
Осложнением длительных внутримышечных инъекций препаратов коллоидного золота при лечении ревматоидного артрита является «золотая лимфаденопатия». Изменения в лимфатических узлах при этом сходны с паковыми при ревматоидной лимфаденопатии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
1. Реактивная гиперплазия и лимфадениты
Реактивная гиперплазия лимфатических узлов — гиперплазия лимфоидной ткани лимфоузлов при выраженном иммунном ответе. При этом лимфатические узлы увеличиваются в размерах, мягкоэла-стической консистенции, в типичных случаях их диаметр превышает 2 см. Хронической (персистирующей) реактивной гиперплазией обозначают процесс, протекающий длительно (обычно более 2 мес). У детей увеличение лимфатических узлов может быть выражением генерализованной гиперплазии лимфоидной ткани при лимфатико-гипопластическом диатезе (status thymico-lymphaticus). При остром течении процесса его называют острой реактивной гиперплазией. Одни авторы выделяют также острейшую форму реактивной гиперплазии, развивающуюся на введение вакцины, другие рассматривают их как поствакцинальные лимфадениты.
Выделяют несколько морфологических вариантов реактивной гиперплазии. Из них наиболее часто встречаются фолликулярная, паракортикальная гиперплазия и реактивный гистиоцитоз синусов. При фолликулярной гиперплазии обычно происходит увеличение размеров и числа вторичных фолликулов (фолликулов со светлыми центрами) в коре лимфоузла. При резко выраженной фолликулярной гиперплазии вторичные фолликулы занимают всю паренхиму лимфоузла. В типичных случаях вторичные фолликулы при этом имеют неправильную форму (например, форму песочных часов), различные размеры (полиморфизм фолликулов), в отличие от фолликулярной лимфомы, при которой, как правило, фолликулы одинакового размера, округлой формы. Светлый центр вторичных фолликулов представлен различными клетками: малыми расщепленными клетками (центроцитами), большими расщепленными и нерасщепленными клетками (центробластами), фолликулярными Дендритными клетками, обеспечивающими презентацию антигена центроцитам, а также умеренным количеством макрофагов, в цитоплазме которых определяется множество апоптозных телец, образующихся при разрушении лимфоцитов. Обильная светлая цитоплазма макрофагов придает зародышевому центру фолликула картину "звездного неба".
Реактивная гиперплазия с лизисом фолликулов. Лизисом фолли- к Ула называется своеобразная деформация терминального центра вторичного фолликула, когда он распадается на фрагменты вследствие пенетрации (проникновения) в светлый центр лимфоцитов мантии. Такое изменение выявляется чаще всего в лимфоузлах при ВИЧ-инфекции, но может быть обусловлено и другими процессами, например, просто кровоизлиянием в зародышевый центр фолликула.
Цветущая реактивная фолликулярная гиперплазия. Цветущая (флоридная) реактивная фолликулярная гиперплазия ткани лимфатических узлов может иметь характер идиопатического поражения или быть ассоциированной с такими процессами, как ревматоидная лимфаденопатия, сифилитический лимфаденит, токсоплазменный лимфаденит и плазмоклеточный вариант болезни Каслмэна. Идио-патическая форма обычно встречается у молодых взрослых, как правило, с вовлечением одного лимфоузла поднижнечелюстной или шейной областей. Лимфоидные фолликулы при этом четко отделены друг от друга и преимущественно распределены в корковом веществе. В большинстве случаев фолликулярной лимфомы фолликулы расположены тесно и рассеяны по всей ткани лимфоузла. При реактивной гиперплазии фолликулы часто различны по форме и размерам (иногда гантелевидные или извитые), имеют четко определяемую мантию. Они содержат гетерогенную популяцию клеток фолликулярного центра (крупные клетки часто преобладают над мелкими) с признаками митотической активности и с рассеянными между ними макрофагами с окрашенными тельцами.
Специфические варианты лимфаденопатии часто сопровождаются характерными для этих заболеваний гистологическими изменениями помимо реактивной фолликулярной гиперплазии. При ревматоидной лимфаденопатии, как правило, выражен интерфолликулярный плазмоцитоз, а в синусах обычно обнаруживаются нейтрофильные гранулоциты. При сифилитическом лимфадените капсула лимфоузла часто утолщена, с признаками воспалительных изменений, характерен плазмоцитоз и венулиты, иногда встречаются гранулемы. При токсоплазменном лимфадените обнаруживаются многочисленные моноцитоидные В-лимфоциты и эпителиоидные гистиоциты, рассеянные поодиночке или собранные в мелкие группы. Некоторые эпителиоидные гистиоциты могут располагаться в терминальных центрах фолликулов. При плазмоцитарном варианте болезни Каслмэна реактивные фолликулы, часто содержащие PAS-позитивный эозинофильный материал, отделены друг от друга значительным инфильтратом из плазматических клеток, распространяющимся на все отделы коры лимфоузла. Несмотря на перечисленные морфологические признаки, для правильной диагностики требуются знания клинической картины заболевания, а в некоторых случаях специальные исследования.
ВИЧ-подобная лимфаденопатия (AIDS-related lymphadenopathy). Эксплозивная (англ. explosive — взрывной) фолликулярная гиперплазия при этом весьма напоминает фолликулярную лимфому. Это поражение характеризуется гиперплазией фолликулов, многие из которых приобретают вид "обнаженных" ("голых") светлых центров вследствие недостаточно развитой мантийной зоны; лизисом фолликулов (разрушение сети фолликулярных дендритных клеток и кровоизлияния в светлые центры); наличием поликариоцитов в светлых центрах и за их пределами, а также заметным количеством моноцитоидных В-клеток. Несмотря на то что мантия фолликулов часто недостаточно выражена, о реактивной природе лимфоидных фолликулов можно с уверенностью судить на основании обнаружения клеточной поляризации и обилия активных макрофагов.
Прогрессивная трансформация светлых центров — доброкачественное поражение неизвестной этиологии. Изредка она предшествует развитию болезни Ходжкина, особенно нодулярного типа с преобладанием лимфоцитов. Микроскопически процесс характеризуется наличием рассеянных крупных "экспансивно трансформированных" фолликулов, расположенных среди реактивных фолликулов типичного вида. Трансформированные фолликулы образованы преимущественно малыми лимфоцитами, а также разрозненными В-клетками фолликулярного центра, которые располагаются поодиночке или формируют иррегулярные мелкие группы.
Реактивная лимфаденопатия при ВИЧ-инфекции. В начале заболевания происходит увеличение за счет фолликулярно-паракорти-кальной гиперплазии всех групп лимфатических узлов (генерализованная лимфаденопатия как проявление гиперпластической стадии изменений лимфоидной ткани). При морфологическом исследовании характерным является истончение или деструкция мантии реактивных фолликулов, которая выглядит как бы "изъеденной молью" из-за очагового исчезновения лимфоцитов. Могут выявляться также увеличение числа плазматических клеток в ткани лимфоузла, пролиферация и набухание эндотелия сосудов.
В финале ВИЧ-инфекции (стадия СПИД) наблюдается атрофия лимфатических узлов (инволютивная стадия изменений лимфоидной ткани). При прогрессировании ВИЧ-инфекции происходит уменьшение фолликулов и истончение паракортикальной зоны за счет снижения числа лимфоцитов. Между фолликулами увеличивается содержание бластных форм лимфоидных клеток, плазматических клеток и макрофагов. Характерно развитие гистиоцитоза синусов и обнажение ретикулярной стромы. Нередко развивается диффузный фиброз.
Лимфадениты — воспалительные поражения ткани лимфатических узлов. Лимфадениты необходимо отличать от реактивной гиперплазии, которая может не сопровождаться воспалительными изме-] нениями. Однако чаще гиперплазия и воспаление сочетаются. Степень выраженности и характер воспалительных изменений при этом могут быть различными. Так, персистирующая (длительная) реактивная гиперплазия, как правило, сопровождается развитием хронического неспецифического лимфаденита, т.к. при длительно сохраняющемся иммунном ответе в ткани лимфоузла возникают повреждения и, следовательно, формируется воспалительная реакция. В одних случаях воспалительные изменения минимальны, в других — преобладают над иммунным ответом.
I. Клинико-морфологическая классификация лимфаденитов:
• острые и острейшие лимфадениты;
• хронические лимфадениты (неспецифические и специфические).
II. Особые клиника-морфологические варианты лимфаденитов:
• болезнь Каслмэна (morbus Castleman, ангиофолликулярная гиперплазия);
• некротический лимфаденит Кикучи—Фуджимото;
• болезнь Росаи—Дорфмана (гистиоцитоз синусов с массивной лимфаденопатией);
• дерматопатический лимфаденит (дерматопатическая лимфа-денопатия).
Аденофлегмона — тотальное гнойное воспаление ткани лимфоузла. Лимфатический узел представляет собой "мешочек" с гноем. Аденофлегмону можно рассматривать как крайнее выражение острого гнойного лимфаденита.
Болезнь Каслмэна (morbus Castleman, ангиофолликулярная гиперплазия) — реактивное разрастание лимфоидной ткани и сосудов. Этиология болезни Каслмэна не известна. Как правило, болеют дети. Поражаются в основном лимфатические узлы средостения (в 75% случаев) и забрюшинного пространства. Иногда процесс возникает вне лимфатических узлов (экстранодально), например в селезенке. Различают два клинико-морфологических варианта болезни Каслмэна: гиалино-васкулярный и плазмоцитарный. Заболевание может проявляться поражением одной группы лимфоузлов или нескольких (мультицентричный вариант). Гиалино-васкулярный вариант протекает более благоприятно; в лимфоидных фолликулах при этом происходит разрастание фиброзной ткани с развитием ее
эпровождается [ плазматичес-: лимфоузлов тип
япиновой дистрофии. Плазмоцитарный вариант сопровождае
Г коплением в пролиферирующей лимфоидной ткани плазмат^
клеток. После оперативного удаления пораженных лимфоуз
йычно наступает полное выздоровление. Мультицентричный й лезни Каслмэна протекает наиболее тяжело, т.к. в процесс вовле-
ены различные группы лимфатических узлов, а также внутренние
Лимфаденит Кикучи—Фуджимото — острый лимфаденит неясной этиологии с развитием некроза в паракортикальной зоне. Болеют в основном молодые женщины, страдающие системной красной волчанкой. В ряде случаев лимфаденит Кикучи—Фуджимото предшествует развитию системной красной волчанки. Поражаются главным образом шейные лимфатические узлы. При микроскопическом исследовании, кроме некроза паракортекса, обращают на себя внимание пролиферация макрофагов с характерно серповидной деформацией ядра и практически полное отсутствие нейтрофильных гра-
Гистиоцитоз синусов с массивной лимфаденопатией (болезнь
Росаи—Дорфмана) — заболевание неясной этиологии, при котором происходит значительное увеличение различных групп лимфоузлов. Иногда поражаются внутренние органы. Описаны летальные исходы. Микроскопически в лимфатических узлах резко увеличивается число макрофагов (гистиоцитов), в основном в синусах (отсюда и название болезни). Макрофаги активно фагоцитируют лимфоидные клетки. Предполагается аутоиммунная природа процесса: лимфоциты по какой-то причине становятся чужеродными и разрушаются макрофагами. Болеют в основном дети первого десятилетия жизни, но заболевание встречается и у взрослых.
2. ДИСРЕГЕНЕРАТОРНЫЕ ИЗМЕНЕНИЯ Склероз ткани лимфатических узлов. Очаговый и периваску-лярный склероз обычно представляет собой исход лимфаденитов. Он развивается также при воздействии ионизирующего излучения (радиогенный фиброз в исходе лучевого лимфаденита), используемого в терапии злокачественных новообразований и ряда неопухолевых поражений. Фибропластические изменения при этом возникают в тех случаях, когда лимфоузлы оказываются непосредственно
в зоне облучения.
Макроскопически узлы несколько увеличены, уплотнены, на раз-Резе ткань светло-серая с определяемыми иногда прослойками белесоватой ткани.
При микроскопическом исследовании определяются утолщение капсулы за счет грубого склероза, наличие в ней единичных, паралитически расширенных сосудов микроциркуляции и слабо выраженной лимфоплазмоцитарной инфильтрации. Лимфоидная ткань узлов коры, паракортекса, мозгового вещества подвергается атрофии различной степени выраженности. Признаки гистиоцитоза синусов отсутствуют или незначительно выражены.
Лимфаденопатия
Лимфаденопатия — это увеличение размера лимфоузлов, что ощутимо пальпаторно. (> 1 см). В зависимости от патологии может увеличиться один или несколько узлов. Это состояние может быть как самостоятельное заболевание или как отдельный симптом. В любом случае необходима консультация врача и поиск причины, что вызвало увеличение.
- шейная лимфаденопатия;
- аксиллярная (подмышечная);
- грудная;
- паховая;
- лимфаденопатия брюшной полости;
- лимфаденопатия малого таза
- локализованная форма;
- генерализованная форма;
Причины
Причин для увеличения размера существует достаточно много, так как любой патологический процесс в организме человека приводит к реакции лимфатической системы.
- Инфекции. Одна из самых частых причин лимфаденопатий. Сюда относят все инфекции, что могут быть в организме человека: бактериальные, вирусные, паразитарные и грибковые.
- онкологические заболевания. Вторая по распространенности причина. Она может быть реакцией на первичный рак или метастазы. Лимфаденопатия может развиваться как при злокачественном процессе, так и доброкачественном.
- иммунные заболевания. Сюда относят все системные заболевания: ревматоидный артрит, дерматомиозит, системная красная волчанка и другие .
Независимо от причины развития лимфаденопатии необходима консультация и осмотр врача с тщательной диагностикой.
Клинические симптомы лимфаденопатии
Конечно основным симптомом лимфаденопатии является увеличение размера лимфатического узла больше чем 1 сантиметр.
Но кроме этого, лимфаденопатия сопровождается и другими симптомами.
- Повышение температуры тела от 37,2 до 39.0*С;
- Постоянная усталость и потеря работоспособности;
- Катаральные проявления(насморк, слезотечение);
- Обильное потоотделение;
- Боль или дискомфорт в горле;
- Потеря веса за короткий период;
- Увеличение печени и селезенки;
- Лихорадка;
В большинстве случаев это симптоматика заболеваний, которые вызвали лимфаденопатию. Она может проявиться резко и быстро нарастать в случае острой болезни, или быть малозаметной на протяжении длительного периода, если процесс хронический.
Особенности лимфаденопатии у детей
На самом деле лимфаденопатия чаще встречается в детском возрасте. В большинстве случаев они проходят на фоне простуд и инфекций, которыми дети болеют чаще взрослых: паротит(свинка), воспаления уха, ангины и прочие.
Но также она может быть признаком онкологических заболеваний: лейкемии или лимфомы.
Главной особенностью лимфаденопатий у детей является то, что увеличенные лимфоузлы хорошо видно, так как достаточно маленький подкожно-жировой слой.
Диагностика лимфаденопатий
Когда пациент обращается с проблемой увеличенных лимфатических узлов, в первую очередь врач начинает собирать анамнез: когда началось, как интенсивно, болезненные ощущения, другие симптомы.
Дальше он тщательно осматривает увеличенные узлы, которые отметил пациент. Врач пальпирует их и оценивает консистенцию, подвижность, чувствительность при надавливании. После этого врач осматривает и другие области, где можно пропальпировать лимфоузлы.
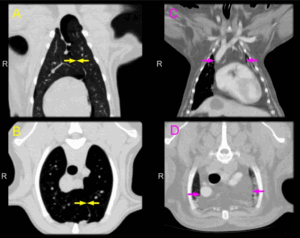
Увеличение тех, которые находятся в труднодоступных местах, можно диагностировать с помощью компьютерной или магнитно-резонансной томографии , ультразвукового исследование. Также всегда назначается общий анализ крови и мочи.
В зависимости от сопутствующих симптомов и подозрений врач может назначить определенные тесты на инфекционные заболевания или прибегнуть к биопсии увеличенного лимфоузла.
Лечение лимфаденопатии
Лечение лимфаденопатии строго зависит от причины, что вызвала ее.
В основном, первым диагностирует лимфаденопатию семейный врач , который определяет ее происхождение. Если проблема в инфекции, то продолжит лечение терапевт , в случае опухолевого происхождения необходимо обратиться к гематологам и онкологам .
При инфекционной этиологии врачи назначают антибиотики, противовирусные, противогрибковые препараты, к которым чувствительный возбудитель, вызвавший заболевание. Также рекомендована и симптоматическая терапия: жаропонижающие, витаминотерапия.
В случае онкологического происхождения лимфаденопатии лимфоузел не уменьшит свои размеры, пока рак будет в активной стадии. Поэтому пациент у с начала проводя т лечение химиотерапией или лучевой терапией и после этого лимфоузлы самостоятельно уменьшаются.
Необходимо помнить, что лечение нужно проходить строго под контролем врачей, самолечение может привести только к ухудшению состояния!
Неопухолевые лимфаденопатии Меликян Анаит Левоновна

Меликян Анаит Левоновна. Неопухолевые лимфаденопатии : диссертация . доктора медицинских наук : 14.00.29 / Меликян Анаит Левоновна; [Место защиты: ГУ "Гематологический научный центр РАМН"].- Москва, 2008.- 304 с.: ил.
Содержание к диссертации
Список сокращений 6
Глава 1. Обзор литературы 12
Введение и основные анатомические данные 12
Структура лимфоузла и иммунный ответ в норме 13
Гистологическая характеристика реактивных изменений в лимфоузлах 17
Гистологические изменения в лимфоузлах в зависимости от 17 иммунного ответа
Гистологическая характеристика разных вариантов реактивной 17 гиперплазии лимфоузла
1.3.3 Особенность гистологического подхода к трактовке изменений в 19
лимфоузлах
1.4. Обзор алгоритмов дифференциальной диагностики лимфаденопатий 21
1.4.1. Перечень заболеваний, протекающих с лимфаденопатией 23
Иммунные реакции и реакции гиперчувствительности 26
Инфекции, вызывающие лимфаденопатий 29
Аутоиммунные заболевания 33
Неопухолевые лимфаденопатий в контексте клинико- 35 лабораторных синдромов
Атипичные лимфопролиферативные заболевания 41
Лимфаденопатий, обусловленные отложениями 45 чужеродных материалов
Описание основных клинических признаков, позволяющих 49 проводить дифференциальный диагноз
Вопрос нормальных размеров лимфатических узлов 49
Группы периферических лимфоузлов, зоны дренирования и 49 дифференциальных диагноз по локализации
Эпидемиологические данные 51
Перечень синдромов, важных в дифференциальной диагностике 53 лимфаденопатий
Показания к биопсии. Выбор лимфоузла для биопсии 54
Показания к назначению антибактериальной терапии 57
1.5. Анализ дифференциально-диагностических алгоритмов 58
Общие алгоритмы 5 8
Специализированные алгоритмы 60
Определение клональных перестроек генов антигенных рецепторов: 69 принцип метода и результаты исследований при реактивных гиперплазиях лимфоидной ткани
Диагностика инфекций 73
Инфекции, вызванные бартонеллами 73
Диагностика EBV-инфекции 74
1.8. Заключение 75
Глава 2. Материалы и методы 77
Характеристика больных 77
Методы исследования 78
Принципы составления протокола тестового исследования 80 лимфаденопатий и проведения его тестирования
Глава 3. Гистологическая характеристика неопухолевых лимфаденопатий 81
3.1. Гистологические изменения, наблюдавшиеся у больных с 82
установленными нозологическими диагнозами
Группа больных с вирусными инфекциями 82
Группа больных с инфекциями, вызванными бактериями 83
Гранулематозные процессы, вызванные отложениями 86 чужеродных материалов
Аутоиммунные и аллергические заболевания 86
Изменения в лимфоузлах на фоне кожных заболеваний 87
3.2. Дифференциально-диагностические группы 93
3.2.1. Распределение и анализ больных в зависимости от выделенных 95
морфологических вариантов
Фолликулярная гиперплазия 96
Гранулематозный характер поражения лимфоузла 97
Синусный гистиоцитоз как ведущий признак 98
Паракортикальная гиперплазия 100
Преимущественно атрофические изменения 100
Гнойно-некротический и гнойный лимфаденит 101
Преимущественно некротические изменения 101
Дерматопатический лимфаденит 102 3.2.2. Второстепенные гистологические признаки 102
3.3. Динамика воспалительных изменений в лимфоузлах 104
Стадия острой цитокиновой реакции 106
Стадия гранулоцитарной реакции 106
Стадия эпителиоидно-клеточной и макрофагальной реакции 106
Стадия реконвалесценции 107
3.4. Непримечательные изменения 108
Глава 4. Клиническая характеристика больных, не подвергавшихся биопсии 110
Причины невыполнения биопсии 112
Клинические особенности у больных с локальной лимфаденопатией 112
Клинические особенности у больных с генерализованной 117 лимфаденопатией
Непродолжительная генерализованная лимфаденопатия 117
Затяжная генерализованная лимфаденопатия 118 Глава 5. Нелимфоидные объемные образования в шейной и подмышечной 123
Глава 6. Результаты ретроспективного (до 2005 г.) и проспективного тестового 127
исследования «Рекомендаций по обследованию и тактике ведения больных с
лимфаденопатиями»
Локальная лимфаденопатия 128
Генерализованная лимфаденопатия 135
Постбиопсийная диагностика 138
Сравнение результатов диагностики лимфаденопатий до и после 139 применения рекомендаций
Глава 7. Гистологические изменения в непораженных опухолью лимфоузлах у 143
больных с лимфогранулематозом и лимфомами
7.1. Анализ реактивных лимфаденитов у больных с опухолями, 143
выявленными впоследствии
Реактивные изменения в лимфоузлах до установления диагноза 143 лимфогранулематоз
Характеристика гистологических изменений, наблюдавшихся до 147 диагностики В-клеточных лимфом
Очаговая фолликулярная лимфома 149
7.1 ^.Характеристика гистологических изменений, наблюдавшихся до 152
диагностики Т-клеточных лимфом
7.2. Анализ реактивных лимфаденитов у больных с опухолями, 158
доказанными ранее
Глава 8. Роль вспомогательных методов диагностики лимфаденопатии 159
8.1 Диагностика инфекций, вызывающих лимфаденопатии 159
8.1.1 Диагностика бартонеллеза 159
Диагностика туберкулеза 165
Диагностика ЕВV-инфекции 166 8.2. Роль молекулярных методов оценки клональности в диагностике 172
Определение В-клеточной клональности методом фрагментного 172 анализа при фолликулярной гиперплазии
Определение Т-клеточной клональности по анализу 175 конформационного полиморфизма одноцепочечных фрагментов ДНК
Глава 9. Лимфаденопатии в контексте клинико-лабораторных синдромов и 180
атипичные лимфопролиферативные заболевания
9.1 .Затяжная паракортикальная гиперплазия 180
Затяжная фолликулярная гиперплазия 181
Болезнь Кастлемана 187
Синусный гистиоцитоз с массивной лимфаденопатией 193 Глава 10. Заключение 199 Выводы 229 Список литературы 231 Приложение 1 259 Приложение 2 281
АИГА - аутоиммунная гемолитическая анемия
АЛПС - аутоиммунный лимфопролиферативный синдром
АПК - антиген-презентирующие клетки
БКЦ - болезнь кошачьей царапины
БК — болезнь Кастлемана
ГЦ - терминальный центр
ИДК - интердигитирующие дендритические клетки
ИМ - инфекционный мононуклеоз
ИТП - идиопатическая тробоцитопеническая пурпура
ЛХ - лимфома Ходжкина
МБТ - микобактерии туберкулеза
ПГЛ - персистирующая генерализованная лимфаденопатия
ПТГЦ - прогрессивная трансформация терминальных центров
ПТЛПС - посттрансплантационный лимфопролиферативный синдром
ПЦР - полимеразная цепная реакция
РА - ревматоидный артрит
СГА - синдром гиперчувствительности к антиконвульсантам
СГМЛ - синусный гистиоцитоз с массивной лимфаденопатией
СКВ - системная красная волчанка
ТПЛУ - туберкулез периферических лимфоузлов
ФДК - фолликулярные дендритические клетки
ЭКСЛШ — эмбриональные кисты и свищи лица и шеи
CD - кластер дифференцировки (cluster of differentiation)
CMV - цитомегаловирус (citomegalovirus)
EA - ранний антиген (early antigen)
EBNA - ядерный антиген вируса Эпштейна-Барр (EBV nuclear antigen)
EBV - вирус Эпштейна-Барр (Epstein-Barr virus)
HHV - герпесвирус человека(1штап herpesvirus)
HZV - вирус герпес зостер (herpes zoster virus)
TCR - Т-клеточный рецептор (T-cell receptor)
VC A - вирусный капсидный антиген (viral capsid antigen)
Х-СЛП — икс-сцепленная лимфопролиферативная болезнь
Введение к работе
Проблеме диагностики лимфаденитов, реактивных гиперплазии лимфатических узлов и их дифференциации от опухолей посвящено немало отечественных и зарубежных работ [4, 7, 8, 9, 19, 20, 153, 258, 314]. В последнее десятилетие в этой области наблюдается значительный прогресс. Во-первых, значительно возросли возможности диагностики инфекционных заболеваний и стал более понятен спектр клинических проявлений распространенных инфекций, таких как токсоплазмоз, бартонеллез, вирусных инфекций (EBV, CMV) и других. Во-вторых, точно охарактеризованы многие субпопуляции лимфоцитов, определены их роль в иммунном ответе, взаимодействие с другими клетками, расположение в лимфоидных и нелимфоидных органах. В третьих, в практическую онкогематологию вошли методы иммунофенотипирования и молекулярной диагностики. Эти достижения привели к более точной характеристике лимфатических опухолей. В соответствии с современной классификацией диагноз лимфатической опухоли базируется на оценке клинической картины, гистологии, цитологии, иммунофенотипа, результатов молекулярных и кариологических исследований. Наконец, накоплен большой материал, касающийся морфологических проявлений инфекционных и аутоиммунных заболеваний в лимфатических узлах. Все эти изменения диктуют необходимость пересмотра алгоритмов диагностики лимфаденопатий (ЛАП). Если дифференциальный диагноз в пределах обширной группы лимфатических опухолей хорошо разработан, то диагностике неопухолевых ЛАП уделяется незаслуженно мало внимания. Между тем, лимфадениты и реактивные гиперплазии лимфоузлов являются важной составляющей синдрома «лимфаденопатий» и занимают большое место в работе гематолога и онколога.
Несмотря на большое разнообразие болезней, сопровождающихся ЛАП, современные диагностические возможности позволяют установить нозологический диагноз в большинстве случаев. При этом современная диагностика требует взаимодействия разных специалистов - клиницистов, морфологов, инфекционистов, молекулярных биологов. В этой связи на первый план выходит проблема эффективной организации процесса диагностики, в которой были бы детально проработаны все этапы диагностического поиска. Накопленный к настоящему времени обширный материал разрознен и требует обобщения и систематизации. Алгоритмы обследования и ведения больных с ЛАП, учитывающие современный уровень знаний об анатомии и функции иммунной системы, о спектре клинических проявлений распространенных инфекций, не разработаны.
Традиционному и, к сожалению, нередко встречающемуся до сих пор заключению, что «в лимфатическом узле выявлена картина неспецифической реактивной гиперплазии», больше не место в современной практике. Учет характера изменений в лимфатических узлах, не пораженных опухолью, позволяет существенно сузить диагностический поиск. Поэтому игнорирование характера изменений в лимфатических узлах лишает врача мощного диагностического оружия. Частота ошибок в диагностике неопухолевых лимфаденопатий по-прежнему высока.
В диагностике лимфатических опухолей большое значение имеют иммунофенотипические и молекулярные методы, поскольку только в этой группе опухолей может применяться относительно простая оценка клональности и высокоспецифичных молекулярных маркеров, характерных для некоторых видов лимфом. Вместе с тем, значение молекулярных и иммунологических методов в диагностике неопухолевых лимфаденопатий не определено.
Нередко разграничить лимфатическую опухоль и реактивный процесс не удается. Это особенно касается диагностически трудных случаев, пограничных состояний, атипично протекающих лимфопролиферативных процессов. Диагноз в таких случаях устанавливается только со временем. Работы по систематическому изучению катамнеза этой группы больных единичны. В нашей стране таких исследований не проводилось.
Данная работа посвящена обобщению и систематизации данных по диагностике ЛАП, а также разработке рекомендаций по обследованию и тактике ведения таких больных.
Повышение эффективности диагностики неопухолевых лимфаденопатий. Разработка рекомендаций по обследованию и ведению больных с неопухолевыми лимфаденопатиями.
Провести ретроспективный анализ клинико-лабораторных и гистологических данных у больных с неопухолевыми ЛАП, наблюдавшихся в ГНЦ РАМН с 1994 по 2004 годы. Выделить группы больных со сходной клинической и гистологической картиной. Ретроспективно определить частоту установления нозологического диагноза в разных группах больных.
Охарактеризовать спектр и частоту встречаемости болезней, приводящих к увеличению лимфоузлов.
Обобщить гистологические изменения, наблюдавшиеся у больных с установленными нозологическими диагнозами. Вычленить главные и второстепенные гистологические признаки и сформировать дифференциально-диагностические группы. Провести анализ этиологической структуры ЛАП в пределах выделенных групп больных.
Охарактеризовать гистологические изменения, выявляемые в непораженных опухолью лимфатических узлах у больных с лимфомами и лимфогранулематозом.
Дать характеристику атипичным лимфопролиферативным заболеваниям, определить это понятие, охарактеризовать перечень ЛАП, включаемых в эту группу, изучить имеющиеся в нашей выборке случаи этих болезней, охарактеризовать их катамнез.
Исследовать роль молекулярных методов в диагностике неопухолевых лимфаденопатий.
Разработать рекомендации по обследованию и тактике ведения больных с ЛАП, ориентированные на постановку этиологического диагноза. Провести проспективное тестовое исследование (клиническую апробацию) разработанных рекомендаций.
Научная новизна работы
Изучена этиологическая структура заболеваний, выявляемых в группе больных с ЛАП. Выборка репрезентативно отражает совокупность больных, обращающихся в гематологические амбулаторные службы.
Проведен детальный анализ гистологических изменений в лимфоузлах у больных с неопухолевыми лимфаденопатиями. Выделены главные и второстепенные гистологические признаки. Показано, что в группе больных с неопухолевыми ЛАП могут быть выделены 8 подгрупп, требующих разных дифференциально-диагностических исследований.
Впервые дана характеристика гистологических изменений, выявляющихся в непораженных опухолью лимфоузлах у больных с лимфомами и лимфогранулематозом. Предложено и обосновано понятие «паранеопластическая лимфаденопатия».
Впервые в стране дано описание группы больных с бартонеллезом, доказанным на основании серологических и молекулярных исследований.
Впервые представлена клинико-морфологическая характеристика группы больных с затяжной ЛАП и серологическими признаками реактивации или хронической персистирующей EBV-инфекции.
Впервые исследована роль молекулярных методов оценки клональности в диагностике неопухолевых лимфаденопатий, в частности у больных с паракортикальной и фолликулярной гиперплазией.
7. Дано определение понятия «атипичные лимфопролиферативные синдромы», представлена клинико-морфологическая характеристика, изучен катамнез этой группы больных.
Практическая ценность работы
Разработаны рекомендации по обследованию и тактике ведения больных с ЛАП. Рекомендации прошли тестовое исследование в течение 2 лет в отделении стандартизации методов терапии заболеваний крови на базе поликлиники ГНЦ РАМН (руководитель проф. Ковалева Л.Г.). Убедительно показано, что работа в соответствии с рекомендациями повышает эффективность дифференциальной диагностики в группе больных с неопухолевыми ЛАП. Основные результаты применения рекомендаций: 1) частота выявления специфических инфекций возросла в 1,5 раза, 2) частота ненужных биопсий снизилась в 2 раза, 3) число больных с неустановленным диагнозом снизилось в 1,5 раза.
Внедрение результатов исследования в практику
По материалам диссертации сделано 9 докладов на съездах гематологов России, на ежегодных гематологических декадниках, на заседаниях общества гематологов г. Москвы. Предложенная схема обследования и тактика ведения больных лимфаденопатиями применяется в клинических подразделениях ГНЦ РАМН. Разработанные в ходе исследования методы молекулярной диагностики внедрены в практическую работу ГНЦ РАМН. Подготовлены методические рекомендации.
Читайте также:
