Формулировка диагноза Артериальной гипертензии ( АГ ).
Добавил пользователь Alex Обновлено: 27.01.2026
Первичная артериальная гипертензия, эссенциальная артериальная гипертензия, идиопатическая артериальная гипертензия.
Гипертоническая болезнь (ГБ) — хронически протекающее заболевание, основным проявлением которого является АГ, не связанная с патологическими процессами, при которых повышение АД обусловлено известными причинами.
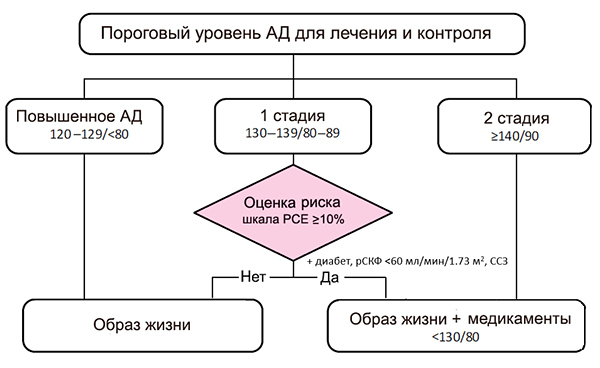
По степени повышения АД:
| Категории АД | САД, мм рт.ст. | ДАД, мм рт.ст. |
|---|---|---|
| Оптимальное АД | ||
| Нормальное АД | 120–129 | 80-84 |
| Высокое нормальное АД | 130–139 | 85-89 |
| АГ I степени тяжести | 140–159 | 90-99 |
| АГ II степени тяжести | 160–179 | 100-109 |
| АГ III степени тяжести | ≥180 | ≥110 |
| Изолированная систолическая гипертензия* | ≥140 |
*ИСАГ должна классифицироваться на 3 степени по уровню САД.
Если значения САД и ДАД попадают в разные категории, то степень тяжести АГ оценивается по более высокой категории. О наличии АГ при оценке результатов СМАД свидетельствует среднесуточное АД ≥125/80 мм рт.ст., при самостоятельном измерении АД пациентом в домашних условиях ≥135/85 мм рт.ст. и при измерении медицинским работником ≥140/90 мм рт.ст. По стадиям заболевания:
- ГБ I стадии — отсутствие поражения органов мишеней (ПОМ).
- ГБ II стадии — присутствие изменений со стороны одного или нескольких органов мишеней.
- ГБ III стадии — наличие ассоциированных клинических состояний (АКС).
Гипертрофия левого желудочка:
- ЭКГ: признак Соколова–Лайона >38 мм; Корнелльское произведение >2440 мм×мс;
- ЭхоКГ: ИММЛЖ >125 г/м 2 для мужчин и >110 г/м 2 для женщин.
- УЗ-признаки утолщения стенки артерии (толщина интимы–медия сонной артерии >0,9 мм) или атеросклеротические бляшки.
- Скорость пульсовой волны от сонной к бедренной артерии >12 м/с
- Лодыжечно-плечевой индекс
- Небольшое повышение сывороточного креатинина 115–133 мкмоль/л (1,3–1,5 мг/дл) для мужчин или 107–124 мкмоль/л (1,2–1,4 мг/дл) для женщин.
- Низкая СКФ
- Микроальбуминурия: 30–300 мг/сут; отношение альбумин/креатинин в моче >22 мг/г (2,5 мг/ммоль) для мужчин и >31 мг/г (3,5 мг/ммоль) для женщин.
- ишемический/геморрагический инсульт;
- преходящее нарушение мозгового кровообращения.
- инфаркт миокарда;
- стенокардия;
- коронарная реваскуляризация;
- ХСН.
- диабетическая нефропатия;
- почечная недостаточность (сывороточный креатинин >133 мкмоль/л (>1,5 мг/дл) для мужчин или >124 мкмоль/л (>1,4 мг/дл) для женщин);
- протеинурия (>300 мг/сут).
Заболевания периферических артерий:
- расслаивающая аневризма аорты;
- симптомное поражение периферических артерий.
Гипертоническая ретинопатия (кровоизлияния или экссудаты, отёк диска зрительного нерва). Сахарный диабет:
- глюкоза плазмы крови натощак >7 ммоль/л (126 мг/дл);
- глюкоза плазмы крови после еды или через 2 ч после приёма 75 г глюкозы >11 ммоль/л (198 мг/дл).
Умеренный риск: 1—5 %
Высокий риск: 6—9 %
Очень высокий риск: 10 % и >
Считается полиэтиологическим заболеванием.
Наследственность С этой позиции рассматривают теорию полигенной наследственности и теорию патологии клеточных мембран. Факторы риска
мужчины старше 55 лет; женщины старше 65 лет; курение; стресс; дислипидемия (общий ХС >6,5 ммоль/л (>250 мг/дл) или ХС ЛПНП >4,0 ммоль/л (>155 мг/дл) или ХС ЛПВП 102 см для мужчин или >88 см для женщин); С-реактивный белок (>1 мг/дл).
- Дополнительные факторы риска, негативно влияющие на прогноз больного с АГ:
нарушение толерантности к глюкозе; малоподвижный образ жизни; повышение уровня фибриногена.
У конкретного больного механизмы, инициирующие повышение АД, и механизмы, стабилизирующие его на высоком уровне, могут различаться. Нарушениям нейрогенных механизмов регуляции кровообращения принадлежит решающая роль в формировании ГБ. Абсолютное большинство гемодинамических и гуморальных изменений, наблюдаемых в начальной стадии заболевания, объясняется повышением активности симпатической нервной системы, нарушением функции почек и дисфункцией эндотелия. Повышенное АД также оказывает определённое влияние на работу сердечно-сосудистой системы, приводя к появлению таких изменений, как гипертрофия левого желудочка (ГЛЖ), ремоделирование артерий с уменьшением их внутреннего диаметра и повышением общего периферического сосудистого сопротивления. Развитие этих изменений обусловлено и воздействием ряда биологически активных веществ: катехоламинов, ангиотензина II, простагландинов и других, которые выступают в качестве своеобразных факторов роста, стимулирующих развитие миокарда и сосудистой стенки. Значение органических изменений сосудов неуклонно возрастает по мере роста АД и стабилизации его на высоком уровне.
Патогномоничных для гипертонической болезни симптомов нет. Как правило, первые жалобы возникают при наличии поражения органов-мишеней и ассоциированных клинических состояний
Для выявления АГ применяют повторные измерения АД. После выявления стабильной АГ обследуют пациента для исключения симптоматических АГ. Затем определяют степень АГ, группу риска и стадию заболевания.
При сборе анамнеза уточняют длительность существования АГ, уровни повышения АД. Для исключения вторичных форм АГ задают вопросы о семейных случаях почечных заболеваний (поликистоз почек, паренхиматозные заболевания почек), наличии инфекции мочевого пузыря, гематурии, пароксизмальных эпизодов потоотделения, головных болей, тревоги, сердцебиений, мышечной слабости, парестезий, судорог, употреблении различных лекарственных веществ (оральных контрацептивов, анальгетиков, сосудосуживающих капель для носа, стероидных и нестероидных противовоспалительных средств, кокаина, эритропоэтина, циклоспорина). Также уточняют наличие у родственников АГ, других сердечно-сосудистых заболеваний, СД. Оценивают наличие вредных привычек, характер питание, физическую активность пациента. Спрашивают, беспокоят ли его головная боль, головокружение, нарушение зрения, сенсорные и двигательные расстройства (поражение головного мозга), сердцебиение, боли в грудной клетке, одышка (поражение сердца), жажда, полиурия, никтурия (поражение почек), похолодание конечностей, перемежающаяся хромота (поражение периферических артерий). Особое значение имеет информация о предшествующей антигипертензивной терапии (антигипертензивные препараты, их эффективность, безопасность и переносимость).
Направлено на выявление дополнительных ФР, признаков вторичного характера АГ и органных поражений. Измеряют рост и вес с вычислением индекса массы тела (ИМТ). Выявляют признаки вторичных АГ:
- симптомы болезни и синдрома Иценко–Кушинга;
- фиброматоз кожи (феохромоцитома);
- увеличение почек (поликистоз почек, объёмные образования);
- шумы над областью брюшного отдела аорты, почечных артерий (стеноз почечных артерий);
- признаки заболеваний аорты и аортального клапана;
- ослабленный или запаздывающий пульс и сниженный уровень АД на бедренной артерии (коарктация аорты или неспецифический аортоартериит).
При осмотре выявляют признаки ПОМ:
- головного мозга — при наличии шумов над сонными артериями, двигательных или сенсорных расстройств;
- сетчатки глаза — при изменениях сосудов глазного дна;
- сердца — смещение границы относительной тупости влево, усиление верхушечного толчка, нарушения ритма сердца, признаки застойной сердечной недостаточности (хрипы в лёгких, периферические отёки, изменение размеров печени);
- периферических артерий — отсутствие, ослабление или асимметрия пульса, похолодание конечностей, симптомы ишемии кожи;
- каротидных артерий – систолический шум.
Показатели висцерального ожирения:
- увеличение окружности талии (в положении стоя) у мужчин >102 см, у женщин >88 см;
- повышение индекса массы тела [вес тела(кг)/рост (м²)]: избыточный вес ≥25 кг/м², ожирение ≥30 кг/м².
- общий анализ крови и мочи;
- содержание в плазме крови глюкозы (натощак);
- содержание в сыворотке крови ОХС, ХС ЛВП, ТГ, креатинина, мочевой кислоты, калия;
- определение клиренса креатинина (по формуле Кокрофта-Гаулта) или скорости клубочковой фильтрации (по формуле MDRD);
- определение МАУ;
- ЭКГ;
- исследование глазного дна;
- ЭхоКГ (при возможности)
Исследования, рекомендуемые дополнительно:
- УЗИ почек и надпочечников;
- УЗИ брахиоцефальных и почечных артерий;
- рентгенография органов грудной клетки;
- суточное мониторирование АД; самоконтроль АД;
- определение лодыжечно-плечевого индекса;
- определение скорости пульсовой волны (показатель ригидности магистральных артерий) (при возможности);
- тест толерантности к глюкозе – при уровне глюкозы в плазме крови > 5,6 ммоль/л (100 мг/дл);
- количественная оценка протеинурии (если диагностические полоски дают положительный результат);
- осложнённая АГ — оценка функционального состояния мозгового кровотока, миокарда, почек;
- выявление вторичных форм АГ — исследование в крови концентрации альдостерона и других кортикостероидов, активности ренина; определение катехоламинов и их метаболитов в суточной моче, брюшная аортография; КТ или МРТ надпочечников и головного мозга.
Проводится со вторичными АГ.
Подозрение на вторичный характер АГ (консультация эндокринолога, нефролога, уролога, сосудистого хирурга, невролога), наличие ПОМ (консультация окулиста, невролога, кардиохирурга и сосудистого хирурга).
- ГБ I стадии. Степень АГ 2. Дислипидемия. Риск 2 (средний).
- ГБ II стадии. Степень АГ 3. Дислипидемия. ГЛЖ. Риск 4 (очень высокий).
- ГБ III стадии. Степень АГ 2. ИБС. Стенокардия напряжения II ФК. Риск 4 (очень высокий).
- ГБ II стадии. Степень АГ 2. Атеросклероз аорты, сонных артерий. Риск 3 (высокий).
- ГБ III стадии. Степень АГ 1. Облитерирующий атеросклероз сосудов нижних конечностей. Перемежающаяся хромота. Риск 4 (очень высокий).
- ГБ I стадии. Степень АГ 1. СД тип 2. Риск 4 (очень высокий).
- ИБС. Стенокардия напряжения III ФК. Постинфарктный (крупноочаговый) и атеросклеротический кардиосклероз. ГБ III стадии. Степень АГ 1. Риск 4 (очень высокий).
- Абдоминальное ожирение I ст. Нарушение толерантности к глюкозе. Степень АГ 2. Риск 3 (высокий).
- ГБ II стадии. Степень АГ 3. Дислипидемия. ГЛЖ. Абдоминальное ожирение II ст. Нарушение толерантности к глюкозе. Риск 4 (очень высокий).
- Синдром обструктивного апноэ во время сна тяжелой степени. Степень АГ 1. Атеросклероз сонных артерий. Риск 3 (высокий).
- Феохромоцитома правого надпочечника. Степень АГ 3. ГЛЖ. Риск 4 (очень высокий).
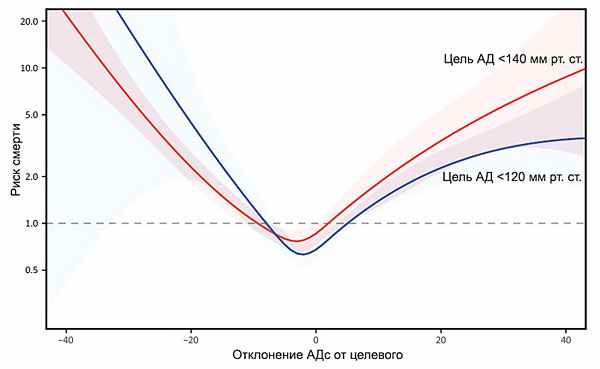
| Группа больных | Целевое снижение АД, мм рт.ст. |
|---|---|
| Общая популяция больных АГ | |
| АГ + СД без протеинурии | |
| АГ + СД с протеинурией | |
| АГ + ХПН | |
| АГ + атеросклероз мозговых сосудов |
- отказ от курения;
- нормализация массы тела (ИМТ менее 25 кг/м 2 );
- снижение потребления алкогольных напитков (менее 30 г/сут этилового спирта для мужчин и 20 г/сут для женщин);
- увеличение физической нагрузки — аэробные (динамические) упражнения регулярно по 30–40 мин не менее 4 раз в неделю;
- снижение потребления поваренной соли до 5 г/сут;
- изменение режима питания с увеличением потребления растительной пищи, уменьшением потребления животных жиров, увеличением в рационе калия, кальция, содержащихся в овощах, фруктах, зерновых, и магния, содержащегося в молочных продуктах.
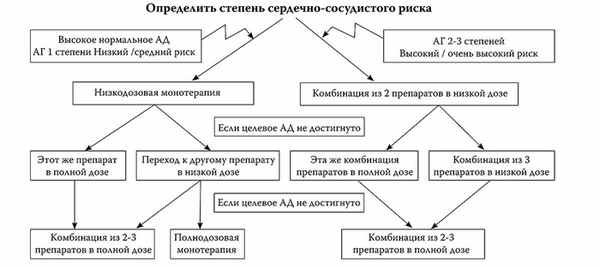
В настоящее время для лечения АГ рекомендованы пять основных классов антигипертензивных препаратов:
- Диуретики;
- иАПФ;
- β-адреноблокаторы;
- Блокаторы рецепторов АТ2;
- Блокаторы медленных кальциевых каналов.
Артериальная гипертензия
Хроническое повышение артериального давления (АД) ≥130–140/80–90 мм рт. ст. при измерении врачом, увеличивающее риск инфаркта миокарда, сердечной недостаточности, внезапной смерти, инсульта, болезни периферических артерий и почечной недостаточности.
• Клиническое (офисное): • Домашнее: • Суточное среднее: • Суточное среднее дневное: • Суточное среднее ночное:
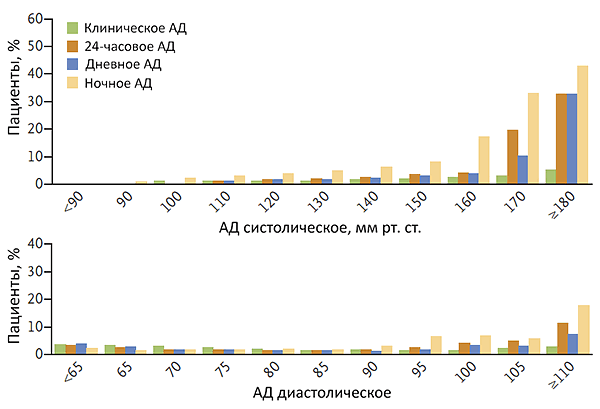
JNC-7/ESC
• Пониженное: • Оптимальное: 105–119/65–79 мм рт. ст.
• Нормальное: 120–129/80–84 мм рт. ст.
• Высокое нормальное: 130–139/85–89 мм рт. ст.
• Гипертензия 1 степени: 140–159/90–99 мм рт. ст.
• Гипертензия 2 степени: 160–179/100–109 мм рт. ст.
• Гипертензия 3 степени: ≥180/110 мм рт. ст.
ACC/AHA
• Нормальное: • Повышенное: 120–129/• Гипертензия 1 стадии: 130–139/80–89 мм рт. ст.
• Гипертензия 2 стадии: ≥140/90 мм рт. ст.
Систолическая
• АД систолическое ≥140 мм рт. ст.
• АД диастолическое
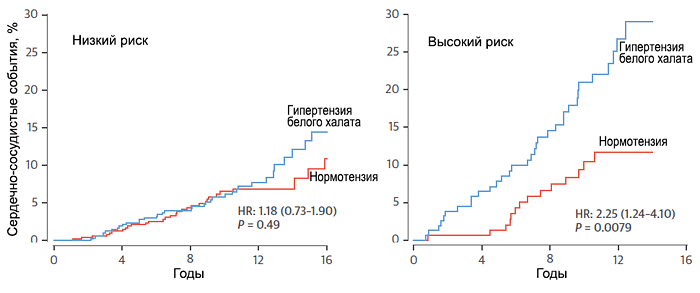
Клиническая (белого халата)
• АД измеренное врачoм ≥140/90 мм рт. ст. ≥3 раз.
• АД измеренное дома
Амбулаторная (маскированная)
• АД измеренное врачoм • АД измеренное дома ≥135/85 мм рт. ст. или среднесуточное ≥130/80 мм рт. ст.
Резистентная
• Три препарата в адекватных дозах не снижает АД до целевого уровня.
Злокачественная
• Выраженное повышение АД (обычно диастолическое АД >140 мм рт. ст.) с повреждением сосудов, обычно проявляющееся геморрагиями сетчатки, экссудатами или отеком зрительного нерва.
Первичная
• Эссенциальная гипертензия, гипертоническая болезнь
Вторичная
• Нефрогенная: гломерулонефрит, диабетическая нефропатия, стеноз a.renalis
• Эндокринная: гиперальдостеронизм, феохромоцитома, синдром Кушинга, дисфункции щитовидной железы, гиперпаратиреоз
• Гемодинамическая: аортальная регургитация, коарктация аорты, брадиаритмии
• Лекарственная: кортикостероиды, нестероидные противовоспалительные препараты, циклоспорин, эстрогены, эритропоэтин
• Другие причины: обструктивное апноэ сна, моногенные заболевания
• В условиях покоя, сидя.
• Манжетка на плече без одежды (рукав не закатывать), соответствующей длины и ширины.
• При стойкой разнице на руках >15 мм рт. ст. измерять на руке с повышенным АД.
• Если на консультации врача АД ≥140/90 мм рт. ст., повторить измерение во время приема и при сохранении гипертензии назначить суточное мониторирование.
• Для подтверждения гипертензии, когда невозможно суточное мониторирование АД, рекомендуют измерять дома утром и вечером в течение недели.
• При падениях, постуральном головокружении измерить АД лежа/сидя и стоя через >1 мин. В случае снижения АДc >20 мм рт. ст. диагностируется ортостатическая гипотензия.
• Автоматический аппарат соответствует стандарту точности (ANSI/AAMI/ISO, ESH-IP, BHS, AAMI/ESH/ISO).
• При фибрилляции предсердий адаптированные аппараты: Omron M6/M7, Microlife BP A6/А7/A200 Afib.
Рутинная
• Монитрорирование АД: домашнее, суточное.
• Биохимический анализ крови: глюкоза, липидограмма.
• Анализ мочи.
• Креатинин с расчетом СКФ (CRD-EPI).
• Электрокардиограмма.
• Сердечно-сосудистый риск: SCORE2, SCORE2-OP, PCE.
Дополнительная
• Биохимический анализ крови: калий, натрий, кальций, мочевая кислота.
• HbA1c (гипергликемия или диабет в анамнезе).
• Количественная протеинурия.
• Тиреотропный гормон.
• Эхокардиография, масса левого желудочка.
• Холтеровское мониторирование в случае аритмии.
• Стресс-тест.
• Сонография каротидных артерий.
• Сонография абдоминальных/периферических артерий.
• Лодыжечно-плечевой индекс.
• Исследование глазного дна.
ССЗ — сердечно-сосудистые заболевания, ХБП — хроническая болезнь почек. Шкала не валидизирована, лучше использовать SCORE или PCE.
□ Гипертоническая болезнь. ХСН с сохраненной ФВЛЖ, III ФК. [I11]
□ Стабильная стенокардия II ФК. Гипертоническая болезнь. Гиперхолестеринемия. ХОБЛ, 3 стадия. [I20.8]
□ Гипертоническая болезнь, резистентная. Постоянная фибрилляция предсердий. ХСН, II ФК. ХБП C2. [I13.2]
□ Изолированная клиническая гипертензия. SCORE 9%. [R03.0]
□ Атеросклероз брюшного отдела аорты, почечных артерий, реноваскулярная гипертензия. [I15.0]
□ Инциденталома правого надпочечника. Артериальная гипертензия. [D35.0]
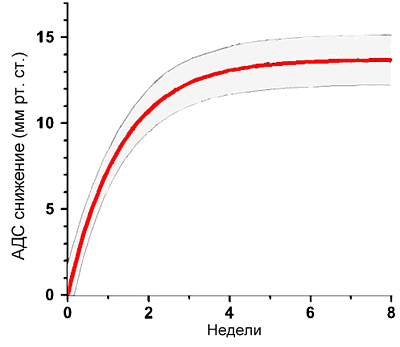
• Физические нагрузки 30 мин/сут (динамические аэробные, изометрические).
• Ограничение соли до 5–6 г/сут оптимально для снижения АД, не смерности (DASH-Sodium).
• Диеты: средиземноморская, DASH.
• Снижение массы тела.

БРА — блокатор рецепторов ангиотензина, иАПФ — ингибитор ангиотензинпревращающего фермента, аМКР — антагонист минералокортикоидных рецепторов.
• Блокаторы рецепторов ангиотензина: валсартан 40–320 мг, кандесартан 4–32 мг, лозартан 50–100 мг в 1–2 приема.
• Ингибиторы ангиотензинпревращающего фермента: лизиноприл 10–40 мг, рамиприл 2.5–10 мг, эналаприл 5–40 мг в 1–2 приема.
• Антагонисты кальция: амлодипин 2.5–10 мг, верапамил пролонгированный 120–480 мг.
• Диуретики: гидрохлоротиазид 12.5–50 мг в 1–2 приема, индапамид 1.25–2.5 мг.
• Бета-блокаторы: атенолол 25–100 мг, бисопролол 2.5–10 мг, метопролола сукцинат 50–200 мг, карведилол 12.5–50 мг в 2 приема.
• Другие препараты: доксазозин 1–8 мг, метилдопа 500–1000 мг в 2 приема, моксонидин 400–800 мг в 1–2 приема.

Клиническое АД ≥130–140/80–90 мм рт. ст., несмотря на прием ≥3 антигипертензивных препаратов в максимальных или максимально переносимых дозах.
Причины
• Плохая приверженность к лечению.
• Образ жизни: алкоголь, ожирение, соль.
• Лекарства: кортикостероиды, НПВП.
• Обструктивное апноэ во сне.
• Вторичные причины.
• Необратимое поражение органов.
• Перегрузка объемом: NaCl, почечная недостаточность, недостаточная терапия диуретиками, гиперальдостеронизм.
• Псевдорезистентность: "белого халата", малая манжетка, псевдогипертензия.
Лечение
• + антагонисты альдостерона: спиронолактон 25–50 мг, эплеренон 50–100 мг в 1–2 приема.
• + бета-блокатор, бета-альфа-блокатор, при непереносимости пролонгированный дилтиазем/верапамил.
• + сакубитрил+валсартан, доксазозин, клонидин, моксонидин, торасемид.
• Ренальная денервация: полная с помощью современных катетеров.
Неотложная терапия (urgency)
• Характеристика: выраженное (>180/120 мм рт. ст.) повышение АД без острого повреждения органов-мишеней.
• Проявления: головная боль, тревога, отсутствие симптомов выраженного повреждения органов.
• Условия лечения: кабинеты неотложной помощи с амбулаторным контролем.
• Лечение: дополнительная доза препарата или каптоприл 25–50 мг, амлодипин 5–10 мг, спрей изокета.
Экстренная терапия (emergency)
• Характеристика: выраженное повышение АД с острым повреждением органов-мишеней.
• Проявления: энцефалопатия, отек легких, геморрагический инсульт, острый коронарный синдром, острая почечная недостаточность, расслаивание аорты, эклампсия, постоперационное кровотечение, тромболизис при ишемическом инсульте.
• Условия лечения: стационар, палата интенсивной терапии.
• Лечение внутривенное: эналаприлат 1.25–5 мг, клонидин 0.1–0.2 мг, урапидил 25–50 мг болюсом, фуросемид 40–60 мг.
• Лечение инфузионное: нитроглицерин (клевидипин, лабетолол, никардипин, нитропруссид Na, фенолдопам).
• Гипертензия резистентная или индуцированная лекарствами.
• Острое начало гипертензии.
• Появление гипертензии до 30 лет.
• Обострение ранее контролируемой гипертензии.
• Несоответствие степени гипертензии и поражения органов
• Быстропрогрессирующая/злокачественная гипертензия.
• Начало диастолической гипертензии у пациентов ≥65 лет.
• Неспровоцированная или выраженная гипокалиемия.
Обструктивное апноэ сна (25–50%)
Диагностика
• Резистентная, ночная гипертензия.
• Храп, прерывистый сон, остановка дыхания во сне, сонливость днем.
• Ожирение.
• Ночная оксиметрия, полисомнография (≥5 эпизодов апноэ-гипопноэ в час).
Лечение
• СРАР аппараты.
• Внутриротовые устройства.
• Увулопалатофарингопластика.
Первичный альдостеронизм (8–20%)
Диагностика
• Резистентная гипертензия >160/100 мм рт.ст.
• Мышечная слабость, судороги, аритмии (особенно фибрилляция предсердий).
• Гипокалиемия (спонтанная или индуцированная диуретиками) • Инциденталома надпочечника.
• Скрининг: отношение альдостерон/ренин плазмы >30 (пмоль/л)/(мЕд/л).
• Повышение альдостерона (>550 пмоль/л или >20 нг/дл стоя), снижение ренина ( • Компьютерная томография надпочечников.
• Гормоны вен надпочечников.
Лечение
• Лапароскопическая адреналэктомия при односторонней болезни.
• Антагонисты минералокортикоидов (спиронолактон 75–225 мг/сут: повышать дозу на 25–50 мг/сут каждые 4–8 нед до нормализации калиемии) при двусторонней болезни.
Реноваскулярная гипертензия (5%)
Диагностика
• Резистентная гипертензия, сердечная недостаточность.
• Абдоминальный систоло-диастолический шум, шум над сонными, бедренными артериями.
• Прогрессирующее снижение функции почек (спонтанно или в ответ на ИАПФ).
• Разница длины почек >1.5 см.
• Дуплексная допплерография почечных артерий.
• Магнитно-резонансная 3-мерная ангиография с гадолинием.
• Компьютерная томографическая ангиография.
• Двусторонняя селективная почечная артериография.
Лечение
• ИАПФ или БРА (без двустороннего стеноза).
• Ангиопластика/стенты (при атеросклерозе в случае прогрессирования дисфункции почек, неконтролируемой гипертензии).
• Хирургия сосудов.
Болезни почечной паренхимы (1–2%)
Диагностика
• Гломерулонефрит (отеки, протеинурия, гематурия, нефротический синдром, нефробиопсия).
• Диабетическая нефропатия.
• Злоупотребление анальгетиками.
• Поликистоз по сонографии.
Лечение
• Лечение основного заболевания.
Феохромоцитома (0.1–0.6%)
Диагностика
• Пароксизмальная гипертензия или криз.
• Сердцебиение, головная боль, потливость, бледность.
• Ортостатическая гипотензия.
• Семейный анамнез феохромоцитомы.
• Признаки нейрофиброматоза на коже.
• Инциденталома надпочечника.
• Генетические аномалии (RET, VHL, SDHA, SDHB, SDHD, SDHC, SDHAF2, MAX, TMEM127, нефрофиброматоз 1 типа).
• Свободные метанефрины (неактивные продукты метилирования адреналина и норадреналина) плазмы.
• Фракционированные метанефрины (метанефрин, норметанефрин) в суточной моче (при N уровне и высокой вероятности повторить в день приступа).
• Катехоламины (эпинефрин, норэпинефрин) менее точны, но подтверждают диагноз при выраженном (>2 раз) повышении.
• Уровень катехоламинов возрастает при остром заболевании, приеме лекарств (антидепрессанты, антипсихотики, леводопа).
• Компьютерная томография с контрастированием всего забрюшинного пространства, живота и таза в случае повышенного уровня метанефринов: нативная плотность ≤10 HU инциденталомы исключает феохромоцитому.
• Магнитнорезонансная томография (режим T2) для параганглиом головы, шеи.
• Изотопное сканирование с мета-йодобензилгуанидином.
Лечение
• Альфа-блокаторы (доксазозин 1 мг однократно до 10 мг дважды по АД) ± бета-блокаторы (метопролол 25 мг однократно до 100 мг дважды, ЧСС • Лапароскопическое удаление опухоли.
• Химиотерапия.
АКТГ-продуцирующий мелкоклеточный рак парааортально у пациенки 75 лет с гипертензией, ожирением и гипокалиемией.
Синдром Кушинга (<0.1%)
Диагностика
• Быстрый набор веса, слабость проксимальных мышц, полиурия, полидипсия, депрессия.
• Ожирение центральное, фиолетовые стрии, гирсутизм, гипергликемия, гипокалиемия, инфекции.
• Экскреция свободного кортизола в моче >40 мкг/сут (лучше повторно).
• Супрессивный тест с 1 мг дексаметазона.
• Кортизол слюны в полночь.
• Кортикотропин плазмы.
• Компьютерная/магнитнорезонансная томография надпочечников, гипофиза.
• Изотопное сканирование живота/грудной клетки.
Лечение
• Лапароскопическая адреналэктомия.
• Кетоконазол 400–1600 мг в 3–4 приема.
• Пасиреотид 600–900 мкг 2 раза п/к.
Классификация АГ
АГ, по определению Комитета экспертов ВОЗ, — это постоянно повышенное САД и/или ДАД.
Эссенциальная гипертензия (первичная гипертензия, или гипертоническая болезнь) — это повышенное АД при отсутствии очевидной причины его повышения.
Вторичная гипертензия (симптоматическая) — это гипертензия, причина которой может быть выявлена.
Согласно последним рекомендациям Европейского общества гипертензии и Европейского общества кардиологии (2007), выделяют несколько уровней АД (табл. 1.4). Согласно этой классификации, АГ — повышение САД до 140 мм рт. ст. и выше или ДАД до 90 мм рт. ст. и выше, если такое повышение является стабильным, то есть подтверждается при повторных измерениях АД (не менее 2–3 раз в разные дни на протяжении 4 нед).
Таблица 1.4
Классификация АГ по уровню АД
| Категории | CM, мм рт. ст. | ДАД, мм рт. ст. |
| Оптимальное | ||
| Нормальное | ||
| Высокое нормальное | 130–139 | 85–89 |
| АГ | ||
| I степень (мягкая АГ) | 140–159 | 90–99 |
| II степень (умеренная АГ) | 160–179 | 100–109 |
| III степень (тяжелая АГ) | ≥180 | ≥110 |
| Изолированная систолическая гипертензия | ≥140 | |
Для установления стадии АГ применяют классификацию по поражению органов-мишеней. Ее приняли в Украине в 1992 г. согласно приказу МЗ Украины № 206 от 30.12.1992 г. и рекомендуют к дальнейшему применению согласно приказу № 247 от 1.08.1998 г. (табл. 1.5).
Таблица 1.5
Классификация АГ по поражению органов-мишеней
Транзиторная ишемическая атака
Острая гипертензивная энцефалопатия Хроническая гипертензивная энцефалопатия III стадии
Эту классификацию рекомендуется применять для установления стадии как гипертонической болезни (эссенциальной гипертензии), так и вторичной гипертензии. Диагноз формулируют с определением ее стадии и характера поражения органов-мишеней.
При формулировке диагноза гипертонической болезни II стадии необходимо конкретно указать, на основании чего она устанавливается (наличие ГЛЖ, сужение артерий сетчатки и т.п.). У больных с протеинурией в диагнозе следует указать на наличие гипертензивного поражения почек (если отсутствует другая причина протеинурии). Диагноз гипертонической болезни III стадии также необходимо обосновать наличием СН, перенесенного мозгового инсульта и т.п. (см. классификацию).
Диагноз гипертонической болезни III стадии при наличии ИМ, инсульта или других признаков III стадии нужно устанавливать лишь в тех случаях, когда эти сердечно-сосудистые осложнения возникают на фоне длительно существующей гипертонической болезни, которая подтверждается наличием объективных признаков гипертензивного поражения органов-мишеней (ГЛЖ, генерализованное сужение артерий сетчатки и т.п.).
Стратификация риска. Максимально полезной для больного признана стратегия, которая базируется на определении общего риска. Под последним понимают риск осложнений, которому подвержен больной вследствие повышения АД, а также наличия сопутствующих сердечно-сосудистых заболеваний, поражения органов-мишеней и основных факторов риска, приведенных в табл. 1.6.
Таблица 1.6
Наиболее важные факторы, которые используют для оценки суммарного риска осложнений
- Возраст (у мужчин >55 лет, у женщин >65 лет)
- Курение
- Высокое пульсовое АД
- Дислипидемия
- Сердечно-сосудистые заболевания в молодом возрасте у членов семьи
- Абдоминальное ожирение (окружность талии >102 см у мужчин и >88 см у женщин)
- ГЛЖ
- ЭКГ-критерии: Соколова — Лайона >38 мм, Корнелльський индекс >2440 мм/мс;
- эхоКГ-критерии: индекс массы миокарда ЛЖ для мужчин ≥125 г/м 2 , для женщин ≥110 г/м 2
- сахарный диабет ( глюкоза плазмы крови натощак >7,0 ммоль/л, через 2 ч после приема пищи >11,0 ммоль/л)
- сердечно-сосудистые заболевания:
- цереброваскулярные заболевания ( ишемический инсульт, кровоизлияние в мозг, транзиторная ишемическая атака)
- болезни сердца ( ИМ, стенокардия, перенесенная операция реваскуляризации, СН)
Таблица 1.7
Стратификация риска для оценки прогноза при АГ
Другие факторы риска и течения заболевания АД (мм рт. ст.) Нормальное
120–129/80–84Нормальное вы сокое
130–139/85–89Степень 1
140–159/90–99Степень 2
160–179/100–109Степень 3
≥180 и ≥110Нет других факторов риска Средний в популяции (0) Средний в популяции (0) Низкий (I) Умеренный (II) Высокий (III) 1–2 фактора риска Низкий (I) Низкий (I) Умеренный (II) Умеренный (II) Очень высокий (IV) 3 или больше факторов риска, поражение органов-мишеней, сахарный диабет или метаболический синдром Умеренный (II) Высокий (III) Высокий (III) Высокий (III) Очень высокий (IV) Сопутствующие клинические осложнения Высокий (III) Очень высокий (IV) Очень высокий (IV) Очень высокий (IV) Очень высокий (IV) Согласно Фремингемским критериям термины «низкий», «умеренный», «высокий» и «очень высокий» риск означают 10-летнюю вероятность развития сердечно-сосудистых осложнений (фатальных и нефатальных) 30% соответственно.
С 2003 г. в практику Европейской кардиологии внедряется еще одна модель оценки риска — шкала SCORE (Systematic COronary Risk Evaluation), которая позволяет предусматривать вероятность появления фатальных сердечно-сосудистых событий на протяжении 10 лет.
Шкала SCORE соответствует такой вероятности фатальных сердечно-сосудистых осложнений: 8% — очень высокий риск.
Прогноз больного с АГ должен быть отображен в его диагнозе. Для этого следует указать уровень АД, то есть степень гипертензии, и категорию риска — 1 (низкий риск), 2 (умеренный риск), 3 (высокий риск) или 4 (очень высокий риск).
Примеры формулирования диагнозов
С 1999 г. в Украине для статистического кодирования болезней вступила в силу МКБ 10-го пересмотра. Ниже приведены примеры кодирования диагнозов, в которых гипертоническая болезнь или эссенциальная гипертензия являются основным или сопутствующим заболеванием. Принципы кодирования таковы: если гипертоническая болезнь или вторичная гипертензия являются сопутствующим или конкурирующим заболеванием с ИБС (I20–I25), цереброваскулярным заболеванием (I60–I69), заболеванием артерий или артериол (I70–I77), транзиторной церебральной ишемической атакой (G45–G46), то кодируется ИБС, цереброваскулярное заболевание, транзиторная церебральная ишемическая атака или заболевания артерий или артериол с добавлением дополнительного кода гипертонической болезни (I10) или вторичной гипертензии (I15). В других случаях кодируется гипертоническая болезнь: рубрики I10, I11, I11.0, I11.9, I12, I12.9, I13, I13.0, I13.1, I13.2, I13.9.
Основанием для указания в диагнозе гипертензивного сердца является наличие электрокардиографических, рентгенологических или ультразвуковых признаков ГЛЖ. Если установлено, что АГ имеет вторичный характер, сначала формулируют основной диагноз, а потом отмечают: «вторичная АГ» и указывают ее стадию (в зависимости от поражения органов-мишеней) и степень (в зависимости от уровня АД). Если вторичная АГ является превалирующим синдромом и предопределяет ограничение трудоспособности, то диагноз АГ можно указывать на первом месте.
Примеры формулирования и кодирования диагнозов
- Гипертоническая болезнь, I стадия, I степень, риск 1 (низкий). Рубрика по МКБ-10: I10
- Гипертоническая болезнь, II стадия, III степень. Гипертензивное сердце (ГЛЖ), СН I стадии, II ФК, риск 4 (очень высокий). Рубрика по МКБ-10: I11.9
- Гипертоническая болезнь, II стадия, II степень. ИБС: стабильная стенокардия напряжения, II ФК, СН I стадии, II ФК, риск 4 (очень высокий). Рубрика по МКБ-10: I20.8, I10
- Гипертоническая болезнь, II стадия, III степень. Гипертензивная дисфункция почек, риск 4 (очень высокий). Рубрика по МКБ-10: I12.9
- Гипертоническая болезнь, III стадия, I степень. Гипертензивное сердце, СН IIA стадии (или IIБ, III стадии) с систолической дисфункцией, III ФК, риск 4 (очень высокий). Рубрика по МКБ-10: I11.0
- Гипертоническая болезнь, III стадия, II степень. Остаточные явления острого нарушения мозгового кровообращения (указать сосудистый бассейн, вид инсульта), риск 4 (очень высокий). Рубрика по МКБ-10: I69.4, I10
- Гипертоническая болезнь, III стадия, III степень. Транзиторная ишемическая атака (указать сосудистый бассейн), риск 4 (очень вы сокий). Рубрика по МКБ-10: G45.8, I10
- Гипертоническая болезнь, III стадия, III степень, злокачественное течение. Гипертензивная ретинопатия (отек диска зрительного нерва, кровоизлияния в сетчатку), риск 4 (очень высокий). Рубрика по МКБ-10: I10
- Гипертоническая болезнь, III стадия, III степень. Первичный нефросклероз, ХПН I степени, риск 4 (очень высокий). Рубрика по МКБ-10: I12.0
- Мочекаменная болезнь. Вторичный хронический пиелонефрит. Вторичная (симптоматическая) АГ, III стадия, III степень. Гипертензивное сердце. Постоянная форма фибрилляции предсердий. СН IIA стадии с сохраненной систолической функцией, II ФК, риск 4 (очень высокий). Рубрика по МКБ-10: I15
- Стеноз правой почечной артерии. Состояние после баллонной ангиопластики (январь 2006 г.). Вторичная (симптоматическая) АГ, II стадия, I степень. Гипертензивное сердце, ГЛЖ. Монотопная левожелудочковая экстрасистолия. СН I стадии, II ФК, риск 3 (высокий). Рубрика по МКБ-10: I15
- Аденома правого надпочечника, первичный гиперальдостеронизм (синдром Конна). Вторичная (симптоматическая) АГ, III стадия, II степень. Остаточные явления ишемического нарушения мозгового кровообращения в бассейне левой сонной артерии (январь,1999 г.). Правосторонний гемипарез. СН I стадии, II ФК, риск 4 (очень высокий). Рубрика по МКБ-10: I15
- Феохромоцитома правого надпочечника. Вторичная АГ, II стадия, III степень. Гипертензивное сердце. Пароксизмы фибрилляции предсердий. Неосложненный гипертензивный криз (2 сентября 2007 г.). СН I стадии, II ФК, риск 4 (очень высокий). Рубрика по МКБ-10: I15
- Закрытая травма головы. Сотрясение головного мозга (15 августа 2007 г.). Вторичная (симптоматическая) АГ, I стадия, II степень. Неосложненный гипертензивный криз (20 августа 2007 г.). Дислипидемия, риск 2 (умеренный). Рубрика по МКБ-10: I15
ЗЛОКАЧЕСТВЕННАЯ АГ
Злокачественная АГ, или злокачественная фаза АГ, — это синдром, который характеризуется высоким уровнем АД (как правило, >220/120 мм рт. ст.) с кровоизлияниями и экссудатами в сетчатке, часто с отеком зрительного нерва. Характерным (но не обязательным) является поражение почек с развитием уремии.
Злокачественное течение чаще всего отмечают при вторичной гипертензии (в 25% случаев), при гипертонической болезни это осложнение выявляют в 13% случаев. При отсутствии адекватного лечения до 1 года доживает лишь 10% больных. Чаще всего пациенты умирают вследствие прогрессирующей почечной недостаточности, хотя причиной смерти могут быть сердечные осложнения или мозговые кровоизлияния.
Нет четко очерченного уровня АД, которое характеризовало бы синдром злокачественной АГ. Чаще всего — это ДАД выше 130 мм рт. ст. Но в некоторых случаях злокачественное течение могут отмечать и при более низком давлении. Большое значение имеет скорость повышения АД. Например, при гипертензии беременных злокачественная АГ может развиться при относительно невысоком уровне АД.
ГИПЕРТЕНЗИВНЫЕ КРИЗЫ
Гипертензивный криз — это внезапное значительное повышение АД от нормального или повышенного уровня, которое почти всегда сопровождается появлением или усилением расстройств со стороны органов-мишеней или вегетативной нервной системы.
Классификация кризов
В зависимости от наличия или отсутствия поражения органов-мишеней и необходимости срочного снижения АД выделяют осложненные и неосложненные кризы.
Осложненные гипертензивные кризы. Течение характеризуется клиническими признаками острого или прогрессирующего поражения органов-мишеней: ИМ, инсульт, расслаивающая аневризма аорты, нестабильная стенокардия, острая недостаточность ЛЖ и др. (табл. 1.8).
Таблица 1.8
Осложненные гипертензивные кризы
- ИМ
- Инсульт
- Острая расслаивающая аневризма аорты
- Острая недостаточность ЛЖ
- Нестабильная стенокардия
- Аритмии (пароксизмы тахикардии, мерцательной тахиаритмии, желудочковая экстрасистолия высоких градаций)
- Транзиторная ишемическая атака
- Эклампсия
- Острая гипертензивная энцефалопатия
- Кровотечение
Такие кризы всегда сопровождаются появлением или увеличением выраженности симптомов со стороны органов-мишеней. Они представляют угрозу для жизни больного и требуют снижения АД в период от нескольких минут до 1 ч. Лечение осуществляется в условиях палаты интенсивной терапии с применением парентерального введения антигипертензивных препаратов. К этой категории относят также случаи значительного повышения АД, когда угроза для жизни возникает не из-за поражения органов-мишеней, а из-за кровотечения, чаще всего — в послеоперационный период.
Неосложненные гипертензивные кризы характеризуются отсутствием клинических признаков острого или прогрессирующего поражения органов-мишеней, тем не менее они представляют потенциальную угрозу для жизни больного, поскольку несвоевременное предоставление помощи может привести к появлению осложнений и смерти. Такие кризы сопровождаются, как правило, появлением или увеличением выраженности симптомов со стороны органов-мишеней (интенсивной головной болью, болью в области сердца, экстрасистолией) или со стороны вегетативной нервной системы (вегетативно-сосудистые нарушения, дрожание, частое мочеиспускание).
В зависимости от того, какие органы являются источником симптомов, выделяют церебральные и кардиальные неосложненные кризы (табл. 1.9). Гипоталамические пароксизмы (по старой терминологии — диэнцефально-вегетативные кризы) являются проявлением церебрального криза. Повышение САД до 240 мм рт. ст. или ДАД до 140 мм рт. ст. следует также расценивать как гипертензивный криз независимо от того, появились симптомы со стороны органов-мишеней или еще нет, поскольку для каждого больного оно опасно. Угрожающим является также значительное повышение давления в ранний послеоперационный период из-за риска кровотечения.
Таблица 1.9
Heосложненные гипертензивные кризы
- Церебральный неосложненный криз
- Кардиальный неосложненный криз
- Повышение САД до 240 мм рт. ст. или ДАД до 140 мм рт. ст.
- Значительное повышение АД в ранний послеоперационный период
Все эти клинические проявления требуют снижения АД на протяжении нескольких часов. Госпитализация не обязательна. Лечение осуществляется путем приема антигипертензивных препаратов перорально или в/м инъекций.
Формулировка диагноза Артериальной гипертензии ( АГ ).
Почти каждый человек знает о негативном влиянии повышенного давления на организм, но не все считают нужным контролировать его и держать в норме, мотивируя это тем, что это их «рабочее давление».
Цивилизованный образ жизни привел к тому, что в России 39,2% мужчин и 41,4% женщин имеют повышенный уровень артериального давления (АД). При этом знают о наличии у них заболевания соответственно 37,1 и 58%, лечатся - лишь 21,6 и 45,7%, а лечатся эффективно - только 5,7 и 17,5%.
Это говорит о том, что наши соотечественники пока не привыкли адекватно относиться к своему здоровью и контролировать его состояние.
Уровень АД является одним из основных показателей здоровья человека. Изменение уровня АД (повышение или понижение) зачастую сопровождается изменением самочувствия, что и является причиной обращения за медицинской помощью.
- периодические ноющие, ломящие боли в височных, лобных, затылочных областях с иррадиацией в глазницы, иногда самостоятельное ощущение тяжести в глазницах или голове;
- чувство тяжести в затылочной области;
- повышенную утомляемость;
- дискомфорт в области сердца и одышку при физической нагрузке;
- снижение переносимости физических нагрузок;
- изменчивость настроения;
- недомогание, переутомление;
- ощущение внутренней напряженности;
- шум в ушах;
- нарушение четкости зрения, мелькание "мушек" или "бликов" перед глазами;
- головокружение, тошноту;
- сердцебиение или ощущение сильных ударов сердца без учащения ритма;
- приступы стенокардии;
- слабость;
- волнение;
- потливость;
- беспокойный сон.
Классификация уровня АД у лиц старше 18 лет (ВОЗ-МОАГ)
Кроме степени АГ в диагнозе указывается еще степень риска. При определении степени риска учитываются следующие факторы: пол, возраст, уровень холестерина в крови, степень ожирения, наличие заболеваний у родственников, вредные привычки (курение, потребление алкоголя и т. д.), образ жизни, поражение органов-мишеней, т. е. тех органов, которые при АГ страдают в первую очередь (сердце, головной мозг, почки, сетчатка глаза, сосуды), и т.д.
Поскольку при АГ нагрузка на сердечную мышцу увеличивается, происходит компенсаторная гипертрофия (увеличение) толщины мышцы сердца левого желудочка. Гипертрофия левого желудочка считается более важным фактором риска, чем сахарный диабет, повышение холестерина в крови и курение. В условиях гипертрофии сердце нуждается в повышенном кровоснабжении, а резерв при АГ сокращается. Поэтому у больных с гипертрофией стенки левого желудочка сердца чаще развиваются инфаркт миокарда, сердечная недостаточность, нарушения ритма или наступает внезапная коронарная смерть.
Уже на ранних стадиях АГ кровоснабжение головного мозга может снижаться. Появляются головная боль, головокружение, снижение работоспособности, шум в голове. В глубоких отделах мозга при длительном течении АГ происходят маленькие инфаркты (лакунарные), из-за нарушенного кровоснабжения масса мозга может уменьшаться. Это проявляется интеллектуальным снижением, нарушениями памяти, в далеко зашедших случаях - деменцией (слабоумием).
Происходит постепенный склероз сосудов и тканей почек. Нарушается их выделительная функция.
В крови повышается количество продуктов обмена мочевины, в моче появляется белок. В конечном итоге возможна хроническая почечная недостаточность.
При АГ поражаются практически все сосуды.
- 1-я степень риска (низкий риск) означает, что вероятность сердечно-сосудистых осложнений у этого пациента составляет менее 15% в течение ближайших 10 лет;
- 2-я степень риска (средний риск) предполагает вероятность осложнений 15-20% в течение 10 лет;
- 3-я степень риска (высокий риск) - 20-30%;
- 4-я степень риска (очень высокий риск) предполагает вероятность осложнений более 30% в течение ближайших 10 лет.
сердце: стенокардия, инфаркт миокарда, нарушения сердечного ритма, сердечная недостаточность;
мозг: инсульт, транзиторные нарушения мозгового кровообращения, гипертензивная энцефалопатия, сосудистые деменции;
сетчатка: кровоизлияния или экссудаты с отеком (или без отека) зрительного нерва;
почки: креатинин плазмы крови более 2 мг%, почечная недостаточность;
- острый инфаркт миокарда;
- острая сердечная недостаточность;
- мозговые инсульты;
- сердечная недостаточность;
- хроническая почечная недостаточность.
АГ в пожилом возрасте является более существенным фактором риска осложнений, чем в молодом возрасте. При АГ I степени тяжести у людей в возрасте 25-35 лет риск возникновения осложнений со стороны сердечно-сосудистой системы менее 11% в течение 10 лет. Этот риск у людей более пожилого возраста (55-74 лет) превышает 30%.
Кроме того, отмечается положительная взаимосвязь между уровнем АД и показателем общей смертности: чем ниже систолическое или диастолическое АД (независимо от возраста человека), тем ниже показатель смертности, и наоборот. При повышении значений АД на каждые 10 мм рт. ст. увеличивается также и риск осложнений со стороны сердечнососудистой системы, примерно на 10%.
- измерение АД;
- физикальное обследование;
- электрокардиограмма.
Диагностика АГ
Первое неинвазивное измерение АД в верхней части руки у человека с помощью компресионной манжеты и сфигмоманометра произвел педиатр С. Рива-Роччи в 1895 г. В 1905 г. русский хирург Н.С. Короткое обнаружил, что в артерии во время ослабления манжеты возникают шумы. Основываясь на этом открытии, он разработал аускультативный метод измерения АД. Этот способ контроля АД практически не изменился более чем за 100 лет существования и остается основным для выявления АГ и оценки эффективности проводимого лечения, однако он требует определенного навыка.
В последнее время, с появлением электронных тонометров, процедура измерения АД намного упростилась. Принцип измерения АД, используемый в электронных тонометрах, в отличие от метода Н.С. Короткова, является не аускультативным, а осциллометрическим. Кроме этого, одновременно оценивается и частота пульса.
- устойчивость к шумовым нагрузкам;
- информативность при выраженном "аускультативном провале", "бесконечном втором тоне" и слабых тонах Короткова;
- независимость результатов измерений от разворота манжеты на руке и малая зависимость от ее перемещений вдоль руки (пока манжета не достигает локтевого сгиба);
- возможность измерения АД без потери точности через тонкую ткань одежды.
- полуавтоматические (воздух в манжету накачивается вручную);
- автоматические (подача воздуха осуществляется компрессором). Манжета в зависимости от типа тонометра может крепиться на плече, запястье или пальце.
Оценка АД при использовании электронного тонометра занимает несколько минут и может осуществляться в привычной обстановке, что позволяет избежать "синдрома белого халата" (т. е. не будет искусственного повышения АД за счет "нервозности" при посещении врача).
- наличие одного или нескольких симптомов, перечисленных выше;
- повышенные цифры АД при визитах к врачу;
- подозрение на наличие "синдрома белого халата";
- определение динамики АД в течение дня во время привычных нагрузок при неоднократном измерении;
- выявление АГ, резистентной к проводимой терапии.
- индивидуальная коррекция доз и времени приема антигипертензивных препаратов;
- контроль безопасности антигипертензивной терапии (эпизоды гипотонии).
Правила измерения АД
- АД нужно измерять в тихой спокойной обстановке через 1-1,5 часа после еды, курения, приема кофе; к новой обстановке человек должен привыкнуть.
- Измерение проводится в положении сидя, рука полностью лежит на столе, спина упирается в спинку стула, в момент измерения АД нельзя разговаривать.
- Манжета должна соответствовать окружности плеча и правильно располагаться на плече (запястье) - на уровне сердца.
- Вначале АД измеряют на обеих руках, если разница между руками менее 10 мм рт. ст., то в дальнейшем измерение проводится на нерабочей руке (обычно левая). Если разница между руками более 10 мм рт. ст., то АД измеряют там, где оно больше.
- Интервал между последовательными измерениями должен быть в пределах 1 -3 мин. При аритмии рекомендуется делать 4-6 измерений подряд и рассчитывать среднее значение.
Бессмысленно сравнивать показания домашнего механического и электронного тонометров. Точность механических тонометров необходимо проверять 1 раз в год (требования Госстандарта).
Человек без специальных навыков может совершать ошибки при измерении АД механическим тонометром и получать значительные отклонения от реальных результатов (до 15 мм. рт. ст.). При измерении АД в домашней обстановке необходимо знать и помнить о факторах, влияющих на уровень АД (прием пищи, разговор по телефону, чтение и др.), и по возможности свести это влияние к нулю.
- изменение образа (качества) жизни, требующее от пациента проявления силы воли и дисциплинированности;
- нормализация режима труда и отдыха с достаточным ночным сном;
- запрещение ненормированного рабочего дня, работы в ночную смену и без выходных дней;
- контроль над профессиональными факторами: нормирование вибрации, шума, СВЧ-излучения, химических вредностей;
- ограничение поваренной соли до 4-5 г в день, обогащение рациона калием и кальцием;
- отказ от переедания, сохранение или восстановление идеальной массы тела;
- устранение гиподинамии: интенсивная ходьба или другие физические упражнения в течение 30-40 мин не реже 3-4 раз в неделю, желательно ежедневно;
- отказ от курения;
- уменьшение употребления алкоголя: не более 20-30 г чистого этанола в день для мужчин (соответствует 50-60 мл водки, 200-250 мл сухого вина, 500-600 мл пива) и 10-20 г для женщин.
Антигипертензивную терапию следует проводить с постоянным контролем АД. Для этого необходимо регулярно проводить измерения АД с помощью тонометра в домашних условиях и регистрировать его показания в дневнике самоконтроля.
Примеры формулировки диагноза.
Митрально-аортальный порок – недостаточность митрального клапана и стеноз устья аорты.
Митрально-аортальный порок – митральный порок с преобладанием стеноза, недостаточность аортального клапана.
Митрально-трикуспидальный порок – митральный стеноз, трикуспидальный порок без четкого преобладания недостаточности или стеноза.
Митрально-аортально-трикуспидальный порок – митральный порок с преобладанием недостаточности, стеноз устья аорты, недостаточность трикуспидального клапана.
При комбинированных пороках и большой степени выраженности одного из них в диагнозе он должен стоять на первом месте. Например, «Аортально-митральный порок – стеноз устья аорты, недостаточность митрального клапана».
Артериальные гипертензии
АГ-заболевание сердечно-сосудистой системы, развивающееся вследствие первичной дисфункции высших сосудорегулирующих центров и последующих нейрогормональных и почечных механизмов, характеризующиеся артериальной гипертензией, функциональными, а при выраженных стадиях- органическими изменениями почек, сердца, ЦНС.
АГ – относится к числу наиболее часто встречающихся заболеваний ССС и составляют 80-85% всех случаев повышения АД.
Артериальная гипертензия- заболевание сердечно-сосудистой системы, развивающееся вследствие первичной дисфункции высших сосудоркгулирующих центров и последующих нейрогормональных и почечных механизмов характеризующееся функциональными а при выраженных стадиях органическими изменениями почек, сердца, центральной нервной системы.
Классификация артериальной гипертензии (принятая в республике беларусь на 4-ом съезде кардиологов 12. 10. 00.)
на основе рекомендаций экспертов ВОЗ, МОАГ 1998г.
Терминология:
Термин «Гипертоническая болезнь» заменен на термин «Артериальная гипертензия».
В качестве синонима возможно использование термина «Артериальная гипертония».
Если повышенное АД является симптомом другого заболевания, обозначать их как «вторичные (симптоматические) гипертензии» после основного заболевания.
В формулировке диагноза термины «мягкая», «умеренная» и «тяжелая» АГ не использовать, заменив их на термины «АГ 1, 2 или 3 степени».
В формулировке диагноза не использовать термины «низкий», «средний», «тяжелый» и «очень тяжелый» риск, заменив их на термины «Риск 1, 2, 3, 4».
В формулировке диагноза не использовать так же термины «ухудшение», «обострение».
Классификация аг по уровню ад:
Артериальную гипертензию следует диагностировать, если САД и/или ДАД превышает уровень 140/90 мм. рт. ст. ( среднее значение, полученное в результате не менее двух последовательных визитов к врачу при условии, что больной не принимает лекарственные средства, понижающие или повышающие АД).
Если больной принимает а/гипертензивные препараты и их невозможно отменить, степень АГ следует завысить на одну степень.
Если САД и ДАД соответствует разным степеням тяжести гипертензии, уровень АД у данного человека следует относить к более высокой категории.
Читайте также:
