Гипертермический синдром. Причины гипертермического синдрома. Этиология гипертермического синдрома.
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Лихорадка (гипертермия) – защитно-приспособительная реакция организма, возникающая в ответ на действие патогенных раздражителей, при которой перестройка процессов терморегуляции приводит к повышению температуры тела. При этом в результате гипертермии активируются процессы иммунного ответа. Повышенная температура тела может сохраняться в течение нескольких часов, дней, месяцев, лет (эфемерная, острая, подострая, хроническая лихорадка). По степени повышения температуры различают лихорадку: субфебрильную – 37,2-38,0ºС, фебрильную – 38,1-39ºС, пиретическую – 39-41ºС и гиперпиретическую – 41-42ºС.
Основной причиной лихорадки у детей являются инфекционные заболевания. С практической точки зрения выделяют лихорадку, возникающую в результате воспаления (при инфекционных и неинфекционных воспалительных заболеваниях) и “невоспалительные” гипертермии. Повышение температуры тела инфекционного генеза развивается в ответ на воздействие вирусов и бактерий, продуктов их распада (липосахаридов, белковых веществ, нуклеиновых кислот и др.). Температура тела может повышаться при неинфекционных воспалительных болезнях иммунопатологического генеза (диффузные болезни соединительной ткани, геморрагический васкулит) или резорбционного происхождения (ушиб, сдавление, разрез, ожог, некроз, асептическое воспаление, гемолиз).
Механизм “невоспалительных” лихорадок различен:
- нейрогенный (травма, кровоизлияние, опухоль, отек мозга);
- психогенный (невроз, психические расстройства, эмоциональное напряжение);
- рефлекторный (болевой синдром различного происхождения);
- эндокринный (гипертиреоз, сахарный диабет, феохромоцитома);
- лекарственный (введение кофеина, эфедрина, гиперосмолярных растворов, антибиотиков, сульфаниламидов) и др.=
Клиническая диагностика.
У ребенка с инфекционным заболеванием важно различать “красную” и “белую” гипертермию, а также выяснить ее причину. При красной («розовой») гипертермии теплопродукция соответствует теплоотдаче. Температура тела повышается до 38,5 - 39,0˚С, поведение ребенка обычное, кожные покровы умеренно гиперемированы, кисти и стопы теплые, учащение пульса и дыхания соответствуют повышению температуры тела (на каждый градус свыше 37ºС, ЧД учащается на 4 дыхания в мин, а ЧСС – на 10 ударов в мин). “Белая” (бледная) лихорадка характеризуется бледностью кожных покровов, признаками централизации кровообращения, частичным нарушением микроциркуляции и сопровождается ”мозговой симптоматикой” (повышенная возбудимость или вялость). Однако адаптивный гипертермия имеет до определенного предела. При истощении компенсаторных механизмов или при гиперергическом варианте, может развиться гипертермический синдром.
II.2. Гипертермический синдром – патологический процесс на фоне длительно удерживающейся лихорадки, приводящей к срыву компенсаторных возможностей терморегуляции и полиорганным, микроциркуляторным и дисметаболическим расстройствам. При высокой температуре (39-40˚С) потребление кислорода не обеспечивает возрастающие тканевые потребности, что приводит к развитию гипоксии, ацидоза и кетоза, эндотоксикоза; возникает угроза истощения энергетических ресурсов, что наиболее опасно для нервной системы и функции миокарда. В ряде случаев гипертермический синдром развивается вследствие тяжелой вододефицитной дегидратации, гипертиреоидного криза или под влиянием некоторых лекарств
Лечебная тактика врача при повышении температуры, состоит в решении двух вопросов:
- Следует ли снижать температуру тела (в большинстве случаев лихорадка при инфекционных заболеваниях носит защитный характер, поэтому добиваться нормализации температуры не всегда целесообразно)?
- Какие средства необходимо использовать для снижения температуры?
Показания для назначения жаропонижающих препаратов:
Жаропонижающие средства (по данным ВОЗ) следует применять тогда, когда аксилярная температура у ребенка превышает 38,5˚С. ВОЗ рекомендовано использовать у детей при ОРИ парацетамол и ибупрофен в качестве эффективных и безопасных средств.
Необходимо снижать температуру тела 38˚С и выше в следующих ситуациях:
- наличие у ребенка тяжелого легочного или сердечно-сосудистого заболевания, тяжелого психоневрологического состояния, течение которого может ухудшиться при лихорадке;
- детям с наследственными метаболическими заболеваниями;
- детям с фебрильными судорогами в анамнезе и риском их развития (особенно в возрасте первых 5 лет жизни);
- если лихорадка сопровождается жалобами на плохое самочувствие, мышечными болями или головной болью.
Неотложная помощь:
При “красной” гипертермии:
- раскрыть ребенка, напоить;
- парацетамол (пара-ацетоминофенол) внутрь в дозе 15 мг/кг (но не более 60 мг/кг/сутки). В ректальных свечах однократная доза парацетамола составляет 15-20 мг/кг;
- ибупрофен (Ибуфен®) 5-10 мг/кг (не более 30 мг/кг/сутки) внутрь детям c 3-го месяца жизни. Ибупрофен (Ибуфен®) должен быть применен в качестве стартовой терапии в тех случаях, когда назначение парацетамола противопоказано или малоэффективно (FDA, 1992).
- физические методы охлаждения: обтирание тела ребенка смесью равных количеств 40˚ спирта, воды и 9% столового уксуса или водой комнатной температуры, или пузырь со льдом на расстоянии около 4 см над областью головы.
Внимание! Однократное применение физических методов охлаждения не следует продолжать более 30-40 минут. Недопустимо резкое снижение температуры тела из-за возможности развития коллапса.
- Если в течение 20-30 мин. после вышеуказанных мероприятий температура тела не снизилась, либо температура тела ребенка изначально была выше 39,0˚С, внутримышечно ввести(допустима комбинация лекарственных средств в одном шприце):
- 50% раствор метамизола натрия (анальгина) - 0,1мл/год (5 мг/кг),
- 2,5% раствор прометазина (пипольфена) 0,1-0,15 мл/год (0,5-1,0 мг/кг), но не более 1,0 мл или 1% раствор дифенгидрамина (димедрола) из расчета 0,1 мл/год (0,1 мг/кг).
Примечание. Для купирования гипертермии можно использовать раствор вольтарена или диклофенака (в 1 мл – 25 мг акт. вещества) 0,5 мл/год (1мг/кг) в/мышечно, но не более 3,0 мл.
При “белой” гипертермии:
- согреть ребенка (грелки к рукам и ногам), дать внутрь обильное теплое питье;
- ввести в/мышечно:
- 50% раствор метамизола натрия (анальгина) - 0,1 мл /год,
- 2,5% раствор прометазина (пипольфена) 0,1-0,15 мл/год или 1%р-р димедрола – 0,1 мл/год,
- 2% раствор папаверина - 0,1–0,2 мл/год (0,2мг/кг) или раствор дротаверина (но-шпы) в дозе 0,1 мл/год или 1% раствор дибазола в дозе 0,1 мл/год.
Для детей старшего возраста возможно введение метамизола натрия в указанных дозировках и 2 % раствора никотиновой кислоты - 0,05 мл/кг в/мышечно.
- если кожные покровы порозовели и стали теплыми – физические методы охлаждения.
- При «судорожной готовности» в/мышечно ввести:
- 0,5 % раствор диазепама (седуксена) - 0,1-0,15 мл/год,
- 50% р-ра метамизола натрия (анальгина) - 0,1 мл/год.
Внимание! При лихорадке температура тела контролируется каждые 30-60 мин. и после ее снижения до 37,5˚С лечебные гипотермические мероприятия прекращают, так как она может снизиться самостоятельно без дополнительных вмешательств.
При некупирующейся лихорадке, возможно развитие “злокачественной” гипертермии (имеются выраженные признаки централизации кровообращения - разница между кожной и ректальной температурой более 1˚С).
Эффект оказывает введение глюкокортикоидов (3% р-р преднизолона - 5 мг/кг или 0,4% р-р дексаметазона - 0,3 мг/кг (в 1 мл – 4 мг) в/венно или в/мышечно), иногда в сочетании с нейролептиками (0,25 % раствор дроперидола 0,1-0,2 мл/кг, аминазин и др.).
Гипертермический синдром у детей
Гипертермический синдром у детей – нарушение терморегуляции со значительным повышением температуры тела и сопутствующей неадекватной реакцией со стороны внутренних органов, в частности сердечно-сосудистой и нервной системы. Проявляется гипертермией от 39,5 C° и выше, нарушениями гемодинамики, признаками отека мозга и острой полиорганной недостаточностью. Подтверждается клинически, а также по результатам термометрии и лабораторного исследования крови и мочи. Специфические методы диагностики отсутствуют. Лечение комплексное. Назначается антипиретическая, регидратационная терапия, лечение основного заболевания.
Общие сведения
Гипертермический синдром у детей – критическое состояние, угрожающее жизни ребенка. Чаще развивается у детей до 6 лет, намного реже – у подростков. При отсутствии своевременной диагностики и лечения высока вероятность смертельного исхода. Опасность состояния заключается в скорости его развития. Кроме того, во врачебной практике не всегда удается сразу заподозрить патологическую гипертермию, что позволило бы вовремя начать лечение и избежать необратимых последствий. Одной из разновидностей гипертермического синдрома у детей является злокачественная гипертермия, которая развивается всегда в послеоперационном периоде. Подобное состояние у детей до трех лет в педиатрии имеет отдельное название – синдром Омбреданна.
Причины гипертермического синдрома у детей
Гипертермический синдром у детей, как и любое повышение температуры другой этиологии, представляет собой защитную реакцию организма, чаще всего на инфекционный агент (бактерия, вирус и др.). Только в данном случае реакция является неадекватной, с вовлечением в патогенез многих жизненно важных органов и систем. Подобное состояние развивается по множеству причин. Гипертермический синдром у детей сопутствует многим заболеваниям, сопровождающимся лихорадкой: грипп и ОРВИ, краснуха, ветряная оспа, септические состояния и т. д. Могут играть роль уже имеющиеся неврологические расстройства у ребенка, предшествующие травмы и опухоли головного мозга и др. Доказана генетическая предрасположенность.
Вследствие повышения температуры тела компенсаторно увеличивается частота дыхания, что постепенно приводит к ацидозу крови. Одновременно повышается теплоотдача путем потоотделения, вследствие чего развивается гиповолемия, и снижается концентрация ионов натрия и калия в крови. Эти и некоторые другие механизмы влияют на центр терморегуляции в гипоталамусе, что приводит к еще большему повышению температуры тела. Теплоотдача при этом снижена из-за спазма периферических сосудов, поэтому гипертермия становится резистентной. Длительное сохранение высокой температуры приводит к серьезному повреждению липидного барьера клеточных мембран, что вызывает нарушение проницаемости сосудов и приводит к отеку мозга, появлению белка в моче и др.
Симптомы гипертермического синдрома у детей
Гипертермический синдром у детей имеет ярко выраженные клинические проявления. Температура тела поднимается до критических значений - от 39,5 C° и выше. Характерно значительное ухудшение общего состояния, вялость или возбуждение. Ребенок отказывается от еды, состоянию часто сопутствует рвота. Кожа имеет серый, «мраморный» оттенок. Сначала кожные покровы остаются теплыми на ощупь, при дальнейшем сохранении гипертермии кожа становится холодной, особенно в области конечностей. Дыхание ребенка частое и поверхностное.
Отмечаются нарушения гемодинамики в виде тахикардии, пониженного артериального давления, ухудшения микроциркуляции. Последнее является основной причиной отека мозга, который в клинике гипертермического синдрома у детей проявляется тонико-клоническими судорогами, иногда – бредом и галлюцинациями. В тяжелых случаях возможно непроизвольное мочеиспускание и дефекация. Может присутствовать абдоминальный болевой синдром, связанный со спазмом сосудов брюшной полости. Гипертермический синдром у детей первого года жизни часто осложняется отеком легких.
Диагностика гипертермического синдрома у детей
Повышенная температура тела фиксируется при помощи термометрии. Изменение температуры проводится в подмышечной впадине либо между пальцами рук или ног. Также обязательной является ректальная термометрия, поскольку в постановке диагноза гипертермического синдрома у детей большую роль играет градиент температуры. При данном состоянии разница между кожной и ректальной температурой всегда составляет больше 1 C°. Патогномоничным признаком гипертермического синдрома у детей является обязательное присоединение неврологической симптоматики, что нехарактерно для обычной лихорадки. Холодные кожные покровы при повышенной температуре тела также свидетельствуют в пользу гипертермического синдрома, подтверждая централизацию кровообращения, характерную для данного состояния.
При физикальном осмотре педиатр выявляет тахикардию, учащение дыхания, пониженное артериальное давление. В общем анализе крови – лейкоцитоз и увеличение СОЭ, диспротеинемия, ацидоз. В моче обнаруживается белок. Для диагностики основного заболевания, чаще инфекционной природы, проводится рентгенография грудной клетки, лабораторное определение конкретного возбудителя в крови и моче и другие специфические исследования в зависимости от основного диагноза.
Лечение гипертермического синдрома у детей
Терапия проводится в стационарных условиях, при необходимости – в отделении интенсивной терапии. Необходима нормализация температуры тела и устранение сопутствующей симптоматики. Важно помнить, что температура должна снижаться постепенно во избежание чрезмерной нагрузки на сердечную мышцу. Если кожные покровы теплые, используются физические методы снижения температуры, например, обтирание прохладными полотенцами. В лечении гипертермического синдрома у детей используются антипиретики из группы нестероидных противовоспалительных препаратов, однако при гипертермическом синдроме у детей они могут оказаться недостаточно эффективными.
Нарушения циркуляции устраняются препаратами группы стероидов и аскорбиновой кислотой, которые в совокупности нормализуют проницаемость капилляров. Проводится регидратационная терапия: при отсутствии рвоты показано обильное питье, солевые растворы используются перорально, в остальных случаях производится внутривенное капельное введение солевых растворов. Периферические спазмолитики применяются с целью децентрализации кровообращения. Судороги купируются антиконвульсантами. Обязательно лечение основного заболевания, вызвавшего патологическое повышение температуры. Проводится противовирусная терапия и антибиотикотерапия.
Прогноз и профилактика гипертермического синдрома у детей
При своевременно начатом лечении прогноз гипертермического синдрома у детей чаще благоприятный. В случае запоздалой диагностики и тяжелого течения заболевания возможны необратимые неврологические последствия. Так, любое последующее состояние с лихорадкой часто также может развиваться патологически. Повышается судорожная готовность мозга, возможно формирование очага эпилептической активности. Другими последствиями длительной гипертермии могут быть хроническая почечная недостаточность, миокардит, нарушения функции надпочечников и др.
Профилактика гипертермического синдрома у детей обеспечивается настороженностью врачей в отношении детей с высоким риском развития патологического повышения температуры (травмы и опухоли мозга в анамнезе, неврологические заболевания и др.). Своевременно начатое лечение вирусных и бактериальных инфекций также снижает частоту развития неадекватной гипертермии.
Гипоталамический синдром
Гипоталамический синдром – комплекс эндокринных, обменных, вегетативных расстройств, обусловленных патологией гипоталамуса. Характеризуется изменением (чаще увеличением) массы тела, головными болями, неустойчивостью настроения, гипертензией, нарушением менструального цикла, повышенным аппетитом и жаждой, усилением или снижением либидо. Для диагностики гипоталамического синдрома проводится расширенное гормональное исследование, ЭЭГ, МРТ головного мозга, при необходимости УЗИ щитовидной железы, надпочечников. Лечение гипоталамического синдрома заключается в подборе эффективной стимулирующей или ингибирующей гормональной терапии, проведении симптоматического лечения.
Гипоталамический синдром – комплекс эндокринных, обменных, вегетативных расстройств, обусловленных патологией гипоталамуса. Характеризуется изменением (чаще увеличением) массы тела, головными болями, неустойчивостью настроения, гипертензией, нарушением менструального цикла, повышенным аппетитом и жаждой, усилением или снижением либидо. Прогноз зависит от тяжести поражения гипоталамуса: от возможности полного выздоровления до прогрессирования заболевания (развитие выраженного ожирения, стойкой гипертонии, бесплодия и т. д.).
Патология гипоталамической области часто встречается в эндокринологической, гинекологической, неврологической практике, вызывая сложности в диагностике из-за многообразия форм проявления. Гипоталамический синдром чаще развивается в подростковом (13-15 лет) и репродуктивном (31-40 лет) возрасте, преобладая у лиц женского пола (12,5–17,5% женщин).
Проблема медицинской и социальной значимости гипоталамического синдрома определяется молодым возрастом пациентов, быстро прогрессирующим течением заболевания, выраженными нейроэндокринными нарушениями, нередко сопровождающимися частичным снижением или полной утратой трудоспособности. Гипоталамический синдром вызывает серьезные нарушения репродуктивного здоровья женщины, вызывая развитие эндокринного бесплодия, поликистоза яичников, акушерские и перинатальные осложнения.
Причины развития гипоталамического синдрома
Гипоталамический отдел головного мозга отвечает за регуляцию гуморальных и нервных функций, обеспечивающих гомеостаз (стабильность внутренней среды). Гипоталамус выполняет роль высшего вегетативного центра, регулирующего обмен веществ, терморегуляцию, деятельность кровеносных сосудов и внутренних органов, пищевое, половое поведение, психические функции. Кроме того, гипоталамус управляет физиологическими реакциями, поэтому при его патологии нарушается периодичность тех или иных функций, что выражается вегетативным кризом (пароксизмом).
Вызывать нарушения деятельности гипоталамуса и развитие гипоталамического синдрома могут следующие причины:
- опухоли головного мозга, сдавливающие гипоталамическую область;
- черепно-мозговые травмы с прямым повреждением гипоталамуса;
- нейроинтоксикации (токсикомания, наркомания, алкоголизм, производственные вредности, экологическое неблагополучие и т. д.);
- сосудистые заболевания, инсульт, остеохондроз шейного отдела позвоночника;
- вирусные и бактериальные нейроинфекции (грипп, ревматизм, малярия, хронический тонзиллит и др.);
- психогенные факторы (стрессы, шоковые ситуации, умственные нагрузки);
- беременность и сопряженные с ней гормональные перестройки;
- хронические заболевания с вегетативными компонентами (бронхиальная астма, гипертония, язвы желудка и двенадцатиперстной кишки, ожирение);
- конституциональная недостаточность гипоталамической области.
Классификация гипоталамического синдрома
Клиническая эндокринология насчитывает большое число исследований по изучению гипоталамического синдрома. Результаты этих исследований легли в основу современной расширенной классификации синдрома.
По этиологическому принципу гипоталамический синдром подразделяется на первичный (вследствие нейроинфекций и травм), вторичный (вследствие конституционального ожирения) и смешанный.
По ведущим клиническим проявлениям выделяют следующие формы гипоталамического синдрома:
- вегетативно-сосудистую;
- нарушения терморегуляции;
- гипоталамическую (диэнцефальную) эпилепсию;
- нейротрофическую;
- нервно-мышечную;
- псевдоневрастеническую и психопатологическую;
- расстройство мотиваций и влечений;
- нейроэндокринно-обменные расстройства.
Выделяют клинические варианты гипоталамического синдрома с преобладанием конституционального ожирения, гиперкортицизма, нейроциркуляторных нарушений, герминативных расстройств.
Тяжесть проявления гипоталамического синдрома может быть легкой, средней и тяжелой формы, а характер развития – прогрессирующий, стабильный, регрессирующий и рецидивирующий. В пубертатном периоде гипоталамический синдром может протекать с задержкой или ускорением полового созревания.
Симптомы гипоталамического синдрома
Проявления гипоталамического синдрома зависят от зоны поражения гипоталамуса (передний или задний отделы) и вызванных нейрогуморальных расстройств в гипоталамо-гипофизарной области. В проявлениях гипоталамического синдрома чаще преобладают следующие нарушения:
- вегетативно-сосудистые – 32%,
- эндокринно-обменные – 27%,
- нервно-мышечные – 10%,
- нарушения терморегуляции и др. - 4% и т. д.
Гипоталамический синдром проявляется общей слабостью, повышенной утомляемостью, физическим и психическим истощением, плохой переносимостью смены метеорологических условий, покалываниями в сердце, склонностью к аллергическим реакциям, неустойчивым стулом, чувством нехватки воздуха, эмоциональными расстройствами (тревогой, приступами панического страха), нарушениями сна, повышенной потливостью. Объективно выявляются тахикардия, асимметрия артериального давления со склонностью к его повышению, тремор пальцев и век.
У большей части пациентов гипоталамический синдром протекает пароксизмально (приступообразно), чаще в виде вагоинсулярных и симпатико-адреналовых кризов. Вазоинсулярные кризы при гипоталамическом синдроме сопровождаются чувством жара, прилива к лицу и голове, головокружением, удушьем, неприятными ощущениями в эпигастрии, тошнотой, замиранием сердца, потливостью, общей слабостью. Может наблюдаться усиленная перистальтика кишечника с послаблением стула, учащенное и обильное мочеиспускание, повторные позывы в туалет. Возможно развитие аллергических проявлений в форме крапивницы и даже отека Квинке. Частота сердечных сокращений урежается до 45-50 уд. в мин., АД снижается до 90/60-80/50 мм рт. ст.
Продолжительность криза может быть от 15 мин. до 3 и более часов, после чего на протяжении нескольких часов сохраняется слабость и страх повторения подобного приступа. Часто при гипоталамическом синдроме кризы носят смешанный характер, сочетая симптомы вагоинсулярного и симпатико-адреналового кризов.
Нарушение терморегуляции при гипоталамическом синдроме сопровождается развитием гипертермического криза, характеризующегося внезапным скачком температуры тела до 39-40 °С на фоне длительного субфебрилита. Для терморегуляционных нарушений типично утреннее повышение температуры и ее снижение к вечеру, отсутствие эффекта от приема жаропонижающих препаратов. Расстройства терморегуляции чаще наблюдаются в детском и юношеском возрасте и зависят от физического и эмоционального напряжения. У подростков они нередко связаны со школьными занятиями и исчезают в каникулярный период.
Проявлениями терморегуляционных нарушений при гипоталамическом синдроме могут служить постоянная зябкость, непереносимость сквозняков и низких температур. Такие пациенты постоянно кутаются, носят одежду не по погоде, даже в теплое время не открывают форточки и окна, избегают принимать ванну. Расстройство мотиваций и влечений при гипоталамическом синдроме характеризуется эмоционально-личностными нарушениями, различными фобиями, изменением либидо, патологической сонливостью (гиперсомнией) или бессонницей, частой сменой настроения, раздражительностью, гневом, слезливостью и т. д.
Нейроэндокринно-обменные расстройства при гипоталамическом синдроме проявляются нарушением белкового, углеводного, жирового, водно-солевого обмена, булимией, анорексией, жаждой. Нейроэндокринные нарушения могут сопровождаться синдромами Иценко-Кушинга, несахарного диабета с полиурией, полидипсией и низкой относительной плотностью мочи, акромегалией, ранним климаксом у молодых женщин, изменениями в щитовидной железе. Могут наблюдаться дистрофия костей и мышц, нарушения трофики кожи (сухость, зуд, пролежни), изъязвления слизистых внутренних органов (пищевода, 12-перстной кишки, желудка). Для гипоталамического синдрома характерно хроническое или длительное течение с рецидивами и обострениями.
Осложнения гипоталамического синдрома
Течение гипоталамического синдрома наиболее часто осложняется поликистозными изменениями яичников, гинекомастией, нарушениями менструального цикла от олиго- и аменореи до маточных кровотечений, миокардиодистрофией, гирсутизмом и инсулинорезистентностью. Осложнением беременности при гипоталамическом синдроме может являться тяжелая форма позднего гестоза.
Диагностика гипоталамического синдрома
Полиморфная клиника гипоталамического синдрома представляет немалые трудности в его диагностике. Поэтому ведущими критериями диагностики гипоталамического синдрома служат данные специфических тестов: сахарной кривой, термометрии в трех точках, ЭЭГ головного мозга, трехдневной пробы Зимницкого.
Глюкозу крови при гипоталамическом синдроме исследуют натощак и с нагрузкой 100 г сахара, определяя уровень глюкозы через каждые 30 минут. При гипоталамическом синдроме встречаются следующие варианты сахарной кривой:
- гипергликемический (подъем уровня глюкозы выше нормы);
- гипогликемический (содержание глюкозы ниже нормы);
- двугорбовый (снижение уровня глюкозы чередуется с новым подъемом);
- торпидный (небольшой подъем глюкозы фиксируется в одной точке).
Термометрию при гипоталамическом синдроме проводят в трех точках: обеих подмышечных впадинах и в прямой кишке. Термометрические нарушения могут выражаться в изотермии (равной температуре в прямой кишке и подмышечных областях, при норме в прямой кишке на 0,5-1°С выше); гипо- и гипертермии (в подмышечных впадинах температура ниже или выше нормы); термоинверсии (температура в прямой кишке ниже, чем в подмышечных впадинах).
Электроэнцефалография выявляет изменения, затрагивающие глубинные структуры мозга. В трехдневной пробе по Зимницкому у пациентов с гипоталамическим синдромом изменяется соотношение выпитой и выделяемой жидкости, ночного и дневного диуреза. Методом МРТ головного мозга при гипоталамическом синдроме выявляется повышенное внутричерепное давление, последствия гипоксии и травм, опухолевые образования.
Обязательным критерием диагностики гипоталамического синдрома является определение гормонов (пролактина, ЛГ, эстрадиола, ФСГ, тестостерона, кортизола, ТТГ, Т4 (свободного тироксина), адренотропного гормона в крови и 17-кетостероидов в суточной моче) и биохимических показателей для выявления эндокринно-обменных нарушений. Дифференцировать гипоталамический синдром с органическим поражением других систем позволяет УЗИ надпочечников, УЗИ щитовидной железы и внутренних органов. При необходимости дополнительно проводится МРТ или КТ надпочечников.
Лечение гипоталамического синдрома
Комплекс мероприятий по лечению гипоталамического синдрома должен осуществляться совместными усилиями эндокринолога, невролога и гинеколога (у женщин). Подбор методов лечения гипоталамического синдрома всегда индивидуален и зависит от ведущих проявлений. Целью терапии гипоталамического синдрома является коррекция нарушений и нормализация функции гипоталамических структур головного мозга.
На первом этапе лечения проводят устранение этиологического фактора: санацию инфекционных очагов, лечение травм и опухолей и т. д. При интоксикациях алкоголем, наркотиками, инсектицидами, пестицидами, тяжелыми металлами проводится активная дезинтоксикационная терапия: внутривенно вводятся солевые растворы, тиосульфат натрия, глюкоза, физиологический раствор и др. Для профилактики симпатико-адреналовых кризов назначаются пирроксан, алкалоиды красавки + фенобарбитал, сульпирид, тофизопам, антидепрессанты (тианептин, амитриптилин, миансерин и др.).
Нейроэндокринные нарушения корректируются заместительными, стимулирующими или тормозящими гормональными препаратами, назначением диеты и регуляторов нейромедиаторного обмена (бромокриптин, фенитоин) курсом до полугода. При развитии посттравматического гипоталамического синдрома проводят дегидратирующую терапию, цереброспинальную пункцию. При нарушениях обмена назначается диетотерапия, анорексанты, витамины.
При гипоталамическом синдроме назначаются средства, улучшающие мозговое кровообращение (пирацетам, гидрализат головного мозга свиней, винпоцетин), витамины группы В, аминокислоты (глицин), препараты кальция. В лечение гипоталамического синдрома включают рефлексотерапию, физиопроцедуры, лечебную гимнастику. В структуре лечения гипоталамического синдрома важная роль отводится нормализации режима отдыха и работы, диете, нормализации массы тела, курортотерапии.
Прогноз и профилактика гипоталамического синдрома
Гипоталамический синдром может приводить к снижению и утрате работоспособности в случаях часто повторяющихся вегетативных пароксизмов. Таким пациентам с учетом их профессиональной деятельности может устанавливаться инвалидность III группы. Резко выраженные нейроэндокринно-обменные формы гипоталамического синдрома также могут приводить к потере трудоспособности с установлением III или II группы инвалидности.
Поскольку кризы при гипоталамическом синдроме, как правило, возникают в определенное время и при изменениях метеоусловий, значительных эмоциональных и физических перенапряжениях, их профилактика заключается в предупреждающем приеме седативных средств, антидепрессантов, транквилизаторов. Также, по возможности, необходимо исключить провоцирующие приступы факторы, нервно-психические и физические нагрузки, работу в ночные смены.
Злокачественная гипертермия
Злокачественная гипертермия – это состояние, характеризующееся острым гиперметаболизмом скелетных мышц. Возникает под действием препаратов для ингаляционного наркоза, кофеина, сукцинилхолина, стрессовых ситуаций. Проявляется в форме метаболических, кардиоваскулярных, мышечных нарушений. Позднее развивается ДВС–синдром, полиорганная недостаточность. Диагноз ставится на основании клинической картины, результатов анализа на КЩС и данных, полученных в ходе кофеин-галотанового теста. Лечение предполагает устранение всех возможных триггеров, введение раствора натрия гидрокарбоната, дантролена. Для снижения температуры тела используют физические методы.
МКБ-10
Злокачественная гипертермия (ЗГ) – острое патологическое состояние, которое характеризуется значительным усилением метаболических процессов, протекающих в поперечнополосатой скелетной мускулатуре. Имеет фармакогенетическое происхождение. Частота встречаемости, по информации разных источников, варьирует в пределах 1 случая на 3-15 тысяч общих анестезий. У взрослых пациентов этот показатель составляет 1 случай на 50-100 тысяч анестезий. В реальности случаев больше, однако отследить все абортивные формы не представляется возможным. Кроме того, практикующие врачи не всегда предоставляют информацию о подобных осложнениях. У мужчин патология встречается в 4 раза чаще, чем у женщин.
Причины
Основная причина развития ЗГ – воздействие лекарственных препаратов и продуктов, обладающих триггерным действием. К числу лекарств, способных спровоцировать приступ, относят все ингаляционные анестетики, курареподобные миорелаксанты, кофеин. Присутствуют отрывочные данные о развитии патологии у людей, подвергшихся сильному психическому потрясению или физической нагрузке. Считается, что при этом происходит выработка симпатоадреналовых субстанций (адреналин, норадреналин), которые и приводят к развитию криза у предрасположенных к этому людей.
Более склонными к возникновению ЗГ считаются люди, имеющие доминантную мутацию гена рианодинового рецептора хромосомы 19. Однако известны случаи, когда при наличии явных предпосылок к возникновению гиперметаболических мышечных реакций, ген, ответственный за дефектный рецептор, у пациента отсутствовал. Предрасположенность к заболеванию обычно прослеживается у всех кровных родственников.
Патогенез
В основе патогенеза лежит увеличение длительности открытия мышечных кальциевых каналов. Это приводит к избыточному накоплению ионов кальция в саркоплазме. Нарушаются процессы поляризации и деполяризации, что становится причиной генерализованной мышечной контрактуры (ригидности). Истощаются запасы АТФ, расщепление которой приводит к усиленному потреблению клетками кислорода и выбросу тепловой энергии. Развивается тканевая гипоксия, в мышцах накапливается лактат, возникают явления рабдомиолиза. В плазме крови повышается концентрация ионов калия, кальция, магния, миоглобина и креатинфосфокиназы.
Первичное поражение затрагивает только скелетную мускулатуру. Однако накопление токсичных продуктов разрушения мышечной ткани в течение часа приводит к формированию полиорганной недостаточности, нарушению гемодинамики, критическим сдвигам кислотно-щелочного баланса. Может развиваться отек легких и головного мозга. Происходит запуск каскада воспалительных реакций окислительного типа. Возникает ДВС-синдром, который приводит к развитию скрытых внутренних и наружных кровотечений.
Классификация
Злокачественная гипертермия может протекать в нескольких клинических вариантах, которые различаются скоростью развития патологических процессов и временем, прошедшим от начала воздействия триггера до манифестации криза. Кроме того, присутствуют отличия в выраженности и наборе симптомов, тяжести течения. Различают следующие разновидности патологии:
- Классическая. Встречается в 20% случаев. Отличается развернутой клинической картиной, возникает непосредственно после введения препарата, обладающего триггерной активностью. Патология обычно развивается на операционном столе на глазах у анестезиолога, имеющего всё необходимое для купирования гипертермической реакции. Летальность сравнительно невысока, уровень смертности не превышает 5%.
- Абортивная. На ее долю приходится около 75% всех случаев. Отличается относительно легким течением, неполным набором клинической симптоматики. Во многих случаях значительного повышения температуры тела не происходит. Наиболее легкие варианты течения порой остаются незамеченными или ошибочно относятся к другим патологическим состояниям. Летальность – 2-4%.
- Отсроченная. Встречается в 5% случаев, развивается через сутки и более после контакта с провоцирующим фактором. Протекает сравнительно легко. Опасность для пациента заключается в том, что через 24 часа после операции контроль медиков за ним ослабевает. Злокачественная гипертермия на начальном этапе развития часто остается незамеченной или подвергается ошибочной диагностике.
Симптомы злокачественной гипертермии
Признаки ЗГ разделяются на ранние и поздние. Ранние возникают непосредственно при развитии криза, поздние – через 20 и более минут. Первым симптомом является спазм жевательных мышц, сменяющийся генерализованной мышечной контрактурой. Развивается респираторный ацидоз, CО2 в конце выдоха - более 55 мм рт. ст. Усиливается потоотделение, кожа приобретает мраморный оттенок. Увеличивается потребление кислорода. По мере усугубления метаболических нарушений происходят изменения в работе сердечно-сосудистой системы: колебания артериального давления, тахиаритмия.
Процессы миолиза и расщепления АТФ, развивающиеся в спазмированных мышцах, приводят к резкому росту температуры тела. Обычно этот показатель не превышает 40°C. Известны случаи лихорадки, достигавшей 43-45°C, что становилось причиной гибели больного. Из-за избыточного накопления калия усиливаются нарушения сердечного ритма. Моча становится темного цвета, концентрированной, может отмечаться анурия. Состояние обратимо, если лечебные мероприятия были начаты вовремя. В противном случае у больного развиваются осложнения.
Осложнения
Злокачественная гипертермия может становиться причиной инфаркта миокарда, полиорганной недостаточности, диссеминированного внутрисосудистого свертывания. Инфаркт развивается как следствие электролитных нарушений и генерализованного мышечного спазма. Объемные участки некроза миокарда приводят к возникновению кардиогенного шока и асистолии. Полиорганная недостаточность характеризуется нарушением функции жизненно важных структур, что в 80% случаев приводит к гибели больного. При ДВС-синдроме в сосудистом русле образуются микротромбы, которые способствуют усилению полиорганной недостаточности. В дальнейшем ресурс свертывающей системы истощается, возникают тяжелые кровотечения.
Диагностика
Диагностика уже развившейся ЗГ проводится на основании имеющихся симптомов, а также данных лабораторного обследования. Предрасположенность к возникновению криза определяется по результатам специфических методов тестирования. Алгоритм обследования пациента включает:
- Сбор анамнеза. Определить наличие предрасположенности к заболеванию можно при подготовке к операции. Для этого проводится тщательный опрос пациента и его родных. О высоком риске говорят, если среди кровных родственников больного присутствуют люди, ранее перенесшие гипертермический криз, внезапную смерть во время проведения наркоза, имеющие эпизоды необъяснимых судорог в анамнезе.
- Лабораторную диагностику. При ЗГ в крови обнаруживаются признаки метаболического ацидоза (pH менее 7,25, дефицит оснований более 8 ммоль/л), рост концентрации КФК до 20 тыс. Ед/л и более, концентрации ионов калия более 6 ммоль/л. Патологические изменения в плазме нарастают по мере развития процесса. Нормализация показателей происходит в течение суток с момента купирования криза.
- Кофеин-галотановый тест. Является специфическим анализом, выявляющим склонность к возникновению мышечной контрактуры. В ходе теста биоптат мышцы помещают в емкость, заполненную триггерными растворами. При наличии предрасположенности к ЗГ мышечная ткань сокращается, возникает контрактура. Тест проводится только пациентам, входящим в группу риска, поскольку процедура забора биоматериала отличается травматичностью.
- Генетическое обследование. Пациентам с отягощенным анамнезом показано генетическое исследование. Оно направлено на выявление гена, отвечающего за предрасположенность к развитию генерализованных мышечных контрактур. Положительным считается исследование, в ходе которого обнаруживаются мутации генов RYR1 и CACNA1S. В качестве общего скринингового метода генетический анализ не используется ввиду высокой стоимости и технической сложности работы.
Генетически обусловленные приступы ригидности скелетной мускулатуры должны дифференцироваться с анафилактическими реакциями, признаками недостаточной анальгезии, церебральной ишемией, тиреоидным кризом, злокачественным нейролептическим синдромом, недостаточностью вентиляции. Несомненный признак ЗГ – снижение выраженности симптомов вскоре после введения дантролена.
Лечение злокачественной гипертермии
Эффективность лечения напрямую зависит от времени, прошедшего с момента развития приступа до начала реанимационных мероприятий. В условиях операционной помощь больному оказывают на месте, прервав операцию. Если криз развился в палате, пациента экстренно транспортируют в ОРИТ. Оставление пациента в палате общего типа недопустимо. Лечение заключается в использовании неспециализированных и этиотропных фармакологических методов, аппаратном пособии, применении физических способов гипотермии. Основные мероприятия включают:
- Прекращение контакта с триггером. Подачу ингаляционного наркоза прекращают, контуры наркозно-дыхательного устройства продувают чистой дыхательной смесью. Замена аппарата, контура, интубационной трубки не производится. Используется метод гипервентиляции 100% кислородом. Минутный объем дыхания при этом в 2-3 раза превышает норму. Длительность процедуры составляет 10-15 минут.
- Этиотропную терапию. Пациентам с диагнозом «злокачественная гипертермия» показано введение дантролена – релаксанта, обладающего способностью блокировать рианодиновые рецепторы. Средство снижает внутриклеточную концентрацию Ca, тормозит передачу нервно-мышечного импульса, приводит к быстрому устранению симптомов криза. Препарат вводится дозированно, до нормализации состояния больного.
- Симптоматическую терапию. Зависит от имеющейся клинической картины. Для поддержания гемодинамики может использоваться титрованная подача дофамина через инъектомат. Снижение температуры тела проводят путем наложения на область проекции крупных сосудов пузырей со льдом, введения холодных инфузионных растворов. Для коррекции КЩС вводят 4% раствор натрия гидрокарбоната. Выведение излишка электролитов, токсинов и поддержание функции почек требует введения петлевых диуретиков.
Прогноз и профилактика
Прогноз благоприятный, если злокачественная гипертермия была своевременно замечена и купирована. При длительном пребывании пациента в состоянии метаболического ацидоза и гипоксии возможно ишемическое поражение центральной и периферической нервной системы, нарушения в работе сердечно-сосудистого аппарата вплоть до атриовентрикулярной блокады, инфаркта миокарда, фибрилляции. При абортивной форме шансы на благополучный исход значительно выше, чем при классической.
Специфическая профилактика заключается в тщательном предоперационном обследовании, направленном на установление факта предрасположенности больного к мышечным контрактурам. Людям с подтвержденной генетической мутацией рекомендован отказ от кофе и кофеиносодержащих напитков, минимизация психологических стрессов в повседневной жизни.
1. Современные методы диагностики предрасположенности к злокачественной гипертермии/ Казанцева А.А., Лебединский К.М.// Анестезиология и реаниматология – 2014 - №4.
2. Злокачественная гипертермия: современные подходы к профилактике и лечению/ Ким Е.С., Горбачев В.И., Унжаков В.В.// Acta Biomedica Scientifica. – 2017.
Гипертермический синдром. Причины гипертермического синдрома. Этиология гипертермического синдрома.
Гипертермия неясного генеза: причины, диагностика, лечение
Гипертермия неясного генеза — лихорадка (постоянная или скачкообразная), возникающая по неизвестной причине, при которой температура тела поднимается выше 38,2 °С на протяжении более двух недель.
Этиология гипертермии неясного генеза. В 45—55% случаев гипертермию неясного генеза вызывает инфекционный процесс: эндокардит, туберкулёз, остеомиелит или скрытый абсцесс (например, стоматологический или интраабдоминальный). В 12—20% случаев она возникает вследствие злокачественных новообразований (лимфома, карцинома лёгкого или почек), в 10—15% — при патологии соединительной ткани (ревматоидный артрит, системная красная волчанка или полиартериит).
Реже гипертермию вызывает гиперчувствительность к лекарственным препаратам, лёгочная эмболия, гранулематозы (саркоидоз), метаболические состояния (порфириновая болезнь) и искусственные причины (намеренное повышение температуры пациентом). Чем продолжительнее анамнез лихорадки, тем выше вероятность её неинфекционного генеза.
Обследование при гипертермии неясного генеза. При выяснении возможной инфекционной причины гипертермии необходимо тщательно изучить анамнез пациента, в том числе его социальное положение, условия и вид трудовой деятельности и др. Например, виндсерферы входят в группу повышенного риска заражения лептоспирозом, а ветеринары и фермеры — бруцеллёзом и другими зоонозными инфекциями.
Недавнее путешествие даёт основания предположить тропические инфекции, некоторым из которых свойствен длительный инкубационный период. Половой анамнез позволяет выявить возможность заражения ВИЧ и связанных с ним инфекций. Медицинский анамнез предоставляет информацию обо всех медикаментах, принимаемых пациентом (лихорадку могут вызывать некоторые лекарственные препараты и биологически активные добавки). Многие пациенты неохотно сообщают врачу о лекарственных средствах, назначенных специалистами альтернативных направлений медицины.
Очень часто на первом приёме они не уточняют важных подробностей, поэтому иногда необходимо провести несколько бесед.
Пациент должен пройти тщательное обследование при наличии болей в костях и суставах, слабовыраженной сыпи, лимфаденопатии, абдоминальных расстройств, сердечных шумов и нерезко выраженных симптомах менингизма. Для своевременного обнаружения изменений (систолический шум, болезненность при пальпации живота и др.) необходимо регулярно проводить физикальный осмотр пациента.
Кроме того, не определявшиеся на первом приёме печень и селезёнка могут стать пальпируемыми.
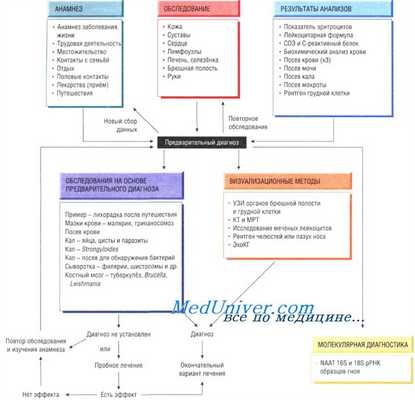
Дальнейшее обследование можно разделить на три части:
• общие методы обследования, одинаковые для всех пациентов;
• методы обследования, основанные на данных анамнеза и физикального осмотра;
• последующее обследование, включающее визуализационные методы (ультразвуковое исследование, компьютерная и магнитно-резонансная томография, эхокардиография, рентгенографическое исследование).
Результаты догоспитального обследования больного в сочетании с важными данными, полученными при настоящем обследовании, позволяют составить план 2-го этапа обследования. Эти исследования выбирают на основании синдромального подхода (например, лихорадка, эозинофилия, путешествие в тропики). Если диагноз неясен, проводят дополнительные визуализирующие исследования, которые помогут обнаружить скрытый абдоминальный абсцесс или остеомиелит.
Лечение при гипертермии неясного генеза. Любую антибактериальную терапию следует начинать только после верификации диагноза. При подозрении на некоторые инфекции, не подтверждённые данными объективного обследования (например, туберкулёз), можно начать предварительное лечение и в случае улучшения состояния провести полный курс химиотерапии.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:
- Диагностика метастазов опухоли в плевру на рентгене, КТ, МРТ
- Гиперкалиемия у онкологических больных - диагностика, лечение
- Врожденные деформации зубов. Приобретенные деформации зубов.
- Отеки при сердечной недостаточности. Причины отеков при сердечной недостаточности
- Преимущества налоксона и плазмафереза при абстинентном синдроме. Лечение злокачественной наркомании
