Гипертонический криз. Причины и патогенез гипертонического криза.
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Автор статьи: Чуклина Ольга Петровна, врач общей практики, терапевт. Стаж работы с 2003 года.
Научный редактор: Строкина О.А., терапевт, врач функциональной диагностики. Практический стаж с 2015 года.
Ноябрь, 2018.
Гипертонический криз — это состояние, при котором происходит резкое выраженное повышение артериального давления до цифр равных 180/120 мм рт ст или больше. Гипертонический криз сопровождается ухудшением состояния и при отсутствии лечения может привести к тяжелым последствиям.
Криз - самое распространенное осложнение, возникающее у больных при артериальной гипертензии. Повышение артериального давления происходит чаще в ранние утренние часы, это объясняется изменениями в гормональной системе.
В зависимости от механизма развития, выделяют три типа гипертонических кризов:
Гиперкинетический тип
Проявляется повышением систолического (верхнего) артериального давления. Диастолическое (нижнее) при этом может оставаться нормальным.
Гиперкинетический криз характерен для больных гипертонической болезнью начальных стадий (I-II стадии). Этот тип характеризуется быстрым, резким увеличением давления, при этом ухудшается общее состояние. Длится повышение артериального давления максимум несколько часов. Риск развития осложнений при данном виде криза невелик.
Гипокинетический тип
Выражается в преимущественном повышении диастолического нижнего давления. Данный тип криза отличается медленным развитием, но и длительность гипокинетического криза может быть до нескольких дней.
Возникает у длительно болеющих гипертонической болезнью (III стадия). Часто приводит к осложнениям.
Эукинетический тип
При данном типе криза повышается в одинаковой степени и систолическое и диастолическое артериальное давление. Развивается на фоне уже повышенного давления. Повышение происходит быстро, но переносится эукинетический криз легче, чем другие типы.
По наличию осложнений выделяют:
Неосложненный криз
Развивается быстро и длится непродолжительный период времени, хорошо поддается лечению. Осложнения отсутствуют.
Осложненный криз
Возникает не только у длительно болеющих гипертонической болезнью. Также осложненный криз может развиться и на ранних стадиях. Для него характерно развитие жизнеугрожающих состояний. Осложненный криз начинается постепенно и длиться может до нескольких дней. Плохо поддается лечению. При данном типе гипертонического криза необходима экстренная медицинская помощь.
- гипертоническая болезнь - является ведущей причиной развития заболевания
- атеросклероз артерий,
- поражения почек ( гломерулонефрит , пиелонефрит , мочекаменная болезнь),
- феохромоцитома (опухоль надпочечников),
- сахарный диабет,
- заболевания сердца (острый коронарный синдром, острый инфаркт миокарда, стенокардия напряжения).
Факторы, способствующие развитию криза:
- психоэмоциональное перенапряжение может способствовать повышению артериального давления,
- резкая перемена погоды (особенно смена климатических поясов при перелетах),
- тяжелые физические нагрузки,
- чрезмерное употребление алкоголя,
- повышенное потребление соли,
- нерегулярный прием гипотензивных препаратов при наличии показаний,
- гормональные колебания у женщин.
Гипертонический криз характеризуется резким ухудшением состояния, появлением нижеописанных симптомов.
Наиболее часто наблюдается развитие следующих проявлений:
- Повышение артериального давления за короткий промежуток времени на 20-50 мм рт. ст. по сравнению с обычным уровнем давления у больного.
- Головная боль. Частая локализация боли в затылочной области. Появляется внезапно и быстро нарастает выраженность болевого синдрома. Чувство биения пульса в височной области.
- Тошнота, рвота.
- Головокружение.
- Мелькание мушек перед глазами.
- Избыточная потливость.
У небольшой части больных могут развиться более редкие проявления, такие как:
- Боли в области сердца, чаще ноющего характера, проходящие после приема успокоительных препаратов.
- Перебои в работе сердца.
- Учащенное сердцебиение (вследствие стресса пульс учащается, становится более 90 ударов в минуту).
- Изменение со стороны нервной системы – проявляются повышенной раздражительностью, появляется чувство страха.
При развитии осложнений со стороны головного мозга к типичным симптомам криза присоединяются следующие:
- выраженная головная боль;
- сильное головокружение;
- нарушение слуха и зрения;
- рвота;
- заторможенность;
- звон в ушах;
- потеря сознания,
- нарушения чувствительности;
- нарушения движения конечностей;
- асимметрия лица.
При поражении сердца (левожелудочковой недостаточности, инфаркте миокарда) присоединяются следующие симптомы:
- повышенная потливость (холодный липкий пот);
- одышка;
- чувство нехватки воздуха;
- тахикардия (учащенное сердцебиение);
- выраженная боль в области сердца, за грудиной.
При соблюдении больным всех рекомендаций и назначений врача риск рецидива сводится к минимуму. Необходимо принять профилактические меры.
Постановка диагноза возможна на основании жалоб больного и измерения уровня артериального давления. Необходимо учитывать, какое артериальное давление у больного вне обострения.
.Для диагностирования чаще всего применяются следующие методы:
- Измерение уровня артериального давления (выше 180/120 мм рт.ст.).
- Электрокардиография - нарушения сердечной деятельности (нагрузка на те или иные отделы сердца, нарушения ритма, признаки инфаркта).
- Общий анализ мочи для оценки функции почек. Появление эритроцитов, белка в моче, свидетельствует о наличии заболеваний почек.
- Биохимический анализ крови - выявление повышенного уровня холестерина при атеросклерозе; повышение креатинина и мочевины при патологии почек; повышение уровня глюкозы крови при сахарном диабете.
- Эхокардиография (ультразвуковое исследование сердца) для оценки функции и структурных изменений сердца.
- Офтальмоскопия - осмотр глазного дна (для выявления изменений сосудов глазного дна, характерных для гипертонической болезни).
- Рентгенография грудной клетки (для выявления жидкости в легких острой сердечно-сосудистой недостаточности)
Дополнительные обследования проводятся по мере необходимости, в зависимости от развившихся осложнений.
Лечение нужно начинать еще до приезда врача.
Обязателен постельный режим. Уложить больного так, чтобы он находился в полусидячем положении. Ограничить питье.
При неосложненном кризе рекомендуется принять 1 :
каптоприл 25 мг под язык, через 30 минут проводится повторное измерение давления и при отсутствии эффекта принимается еще одна таблетка
нифедипин 10 мг под язык с контролем АД через 30 минут, при необходимости прием еще 1 таблетку под язык,
моксонидин 1 таблетка внутрь - эта рекомендация предназначена только тем пациентам, которые длительно страдают артериальной гипертензией и знают, что предыдущие препараты действуют на них хуже.
При наличии тахикардии (учащенного сердцебиения):
пропранолол (анаприлин) 40 мг, т.е. полтаблетки внутрь, в течение 15 минут контроль уровня артериального давления и частоты сердечных сокращений. При отсутствии эффекта еще ? таблетки внутрь (эта тактика наиболее распространена, однако прежде чем использовать данное лекарство лучше проконсультироваться с лечащим врачом)
При выраженных болях в сердце рекомендуется принять 1 таблетку нитроглицерина под язык или произвести 1-2 впрыскивания нитроспрея или подобных ему препаратов. Если эффекта через 5 минут нет, можно повторить.
Можно принять седативные препараты — пустырник, валериану, валидол.
Внимание! Не рекомендуется снижать артериальное давление более чем на 25% от исходного уровня.
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Тактика лечения в полной мере зависит от типа гипертонического криза. При его определении больной либо остается на амбулаторном лечении, либо экстренно доставляется в стационар. Терапия гипертонических кризов включает в себя обязательный прием медикаментов (или их внутривенное вливание в экстренных случаях), коррекция диеты, образа жизни, а также режима труда и отдыха.
При неосложненном кризе лечение проводится амбулаторно. Лечение проводится врачом общей практики, терапевтом, кардиологом.
В большинстве случаев артериальное давление снижается при приеме препаратов первой помощи.
Если на догоспитальном этапе произошла нормализация артериального давления, улучшилось общее состояние, необходимо регулярно контролировать уровень артериального давления и продолжать при необходимости понижение давления в течение ближайших 5-6 часов. Но давление понижается не до нормальных цифр, а до уровня, при котором улучшается самочувствие и проходят основные симптомы.
Обязательна консультация врача для коррекции лечения на следующий день.
Если больной не может понизить давление, следует вызвать скорую медицинскую помощь. По приезду бригада скорой помощи может понизить артериальное давление инъекционными препаратами:
- 40 мг внутривенно струйно;
- эналаприлат 10 мг внутривенно струйно;
- раствор магнезии сульфата 25% 5-10 мл внутривенно струйно.
При успешном снижении давления больной не госпитализируется.
Госпитализация в стационар показана в следующих случаях:
- если не удалось снять криз на догоспитальном этапе.
- при осложненном течении криза (развитие острого инфаркта миокарда, отека легких, инсульта и пр.)
- при частых повторных кризах.
- если больному требуется дообследование для уточнения диагноза.
При развитии жизнеугрожающих осложнений лечение проводится в отделении интенсивной терапии.
Остальные больные госпитализируются в терапевтическое или кардиологическое отделение, где им проводится полное обследование и подбор адекватной гипотензивной терапии.
Срок госпитализации при неосложненном кризе около 10-14 дней. При развитии осложнений госпитализация может составлять от 21 дня до месяца, а затем назначается амбулаторное лечение.
Немедикаментозное лечение следует проводить уже после экстренных мер по снижению артериального давления. В случае гипертонической болезни коррекция образа жизни, режима питания, труда и отдыха может значительно снизить потребность в приеме антигипертензивных препаратов, а на начальных стадиях болезни (когда нет признаков поражения органов мишений) может полностью ее заменить.
Ограничение соли в пище не должно превышать 5 грамм в сутки. Причем речь идет не только о добавлении поваренной соли в еду, но и исходном количестве ее в продуктах (копчености, консервы, соленья).
Обязательны меры по снижению веса. Целевой показатель индекса массы тела - меньше 25 кг/м2 и окружности талии у мужчин не более 102 см. у женщин до 88 см. Для достижения приведенных показателей нужно следить за калорийностью пищи и ее сбалансированностью. Обязательно включить в ежедневный рацион по 400 грамм овощей и фруктов.
Не стоит забывать и физических нагрузках. Их необходимо увеличить. Рекомендуется проводить аэробные нагрузки (бег трусцой, ходьба, езда на велосипеде, плавание) минимум по 30 минут 5-7 дней в неделю.
Обязателен отказ от курения и сведение употребления алкоголя до минимума.
Гипертонический криз. Причины и патогенез гипертонического криза.
Гипертонический криз — клинический синдром, характеризующийся внезапным обострением гипертонической болезни или симптоматической гипертензии, проявляющийся резким повышением артериального давления и рядом общих (возбуждение вегетативной нервной системы, гормональные и гуморальные нарушения) и регионарных симптомов с преобладанием мозговых и сердечнососудистых расстройств.
У каждого третьего больного с артериальной гипертонией на догоспитальном этапе диагностируется гипертонический криз.
Причины, способствующие возникновению гипертонических кризов, приведены в таблице.
Патогенез кризов при гипертонической болезни и симптоматических гипертензиях неодинаков. Гипертонические кризы могут развиваться при артериальной гипертензии любого генеза (гипертонической болезни и при различных видах симптоматических гипертензии), а также при быстрой отмене (прекращении) приема гипотензивных препаратов - «синдром отмены».
Причины, способствующие возникновению гипертонических кризов
| Экзогенные причины | Эндогенные причины |
| Психоэмоциональный стресс Метеорологические влияния Избыточное потребление поваренной соли Физическая нагрузка Внезапная отмена гипотензивных препаратов Острая ишемия головного мозга, обусловленная снижением АД при приеме гипотензивных средств Злоупотребление алкоголем Изменения электролитов (гипернатриемия, гипокалиемия). | У женщин на фоне гормональных расстройств в климактерическом периоде Обострение ИБС (острая коронарная недостаточность, сердечная астма, ухудшение мозгового кровообращения) Нарушение уродинамики при аденоме предстательной железы |
При феохромоцитоме криз является следствием повышения катехоламинов в крови. При остром гломерулонефрите - почечные и внепочечные факторы (снижение почечной фильтрации, гиперволемия и т.п.). При синдроме Кона - гиперсекреция альдостерона способствует усиленному выведению калия с мочой, что приводит к перераспределению электролитов в организме - накоплению натрия и повышению периферического сопротивления сосудов в конечном итоге.
Иногда гипертонический криз развивается по механизму рефлекторной реакции в ответ на гипоксию или ишемию мозга (применение ганглиоблокаторов, симпатомиметиков, отмена гипотензивных).
Патогенез кризов при гипертонической болезни обусловлен:
• симпатоадреналовыми пароксизмами;
• изменением со стороны центральной и периферической гемодинамики (гиперкинетический - повышение ударного объема; гипокинетический - уменьшение сердечного выброса; резкое повышение общего периферического сопротивления; эукинетический -повышение периферического сопротивления при нормальных величинах сердечного выброса); нарушением регионарного кровообращения в «органах-мишенях» (атеросклероз церебральных сосудов, коронарных артерий и т.д.).
Опасность гипертонических кризов заключается в остром повреждении органов-мишеней. Регионарные расстройства кровообращения определяются в виде острой гипертонической энцефалопатии, инсульта, острой коронарной недостаточности и острой сердечной недостаточности. Повреждение органов-мишеней может происходить как на высоте криза, так и при быстром снижении артериального давления, особенно у лиц пожилого возраста.
Приступообразные ухудшения состояния больных АГ с измененными мозговыми сосудами различны по механизму развития, но очень близки по клиническим проявлениям.
Имеется три механизма развития гипертонического криза:
- резкое повышение АД с избыточной вазоконстрикторной реакцией церебральных сосудов;
- местное нарушение мозгового кровообращения;
- снижение перфузии (гипотонические кризы).
В международной клинической практике ситуации, связанные с тяжелой АГ (АД от 180/110 и выше), делятся на три группы:
1. экстренные состояния (hypertensive emergencies);
2. неотложные состояния (hypertensive urgencies);
3. стабильная, асимптомная (малосимптомная) неконтролируемая тяжелая АГ.
Внезапное, обычно значительно повышение артериального давления сопровождается острым поражением органов-мишеней: сердечно-сосудистой системы, мозга, почек, глаз. Это состояние можно определить и как осложненный гипертонический криз.
В эту группу неотложных состояний включаются больные со значительным повышением АД (диастолическое выше 115-120) и высоким уровнем прогрессирования поражения органов-мишеней, но без развития острых повреждений. К этой группе нужно отнести больных, в анамнезе которых есть данные о поражении органов-мишеней (неосложненный гипертонический криз).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Гипертонический криз. Причины ( этиология ) гипертонического криза. Патогенез, классификация гипертонического криза.
Гипертоническим кризом называется острое повышение артериального давления до высоких для данного индивидума цифр, сопровождающееся углублением имеющейся симптоматики гипертонической болезни или появлением новых ее признаков.
Этиология. Психоэмоциональное перенапряжение, резкое изменение атмосферного давления и погоды, несанкционированная врачем отмена некоторых лекарственных препаратов, патология беременности, острая почечная недостаточность и т. д.
Патогенез. В основе гипертонических кризов лежит дисфункция коры головного мозга и подкорковых центров, в результате чего происходит значительное снижение адаптационных возможностей центральной нервной системы к воздействию этиологических факторов.
В медицинской практике наибольшее распространение получила классификация гипертонических кризов, разработанная Н. А. Ратнер (1958). По этой классификации выделяют два вида кризов и осложненный вариант их течения.
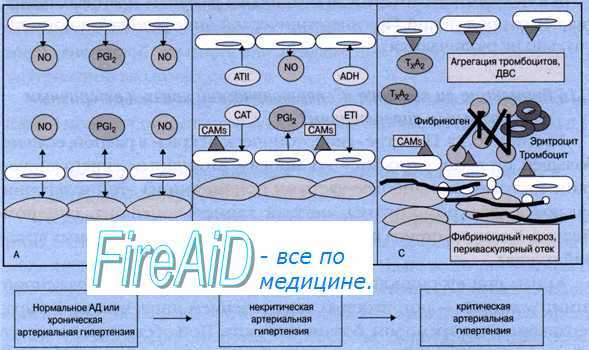
Кризы I типа характерны для ранних стадий гипертонической болезни. Начало внезапное, бурное, с ярко выраженной вегетативно-сосудистой реакцией. С учетом патогенетического фактора эти кризы иногда называют адреналовыми или нейровегетативными.
Кризы II типа более характерны для поздних стадий гипертонической болезни. В их основе часто лежат водно-электролитные нарушения. Это обуславливает медленное и постепенное начало и продолжительность криза до 3—4 суток.
Осложненный гипертонический криз описан в виде церебрального, коронарного и астматического варианта.
А. П. Голиков (1976) предложил подразделять гипертонические кризы в зависимости от величин периферического сосудистого сопротивления (ПСС) и ударного объема (УО) сердца, по типам системной гемодинамики.
1. Гиперкинетический тип гипертонического криза. Повышение уровня артериального давления происходит за счет увеличения УО (эффект КА) при нормальном или несколько пониженном ПСС. Клинически соответствует кризу I типа по классификации Рат-нер (см. выше).
2. Гипокинетический тип гипертонического криза. Повышение уровня артериального давления происходит за счет резкого увеличения ПСС, на фоне сниженного УО в довольно частом сочетании с брадикардией. Данный вариант криза характерен для гипертонической болезни II -III стадии. Клинически соответствует кризу II типа по классификации Ратнер (см. выше).
3. Эукинетический тип гипертонического криза. Повышение уровня артериального давления происходит на фоне нормального или несколько увеличенного УО и умеренно повышенном ПСС. Данный вариант криза возможен для любой стадии гипертонической болезни, но более характерен для II —III.
Данная классификация (А. П. Голиков, 1976) позволяет произвести более точную диагностику, однако тип гемодинамики можно определить только инструментальными методами, а это не всегда бывает доступно. В таких случаях основой дифференциации кризов становятся их клинические проявления.
Диагностика гипертонического криза. Типы гипертонических кризов.
Диагностические критерии гипертонического криза:
• относительно внезапное начало (от нескольких минут до нескольких часов);
• индивидуально высокий уровень АД;
• жалобы:
- кардиального (сердцебиение, боли в области сердца, перебои, одышка);
- церебрального (головная боль, головокружение, тошнота, рвота, нарушение зрения; возможны очаговая симптоматика, ге-мипарезы, судороги);
- общевегетативного характера (озноб, дрожь, чувство жара, потливость и др.).
А.Л. Мясников так описывает клиническую картину гипертонических кризов:
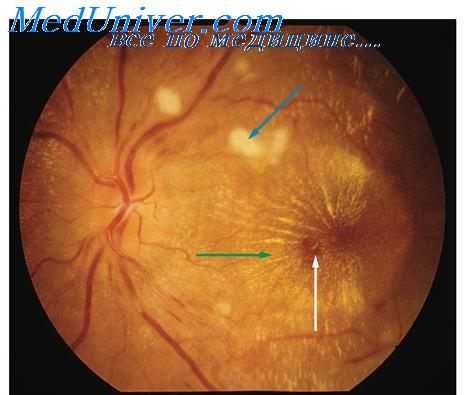
Кризы I типа
«Криз сопровождается с самого начала резкой пульсирующей головной болью, состоянием беспокойства, возбуждения, повышенной раздражительностью. Весьма характерны изменения зрения -сетка, туман перед глазами. Больного бросает в жар, у него отмечаются приливы к голове, потливость, похолодание рук и ног. дрожь в руках и ногах. Больные жалуются на колющие боли в области сердца, на одышку или чувство неполного вдоха, на недостаток воздуха, сердцебиение и замирание сердца. Кожа влажная, покрывается красными пятнами. Для таких кризов типично преимущественное повышение систолического АД, усиление тонов сердца при аускультации, особенно громким становится акцент второго тона на аорте. Кроме того, возможно повышение температуры тела, небольшая гипергликемия, появление геморрагической сыпи».
Поражение органов-«мишеней», как правило, отсутствует. Чаще всего этот типа криза носит неосложненный характер.
Кризы II типа
«У больных наблюдаются мозговые симптомы - тяжесть в голове, головная боль, вялость, общая оглушенность, звон в ушах, головокружение, бессонница, тошнота, рвота, иногда бред. Зрение и слух ухудшаются. Возможно появление очаговой неврологической симптоматики, ангинозных болей, удушья, а также одышки и влажных застойных хрипов в легких. Для таких кризов типично преимущественное повышение диастолического АД. Пульс замедлен или не изменен, уровень обычно также не меняется».
Типичным для этого криза является поражение «органов-мишеней». Осложненные гипертонические кризы развиваются менее чем у 1-2% пациентов. В США ежегодно регистрируются около 500 тысяч таких случаев. В большинстве из них причиной ГК является неэффективное лечение гипертонической болезни. Однако более 20% из этих больных имеют симптоматические (вторичные) артериальные гипертонии.
Осложнения (осложненный гипертонический криз) криза чаще наблюдаются при II типе:
• церебральный тип (преимущественно преобладает мозговая симптоматика) в целом характеризуется гипертонией мозговых артерий и артериол с гипотонией внутричерепных вен. Клинически проявляется «типичной» головной болью в сочетании с очаговой неврологической симптоматикой: церебральные нарушения (острый отек мозга с развитием гипертонической энцефалопатии вплоть до комы - коме могут предшествовать приступы судорог; острое нарушение мозгового кровообращения - геморрагический или ишемический инсульт). Острая гипертоническая энцефалопатия - одно из основных проявлений гипертонического криза, протекает на фоне дистонии церебральных сосудов с нарушением внутрисосудистой агрегации и отеком мозга. При этом страдает как артериальное, так и венозное звено сосудистого ложа. В наибольшей степени нарушается венозный отток из мозга - скорость венозного оттока резко замедляется в среднем до 40% от нормального уровня. Увеличивается сосудистый тонус (в среднем до 20% от нормы), отражая состояние спазма мозговых сосудов. Объемный кровоток в целом снижается (в среднем до 50% от нормы). Важно отметить, что церебральный венозный застой у части больных исчезает только к концу 2-ой недели, несмотря на применение антигипер-тензивных средств. Гипотония внутричерепных вен обусловливает осторожность назначения спазмолитиков;
• кардиальный тип - проявления острой коронарной недостаточности отмечаются у 51% больных. Криз часто осложняется острой левожелудочковой недостаточностью, инфарктом миокарда и др. Прогрессирующая стенокардия, инфаркт миокарда, нарушения ритма, острая левожелудочковая недостаточность - сердечная астма, отек легких, расслаивающая аневризма аорты, чаще всего наблюдаются у лиц пожилого возраста на фоне развития атеросклероза мозговых и коронарных артерий;
• развитие острой почечной недостаточности встречается значительно реже.
Особого внимания заслуживают больные, с так называемой, мягкой АГ. Так как у этой группы больных, также как у лиц пожилого возраста с изолированной систолической артериальной гипертонией, часто наблюдаются нарушения мозгового кровообращения. Термин «мягкая АГ» отражает только степень повышения АД, но не степень тяжести заболевания - поражение органов-«мише-ней» наблюдается у 70% больных среднего возраста - глазное дно, гипертрофия миокарда, микроальбуминурия, изменения со стороны магистральных сосудов.
Гипертонический криз
Гипертонический криз – это состояние, сопровождающееся внезапным критическим повышением АД, на фоне которого возможны нейровегетативные расстройства, нарушения церебральной гемодинамики, развитие острой сердечной недостаточности. Гипертонический криз протекает с головными болями, шумом в ушах и голове, тошнотой и рвотой, нарушениями зрения, потливостью, заторможенностью, расстройствами чувствительности и терморегуляции, тахикардией, перебоями в сердце и т. д. Диагностика гипертонического криза основывается на показателях артериального давления, клинических проявлениях, данных аускультации, ЭКГ. Мероприятия по купированию гипертонического криза включает постельный режим, постепенное контролируемое снижение АД с использованием медикаментов (антагонистов кальция, ингибиторов АПФ, вазодилататоров, мочегонных средств и т. д.).
МКБ-10
Общие сведения
Гипертонический криз расценивается в кардиологии как неотложное состояние, возникающее при внезапном, индивидуально чрезмерном скачке артериального давления (систолического и диастолического). Гипертонический криз развивается примерно у 1% пациентов с артериальной гипертензией. Гипертонический криз может длиться от нескольких часов до нескольких суток и приводить не только к возникновению преходящих нейровегетативных расстройств, но и нарушений церебрального, коронарного и почечного кровотока.
При гипертоническом кризе существенно возрастает риск тяжелых жизнеугрожающих осложнений (инсульта, субарахноидального кровоизлияния, инфаркта миокарда, разрыва аневризмы аорты, отека легких, острой почечной недостаточности и др.). При этом повреждение органов-мишеней может развиваться как на высоте гипертонического криза, так и при быстром снижении АД.
Причины
Обычно гипертонический криз развивается на фоне заболеваний, протекающих с артериальной гипертензией, однако может возникать и без предшествующего стойкого повышения АД. Гипертонические кризы возникают примерно у 30% пациентов с гипертонической болезнью. Наиболее часто они встречаются:
- у женщин, переживающих климактерический период
- при атеросклеротическом поражении аорты и ее ветвей,
- при заболеваниях почек (гломерулонефрите, пиелонефрите, нефроптозе), диабетической нефропатии, нефропатии беременных.
- при системных болезнях: узелковом периартериите, системной красной волчанке;
- при эндокринопатиях: феохромоцитоме, болезни Иценко-Кушинга, первичном гиперальдостеронизме;
- при так называемом «синдром отмены» - быстром прекращеним приема гипотензивных средств.
При наличии вышеназванных условий спровоцировать развитие гипертонического криза могут эмоциональное возбуждение, метеорологические факторы, переохлаждение, физические нагрузки, злоупотребление алкоголем, избыточное потребление с пищей поваренной соли, нарушение электролитного баланса (гипокалиемия, гипернатриемия).
Патогенез
Механизм развития гипертонических кризов при различных патологических состояниях неодинаков. В основе гипертонического криза при эссенциальной гипертензии лежит нарушение нейрогуморального контроля изменений сосудистого тонуса и активизация симпатического влияния на систему кровообращения. Резкое повышение тонуса артериол способствует патологическому приросту АД, создающему дополнительную нагрузку на механизмы регуляции периферического кровотока.
Гипертонический криз при феохромоцитоме обусловлен повышением уровня катехоламинов в крови. При остром гломерулонефрите следует говорить о почечных (снижение почечной фильтрации) и внепочечных факторах (гиперволемия), обусловливающих развитие криза. В случае первичного гиперальдостеронизма повышенная секреция альдостерона сопровождается перераспределением электролитов в организме: усиленным выведением калия с мочой и гипернатриемией, что в конечном итоге приводит к повышению периферического сопротивления сосудов и т. д.
Таким образом, несмотря на различные причины, общими моментами в механизме развития различных вариантов гипертонических кризов являются артериальная гипертензия и нарушение регуляции сосудистого тонуса.
Классификация
Гипертонические кризы классифицируются по нескольким принципам. С учетом механизмов повышения АД выделяют гиперкинетический, гипокинетический и эукинетический типы гипертонического криза:
- Гиперкинетические кризы характеризуются увеличением сердечного выброса при нормальном либо пониженном тонусе периферических сосудов – в этом случае происходит повышение систолического давления.
- Механизм развития гипокинетического криза связан со снижением сердечного выброса и резким увеличением сопротивления периферических сосудов, что приводит к преимущественному повышению диастолического давления.
- Эукинетические гипертонические кризы развиваются при нормальном сердечном выбросе и повышенном тонусе периферических сосудов, что влечет за собой резкий скачок как систолического, так и диастолического давления.
По признаку обратимости симптомов различают неосложненный и осложненный вариант гипертонического криза. О последнем говорят в тех случаях, если гипертонический криз сопровождается поражением органов-мишеней и выступает причиной геморрагического или ишемического инсульта, энцефалопатии, отека мозга, острого коронарного синдрома, сердечной недостаточности, расслаивания аневризмы аорты, острого инфаркта миокарда, эклампсии, ретинопатии, гематурии и т. д. В зависимости от локализации осложнений, развившихся на фоне гипертонического криза, последние подразделяются на кардиальные, церебральные, офтальмологические, ренальные и сосудистые. С учетом преобладающего клинического синдрома различают нейро-вегетативную, отечную и судорожную форму гипертонических кризов.
Симптомы гипертонического криза
Нейро-вегетативная форма
Гипертонический криз с преобладанием нейро-вегетативного синдрома связан с резким значительным выбросом адреналина и обычно развивается вследствие стрессовой ситуации. Нейро-вегетативный криз характеризуется возбужденным, беспокойным, нервозным поведением больных. Отмечаются повышенная потливость, гиперемия кожи лица и шеи, сухость во рту, тремор рук. Течение данной формы гипертонического криза сопровождается ярко выраженными церебральными симптомами: интенсивными головными болями (разлитыми или локализованными в затылочной либо височной области), ощущением шума в голове, головокружением, тошнотой и рвотой, ухудшением зрения («пелена», «мелькание мушек» перед глазами).
При нейро-вегетативной форме гипертонического криза выявляется тахикардия, преимущественное повышение систолического АД, увеличение пульсового давления. В период разрешения гипертонического криза отмечается учащенное мочеиспускание, в процессе которого выделяется повышенный объем светлой мочи. Длительность гипертонического криза составляет от 1 до 5 часов; угроза для жизни пациента обычно не возникает.
Отечная форма
Отечная, или водно-солевая форма, гипертонического криза чаще встречается у женщин с избыточным весом. В основе криза лежит дисбаланс ренин-ангиотензин-альдостероновой системы, регулирующей системный и почечный кровоток, постоянство ОЦК и водно-солевого обмена. Пациенты с отечной формой гипертонического криза подавлены, апатичны, сонливы, плохо ориентированы в обстановке и во времени. При внешнем осмотре обращает внимание бледность кожных покровов, одутловатость лица, отечность век и пальцев рук.
Обычно гипертоническому кризу предшествует уменьшение диуреза, мышечная слабость, перебои в работе сердца (экстрасистолы). При отечной форме гипертонического криза отмечается равномерное повышение систолического и диастолического давления или уменьшение пульсового давления за счет большого прироста диастолического давления. Водно-солевой гипертонический криз может длиться от нескольких часов до суток и также имеет относительно благоприятное течение.
Нейро-вегетативная и отечная формы гипертонического криза иногда сопровождаются онемением, ощущением жжения и стягивания кожи, снижением тактильной и болевой чувствительности; в тяжелых случаях – преходящими гемипарезами, диплопией, амаврозом.
Судорожная форма
Наиболее тяжелое течение свойственно судорожной форме гипертонического криза (острой гипертонической энцефалопатии), которая развивается при нарушении регуляции тонуса мозговых артериол в ответ на резкое повышение системного артериального давления. Возникающий при этом отек мозга может держаться до 2-3 суток. На высоте гипертонического криза у больных отмечаются клонические и тонические судороги, потеря сознания. Некоторое время после окончания приступа больные могут оставаться в бессознательном состоянии или быть дезориентированы; сохраняется амнезия и преходящий амавроз. Судорожная форма гипертонического криза может осложняться субарахноидальным или внутримозговым кровоизлиянием, парезами, комой и летальным исходом.
Диагностика
О гипертоническом кризе следует думать при подъеме АД выше индивидуально переносимых значений, относительно внезапном развитии, наличии симптомов кардиального, церебрального и вегетативного характера. При объективном обследовании может выявляться тахикардия или брадикардия, нарушения ритма (чаще экстрасистолия), перкуторное расширение границ относительной тупости сердца влево, аускультативные феномены (ритм галопа, акцент или расщепление II тона над аортой, влажные хрипы в легких, жесткое дыхание и др.).
Артериальное давление может повышаться в разной степени, как правило, при гипертоническом кризе оно выше 170/110-220/120 мм рт. ст. Измерение АД производится каждые 15 минут: первоначально на обеих руках, затем на руке, где оно выше. При регистрации ЭКГ оценивается наличие нарушений сердечного ритма и проводимости, гипертрофии левого желудочка, очаговых изменений.
Для осуществления дифференциальной диагностики и оценки тяжести гипертонического криза к обследованию пациента могут привлекаться специалисты: кардиолог, офтальмолог, невролог. Объем и целесообразность дополнительных диагностических исследований (ЭхоКГ, РЭГ, ЭЭГ, суточное мониторирование АД) устанавливается индивидуально.
Лечение гипертонического криза
Гипертонические кризы различного типа и генеза требуют дифференцированной лечебной тактики. Показаниями к госпитализации в стационар служат некупирующиеся гипертонические кризы, повторные кризы, необходимость проведения дополнительных исследований, направленных на уточнение природы артериальной гипертензии.
При критическом подъеме АД больному обеспечивается полный покой, постельный режим, специальная диета. Ведущее место в купировании гипертонического криза принадлежит экстренной медикаментозной терапии, направленной на снижение АД, стабилизацию сосудистой системы, защиту органов-мишеней.
- Снижение АД. Для понижения значений АД при неосложненном гипертоническом кризе используются блокаторы кальциевых каналов (нифедипин), вазодилататоры (нитропруссид натрия, диазоксид), ингибиторы АПФ (каптоприл, эналаприл), ß-адреноблокаторы (лабеталол), агонисты имидазолиновых рецепторов (клонидин) и др. группы препаратов. Чрезвычайно важно обеспечить плавное, постепенное снижение АД: примерно на 20-25 % от исходных значений в течение первого часа, в течение последующих 2-6 ч - до 160/100 мм рт. ст. В противном случае, при чрезмерно быстром снижении, можно спровоцировать развитие острых сосудистых катастроф.
- Симптоматическое лечение. Включает кислородную терапию, введение сердечных гликозидов, диуретиков, антиангинальных, противоаритмических, противорвотных, успокаивающих, обезболивающих, противосудорожных средств. Целесообразно проведение сеансов гирудотерапии, отвлекающих процедур (горячие ножные ванны, грелка к ногам, горчичники).
Возможными исходами лечения гипертонического криза являются:
- улучшение состояния (70%) – характеризуется снижением уровня АД на 15-30 % от критического; уменьшением выраженности клинических проявлений. Необходимость в госпитализации отсутствует; требуется подбор адекватной гипотензивной терапии в амбулаторных условиях.
- прогрессирование гипертонического криза (15%) – проявляется нарастанием симптоматики и присоединением осложнений. Требуется госпитализация в стационар.
- отсутствие эффекта от лечения – отсутствует динамика снижения уровня АД, клинические проявления не нарастают, но и не купируются. Необходима смена лекарственного препарата или госпитализация.
- осложнения ятрогенного характера (10-20 %) – возникают при резком или чрезмерном снижении АД (артериальная гипотония, коллапс), присоединении побочных эффектов от лекарственных препаратов (бронхоспазм, брадикардия и др.). Показана госпитализация с целью динамического наблюдения или проведения интенсивной терапии.
Прогноз и профилактика
При оказании своевременной и адекватной медицинской помощи прогноз при гипертоническом кризе условно благоприятный. Случаи летального исхода связаны с осложнениями, возникающими на фоне резкого подъема АД (инсульт, отек легких, сердечная недостаточность, инфаркт миокарда и др.).
Для предупреждения гипертонических кризов следует придерживаться рекомендованной гипотензивной терапии, регулярно контролировать АД, ограничить количество потребляемой соли и жирных продуктов, следить за массой тела, исключить прием спиртного и курение, избегать стрессовых ситуаций, увеличить физическую активность.
При симптоматической артериальной гипертонии необходимы консультации узких специалистов – невролога, эндокринолога, нефролога.
Читайте также:
