Гомеостатические механизмы при гиперосмотической гипергидратации. Синдром Кона. Гиперосмотическая гипергидратация.
Добавил пользователь Алексей Ф. Обновлено: 24.01.2026
Много раз мы слышали, как вредно находиться в помещении с повышенным уровнем углекислого газа и как важно нормальное содержание кислорода в воздухе, которым мы дышим. Вместе с тем, всем известно, что кислород в организм должен попадать бесперебойно и в достаточном количестве, в противном случае снижение кислорода в крови (гипоксемия) и накопление углекислого газа (гиперкапния) приводят к развитию состояния, называемого гипоксией. И коль гипоксия имеет место, то уже ясно, что без гиперкапнии и гипоксемии тоже не обошлось, поэтому их считают универсальными симптомами дыхательной недостаточности (ДН).
Различают две формы острой дыхательной недостаточности: гиперкапническую, обусловленную повышенным уровнем углекислого газа, и гипоксемическую форму ОДН, когда проблемы возникают вследствие низкой оксигенации артериальной крови. Для острой дыхательной недостаточности характерно и то, и другое: и повышенная концентрация углекислого газа, и низкое содержание кислорода, то есть, и гиперкапния, и гипоксемия, но все же их нужно отделять друг от друга и разграничивать при выборе методов лечения, которые хоть, в принципе, и похожи, но могут иметь свои особенности.
Свято место пусто не бывает
Гиперкапния – повышение уровня углекислого газа (СО2) в крови, гипоксемия – снижение содержания кислорода (О2) там же. Как и почему это происходит?
Известно, что транспорт кислорода из легких с артериальной кровью осуществляют красные кровяные тельца (эритроциты), где кислород находится в связанном (но не очень прочно) с хромопротеином (гемоглобином) состоянии. Гемоглобин (Hb), несущий кислород к тканям (оксигемоглобин), по прибытию на место назначения отдает О2 и становится восстановленным гемоглобином (дезоксигемоглобин), способным присоединять к себе тот же кислород, углекислый газ, воду. Но так как в тканях его уже ждет углекислый газ, который нужно с венозной кровью доставить в легкие для выведения из организма, то гемоглобин его и забирает, превращаясь в карбогемоглобин (HbСО2) – тоже непрочное соединение. Карбогемоглобин в легких распадется на Hb, способный соединиться с кислородом, поступившим при вдохе, и углекислый газ, предназначенный для вывода из организма при выдохе.
Схематично эти реакции можно представить в виде химических реакций, которые, возможно, читатель хорошо помнит еще из школьных уроков:
- Hb (в эритроцитах) + О2 (приходит при вдохе с воздухом) → HbО2 – реакция идет в легких, полученное соединение направляется в ткани;
- HbО2 → Hb (дезоксигемоглобин) + О2 – в тканях, которые получают кислород для дыхания;
- Hb + СО2 (отработанный, из тканей) → HbСО2 (карбогемоглобин) – в тканях, образованный карбогемоглобин направляется в малый круг для газообмена и обогащения кислородом;
- HbСО2 (из тканей) → в легкие: Hb (свободен для получения кислорода) + СО2↑ (удаляется с выдохом);
- Hb + О2 (из вдыхаемого воздуха) – новый цикл.
Однако следует отметить, что все так хорошо получается, когда кислорода хватает, избытка углекислого газа нет, с легкими все в порядке – организм дышит чистым воздухом, ткани получают все, что им положено, кислородного голодания не испытывают, образованный в процессе газообмена СО2 благополучно покидает организм. Из схемы видно, что восстановленный гемоглобин (Hb), не имея прочных связей, всегда готов присоединить любой из компонентов (что попадается, то и присоединяет). Если в легких на тот момент окажется кислорода меньше, чем может забрать гемоглобин (гипоксемия), а углекислого газа будет более, чем достаточно (гиперкапния), то он заберет его (СО2) и понесет к тканям с артериальной кровью (артериальная гипоксемия) вместо ожидаемого кислорода. Пониженная оксигенация тканей – прямой путь к развитию гипоксии, то есть, кислородному голоданию тканей.
Очевидно, что трудно разделить такие симптомы, как гипоксия, гиперкапния и гипоксемия – они лежат в основе развития острой дыхательной недостаточности и определяют клиническую картину ОДН.
Тесные связи
Привести ткани к кислородному голоданию могут различные причинные факторы, однако, учитывая неразрывную связь гипоксии, гиперкапнии и гипоксемии, эти категории целесообразно рассматривать, не отрывая друг от друга, тогда читателю будет понятно, что из чего вытекает.
Итак, гипоксию по ее происхождению делят на две группы:
Экзогенная гипоксия – кислородное голодание, возникающее вследствие снижения парциального давления О2 в воздухе, который мы вдыхаем и, соответственно, к недостаточному насыщению артериальной крови кислородом (менее 96% – гипоксемия). Такая форма гипоксии хорошо известна любителям полетов на больших высотах, покорения высоких гор, а также лицам, чья профессия связана с различными системами, обеспечивающими дыхание в необычных условиях (акваланг, барокамера), или людям, случайно попавшим в зону сильного загрязнения атмосферы вредными для человека газообразными веществами.
- Респираторную гипоксию, формирующуюся в результате альвеолярной гиповентиляции, которая возникает при различных обстоятельствах: травмах грудной клетки, непроходимости дыхательных путей, уменьшении поверхности легких, осуществляющих дыхательную деятельность, угнетении дыхательного центра, например, лекарственными средствами, воспалительных процессах и отеке легких. Это – различные заболевания органов дыхания: пневмония, эмфизема, пневмосклероз, ХОБЛ (хроническая обструктивная болезнь легких), а также поражение органов дыхания агрессивными ядами: фосгеном, аммиаком, сильными неорганическими кислотами (соляная, серная) и др.;
- Циркуляторную форму, в основе которой лежит острая и хроническая недостаточность системы кровообращения (врожденные пороки сердца, при которых венозная кровь, не заходя в малый круг кровообращения, попадает в левые отделы сердца, что случается, например, при открытом овальном окне);
- Тканевой вариант гипоксии, который имеет при отравлениях, затормаживающих передачу тканям кислорода, поскольку из-за подавления функциональной активности дыхательных ферментов те перестают его принимать и усваивать;
- Гемическую (кровяную) гипоксию – результат уменьшения в циркулирующей крови красных кровяных телец (эритроцитов) или снижения уровня красного пигмента (гемоглобина), связывающего кислород. Такая форма, как правило, характерна для различного рода анемичных состояний (острая кровопотеря, ЖДА, гемолитические анемии).
Тяжелую форму гипоксии легко отличить по таким признакам, как цианоз, учащенное сердцебиение, снижение артериального давления, возможны судороги и потеря сознания, что чревато быстрым развитием сердечно-сосудистой недостаточности, которая, если немедленно не ликвидировать первопричину, так же быстро может привести к гибели больного.
Излишнее накопление делает этот газ вредным для организма
В основе развития гиперкапнии находится нарушение соотношения между альвеолярной вентиляцией и накоплением СО2 в тканях и в крови (HbСО2) (показатель этого накопления – РаСО2, который в норме не должен превышать 45 мм. рт. ст.).
К гиперкапнии приводят следующие обстоятельства:
- Расстройства вентиляции, вызванные патологическим состоянием органов дыхания (обструкция) или нарушения, формируемые самим пациентом при попытке снизить дыхательный объем за счет глубины дыхания, поскольку вдох вызывает дополнительные болевые ощущения (травмы грудной клетки, операции на органах брюшной полости и др.);
- Угнетение дыхательного центра и нарушение регуляции в результате этого (травмы, опухоли, отек головного мозга, деструктивные изменения в тканях ГМ, отравление отдельными лекарственными средствами);
- Ослабление мышечного тонуса грудной клетки в результате патологических изменений.
Таким образам, к причинам возникновения гиперкапнии относят:
- ХОБЛ;
- Ацидоз;
- Инфекции бронхо-легочной системы;
- Атеросклероз;
- Профессиональную деятельность (пекари, сталевары, водолазы);
- Загрязнение воздуха, длительное пребывание в непроветриваемых помещениях, курение, в том числе, и пассивное.
рисунок: уровень углекислого газа в помещении и влияние на человека
Признаки увеличения в крови концентрации двуокиси углерода:
- Увеличивается частота сердечных сокращений;
- Проблема – уснуть ночью, зато сонливость днем;
- Кружится и болит голова;
- Тошнит, иной раз доходит до рвоты;
- Повышается внутричерепное давление, возможно развитие отека ГМ;
- Стремится вверх артериальное давление;
- Трудно дышать (одышка);
- Болит в груди.
При быстром увеличении содержания углекислого газа в крови существует опасность развития гиперкапнической комы, которая, в свою очередь, грозит остановкой дыхания и сердечной деятельности.
Факторы, тормозящие оксигенацию
Основу гипоксемии составляет расстройство насыщения кислородом артериальной крови в легких. Узнать, что в легких кровь не оксигенируется можно по такому показателю, как парциальное напряжение кислорода (РаО2), значения которого в норме не должны опускаться ниже 80 мм. рт. ст.
Причинами снижения оксигенации крови являются:
- Альвеолярная гиповентиляция, возникающая в результате влияния различных факторов, в первую очередь, недостатка кислорода во вдыхаемом воздухе, что влечет его снижение в альвеолах и приводит к развитию экзогенной гипоксии;
- Расстройство вентиляционно-перфузионных соотношений, возникающих при хронических заболеваниях легких – это самый частый причинный фактор развития гипоксемии и респираторной гипоксии;
- Шунтирование справа налево при нарушении кровообращения и попадании венозной крови сразу в левое сердце без посещения легких (пороки сердца) с развитием циркуляторной гипоксии;
- Нарушение диффузных способностей альвеолярно-капиллярной мембраны.
Чтобы читатель мог представить роль вентиляционно-перфузионных отношения и значение диффузных способностей альвеолярно – капиллярной мембраны, следует разъяснить суть данных понятий.
Что происходит в легких?
В легких человека газообмен обеспечивается вентиляцией и током крови по малому кругу, однако вентиляция и перфузия происходит не в равной степени. К примеру, отдельные зоны вентилируются, но не обеспечиваются кровью, то есть, в газообмене не участвуют или, наоборот, на каких-то участках кровоток сохранен, но они не вентилируются и тоже исключены из процесса газообмена (альвеолы верхушек легких). Расширение зон, не участвующих в газообмене (отсутствие перфузии), приводит к гипоксемии, которая чуть позже повлечет за собой и гиперкапнию.
Нарушение легочного кровотока вытекает из различных патологических состояний жизненно важных органов и, в первую очередь – кровеносной системы, которые становятся причинами гипоксемии:
пример развития гипоксемии при ТЭЛА
Диффузная способность альвеолярно-капиллярной мембраны, зависящая от многих параметров, может менять свои значения (увеличиваться и уменьшаться) в зависимости от обстоятельств (компенсаторно-приспособительные механизмы при нагрузке, изменении положения тела и др.). У людей взрослых молодых людей (за 20 лет) она снижается естественным образом, что считается физиологическим процессом. Чрезмерное уменьшение этого показателя наблюдается при заболеваниях органов дыхания (воспаление легких, отек, ХОБЛ, эмфизема), которые значительно снижают диффузионную способность АКМ (газы не могут преодолеть длинные пути, образованные в результате патологических изменений, а кровоток нарушается из-за уменьшения количества капилляров). По причине подобных нарушений начинают проявляться основные признаки гипоксии, гипоксемии и гиперкапнии, указывающие на развитие дыхательной недостаточности.
Признаки снижения О2 в крови
Признаки снижения кислорода могут проявиться быстро (концентрация кислорода падает, но организм пытается компенсировать потерю собственными силами) или запаздывать (на фоне хронической патологии основных систем жизнеобеспечения, компенсаторные возможности которых уже закончились).
- Синюшность кожных покровов (цианоз). Цвет кожи определяет тяжесть состояния, поэтому при слабой степени гипоксемии до цианоза обычно не доходит, но бледность, тем не менее, имеет место;
- Учащенное сердцебиение (тахикардия) – сердце пытается компенсировать недостаток кислорода;
- Снижение артериального давления (артериальная гипотензия);
- Обморочные состояния, если РаО2 падает до очень низких значений (менее 30 мм.рт. ст.)
Снижение концентрации кислорода в крови, конечно, ведет к страданиям головного мозга с нарушением памяти, ослаблением концентрации внимания, расстройствам сна (ночное апноэ и его последствия), развитием синдрома хронической усталости.
Небольшая разница в лечении
Гиперкапния и гипоксемия настолько тесно связаны между собой, что разобраться в лечении может только специалист, который проводит его под контролем лабораторных показателей газового состава крови. Общим в лечении этих состояний являются:
- Вдыхание кислорода (оксигенотерапия), чаще газовой смеси обогащенной кислородом (дозы и методы подбираются врачом с учетом причины, вида гипоксии, тяжести состояния);
- ИВЛ (искусственная вентиляция легких) – в тяжелых случаях при отсутствии сознания у больного (кома);
- По показаниям – антибиотики, препараты, расширяющие бронхи, отхаркивающие лекарственные средства, диуретики.
- В зависимости от состояния больного – ЛФК, массаж грудной клетки.
При лечении гипоксии, вызванной снижением концентрации кислорода, или повышением содержания углекислого газа нельзя забывать о причинах, повлекших данные состояния. По возможности стараются устранить их или хотя бы минимизировать влияние негативных факторов.
Гомеостатические механизмы при гиперосмотической гипергидратации. Синдром Кона. Гиперосмотическая гипергидратация.
Гомеостатические механизмы при гипоосмотической гипергидратации. Гипоосмотическая гипердегидратация. Чрезмерный прием воды.
Гипоосмотическая гипердегидратация возникает при значительном поступлении воды в кровь в результате ее всасывания в желудочно-кишечном тракте или введении в сосудистое русло бессолевых растворов (например, 5 % раствора глюкозы). Возникает этот тип дисбаланса и при почечной недостаточности, и при циррозе печени.
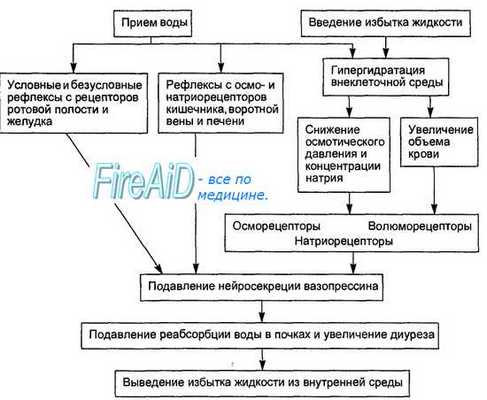
Рис. 14.19. Схема компенсаторных реакций, возникающих при гипоосмотической гипергидратации. Как при физиологических (прием воды), так и при искусственных условиях (введение избытка жидкости) в основе компенсации гидратации лежит подавление образования и секреции в кровь вазопрессина, вследствие чего возрастает выведение избытка воды через почки.
При умеренных физиологических объемах выпиваемой воды (рис. 14.19), приспособительные реакции начинаются еще до всасывания воды из желудочно-кишечного тракта в кровь системной циркуляции, так как снижение осмотического давления слюны и химуса воспринимаются рецепторами ротовой полости и пищеварительного тракта, а позднее всасывающаяся в кровь воротной вены вода уменьшает концентрацию ионов натрия и осмотическое давление крови, поступающей в печень, где этот сдвиг воспринимается соответствующими осмо-и натриорецепторами. Возникающее при их раздражении рефлекторное (в том числе и условно-рефлекторное) подавление нейросекреции вазопрессина и нарастание мочеобразования происходят вскоре после приема жидкости. Таким образом, вовлечение систем интегративного контроля водно-солевого баланса начинается еще до сдвигов уровня натрия и осмотического давления в крови системной циркуляции, поэтому в обычных условиях рефлекторная стимуляция почечной экскреции воды и натрия ограничивает увеличение объема крови из-за всасывания выпитой воды.
Чрезмерный прием воды или введение гипотонических растворов в сосудистую систему (см. рис. 14.19) вызывают выраженную гипоосмотическую гипергидратацию, ведут к уменьшению осмотического давления и концентрации ионов натрия в плазме. Следствием этого является подавление нейросекреции вазопрессина, стенки дистальных канальцев и собирательных трубочек в почках остаются непроницаемыми для воды. Поскольку реабсорбция ионов натрия сохраняется, почки выделяют большие количества гипотоничной мочи и избыток воды удаляется из крови. В отсутствие вазопрессина мочевина не реабсорбируется в собирательных трубочках, что снижает осмолярность интерстиция мозгового вещества почек и тем самым также ослабляет реабсорбцию воды. Если описанные механизмы регуляции не обеспечивают выведение объемов воды, адекватных ее поступившему количеству, устанавливается положительный водный баланс, вода задерживается в организме. Задержка воды в крови (гидремия) снижает ее осмотическое давление и вода выходит в ткани — формируются отеки.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Гомеостатические механизмы при гиперосмотической дегидратации. Ограничение приема воды. Гиперосмотическая дегидратация. Осморегулирующие рефлексы.
Такой вид водного дисбаланса возникает при дефиците поступления воды в организм, а также в случаях, когда потери воды превышают потери солей или при потерях свободной от электролитов воды. Примером этого типа дисбаланса является пребывание человека в пустыне, когда недостаток воды для питья сочетается с повышенными перспирационными (через кожу и дыхательные пути) потерями воды. Недостаточное поступление воды в организм может быть следствием отсутствия чувства жажды при патологии диэнцефальной области головного мозга, нарушений режима кормления и ухода за детьми грудного возраста, больными при потере сознания, нарушений глотания.
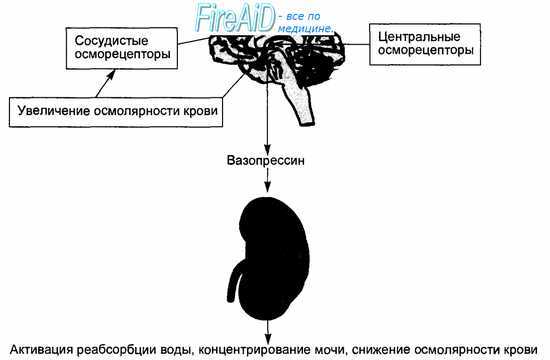
Рис. 14.14. Схема компенсаторных реакций при ограничении приема или потерях воды, т. е. при гиперосмотической дегидратации. Основные реакции направлены на восполнение объемов воды (жажда, повышение реабсорбции воды в почках) и выведение избытка натрия с мочой (угнетение реабсорбции катиона в почках).
Ограничение приема воды (рис. 14.14) приводит к дегидратации внутренней среды организма, при этом имеет место повышение осмотического давления плазмы крови и внеклеточной жидкости, что дало основание именовать этот вид дегидратации гиперосмотической, или истинной. Повышение осмотического давления плазмы крови вызывает перераспределение жидкости и электролитов между кровью, внеклеточной жидкостью и лимфой, а также между внеклеточной и внутриклеточной средой, направленное на нормализацию сдвига осмотического давления. Начальные механизмы регуляции гомеостазиса при этом типе дегидратации заключаются в буферировании белками и эритроцитами катионов, образовании с ними сложных химических соединений, с измененными осмотическими свойствами и гидрофильностью, диффузии осмотически активных веществ из крови в тканевую жидкость и лимфу, осмотическом токе воды в противоположном направлении, усилении всасывания воды в кишечнике. При небольших физиологических уровнях дегидратации этих механизмов может быть достаточно для обеспечения водно-солевого гомеостазиса.
Повышенное осмотическое давление жидкостей внутренней среды раздражает осморецепторы, приводя к формированию осморегулирующих рефлексов и жажды.
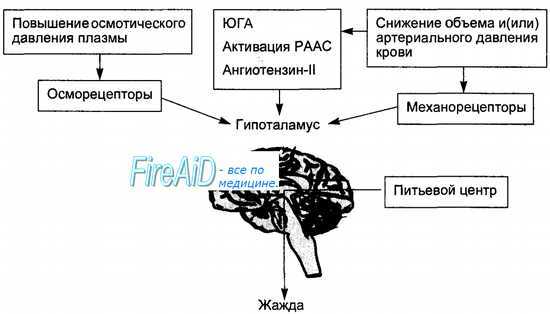
Рис. 14.15. Осморегулирующий рефлекс. Повышение осмотического давления крови при ограниченном поступлении воды в организм или ее чрезмерных потерях вызывает раздражение сосудистых и центральных (гипоталамиче-ских) осморецепторов, следствием чего является увеличение секреции в кровь вазопрессина, активация обратного всасывания воды в канальцах почек и ее поступление в кровь, что ведет к нормализации осмотического давления крови.
Осморегулирующие рефлексы начинаются от периферических и центральных осморецепторов (рис. 14.15). Периферические осморецепторы расположены в интерстициальном пространстве тканей и кровеносных сосудах печени (система воротной вены), сердца, пищеварительного тракта, почек, селезенки, а также в рефлексогенной зоне каротидного синуса. Поскольку осмотическое давление связано преимущественно с ионами натрия, часть осморецепторов являются специализированными натриорецепторами. Наиболее мощными рецептивными полями для натрия являются интер-стициальные пространства печени и предсердий. Имеются также тканевые рецепторы, воспринимающие концентрацию ионов калия, кальция и магния. Центральные осморецепторы — клетки супраоптического ядра гипоталамуса, непосредственно воспринимающие сдвиги осмотического давления притекающей в межуточный мозг крови и концентрацию в ней натрия (натриорецепторы).
Афферентная информация от тканевых осмо- и натриорецепторов поступает по волокнам блуждающего нерва и задних корешков спинного мозга в центральную нервную систему, где направляется в центр осморегуляции, локализованный в ядрах переднего гипоталамуса — супраоптиче-ском и паравентрикулярном. Эфферентное звено осморегулирующих и на-трийрегулирующих рефлексов включает как вегетативные нервы, так и гормональные сигналы. Осмо- и натрийрегулирующие рефлексы увеличивают нейросекрецию и содержание в крови вазопрессина. Избыток ионов натрия в крови стимулирует секрецию натрийуретического атриопептида. Вазопрессин повышает в почках проницаемость дистальных канальцев и собирательных трубочек для воды, и она пассивно реабсорбируется по осмотическому градиенту, т. е. реализуется механизм концентрирования мочи. Вазопрессин повышает всасывание воды и в других органах — кишечнике, желчном пузыре, слюнных и пищеварительных железах. Натрийуре-тический атриопептид, как и, в меньшей степени, вазопрессин, ведут к повышенному выведению натрия из крови, что устраняет увеличение осмотического давления.
Продукция вазопрессина возрастает и при значительном снижении объема циркулирующей крови и артериального давления. Это происходит благодаря механорецептивному рефлексу, берущему начало от рефлексогенных зон сосудов и сердца.
Рис. 14.19. Схема компенсаторных реакций, возникающих при гипоосмотической гипергидратации.
Как при физиологических (прием воды), так и при искусственных условиях (введение избытка жидкости) в основе компенсации гидратации лежит подавление образования и секреции в кровь вазопрессина, вследствие чего возрастает выведение избытка воды через почки. кости. Таким образом, вовлечение систем интегративного контроля водносолевого баланса начинается еще до сдвигов уровня натрия и осмотического давления в крови системной циркуляции, поэтому в обычных условиях рефлекторная стимуляция почечной экскреции воды и натрия ограничивает увеличение объема крови из-за всасывания выпитой воды.
Чрезмерный прием воды или введение гипотонических растворов в сосудистую систему (см. рис. 14.19)вызывают выраженную гипоосмотическую гипергидратацию, ведут к уменьшению осмотического давления и концентрации ионов натрия в плазме. Следствием этого является подавление нейросекреции вазопрессина, стенки дистальных канальцев и собирательных трубочек в почках остаются непроницаемыми для воды. Поскольку реабсорбция ионов натрия сохраняется, почки выделяют большие количества гипотоничной мочи и избыток воды удаляется из крови. В отсутствие вазопрессина мочевина не реабсорбируется в собирательных трубочках, что снижает осмолярность интерстиция мозгового вещества почек и тем самым также ослабляет реабсорбцию воды. Если описанные механизмы регуляции не обеспечивают выведение объемов воды, адекватных ее поступившему количеству, устанавливается положительный водный баланс, вода задерживается в организме. Задержка воды в крови (гидремия) снижает ее осмотическое давление и вода выходит в ткани — формируются отеки.
14.4.5. Гомеостатические механизмы при изоосмотической гипергидратации
Это состояние является наиболее частым проявлением у человека положительного водного баланса с одновременной задержкой NaCl (недостаточность кровообращения, токсикозы беременности, болезнь Кушинга). При этом, поскольку ионы Na + и СГ являются почти исключительно внеклеточными, имеет место увеличение лишь объема изотонической жидкости во внеклеточной среде и перемещений воды между вне- и внутриклеточным пространствами не отмечается. Существенно увеличивается объем интерстициального сектора, где депонируется изотоническая жидкость и формируются отеки, увеличивается масса тела. Внутриклеточное пространство остается без изменений. Общее количество воды и натрия в организме возрастает, но концентрация ионов Na + остается в пределах нормы. Несмотря на гипергидратацию возникает потребность в осмотически свободной воде и нередко появляется жажда. Избыток изотонической жидкости в системе гемоциркуляции может вести к острой сердечно-сосудистой недостаточности, острой почечной недостаточности при наличии патологии почек. Наиболее простым примером этого типа гипергидратации является внутривенное вливание больших количеств изотонического раствора NaCl. Следствием гипергидратации внутрисосудистого сектора является уменьшение гематокрита и концентрации плазменных белков. Избыток изоосмотической жидкости выводится почками путем увеличения диуреза. Несоответствие скорости мочеобразования степени гипергидратации ведет к отекам. В условиях патологии компенсация гипергидратации этого типа отличается малой эффективностью.
14.4.6. Гомеостатические механизмы при гиперосмотической гипергидратации
Этот вид водного дисбаланса возникает при первичном альдостеронизме (синдром Кона), остром гломерулонефрите, введении в организм больших количеств гипертонических растворов хлорида натрия, гидрокарбоната в послеоперационный период, особенно при почечной недостаточности. Объем и осмолярность внеклеточного пространства увеличиваются из-за прироста концентрации Na + и С1 + , вода перемещается из внутриклеточного пространства во внеклеточное до равенства в них осмотического давления. Вследствие этого объем внутриклеточного пространства уменьшается, а осмолярность становится повышенной в обоих пространствах. Если не происходит потерь белка и эритроцитов из плазмы крови, как это бывает при гломерулонефрите, в крови повышаются гематокрит и концентрация белка. Компенсация нарушений водно-солевого гомеостазиса при этом типе дисбаланса осуществляется путем почечного выведения избытка жидкости и натрия и требует значительного времени. Без устранения причины, вызвавшей гиперосмотическую гипергидратацию, компенсация нарушенного гомеостазиса в большинстве случаев не эффективна.
14.4.7. Нарушения баланса электролитов
Нарушения баланса электролитов в организме являются, как правило, следствием водного дисбаланса. Это прежде всего относится к дисбалансу ионов натрия, поскольку гиперосмотическая дегидратация и гипоосмоти- ческая гипергидратация, являясь следствием водного дисбаланса, неизбежно сопровождаются гипер- или гипонатриемией. Гипер- или дегидратация внутриклеточного пространства ведут, соответственно, к уменьшению или повышению содержания внутриклеточных ионов, прежде всего, калия. Как правило, сдвиги содержания электролитов в плазме крови являются следствием трех основных механизмов: 1) изменения всасывания в желудочно-кишечном тракте, 2) перераспределения между вне- и внутриклеточной средами, в том числе и депонирования, 3) изменения экскреции из организма, прежде всего через почки. Электролитный гомеостазис необходим для обеспечения фундаментальных свойств клеток (метаболизм, регенерация, возбудимость, специфические функции), а также их регуляции и саморегуляции, поэтому его нарушения ведут к тяжелейшим расстройствам жизнедеятельности.
Кислотно-основное состояние (кислотно-щелочное равновесие; кислотнощелочной баланс; кислотно-основное равновесие) — одно из важнейших гомеостатических свойств внутренней среды организма, характеризующееся относительным постоянством соотношения водородных и гидроксильных ионов и определяющее оптимальный характер обменных процессов и физиологических функций.
Основой внутренней среды является вода, молекулы которой при диссоциации образуют Н + и ОН" ионы. Соотношение их концентрации определяет актуальную реакцию жидкостей, прежде всего крови.
Актуальной реакцией называют существующую в организме в конкретных условиях кислотность или щелочность внутренней среды. От актуальной реакции среды зависят условия функционирования большинства белков, так как электронейтральность белковой молекулы определяется ее изоэлектрической точкой, что напрямую связано с кислотностью среды. Актуальная реакция среды определяет активность ферментов, для большинства из которых свойственны свои оптимальные значения реакции среды. Кислотно-основное состояние внутренней среды определяет в тканях направление и интенсивность процессов окисления и восстановления, расщепления и синтеза белков, углеводов и жиров, нуклеиновых кислот, активность витаминов и микроэлементов. Изменения актуальной реакции среды помимо метаболизма влияют и на функции клеток, органов и систем (сердца и сосудов, нервной системы и мышц, легких и почек), определяют биофизические свойства клеток и молекул, например проницаемость мембран и возбудимость, степень дисперсности коллоидов и пр.
В свою очередь, кислотно-основное состояние является интегральным параметром внутренней среды организма и зависит от состояния клеточного метаболизма, газотранспортной функции крови, процессов питания и внешнего дыхания, водно-солевого обмена.
Внутриклеточная среда для большинства клеток нейтральна, так как это обеспечивает оптимальную возможность образования субстрат-фермент- ных комплексов. Внеклеточная жидкость и кровь имеют слабую щелочную реакцию, что способствует нейтрализации и удалению из клеток кислых метаболитов и Н-ионов.
Гипергидратация: что это такое, симптомы, причины, лечение
Гипергидратация – это патологическое состояние организма, связанное с нарушением водно-солевого (электролитного) обмена. Для него характерно избыточное скопление воды в тканях как отдельных органов и частей тела, так и всего организма. Главный признак, по которому можно предположить у человека это заболевание, – явные отеки.
Виды болезни и почему она развивается
Чтобы понять, как развивается и какой бывает гипергидратация, рассмотрим формы водного обмена.
Вода внутри организма находится в самих клетках и в пространстве между клетками. Межклеточная субстанция бывает:
- внутрисосудистая – плазма;
- трансцеллюлярная – вода, содержащаяся в мозге, суставах, жидкой среде глаз;
- интерстициальная – промежуточная субстанция для двухстороннего обмена веществ между клетками и кровью.
Сбалансированность воды в организме зависит от таких факторов – количество поступившей жидкости с питьем и пищей, ее образование во время обменных процессов, выведение воды. Гипергидратация развивается в том случае, если в организм поступает жидкости больше, чем выводится. В медицине такое состояние называется положительный водный баланс.
Существуют такие виды гипергидратации в зависимости от осмолярности (концентрация растворимых частиц на 1 л жидкости):
- гипоосмолярная – объем всей жидкости, как внешней, так и внутриклеточной, увеличивается, при этом осмолярность снижается;
- гиперосмолярная – увеличивается объем внеклеточной жидкости и осмолярности;
- изоосмолярная – увеличение внеклеточной воды с сохранением нормальной осмолярности.
У каждой из этих форм свои причины возникновения и развития.
Почему появляется гипоосмолярная гипергидратация:
- избыточное поступление в организм жидкости с низким содержанием солей, например, употребление пресной воды в больших количествах (есть такой термин – «водное отравление»);
- недостаточная функциональность почек, которая приводит к снижению суточного диуреза, и впоследствии к анурии (отсутствие мочи);
- повышенное содержание антидиуретического гормона в крови вследствие усиленной его выработки в гипоталамусе (клетки промежуточного мозга, отвечающие за гомеостаз – сохранение постоянства физиологических процессов).
Этиология гиперосмолярной гипергидратации:
- употребление морской воды внутрь в больших количествах;
- болезни почек, при которых выделение солей занижено – тубулопатия (нарушение транспорта органических веществ в канальцах почек), ферментопатия (снижение активности ферментов);
- неконтролируемое введение гиперосмолярных растворов – дисоль, трисоль, раствор Рингера, лактосол;
- гиперальдостеронизм – дисфункция коры надпочечников, при которой происходит избыточное всасывание натрия в почках.
Этиология изоосмолярной гипергидратации:
- вливание больших объемов изотонических растворов – NaCl 0,9%, глюкоза;
- повышенная проницаемость капилляров, что делает фильтрацию жидкости более легкой, например, при позднем токсикозе у беременных, отравлениях, инфекциях;
- хроническая недостаточность кровообращения, при которой увеличивается объем внеклеточной воды;
- гипопротеинемия – аномально низкое содержание белка в плазме, из-за которого жидкость в межклеточном пространстве задерживается;
- хронический застой лимфы, тормозящий отток межклеточной воды в сосуды.
Признаки проявления гипергидратации
Каждый из видов патологии имеет схожие симптомы и отличительные (специфические) признаки. Их выраженность зависит от вида патологии и тяжести ее течения.
Основной симптом гипергидратации – это отеки. Они всегда возникают при нарушении обмена солей и являются следствием накопления жидкости в разных полостях организма. Виды отеков – экссудат и транссудат. Экссудат – это жидкость, которая образовалась из-за воспалительной реакции под действием медиаторов (биологически активных веществ). Транссудат – это жидкость, которая собирается в полостях вследствие нарушений обращения крови и лимфы, при этом ткани не воспаляются.
Учитывая место расположения отеки бывают двух видов – анасарка (отекание подкожной клетчатки) и водянка (накопление воды внутри полостей и тканях).
- асцит – жидкость в брюшной полости;
- гидроцефалия – вода в головном мозге, приводящая к аномальному его развитию;
- гидроторакс – жидкость в плевральной полости грудной клетки;
- гидроперикард – водянка сердечной сорочки (околосердечной сумки);
- гидроцеле – водянка яичка.
При отеках сдавливаются ткани и сосуды, нарушается отток крови и лимфы. Из-за смещения тканей и раздражения нервных окончаний пациенты испытывают боль.
Нарушенный обмен веществ провоцирует развитие дистрофий. В области отека начинает разрастаться соединительная ткань с последующим склерозом. Часто присоединяется инфекция. Этому способствует такой механизм: на фоне гипоксии изменятся метаболизм, а затем снижается активность иммунитета.
Отеки могут появляться медленно, на протяжении нескольких дней или даже недель. Это хроническая форма, которая бывает при поражении почек или длительном голодании. Острый отек развивается в течение 1-2 часов, например, при острой недостаточности сердца или отеке легкого. Молниеносная отечность развивается за несколько секунд (укусы ядовитых насекомых, змей).
Другие признаки, характерные для этой патологии:
- со стороны нервной системы – апатичное состояние, вялость, слабость, мышечные судороги, нарушение сознания;
- со стороны ЖКТ – рвота и понос;
- со стороны сосудов и сердца – повышение артериального давления, сердечная недостаточность;
- со стороны крови – увеличение ОЦК (объем циркулирующей крови в организме), снижение концентрации гемоглобина и эритроцитов, гемолиз (разрушение) эритроцитов;
- со стороны почек – высокое фильтрационное давление, вызывающее полиурию (усиление образования мочи).
Терапия при гипергидратации
Лечение гипергидратации проходит комплексно, сразу по нескольким направлениям.
Первоначально проводят мероприятия, направленные на снижение действия причины патологии – недостаточность внутренних органов, избыточное поступление воды в организм, эндокринные нарушения.
Для выведения жидкости из организма пациентам назначают диуретики (мочегонные):
- Гидрохлортиазид.
- Индапамид.
- Амилорид.
- Спиронолактон.
- Триамтерен.
Для устранения нехватки ионов применяют полиэлектролитные растворы – пероксидаза, полиоксидоний, хитозан.
При гипергидратации важно нормализовать работу сердца, сосудов, стабилизировать кровообращение, улучшить физико-химические показатели крови. Для этого пациентам назначают такие лекарственные средства:
- кардиотропные – ивабрадин, алискирен, актовегин, цитомак, неотон;
- вазоактивные – резерпин, пропранолол, пирроксан, фентоламин, папаверин, эуфиллин, дипиридамол;
- компоненты крови;
- плазмозаменители – полидез, гемодез, полиглюкин, реополиглюкин, энтеродез, желатиноль.
Для устранения отеков проводят лечение основной патологии – болезни почек, печени, сердца, блокируют первичный и вторичный механизм развития отечности.
- при отеке легких устраняют гипоксию – нейролептики, гипотермия, антикоагулянты (улучшают микроциркуляцию сосудов), оксигенотерапия (насыщение организма кислородом);
- ликвидация асцита – мочегонные с калием, абдоминальная пункция;
- удаление жидкости из плевральной полости – дренаж грудной клетки;
- удаление жидкости из суставной сумки – пункция сустава.
Для того чтобы удалить всю лишнюю жидкость из организма, пациентам назначают дегидратационную терапию – мероприятия, направленные на выведение избыточной воды. Для этого прописывают мочегонные – диуретики, салуретики. В тяжелых случаях, при острой почечной недостаточности, прибегают к таким методам очищения крови:
- перитонеальный диализ – введение в брюшную полость детоксикационного раствора;
- форсированный диурез – одномоментное введение внутривенно большого объема жидкости (5-6 л);
- гемодиализ – очищение крови и ее насыщение необходимыми микроэлементами, путем прогонки через аппарат «искусственная почка».
Во время лечения важно соблюдать питьевой режим. Нельзя пить много жидкости за один прием. Если пациент выпьет около 3 литров воды за короткий промежуток времени, это вызовет уремическую интоксикацию – отравление продуктами распада белков. Интоксикация повлечет отек мозга и легких, и что нередко летальный исход.
В группу риска входят люди с заболеваниями сердечно-сосудистой системы, почек, подверженные тяжелым физическим нагрузкам, спортсмены, пациенты, вынужденные соблюдать продолжительную бессолевую диету.
Профилактические меры, предупреждающие развитие болезни – соблюдение питьевого режима и диеты. Питание должно быть сбалансированным, согласно рекомендациям врача. Людям с эндокринными нарушениями необходимо контролировать свой вес. Важно соблюдать режим труда и отдыха, избегать тяжелых физических нагрузок. Пациенты с хронической сердечной и почечной патологией в обязательном порядке дважды в год проходят профилактическое лечение в стационаре и диспансеризацию в поликлинике.
Читайте также:
- Иглоукалывание при преждевременных родах. Чрескожная электростимуляция при угрозе преждевременных родов.
- Деревянистый конъюнктивит (хронический псевдомембранозный конъюнктивит): признаки, гистология, лечение, прогноз
- Кальцинирующий тендинит: атлас фотографий
- Лабораторные исследования при гипопитуитаризме. Течение синдрома Шихана
- Признаки рака желудка. Диагностика рака желудка.
