Хирургическая анатомия лимфоузлов шеи и лимфоотток от шеи
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Лимфатические узлы — это органы лимфатической системы, которые выполняют функцию биологического фильтра и обеспечивают ряд жизненно важных функций: задерживают поступившие в кровь инородные частицы, токсины, борются с чужеродными бактериями и вирусами. Таким образом, при нарушении иммунного барьера, развитии инфекционного или опухолевого процесса в организме, лимфоузлы реагируют определенными образом: их размер увеличивается, изменяется их структура, ощущается боль при пальпации поверхностных (подкожных) узлов, кожные покровы в месте их прилежания м.б. гиперемированы.
Любые проявления, сопровождающиеся изменением состояния лимфоузлов, требуют к себе повышенного внимания. Увеличение группы лимфоузлов какой-либо области свидетельствует о наличии патологии, причинами могут быть как безобидная простуда, так и опасные для жизни заболевания – туберкулез, опухолевые поражения и пр. Могут быть системные аденопатии (увеличение узлов шеи, грудной полости, брюшной полости, малого таза или различные их сочетания) при т.н. лимфопролиферативных, аутоиммунных и инфекционных заболеваниях (лимфомы, саркоидоз, СПИД и пр.).
Основными показаниями для назначения компьютерной томографии лимфатических узлов являются:
- изменение формы, структуры, воспаление и увеличение поверхностных лимфоузлов неясной этиологии; различные аутоиммунные заболевания (например, саркоидоз);
- гнойно-воспалительные заболевания любой локализации;
- опухоли и метастазы;
- заболевания лимфатической системы онкологического характера (лимфолейкоз, лимфома Ходжкина и неходжкинские лимфомы);
- инфекционно-воспалительные заболевания (токсоплазмоз, туберкулез, пневмонии, абсцессы);
- контроль эффективности назначенной терапии.

Врачи-рентгенологи нашего центра
Кандидат медицинских наук, врач-рентгенолог (КТ) высшей квалификационной категории
Кандидат медицинских наук, врач-рентгенолог (КТ)
| Услуга | Цена |
|---|---|
| МСКТ онкопоиск- исследование всего тела (голова, шея, грудная клетка, брюшная полость, малый таз) с болюсным контрастированием | 26000₽ |
| МСКТ брюшной полости и забрюшинного пространства | 6000₽ |
| МСКТ брюшной полости и забрюшинного пространства с болюсным контрастным усилением | 12000₽ |
| МСКТ мягких тканей шеи | 5000₽ |
| МСКТ мягких тканей шеи с болюсным контрастным усилением | 11000₽ |
| МСКТ органов малого таза | 5500₽ |
| МСКТ органов малого таза с болюсным контрастным усилением | 11200₽ |
Отзывы пациентов:
От всего сердца хочу поблагодарить Константина Александровича за его доброе отношение и профессионализм. Спасибо, что такие врачи есть!
Я приехала к доктору Сытнику делать КТ с контрастом. Перед процедурой Константин Александрович меня внимательно выслушал, вник в мою ситуацию, посмотрел обследования, объяснил, что моем случае КТ будет пустой тратой денег и не даст мне необходимых заключений. Доктор объяснил, что мне нужно делать МРТ с контрастом (которое я сегодня сделала и мне сняли диагноз, который был поставлен, все в порядке, я очень счастлива).
Благодарю, что есть такие врачи, для которых пациенты - это люди, к которым они относятся по-доброму, а не "клиенты", которые платят за обследования.
Константин Александрович, благодарю за Ваш профессионализм, внимательность, доброту и человеческое отношение! Спасибо, что Вы есть!
Константин Александрович и его команда (Семеновских Елена Алексеевна и медицинская сестра Ольга, в имени могу ошибиться) - отличные профессионалы своего дела, все четко, быстро, организованно, без лишней суеты. При этом настолько доброжелательное отношение к пациенту, что сразу пропадают все страхи и опасения перед процедурой КТ-исследования. Сразу попадаешь в добрую, теплую, дружелюбную и заботливую атмосферу этой команды. Елена Алексеевна все подробно инструктирует и четко командует процессом, Оля суперпрофессионально ставит катетеры и вводит контраст. Константин Александрович после завершения всех манипуляций очень подробно и доступно описывает все, что увидел в организме пациента, отвечает на все возникающие вопросы. Спасибо огромное за такое трепетное и внимательное отношение! С улыбкой, с шутками, весь процесс исследования проходит быстро и без нервного напряжения. Если КТ, то только доктор Сытник и его команда!
25.01.2018 г. в центре выполнялось КТ надпочечников. Хотим поблагодарить доктора Шемякина Владимира Леонидовича. Второй раз попали к этому врачу и очень довольны. Очень доброжелательный и грамотный доктор. Доходчиво объяснил результат исследования. Спасибо еще раз!
Хочу поблагодарить врача Константина Александровича Сытника и медицинских сестер в кабинете КТ. К сожалению, не знаю их имен. Это настоящие профессионалы и люди, умеющие сострадать и понимать чужую боль, как свою. Побольше бы было на свете таких светлых людей! Огромное вам спасибо!
Ранняя и точная диагностика болезни позволяет назначить правильное и эффективное лечение. К наиболее информативным методам исследования и оценки лимфоузлов относится мультиспиральная компьютерная томография (МСКТ) — метод послойного сканирования тела человека, основанный на использовании рентгеновских лучей.
Внешним осмотром и традиционной пальпацией можно выявить изменения только поверхностных групп узлов. Радиационное рентгенологическое и ультразвуковое исследование позволяют оценить далеко не все группы лимфатических узлов (внутригрудных, брюшных и малого таза).
КТ позволяет визуализировать и оценивать все (в том числе глубоко расположенные) органы на исследуемом уровне. Благодаря объемной визуализации, компьютерная томография отлично справляется с задачами по диагностике органов, расположенных в анатомически сложных областях.
Определяясь с местом проведения обследования, следует учитывать, что качество диагностики зависит как от функциональных возможностей томографа, так и от квалификации и подготовки врачей. В штате отделения КТ и МРТ Скандинавского Центра Здоровья – работают сертифицированные врачи-рентгенологи с многолетним стажем работы, многие кандидаты медицинских наук, врачи высшей категории.
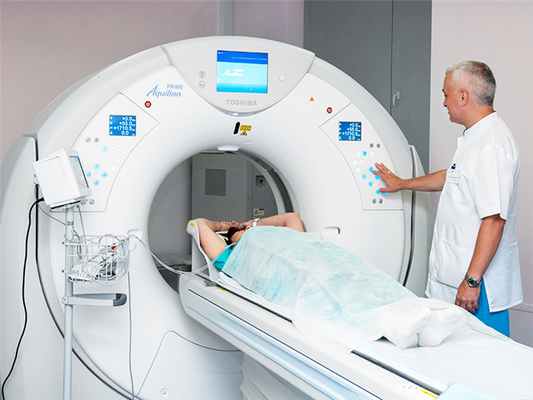
Обследование проводится на аппарате последнего поколения - TOSHIBA Aquilion Prime 160, который обеспечивает точность и достоверность результатов, а также соответствует всем требованиям современной медицины: оснащен системой подавления шумов для обеспечения качества изображений, программой максимального снижения лучевой нагрузки, подходит для обследования пациентов весом до 200 кг.
Процедура проведения КТ лимфоузлов
КТ лимфатических узлов является дополняющим исследованием и назначается совместно с КТ различных органов и систем. По назначению лечащего врача определяется зона (область) сканирования. Обычно назначается одна или несколько смежных областей: шея, грудная полость, брюшная полость, малый таз.
По программе «онкопоиск» может сканироваться «все тело» пациента. В зависимости от протяженности исследуемой зоны, сканирование длится от 3-4 до 20-25 секунд. В случаях, когда необходимо повысить качество визуализации лимфоузлов, локализованных вдоль сосудов или в «сложных» анатомических областях (мягкие ткани шеи, корни легких, малый таз) исследование проводят с применением контрастного вещества. Контрастный препарат на основе йода вводится пациенту внутривенно автоматическим шприцом, сканирование осуществляется в артериальную, венозную и паренхиматозную фазы. Распространяясь по сосудам, вещество контрастирует сосуды (артериальные-венозные), ткани и органы, накапливается в патологических очагах, в том числе и измененных лимфатических узлах.
Проведение компьютерной томографии органов лимфатической системы безболезненно и не вызывает дискомфорта.
Как подготовиться к КТ лимфатических узлов
- при исследовании мягких тканей шеи и грудной полости - подготовка не требуется;
- при исследовании органов брюшной полости - сканирование проводится натощак, воду пить можно;
- при исследовании малого таза к времени сканирования необходимо наполнить мочевой пузырь.
Во время исследования пациент должен лежать неподвижно.
Для проведения КТ с внутривенным болюсным контрастированием нужно заранее сдать кровь для определения уровня мочевины и креатинина – препарат выводится почками и необходимо оценить их работу.
Когда диагностику с помощью КТ не проводят
Компьютерная томография противопоказана в следующих случаях:
- беременность (рентгеновское излучение может негативно повлиять на развитие ребенка, особенно на ранних сроках вынашивания;
- клаустрофобия, психоэмоциональное расстройство с повышенной нервно-мышечной активностью;
- тяжелое общесоматическое состояние пациента.
Данные факторы не позволяют во время проведения диагностики сохранять полную неподвижность, которая необходима для получения качественных снимков. Однако проведение исследования становится возможным, при применение седативных препаратов.
Хирургическая анатомия лимфоузлов шеи и лимфоотток от шеи
Хирургическая анатомия лимфоузлов шеи и лимфоотток от шеи
Первое описание рака головы и шеи датируется 3500 годом до нашей эры, оно содержится в древнеегипетском папирусе Эберса, где для лечения «пожирающей язвы десны» предлагается использовать корицу, мед, масло и смолу. Но лишь к 1790 году развилось понимание того, что прогноз при злокачественных заболеваниях зависит от поражения лимфатических узлов. Первые попытки хирургического воздействия на метастазы в лимфоузлы относятся уже к XIX веку.
В 1837 году Джон Коллинс Уоррен выполнил удаление единичного лимфоузла шеи, пытаясь остановить метастатическое распространение опухоли. К концу XIX века значительно возрастает число попыток хирургически воздействовать на пораженные лимфоузлы. Этому способствовало внедрение правил асептики и антисептики, развитие новых методов анестезии, совершенствование хирургических техник.
Резекция лимфоузлов единым блоком на поздних стадиях заболевания впервые была выполнена в Европе: (Лангенбек, Бильрот, Конрад, Фолькманн, Кохер). Концепция элективной шейной лимфодиссекции впервые была представлена сэром Henry Trentham Butlin в 1885 году, благодаря которой удалось добиться значительного роста выживаемости и регионарного контроля опухолевого роста.
В начале XX века техники хирургического удаления лимфоузлов шеи продолжали совершенствоваться, в это же время George Washington Crile описал радикальную шейную лимфодиссекцию. На сегодняшний день выделяют три основных вида шейных лимфодиссекций и несколько их подтипов.
Их внедрение в клиническую практику позволило значительного улучшить исходы лечения у пациентов с раком головы и шеи. Для выполнения этих операций обязательно детальное знание анатомии головы и шеи.
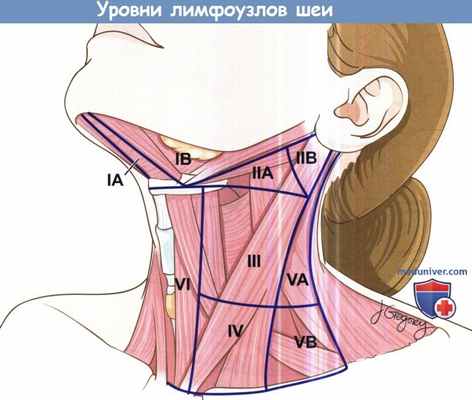
Уровни лимфоузлов шеи.
а) Уровни лимфоузлов шеи. Лимфоузлы шеи находятся в пределах семи анатомических областей.
Уровень I: узлы данного уровня подразделяют на подбородочные (IA) и поднижнечелюстные (IB).
Подподбородочные лимфоузлы (IA) находятся в пределах треугольника, ограниченного передними брюшками двубрюшных мышц и подъязычной костью. Поднижнечелюстные (IB) находятся в области, ограниченной передним брюшком двубрюшной мышцы, нижней челюстью и шилоподъязычной мышцей.
Уровень II: содержит верхние яремные лимфатические узлы. Лимфоузлы данного уровня также подразделяют на IIА и IIВ.
II уровень лимфоузлов шеи сзади и с латеральной стороны ограничен задним краем грудино-ключично-сосцевидной мышцы, основанием черепа сверху, нижним краем подъязычной кости снизу, шилоподъязычной мышцей спереди и с медиальной стороны. Разделение на лимфоузлы IIА и IIВ происходит относительно вертикальной плоскости, образуемой здесь добавочным нервом: узлы ПА расположены спереди и медиальнее, узлы IIВ сзади и латеральнее.
Уровень III содержит средние яремные лимфатические узлы. Этот уровень ограничен нижним краем подъязычной кости сверху, нижним краем перстневидного хряща снизу. С медиальной стороны этот уровень ограничен латеральным краем грудино-подъязычной мышцы, сзади и с латеральной стороны — задним краем грудино-ключично-сосцевидной мышцы.
Уровень IV содержит нижние яремные лимфатические узлы. Сверху его границей служит нижний край перстневидного хряща, нижняя граница представлена ключицами, задняя — задним краем грудино-ключично-сосцевидной мышцы, передняя —латеральным краем грудино-щитовидной мышцы.
Уровень V содержит лимфатические узлы заднего треугольника шеи. Выделяют уровни VA и VB.
Сверху V уровень ограничен местом пересечения грудино-подъязычной и трапециевидной мышц сверху, ключицами снизу, задним краем грудино-ключично-сосцевидной мышцы спереди, передним краем трапециевидной мышцы сзади. Выделяют узлы уровня VA и VB, которые находятся сверху и снизу от горизонтальной плоскости, образуемой дугой перстневидного хряща, соответственно.
Уровень VI содержит передние шейные лимфатические узлы, включая предгортанные (дельфийские), предтрахеальные и паратрахеальные. Сверху этот уровень ограничен подъязычной костью, снизу яремной вырезкой грудины, с латеральных сторон — общими сонными артериями.
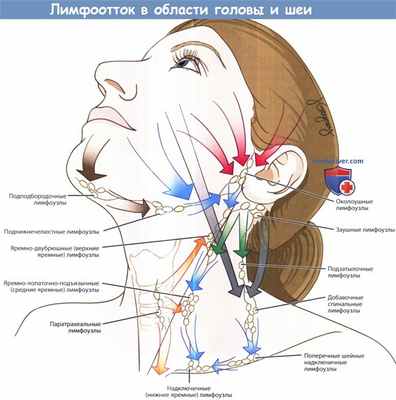
Лимфотток в области головы и шеи.
б) Лимфотток от шейных лимфоузлов. Знание путей лимфоттока от органов головы и шеи важно для выбора правильного метода шейной лимфодиссекции. На рисунке ниже изображены пути лимфоттока в лимфатические узлы шеи. Обычно лимфатические узлы расположены вдоль крупных вен, иногда вдоль крупных нервов.
Выводящие лимфатические протоки подподбородочных и поднижнечелюстных лимфоузлов осуществляют лимфоотток от дна полости рта, верхушки языка, нижней губы. Далее эфферентные лимфатические протоки следуют к шейным лимфоузлам внутренней яремной вены к подъязычной кости (уровни IIА и IIВ), а также в подчелюстные лимфоузлы. В передние шейные лимфоузлы осуществляется отток лимфы от подсвязочного и связочного отделов гортани, верхушек грушевидных синусов, шейного отдела пищевода.
Далее отток происходит к лимфоузлам II уровня и верхним узлам средостения. В лимфоузлы II уровня оттекает лимфа от полости рта, носоглотки, ротоглотки, гортаноглотки, гортани, а также волосистой части кожи головы, ушных раковин, задней поверхности шеи. Также в узлы 11 уровня лимфа оттекает от других групп лимфоузлов, особенно передних шейных, подподбородочных и поднижнечелюстных.
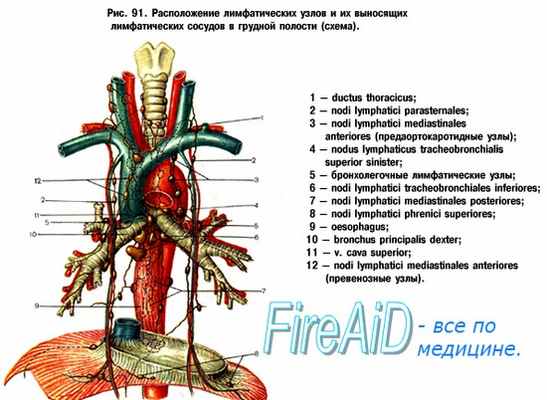
Далее от лимфоузлов II уровня лимфа оттекает к узлам уровней IV и V. Узлы групп IV и V принимают лимфу от носоглотки, ротоглотки, кожи задних отделов волосистой части кожи головы и шеи. Далее эфферентные протоки этих уровней соединяются с протоками от уровней II и III, формируя яремный лимфатический ствол. Справа яремный ствол оканчивается в месте слияния внутренней яремной вены и правой подключичной вены. Слева яремный ствол впадает в грудной проток.
в) Грудной проток. Грудной проток начинается от цистерны грудного протока, мешковидного образования, расположенного книзу от правой ножки диафрагмы на уровне позвонков L1 и L2. Проток входит в грудную клетку латеральнее от нисходящей части аорты и медиальнее непарной вены. Далее в грудной клетке он поднимается, пересекая в верхнем средостении дугу аорты. Затем проток отклоняется в латеральную сторону на уровне позвонка С7. Затем проток идет вдоль медиального края передней лестничной мышцы, делая петлю книзу и пересекая спереди первый сегмент подключичной артерии.
Оканчивается он на уровне соединения левой внутренней яремной вены и левой подключичной вены, книзу от ключицы. В грудной проток оттекает лимфа от нижних конечностей (посредством правого и левого лимфатических стволов) и брюшной полости.
Учебное видео анатомии, топографии грудного протока и правого лимфатического протока
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Хирургическая анатомия лимфоузлов шеи и лимфоотток от шеи
Грудной проток (ГП) - главный лимфатический коллектор в теле человека. Б сутки по нему протекает 1,5-2 л лимфы. Б 1563 г. B.Evstachii описал ГП у лошади как белую грудную вену. J.Pequet (1647) нашел ГП у собаки, T.Bartolin (1652) - у человека. Г.М. Иосифов (1904) обнаружил в начале ГП цистерну у 40% взрослых людей, сплетение поясничных стволов - у 60%, H.K.Davis (1915) - у 50% и 45,5%, простое слияние поясничных стволов - у 4,5%. За последние 400 лет знания о строении и топографии ГП неуклонно расширялись (Жданов Д.А., 1945; Бородин И.Ю. и др., 1990), но невсегда они становятся достоянием практических врачей и преподавателей. Б литературе приводятся разные описания ГП. Причинами этого служат вариабельность анатомии, труднодоступность материала и сложность исследований, которые проводятся на материале разного объема и возрастной структуры, с использованием разных методик.. Б основу предлагаемой сводки положена работа Д.А.Жданова, изучившего анатомию ГП у 100 плодов, детей и взрослых, но с учетом моих и других наблюдений.
ГП (основной ствол) в среднем начинается на уровне тела XII-XI грудного позвонка, вправо от средней линии, восходит между непарной веной (справа) и грудной аортой (слева). На уровне V (чаще всего VI-IV) грудного позвонка, позади пищевода ГП переходит на левую сторону, над дугой аорты оказывается на уровне III грудного позвонка, располагаясь слева от пищевода, на уровне I грудного позвонка уходит на шею, где идет позади левой общей сонной артерии и блуждающего нерва, впереди звездчатого узла, позвоночной и нижней щитовидной артерий, затем позади венозного угла шеи или внутренней яремной вены, в них впадает. ГП отличает множество вариантов строения и топографии, включая отсутствие цистерны в начальном отделе (41%), удвоение (37%) на разном протяжении и «островковые» расщепления (63%) по ходу, прохождение в самом начале по средней линии (18%) или влево от нее (5%). У разных авторов эти показатели колеблются в широком диапазоне.
В ГП принято выделять брюшную, грудную и шейную части, постоянной при всей ее вариабельности является только грудная часть ГП.. Поэтому не редко пишут о начальном отделе ГП, который располагается на уровне от III-I поясничного до X-IX грудного позвонка. Различают нижний, средний и верхний грудные, интеразигоаортальный и супрааортальный отрезки ГП. Цистерна, значительное расширение ГП, определяется в его начале (50-85% взрослых людей) и в конце, перед впадением в вену (55% случаев). Форма цистерны зависит от ее строения и положения: чем ниже располагается, больше принимает притоков, особенно крупных и впадающих в ее основание, тем шире. Различают цистерны узкие (веретеновид-ная - 15%, удлиненная четковидная - 9%) и широкие (ампуловидная - 13%, конусовидная - 10%, и др.), ГП и поясничного ствола. Цистерна с правого поясничного ствола очень часто (30% цистерн) переходит на ГП, но переходную цистерну обычно регистрируют как цистерну ГП.
Брюшная часть ГП может отсутствовать, чаще представлена цистерной впереди I поясничного позвонка (±1-2 позвонка, самая протяженная - удлиненная четко-видная, самая короткая и широкая - ам-пуловидная), чаще между брюшной аортой и нижней полой веной. Корнями ГП служат поясничные лимфатические стволы. Они образуются при слиянии эфферентных лимфатических сосудов поясничных лимфоузлов, левых (предаортальных и латеральных аортальных), промежуточных (интераортокавальных) и правых (постка-вальных или ретрокавальных). Количество поясничных стволов колеблется, крупных насчитывается не более 2-4. Диаметр поясничного ствола обычно не превышает 1-1,5 мм, за исключением случаев формирования цистерны поясничного ствола (11%). Различают правые и левые поясничные стволы. Левый ствол чаще одиночный, образуется слева или позади брюшной аорты, проходит позади нее и сливается с одним из правых поясничных стволов. Правые поясничные стволы чаще образуются позади нижней полой вены или в промежутке между этой веной и брюшной аортой. Поясничные стволы принимают эфферентные лимфатические сосуды подвздошных и висцеральных лимфоузлов брюшной полости. В 1/3 случаев (у 25-40%) обнаруживают кишечные лимфатические стволы. Они редко бывают крупными, объединяют эфферентные лимфатические сосуды части висцеральных лимфоузлов брюшной полости - чревных, печеночных, верхних брыжеечных, пан-креатодуоденальных, причем в разных сочетаниях. Кишечный ствол служит непостоянным притоком поясничных стволов, может впадать в цистерну, чаще поясничного ствола. Эфферентные лимфатические сосуды чревных лимфоузлов могут впадать в грудную часть ГП. По кишечному стволу метастазы опухолей из внутренних органов проникают в ГП в обход поясничных лимфоузлов.
Строение и размеры начального отдела ГП зависят от уровня его формирования. При низком начале, в брюшной полости и аортальном отверстии диафрагмы, ГП (47%) и / или поясничные стволы (11%) расширяются в виде цистерны разной ширины (до 1-2 см) и формы. Цистерна поясничного ствола уже, бывает парной или тройной (5%). Цистерна ГП связана с поясничной ножкой диафрагмы - пассивное лимфатическое сердце (Haller A., 1769; Иосифов Г.М., 1930). Поясничные стволы в 11 % случаев соединяются путем простого слияния в грудной полости, образуют сплетения у 77% людей, когда между стволами определяются анастомозы (31% случаев без цистерны). Цистерна и сплетение поясничных стволов (локальное расширение лимфатического русла) служат резервуаром центральной лимфы. В 7,5 % случаев правая поясничная коллатераль несет лимфу из подвздошных лимфоузлов в начало ГП в обход поясничных лимфоузлов и стволов, сбоку от нижней полой вены.. ГП выходит из цистерны или сплетения поясничных стволов на уровне тела XII-XI грудного позвонка, при простом слиянии поясничных стволов - на позвонок выше.
Строение и размеры начального отдела ГП зависят от телосложения индивида. При брахиморфном типе цистерна любого вида отсутствует в 17,9% случаев, у 10% взрослых людей, при мезоморфном типе - 45,7% и 25% соответственно, при долихоморфном типе - 51,7% и у большинства зрелых лиц. При долихоморфном телосложении ГП начинается на 0,5 позвонка и более выше, чем при брахиморфном телосложении.
Б грудной полости ГП лежит в заднем средостении, между грудной аортой и непарной веной, затем переходит влево от средней линии позади пищевода, причем на разных уровнях и различным образом - резко, поперечно (37%) или постепенно, косо (58%), криво - или прямолинейно, зигзагообразно, с пологим или крутым восхождением. По S.Minkin (1925), при поперечном положении крупного сердца, сильно смещенного влево, обнаруживается левосторонний ГП, почти на всем протяжении расположенный позади левого края пищевода или на 1-2 см влево от него. При косом положении маленького сердца ГП идет между непарной веной и аортой, переходит влево от средней линии на уровне VI-IV грудного позвонка. При вертикальном положении сердца ГП лежит вправо от средней линии, но переходит влево от средней линии на уровне III-II грудного позвонка.
Строение грудной части ГП значительно варьирует. Бстречаются его «островко-вые» расщепления: ГП по ходу разделяется на 2-3 рукава, которые вновь объединяются в один ствол (63% случаев).. Наиболее часто «островки» находятся в нижнегрудной части ГП, над его цистерной, в верхнегрудной части ГП, на уровне дуги непарной вены, и в шейной части ГП. Б грудной полости в 35% случаев обнаруживаются левые коллатерали ГП, включая трансдиафрагмальные, связанные с лимфатическим руслом брюшной полости. Длина и строение коллатералей различны, чаще - это короткие и одиночные сосуды. Они могут формировать сплетения, включать 1-2 и более лимфоузлов. Описаны единичные случаи полного удвоения ГП, причем один из них впадает в левый, а другой - в правый венозный угол, возможно раздельное их впадение в области левого венозного угла шеи. Также редко встречаются перерывы грудной части ГП сплетением мелких лимфатических сосудов или собственным лимфоузлом. Это аномалии строения ГП (затрудняют отток лимфы в вены).
Супрааортальный отрезок (в составе верхнегрудной части) ГП всегда проходит влево от средней линии, на уровне грудного позвонка. S.Minkin (1925) обратил внимание, что при узкой верхней грудной апертуре надаортальный отрезок ГП лежит почти целиком позади пищевода, а при широкой апертуре - несколько лате-ральнее левого края пищевода. По данным Д.А.Жданова, супрааортальный отрезок ГП проходит рядом с левым краем (36%) или кнаружи от пищевода (16%) у большинства (52%) людей, в 35% случаев - позади левого края, в 12% - косо позади пищевода, однажды - позади его правого края. Су-прааортальный отрезок ГП почти одинаково часто идет медиальнее (48,2%) и позади (52,8%) левой общей сонной артерии; восходящая часть шейной дуги ГП чаще всего (64,2%) проходит позади этой артерии, почти одинаково часто медиальнее (19%) и латеральнее (16,8%) артерии. При узкой апертуре грудной клетки высокая крутая дуга аорты проецируется на верхний край рукоятки грудины с концентрацией ее ветвей, дуга подключичной артерии крутая, длинный плечеголовной ствол проходит близко к средней линии и пересекает трахею, крутая дуга ГП идет высоко над ключицей. При широкой апертуре грудной клетки уплощенная дуга аорты проецируется во II межреберный промежуток с дисперсией ветвей, короткий плечеголовной ствол проходит вправо от средней линии, дуга подключичной артерии отлогая, ГП образует отлогий изгиб в глубине надключичной ямки (Лисицын М.С., 1921,1924).
Короткая шейная часть ГП может отсутствовать, в 25-35% случаев представлена 2-4 сосудами, они соединяются («островок») или раздельно впадают в вены, могут формировать сплетение. В 55% случаев обнаруживается небольшая (пре)терминаль-ная цистерна ГП. При брахиморфном телосложении ГП может идти поперечно (как у плодов), входить в заднюю стенку плече-головной вены (I грудной позвонок), венозного угла шеи (VII шейный позвонок) или в одну из образующих его вен (внутреннюю яремную или подключичную). Но чаще, особенно при долихоморфном телосложении, ГП поднимается до уровня VI-V шейных позвонка, и, поворачивая вниз, формирует дугу разной крутизны, впадает в эти или реже иные вены сверху. Это облегчает лимфоотток из ГП в вены (по направлению силы тяжести).
Топография устья ГП. В XVII-XVIII веке анатомы обычно видели конец ГП в левой подключичной вене, M..Sabatjer (1780) и P. Mascagni (1787) первыми указали на левый венозный угол.. ГП одним стволом впадает в вены шеи у 59% (Жданов Д.А., 1945), 65% (Цыб А.Ф. и др., 1975), 74% (Бронников С.М., 1978) или 91,8% людей (Лисицын М.С., 1922), в этом случае чаще во внутреннюю яремную вену (51,3%) и левый венозный угол шеи (40,5%) (Д.А.Жданов) или в венозный угол (46,7%) и плечеголовную вену (24,4%) (М.С.Лисицын). При развертывании венозного угла от острого к тупому места впадения ГП смещаются с вен в сторону венозного угла. Непосредственно в прямой венозный угол ГП открывается в 60% случаев, реже (27%) - в более широкую внутреннюю яремную вену, еще реже (13%) - в подключичную вену. При увеличении числа рукавов ГП они открываются преимущественно в венозный угол и подключичную вену (С.М.Бронников). У 81,9% плодов ГП впадает во внутреннюю яремную вену, у детей 1-10 лет - одинаково часто в эту вену и венозный угол, у людей старше 10 лет - в венозный угол (52,3%) или внутреннюю яремную вену (34,8%); у взрослых людей с брахиморфным телосложением ГП чаще всего впадает в венозный угол, с мезоморфным телосложением - немного чаще во внутреннюю яремную вену (Д.А.Жданов).
Г.М.Семенов (1988) инъецировал ГП на трупах людей 60 лет и старше, что требует учитывать такие возрастные изменения, как опущения внутренних органов, искривления аорты и ГП. Г.М.Семенов обнаружил цистерну ГП в 44,2% случаев, а поясничных стволов - в 11,6%, их сплетение - в 34,9%, простое слияние - в 9,3% случаев, т.е. получил сходные с Д.А.Ждановым данные о начальном отделе ГП. Простое слияние и узкопетлистое сплетение поясничных стволов переходили в ГП на уровне I поясничного позвонка, т.е. на 2-3 позвонка ниже, чем по данным Д.А.Жданова, по которым начало ГП с цистерной проецировалось в среднем на нижний край тела I поясничного позвонка, а возрастное опущение составляет 0,5 позвонка. Г.М.Семенов (1999) обнаружил ГП на правом крае позвоночного столба только в 26% случаев (74% - по Д.А.Жданову), когда дуга аорты располагалась почти сагиттально (долихоморфное телосложение ?), а ГП впадал в плечеголовную вену. М.С.Лисицын (1921) и Д.А.Жданов (1945) показали, что дуга ГП наиболее высоко находится при долихоморфном телосложении, наиболее низко - при брахиморфном. Когда дуга аорты занимала положение, промежуточное между сагиттальным и фронтальным (43% препаратов Г.М.Семенова), ГП поднимался по средней линии (18% по Д.А.Жданову), из-под левого края пищевода выходил на шею, где располагался позади общей сонной артерии. Когда дуга аорты была близка к фронтальной плоскости (31% случаев), ГП проходил у левого края позвоночного столба (5% по Д.А.Жданову), а при выходе на шею резко отклонялся влево и находился латеральнее общей сонной артерии. С возрастом, после рождения увеличивается крутизны шейной дуги ГП: опускается не столько конец ГП, сколько венозный угол (Adachi В., 1933). Д.А.Жданов обнаружил цистерну у 30% плодов (ГП и поясничных стволов = 1:1), А.И.Филиппов (1970) - у 40% плодов, И.Ю.Полянский (1985) - у 95%, Б.М.Петренко (1993) - у 66%
(ГП - 52%, поясничных стволов - 18%, переходная - 30%). Д.А.Жданов объяснял разницу увеличением функциональной нагрузки на начало ГП и его расширением после рождения. Иначе говоря, цистерны у плодов уже и можно не заметить верете-новидную или четковидную цистерну.
ГП у взрослого человека имеет длину от 30 до 41 (35,81±0,68) см, диаметр - 2-4 мм с расширением до 5-20 мм в цистерне, клапанов - от 7 до 20 (чаще 14-15) с неравномерным распределением на протяжении ГП: больше всего над цистерной, около дуги аорты и соединения с веной. Длина (межклапанных сегментов) лимфан-гионов ГП зависит от частоты размещения клапанов и чаще всего равна 0,5-5 см. Наибольшие ширина просвета и толщина стенок, по ширине и объему лимфангионы, по размерам клапаны обнаруживаются в нижнегрудном отрезке ГП, в среднегруд-ном отделе - самые длинные и узкие лимфангионы.
Синдром увеличения лимфатических узлов у детей
Авторы: А.А. Калинчук, Детская областная клиническая больница г. Винница. А.В. Катилов, к.мед.н., доцент, кафедра пропедевтики детских болезней Винницкого национального медицинского университета имени Н.И. Пирогова. Д.В. Дмитриев, к.мед.н., доцент, кафедра хирургии № 1 с курсом анестезиологии Винницкого национального медицинского университета имени Н.И. Пирогова. А.А. Лободюк, кафедра хирургии № 1 с курсом анестезиологии Винницкого национального медицинского университета имени Н.И. Пирогова, 4 Городская детская больница «Центр Матери и Ребенка», г. Винница

Довольно часто педиатры сталкиваются с проблемой увеличения периферических лимфатических узлов. Данное состояние в клинической практике часто называют лимфаденопатией. Синдром лимфаденопатии (ЛАП) встречается при большой группе различных заболеваний и представляет собой увеличение лимфатических узлов (ЛУ) одной или нескольких групп, в основном за счет гиперплазии фолликулов лимфоидной ткани. Увеличение лимфоузлов может быть начальным симптомом реактивных состояний, а может и свидетельствовать о первичной локализации в них злокачественных процессов. На современном этапе недостаточно поставить диагноз ЛАП, необходима также тщательная его расшифровка с целью не только определить генез заболевания и принять единственно правильное решение по ведению больного, но и обнаружить первичный патологический процесс, то есть идентифицировать ЛАП. Возникает вопрос: свидетельствует ли лимфаденопатия о каком-нибудь патологическом состоянии в организме ребенка или же это вариант нормы? Ведутся дискуссии по поводу пальпируемых зон ЛУ, а также их нормальных размеров.
В целом, увеличение ЛУ в 70% случаев носит не злокачественный, а доброкачественный характер (реактивный процесс, системные инфекции). Увеличение лимфатических узлов, наблюдающееся менее двух недель или более года, без прогрессирующего изменения их размеров очень редко свидетельствует о злокачественном процессе. Как правило, лимфатические узлы уменьшаются на протяжении нескольких недель или месяцев. При определенных обстоятельствах лимфоузел может оставаться слегка увеличенным в течение многих лет. В этом случае его увеличение не служит поводом для беспокойства. Тревогу должно вызывать прогрессирующее беспричинное увеличение лимфоузла в течение нескольких недель.
Для понимания патогенеза лимфаденопатиии следует напомнить, что лимфоидная система – это часть иммунной системы, которая выполняет множество функций. Лимфатический узел – это своего рода биологический фильтр, который задерживает патогенные микроорганизмы и клетки злокачественных опухолей. Рассматривая с этой позиции увеличение ЛУ, нужно ответить на вопрос – увеличение лимфатического узла произошло вследствие локальной проблемы или это системный ответ с вовлечением других лимфоидных органов? Таким образом, увеличение ЛУ – это показатель наличия иммунного ответа.
Что же следует считать нормой для лимфатического узла? Нормальные ЛУ мягко-эластической консистенции, бобовидной или округлой формы, с гладкой поверхностью, безболезненные, умеренно подвижные, не спаянные с окружающими тканями, кожа над ними не изменена. Относительно их размеров общего мнения не существует, но практика показывает, что многое зависит от локализации ЛУ – поверхностные шейные, подчелюстные, подмышечные – до 1,5-2,0 см, паховые – до 3 см. Но существуют «опасные зоны», где любой пальпируемый ЛУ подозрителен (например, надключичные зоны – для злокачественных поражений, локтевой ЛУ – для феллиноза [болезнь кошачей царапины], левая подмышечная область у детей до 1 года – БЦЖ-лимфаденит [осложнение после прививки против туберкулеза вакциной из штамма Mycobacterium bovis BCG]).
Для унифицированной оценки состояния ЛУ разными специалистами (педиатром, гематологом, инфекционистом и др.) необходимо пользоваться общепринятой характеристикой, которая позволяет оценить следующие моменты:
- Локализацию увеличенных ЛУ – название группы и характер поражения (одно- или двустороннее).
- Размеры и формы ЛУ – величина описывается только в метрических единицах – сантиметры или миллиметры (нельзя сравнивать ЛУ с фруктами, ягодами, орехами, зерном и т. п.). ЛУ имеет два размера – поперечный и продольный, отсюда определяется и форма ЛУ – округлая, когда продольный размер равен поперечному (может быть указан один размер – диаметр), или овальная, когда продольный размер больше поперечного (указываются оба размера).
- Количество – если в каждой группе пальпируется не больше 2 ЛУ, то принято говорить о единичных ЛУ, если пальпируется 3 ЛУ и более, то говорят о множественных ЛУ.
- Консистенция – ЛУ может быть эластичный, плотный, мягкий, указывается наличие флюктуации.
- Болезненность – определяется в покое и при пальпации.
- Связь с окружающими тканями – нормальные ЛУ не спаяны друг с другом и с окружающими тканями, подвижны.
- Состояние кожных покровов над ЛУ – возможны гиперемия, отечность (симптомы воспаления), наличие венозной сети (свидетельствует о дополнительном шунтовом кровотоке, что характерно для специфического процесса), выраженность капиллярной сети (сопутствует хроническим очагам инфекции), свищи.
- Наличие компрессионного синдрома – сдавление крупных венозных стволов, в первую очередь верхней полой вены, – синдром верхней полой вены; сдавление трахеи и крупных бронхов – кашель и одышка; сдавление пищевода – дисфагия (нарушение прохождения пищи).
Обязательно исследование других лимфоидных органов (лимфоглоточное кольцо Вальдеера, печень и селезенка, тимус). Исследование этих органов дает представление о наличии системного процесса.
ЛУ можно распределить на поверхностные (периферические) и глубокие. Для исследования у здорового и больного ребенка наиболее доступны многочисленные группы периферических ЛУ, располагающихся в подкожно-жировой клетчатке, по ходу мышц и крупных сосудов. Различают следующие зоны (области, регионы) периферических ЛУ:
- шейная – формируется подчелюстной, шейными, надключичной, заушной, затылочной группами ЛУ;
- подмышечная – группа подмышечных ЛУ;
- локтевая (кубитальная) – группа кубитальных ЛУ;
- торакальная – группы ЛУ по краю большой грудной мышцы;
- паховая – группа паховых ЛУ;
- подколенная – группа подколенных ЛУ.
До 7-летнего возраста в норме пальпируются пять групп ЛУ: передне- и заднешейные, подчелюстные, подмышечные, паховые. У здорового ребенка старше 7 лет могут быть доступны пальпации 3 группы ЛУ: передне-, заднешейные и подчелюстные при сохранении характеристик нормального ЛУ, и только у 1,5-2% остаются доступными для пальпации паховые и подмышечные ЛУ.
Следует остановиться на проблеме использования терминов «лимфаденит» и «лимфаденопатия». С нашей точки зрения, некорректно использовать термин «лимфаденопатия», так как это не дает понимания причины синдрома увеличенных лимфоузлов, а следовательно, и правильной тактики лечения. Более удобно использовать разделение синдрома увеличенных лимфоузлов на реактивный лимфаденит и на увеличение лимфоузлов злокачественного происхождения (рис. 1).
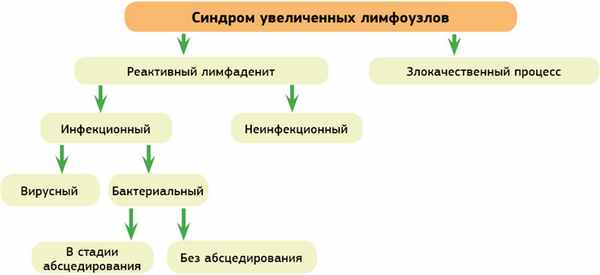
Рисунок 1. Клиническая классификация синдрома увеличенных лимфатических узлов
Отсюда и возникает вопрос – всегда ли при увеличенных лимфоузлах целесообразно лечение антибиотиками и когда есть показания к оперативному лечению?
Как правило, основная жалоба родителей – это наличие опухолевидного образования в определенных зонах. Чаще это заднебоковые и переднебоковые поверхности шеи, затылочные, подмышечные, паховые зоны, реже – надключичные, локтевые. Поэтому необходимо помнить о путях лимфооттока от различных органов, что помогает сузить спектр заболеваний при постановке окончательного диагноза. Наиболее частые и типичные причины увеличения ЛУ разных локализаций рассмотрены в таблице 1.
Таблица 1. Причины увеличения лимфатических узлов у детей [С. Твист, М. Линк, 2002]
Инфекции
Бактериальные: Staphylococcus aureus, β-гемолитический стрептококк группы А, возбудители бруцеллеза, туляремии, болезни кошачьей царапины (Bartonella henselae) Вирусные: инфекционный мононуклеоз (вирус Эпштейна – Барр), цитомегаловирус, вирус иммунодефицита человека, вирусы краснухи, кори
Микобактерии: M. tuberculosis, атипичные микобактерии
Протозойные: токсоплазма, малярийный плазмодий
Грибковые: возбудители гистоплазмоза, кокцидиомикоза, аспергиллеза
Аутоиммунные заболевания
Ювенильный ревматоидный артрит, системная красная волчанка, сывороточная болезнь
Болезни накопления
Болезнь Нимана – Пика, болезнь Гоше
Медикаментозные
Противосудорожные препараты (фенитоин), аллопуринол, изониазид
Поствакцинальные
Вакцинация БЦЖ и др.
Злокачественные опухоли
Лимфомы, лейкозы, метастазы солидных опухолей (нейробластома, рабдомиосаркома, опухоли щитовидной железы, назофарингеальный рак)
Гистиоцитозы
Гистиоцитоз из клеток Лангерганса, гемофагоцитарные синдромы, синусовый гистиоцитоз с массивной лимфаденопатией (болезнь Розаи – Дорфмана)
Иммунодефицитные состояния
Хроническая гранулематозная болезнь, дефицит адгезии лейкоцитов
Другие
Саркоидоз, болезнь Кавасаки, болезнь Кастлемана, болезнь Кикучи
При выявлении опухолевидного образования в типичных зонах лимфооттока небходимо ответить на несколько вопросов:
- лимфоузел ли это вообще;
- если это ЛУ, то каковы его характеристики (форма, размер, консистенция, болезненность, подвижность, одиночный или конгломерат, поражение региона или диффузный характер);
- процесс локальный или системный;
- есть ли вовлечение других лимфоидных и паренхиматозных органов, легких, кожи.
Чаще всего увеличиваются шейные ЛУ вследствие анатомических особенностей этого региона (проблемы ЛОР-органов; стоматологические проблемы; основной лимфодренаж в кровеносное русло происходит именно на шее).
Пальпируемое образование в области шеи – довольно частая находка при осмотре детей. Для более четкой диагностики обязательно ультразвуковое исследование (УЗИ). Заболевания, способные проявляться наличием объемного образования в области шеи [А. Леун, В. Робсон, 2004]:
- эпидемический паротит – отек локализуется в области угла нижней челюсти, тогда как шейные ЛУ расположены под ней;
- киста подъязычной области – локализуется между подъязычной костью и яремной вырезкой грудины, при глотании или высовывании языка движется вверх;
- киста жаберной щели – гладкое флюктуирующее образование, расположенное по нижнему переднему краю грудинно-ключично-сосцевидной мышцы;
- фиброз грудинно-ключично-сосцевидной мышцы – плотное веретеноподобное образование, возникшее вследствие перинатального кровоизлияния в мышцу с последующим фиброзом; подвижно в горизонтальном и не подвижно в вертикальном направлении. Как правило, сопровождается кривошеей;
- шейные ребра – ортопедическая аномалия, как правило, двусторонняя; образование плотное и неподвижное. Диагноз подтверждается при рентгенологическом исследовании;
- кистозная гигрома – многополостная выстланная эндотелием киста мягкой консистенции, сжимающаяся при надавливании, содержит лимфатическую жидкость, просвечивается при диаскопии;
- гемангиома – врожденная сосудистая аномалия, выявляющаяся в родах или сразу после них; обычно красного или синюшного цвета;
- ларингоцеле – мягкое кистозное образование, выдающееся из гортани через тироидную мембрану и увеличивающееся при выполнении пробы Вальсальвы (натуживание на выдохе при закрытом носовом и ротовом отверстии). Может вызывать затруднение дыхания и хрипоту;
- дермоидная киста – расположенная по средней линии киста, содержащая плотные и кистозные фрагменты;
- новообразования щитовидной железы.
При клиническом обследовании ведущую роль играет пальпация лимфатических узлов. Рекомендуем такой порядок обследования ЛУ (сверху вниз):
- затылочная область, далее заушная область и заднешейный регион;
- приушные, подбородочные, подчелюстные, затем переднешейный регион, надключичные области;
- подмышечные области, опускаясь вниз на 15-20 см вдоль боковых поверхностей грудной клетки;
- локтевые сгибы;
- паховые области (начиная от лобка, параллельно паховым складкам в бедренных треугольниках);
- подколенные сгибы.
Минимальный рекомендуемый план обследования включает проведение общего анализа крови.
Таким образом, 1-й шаг – это оценка клинических признаков и результатов общего анализа крови.
После этого следует решить вопрос, к какому шагу следует перейти далее:
- использовать тактику наблюдения («watch and wait»);
- назначить терапию антибиотиками;
- провести более глубокое клиническое обследование:
- развернутый анализ крови с оценкой количества тромбоцитов и анализ мочи;
- УЗИ лимфоузлов региона поражения, лимфоузлов других регионов;
- УЗИ брюшной полости;
- УЗИ тимуса;
- рентгенография органов грудной клетки в 2 проекциях (прямой и правой боковой);
- далее по показаниям, в зависимости от направления дифференциального диагноза, проведение компьютерной (КТ) или магнитно-резонансной томографии (МРТ), костно-мозговая пункция, определение маркеров инфекций, иммунологические исследования и т.д.
Выявление дополнительных признаков при первичном осмотре больных:
- обязательное исследование периферической крови при первичном обращении больного;
- диагностический поиск с учетом выявленных дополнительных признаков;
- наблюдение за больными в течение 2-4 недель при «остром» увеличении ЛУ;
- назначение антибиотиков только в случаях доказанной бактериальной инфекции;
- нецелесообразность назначения глюкокортикоидов при неясных лимфаденопатиях;
- строгие показания к биопсии лимфатического узла (плотные, безболезненные ЛУ размером более 2 см 2 ).
Однако существует еще целый ряд тревожных признаков, которые по отдельности или в сочетании могут ускорить принятие решения врачом о проведении первичной открытой биопсии ЛУ:
До установления точного диагноза пациентам с синдромом увеличенных лимфоузлов не назначают гормональные препараты, цитостатики, физиотерапевтические процедуры.
При наличии данных о локальном воспалительном характере увеличения ЛУ (острый лимфаденит) можно начинать антибактериальную терапию.
Если же лечение неэффективно или изначально есть подозрение на системный инфекционный процесс, следует провести соответствующие исследования (например, на наличие антител к возбудителю псевдотуберкулеза, иерсиниоза, токсоплазмоза; цитомегаловирусной инфекции или вируса Эпштейна – Барр). Коррекция лечения производится при получении соответствующих результатов; при необходимости проводится консультация инфекциониста.
В план обследования необходимо включать и проведение реакции Манту (хотя интерпретация результатов возможна только на основе анализа клинических данных, эпидемиологического анамнеза, данных о предыдущих результатах постановки этой пробы, результатов рентгенографии органов грудной клетки и, иногда, гистологической картины после биопсии). При необходимости проводится консультация фтизиатра.
При подозрении на злокачественный процесс необходимо провести костно-мозговую пункцию; при отрицательном результате анализа материала – открытую биопсию ЛУ, КТ региона поражения, органов грудной клетки и брюшной полости с внутривенным контрастированием.
Бактериальный лимфаденит – болезненное увеличение лимфоузла вследствие прямого действия инфекционного агента на ткань лимфоузла (чаще реактивного характера), то есть чаще всего имеется причина (например, периодонтит, подчелюстной лимфаденит). В зависимости от вирулентности флоры и реактивности организма возникают симптомы той или иной степени выраженности – боль, отек, местная и системная гипертермия.
Стадии развития лимфаденита (табл. 2):
- стадия инфильтрации – на этом этапе эффективна антибактериальная терапия;
- стадия абсцедирования – на этом этапе необходимо хирургическое лечение.
Таблица 2. Дифференциальная диагностика лимфаденита в стадии инфильтрации и абсцедирования
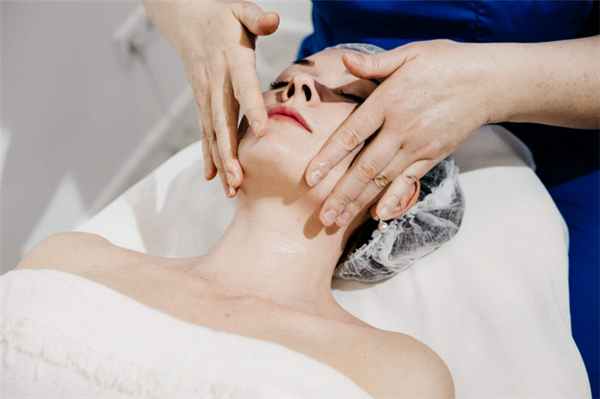
Лимфодренажный массаж лица
![]()
Лимфодренажный массаж лица – это омолаживающая и оздоравливающая процедура для борьбы с возрастными изменениями. Массаж разгоняет застой лимфотока, выводит вредные вещества, лишнюю жидкость. Сеансы лимфодренажного массажа улучшают метаболизм тканей, стимулируют выработку эластина и коллагена, возвращая коже упругость.
Как лимфоток влияет на внешность?
Лимфатическая система отвечает за гидробаланс и вывод токсинов из организма. Чем быстрее проходит лимфоток, тем лучше тело очищается от продуктов переработки. Малоподвижный образ жизни, неправильное питание, обезвоживание, возраст замедляют ток лимфы, поэтому в организме скапливаются вредные вещества, лишняя жидкость. Это приводит к одутловатости, тусклому цвету лица.
Из-за застоя лимфы ткани становятся рыхлыми, а постоянная отечность приводит к растягиванию кожи, нарушению четкого контура. Легким лимфодренажным массажем можно стимулировать работу лимфатической системы, ускорить вывод из межклеточного пространства токсинов, лишней жидкости. Благодаря такому воздействию улучшается метаболизм, кожа становится более упругой, свежей, подтянутой.
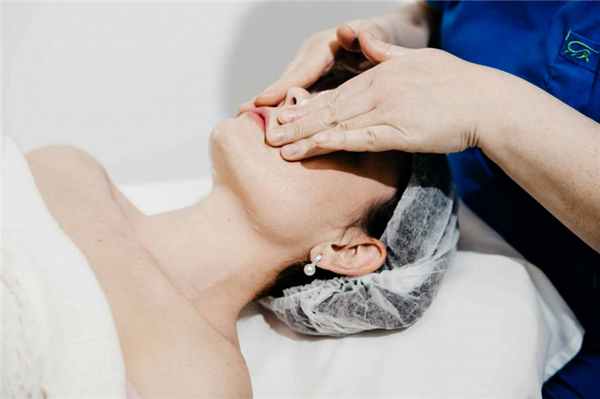
Показания к процедуре
![]()
Лимфодренажный массаж особенно полезен тем, кто страдает от утренней отечности, пастозности, первых морщин. У людей старше 40 лет есть все основания регулярно ходить к массажисту, чтобы устранить следующие косметические дефекты:
- нечеткий овал лица, брыли, второй подбородок, нависающие веки;
- мимические и возрастные морщины;
- второй подбородок;
- носогубные складки;
- тусклый оттенок кожи.
Также процедура помогает снять ощущение скованности лицевых мышц, снять усталость.
Регулярные сеансы лимфодренажного массажа преображают внешность. Даже легкое воздействие способно приподнять скулы, уменьшить щеки, слегка скорректировать форму губ. Воздействие на ткани перераспределяет лимфатическую жидкость, насыщает клетки дермы кислородом.
Несмотря на то, что результат после массажа держится несколько дней, его можно легко поддерживать регулярными визитами к массажисту. Визуальный эффект наступает быстро, поэтому можно прийти на лимфодренажный массаж лица перед важными мероприятиями и фотосессиями, когда хочется выглядеть великолепно.
Разновидности процедуры
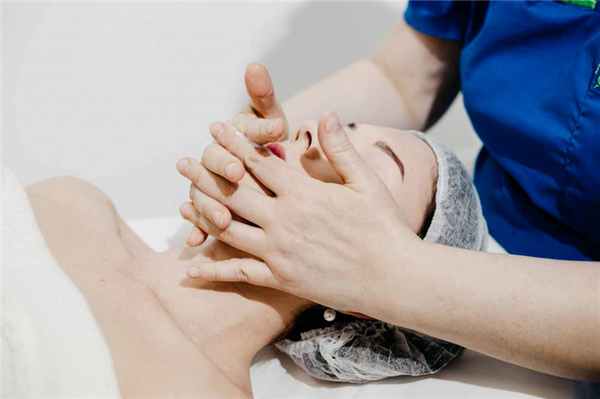
![]()
Есть множество техник массажа лица: от авторских, например, японский массаж Зоган, до классических медицинских. Техники разделяют на три типа по степени воздействия:
- поверхностная – освежает кожу на лице, убирает отечность, тонизирует;
- глубокая – стимулирует обменные процессы, устраняет возрастной лимфостаз;
- проекционная – направлена на лимфу и лимфоток.
Помимо мануального массажа существуют аппаратные методики. Физиотерапевтические приборы воздействуют на лимфатические сосуды при помощи вакуума, токов, ультразвука. К аппаратным техникам относятся:
- Электрофорез – процедура, при которой нанесенный на лицо пациента препарат вводится в глубокие слои дермы под действием тока. Слабые разряды безболезненны. Они ощущаются как легкое щекотание и покалывание. Электрофорез улучшает местное кровообращение и проницаемость клеточных мембран.
- Гальванизация – массаж лица низкочастотным током. Метод стимулирует выработку коллагена и эластина, ускоряет лимфоток и метаболизм.
- Микротоки – электрическое воздействие на эпидермис с разных сторон, ускоряющее кровообращение и ток лимфатической жидкости.
- Вакуумный аппаратный массаж – воздействие на кожу при помощи компрессора с колбой, давление внутри которого постоянно меняется. Мягкие ткани втягиваются в колбу, расслабляются. Вакуум особенно эффективен для восстановления оттока лимфы у пациентов от 45 лет.
Ручная и аппаратная техники массажа приносят одинаковую пользу. Выбор методики зависит от назначения врача, предпочтений пациента.
Как проходит процедура
Перед сеансом проведения лимфодренажного массажа нужно очистить кожу от загрязнений и выпить стакан теплой чистой воды, чтобы восстановить гидробаланс, подготовить лимфатическую систему к активной циркуляции.
У массажиста должен быть свободный доступ к шее, ключицам, подмышечным впадинам, поэтому лучше надеть топ или футболку, открывающие эти зоны. В них находятся лимфатические узлы, по которым проходит ток лимфы от лицевых тканей, поэтому эти места также прорабатываются.
На время процедуры необходимо лечь на кушетку, принять удобное положение, чтобы спина и шея находились на прямой линии. Массажист наносит на кожу крем или масло, постепенно прогревая кожу плавными круговыми движениями.
Методика выполнения лимфодренажного массажа основана на нескольких правилах:
- все движения идут от центральной части лица к периферии;
- нос и шея прорабатываются снизу-вверх;
- область нижних век массируется по направлению от скул к переносице.
Движения направлены к основным лимфатическим узлам, расположенным на шее, под ключицами, в подмышечных впадинах.
Во время массажа пациенту важно следить за своим состоянием и ощущениями. Воздействие на кожу не должно быть избыточным, болезненным, чтобы ломкие лимфатические сосуды не повредились.
По окончанию массажа лица нужно несколько минут отдохнуть, дать мягким тканям восстановиться. Затем можно удалить остатки крема и снова выпить немного чистой воды.
Частота сеансов зависит от состояния кожи пациента, рекомендаций врача. Максимально проводится 3 сеанса в неделю. Для поддержания достигнутого эффекта достаточно одного лимфодренажного массажа в неделю.
Как быстро появляется эффект
В 90% случаев эффект от процедуры заметен сразу. После массажа исчезают отеки, улучшается цвет лица, появляется здоровый румянец, выравнивается тон кожи. В процессе прохождения полного курса из 6-12 сеансов заметно сокращаются морщины, разглаживаются складки, а контур лица приобретает четкость.
Благодаря тому, что лимфодренажный массаж лица активирует естественные регенерирующие силы тканей, начинают активно вырабатываться эластин и коллаген. Это «строительные материалы» для кожи, отвечающие за ее тонус, молодость, здоровый внешний вид. С возрастом их количество снижается, но правильный уход и процедуры стимулируют выработку, тормозят процесс старения.
Полный курс лимфодренажа по эффекту сравним с омолаживающими инъекционными методиками. При этом воздействие полностью безболезненно, не имеет долгого восстановительного периода. Регулярное посещение массажиста дает стойкий омолаживающий эффект, улучшает состояние кожи.
Самомассаж лица
В Интернете встречаются техники домашнего лимфодренажного массажа для самостоятельного выполнения. Однако такие процедуры могут быть травматичными, поскольку на лице много нервных окончаний, хрупких сосудов.
Профессиональные массажисты знают анатомию лица, пути лимфотока. Если массировать кожу в неправильных местах и направлениях, можно получить синяки, застой лимфы, бугорки, высыпания, новые морщины, заломы. Неправильная техника выполнения лимфодренажа усиливает отечность и пастозность тканей.
Комбинация с другими процедурами
Лимфодренажный массаж лица дополняет малоинвазивные и неинвазивные процедуры по уходу за кожей:
- поверхностный кислотный пилинг;
- скрабирование;
- мезо- и плазмотерапию;
- микротоковую терапию;
- радиочастотный лифтинг.
После сеанса усиливается не только лимфоток, но и местное кровообращение, что повышает эффективность последующего ухода. В завершении массажа лица можно нанести на кожу увлажняющую сыворотку, сделать очищающую или тонизирующую маску, наложить патчи на область под глазами.
Противопоказания к процедуре
Основные противопоказания к лимфодренажному массажу:
- купероз;
- нарушения работы лимфосистемы;
- ЛОР-заболевания, повышенная температура;
- патологии дыхательной системы;
- аллергические и другие кожные высыпания;
- тонкая подкожно-жировая клетчатка;
- онкологические заболевания;
- период обострения инфекции герпеса;
- невралгия лицевых нервов.
Массажи не проводятся при соматических нарушениях работы сердца, почек и эндокринной системы. Также лимфодренаж не рекомендован во время менструации, беременности, лактации.
Перед назначением процедуры следует рассказать врачу обо всех заболеваниях и возможных аллергических реакциях, чтобы специалист определил, есть ли у вас показания и противопоказания к процедуре.
Косметология в центре «Академия VIP»
Лимфодренажнай массаж лица – это приятный и быстрый способ улучшить состояние кожи, избавиться от морщин и напряжения лицевых мышц. С помощью массажа можно наладить работу лимфатической системы, избавиться от темных кругов, мешков под глазами, утренних отеков, припухлостей. Но очень важно, чтобы процедура выполнялась опытным массажистом, знающим анатомию лица и верное направление тока лимфы.
![Методы функциональной диагностики сердечно-сосудистых заболеваний]()
Методы функциональной диагностики сердечно-сосудистых заболеваний
![Лапароскопия яичника]()
![Пред — и послеоперационное ведение пациента врачом дерматокосметологом]()
Пред — и послеоперационное ведение пациента врачом дерматокосметологом
Читайте также: