Хирургическая анатомия печени - топография сегментов
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Печень-располагается в верхнем отделе брюшной полости ассиметрично по отношению к срединной линии тела. Еебольшая часть занимает правое подреберье и надчревную область, меньшая часть-в левом подреберье. Имеет клиновидную форму. Различают: верхнюю заднюю и нижнюю поверхности, отделенные руг о друга передним, верхним, нижним краями. Передний край-переход передней поверхности в нинюю-острый, остальные покатые. У взрослых длинна-25-30см, ширина-15-20си, высота-9-14см. верхняя поверхность печени-диафрагмальная-выпуклая и гладкая. Печень имеет две поверхности: верхнюю (диафрагмальную) инижнюю (висцеральную), а также два края. Нижний край острый с двумя вырезками – вдавление от желчного пузыря и вырезки круглой связки печени. Задний край закругленный и обращен к задней брюшной стенке. Верхняя поверхность выпуклая и гладкая. На ней проходит серповидная связка и делит печень на неравные доли: правую-верхнюю, левую-меньшую. Нижняя поверхность печени-висцеральная, плоская и вогнутая, имеет две продольные и одну поперечную борозды (вдавления от прилегающих органов). Две продольные борозды и глубокая поперечная борозда разделяют ее на 4 доли: правую, левую, квадратная и хвостатая. Квадратная – между передними отделами продольных борозд,хвостатая – между их задними отделами. Разделены эти доли поперечной бороздой. Кроме двух долей различают 5 секторов и 8 наиболее постоянных сегментов. Сегменты, группируясь вокруг ворот, формируют сектора. Долей, сектором и сегментом называют участок печени, имеющий обособленное кровоснабжение, желчный отток и лимфоотток. Левая продольная борозда сплошная- глубокая щель, отделяющая левую долю печени от правой в переднем ее отделе есть круглая связка печени, в заднем-венозная (от от левой ветки воротной вены к нижней полой). Правая продольная борозда не сплошная-ее прерывает хвостатый отросток. Ямка желчного пузыря в передней части и борозда нижней полой вены в задней. Поперечная борозда соответствует воротам печени.
Ворота печени:Поперечная борозда соответствуетворотам печени, porta hepatis. впечень через воротавходят правая и левая ветви собственной печеночной артерии и правая и левая ветви воротной вены. Из ворот печени выходят правый и левый печеночные протоки.
Скелетотопия: верхняя граница: по левой среднеключичной линии – V межреберье; по правой парастернальной – V реберный хрящ; по правой среднеключичной линии – IV межреберье; по правой среднеподмышечной – VIII ребро; у позвоночника – XI ребро.
Нижняя граница: по правой среднеподмышечной линии – X межреберье; по срединной линии – середина расстояния между пупком и основанием мечевидного отростка; левую реберную дугу пересекает на уровне VI реберного хряща. Отношение к брюшине: мезоперитонеальный орган (непокрыты ворота и дорсальная поверхность).
Синтопия: сверху – диафрагма; спереди – передняя брюшная стенка и диафрагма; сзади – X и IX грудные позвонки, ножки диафрагмы, пищевод, аорта, правый надпочечник, нижняя полая вена; снизу – желудок, луковица, верхний изгиб и верхняя четверть нисходящего отдела двенадцатиперстной кишки, правый изгиб ободочной кишки, верхний полюс правой почки, желчный пузырь.
1. Венечная связка фиксирует печень к нижней поверхности диафрагмы во фронтальной плоскости. У правого и левого краев печени она переходит в правую и левую треугольные связки.
2. Серповидная связка располагается в сагиттальной плоскости между диафрагмой и выпуклой диафрагмальной поверхностью печени на границе ее правой и левой долей.
3. Круглая связка печени находится между пупком и воротами печени в свободном крае серповидной связки и представляет собой частично облитерированную пупочную вену.
4. От висцеральной поверхности печени к соответствующим органам направляются печеночно-желудочная,печеночнодвенадцатиперстная ипеченочно-почечная связки.
Кровоснабжение-Особенностью кровеносной системы печени является то, что кровь к ней доставляется двумя сосудами: собственной печеночной артерией и воротной веной. Собственная печеночная артерия является ветвью общей печеночной артерии, а последняя – ветвью чревного ствола. Она проходит слева от общего желчного протока между листками печеночно-двенадцатиперстной связки к воротам печени и делится на правую и левую ветви. Правая ветвь кровоснабжает правую долю печени, и, как правило, отдает пузырную ветвь к желчному пузырю, левая ветвь кровоснабжает левую долю печени. Воротная вена отводит к печени венозную кровь от всех непарных органов брюшной полости. Ствол ее формируется позади головки поджелудочной железы из селезеночной и верхней брыжеечной вен. Пупочная вена находится в круглой свяке печени и впадает в левый ствол воротной вены; облитерирована вблизи пупочного кольца. Околопупочные вены находятся в круглой свяке печени, впадают в воротную вену; несут кровь от передней брюшной стенки. Венозный отток от печени осуществляется системой 3-4печеночных вен, которые впадают в нижнюю полую вену в том месте, где она тесно прилегает к задней поверхности печени.
В иннервации печени принимают участие нервные ветви, идущие из чревного сплетения, из блуждающих и правого диафрагмального нервов. У ворот печени из них формируются переднее и заднее печёночные сплетения, нервные проводники которых по соединительно-тканнымпрослойкам распространяются по всему органу.
Лимфоотток от печени осуществляется в лимфатические узлы, расположенные у ворот печени, в правые или левые желудочные, чревные, предаортальные, нижние диафрагмальные и поясничные узлы.
Речь о швах печени может возникнуть лишь в случае травм печени, также, конечно, этими швами завершается всякая резекция печени. Из-за исключительно обильной васкуляриза-ции печени при травмах или операционных ранах печени возникает необходимость в чрезвычайно основательном и точном гемостазе (а также в устранении просачивания желчи). Паренхима печени, богатая клетками и бедная соединительной тканью, настолько мягкая, что швы в ней легко прорезаются. Наложение швов на печень задача очень трудная. Нужно стремиться к тому, чтобы создать для шва более прочную основу, с большой поверхностью. Подклад кой может служить участок отделенной от диафрагмы серповидной связки печени, рассеченной круглой связки печени или подтянутого большого сальника и пр. В Венгрии Gerendds создал из человеческого фибрина специальные пуговицы, которые Drobni успешно применял при резекции печени для подкладки под крупные П-образные швы. Нити опираются на фибриновую пуговицу и не прорезаются. Фибриновые пуговицы спустя некоторое время бесследно рассасываются. В связи с эпохой распространения и использования синтетических материалов в медицине делались и различные попытки покрывать рану печени синтетической сеткой различной густоты. Однако это не принесло успеха, и сейчас от такого метода все уже отказались, так как не рассасывающийся чужеродный материал большой массы в течение многих месяцев и даже лет давал нагноение.
Хирургическая анатомия печени - топография сегментов
Хирургическая анатомия печени - топография сегментов
Печень имеет четко выраженное сегментарное строение, которое в основном определяется архитектоникой печеночных вен и сопутствующих им желчных протоков.
Для хирургии повреждений имеет значение тот факт, что каждый сегмент печени и каждая доля имеют в большинстве случаев одну сосудисто-секреторную ножку, окруженную соединительно-тканной оболочкой (капсула Глиссона), что при вмешательстве по поводу ранения печени дает возможность быстро выделить ножку сегмента.
Правая печеночная вена структурирует два заднебоковых сегмента (VI и VII) и два переднемедиальных (V и VIII). Левая печеночная вена определяет границы двух передних сегментов (III и IV) и одного заднего (II). Что касается I сегмента (так называемая доля Шпигеля), то этот задний сегмент прилежит непосредственно к нижней полой вене. Каждому сегменту соответствует свой желчный проток, которые потом сливаются в правый и левый долевые желчные протоки.
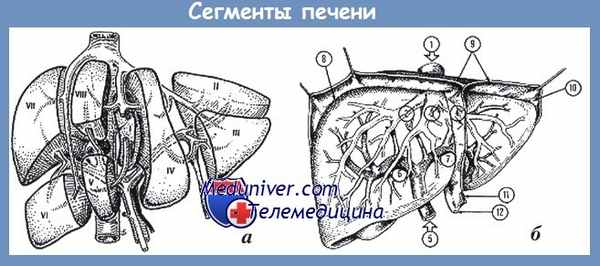
а — сегменты печени (I-VIII); б — архитектоника сосудов и связки печени:
1 — нижняя полая вена.
Печеночные вены: 2 — правая; 3 — средняя, 4 — левая.
Воротная вена: 5 — основной ствол; 6 — правая ветвь; 7 — левая ветвь.
Связки печени: 8 — левая треугольная; 9 — коронарная; 10 — правая треугольная; 11 — серповидная; 12 — круглая
Воротная вена представляет собой также бесклапанный тонкостенный сосуд диаметром около 8 мм, через который проходит 75% всей поступающей в печень крови. В воротах печени она делится на правую и левую ветви, которые затем переходят в сложную капиллярную систему, обеспечивая основные обменные процессы.
При ранениях живота следует учитывать взаимоотношение ствола воротной вены и головки поджелудочной железы: в 35 % случаев вена находится позади головки, в 42% случаев — частично в паренхиме головки и в 23% случаев она проходит в толще паренхимы головки поджелудочной железы.
Артериальное кровоснабжение печени осуществляется через общую печеночную артерию, которая, являясь крупной ветвью (0,5-0,8 см в диаметре) чревного ствола, проходит по правой внутренней ножке диафрагмы вдоль верхнего края поджелудочной железы до печеночно-двенадцатиперстной связки, где на уровне привратника, не доходя на 1-1,5 см до стенки общего желчного протока, делится на a. gastroduodenalis и собственно печеночную артерию (a. hepatica propria).
Диаметр собственной печеночной артерии колеблется от 3 до 6 мм, длина от 0,5 до 3 см. В самом начале от нее отходит правая желудочная артерия, а собственная печеночная артерия идет в составе иеченочно-двенадцатиперстной связки глубже холедоха и впереди воротной вены, разделяясь затем на правую и левую ветви. Правая печеночная артерия диаметром 2-4 мм и длиной от 2 до 4 см снабжает правую долю печени и желчный пузырь, левая (несколько тоньше и короче) снабжает левую долю.
Следует помнить, что в воротах печени на уровне глиссоновой капсулы обе ветви печеночной артерии дают множество мелких ветвей, образующих густую сеть коллатералей, что требует тщательного выполнения гемостаза в этой области.
Кроме того, архитектоника сосудов печени и их взаимоотношение с желчными протоками (особенно это касается правой печеночной артерии) достаточно изменчивы, и при хирургических манипуляциях в области ворот необходимо предельное внимание и тщательная препаровка под контролем зрения.
Учебное видео сегментарное строение печени на схеме
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
52.Хирургическая анатомия печени. Ворота печени, долевое и сегментарное строение. Оперативные доступы к печени. Остановка кровотечения при повреждениях печени. Понятие об анатомических резекциях.
- нижний край печени по средней подмышечной линии – десятый межреберный промежуток, середина расстояния между пупком и основанием мечевидного отростка.
Верхняя пов-ть примыкает к диафрагме, передняя к диафрагме и передней брюшной стенке,задняя – к X,XIгрудным позвонкам, большому отделу пищевода, аорте, правому надпочечнику. Нижняя пов-ть – желудок, верхнюю часть 12-перстной к-ки,, часть ободочной киш-ки, верхний полюс правой почки.
К органам идут: lig.hepatogatricum,lig.hepatoduodenale, составляющие малый сальник,lig.hepatorenale.
Печень расположенная мезоперитонеально.
Сегментарное строение печени:
По внутриорганному ветвлению воротной вены, печеночной артерии, желчных протоков печень делится на 2 доли (выделяют квадратную и хвостатую доли, которые принято относить к правой доле), 4 сектора, 8 сегментов ( в каждой из долей печени выделяют по четыре сегмента. Сегменты печени принято нумеровать против хода часовой стрелки вокруг портальных ворот, начиная с хвостатой доли).Сегменты группируясь образуют сектора.
Сегменты III и IV образуют левый парамедианный сектор, левый латеральный сектор включает только сегмент II, в правый парамедианный сектор - сегменты V и VIII, в правый латеральный сектор — сегменты VI и VII, сегмент I- дорсальный сектор (моносегментарный).

Ворота печени:Поперечная борозда соответствуетворотам печени, porta hepatis. впечень через воротавходят правая и левая ветви собственной печеночной артерии и правая и левая ветви воротной вены. Из ворот печени выходят правый и левый печеночные протоки.
Оперативные доступы к печени:
- верхний срединный разрез с добавлением поперечного ( Т-образный)
- угловой разрез в области правого подреберья (Рио Бранко, по Федорову)
Остановка кровотечения при повреждениях печени:
- наложение печеночного шва (по Кузнецову и Пенскому)
- пластика сальником, при массивных кровотечениях
- ! временная остановка кровотечения: вставление пальца в винслово отверстие, а большим пальцем придавливают триаду
Анатомические резекции:
Различают атипичные (краевая, клиновидная, поперечная) и типичные (анатомическая) резекции печени. К краевой и клиновидной резекции печени прибегают при необходимости удаления периферических участков печени.
Типичные анатомические резекции печени производятся с учетом внутриорганной структуры печени. При этом предварительно перевязывают элементы глиссоновой ножки и печеночные вены удаляемой части.
Различают сегментарные резекции печени, резекцию правой и левой половин печени (правосторонняя и левосторонняя гемигепатэктомия),резекцию доли печени(лобэктомия).
Тут вы можете оставить комментарий к выбранному абзацу или сообщить об ошибке.
Хирургическая анатомия печени - топография сегментов
Резекции печени посвящено много работ как в российской, так и в зарубежной литературе [1, 2]. На заре развития хирургической гепатологии описаны методы атипичных резекций, проводимых без строгого учета внутриорганной архитектоники сосудов и желчных протоков. Печень делили на доли по расположению борозд и месту фиксации связочного аппарата так, как было описано еще древними анатомами. Начиная с середины прошлого века появляются работы по изучению сегментарного строения печени. Значительный вклад в изучение внутрипеченочной ангиоархитектоники внес C. Couinaud, он основывался на анатомии воротной вены (ВВ) [3]. С течением времени анатомическая резекция перестала быть эксклюзивной операцией и с увеличением радикализма хирургического лечения опухолей печени получала все большее распространение среди хирургов. За последние 15—20 лет возможности хирургического лечения значительно расширились. Это связано не только с внедрением новых хирургических технологий, совершенствованием анестезиологического пособия, но и с доскональным изучением особенностей строения внутрипеченочного сосудистого русла и физиологии органа [4—6]. В дооперационном периоде ключевым этапом для понимания строения сосудистой структуры печени и топической локализации очагового поражения является диагностика с помощью современных ультразвуковых и лучевых методов [7]. Визуализируют портальные вены, получают гемодинамические характеристики портального кровотока с помощью УЗИ с допплеровским эффектом. Использование современных мультиспиральных компьютерных томографов высокого разрешения, позволяющих выполнять трехмерную реконструкцию исследуемого объекта, привело к существенному улучшению визуализации сосудистой анатомии печени [8].
Несмотря на большое количество работ по анатомии, считаем необходимым обратить внимание на ряд важных с хирургической точки зрения вопросов строения и индивидуальной вариабельности внутрипеченочной ангиоархитектоники. Как показывают исследования [9—11], наибольшую вариабельность в строении наблюдают у правой ветви ВВ, соответственно, наибольшие технические сложности встречаются именно при операциях на правой доле печени. Сведения по анатомии и технике резекций печени являются результатом обобщения данных литературы и нашего опыта. Мы изучили внутрипеченочную ангиоархитектонику правой доли печени на секционном материале путем изготовления рентгеноангиограмм, коррозионных препаратов, а также сопоставили и интерпретировали результаты с клиническими данными, полученными при анализе рентгеновских и компьютерных портограмм.
Таким образом, актуальность проблемы заключается в необходимости дальнейшего совершенствовании техники резекции печени, что требует не только улучшения знаний в области индивидуальных топографо-анатомических особенностей сосудистой системы печени, но и применения современных хирургических технологий. Это позволит максимально безопасно проводить оперативные вмешательства на печеночной ткани за счет снижения травматичности и повышения радикализма оперативного пособия.
Цель исследования — изучение особенностей хирургической анатомии внутрипеченочного портального русла правой доли печени в контексте оперативного вмешательства.
Материал и методы
Приведен анализ результатов 260 исследований, включающих изучение секционного (n=60) и клинического (n=200) материала. Анатомическая часть работы основана на изучении хирургической анатомии ВВ на 60 препаратах. Основное условие подбора материала для работы — отсутствие влияния на сосудистую анатомию печени очаговых образований. После антропометрического исследования производили вскрытие трупов и изъятие печени. При помощи сантиметровой ленты и весов изучали органометрию органа (масса печени, длина, ширина и толщина правой и левой долей). На готовых коррозионных препаратах ВВ определяли углы деления основного ствола ВВ, количество ветвей, длину и диаметр сосудов. В качестве основных признаков, позволяющих выделить типы телосложения, приняты distantia jugulopubica и длина тела (рост). Различали долихоморфный тип (индекс относительной длины туловища менее 28,5), мезоморфный (8,5—31,5) и брахиморфный (более 31,5).

Согласно Г.Е. Островерхову (1972), трупы, включенные в исследование, разделили на три группы в зависимости от типа телосложения: 1-я группа — с долихоморфным типом телосложения, 2-я — с мезоморфным, 3-я — с брахиморфным (табл. 1). Таблица 1. Антропометрические параметры типов телосложения трупов, вошедшие в анатомическую часть работы
Наполняли ВВ рентгеноконтрастной массой с дальнейшей рентгенографией. Инъекцию контрастного вещества осуществляли путем тугого наполнения внутриорганной сосудистой сети системы ВВ через основной ствол либо через ее главные притоки (левая желудочная, селезеночная или верхняя брыжеечная вена). По завершении рентгенологической стадии исследования заливали венозное русло раствором протокрила до полного его застывания с последующим помещением органа в концентрированную соляную кислоту на 2—3 нед для приготовления коррозионного препарата.
Клиническая часть работы основана на изучении компьютерных спленопортограмм и рентгеновских прямых портограмм у 200 пациентов. Обследование больных включало антропометрию с дальнейшим определением типа телосложения. Измеряли рост больного, затем яремно-лонное расстояние. Пациенты разделены на группы по типам телосложения: долихоморфный, мезоморфный, брахиморфный.
Результаты и обсуждение

Установлено, что правая ветвь ВВ имеет более разнообразные варианты ветвления, чем левая, что и послужило поводом для ее детального изучения. Внешняя форма печени и ангиоархитектоника ВВ взаимосвязаны, поэтому в определенной степени на основании визуального интраоперационного осмотра органа можно предположить анатомические особенности строения сосудистого русла. На анатомическом и клиническом материале подтверждены различия в метрических показателях сосудистой системы печени в зависимости от типа телосложения (табл. 2). Таблица 2. Метрические показатели печени в зависимости от типа телосложения
Необходимо отметить, что пол и возраст не оказывали достоверного влияния на метрические показатели печени и ее портальной системы.
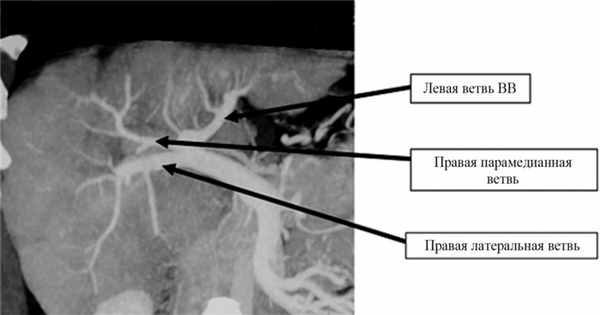
На анатомическом материале изучена срединная фиссура и положение бифуркации ствола ВВ относительно последней. Локализация бифуркации ВВ — один из ключевых хирургических интересов в контексте оперативного пособия. Установлено, что срединная щель при долихоморфном и мезоморфном типах телосложения наклонена медиально под углом 70—85° (78,0±3,4°). У субъектов с брахиморфным типом телосложения отмечено наличие прямого угла между срединной щелью и нижней поверхностью печени. Объясняется это присутствием более выраженного и широкого IV сегмента, что подтверждено рядом других авторов [7, 9]. В 49 случаях ствол ВВ делился на ветви I порядка справа от срединной фиссуры, в остальных случаях — на уровне срединной щели или левее от нее. Местоположение срединной фиссуры определяли путем раздельной заливки браншей ВВ либо при отгибании или отделении правой и левой ВВ коррозионного препарата. Длина правой бранши ВВ составила 0,5—3,5 см (Ме 2,8 см). Данная ветвь разделялась на правую парамедианную и правую латеральную вены в паренхиме печени в области V сегмента на расстоянии от 0,5 до 2,2 см (Ме 1,7 см). Эти метрические показатели подтверждены и на клиническом материале при анализе прямых портограмм и компьютерных спленопортограмм.
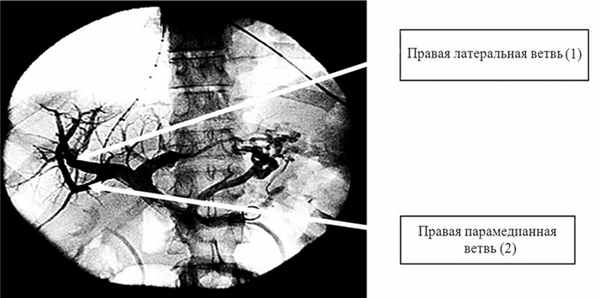
Ствол ВВ делится на правую и левую ветвь I порядка под углом 90—180° (125,0±21,5°). В 219 (84,2%) случаях правая бранша ВВ дихотомически разделялась на правую парамедианную и правую латеральную вены. Правая парамедианная вена отходит от передней верхней поверхности правой ВВ и принимает восходящее направление, уходя вглубь печени, снабжая кровью V и VIII сегменты, в то время как правая латеральная вена снабжает кровью VI и VII сегменты (рис. 1). Рис. 1. Больной С., 76 лет. Прямая портограмма. Видно деление правой бранши воротной вены.
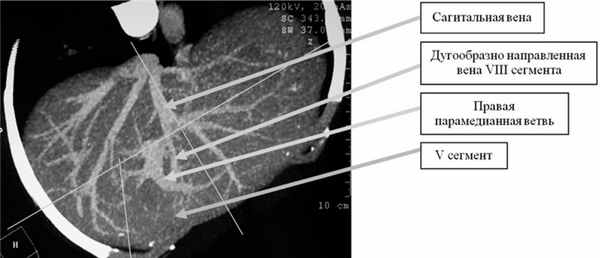
С хирургической точки зрения атипичная резекция V сегмента не является трудоемкой операцией, но сегментэктомия в пределах его анатомических границ представляет собой сложную задачу и в большинстве случаев невыполнима. Объясняется это не только тем, что этот сегмент занимает небольшой участок паренхимы правой доли печени, но и дугообразным прохождением через его ткань вверх правой парамедианной вены. Последняя идет по направлению к диафрагмальной поверхности печени и отдает конечные ветви к V и VIII сегментам (см. рис. 1 и 2). Рис. 2. Больной Р., 49 лет. Компьютерная портокаваграмма. Кровоснабжение V и VIII сегментов печени.
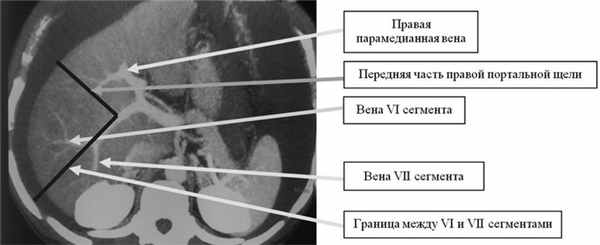
Кровоснабжение VI сегмента более благоприятное в хирургическом плане по сравнению с другими сегментами правой доли. Это обусловлено не только тем, что он в большинстве случаев (n=188, 72,3%) снабжается кровью одной веной, но и тем, что вены этого сегмента располагаются близко к висцеральной поверхности печени и легче достижимы для хирургических манипуляций (рис. 3). Рис. 3. Больной Ц., 54 года. Компьютерная портограмма. Кровоснабжение VI и VII сегментов печени.

В случае, когда сосудисто-секторальная ножка залегает глубоко в паренхиме, выделять ее со стороны ворот сложно и небезопасно, в этом случае можно прибегнуть к фиссуральному способу резекции VI сегмента, ориентируясь на проекцию правой портальной фиссуры (рис. 3). В связи со значительной вариабельностью анатомии правой бранши ВВ границы между сегментами правой латеральной и правой парамедианной доли вариабельны. Интраоперационно определить топографию правой портальной щели очень трудно. Для этого приходится руководствоваться только внешними ориентирами и предоперационными методами обследования системы ВВ. В таких случаях необходимо ориентироваться на направление правой парамедианной вены и ее латеральных ветвей, что свидетельствует о границе между V и VI сегментами, т. е. на локализацию переднего отдела правой портальной щели (см. рис. 3). При этом неточное рассечение фиссуры увеличивает кровоточивость и повышает риск повреждения ветвей правой печеночной вены. Перевязывать главный венозный сосуд VI сегмента необходимо на 1 см дистальнее от места бифуркации правой латеральной вены, убедившись при этом, что проксимальнее отсутствует отхождение субсегментарных ветвей (рис. 4). Рис. 4. Правая доля печени рассечена в передней части правой портальной фиссуры. Экстракапсулярно выделена сосудисто-секторальная ножка VI сегмента (интраоперационная фотография). Как правило, ножка сегмента располагается параллельно нижней поверхности печени. Для выполнения сегментэктомии разделяют только переднюю часть междолевой фиссуры, ограничивающую сегмент, затем печень пересекают по межсегментарной плоскости, отделяющей передний сегмент от заднего, VII, сегмента. После рассечения печени по ходу щелей, ограничивающих сегмент, и перевязки сосудисто-секторальных структур часть печени отделяют и удаляют. Для остановки паренхиматозного кровотечения мы используем плазменную аргонную коагуляцию либо фиксацию гемостатической губки к раневой поверхности узловыми швами.
Сегмент VII снабжается кровью обычно конечной частью правой латеральной вены (см. рис. 3). Условная граница между VI и VII сегментами проходит через ее бифуркацию. Резекция VII сегмента представляет собой сложную задачу. Отметим, что атипичная резекция сегментов возможна в том случае, если удаляется паренхима органа с конечными ветвями сосудисто-секторальных структур, в противном случае происходит нарушение кровоснабжения с последующей ишемизацией остающихся тканей.
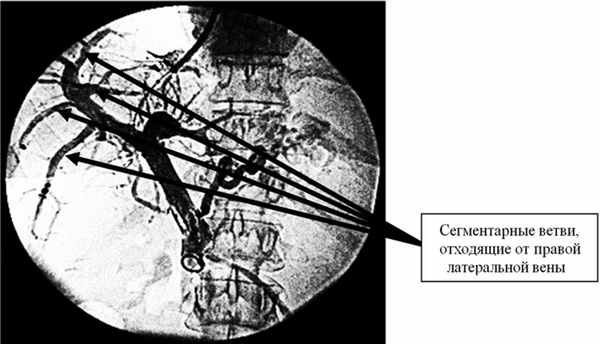
Вторым по частоте типом ветвления правой ветви ВВ является дугообразный сосуд с радиально отходящими сегментарными ветвями на всем его протяжении (рис. 5). Рис. 5. Больной Р., 45 лет. Прямая портограмма. Выделены сегментарные ветви, отходящие от правой латеральной вены. Особенностью явилось полное отсутствие правой парамедианной ветви. Такой тип анатомии встретился в 32 (12,3%) случаях. Границы сегментов в подобных случаях трудноопределимы. Как правило, такой вариант строения ВВ сочетается с дорсальным расположением ворот печени. Передние сегменты довольно массивные и длинные, а задние маленькие. В таком органе вены, снабжающие V и VI сегменты, крупные и длинные, а вены, снабжающие VII и VIII сегменты, короткие и небольшие.

При этом варианте строения сосудистого русла анатомические сегментэктомии представляют собой значительные сложности, а в некоторых случаях даже невыполнимы. На протяжении правой латеральной вены к каждому из сегментов отходит несколько сегментарных (субсегментарных) сосудов, которые снабжают кровью небольшую полоску печеночной ткани (см. рис. 5). Особенность указанной ангиоархитектоники заключается в том, что у таких пациентов возможно выполнять обширные атипичные резекции правой доли без опасения повредить какой-либо главный сегментарный сосуд соседнего сегмента. На рис. 6 отображена Рис. 6. Больная В., 42 года. Атипичная резекция V—VII сегментов (интраоперационная фотография). атипичная резекция V—VII сегментов. Признаков ишемии ткани вблизи границ резекции не выявлено. Цвет печени не изменился. На раневой поверхности прослеживается ход правой латеральной вены.

Приводим редкие случаи (3 препарата, 1,1%), где отмечена транслокация правой парамедианной ветви ВВ в медиальную сторону, т. е. основной ствол ВВ делился на правую латеральную вену и левую браншу, в то время как правая парамедианная вена отходила от левой бранши ВВ на расстоянии 1,2 см от места бифуркации основного ствола (рис. 7). Рис. 7. Фотография коррозионного препарата воротной вены (ВВ) № 14. Труп мужчины мезоморфного типа телосложения. 1 — правая латеральная ветвь ВВ отходит от ствола ВВ; 2 — правая парамедианная ветвь ВВ отходит от левой бранши ВВ; 3 — левая бранша ВВ. При таком варианте анатомии ствол правой латеральной вены можно ошибочно принять за правую ВВ либо, что еще опаснее, принять вену VI сегмента за правую парамедианную.
Трифуркация ВВ выявлена в 6 (2,3%) случаях по результатам компьютерных спленопортограмм (рис. 8). Рис. 8. Больная П., 76 лет. Компьютерная портограмма. Выделена трифуркация воротной вены. При этом правая парамедианная ветвь отходила от бифуркации основного ствола ВВ и являлась более скрытой в паренхиме, нежели при типичном типе ветвления.
Два последних варианта анатомии ВВ в клинической практике хирурга встречаются редко. Однако всегда следует помнить о различных вариациях ветвления и не перевязывать ни одного сосуда в воротах печени, не удостоверившись в его принадлежности к определенной доле или определенному сегменту печени.
При изучении рентгеноанатомии ветвей ВВ мы обратили внимание на вены I—III порядка. Эти сосуды считаем основными в сегментарном кровоснабжении органа, и именно они требуют тщательной, прецизионной препаровки с последующим клипированием для снижения интраоперационного кровотечения. От вен II порядка отходят вены последующих порядков, которые являются внутрисегментарными. Так, вены III порядка отходят под различными углами и имеют длину от 15,2 до 26,2 мм (19,5±6,1), диаметр от 2,4 до 5,6 мм (4,7±1,5) в зависимости от типа телосложения и доли печени. Связь между бассейнами вен II порядка осуществляется начиная с вен III порядка. Диаметр вен последующих порядков незначительный (менее 2 мм), что позволяет коагулировать эти сосуды при помощи биполярной коагуляции (с использованием аппарата Liga Sure (Valleylab, США) и ультразвукового скальпеля HARMONIC (Johnson & Johnson, США), плазменной аргонной коагуляции без увеличения интраоперационной кровопотери, время оперативного вмешательства при этом сокращается.
При планировании сегментэктомий либо гемигепатэктомии важным считаем степень закрытия ворот печеночной паренхимой. Раздельная и экстракапсулярная перевязка ветвей ВВ возможна при открытом типе печени. Среди 60 анатомических препаратов вне зависимости от типа телосложения ворота открытого типа установлены в 9 (15%) случаях, промежуточного — в 14 (23,3%) случаях, закрытого — в 27 (61,7%) случаях. При воротах закрытого типа отмечаются технические сложности в мобилизации и препаровке ветвей ВВ, что может привести к ятрогенному повреждению сосудов и обильному кровотечению. В таких ситуациях при планировании анатомической резекции необходимо раздвигать клетчатку области ворот печени диссектором и проводить лигатуру под выделяемый сосуд для его четкой идентификации. Для уменьшения травматичности вмешательства и снижения кровопотери мы используем аппарат CUSA (Integra Life Sciences, США) с целью прецизионной мобилизации ветвей ВВ на стороне удаляемой части органа.
Таким образом, у объектов и лиц с брахиморфным типом телосложения все метрические показатели внутрипеченочных сосудов достоверно отличаются от таковых у объектов и лиц долихоморфного соматотипа. Оперативные вмешательства на правой доле печени могут представлять значительные технические сложности в связи со значительной вариабельностью анатомии правой ветви В.В. Выполнению анатомических и атипичных резекций печени должно предшествовать предоперационное определение индивидуальных вариантов анатомии магистральных сосудов печени, для оценки которых надежным методом является спиральная компьютерная томография с болюсным усилением (компьютерная портография). С целью повышения абластичности вмешательства при опухолевом поражении печени целесообразно выполнять анатомические резекции, учитывая сегментарность кровоснабжения печеночной ткани. При поверхностно расположенных опухолевых узлах возможно выполнение краевых или клиновидных атипичных резекций. Использование CUSA позволяет контролировать интраоперационную кровопотерю и деликатно мобилизовывать и перевязывать крупные сосудистые структуры, особенно если производится резекция фиссуральным методом.
Хирургическая анатомия печени
Печень — непарный орган, занимающий область правого поддиафрагмального пространства. Левым краем она заходит частично и в левое поддиафрагмальное пространство. Масса печени взрослого человека — примерно 1 500 г. Эта величина может значительно варьировать при различных патологических процессах, как в сторону увеличения (опухоли, паразитарные заболевания), так и в сторону уменьшения (атрофический цирроз).
Занимая зону правого поддиафрагмального пространства, печень соприкасается с рядом важных образований этой области — диафрагмой, желудком, двенадцатиперстной кишкой, головкой поджелудочной железы, поперечно-ободочной кишкой, правым надпочечником и почкой.
Топография печени
При развитии патологических процессов они могут вовлекать соседние органы (гнойные заболевания, опухоли, альвеококкоз), а при поражении этих органов печень может вторично вовлекаться в патологический процесс.
Печень почти полностью покрыта брюшинным листком. Последний отсутствует по ходу связок, прикрепляющих орган к диафрагме, в зоне вхождения в нее сосудов и выхода желчных путей (глиссоновы ворота) и на небольшом трапециевидном участке задних отделов, где она непосредственно соприкасается с забрюшинной клетчаткой. В этой зоне через ложе резецированного XII ребра или через подреберный разрез справа возможно осуществить внебрюшинный доступ к задним отделам органа, в частности для вскрытия и дренирования гнойников задней локализации.
На нижней поверхности органа, примерно в центре, находится место вхождения в печень крупных сосудов и выхода желчных путей — глиссоновы ворота. Артериальная кровь поступает в печень по собственной печеночной артерии (a. hepaticapropria) и по воротной вене (v. portae). Количественное соотношение крови, поступившей в печень через эти сосуды, примерно таково, что около 25% протекает по печеночной артерии и 75% — по воротной вене.
По данным большинства исследователей, только в 2/3 случаев печеночная артерия и воротная вена делятся в воротах на правую и левую ветви. Иногда встречаются другие варианты, частота которых колеблется. По данным B.C. Шапкина, бифуркация воротной вены встречается в 86%, трифуркация — в 6,55%, а квадрифуркация — в 1,58% наблюдений. Бифуркация печеночной артерии встречается в 66%.
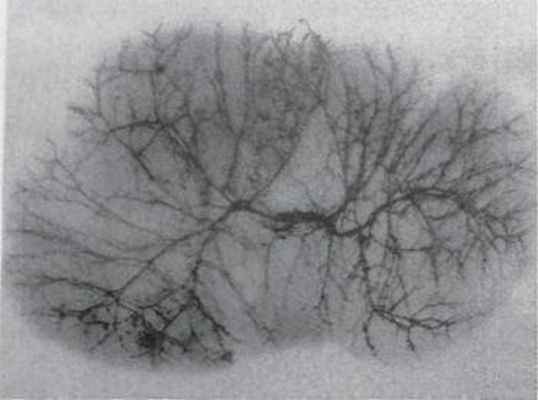
Артерии печени (коррозионный препарат)

Отток крови от печени происходит через систему трех печеночных вен, которые, сближаясь между собой на задней поверхности печени, впадают в нижнюю полую вену, проходящую в одноименной борозде на границе правой и левой половин печени. Проходящие вне печени участки тонкостенных печеночных вен очень короткие (2-8 мм), что весьма осложняет их изолированную лигатуру и часто ведет к повреждению стенок сосудов при попытках их изолированной перевязки. Удобнее лигировать их через ткань печени [Крылова, 1963].
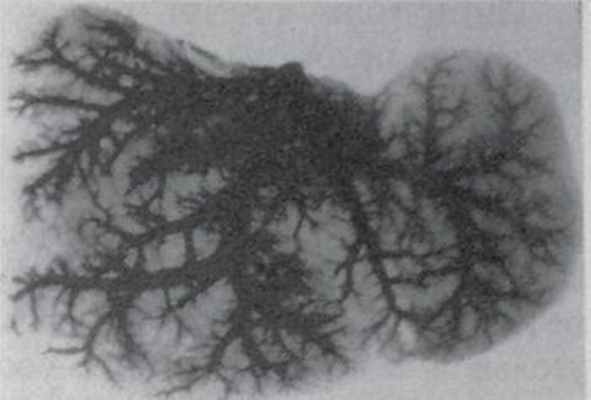
Правый и левый желчные протоки, дренирующие соответствующие половины органа, в 75% сливаются в печеночный проток в воротах.
С практической точки зрения следует учитывать факт расположения крупных сосудисто-протоковых структур печени ближе к ее нижней поверхности. Эти образования лежат на глубине 1,5—2 см от поверхности, что следует учитывать при оперативных вмешательствах. С диафрагмальной же поверхности печени на значительной глубине встречаются лишь сосуды и протоки 3-4-го порядка.
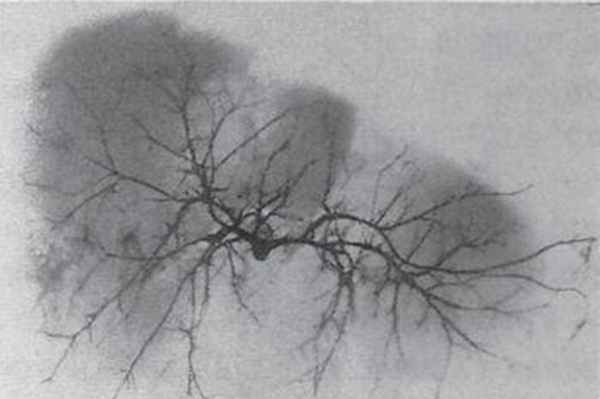
Лимфоотток от печени осуществляется через лимфатические узлы ворот, печеночно-двенадцатиперстной связки и забрюшинного пространства.

Иннервация печени происходит за счет печеночных сплетений брюшной полости с участием нерва Латарже от переднего ствола блуждающею нерва.
Дупликатуры брюшины, переходящие на печень с диафрагмы и органов брюшной полости, образуют связочный аппарат, фиксирующий орган к диафрагме, задней брюшной стенке и связывающий печень с желудком и двенадцатиперстной кишкой. К диафрагме печень прикрепляется с помощью серповидной, полулунной и треугольной связок, которые не соответствуют структурным элементам органа и выполняют только функции его фиксации.
От ворот к области двенадцатиперстной кишки проходит имеющая большое практическое значение печеночно-двенадцатиперстная связка (lig. hepato-duodenale), свободный край которой ограничивает спереди отверстие, ведущее в полость малого сальника (foramen Winzlomi), а в толще ее проходят жизненно важные образования глиссоновых ворот (печеночная артерия, воротная вена и общий желчный проток). Влево печеночно-двенадцатиперстная связка переходит в печеночно-желудочную, составляющую значительную часть малого сальника.
От внутренней поверхности пупка к области глиссоновых ворот тянется шнуровидная связка — круглая связка печени (lig. teres hepatis). В толще ее залегает пупочная вена (v. umbilicalis), впадающая в основной ствол или левую ветвь воротной вены. В связи с тем, что этот сосуд после рождения облитерируется только на 1-2 см от пупка, возможно его бужирование и прямое проникновение в воротную систему с целью контрастного исследования, манометрии или инфузии лекарственных веществ [Довинер Д.Г., 1954; Островерхов Г.Е., Никольский АД., 1964; Gonsales-Carbalhaes О., 1959].
По кровоснабжению печень можно разделить на две большие части. Границей между ними является гипотетическая плоскость, проходящая через верхушку желчного пузыря и нижнюю полую вену. Эта плоскость несколько наклонена влево и проходит через такую же гипотетическую линию Rex—Cantle. Каждая половина органа имеет автономное кровоснабжение и отток крови и желчи. В свою очередь, правая и левая половины печени делятся на четыре сегмента каждая. С небольшими деталями эти схемы повторяют друг друга.
Практически важна топография сосудисто-протоковых структур каждого сегмента (входящих в него сосудов и протоков). Эта топография описана несколькими авторами [Умбрумянц О.А., 1968; Patel J., LegerL., 1975].
Линия Rex—Cantle
Сегменты печени по М. Reifferscheid (1957) (вид снизу)
Сегменты печени по М. Reifferscheid (1957) (вид спереди)
Сегменты печени по С. Couinaud (1957) (вид спереди)
Сегменты печени по С. Couinaud (1957) (вид снизу)
Нельзя обойти факт значительной вариабельности трубчатых структур печени, отмеченный многими исследователями, а также того, что они подвергаются существенным изменениям под влиянием патологических процессов (опухоли, паразитарные заболевания, цирроз). Исследование этих образований при раке, альвеококкозе и циррозе А.С. Ялынским (1975) было, пожалуй, одним из первых. Проведенные им исследования с наливкой и последующим контрастированием сосудисто-протоковых структур печени при очаговых поражениях и циррозе показали значительную вариабельность этих образований.
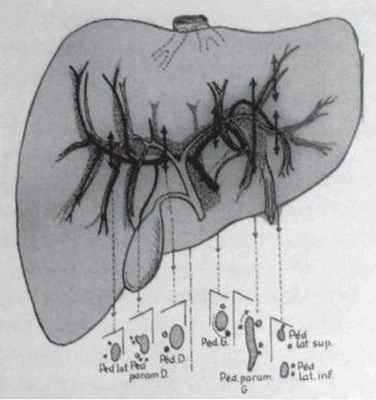
Необходимо подчеркнуть перспективность подобных исследований для целей практической хирургии. Вместе с тем отличное знание внутриорганных образований печени совершенно необходимо для осуществления современных вмешательств на этом органе по любой методике. Существенно также знание проекции сосудисто-протоковых структур печени на ее поверхность, что особенно важно для осуществления вмешательств по отведению желчи.
Читайте также:
