Хирургическая анатомия подъязычной слюнной железы
Добавил пользователь Владимир З. Обновлено: 27.01.2026
«Эндоскопией слюнной железы» или «сиалендоскопией» называется процедура визуализации надрезанных в ротовой полости протоков слюнной железы путем введения в них системы с очень маленькими камерами (эндоскопами). Расположенные в протоках слюнной железы, камни или остатки ткани удаляются при помощи небольших инструментов, вставляемых в протоки вместе с эндоскопами. Благодаря которым становится возможным вводить лекарственные препараты, выполнять процедуру промывки или же расширять канальные проходы.
Наиболее распространенной причиной использования сиалендоскопии является выявление проблем, вызывающих боль и отечность в слюнной железе. В случае выявления определенной проблемы, при которой наблюдается образование камней или стеноз протоков слюнной железы, лечение может быть выполнено с применением вышеуказанной процедуры.
На сегодняшний день сиалендоскопия считается наиболее эффективным методом для диагностики и лечения доброкачественных заболеваний, причиной которых является закупорка проточных каналов подчелюстных (submandibular) и околоушных (parotis) слюнных желез. В случае закупорки протоков слюнной железы, вызывающей значительное затруднение прохода слюны внутри проточного канала, только при помощи использования сиалендоскопии обеспечивается рациональное лечение до 90% случаев слюнокаменной болезни.
Эти заболевания, которые в прошлом можно было лечить только путем хирургического удаления слюнных желез, в наши дни с помощью сиалендоскопии можно обеспечивать лечение с высокой долей успешных исходов, ориентированное на сохранение слюнных желез.
После сиалендоскопических вмешательств, которые не требуют госпитализации, пациенты уже в скором времени могут вернуться к привычному образу жизни и нормальной диете. Кроме того, процесс лечения может быть завершен с наименьшей потерей времени.
Преимущества сиалэндоскопии
Стандартные операции, проводимые на подчелюстную (submandibular) или околоушную ( parotis) слюнные железы, способствуют потере функциональности лицевого нерва, потере чувствительности в полости рта, образованию хирургического шрама на шее, деформациям лица или вероятности рецидива заболевания, которое связано с осложнениями, возникшими в результате неполностью удаленных протоков слюнной железы. Между тем, применение сиалэндоскопии вместе с профилактикой этих осложнений может обеспечивать и другие дополнительные преимущества.
Наиболее важными преимуществами сиалендоскопии по сравнению со стандартными хирургическими методами являются:
• Очень малая вероятность хирургических осложнений
• Отсутствие риска постоянного повреждения нерва
• Отсутствие на коже хирургических шрамов
• Нормальная анатомия и защита анатомических функций
• Минимальная потеря времени выполнения
• Не требуется госпитализация
В каких случаях применяется сиалэндоскопия?
Все пациенты с камнями в выводных протоках околоушных или подчелюстных слюнных желез или же в случае выявления у них сужения выводных протоков, или же пациенты с частым инфекционным воспалением слюнной железы , или ее опухолью, являются кандидатами для прохождения сиалэндоскопии для диагностики или лечения подобных заболеваний.
Как правило, во время проведения сиалэндоскопии с использованием специальных щипцов или лотков для камней без какого-либо дополнительного хирургического вмешательства, выполняя всего лишь небольшой надрез протока на участке его выхода в ротовую полость, представляется возможным извлечение камней диаметром 3 мм из протоков околоушной слюнной железы и камней диаметром 4 мм из протоков подчелюстной слюнной железы.
Чтобы удалить камни большего размера (6-8 мм), необходимо, чтобы они при помощи механических инструментов, лазерного воздействия или звуковых волн были раздроблены на мелкие кусочки, которые затем легко можно будет удалить из протоков слюнной железы. В случае образования камней, намного превышающих привычную норму, или же которые в силу своих размеров невозможно удалить из выводных протоков при помощи методов дробления, в таком случае, одновременно используя эндоскопические и хирургические методы, представляется возможным удалить камни из слюнной железы, не повреждая ее.
Пациентам, у которых было выявлено сужение отверстия слюнного канала, применяются баллонные катетеры, позволяющие расширить суженные участки таких каналов. Кроме того, оценка, очистка и промывка раствором, содержащим антибиотик и кортизон, может обеспечить значительное снижение риска частого возникновения повторных инфекций у пациентов с частыми проявлениями воспаления слюнной железы.
"Содержание страницы предназначено только для информации, проконсультируйтесь с вашим врачом для диагностики и лечения”
Комментарий
Ваша контактная информация никоим образом не будет передана. * Обязательные для заполнения поля.
Топография подчелюстной железы.
Подчелюстная железа, glandula submaxillaris, парное образование, расположенное в подчелюстном треугольнике. Она заключена между двумя листками собственной фасции шеи. По виду она представляет собой уплощенно-яйцевидное тело весом около 15 г. Границы saccus hyomandibularis и подчелюстной железы следующие: снаружи – медиальная сторона тела нижней челюсти; изнутри – m. hyoglossus, m. styloglossus, снизу – собственная фасция шеи, подкожножировая клетчатка, поверхностная фасция вместе с m. platysma myoideus и кожа; задний край железы заходит над m. mylohyoideus в полость рта и соприкасается с glandula sublingualis.
Проток подчелюстной желёзы, ductus submaxillaris (Wartoni), длиной около 5 см лежит на m. mylohyoideus и направляется вперед по медиальной стороне подъязычной слюнной железы к уздечке языка, frenulum linguae, где и открывается на особом сосочке – слюнном подъязычном мясце, caruncula sublingualis salivalis.
В saccus hyomandibularis, кроме железы, располагается еще жировая клетчатка, лимфатические узлы, артериальные и венозные сосуды и нервы. Сквозь толщу этого фасциального чехла проходит и основной ствол a. maxillaris externa. Следует помнить, что по наружной поверхности железы идет вниз v. facialis anterior, а по внутренней – a. maxi]]ii§_externa. Таким образом железа снаружи и изнутри окружена "крупными сосудами; при удалении ее необходимо произвести перевязку вены, лежащей на железе,
Кровоснабжение подчелюстной железы осуществляется из веточек a. maxillaris externa.
Иннервируется"железа из ganglion submaxillare.
Лимфа оттекает в 1-di submaxillares anteriores, posteriores et inferiores (рис. 76).
Шейная часть трахеи.
Ниже гортани располагается шейная часть трахеи, pars cervicalis tracheae. В верхнем отделе трахея окружена спереди и с боков щитовидной железой; сзади к ней прилежит пищевод, отделенный от трахеи рыхлой соединительнотканной клетчаткой.
Вся трахеальная трубка подразделяется на две части: шейную, pars cervicalis, и грудную, pars thoracalis. Шейная часть соответствует высоте VII шейного позвонка и у верхней грудной апертуры она переходит в грудную.
Направление шейной части трахеи косое : она идет вниз и кзади под острым углом. Поэтому в верхнем отделе трахея ближе всего расположена к поверхности шеи. На высоте яремной вырезки грудины трахея залегает на глубине 4 см; первые ее кольца лежат не глубже 1,5–2 см, а бифуркация трахеи на уровне V грудного позвонка расположена уже на глубине 6–7 см. По этой причине технически операция верхней трахеотомии, легче, чем операция нижней трахеотомии. Последняя представляет затруднения еще и потому, что в нижнем отделе трахея находится в близком соседстве с крупными сосудами.
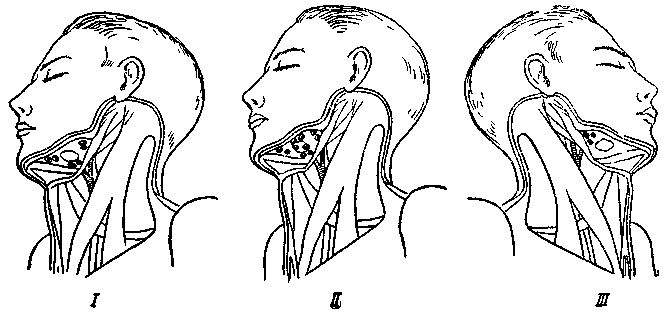
Рис. 76. Три варианта положения лимфатических узлов подчелюстных треугольников по отношению к слюнной подчелюстной железе.
1 – основной вариант положения – наличие передней, задней и нижней групп лимфатических узлов – 59% ; II – рассыпной вариант положения – наличие пяти групп лимфатических узлов (передних, задних, верхних, нижних и предподчелюстных) – 25% ; III – узловой вариант положения – наличие только одной группы лимфатических узлов в одном из углов подчелюстного треугольника – 16% (по А. Я. Кулиничу).
Трахея состоит из 16–20 подковообразной формы хрящей, cartilagines tracheales, соединенных друг с другом кольцевидными связками, ligamenta annularia. Сзади полукольца трахеи соединены подвижной перепончатой стенкой, paries membranaceus tracheae.
Спереди трахея покрыта предтрахеальной фасцией, fascia praetrachealis, связанной с лежащими впереди средней и собственной фасциями шеи. Верхние кольца трахеи покрыты перешейком щитовидной железы. В нижнем отделе шейной части трахеи расположены нижние щитовидные вены, vv. thyreoideae inferiores, обильное венозное непарное щитовидное сплетение, plexus thyreoideus impar, а над incisura juguli sterni часто выдается левая безымянная вена, v. anonyma sinistra.
Поэтому при проведении нижней трахеотомии необходимо отвести левую безымянную вену вниз. Кровотечение при этой операции более значительно, чем при проведении верхней трахеотомии.
Сзади к трахее прилежит пищевод.
С боков к верхней части трахеи прилежат боковые доли щитовидной железы.
В образованных пищеводом и трахеей пищеводно-трахеальных желобках, sulci oesophagotracheales залегают возвратные нервы, nn. recurrentes.
В нижнем отделе шейной части трахеи к ней сбоку прилежат главные сосудисто-нервные пучки шеи.
Необходимо помнить, что перешеек щитовидной железы приращен к кольцам трахеи и имеет с нею единое кровоснабжение. По этой причине при производстве верхней трахеотомии у детей известны случаи, когда после отодвигания перешейка щитовидной железы книзу нарушалось кровоснабжение хрящей трахеи и наступало их омертвение. Поэтому у детей предпочитают делать нижнюю трахеотомию.
Так как трахею окружает рыхлая клетчатка, то возможны значительные смещения трахеи и гортани в связи с движениями (например, запрокидыванием) головы.
Хирургическая анатомия подъязычной слюнной железы
ИУВ НМХЦ им. Н.И. Пирогова, Москва
Национальный медико-хирургический центр им. Н.И. Пирогова, Москва, Россия
Опыт органосберегающего хирургического лечения сиалолитиаза с использованием сиалоскопии
Журнал: Стоматология. 2017;96(1): 46‑50
ИУВ НМХЦ им. Н.И. Пирогова, Москва
Цель исследования — анализ эффективности органосберегающих методик лечения сиалолитиаза. В исследование включены 317 больных сиалолитиазом крупных слюнных желез. У 22 больных конкременты извлекались стандартым методом внутриротовой сиалодохотомии в связи с дистальным расположением и большими размерами, у 295 операции выполняли через миниинвазивные доступы под сиалоэндоскопическим контролем. Использование для лечения сиалолитиаза методик, основанных на использовании сиалоэндоскопии, значительно снизило количество экстирпаций подчелюстных слюнных желез (выполнено только 5% больных), минимизировало количество ранних и отсроченных осложнений оперативного лечения.
ИУВ НМХЦ им. Н.И. Пирогова, Москва
Национальный медико-хирургический центр им. Н.И. Пирогова, Москва, Россия
Слюнокаменная болезнь (СКБ) среди хронических заболеваний парных слюнных желез диагностируется (по данным разных авторов) у 20,5—78% данной группы пациентов [5, 10]. Поднижнечелюстные слюнные железы поражаются в 90—95% случаев, околоушные слюнные железы — в 5—8% [5, 10, 11]. Пик заболеваемости у женщин приходится на возрастную группу 21—40 лет, у мужчин — 41—60 лет. В литературе имеются указания об огромной важности слюнных желез для организма и на их тесную взаимосвязь с другими органами и системами [2, 5, 6].
В последние годы отмечается все более ранняя выявляемость данного заболевания, что связано с разработкой и внедрением в клиническую практику современных методов инструментального исследования [5, 8, 12]. Но, к сожалению, основным методом лечения больных со СКБ до сих пор остается хирургический с использованием традиционных методик. Так, при локализации слюнных камней во внутрижелезистом или ампулярном отделах поднижнечелюстных слюнных желез, что встречается, по данным различных авторов, в 57—75% случаев, большинство клиницистов придерживаются тактики полного ее удаления вместе с конкрементом. [5, 7]. Между тем хотелось бы отметить, что Р.С. Рижинашвили уже в 1967 г. [9] в опыте на животных доказал, что после удаления даже одной поднижнечелюстной слюнной железы общий объем выделяемой слюны не компенсируется за счет остальных, в результате чего развиваются различные заболевания пищеварительной системы.
В тех случаях, когда конкремент находится в глубоких отделах околоушной слюнной железы (до 85% случаев сиалолитиаза данных желез), в большинстве случаев удаление камней проводится через наружный доступ по методу Ковтуновича либо его модификации. При этом в связи с отсутствием интраоперационной навигации положения конкремента хирург вынужден проводить достаточно широкую резекцию участка железы, что, в свою очередь, снижает объем секреции оперируемой железы, а также повышает риск интраоперационного повреждения лицевого нерва. Так, по данным различных авторов, частота повреждения лицевого нерва при подобных оперативных вмешательствах может достигать 15% [14, 16].
При расположении конкремента в переднем отделе поднижнечелюстного или околоушного протоков в настоящее время обычно прибегают к рассечению последних [5, 16]. Однако после такой операции на протоке возрастает риск образования рубцовых стриктур, которые впоследствии препятствуют оттоку секрета из железы, вплоть до стаза слюноотделения. Кроме того, при длительном течении заболевания и частых обострениях в паренхиме слюнных желез постепенно развиваются необратимые процессы замещения ацинарной ткани на фиброзную с утратой секреторной функции органа.
Учитывая важность слюнных желез для организма человека и возможность послеоперационных осложнений, таких как повреждение крупных сосудов, лицевого и подъязычного нервов, актуальной в настоящее время является проблема совершенствования органосохраняющих методов хирургического лечения заболеваний слюнных желез.
Одним из этих методов на настоящем этапе развития хирургической сиалогии стала сиалоэндоскопия.
Считается, что история эндоскопии берет свое начало с конца XVIII века, когда немецкий ученый Philip Bozzini впервые создал прибор для осмотра внутренних полостей организма. Но понадобилось почти два века, чтобы технический прогресс позволил создать настолько тонкие эндоскопы (диаметром менее 2 мм) и инструментарий к ним, которые открыли бы возможность проведения диагностической сиалоскопии и других сиалоэндоскопических хирургических манипуляций на крупных слюнных железах [13, 15]. К сожалению, в России это методика пока еще не нашла широкого применения по ряду объективных и субъективных причин; пока еще не разработаны общепризнанные стандарты хирургического лечения сиалолитиазиса с использованием современной сиалоэндоскопической техники и не определены окончательно показания и противопоказания к использованию той или иной методики данного вида органосберегающего лечения слюннокаменной болезни. Кроме того, еще далеко не полностью отработаны важные технические детали интраоперационных эндоскопических процедур, а также комплекса методов послеоперационной реабилитации указанной категории пациентов.
Материал и методы
В нашей клинике с начала 2012 г. было проведено хирургическое лечение 317 пациентов сиалолитиазом крупных слюнных желез. При этом у 32 больных конкременты были обнаружены в околоушных слюнных железах, а у 285 — в подчелюстных. Все хирургические вмешательства проводились пациентам только при отсутствии выраженных клинических проявлений или обострений хронических воспалительных процессов в пораженных слюнных железах.
У 22 пациентов камни располагались в дистальных отделах выводных протоков подчелюстных слюнных желез, имели размеры более 7 мм в диаметре и были неподвижны в протоке по месту образования. В данных случаях мы не прибегали к использованию сиалоэндоскопической техники, и удаление конкрементов было проведено стандартным методом внутриротовой сиалодохотомии с общепринятой тактикой хирургического формирования искусственного устья протоков оперированных желез.
Остальным пациентам проводилось хирургическое лечение по разработанной в нашей клинике многоэтапной схеме, основанной, прежде всего, на органосберегающем принципе удаления конкрементов из выводных протоков первого и второго порядков с использованием миниинвазивных доступов. Все манипуляции в обязательном порядке проводились под сиалоэндоскопическим контролем.
Результаты и обсуждение
Общепринятые методики хирургического органосберегающего удаления конкремента мы подразделили на три основные группы:
1. Первую методику использовали при наличии конкрементов небольшого размера (1—2 мм), не фиксированных, а подвижных вдоль протока (рис. 1). При этом способе проводился захват камня специальной «корзиной» или внутрипротоковыми щипцами и процедура его извлечения осуществлялась через заранее разбужированное устье без хирургического доступа.
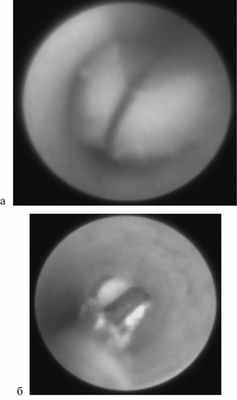
Рис. 1. Удаление конкремента. а — протоковыми щипцами; б — «корзиной».
Данная методика по сути явилась наиболее щадящей и миниинвазивной, но, к сожалению, такие идеальные условия для ее применения в наших наблюдениях встретились лишь у 92 из 317 пациентов. При этом в 14 случаях конкременты располагались в околоушной слюнной железе, а в 78 — в подчелюстной.
2. При наличии более крупных конкрементов, выведение которых через устье протока не представляется возможным, использовалась вторая методика, основанная на дроблении данных камней при помощи внутрипротоковой контактной лазерной литотрипсии с последующей экстракцией осколков «корзиной» (рис. 2). По данной методике нами прооперировано 52 пациента. На первых этапах внедрения сиалоэндоскопии в повседневную практику использование контактной лазерной литотрипсии казалось нам методом выбора, но, к сожалению, применение данной методики с помощью имеющегося в нашем распоряжении эндоскопического гольмиевого лазера модели Auriga XL оказалось возможным лишь в случае нахождения камня непосредственно в зоне прямой видимости, а так же при условии его неподвижности в протоке. При несоблюдении данных условий, по нашему предположению, вероятна интраоперационная термическая травма эндотелия протока или даже сквозная перфорация его стенки с миграцией конкремента в окружающие проток ткани железы.
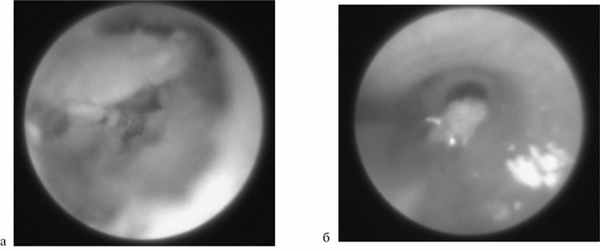
Рис. 2. Лазерная литотрипсия. а — момент процедуры эндоскопического дробления конкремента; б — этап последующего удаления фрагментов разрушенного конкремента протоковыми щипцами.
3. При невозможности удаления конкремента по изложенным выше методикам мы фиксировали его в протоке «корзиной», подтягивали максимально ближе в сторону устья и, ориентируясь по рабочей части эндоскопа и «корзины», как по проводнику, проводили сиалодохотомию (рис. 3), с последующей экстракцией камня (127 пациентов).
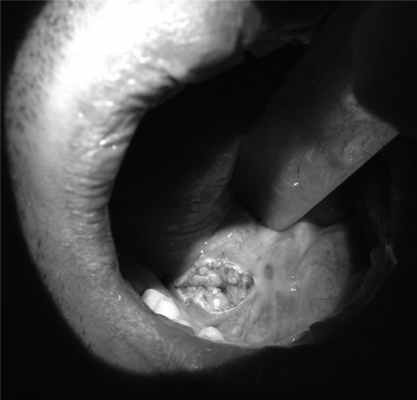
Рис. 3. Внутриротовой доступ к ампулярной части главного выводного протока подчелюстной слюнной железы.
При удалении конкремента из околоушной слюнной железы точную локализацию камня определяли методом диафаноскопии, используя для этой цели световод сиалоскопа, установленный в протоке непосредственно перед конкрементом (рис. 4). Затем осуществляли чрезкожный хирургический доступ в проекции конкремента длиной от 1 до 1,5 см, выделяли проток, ориентируясь при этом на световое пятно в строме оперируемой железы, рассекали стенку протока и затем удаляли камень. По данной методике в нашем центре прооперированы 8 пациентов. При этом для снижения риска интраоперационной травматизации ветвей лицевого нерва данные этапы операции проводили в условиях интраоперационного нейромониторирования (рис. 5).
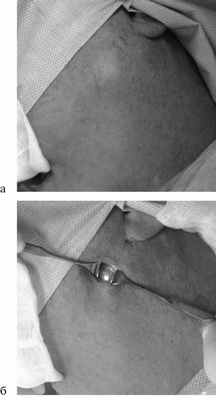
Рис. 4. Диафаноскопия ОСЖ с использованием сиалоэндоскопа диаметром 1,6 мм. а — определение свечения сиалоскопа через кожный покров; б — вид хирургического доступа к выводному протоку околоушной слюнной железы над конкрементом.
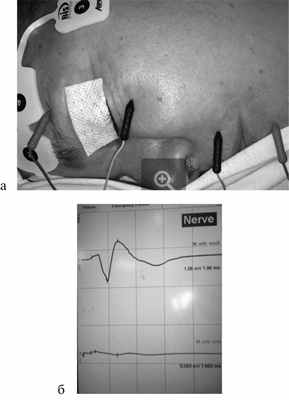
Рис. 5. Интраоперационное нейромониторирование. а — вид пациента с установленными электродами; б — аппаратная регистрация проведения нервного импульса по участку лицевого нерва, располагающегося в зоне операционной раны.
На заключительном этапе операций по данной методике с целью предотвращения образования стриктур выводного протока прибегали к временному (до 2 нед) стентированию оперированного протока полиэтиленовыми катетерами диаметром 1,5—2 мм, устанавливаемыми также при помощи эндоскопа непосредственно в зону сиалодохотомии по проводникам.
Клинический опыт в то же время показал, что, к сожалению, не во всех случаях есть возможность удалить конкремент из подчелюстной слюнной железы при поддержке сиалоэндоскопии, например, при локализации конкрементов в нижних отделах подчелюстной слюнной железы, либо при особо крупных размерах конкремента (более 1,5 см), либо при длительном анамнезе заболевания с частыми рецидивами, приведшими к значительному снижению функции железы. В этих случаях (16 наблюдений) мы прибегали к классической экстирпации подчелюстных слюнных желез через стандартный подчелюстной доступ.
Данные по вышеперечисленным методам хирургического лечения сиалолитиаза объединены в табл. 1.

Таблица 1. Распределение пациентов в зависимости от вида вмешательства Примечание. ПСЖ — поднижечелюстная слюнная железа; ОСЖ — околоушная слюнная железа.

Таблица 2. Осложнения оперативного лечения сиалодитиаза
Из данных, приведенных в табл. 1, следует, что в 88% случаев мы прибегали к использованию сиалоэндоскопической техники в хирургическом лечении сиалолитиаза в том или ином объеме. А при нахождении камня в околоушной слюнной железе почти у половины пациентов (44%) удалось провести лечение без дополнительных хирургических доступов и литотрипсии. Следует подчеркнуть, что, несмотря на использование современного эндоскопического оборудования, все же сохраняется достаточно большой процент операций (43%), при которых хирург вынужден прибегать к дополнительным, пусть и малоинвазивным хирургическим доступам. Вместе с тем мы полагаем, что дальнейшее развитие эндоскопической техники вскоре позволит специалистам решить и эту проблему.
Большинство проведенных нами сиалоэндоскопических операций проводилось в условиях местной инфильтрационной анестезии, за исключением случаев наличия у пациента ярко выраженного рвотного рефлекса, а также при необходимости интраоперационного использования лазерной литотрипсии с возможным пролонгированием хода оперативного лечения по объективным обстоятельствам, связанным с особенностью локализация камня в железе или с его большими размерами, требующими большого количества лазерных импульсов. В послеоперационном периоде пациенты получали антибактериальную терапию широкого спектра, противовоспалительную, спазмолитическую и местную антисептическую терапию в течение 7 сут. Длительность трудопотерь составляла при использовании первой метода 1 сут, а при второй или третьей — не более 3—4 сут.
В ходе исследования нами был проведен анализ отдаленных результатов хирургического лечения сиалолитиаза, основанный на динамическом наблюдении за 317 прооперированными пациентами (повторные осмотры через 6 мес, опрос жалоб и УЗИ пораженных слюнных желез).
Наиболее существенной жалобой у обследованных пациентов спустя 6 мес после сиалоэндоскопической операции при контрольном осмотре было ощущение дискомфорта и незначительного усиления плотности тканей пораженной слюнной железы (7 случаев), причем эти жалобы появлялись только в случае поражения подчелюстных слюнных желез. Следует отметить, что у данных пациентов ранее был выявлен характерный длительный предоперационный анамнез заболевания с частыми обострениями. Связанно это осложнение, как мы предполагаем, с развитием хронического паренхиматозного сиалоаденита. У этих больных срок динамического наблюдения увеличивался до 12 мес. По истечении данного периода на контрольном осмотре жалобы отсутствовали.
При формировании у трех пациентов послеоперационных частичных стриктур выводных протоков слюнных желез с наличием клинически значимых симптомов, в частности слюнной колики, мы проводили сиалоэндоскопичекое бужирование стриктур с постановкой стентов из полипропилена. Во всех трех случаях нам удалось достигнуть стойкой ремиссии основного заболевания.
Мы полагаем, что наличие рецидивов камнеобразования (16 пациентов) свидетельствует о том, что развитие малоинвазивных способов удаления конкрементов само по себе никоим образом не гарантирует отсутствия повторного образования камней при слюнокаменной болезни, что объясняется еще не до конца ясным патогенезом заболевания и оставляет нам большое пространство для дальнейших научных изысканий. Более того, мы не исключаем, что в этих случаях могло иметь место изначальное наличие в железе нескольких камней, часть из которых еще не приобрела клинически значимых размеров. Нельзя также не учитывать определенного физколлоидного состояния, белкового и минерального состава слюны, способствующих продолжению (рецидиву) камнеобразования.
В заключение отметим, что наш клинический опыт свидетельствует о том, что внедрение в хирургическую практику лечения сиалолитиаза методик, основанных на использовании сиалоэндоскопии, значительно снизило количество экстирпаций подчелюстных слюнных желез с 57—75% (по данным литературы) до 5% среди наших больных, обратившихся в клинику по поводу слюннокаменной болезни крупных слюнных желез, минимизировало количество ранних и отсроченных осложнений оперативного лечения.
Рак слюнных желёз
Вам поставили диагноз: рак слюнных желёз?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Предлагаем Вашему вниманию краткий, но очень подробный обзор рака слюнных желёз.
Его подготовили высоко квалифицированные специалисты Отдела лучевого и хирургического лечения заболеваний головы и шеи МРНЦ имени А.Ф. Цыба – филиала ФГБУ «НМИЦ радиологии» Минздрава России.
Данная брошюра содержит информацию о диагностике и лечении рака слюнных желёз. Здесь собраны основные методики лечения данного заболевания, в том числе, последние разработки отечественных и зарубежных ученых-онкологов.
Мы поможем Вам победить рак!
Филиалы и отделения, где лечат рак слюнных желёз
МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отделение микрохирургии.
Заведующий – д.м.н, ПОЛЯКОВ Андрей Павлович
Отделение интервенционной онкологии и эндоваскулярной хирургии.
Заведующий - к.м.н, РЕРБЕРГ Андрей Георгиевич
МРНЦ им. А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» Минздрава России.
Отдел лучевого и хирургического лечения заболеваний головы и шеи.
Заведующий – к.м.н, СЕВРЮКОВ Феликс Евгеньевич
Отделение рентгено-хирургических методов диагностики и лечения
Заведующий - к.м.н, КУЧЕРОВ Валерий Владимирович
Введение
Большие слюнные железы расположены в околоушных, поднижнечелюстных и подъязычных областях, имеют дольчатое строение и продуцируют слюну. Их структурной единицей является эпителиоцит (сероцит, мукоцит). Опухоли, образующиеся из этих клеток могут быть доброкачественными (аденома, эпителиома) и злокачественными (аденокарцинома и др.)
Статистика рака слюнных желёз (эпидемиология)
Рак больших слюнных желез составляет до 1,5 % всей онкологической патологии и до 50 % в структуре всех злокачественных новообразований этой локализации. Данная патология встречается повсеместно. Заболеваемость имеет тенденцию к росту, особенно это касается крупных городов. Алгоритм лечения включает операцию, а в ряде случаев облучение и химиотерапию.
Морфологическая классификация рака слюнных желез
Согласно гистологической классификации ВОЗ (лимфомы и саркомы не включены) наиболее частыми морфологическими формами злокачественных опухолей больших слюнных желез являются: мукоэпидермоидный рак, ациноклеточный рак, аденокистозный рак и неспецифическая аденокарцинома.
Стадии и симптоматика рака слюнных желёз
Рак больших слюнных желез на начальных стадиях характеризуется появлением безболезненной округлой плотной опухоли кпереди от ушной раковины или в подчелюстной области. В достаточно короткий временной промежуток она увеличивается в размерах, изъязвляет кожу лица, поражает лицевой нерв. Улыбка человека, при этом становится перекошенной, носогубная складка - сглаженной, а нижнее веко опущено. Отмечается слезотечение. Метастазы в шейные лимфатические узлы проявляются опухолевидными образованиями на боковой поверхности шеи. Признаки отдаленных метастазов обусловлены их местоположением, чаще всего нарушением функции, болью.
Стадии рака определяются как степенью поражения самих слюнных желез, так и степенью поражения шейных лимфатических узлов, а так же наличием отдаленных метастазов. Первичная опухоль слюнной железы обозначается литерой Т: TX – недостаточно данных для оценки первичной опухоли, TO – первичная опухоль не определяется, Т1 – опухоль до 2 см в наибольшем измерении без распространения за пределы железы, Т2 – опухоль менее 2 см но не более 4 см в наибольшем измерении без распространения за пределы железы, Т3 – опухоль с распространением за пределы паренхимы без поражения VII нерва и/или от 4 до 6 см в наибольшем измерении, Т4a- опухоль более 6 см в наибольшем измерении с распространением на кость нижней челюсти, наружный слуховой проход и/или с поражением VII нерва, Т4b- опухоль распространяется на основание черепа, крылонебное пространство, внутреннюю сонную артерию. Литерой N обозначаются шейные лимфатические узлы: NХ – недостаточно данных для оценки состояния лимфатических узлов, N0 – нет признаков метастатического поражения, N1 – метастазы в одном лимфатическом узле на стороне поражения до 3 см и менее 6 в наибольшем измерении, N2 – метастазы в одном или нескольких лимфатических узлах на стороне поражения до 6 см в наибольшем измерении или метастазы в лимфатических узлах шеи с обеих сторон, или с противоположной стороны до 6 см в наибольшем измерении, N2а – метастазы в одном лимфатическом узле на стороне поражения до 6 см в наибольшем измерении, N2b – метастазы в нескольких лимфатических узлах на стороне поражения до 6 см в наибольшем измерении, N2с – метастазы в лимфатических узлах с обеих сторон или с противоположной стороны до 6 см в наибольшем измерении, N3 – метастаз в лимфатическом узле более 6 см в наибольшем измерении. Литерой М – отдаленные метастазы: МХ – недостаточно данных для определения отдаленных метастазов, М0 – нет признаков отдаленных метастазов, М1 – имеются отдаленные метастазы.
Группировка по стадиям рака слюнных желез.
| Стадия I | T1 | N0 | M0 |
| Стадия II | T2 | N0 | M0 |
| Стадия III | T3 | N0 | M0 |
| T1 | N1 | M0 | |
| T2 | N1 | M0 | |
| T3 | N1 | M0 | |
| Стадия IVA | T4a | N0 | M0 |
| T4a | N1 | M0 | |
| T1 | N2 | M0 | |
| T2 | N2 | M0 | |
| T3 | N2 | M0 | |
| T4a | N2 | M0 | |
| Стадия IVB | T4b | Любая стадия N | M0 |
| Любая стадия T | N3 | M0 | |
| Стадия IVC | Любая стадия T | Любая стадия N | M1 |
Причины возникновения рака слюнных желёз и факторы риска
Среди причин возникновения рака слюнных желез генетических факторов нет. Группу риска составляют лица, чрезмерно употребляющие алкоголь, использующие табак для куреня и жевания. Также имеют место указания на погрешности в использовании слишком горячей, или слишком холодной пищи.
Диагностика рака слюнных желёз
В перечень диагностических исследований рака больших слюнных желез входят анкетные данные, анамнез заболевания, пальпация, врачебный осмотр и эхографическое исследование. Уникальные диагностические процедуры подразумевают использование КТ, МРТ, ПЭТ, ОФЭКТ/КТ. Специфических онкомаркеров у этой патологии нет. Проведение скрининговых программ, как показала международная практика, не целесообразно.
Лечение рака слюнных желёз
Только при первой стадии рака больших слюнных желез выполняется операция - резекция пораженного органа, во всех остальных случаях – полное его удаление (сиаладенэктомия, парадитэктомия), а также удаление шейных лимфатических узлов (лимфаденэктомия). По результатам гистологического исследования консилиумом врачей в составе онколога, радиолога и химиотерапевта решается тактика применения лучевой и системной лекарственной терапии.
Осложнения противоопухолевого лечения
Зависят от метода лечения, например при операции, в случаях вовлечении в опухолевый процесс лицевого нерва и его резекции, развивается паралич и как следствие асимметрия лица, требующая дополнительной коррекции. После лучевой терапии возможны лучевые реакции со стороны кожных покровов (лучевой эпидермит и др), а после химиотерапии встречаются анемия, выпадение волос, стоматиты, тошнота/рвота, инфекционные осложнения, нейтропения, кровотечения, тромбоцитопения и др.
Использование уникальных методик
В настоящее время при раке больших слюнных желез с вовлечением жизненно важных структур головы и шеи применяют гипертермию, химиоэмболизацию.
Реабилитация
Осуществляется в онкологических учреждениях, к которым территориально прикреплены больные и определяется индивидуально после контрольных осмотров онкологом. В течение первых двух лет после завершения лечения – 1 раз каждые 3 месяца, в течение в течение последующих трех лет - 1 раз каждые 6 месяцев. После пяти лет с момента завершения лечения – 1 раз в год.
Прогноз заболевания
Относительно благоприятный - при первой стадии заболевания, отягощается, вплоть до фатального, с последующими стадиями.
Филиалы и отделения, в которых лечат рак слюнных желёз
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
1.Отделение микрохирургии МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий – д.м.н, ПОЛЯКОВ Андрей Павлович
2. Отделение интервенционной онкологии и эндоваскулярной хирургии МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий - к.м.н, РЕРБЕРГ Андрей Георгиевич
3. Отдел лучевого и хирургического лечения заболеваний головы и шеи МРНЦ имени А.Ф. Цыба – филиала ФГБУ «НМИЦ радиологии» Минздрава России г. Обнинск, Калужской области
Заведующий – к.м.н, СЕВРЮКОВ Феликс Евгеньевич
4. Отделение рентгено-хирургических методов диагностики и лечения МРНЦ имени А.Ф. Цыба – филиала ФГБУ «НМИЦ радиологии» Минздрава России г. Обнинск, Калужской области
Заведующий - к.м.н, КУЧЕРОВ Валерий Владимирович
Теория и практический опыт в ультразвуковой диагностике патологии слюнных желез
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
В отечественной и зарубежной литературе встречается много работ, посвященных сиалогии (от греч. Sialon - слюна и logos - учение) - науке о заболеваниях и повреждениях слюнных желез, методах их диагностики и лечения. По данным разных авторов, на долю заболеваний слюнных желез приходится до 24% всей стоматологической патологии. В настоящее время в клинической практике наиболее часто встречаются дистрофические, воспалительные заболевания слюнных желез (сиалоаденозы, сиалоадениты), а также опухоли и врожденные пороки развития слюнных желез. Кроме того, патологические изменения слюнных желез часто сопутствуют другим заболеваниям (сахарный диабет, бронхоэктатическая болезнь, саркоидоз, цирроз печени, гипертриглицеридемия, лимфогранулематоз и др.).
Для диагностики заболеваний слюнных желез используются различные инструментальные методы [1]:
- рентгенография (при подозрении на образование камней в протоках слюнных желез, однако в 20% камни поднижнечелюстных слюнных желез и 80% околоушных слюнных желез нерентгеноконтрастны);
- сиалография (исследование протоков слюнных желез с рентгеноконтрастным веществом, редко оказывается полезно при дифференцировании опухолей от воспалительных процессов, однако она может помочь дифференцировать объемное образование слюнных желез от образований в соседних тканях. У больных с подозрением на аутоиммунное заболевание слюнных желез может обнаружиться характерная картина мешотчатого расширения протоковой системы. При острой инфекции слюнных желез сиалографию предпринимать не следует [2]);
- компьютерная томография вместе с сиалографией;
- ультразвуковой метод (является наиболее доступным, безопасным и информативным в процессе дифференциальной диагностики патологического состояния слюнных желез).
Анатомия слюнных желез [3]
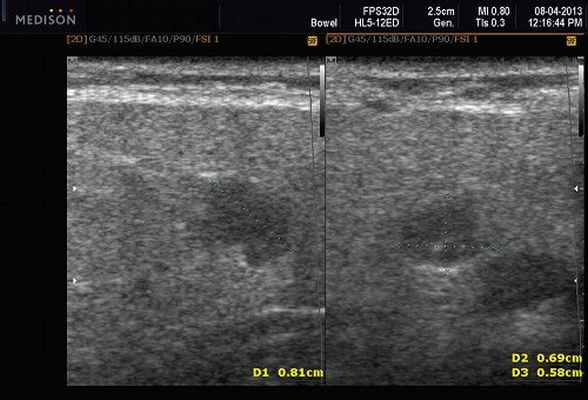
Рис. 1. Лимфатические узлы в толще околоушной слюнной железы.
Малые слюнные железы - губные, щечные, язычные, небные, резцовые - располагаются в соответственных участках слизистой оболочки. Могут быть источником развития аденокарцином полости рта.
Патология слюнных желез
Пороки развития СЖ встречаются редко. Наиболее распространены аномалии размера желез (агенезия и аплазия, врожденная гиперплазия (рис. 2) и гипоплазия), их расположения (гетеротопия, добавочные СЖ), аномалии выводных протоков (атрезия, стеноз, эктазия, кистозная трансформация, дистопии протоков).
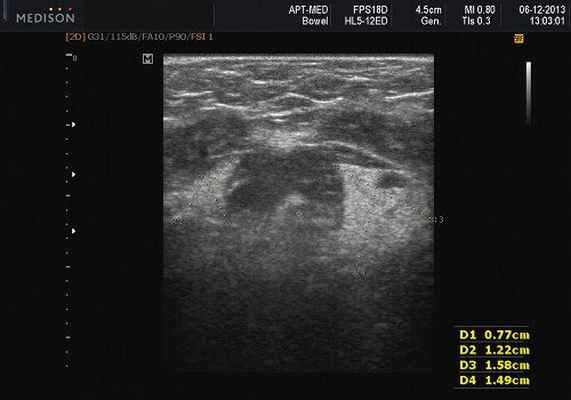
Рис. 2. Гиперплазия левой подъязычной слюнной железы.
Сиаладениты - большая группа полиэтиологических воспалительных заболеваний СЖ (рис. 3). Первичные сиаладениты - сиаладениты, рассматриваемые в качестве самостоятельных заболеваний (например, эпидемический паротит). Вторичные сиаладениты - сиаладениты, являющиеся осложнениями или проявлениями других заболеваний (например, сиаладенит при гриппе). Эхографическая картина при разной этиологии малоспецифична. Этиология имеет клиническое значение в процессе определения тактики лечения.
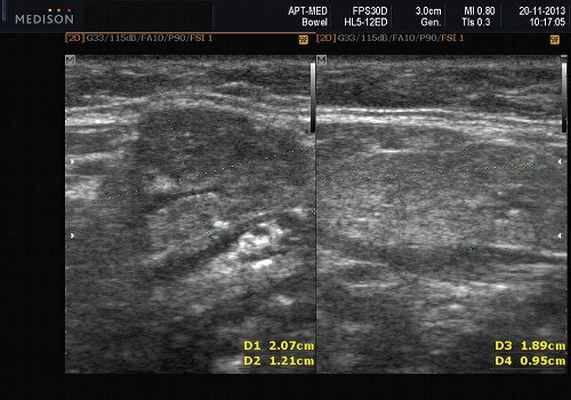
Рис. 3. Сиаладенит правой поднижнечелюстной слюнной железы.
По этиологическому фактору сиаладениты классифицируют [4] на:
- сиаладениты, развивающиеся под влиянием факторов физической природы (травматический сиаладенит, лучевой сиаладенит (рис. 4) возникает при лучевой терапии злокачественных опухолей головы и шеи);
- сиаладениты, развивающиеся под действием химических факторов (токсические сиаладениты);
- инфекционные сиаладениты (пути проникновения ифекции в СЖ: стоматогенный (через протоки), контактный, гематогенный и лимфогенный);
- аллергические и аутоиммунные сиаладениты (рецидивирующий аллергический, болезнь и синдром Шегрена и др.);
- миоэпителиальный сиаладенит, вызванный патологическим процессом, ранее обозначавшийся как доброкачественное лимфоэпителиальное поражение. Термин доброкачественное лимфоэпителиальное поражение впервые применил J.T. Godwin в 1952 г., заменив понятие болезнь Микулича;
- обструктивные сиаладениты, развивающиеся при затруднении оттока слюны при обструкции выводного протока камнем (рис. 5-7) или сгустившимся секретом, а также вследствие рубцового стеноза протока. По распространенности процесса различают очаговый, диффузный сиаладениты и сиалодохит - воспаление выводного протока. Течение процесса может быть острым и хроническим;
- пневмосиаладенит, развивающийся при наличии в ткани СЖ воздуха при отсутствии бактериальной газообразующей инфекции. Воздух проникает в железу из полости рта при повышении там давления через проток. Пневмосиаладенит характерен для ряда профессий, прежде всего для стеклодувов и музыкантов, играющих на духовых инструментах.
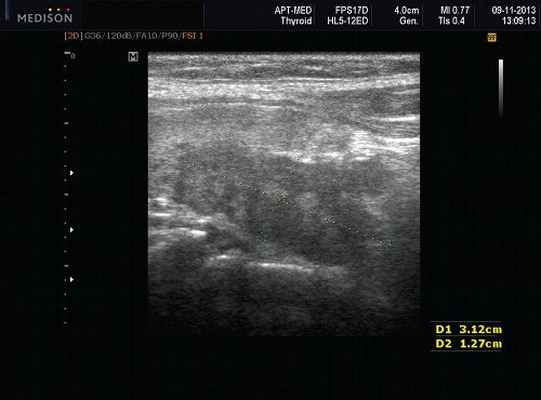
Рис. 4. Постлучевой сиаладенит.
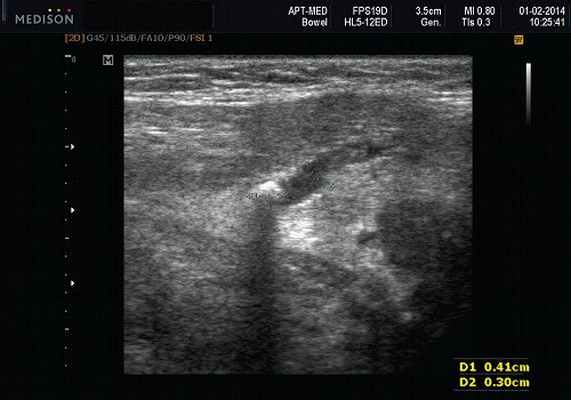
Рис. 5. Камень протока поднижнечелюстной слюнной железы.
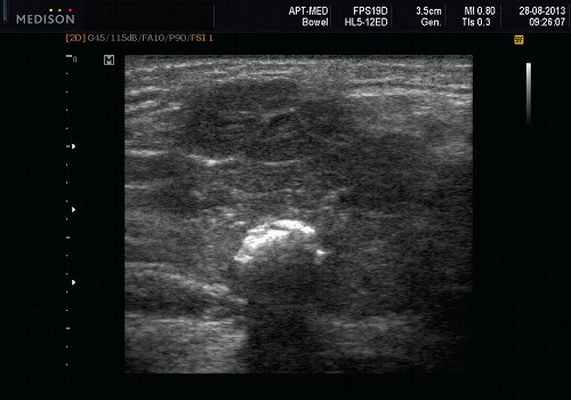
Рис. 6. Камень в паренхиме поднижнечелюстной слюнной железы.
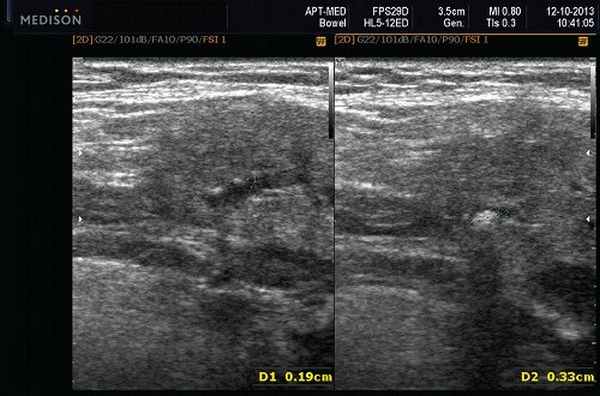
Рис. 7. Камень в протоке поднижнечелюстной слюнной железы.
Опухоли слюнных желез
Опухоли слюнных желез подразделяются на две группы: эпителиальные и неэпителиальные. Эпителиальные опухоли преобладают у взрослых (95%). У детей в СЖ эпителиальные и неэпителиальные опухоли встречаются одинаково часто. Помимо истинных опухолей в СЖ развиваются процессы, напоминающие опухоли (опухолеподобные поражения).
Среди эпителиальных опухолей СЖ различают доброкачественные новообразования, а также злокачественные - карциномы.
К доброкачественным эпителиальным новообразованиям СЖ относят папилломы протоков, аденомы и доброкачественную сиалобластому. Аденомы СЖ делят на две группы: полиморфные (самая частая аденома СЖ) и мономорфные (все остальные) аденомы. В группу мономорфных аденом были искусственно включены опухоли разного строения, происхождения и прогноза.
Плеоморфная (полиморфная) аденома (смешанная опухоль СЖ) - аденома СЖ, построенная из двух типов клеток: эпителия протоков и миоэпителиоцитов. Макроморфологическая картина. Опухоль обычно представляет собой эластичный или плотный узел дольчатой серовато-белой ткани, как правило, инкапсулированный частично. Типичной для плеоморфной аденомы является так называемая хондроидная строма, напоминающая гиалиновый хрящ. Варианты эхографического изображения плеоморфных аденом представлены на рисунке 8.
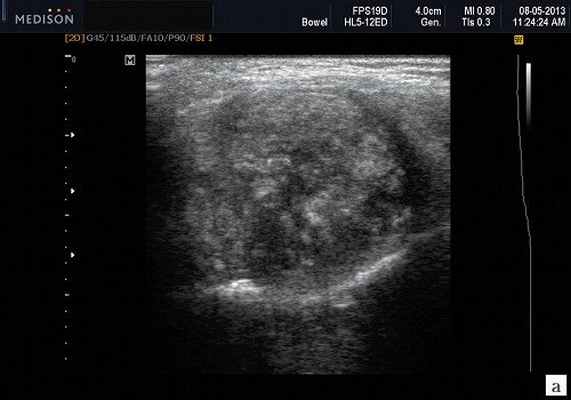
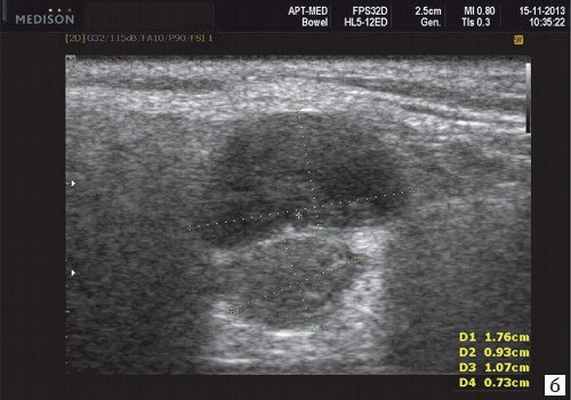
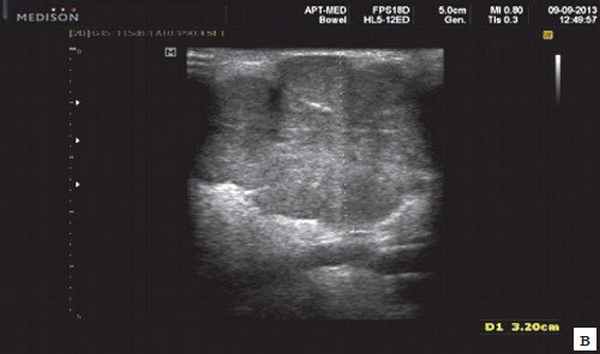
Рис. 8. Плеоморфная аденома СЖ.
Опухоль Уортина - аденолимфома, в которой образуются множественные кистозные полости, покрытые двухслойным эпителием. В просвет кист вдаются сосочки. В строме опухоли происходит выраженная пролиферация лимфоидной ткани. Эта опухоль почти исключительно развивается в околоушной железе.
Другие варианты доброкачественных опухолей встречаются реже. Это доброкачественная онкоцитома (оксифильная аденома), базально-клеточная аденома, канальцевая аденома, цистаденома доброкачественная сиалобластома.
Среди доброкачественных первичных неэпителиальных опухолей наиболее часто встречаются гемангиома, лимфангиома, нейрофиброма и липома.
Среди злокачественных неэпителиальных опухолей чаще обнаруживаются злокачественные лимфомы (они возникают, как правило, на фоне миоэпителиального сиалоаденита, болезни и синдрома Шегрена).
Опухолеподобные поражения слюнных желез
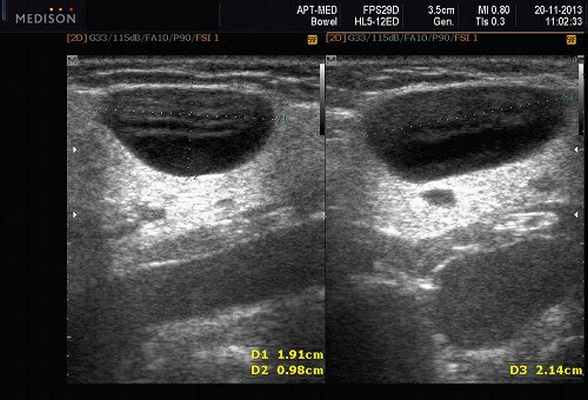
Рис. 9. Кисты слюнных желез.
- Кисты слюнных желез (мукоцеле). Различают два типа мукоцеле СЖ: ретенционный тип (ретенционная киста малой СЖ, формирующаяся при задержке слюны в выводном протоке) и тип внутритканевой секреции, когда при травме стенки протока слюна поступает непосредственно в волокнистую ткань, окружающую железу. Мукоцеле дна полости рта называются также ранулами.
- Кисты выводных протоков больших СЖ - выраженная дилатация выводного протока вследствие задержки в нем секрета. Блокада оттока слюны может быть вызвана различными причинами: опухолью, камнем, уплотнившейся слизью, поствоспалительным стенозом вплоть до рубцовой облитерации просвета.
- Сиалоаденоз (сиалоз) - неопухолевое и невоспалительное симметричное увеличение СЖ вследствие гиперплазии и гипертрофии секреторных клеток. Исходом сиалоза нередко является липоматоз СЖ. Процесс имеет хроническое рецидивирующее течение. Сиалоз встречается при ряде заболеваний и состояний: сахарный диабет, гипотиреоз, недостаточность питания, алкоголизм, цирроз печени, гормональные нарушения (гипоэстрогенемия), реакции на лекарственные препараты (чаще всего на антигипертензивные), неврологические нарушения.
Аденоматоидная гиперплазия малых СЖ приводит к их увеличению до 0,5-3,0 см в диаметре. Причинами аденоматоидной гиперплазии являются травма и длительное воздействие ионизирующей радиации.
Онкоцитоз - возрастные изменения секреторных клеток и эпителия протоков СЖ. СЖ при этом могут слегка увеличиваться, но обычно величина их не меняется.
Подводя итог, хочется отметить, что ультразвуковое исследование с применением допплерографии во многих наших наблюдениях помогало точно определить характер патологического процесса в СЖ. Однако этот метод диагностики не позволяет однозначно подтвердить или опровергнуть злокачественный характер образования слюнных желез.
Литература
- Доброкачественные и злокачественные опухоли мягких тканей и костей лица. А.Г. Шаргородский, Н.Ф. Руцкий. М.: ГОУ ВУНМЦ, 1999.
- Топографическая анатомия и оперативная хирургия. И.И. Каган, С.В. Чемезов. М.: ГЭОТАР-Медиа, 2011.
- Слюнные железы. Болезни и травмы. В.В. Афанасьев. М.: ГЭОТАР-Медиа, 2012.
- Воспалительные заболевания тканей челюстно-лицевой области и шеи. А.Г. Шаргородский. М.: ГОУ ВУНМЦ, 2001.

УЗИ сканер HS50
Доступная эффективность. Универсальный ультразвуковой сканер, компактный дизайн и инновационные возможности.
Читайте также:
