Хондросаркома - лучевая диагностика
Добавил пользователь Евгений Кузнецов Обновлено: 08.01.2026
Хондросаркома – злокачественное новообразование, которое образуется из хрящевой ткани. Хондросаркома является одним из подвидов саркомы. Второе по распространенности злокачественное новообразование скелета. Опухоль локализуется в длинных костях нижних конечностей, реже — в области таза, ключицы, ребер, позвоночника.
Гендерное деление: мужчины болеют в разы чаще чем женщины. Болеют как правило люди старшей возрастной категории – 50-75 лет, но в последние годы были зафиксированы заболевания и среди молодых людей, и даже среди детей.
Хондросаркомы делятся на два типа по способу образования: первичные и вторичные. Первичными хондросаркомами являются опухоли, которые образуются в здоровых костях. Вторичные опухоли развиваются из изначально доброкачественных опухолей костей и хрящевой ткани – хондром, остеохондром, наростов костно-хрящевой структуры внутри или снаружи кости, экзостозов.
Лечение
При диагнозе хондросаркома позвоночника, как правило, используется хирургический метод лечения, который подразумевает полное иссечение опухоли вместе с пораженной хрящевой тканью.
Однако выбор метода лечения по большей степени зависит от стадии заболевания и степени его злокачественности. Для более продвинутых стадий хондросаркомы характерно наличие метастазов в других органах, распространенных гематогенным путем. Комплексный подход, который применяется сегодня при лечении большинства онкологических заболеваний, позволяет достичь максимально положительного результата лечения хондросаркомы для пациента. Поэтому помимо хирургического вмешательства, лечение хондросаркомы позвоночника также может включать высокоточную лучевую терапию IMRT, химиотерапию, таргетную терапию. При наличии метастазов, и в случае, если заболевание удалось диагностировать на самой ранней стадии, когда опухоль не имеет внушительных размеров, возможно применение радиохирургии на КиберНоже.
В отличие от традиционного хирургического вмешательства, операция на КиберНоже проводится без единого разреза и не требует применения наркоза. Лечение проводится высокими дозами ионизирующего излучения, которые с разных позиций доставляются роботизированной системой КиберНож точно в пределы опухолевого очага, что приводит к гибели раковых клеток. При этом здоровые ткани вокруг опухоли во время радиохирургической операции на КиберНоже остаются полностью не поврежденными.
Диагностика
Хондросаркома достаточно проста в диагностировании. Чтобы установить, что у пациента развивается данное злокачественное новообразование достаточно рентгенологического исследования пораженного участка тела.
Для того, чтобы быть уверенным, что на других участках организма не идут патологические процессы и рак не распространился в другие ткани, мы рекомендуем пройти полный онкоскрининг всего организма.
Классификация
Хондросаркомы имеют простую классификацию. Этот тип злокачественных новообразований делят на первичные и вторичные.
Первичные хондросаркомы также делятся на центральные и периостальные. Для центральных характерен рост внутри кости.
Периостальные, или периферические, как их еще называют, развиваются на наружной поверхности кости.
Для вторичных опухолей характерно возникновение в результате озлокачествления изначально доброкачественных опухолей, таких как хондромиксоидные фибромы, хондробластомы, хондромы, костно-хрящевые экзостозы, хондроматоз костей.
Согласно статистике первичные хондросаркомы выявляют в 90% случаев, вторичные – в 10-15% случаев.
Также хондросаркомы различают согласно особенностям строения как типичные, светлоклеточные, анапластические и недифференцированные.
Причины и факторы риска
Точные причины возникновения хондросаркомы пока не известны. Существует ряд факторов, которые влияют на развитие болезни:
- генетическая предрасположенность
- неправильное, некорректное или неполноценное лечение хондромы кости
- хронические воспалительные процессы костно-хрящевой системы
- аномалии роста костей скелета, которые происходят при болезни Педжета
- болезнь Вильямса
Симптомы
Сложность выявления этого типа злокачественных опухолей состоит в том, что несколько лет она может себя никак не проявлять вообще. Но такое течение заболевания характерно для пациентов молодых, в возрасте от 25 до 30 лет.
Одним из факторов, которые должны насторожить, является боль в местах поражения.
Есть симптомы характерные для заболевания:
- прогрессирующие боли, которые не снимают обезболивающие препараты
- боли не исчезают во время сна или после отдыха
- опухоль прощупывается при пальпации
- поднимается температура в месте над опухолью до 37-39 градусов
- истощение кости, что делает ее более подверженной к переломам
- болезненное мочеиспускание, наличие сгустков крови в моче
- постоянное чувство слабости, быстрая утомляемость
Важно помнить о том, что при обнаружении хотя бы одного из вышеперечисленных симптомов, является показанием для того, чтобы обратится к врачу и пройти диагностику. Не откладывайте на завтра вопросы, которые касаются здоровья вашего и ваших близких.
Хондросаркома - лучевая диагностика
Хондросаркома - лучевая диагностика
а) Терминология:
• Злокачественная опухоль, образующая гиалиновый хрящ:
о Первичная хондросаркома (ХС): развивается центрально из ранее неизменнной кости
о Вторичная ХС: развивается из предшествующего хрящеобразующего новообразования (энхондрома или экзостоз)
(Слева) Рисунок: интрамедуллярная хондросаркома (ХС) с хондроидными островками, умеренно выраженным прорывом кортикального слоя, мягкотканным компонентом и эндостальным утолщением. Такие очаги обычно характеризуются умеренно агрессивными признаками.
(Справа) Рентгенография в ПЗ проекции: метадиафизарный, слегка пузырчатый литический очаг. Дистально в очаге происходят изменения: он приобретает более проникающий характер с фестончатостью и утолщением эндостального слоя. Данные признаки типичны для ХС низкой степени злокачественности. (Слева) МРТ, сагиттальная проекция, режим Т2, с подавлением сигнала от жира: у этого же пациента визуализируется высокоинтенсивный патологический очаг, характеризующийся проксимальной дольчатостью, типичной для хрящеобразующей опухоли низкой степени злокачественности. Спереди отмечаются признаки прорыва кортикального слоя. Проксимальная дольчатость соответствует зоне более низкой степени злокачественности, чем дистальный отдел опухоли, лишенный дольчатости.
(Справа) МРТ, сагиттальная проекция, режим Т1 с контрастным усилением, этот же уровень: периферическое накопление контраста вокруг дольчатою участка. Более важный признак - наличие сливных зон накопления контраста в дистальном отделе очага.
б) Визуализация:
• Локализация: крылья подвздошных костей > проксимальный отдел бедренной кости > проксимальный отдел плечевой кости > дистальный отдел бедренной кости
• Непостоянное присутствие хондроидного матрикса (78%): точечный, в виде колец и арок:
о Принимайте во внимание, что литические очаги могут на рентгенографии выглядеть ложно не агрессивно
• Как правило новообразование характеризуется низкой степенью злокачественности с ограниченно агрессивными рентгенографическими признаками
• Фестончатое поражение кортикального слоя на 2/3 его толщины (75% ХС) или 2/3 длины очага указывает на ХС
• Часто отмечается эндостальное утолщение
• Экзофитная хондросаркома (развивается из экзостоза): толщина хрящевой крышки >1 см
• MPT, режим Т1: патологический очаг фактически изоинтенсивен по отношению к скелетной мышце:
о Участки желтого костного мозга визуализируются гораздо реже, чем при энхондромах
• МРТ, последовательности, чувствительные к жидкости: высокоинтенсивный сигнал характеризуется различной степени неоднородностью:
о Новообразование низкой степени злокачественности: доброкачественная или низкой степени злокачественности хрящеобразующая опухоль характеризуется дольчатым высокоинтенсивным сигналом (72% хондросарком)
о Новообразование высокой степени злокачественности: более выраженная неоднородность и меньшая организация высокоинтенсивного сигнала: дольчатость может не определяться
• МРТ, контрастное усиление: зависит от степени злокачественности патологического очага:
о Новообразование низкой степени злокачественности: накопление контрастного вещества по периферии в перегородках вокруг дольчатого хряща с несколькими, обычно периферическими участками уплотнения
о Новообразование высокой степени злокачественности: более генерализованное накопление контрастного вещества вокруг низкоинтенсивных участков некроза
Хондросаркома

«Это распространенное новообразование чаще всего имеет низкий степень злокачественности и появляется более, чем у 15% людей, страдающих хроническими заболеваниями костей. Позитивный прогноз может ожидать тех пациентов, кто своевременно прошел диагностику и получил полный объем лечения. Лучевая терапия нередко используется именно при этом диагнозе и дает хорошие результаты в TomoClinic».
Что такое хондросаркома?
Хондросаркома — злокачественная опухоль скелета, формирующаяся из хрящевой ткани. Чаще всего развивается в плоской плечевой кости и тазобедренном суставе, но допустимы случаи образования хондросаркомы в области трубчатых костей.
Злокачественное новообразование представляет собой плотную опухоль, прилегающую к кортикальному слою кости, иногда наблюдается прорастание хондросаркомы в кость. Может иметь очаги оссификации и петрификаты. При диагностических исследованиях не всегда удается определить четкие границы новообразования.
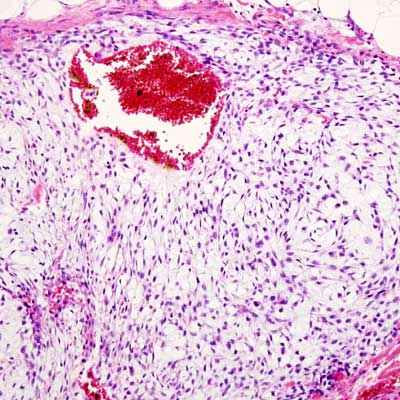
Опухоль является одной из наиболее распространенных онкологических патологий в костях и суставах. Чаще всего саркома развивается у людей 45-80 лет, т.е. в преклонном возрасте. В одинаковом процентном соотношении поражает женщин и мужчин.
Более чем у 15% пациентов перед появлением хондросаркомы были хронические заболевания костей.
На ранних стадиях заболевание протекает бессимптомно, а от момента образования опухоли до появления первых метастаз может пройти более пяти лет. Первичными очагами развития метастаз являются печень, легкие и желудок. На поздних стадиях хондросаркома склонна полностью разрушить хрящевую ткань.
Степень злокачественности опухоли при заболевании относительно низкий, что позволяет при своевременной диагностике и лечении рассчитывать на благоприятный прогноз.
Типы хондросаркомы:
Первичная хондросаркома является распространенным видом заболевания, диагностируется в 85% случаев от общего числа пациентов.
Отличительной чертой вторичной хондросаркомы является возраст пациентов: как правило болезнь развивается преимущественно у пациентов пенсионного возраста. Эта особенность связана с заболеваниями, которые провоцируют развитие хондросаркомы — хондрома, дисхондроплазия. Также часто рак возникает вследствие хондроматоза, болезни Олье-Маффучи и хондробластомы.
Заболевание вторичного типа не является распространенным и встречается несколько реже, нежели первичная хондросаркома.
С учетом особенности строения различают виды хондросаркомы:
- Типичная.
- Анапластическая.
- Светлоклеточная.
- Недифференцированная.
Помимо видов онкологического заболевания классификация хондросарком предусматривает разделение на степени злокачественности. Зависит от строения опухоли и срока ее жизни. Определяется при гистологическом исследовании образцов.
Хондросаркома бывает:
- 1 степени злокачественности. При первой степени характеризуется наличием межклеточного вещества, состоящего из хондроидной ткани, признаки миоза отсутствуют.
- 2 степени. Наблюдается межклеточное вещество миксоидного типа, увеличенные ядра и одиночные фигуры миотоза, присутствуют одиночные участки некроза.
- 3 степени. При третьей степени злокачественности отмечается миксоидное межклеточное вещество, много клеток с увеличенными ядрами, присутствуют обширные некротические участки.
Причины
Точные причины возникновения хондросаркомы пока не известны. Но есть ряд факторов, которые могут влиять на развитие болезни, среди них:
- генетическая предрасположенность (особенно если в семейном анамнезе присутствуют множественные экзостозы, синдром Маффучи);
- неправильное, некорректное или неполноценное лечение хондромы кости;
- хронические воспалительные процессы костно-хрящевой системы;
- аномалии роста костей скелета, которые происходят при болезни Педжета;
- болезнь Вильямса.
Неприятная особенность хондросаркомы заключается в том, что в большинстве случаев болезнь протекает бессимптомно. Отсутствие симптомов негативно сказывается на своевременной диагностике и эффективном лечении.
Симптомы хондросаркомы
Основные признаки заболевания:
- дискомфорт в месте локализации опухоли, который со временем перерождается в сильную боль (болевые ощущения преимущественно возникают в ночной период);
- иррадиация боли в плечо, ягодицы, поясницу;
- истощение кости, что делает ее более подверженной к переломам;
- болезненное мочеиспускание, наличие сгустков крови в моче;
- постоянное чувство слабости, быстрая утомляемость;
- повышенная температура тела.
Из-за сдавления растущей опухолью нервных окончаний и сосудов в соседнем суставе развивается отечность. Это провоцирует ограниченность движения.
Саркомы костей: лечение и диагностика
Саркомы костей лечение 1, 2, 3 стадии. Симптомы, признаки, метастазы, прогноз.
Общие сведения о происхождении сарком костей
К раку костей относят группу различных по особенностям клинического течения новообразований (от крайне медленно развивающихся до быстро растущих и рано метастазирующих опухолей).
Саркомы костей могут локализоваться в любых костях скелета. Однако наиболее часто поражаются длинные трубчатые кости, преимущественно бедренная, большеберцовая и плечевая. Реже поражаются кости таза, лопатка и ребра.
Вторичные (метастатические) опухоли костей встречаются в клинической практике значительно чаще первичных. При этом метастазами преимущественно поражаются позвонки, ребра, кости таза и др.
Наиболее часто метастазирует в кости рак молочной железы, легкого, предстательной железы, почки и щитовидной железы.
Какие бывают формы рака костей
Остеосаркома
Одна из наиболее распространенных форм злокачественных новообразований костной ткани. Опухоль обычно возникает у детей, подростков, лиц молодого возраста, у мужчин несколько чаще, чем у женщин. Остеосаркома может развиться в любой кости скелета, однако излюбленной ее локализацией являются длинные трубчатые кости и особенно нижних конечностей, в основном образующих коленный сустав.
Клинически различают две формы остеосаркомы: быстро развивающиеся опухоли с острым началом заболевания, резкими болями и более медленно развивающиеся опухоли с менее яркими клиническими проявлениями. При быстро растущих формах опухоли обнаружение легочных метастазов возможно во время первичного обследования.
Остеосаркома отличается от других сарком костей агрессивностью. Об этом свидетельствует ее склонность к быстрому росту, раннему гематогенному метастазированию. Метастазы обычно клинически проявляются спустя 6 – 12 месяцев от появления первых признаков заболевания. Наиболее часто метастазами поражаются легкие.
Саркома Юинга (костно-мозговая опухоль)
Занимает второе место по заболеваемости среди злокачественных новообразований костей, возникающих в подростковой и детской возрастных группах.
Опухоль чаще развивается на втором десятилетии жизни и достаточно редко у детей младше 5 лет. Мальчики болеют чаще. В противоположность остеосаркоме, саркома Юинга более склонна к поражению диафизов кости, а также плоских костей, включая кости таза, лопатку, ребра и тела позвонков.
Наиболее излюбленной локализацией саркомы Юинга являются длинные трубчатые кости конечностей и кости таза. Для клинической картины саркомы Юинга, наряду с появлением болей в пораженной кости, часто характерно наличие лихорадки, лейкоцитоза и ускоренной СОЭ. Отмечается местная гиперемия кожи.
Саркома Юинга приводит к быстрому разрушению кости, распространяется по костно-мозговому каналу, прорастает в окружающие ткани и рано метастазирует в кости, легкие, печень и др. органы. Метастазы в лимфатические узлы наблюдаются до 20 % случаев.
Хонросаркома — первичная злокачественная опухоль кости хрящевой природы.

У взрослых хондросаркома является вторым по частоте после остеосаркомы видом рака костей. В структуре первичных опухолей костей хондросаркомы занимают 10-20 %. Они могут возникать и как вторичные опухоли в результате малигнизации доброкачественных остеохондром или энхондром. Опухоль возникает обычно у лиц старше 40 лет, несколько чаще развивается у мужчин.
Хондросаркомы могут поражать любую кость скелета, однако преобладающей локализацией опухоли являются кости таза и бедренная кость. Нередко хондросаркома развивается в плоских костях, таких как лопатка, ребра, кости таза и черепа. Клиническое течение ходндросарком относительно медленное, но встречаются и быстрорастущие варианты заболевания.
Метастазы хондросаркомы развиваются в относительно поздние сроки. Для клинической картины характерно возникновение болей в пораженной области. При поражении костей таза симптомокомплекс включает в себя картину вовлечения нервных корешков, заключающийся в болевом синдроме и нарушении функции тазовых органов.
Cтатистика
Злокачественные опухоли костей в структуре онкологической заболеваемости составляют примерно 1 % от всех злокачественных новообразований. Первичные злокачественные опухоли костей наблюдаются в любом возрасте, но чаще всего в 15–40 лет.
По данным некоторых авторов, наиболее часто заболевают дети, подростки, лица молодого возраста, причем в подростковом и юношеском возрасте (до 20 лет).
Среди злокачественных опухолей костей наиболее часто встречается остеосаркома (50-60 %), на втором месте – саркома Юинга, далее следуют хондросаркома, фибросаркома и др.
У части больных злокачественные опухоли развиваются в результате малигнизации доброкачественных и опухолевидных образований.
Последние десять лет в Беларуси ежегодно регистрировалось от 90 до 140 случаев злокачественных опухолей костей.
Группы риска и факторы, предрасполагающие к развитию сарком костей
Причины развития опухолей костей изучены недостаточно. Нередко опухоли развиваются после травмы. Однако в настоящее время склонны считать, что травма просто привлекает внимание к уже существующей опухоли и не играет значительной роли в этиологии болезни, но способствует ее быстрому росту.
Саркомы могут развиваться в кости ранее подверженной облучению ионизирующей радиацией с целью лечения других злокачественных новообразований. Радиоиндуцированные саркомы костей обычно развиваются спустя не менее 3 лет после облучения.
Симптомы
Для злокачественных опухолей костей характерны следующие симптомы:
- деформация кости;
- появление хромоты, ограничение подвижности в суставе, прилежащем к опухоли;
- наличие болей, усиливающихся ночью (необязательный признак);
- общая и местная температурная реакция (более характерна для саркомы Юинга);
- наличие глубоко расположенной не смещаемой опухоли в мягких тканях вблизи кости.
Профилактика и раннее выявление сарком костей

Специфической профилактики опухолей костей нет. К процессам склонным к трансформации в злокачественные опухоли костей относят фиброзную дистрофию, хондромы, костно-хрящевые экзостозы и болезнь Педжета (деформирующий остеоз). По данным различных авторов частота их малигнизации может достигать 15 %.
Лечение предопухолевых заболеваний костей хирургическое. При множественном поражении костей необходимо проходить ежегодные контрольные осмотры у ортопеда-травматолога для раннего выявления малигнизации.
Диагностика рака костей
Ведущим методом диагностики рака костей является рентгенологическое исследование.
Наиболее значимыми рентгенологическими признаками злокачественной опухоли являются:
- наличие очага разрушения (деструкции) кости;
- наличие периостальной реакции в виде характерного козырька, длинных нитеобразных спикул, расположенных перпендикулярно по отношению к кости, появление рядом с пораженной костью, а также мягкотканного компонента с участками обызвествления.
Методы обследования перед назначением лечения
Диагноз сарком костей устанавливаются на основании данных морфологического исследования фрагмента опухоли, полученного путем биопсии и рентгенологического исследования.
Биопсия опухоли может быть выполнена путем трепанобиопсии (взятие материала опухоли с использованием толстой иглы, в том числе под рентгенологическим контролем) или открытой биопсии.
Обязательным является выполнение рентгенографии всей пораженной кости, а также КТ или МРТ. Эти исследования могут повторяться в процессе химиотерапии для оценки ее эффективности.
Для уточнения распространенности опухоли и выработки оптимальной тактики лечения проводится инструментальное обследование:
- КТ органов грудной клетки;
- ультразвуковое исследование органов брюшной полости;
- остеосцинтиграфия;
- биопсия костного мозга (при саркоме Юинга).
Стадии сарком костей
Классификация используется для наиболее часто встречающихся опухолей костей (остеосаркома, саркома Юинга, хондросаркома и др.). Стадия устанавливается на основании гистологического исследования и данных инструментального обследования (рентгенография, остеосцинтиграфия и др.).
- I стадия Все низкозлокачественные опухоли без метастазов;
- II стадия Все высокозлокачественные опухоли без метастазов;
- III стадия Все опухоли без метастазов с наличием нескольких очагов в одной кости;
- IV стадия Все опухоли с наличием метастазов в отдаленных органах и/или регионарных лимфатических узлах.
Методы лечение рака костей
В настоящее время принципы лечения некоторых видов злокачественных опухолей костей претерпели существенные изменения. Радикальные хирургические вмешательства могут являться самостоятельными методами лечения исключительно при высокодифференцированных (низкозлокачественных) опухолях (хондросаркома, фибросаркома, паростальная саркома).
Лечение низкодифференцированных (высокозлокачественных) опухолей (остеосаркома, саркома Юинга и др.), учитывая их высокую склонность к гематогенному метастазированию, предусматривает проведение после операции длительных курсов химиотерапии с целью профилактики развития метастазов или их лечения. При лечении радиочувствительных костных опухолей (саркома Юинга, лимфосаркома кости) используется лучевая, которая в сочетании с химиотерапией может излечить опухоль без операции.
Хирургическое лечение
Хирургическое вмешательство является главным составным элементом почти любого комплекса лечебных мероприятий при опухолях костей. К радикальным операциям при саркомах костей относятся ампутация, экзартикуляция и органосохраняющие операции.
Ампутации и экзартикуляции выполняют при далеко зашедшем опухолевом процессе (распад опухоли с выраженной интоксикацией, кровотечение из эрозированных магистральных сосудов, патологические переломы с выраженным болевым синдромом).
К расширенным радикальным операциям относятся межподвздошно-брюшное вычленение и межлопаточно-грудная ампутация, которые могут применяться при низкозлокачественных опухолях с более благоприятным прогнозом в случаях невозможности органосохраняющего лечения.
При опухолях, поражающих кости конечностей, предпочтение отдается органосохраняющим операциям с применением индивидуального эндопротезирования, а также костной пластики, в том числе микрохирургической аутотрансплантации кости.
Противопоказаниями к органосохраняющим оперативным вмешательствам являются:
вовлечение в опухолевый процесс основного сосудисто-нервного пучка на большом протяжении; патологические переломы с инфицированием и обсеменением тканей опухолевыми клетками;
обширное опухолевое поражение мышц.
Лучевое лечение
Лучевая терапия при злокачественных опухолях костей применяется редко, за исключением лечения саркомы Юинга и лимфомы кости. Иногда лучевое лечение используют при невозможности удалить опухоль или ее метастазы.
Химиотерапия
Химиотерапия широко применяется при лечении высокозлокачественных опухолей костей.
Целью химиотерапии до хирургического вмешательства (неоадъювантная химиотерапия) является воздействие на микрометастазы и уменьшение размеров опухоли.
Еще одним достоинством неоадъювантной химиотерапии является возможность на основании ответа опухоли на предоперационные курсы лечения определить ее чувствительность к используемым препаратам и при необходимости изменить схему лечения после операции.
Целью послеоперационной химиотерапия является подавление роста и уничтожение микроскопических метастазов (адъювантная химиотерапия) или лечение уже развившихся отдаленных метастазов (лечебная химиотерапия).
Обычно проводится от четырех до 10 курсов послеоперационной химиотерапии, в зависимости от вида опухоли.
При лечении остеосаркомы наиболее высокая эффективность установлена для комбинаций, включающих доксорубицин, цисплатин, ифосфамид, метотрексат. При лечении саркомы Юинга хорошо себя зарекомендовали и широко используются комбинации доксорубицина, винкристина, ифосфамида, дактиномицина, этопозида и циклофосфана.
При эффективности химиотерапии и наличии одиночных метастазов в легком, возможно их хирургическое удаление.
Наблюдение и обследование после проведенного лечения
При высокозлокачественных саркомах контрольные осмотры у онколога проводятся:
- в течение первых двух лет после завершения лечения – каждые 3 месяца;
- в течение третьего года – каждые четыре месяца;
- в течение четвертого и пятого года каждые 6 мес. и далее – ежегодно.
При низкозлокачественных саркомах наблюдение проводится каждые 6 мес. в течение 2-х лет и далее ежегодно.
ОТДЕЛЕНИЕ ПРОТОННОЙ И ФОТОННОЙ ТЕРАПИИ

Протонная и фотонная терапия – прицельный и наиболее безопасный метод лучевой терапии

Отдел лучевой терапии МРНЦ имени А.Ф. Цыба состоит из 4-х подразделений: отделения протонной и фотонной терапии, отделения радиотерапии, отделения клинической дозиметрии и топометрии, отделения локальной и общей гипертермии.

Заведующий отделением,
врач–радиотерапевт, д.м.н.,
Гулидов Игорь Александрович
Записаться к врачу
Оставьте заявку и ожидайте консультацию нашего специалиста
Основные направления деятельности отделения

Протонная терапия
МРНЦ имени А.Ф. Цыба – филиал ФГБУ «НМИЦ радиологии» располагает уникальным комплексом протонной терапии «Прометеус» российского производства, который включает синхротрон и системы формирования терапевтического пучка, укладки и фиксации пациента, рентгеновской томографии для точного позиционирования пациента и 3D-планирования терапии.
Протонная терапия – наиболее безопасный метод лучевой терапии.
Протоны обладают характерным и качественно отличным профилем глубинной дозы при воздействии на ткань.
В результате использования протонов обеспечивается более эффективное распределение дозы, чем при использовании других методов лучевой терапии.
Лечение локализаций
| 1. МРТ с контрастом. Обязательный режим: Т1 аксиальные срезы с контрастом толщиной 1 мм для планирования протонной терапии (давность не более 1 мес.) |
| 2. Для опухолей головного мозга при планировании повторного курса лучевой терапии – ПЭТ КТ с метионином или тирозином (давность не более 3 мес.) |
| 3. Консультация нейрохирурга, онколога, химиотерапевта |
| 4. Очная консультация |
| Глиомы, астроцитомы, олигодендроглиомы, эпендимомы, глиобластомы, медуллобластомы и др. Менингиомы, невриномы корешков черепных нервов (III, Y, YII). |
| Самостоятельную группу составляют метастатические опухоли. Они составляют 20% мозговых новообразований. Источником метастазирования может быть любой орган, но особенно часто встречается бронхогенный рак легкого, реже – рак молочной железы, желудка, почек, щитовидной железы. Это могут быть: рак рото - и носоглотки, придаточных пазух носа, гортани, трахеи. |
| Артериовенозные мальформации (АВМ) головного и спинного мозга являются относительно нечасто встречающейся нозологической формой, способной, однако, вызывать тяжелые неврологические расстройства и смерть. Хотя в большинстве случаев заболевание проявляется внутричерепным или спинальным кровоизлиянием, эпилептическими припадками, прогрессирующие миелопатией, совершенствование методов диагностики приводит к возрастанию частоты диагностики АВМ центральной нервной системы на доклинической стадии. В последнее десятилетие существенное усовершенствование претерпели методы лечения больных АВМ. |
- лобная доля 25-40% ;
- теменная доля 15-20%;
- височная доля 10-17%;
- затылочная доля до 5%;
- подкорковые образования 5-7%;
- ствол мозга до 5%;
- мозолистое тело 2-4%;
- желудочки мозга 1-2%
| Разработка технологий протонной терапии опухолей головы и шеи. Лечение аденомы гипофиза, опухолей основания черепа (хордом и хондросарком), менингиом, увеальных меланом и других внутриорбитальных опухолей, а также артериовенозных мальформаций. |
| Местное излечение интракраниальных менингиом, хордом и хордосарком основания черепа при использования протонных пучков составляет 80–90%, а увеальных меланом – до 98% случаев |

Ключевые преимущества протонной терапии
- Самая высокая прецизионность (точность)
- Возможность увеличения суммарной очаговой дозы
- Возможность облучения опухолей, расположенных вблизи критических структур
- Применяется для повторного облучения
- Пациенты из любого региона Российской Федерации, блжнего и дальнего зарубежья
- Безболезненное удаление опухоли
- разметка полей облучения (СКТ, МРТ);
- определение облучаемых объемов;
- дозиметрическое планирование (1-3 дня);
- контроль полей облучения (симулятор, конусная КТ на ускорителе);
- начало курса лучевой терапии

Фотонная терапия
Фотонная терапия является наиболее распространенным видом лучевой терапии, при которой источником излучения служат линейные ускорители электронов (ЛУЭ).
| 1. СКТ, МРТ области расположения опухоли давностью не более 1 мес.; |
| 2. Консультация онколога, химиотерапевта; |
| 3. По возможности ПЭТ КТ с ФДГ; |
| 4. УЗИ органов брюшной полости, регионарных л/узлов; |
| 5. Рентген органов грудной клетки; |
| 6. Остеосцинтиграфия при метастазах в кости; |
| 7. Заключения цитологии, гистологии, ИГХ. При необходимости потребуется пересмотр препаратов в МРНЦ. |
| Опухоли головы и шеи, рак предстательной железы, опухоли головного мозга, рак легкого, рак пищевода, рак желудка, рак поджелудочной железы, рак молочной железы. Методики: 3D конформная лучевая терапия, лучевая терапия с модуляцией интенсивности (IMRT), лучевая терапия визуальным контролем (IGRT). |
| Рак молочной железы, рак шейки матки, опухоли толстой кишки, прямой кишки, желудка, метастазы в кости и мягкие ткани. Методики: 2D лучевая терапия. |
| Рокус АМ и Терабалт: хронические гемобластозы, опухоли гортани, опухоли мягких тканей, метастазы в кости |
| Основные локализации: рак предстательной железы; рак шейки матки; рак прямой кишки; рак молочной железы. |
Отделение клинической дозиметрии и топометрии

Заведующая отделением, к.ф-м.н, Борышева Наталья Борисовна
Записаться к врачу
Оставьте заявку и ожидайте консультацию нашего специалиста
Дозиметрическое планирование является неотъемлемой частью лучевой терапии, оно обеспечивает высокую гарантию качества лечения!

Планирование лучевой терапии
Оснащенность отделения современным высокотехнологичным оборудованием для планирования и проведения лучевой терапии позволяет реализовать методики лечения онкологических заболеваний, соответствующие мировым стандартам. Использование высокотехнологичного радиотерапевтического оборудования дает возможность увеличить эффективность лечения при существенном снижении числа его осложнений и сохранить высокое качество жизни пациентов. Группа топометрии отделения обеспечивает первичную фиксацию и иммобилизацию пациентов на компьютерном томографе, работая в тесном контакте со специалистами отделения лучевой диагностики. Осуществляет предлучевую топометрическую подготовку пациентов на рентгеновском симуляторе. Осуществляет портальную визуализацию пациентов.
-Группа медицинских физиков осуществляет дозиметрическое планирование на следующем оборудовании:
1 XIO – 3х-мерная дозиметрическая система планирования, позволяющая рассчитывать конформную лучевую терапию (CRT) и лучевую терапию с модуляцией интенсивности пучка (IMRT) для ускорителя Elekta Synergy S;
Модуль оконтуривания и оценки планов Focal;
Информационно-управляющая система Mosaiq;
2 3D- система планирования BrachyVision для аппарата высокомощностной внутриполостной и внутритканевой лучевой терапии GammaMed Plus (Ir-192);
3 3D- дозиметрическая система планирования PlanW2000 для гамма-терапевтического аппарата Terabalt (Co-60);
4 Система планирования ROCS для медицинских ускорителей SL- 20 и SL-75-5;
5 Система планирования Гаммаплан для гамма-аппарата Рокус (Со- 60).
-Группа медицинских физиков осуществляет следующие дозиметрические проверки :
1.Регламентные дозиметрические измерения на линейных ускорителях SL-20 и SL-75-5 и гамма-терапевтическом аппарате Рокус;
2 Ежедневная дозиметрия линейного ускорителя Elekta Synergy S;
3 Контроль качества 3D- планов и IMRT-планов для каждого пациента;
4 Invivo- дозиметрия
Об отделении
Отделение клинической дозиметрии и топометрии было создано в 1982 году на базе лаборатории медицинской физики и отделения топометрии. Первым руководителем отделения был доктор технических наук Олег Николаевич Денисенко, который после окончания в 1961 году физического факультета МГУ был приглашен в ИМР АМН СССР сначала младшим научным сотрудником, а затем проходил аспирантуру в МНИРРИ. С 2002 года заведующей отделением являлась кандидат технических наук Жанетта Махмутовна Глазырина (Ниязова). С 2016 г. по настоящее время заведующей отделением является кандидат физико-математических наук Борышева Наталья Борисовна. Персонал отделения постоянно повышает свой квалификационный уровень на курсах повышения квалификации (РМАПО), на курсах «Физика радиационной медицины» в АМФР подготовки медицинских физиков, на курсах школы ESTRO, IAEA, и ведущих европейских онкологических клиниках.

Отделение локальной и общей гипертермии.
Применение гипертермии
Глубокая локальная гипертермия зарекомендовала себя высокоэффективным методом лечения в клинической практике при различных видах и локализациях опухолей (в особенности при колоректальных раках, мягкотканных саркомах, раках молочной железы и шейки матки и других) в комбинации с лучевой терапией и/или химиотерапией
Исследования по оценке эффективности использования метода локальной глубокой гипертермии у онкологических больных в России ведутся с конца 60-х годов 20 века. К настоящему времени эффективность гипертермии, как надежного способа повышения эффективности традиционных методов лечения рака, доказана. В «Клинических рекомендациях по диагностике и лечению больных злокачественными новообразованиями» Ассоциации Онкологов России с 2014 г. рекомендовано применение локальной гипертермии при комбинированном лечении сарком мягких тканей и рака прямой кишки. По данным российских авторов, комбинирование глубокой локальной гипертермии с лучевой терапией и химиотерапией в предоперационной подготовке больных раком прямой кишки позволило выполнить экстирпацию (радикальное удаление) только у 33% пациентов вместо 71% планировавшихся до проведения неоадъювантного лечения.
В другом исследовании, у двух групп по 40 пациенток с местнораспространенным раком шейки матки III-IV ст. выявлено, что у пациенток, получавших химиолучевое лечение на фоне гипертермии, полная и частичная регрессия составили 35% и 65 % соответственно, в то время как у не получавших гипертермию эти показатели составили 31% и 57%, а в 5% наблюдалась стабилизация и у 7% прогрессирование. На практике это означает повышение процента выполнения пациентам органосохраняющих операций, улучшение качества их жизни, продление жизни. Помимо этого, заметный обезболивающий эффект помогает улучшить качество жизни онкологическим пациентам, поэтому гипертермия применяется в поддерживающей терапии и в паллиативной помощи. Комбинирование гипертермии с лучевой терапией и химиотерапией позволяет оптимизировать комбинированное лечение первичных радиорезистентных или рецидивных форм ЗНО. При этом достигается в предоперационном периоде – быстрые и глубокие патоморфологические изменения в тканях опухолей для повышения абластичности хирургического этапа лечения, что позволяет перевести больных с неоперабельными опухолями в операбельное состояние.
В последнее время активно изучается эффективность применения гипертермии в симптоматическом или паллиативном лечении, в частности для целей обезболивания.
Читайте также:
