Хронический неспецифический медиастинит. Клиника хронического медиастинита
Добавил пользователь Skiper Обновлено: 27.01.2026
Средостение представляет собой пространство в средней части грудной полости, включающее в себя комплекс жизненно важных органов, расположенных между плевральными полостями и окруженных жировой клетчаткой. К органам средостения относится сердце, аорта, бронхи, пищевод, и тимус, также в средостении расположены медиастинальные лимфатические узлы, проходят сосуды и нервы, что обуславливает особую тяжесть и опасность происходящих в данной области патологических и главным образом воспалительных процессов. Несмотря на современные успехи в лечении антибиотиками и прогресс, достигнутый в области интенсивной терапии и диагностики, лечение острого медиастинита продолжает оставаться серьезной проблемой здравоохранения во всем мире. Острый медиастинит чаще всего возникает как осложнение в кардиоторакальной хирургии, а также при перфорации пищевода и инфекционных поражениях ротоглотки. 45% перфораций пищевода происходит во время проведения обычного эндоскопического исследования. Спонтанная перфорация пищевода (синдром Бурхаве) составляет 15% случаев и 12% случаев перфораций пищевода вызваны проглатыванием инородных тел. Другие причины могут включать слепую или проникающую травму пищевода и около 9% связаны с интраоперационными поражениями.
1. Abdelnoor M, Almdahl SM, Svennevig JL. Mediastinitis after coronary artery bypass grafting risk factors and long-term survival. Ann Thorac Surg. 2010;89:1502–9.
2. Biancari F, D’Andrea V, Paone R et al. Current treatment and outcome of oesophageal perforations in adults: systematic review and meta-analysis of 75 studies. World J Surg. 2013;37:1051–9.
3. Mircea Mureșan, Simona Mureșan, Ioan Balmoș, Daniela Sala, Bogdan Suciu, Arpad Torok. Sepsis in Acute Mediastinitis – A Severe Complication after Oesophageal Perforations. A Review of the Literature. J Critical Care Medicine 2019;5(2):49-55.
7. Petitpas F, Blancal JP, Mateo J et al. Factors associated with the mediastinal spread of cervical necrotising fasciitis. Ann Thorac Surg. 2012; 93:234–8.
9. Wahed S, Dent B, Jones R, Griffin SM. The spectrum of oesophageal perforations and their influence on management. Br J Surg. 2014;101:e156–62.
10. Lazar HL, Ketchedjian A, Haime M, Karlson K, Cabral H. Topical vancomycin in combination with perioperative antibiotics and tight glycemic control helps to eliminate sternal wound infections. J Thorac Cardiovasc Surg. 2014;148:1035–40.
12. Nguyen VX, Nguyen CC, Nguyen BD. Multimodality imaging of oesophageal perforation by a wire bristle. Radiol Case Rep. 2015;5(1):364.
14. Ryom P, Ravn JB, Penninga L et al. Etiology, treatment and mortality after esophageal perforation in Denmark. Dan Med Bul. 2011;58:A4267.
15. Neagoe RM, Cvasciuc IT, Muresan M, Sala DT. Incidental parathyroidectomy during thyroid surgery- risk, prevention and controversies; a review. Acta Endo (Buc). 2017;13(4):467-75.
16. . Brinster CJ, Singhal S, Lee L, Marshall MB, Kaiser LR, Kucharczuk JC. Evolving options in the management of oesophageal perforation. Ann Thorac Surg. 2004;77:1475.
17. Abbas G, Schuchert MJ, Pettiford BL, et al. Contemporaneous management of esophageal perforation. Surgery. 2009;146(4):749–55.
18. Abu-Omar Y, Kocher GJ, Bosco P, et al. European Association for Cardio-Thoracic Surgery expert consensus statement on the prevention and management of mediastinitis. Eur J Cardiothorac Surg. 2017;51(1):10–29.
19. Sepesi B, Raymond DP, Peters JH. Esophageal perforation: surgical, endoscopic and medical management strategies. Curr Opin Gastroenterol. 2010;26:379–83.
20. Быков В.П. Инфекционные осложнения перфорации и спонтанного разрыва пищевода. Всероссийская научно-практическая конференция "Актуальные вопросы хирургии пищевода": Сборник работ и тезисы докладов. Ст-Петербург 2002; 27-28.
22. Пласкин С.А. Варианты хирургической тактики при медиасти-нитах различной этиологии // Научно-медицинский вестник центрального Черноземья. — 2007. — № 30. — С. 35-37.
23. Чикинев Ю.В., Дробязгин Е.А., Колесникова Т.С., Кутепов А.В., Коробейников А.В. Результаты лечения пациентов с острым медиастинитом различной этиологии // Медицина и образование в Сибири. - 2013. - № 3. - С. 33.
Цель исследования – изучение распространенности, этиологии, клинических проявлений и диагностики острого медиастинита, как осложнения перфорации пищевода, оценка методов лечения острого медиастинита при перфорации пищевода.
Материалы и методы: Повествовательный обзор, основанный на поисках литературы в текстовой базе данных медицинских и биологических публикаций PubMed, а также в российской научной электронной библиотеке eLIBRARY до июня 2019 года без ограничений по срокам. Поиск включал такие термины, как «медиастинит», «этиология медиастинита», «перфорации пищевода», «диагностика и лечение перфораций пищевода».
Введение
Несмотря на последние достижения в антибиотикотерапии, а также прогресс, достигнутый в области интенсивной терапии и современных методах диагностики, острый медиастинит продолжает оставаться тяжелым состоянием с высоким уровнем смертности во всем мире [1]. Одной из главных причин тяжести данного состояния является его внутригрудное расположение в анатомически замкнутом пространстве, содержащем хорошо васкуляризованную жировую ткань и близость жизненно важных органов, что придает этому заболеванию особую клиническую значимость. Часто заболевание быстро прогрессирует, приводя к полиорганной недостаточности и сепсису.
Для нарушения патогенетической цепи при лечении острого медиастинита иногда требуется эзофагэктомия, которая в свою очередь может стать причиной гибели пациента в случаях глубокого поражения [2].
Важным элементом, улучшающим прогноз острого медиастинита, является ранняя диагностика и применение лечебных мероприятий в течение 24-х часов после появления первых симптомов [3].
Основная часть
Эпидемиология.
Уровень смертности при остром медиастините в мире составляет от 19 до 47%, при этом он широко варьирует в зависимости от причины, вызвавшей заболевание. Так, ряд исследователей сообщают, что уровень смертности составляет 11–34%. при нисходящем медиастините, возникающем при ротоглоточных инфекциях, однако в случае наличия сопутствующих заболеваний этот показатель увеличивается до 67% [4].
Острый медиастинит встречается у обоих полов, однако значительно чаще у мужчин, чем у женщин, в соотношении 6: 1. Хотя в литературе приводятся исключения, большинство случаев острого медиастинита происходит на 3-5 десятилетиях жизни. Влияние возраста на уровень смертности подтверждено рядом исследований, с незначительными различиями в первые два десятка лет и значительными после пятого десятилетия жизни.
Исследования, проведенные на больших группах пациентов, демонстрируют некоторые расхождения статистических данных, однако в каждом из них наблюдается неизменно высокий уровень смертности [5].
Этиология.
Острый медиастинит чаще всего возникает как осложнение в кардиоторакальной хирургии, при проведении экстренных хирургических вмешательств, чему способствует большая продолжительность операций, их сложность, отсутствие адекватной антибиотикопрофилактики, а также перфорации пищевода и ротоглоточные инфекции, такие как парафарингеальный абсцесс и одонтоидный отросток с эпидуральным абсцессом, вызывающие нисходящее распространение инфекции. Все перечисленные условия усиливают свое воздействие если связаны с такими факторами, как пожилой возраст пациента, курение, наличие хронических заболеваний легких, сахарного диабета, хронической почечной недостаточность, генерализованного атеросклероза, проведении иммуносупрессивной терапии кортикостероидами [6].
От 60 до 64 % острого медиастинита вызвано осложнениями после операций на сердце. На перфорацию пищевода приходится 25–31% всех случаев, что делает ее второй по распространенности причиной медиастинита, остальные же случаи острого медиастинита связывают с инфекциями ротоглотки [7].
Клинические проявления острого медиастинита.
Согласно проведенным в 2010 году исследованиям, основные симптомы острого медиастенита и их частота включают:
- дисфагию (80,6%);
- загрудинные боли (56,5%);
- тошноту и рвоту (50%);
- лихорадку и озноб (38,7%);
- одышку (19,4%);
- спутанность сознания (15,5%) .
Клиническое обследование обычно выявляет тахикардию, тахипноэ, отек лица и шеи, подкожную эмфизему, расположенную на уровне грудной клетки [8].
Параклинические методы обследования больных острым медиастинитом.
Микробиология средостения при остром медиастините.
Возбудителями острого гнойного медиастинита как правило являются микроорганизмы, встречающиеся в верхних отделах желудочно-кишечного тракта:
Аэробы: стрептококки, коринебактерии, моракселлы, энтеробактерии, псевдомонады и др.;
Анаэробы: пептострептококки, актиномицеты, веилонеллы, бактероиды, фузобактерии и др.;
Грибы: Candida albicans.
Частым осложнением в исходе острого медиастенита при ухудшения общего состояния и снижении иммунитета, является сепсис [9].
Лабораторные показатели при остром медиастините являются неспецифическими, при этом определяется лейкоцитоз, повышение маркеров воспаления (С-реактивный белок, прокальцитонин). При диагностике медиастинита необходимо как можно раньше осуществить посев крови больного [10].
Обычная рентгенография грудной клетки в двух проекциях может выявить косвенные признаки медиастинита, такие как подкожная эмфизема, латеральное или переднее отклонение трахеи и наличие плеврального выпота.
Уровень перфорации пищевода может быть оценен радиологическим методом с использованием небольшого количества низкоосмолярного водорастворимого контрастного вещества, однако использование перорального контраста может потенциально усугубить течение заболевания [11].
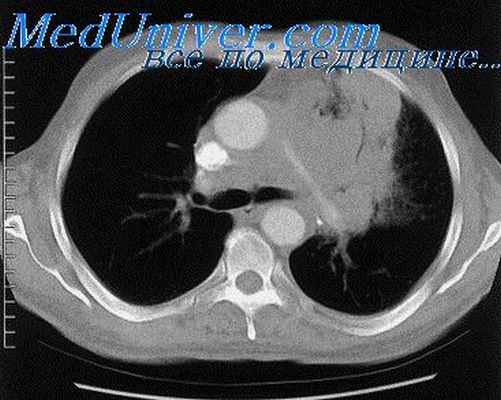
Компьютерная томография (КТ) является более оптимальным методом для диагностики острого медиастинита, кроме того данный метод может быть использован при мониторинге эффективности проводимого эндоскопического или хирургического лечения.
Ядерный магнитный резонанс (ЯМР) предоставляет альтернативу КТ для детей, но он не предоставляет некоторую дополнительную информацию, получаемую при компьютерной томографии [12].
Эндоскопия верхних отделов желудочно-кишечного тракта (ЖКТ) проводится только в особых случаях, оказывающих как диагностическую, так и лечебную роль, например, размещение эндоэзофагеального протеза для покрытия пищеводного свища [13].
Перфорации пищевода.
Перфорация пищевода обычно происходит в областях физиологических сужений, например, в области крикофарингеальной мышцы или эзофагогастральном соединении. Большая часть перфораций пищевода является ятрогенными (50–75%) и большинство из них происходит во время эндоскопических процедур. Частота перфорации в случае проведения простого эндоскопического исследования пищевода составляет
Спонтанная перфорация (синдром Бурхаве) составляет 15% случаев перфораций, которые чаще располагаются на уровне дистального отдела пищевода, чаще поражается левый фланг. Проглатывание инородных тел является причиной около 12% перфораций пищевода, более часто встречается на уровне крикофарингеальной мышцы. Другие причины перфорации пищевода включают травмы 9% и интраоперационные поражения 2%, злокачественные новообразования составляют около 1% случаев [15].
Этиология и локализация перфорации существенно влияют на смертность. Самый высокий уровень смертности связан со спонтанной перфорацией пищевода и составляет 36%, данный показатель, вероятно, объясняется поздней постановкой диагноза. Травматические перфорации обычно выявляются рано и чаще всего связаны с поражениями, вызванными сужением носоглотки на уровне верхнего сфинктера пищевода, с показателем смертности менее 7%. Что касается анатомических локализаций, перфорации шейного отдела пищевода имеют самый низкий уровень смертности 6%, а перфорации грудного и брюшного отделов имеют значительно более высокие показатели смертности на 27% и 21% соответственно [16].
Предложена специальная шкала, позволяющая оценить уровень тяжести перфорации пищевода в каждом конкретном клиническом случае и спрогнозировать возможный исход. Данная шкала включает в себя такие показатели как: возраст старше 75 лет, наличие тахикардии, лейкоцитоза, плеврального выпота – оцениваемые в 1 балл; наличие лихорадки, утечки контраста при рентгенографии, одышки и удлинение времени на постановку диагноза более 24 часов – оцениваемые в 2 балла; наличие злокачественности и гипотонии – оцениваемые в 3 балла. Таким образом, можно сопоставить сумму полученных баллов и вероятный смертельный исход:
- 3 - 4 балла - 6%;
- > 5 баллов - до 26%.
- 8 баллов - более 85%,
- > 10 баллов – до 100% [17].
Лечение острого медиастинита, вызванного перфорацией пищевода.
Острый медиастинит в зависимости от уровня перфорации пищевода, ее причины и наличия или отсутствия осложнений требует различных методов лечения.
Проведение консервативного лечения при остром медиастините является обязательным, хирургическое же лечение используется как правило при наличии крупной перфорации пищевода или при наличии осложнений.
При подозрении на перфорацию пищевода необходимо прекратить прием пищи и воды, вместо этого пациента переводят на парентеральную гидратацию и питание. Антибактериальная терапия проводится антибиотиками широкого спектра действия с целью подавления развития инфекций, обычно вызываемых грамположительными, грамотрицательными и анаэробными микроорганизмами. Противогрибковые препараты обычно назначают пациентам с выраженной иммуносупрессией. Результаты посева крови с определением чувствительности флоры к антибиотикам, позволяют скорректировать антибиотикотерапию. Внутривенное введение ингибиторов протонной помпы снижает кислотность желудочного сока и желудочно-пищеводный рефлюкс, что позволяет избежать ассоциации разрушающего воздействия агрессивного химического вещества с бактериальным медиастинитом [18].
В дополнение к этим подходам, неспецифические меры консервативного лечения могут включать гемодинамическую поддержку, восстановление гидроэлектролитного баланса, контроль сахарного диабета, контроль тахикардии и гипотонии с использованием вазоактивных средств.
Хирургическое лечение используется главным образом при перфорациях грудного и брюшной отделов пищевода, в то время как в случае поражения шейного отдела, приоритетным методом лечения является консервативный. [19].
Принципами хирургического лечения являются дренирование очага инфекции, наложения первичного шва, удаление источника инфекции с использованием или без использования эзофагэктомии, эндоскопическая вакуумная терапии перфорации с дальнейшим наложением параэзофагеального дренажа средостения и эндоскопическое стентирование пищевода [20].
Заключение
Хотя уровень смертности при остром медиастините, связанном с перфорацией пищевода остается высоким, новые методы диагностической визуализации позволяют сократить время, необходимое для диагностики перфораций пищевода, значительно улучшая тем самым прогноз больных.
Таким образом, в случай синдрома Бурхаве, ятрогенных перфораций или проглатывания инородных тел, ранее обнаружение перфорации делает возможным проведение хирургического лечения на более высоком уровне. Среди хирургических методов наложение на перфорацию первичного шва является методом выбора с лучшими послеоперационными результатами. Расположение перфорации также является важным фактором при выборе методов лечения. Например, в случай перфорации шейного отдела пищевода, выбор хирургического и эндоскопического методов вмешательства не являются удачным, в то же время при перфорации в грудном и брюшном отделах пищевода, наложение первичного шва и эндоскопическое стентирование перфорации значительно улучшают прогноз больных [21].
Поздняя перфорация и новообразования пищевода требуют сложного хирургическго лечения с удалением пищевода, эзофагостомией и гастростомией с последующей реконструкцией пищевода через 6–12 месяцев. Прогноз данных вмешательств в большинстве случаев является неблагоприятным из-за частого прогрессирования медиастинита и развития септических осложнений [22].
Консервативное лечение остается основной терапией любой перфорации пищевода независимо от того, проводится ли хирургическое или эндоскопическое лечение. Проведенные ретроспективные исследования показали, что совершенствование интенсивной терапии и внедрение новых поколений антибиотиков улучшили прогноз больных с перфорацией пищевода по крайней мере на 10% [23].
Выводы
Перфорация пищевода остается одной из главных причин такого серьезного осложнения как медиастинит, являясь серьезной проблемой здравоохранения. Самый низкий уровень смертности регистрируется у пациентов с выявлением перфорации пищевода менее чем через 24 часа после появления первых симптомов, этот период, является критическим, предопределяющим успех лечебных мероприятий.
Применение хирургического лечения, в случаях перфорации грудного и брюшного отделов пищевода, дает хорошие послеоперационные результаты и более высокую выживаемость.
Улучшение прогноза и снижение смертности при остром медиастините, вызванном перфорацией пищевода объясняется новой антибиотикотерапией и достижениями в области интенсивной терапии.
Независимо от выбора лечения, перфорация пищевода остается серьезной хирургической проблемой, значительно ухудшающей качество жизни больных и ведущей к серьезным смертельно опасным осложнениям.
Хронический неспецифический медиастинит. Клиника хронического медиастинита
Хронический неспецифический медиастинит. Клиника хронического медиастинита
Хронический неспецифический медиастинит чаще всего является следствием ранений, которые вызывают вначале остро или подостро протекающее воспаление клетчатки средостения, а затем переходят в хронический процесс (наши 7 наблюдений). Может возникать также и первично-хронический медиастинит, который обычно появляется после гнойных воспалительных заболеваний легкого и плевры с лимфогенной передачей инфекции на средостение (6 больных) или в результате гематогенной инфекции, при септических очагах в брюшной полости, остеомиелите и других заболеваниях (2 наших больных).
Из 15 больных хроническим медиастинитом у 7 имел место медиастино-перикардит и у 8 — медиастинит.
Характерными для хронического медиастинита симптомами являются боли за грудиной, в области сердца и в позвоночнике, одышка, некоторая отечность шеи и лица, субфебрильная температура. Часто эти явления трактуются врачами как проявления хронической пневмонии, плеврита, туберкулеза верхушки легкого, приступы стенокардии. Однако тщательное обследование больного не дает подтверждения ни одному из этих диагнозов. Вместе с тем жалобы больного на упорные, непрекращающиеся боли и повышение температуры у ряда больных сопровождаются лейкоцитозом до 9000—10 000, небольшим сдвигом лейкоцитарной формулы, ускорением РОЭ.
Иногда к этим симптомам можно присоединить более интенсивное затемнение в каком-либо из отделов средостения и тогда при знании клиники хронического медиастинита можно высказать предположительный диагноз и назначить правильное лечение. Последнее состоит в назначении больших доз раствора пенициллина и стрептомицина, вводимого внутримышечно. Помимо этого, можно с успехом применять загрудинные инъекции антибиотиков в смеси с новокаином (100 000 ЕД пенициллина, 0,25 г стрептомицина в 50 мл 0,25% раствора новокаина). Загрудинное введение антибиотиков производится по методике, описанной в ряде работ В. И. Казанского и других авторов.
Непосредственные результаты лечения хронического медиастинита благоприятные. После 2—3 загрудинных инъекций антибиотиков и массивного внутримышечного их введения боли за грудиной прекращаются, температура снижается до нормы, нормализуется картина крови.
Отдаленные последствия этого вида медиастинита в некоторых случаях могут быть тяжелыми, что зависит от вовлечения в рубцово-склеротический процесс блуждающих нервов. Профилактика этих заболеваний должна заключаться в раннем выявлении и активном рациональном его лечении.
Хронический медиастино-перикардит встречается, вероятно, чаще, чем об этом сообщается в руководствах и периодической печати. Имеются все основания предполагать, что у большой группы больных при «панцирном сердце» вначале развивается хронический медиастинит, который затем переходит контактным путем на перикард и вызывает его сращения. Во всяком случае, наши наблюдения при операциях по поводу адгезивного перикардита говорят о том, что у многих больных склеротические процессы в средостении бывают выражены больше, чем в перикарде (у 10 больных из 30 оперированных по поводу слипчивого перикардита).
Это явление объясняется также результатами экспериментальных исследований, проведенных сотрудниками нашей клиники Файером, Ней и др. (1951). Они показали частый переход процессов воспаления клетчатки средостения на полость сердечной сорочки и ее стенки (см. раздел об острых гнойных медиастинитах). Нужно подчеркнуть весьма интимные связи между клетчаткой средостения и перикардом, о чем писали также Бергман, А. А. Герке и др.
Может наблюдаться также и обратный путь инфекции из полости перикарда — на клетчатку и лимфатические узлы средостения, о чем нельзя забывать при лечении перикардитов (требуется раннее дренирование перикарда).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Медиастинит
Медиастинит - это асептический или микробный воспалительный процесс в клетчатке средостения с острым либо хроническим течением. Развитие острого медиастинита характеризуется болью за грудиной, лихорадкой, ознобами, тахикардией, тяжелой эндогенной интоксикацией. При хроническом медиастините на первый план выходят симптомы компрессии органов средостения (кашель, одышка, дисфагия). Диагностика медиастинита проводится с учетом данных рентгеновского обследования, КТ, УЗИ, эзофагоскопии, бронхоскопии, медиастиноскопии. Лечебная тактика при медиастините – активная, требует устранения причины воспаления и проведения медиастинотомии с адекватным дренированием гнойного очага.
МКБ-10
Общие сведения
Медиастинит является угрожающим жизни состоянием и в случае запоздалой диагностики или неадекватного лечения сопровождается высокими показателями летальности. Практика показывает, что только 15-20% случаев медиастинита выявляется прижизненно, что связано с быстро прогрессирующим течением заболевания и недостаточно патогномоничными проявлениями на фоне общей тяжелой инфекции.
Медиастинитом может осложняться значительное число патологических состояний легких, плевры, трахеи, шеи, полости рта, гортани, глотки, пищевода, сердца и т. д. С учетом многогранности причин возникновения, медиастинит представляет клинический интерес не только для пульмонологии и торакальной хирургии, но также для отоларингологии, гастроэнтерологии, кардиологии, стоматологии.
Средостение – пространство в грудной полости, центрально расположенное по отношению к легким. Спереди средостение ограничено грудиной, сзади - позвоночным столбом, по бокам – медиастинальной плеврой, снизу – диафрагмой; вверху без четких границ средостение переходит в область шеи. В средостении выделяют верхний и нижний этажи с условной границей в области IV грудного позвонка. В верхнем средостении выделяют передний и задний отделы; в нижнем – передний, средний и задний отделы.
В переднем отделе верхнего средостения расположены вилочковая железа, дуга аорты, верхняя полая вена, легочная артерия. Переднюю часть заднего средостения занимают сердце и перикард; среднюю - бифуркация трахеи, лимфоузлы, ствол и ветви легочной артерии, восходящая часть аорты. В заднем средостении переднего и нижнего этажей проходят пищевод, грудной лимфатический проток, пограничный симпатический ствол, нисходящая часть аорты, нижняя полая вена, непарная и парная вены.
Все этажи и отделы средостения представляют собой единое, топографо-анатомически связанное пространство без четких границ, поэтому гнойное воспаление при медиастините может распространяться с одной части средостения на другую. В определенной степени этому способствует постоянное движение органов средостения: сердечные толчки, пульсация сосудов, смещение трахеи при разговоре и кашле, перистальтика пищевода и т.д.
Классификация медиастинита
В соответствии с этиопатогенетическими механизмами выделяют первичные (травматические) медиастиниты при ранениях органов средостения и вторичные медиастиниты, обусловленные контактным и метастатическим проникновением инфекции из других областей. По клиническому течению медиастиниты могут быть молниеносными, острыми и хроническими; по характеру воспаления – серозными, гнойными, анаэробными, гнилостными, гангренозными, туберкулезными.
Хронические медиастиниты бывают асептическими и микробными. Среди асептических медиастинитов выделяют идиопатические, ревматические, постгеморрагические адипозосклеротические и др.; среди микробных – специфические (туберкулезные, сифилитические, микотические) и неспецифические. Острые медиастиниты, как правило, носят инфекционный характер.
С учетом тенденции к распространению различают лимфадениты с вовлечением клетчатки средостения, абсцессы и флегмоны средостения, которые могут быть склонными к ограничению или прогрессирующими.
По топографии и анатомической заинтересованности структур средостения медиастиниты подразделяются на:
- передневерхние (выше уровня III межреберья)
- передненижние (ниже уровня III межреберья)
- разлитые передние (с вовлечением верхнего и нижнего отделов)
- задневерхние (выше уровня V грудного позвонка)
- задненижние (ниже уровня V грудного позвонка)
- заднесредние
- разлитые задние (с вовлечением верхнего, среднего и нижнего отделов)
- тотальные (с распространением на переднее и заднее средостение).
Причины медиастинита
Первичные травматические медиастиниты возникают вследствие экзогенного инфицирования. Чаще всего это происходит при открытых, в том числе огнестрельных, травмах органов средостения. Второй по частоте причиной первичного медиастинита выступают травмы пищевода при инструментальных манипуляциях (бужировании пищевода, кардиодилатации, эзофагоскопии, интубации трахеи, трахеостомии, желудочном зондировании). Нередко повреждения пищевода обусловлены инородными телами, спонтанным разрывом пищевода, ожогами, перфорацией дивертикула, изъязвлением опухолей и др.
К числу первичных медиастинитов также относят послеоперационные воспаления клетчатки средостения, обусловленные нарушением герметичности пищеводно-желудочных анастомозов (после выполнения резекции и пластики пищевода, резекции желудка), осложнениями кардиохирургических вмешательств (маммарокоронарного шунтирования, аортокоронарного шунтирования, протезирования митрального клапана и аортального клапана).
Вторичные медиастиниты являются осложнением какого-либо гнойного или деструктивного процесса и развиваются при непосредственном переходе воспаления на клетчатку средостения или метастазировании возбудителей из установленных или неустановленных инфекционных очагов. Контактный медиастинит может развиваться на фоне ран и флегмон шеи, гнойного тиреоидита, пневмонии, ранений легкого и плевры, абсцесса и гангрены легких, туберкулеза, эмпиемы плевры, бронхоэктатической болезни, пищеводно-плевральных свищей, перикардита, остеомиелита ребер, грудины и грудного отдела позвоночника.
Первичным источником инфекции при метастатических медиастинитах могут являться флегмоны верхних и нижних конечностей, отморожения, периостит, остеомиелит нижней челюсти, заглоточный абсцесс при тонзиллите, флегмонозный паротит, ангина, язвенный колит, дизентерия, рожа, лимфаденит, сепсис и мн. др.
Микробиологическая основа медиастинита представлена, в основном, смешанной флорой. Актуальными патогенами при медиастините выступают анаэробы (бактероиды, пептострептококки, превотеллы, порфиромонады, фузобактерии) и аэробы (стафилококки, стрептококки, клебсиелла), грибки. Особенность смешанной микрофлоры заключается в синергизме анаэробов и аэробов в ассоциациях, что предопределяет злокачественность течения медиастинита и высокую летальность.
Симптомы медиастинита
Острый медиастинит обычно развивается внезапно, манифестируя с загрудинных болей, потрясающих ознобов, высокой лихорадки (до 39-40 С°), профузного потоотделения, одышки. При наличии в организме гнойного процесса иной локализации, с присоединением медиастинита резко ухудшается общее состояние, нарастают явления гнойной интоксикации. Беспокойство и двигательное возбуждение, характерные для начального периода медиастинита, вскоре сменяются адинамией, иногда - спутанностью сознания.
Ведущим местным симптомом медиастинита служит интенсивная боль в грудной клетке, которая усиливается во время глотания и запрокидывания головы назад. При переднем медиастините боль локализуется за грудиной, при заднем – в надчревной области или межлопаточном пространстве. Пациенты, стремятся принять вынужденное положение - полусидя со склоненной к груди головой, облегчая, таким образом, дыхание и уменьшая боль. Возникает отек лица, шеи и верхней половины туловища, подкожная эмфизема, расширение поверхностных вен, цианоз кожи.
Тяжелая интоксикация при медиастините обусловливает расстройства сердечной деятельности: выраженную тахикардию (до110-120 уд. в мин.), аритмию, снижение АД и нарастание ЦВД. Сдавление отечной клетчаткой средостения нервов, сосудов, трахеи и пищевода сопровождается развитием удушья, упорного кашля, дисфонии, дисфагии.
Молниеносная форма острого медиастинита приводит к гибели больных в течение первых 2-х суток. Она характеризуется скудными местными проявлениями и тяжелой общей интоксикацией. При хронических асептических медиастинитах симптоматика связана с развитием склероза и рубцевания медиастинальной клетчатки, компрессией органов средостения. Клинически это может выражаться в возникновении астмоидных приступов и осиплости голоса, развитии синдрома верхней полой вены или синдрома Горнера.
Хронический микробный медиастинит возникает при наличии в средостении инкапсулированного гнойника, вокруг которого впоследствии развивается реактивный рубцовый процесс. При этом отмечается длительный субфебрилитет с периодами повышения и снижения температуры, потливость, слабость, умеренные боли в грудной клетке. При развитии компрессионного синдрома присоединяются кашель, одышка, нарушения голоса, дисфагия.
Диагностика медиастинита
Раннее распознавание медиастинита представляет большие трудности. Необходимо детальное изучение анамнеза и проведение тщательного анализа клинической картины. При осмотре больного на медиастинит может указывать наличие объективных симптомов: усиление болей при поколачивании по грудине, надавливании на остистые отростки позвонков, наклоне головы; пастозность в области грудины и грудных позвонков; припухлость и крепитация в яремной впадине и над ключицей; синдром сдавления ВПВ и др.
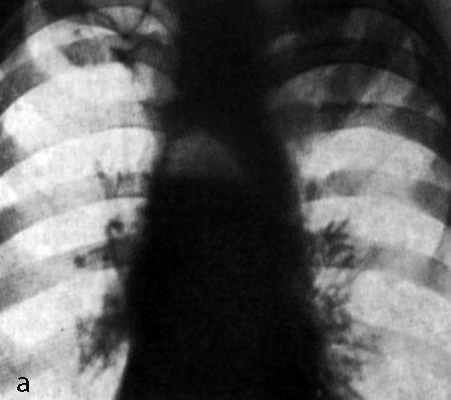
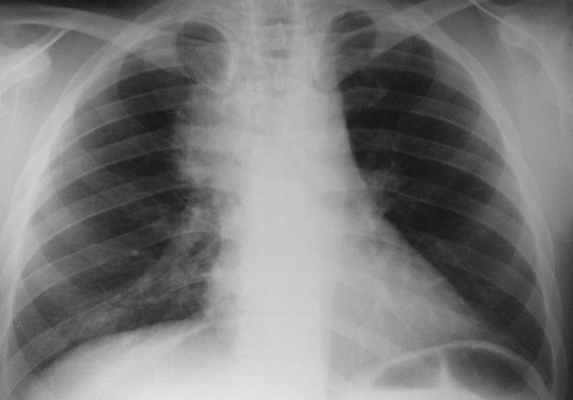
Проводится тщательное рентгенологическое обследование (рентгенография грудной клетки, томография, рентгенография пищевода, пневмомедиастинография). Рентгенологически при медиастините может выявляться расширение тени шеи и средостения, эмфизема средостения, пневмоторакс, гидроторакс, уровень жидкости в средостении, пищеводные свищи.
При подозрении на перфорацию пищевода показано проведение эзофагоскопии (ЭГДС); при вероятности травмы трахеи и бронхов - бронхоскопии. Наличие плеврального и перикардиального выпота позволяет обнаружить УЗИ плевральной полости и перикарда. В последние годы для диагностики медиастинита используют трансэзофагеальное УЗИ.
Из инвазивных методов обследования прибегают к диагностической тонкоигольной пункции средостения с последующим микробиологическим исследованием пунктата, медиастиноскопии, диагностической торакоскопии. В первые сутки от момента развития медиастинит следует дифференцировать от пневмонии, перикардита, плеврита, острого живота.
Лечение медиастинита
Базовыми принципами лечения медиастинита является назначение ранней массивной антибиотикотерапии, осуществление адекватного дренирования гнойных очагов, радикальное хирургическое устранение причины медиастинита. В целях борьбы с интоксикацией проводится активная инфузионная терапия, коррекция водно-электролитного и белкового баланса, симптоматическая терапия, экстракорпоральная детоксикация, гипербарическая оксигенация, внутривенное, внутриартериальное, эндолимфатическое введение антибиотиков.
В ситуациях острого гнойного и травматического медиастинита показана медиастинотомия и санация средостения. При верхнем переднем медиастините выполняется шейная медиастинотомия; нижнем переднем - внебрюшинная передняя медиастинотомия; при переднем разлитом используется комбинация над- и подгрудинного подходов.
Дренирование верхнего заднего медиастинита осуществляется шейным доступом; нижнего заднего - чрездиафрагмальным (внеплевральным) доступом; диффузного заднего – чрезплевральным доступом (боковая торакотомия). При перфорации пищевода одномоментно с медиастинотомией выполняется гастростомия или эзофагостомия. Для санации средостения осуществляют активную аспирацию, промывание средостения антисептиками, введение антибиотиков и протеолитических ферментов.
В ранние сроки (от 12 до 24 ч от момента развития медиастинита) производится ушивание дефектов в стенке бронхов или пищевода, дренирование плевральной полости и средостения. В более позднем периоде перфоративные отверстия не ушиваются. При послеоперационных медиастинитах, встречающихся в кардиохирургии, производится резекция грудины, удаление некротических тканей, медиастинопластика лоскутами из больших грудных мышц, сальника или прямой мышцы живота.
При осумкованных гнойниках средостения прибегают к трансторакальной пункции и промыванию полости абсцесса либо вскрытию абсцесса и его ведению открытым способом. Необходимо устранение причин, вызывающих компрессию средостения и поддерживающих воспалительный процесс. При хронических медиастинитах специфической этиологии показано активное лечение сифилиса, туберкулеза, микозов.
Прогноз и профилактика медиастинита
Прогноз медиастинита всегда очень серьезен. На исход заболевания влияет характер основного заболевания или травмы, своевременность распознавания медиастинита, адекватность хирургического вмешательства и правильность ведения послеоперационного периода. При остром гнойном медиастините летальность достигает 70%.
Пути профилактики медиастинита заключаются, главным образом, в предупреждении ятрогенных повреждений и интраоперационных ранений органов средостения, своевременной диагностике и рациональном лечении заболеваний, приводящих к медиастиниту.
2. Медиастинит: этиология, патогенез, клиника, диагностика и лечение/ Зорькин А.А., Ларионов М.Ю., Тулупов В.А., Муконин А.А.
3. Хирургическое лечение больных с острым медиастинитом/ Доброквашин С.В., Сысоев П.Н., Демьянов С.Л.//Практическая медицина. – 2014 - №5.
Медиастинит
Медиастинит – это воспаление средостения. Основными причинами острого медиастинита являются: перфорация пищевода и срединная стернотомия. К симптомам медиастинита относится сильная боль в груди, одышка и лихорадка. Для диагностики используется рентгенография грудной клетки или КТ. Лечение консервативное (антибиотикотерапия, например, клиндамицин + цефтриаксон), в некоторых случаях требуется хирургическое лечение.
Выделяют 2 основные причины острого медиастинита:
Перфорация пищевода
Перфорация пищевода Разрыв пищевода Разрыв пищевода может быть ятрогенным при выполнении эндоскопических процедур или других манипуляциях или спонтанным (синдром Бурхаве). Состояние пациентов тяжелое, выражены признаки медиастинита. Прочитайте дополнительные сведения является осложнением эзофагоскопии, установки зонда Сенгстакена–Блэкмора или миннесотского зонда при кровотечении из варикозно расширенных вен пищевода. В редких случаях перфорация пищевода развивается при рвоте (синдром Берхава). Другими возможными причинами является проглатывание каустических субстанций (например, щелочей, некоторых батарей таблеточного типа). Некоторые таблетки или язвы пищевода (например, при наличии эзофагита у пациентов со СПИДом) могут усугублять состояние.
В течение нескольких часов после перфорации пищевода появляется сильная боль в грудной клетке и одышка, обусловленные воспалением средостения.
Диагноз ставится на основании клинической картины и данных анамнеза. Перфорацию пищевода следует заподозрить при крайне тяжелом состоянии пациента, боли в грудной клетки и наличии фактора риска, о котором пациент не может сказать (например, сильная рвота на фоне интоксикации, о которой пациент не помнит, или проглоченная батерея таблеточного типа у маленького ребенка). Диагноз может быть подтвержден рентгенографией грудной клетки или компьютерной томографией, показывающей наличие воздуха в средостении, хотя другие нарушения (например, спонтанный пневмомедиастинум Пневмомедиастинум Пневмомедиастинум– это скопление воздуха в средостении. Основными причинами пневмомедиастинума являются Разрыв альвеол с выходом воздуха в интерстициальную ткань легкого с транслокацией в средостение. Прочитайте дополнительные сведенияЛечение состоит в парентеральных антибиотиках, активных в отношении микрофлоры полости рта и желудочно-кишечного тракта (например, клиндамицин в дозе 450 мг внутривенно каждые 6 часов + цефтриаксон в дозе 2 г внутривенно 1 раз в сутки в течение не менее 2 недель). При тяжелом медиастините с плевральным выпотом Плевральный выпот Плевральный выпот – это скопление жидкости в плевральной полости, обусловленное различными причинами. Плевральный выпот делится на транссудат и экссудат. Для выявления причины плеврального выпота. Прочитайте дополнительные сведения проводится экстренная хирургическая ревизия средостения с первичным ушиванием пищевода и дренированием плевральной полости и средостения.
Срединная стернотомия
Срединная стернотомия осложняется медиастинитом примерно в 1% случаев. У пациентов часто присутствует выделения из раны или сепсис. Диагноз ставится на основании обнаружения инфицированной жидкости при грудинной пункции средостения. Для лечения медиастинита, обусловленного срединной стернотомией, проводится экстренное дренирование, хирургическая обработка раны; используется парентеральное введение антибиотиков широкого спектра действия. Согласно данным исследований, летальность при медиастините, развившемся после срединной стернотомии, составляет 50%.
Хронический фиброзирующий медиастинит
Причинами хронического фиброзирующего медиастинита может быть туберкулез Туберкулез (ТБ) Туберкулез (ТБ) является хронической прогрессирующей микобактериальной инфекцией, часто имеющей латентный период после начального инфицирования. Чаще всего ТБ поражает легкие. Симптомы включают. Прочитайте дополнительные сведения Histoplasma capsulatum; оно часто протекает как хроническое и обычно следует за бессимптомной первичной. Прочитайте дополнительные сведения , силикоз Силикоз Причиной силикоза является вдыхание свободного кристаллического кремния, которое приводит к развитию узлового легочного фиброза. Хронический силикоз первоначально не вызывает никаких симптомов. Прочитайте дополнительные сведения , сужению трахеи, обструкции легочных артерий или вен.
Диагноз ставится на основании данных КТ.
Если причиной заболевания является туберкулез, назначается этиотропная терапия. При наличии других причин можно провести стентирование сосудов или дыхательных путей.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Медиастинит

Медиастинит – воспалительный процесс в органах средостения, который часто приводит к сдавлению сосудов, нервов.
В клинике все воспалительные процессы, которые в клинической практике наиболее часто обусловливают медиастинальный синдром, включая и травматические повреждения, трактуются термином «медиастинит». Отсутствие фасциальных барьеров, постоянные объёмные и пространственные движения рыхлой клетчатки, обусловленные пульсацией сердца и сосудов, дыхательными движениями и перистальтикой пищевода, создают идеальные условия для генерализации воспалительного процесса.
В соответствии с анатомическим строением средостения различают передний и задний медиастинит, каждый из которых по уровню может быть верхним, срединным, нижним и тотальным.
Что это такое?
Медиастинит — воспаление средостения. Различают острый и хронический медиастинит.
Острый медиастинит обычно бактериальной природы и развивается в связи с повреждением органов средостения. Инфекционный процесс в этом случае развивается быстро, что делает острый медиастинит жизнеугрожающим состоянием. Хронический медиастинит, потенциально серьёзное состояние, обусловлен медленно протекающим воспалением средостения, приводящим к разрастанию коллагена и фиброзной ткани вокруг сосудов и дыхательных путей. Причины, лечение и прогноз острого и хронического медиастинита различны.
Основные методы диагностики этой патологии – рентгенография и компьютерная томография органов грудной клетки. Лечение должно быть начато как можно быстрее. Как правило, оно включает в себя консервативные мероприятия (антибиотики, инфузии растворов, уменьшающих интоксикацию, парентеральное и зондовое питание, препараты, влияющие на иммунитет, и так далее) и хирургическое вмешательство (его цель – иссечь нежизнеспособные ткани и устранить источник инфекции, а в случае склерозирующего медиастинита – восстановить просвет сдавливаемого органа).
Причины развития
Две наиболее частые причины медиастинита – разрыв пищевода и срединная стернотомия.
Разрыв пищевода может являться осложнением эзофагоскопии, установки зонда Сенгстакена-Блэкмора или шланга Миннесоты (при кровотечениях из варикозно расширенных вен пищевода и желудка). Она также может развиваться при рвоте (синдром Берхаава).
Срединная стернотомия осложняется медиастинитом приблизительно в 1 % случаев.
Хронический фиброзирующий медиастинит обычно развивается вследствие туберкулеза или гистоплазмоза, но возможен также при саркоидозе, силикозе или грибковых инфекциях. Характерен интенсивный фиброзный процесс, приводящий к сдавливанию структур средостения, что может стать причиной синдрома верхней полой вены, стеноза трахеи или обструкции легочных артерий или вен.
Причина первичного заднего медиастинита в 67-80% наблюдений – механическое повреждение грудного отдела пищевода инструментами, инородными телами. Инструментальные (ятрогенные) повреждения пищевода возникают при фиброэзофагоскопии, бужировании стриктур пищевода, кардиодилатации, проведении зонда. В 1-2% наблюдений задний гнойный медиастинит возникает вследствие некроза стенки пищевода при его химических ожогах. Особое место в этиологии заднего гнойного медиастинита занимают так называемые спонтанные разрывы пищевода (синдром Бурхаве), когда в результате рвотных движений или незначительной физической нагрузки возникает продольный разрыв левой стенки пищевода в наддиафрагмальном отделе. Эта форма разрывов пищевода трудна для ранней диагностики. Медиастинит протекает наиболее тяжело. Заброс содержимого желудка в плевральную полость быстро приводит к развитию эмпиемы плевры, сепсиса. Летальность достигает 60-90%.
В хирургической практике чаще всего выявляют вторичный задний медиастинит – результат распространения гнойного процесса из клетчаточных пространств шеи. Причина гнойного воспаления в области шеи – химические и механические повреждения глотки и шейного отдела пищевода (помимо изложенных выше инструментальных манипуляций, разрывы глотки и шейного отдела пищевода могут быть при попытках эндотрахеальной интубации).
В этиологии вторичного заднего медиастинита существенную роль играют следующие заболевания:
- шейная аденофлегмона,
- одонтогенная флегмона дна полости рта и подчелюстных пространств,
- тонзиллогенная флегмона окологлоточного пространства,
- заглоточный абсцесс.
Распространение перечисленных гнойных процессов происходит по сосудистофасциальным образованиям как в заднее средостение (70-75%), так и в переднее (25-30%).
В последние годы частота возникновения вторичного медиастинита одонтогенного происхождения возросла с 0,16 до 1,73%, тонзиллогенного происхождения – с 0,4 до 2,0% всех наблюдений гнойного поражения клеточных пространств шеи.
Ведущую роль в развитии вторичного заднего гнойного медиастинита играют неклостридиальные анаэробы, населяющие десневые карманы, крипты миндалин и полость рта.
Первичный передний медиастинит возникает при инфицировании переднего средостения после стернотомии у больных с кардиохирургическими или онкологическими заболеваниями и реже – при закрытой травме грудины в результате нагноения переломов груди или гематомы средостения.
Частота возникновения гнойного медиастинита после трансстернального доступа к органам средостения не превышает 1%, а летальность колеблется от 10 до 47%. Возбудители гнойного процесса грамположительные кокки (75-80% случаев), золотистый или эпидермальный стафилококк.
Вторичный передний медиастинит развивается при распространении одонтогенной, тонзиллогенной флегмоны шеи или нагноения мягких тканей передней грудной стенки на переднее средостение (чаще всего через стернотомическую рану). Предрасполагающие факторы – нестабильность грудины с нагноением поверхностных слоев раны. Важную роль играет скопление в переднем средостении раневого отделяемого при неадекватном дренировании. Факторы риска развития переднего медиастинита после кардиохирургических операций:
- ожирение,
- сахарный диабет,
- продолжительное хирургическое вмешательство под искусственным кровообращением,
- использование двустороннего маммарокоронарного шунтирования (при использовании обеих внутригрудных артерий грудина теряет более 90% своего кровоснабжения).
Классификация
По топографии и анатомической заинтересованности структур средостения медиастиниты подразделяются на:
- передневерхние (выше уровня III межреберья)
- передненижние (ниже уровня III межреберья)
- разлитые передние (с вовлечением верхнего и нижнего отделов)
- задневерхние (выше уровня V грудного позвонка)
- задненижние (ниже уровня V грудного позвонка)
- заднесредние
- разлитые задние (с вовлечением верхнего, среднего и нижнего отделов)
- тотальные (с распространением на переднее и заднее средостение).
В соответствии с этиопатогенетическими механизмами выделяют первичные (травматические) медиастиниты при ранениях органов средостения и вторичные медиастиниты, обусловленные контактным и метастатическим проникновением инфекции из других областей. По клиническому течению медиастиниты могут быть молниеносными, острыми и хроническими; по характеру воспаления – серозными, гнойными, анаэробными, гнилостными, гангренозными, туберкулезными.
Хронические медиастиниты бывают асептическими и микробными. Среди асептических медиастинитов выделяют идиопатические, ревматические, постгеморрагические адипозосклеротические и др.; среди микробных – специфические (туберкулезные, сифилитические, микотические) и неспецифические. Острые медиастиниты, как правило, носят инфекционный характер.
С учетом тенденции к распространению различают лимфадениты с вовлечением клетчатки средостения, абсцессы и флегмоны средостения, которые могут быть склонными к ограничению или прогрессирующими.
Симптомы и первые признаки
Клиническая картина острого и хронического медиастинита различается. Острая форма недуга проявляется в виде следующих симптомов:
- озноб;
- лихорадка;
- боли в грудной клетке;
- повышенное потоотделение;
- общая интоксикация, которая обездвиживает и нарушает сознание больного;
- отёчность лица;
- синюшность кожных покровов;
- учащённое сердцебиение;
- уменьшение уровня кровяного давления.
Хроническая форма имеет такую клиническую картину:
- сиплый голос;
- компрессия средостения;
- повышенное потоотделение;
- среднее повышение температуры;
- слабость;
- кашель;
- боли в грудной клетке;
- одышка.
По мере развития патологического процесса клиническая картина усугубляется. Как результат, начинаются нарушения в дыхании и кровообращении, развиваются сопутствующие патологические процессы.
Задний медиастинит характеризуется следующими признаками:
- боли в рёбрах;
- сиплый голос;
- кашель без мокроты;
- жгучая боль в груди, которая усиливается от надавливания на отростки грудных позвонков;
- постоянная икота.
Передний медиастинит характеризуется болями в загрудинной части. Она усиливается от надавливания на грудную клетку и запрокидывании головы назад. Гнойный медиастинит похож своей клинической картиной на сепсис.
Помимо общих характеристик, медиастинит имеет специфические симптомы, по которым можно определить недуг:
- незначительная отёчность в районе груди и грудных позвонков;
- припухлая зона ключицы и яремной впадины;
- синдром ВПВ.
При первых же проявлениях клинической картины следует незамедлительно обратиться за медицинской помощью.
Диагностика
На острый медиастинит указывают распирающие нарастающие боли в груди и между лопатками, резкое ухудшение состояния, гипертермия. Уверенность в диагнозе подкрепляется тем, что в анамнезе у больного были повреждения пищевода или других органов грудной клетки. Диагностика хронического медиастинита на основании только симптомов может быть более затруднительной.
Для подтверждения диагноза применяют физикальные методы исследования (осмотр пациента, ощупывание, простукивание и выслушивание фонендоскопом грудной клетки), а также дополнительные инструментальные и лабораторные.
Вид пациента при медиастините довольно характерный:
- шея утолщена;
- лицо одутловато;
- кожа верхних конечностей, шеи и лица имеет синюшный оттенок;
- дыхание частое и поверхностное;
- грудная клетка ассиметрична.
Если при хроническом медиастините втянута верхняя полая вена, то при осмотре выявляются отеки обеих верхних конечностей и расширение вен грудной стенки.
В диагностике медиастинита используют такие инструментальные методы диагностики, как:
- обзорная рентгеноскопия и –графия органов грудной клетки (обязательно в двух проекциях- передне-задней и боковой) – с ее помощью фиксируют эмфизему средостения (раздутие воздухом, попавшим сюда через дефекты тканей), а на более поздних этапах – признаки гноя;
- контрастная рентгенография пищевода – при наполнении контрастом пищевода он выйдет за его границы в месте дефекта, это зафиксируется на рентген-снимке;
- медиастинография – рентгенография органов средостения. Ее возможности те же, что и у обычной рентгенографии, но изучается прицельно средостение;
- компьютерная томография – обнаруживает пузырьки воздуха в средостении;
- торакоскопия – можно непосредственно глазом увидеть воспаленные ткани средостения;
- кавография – это ангиография полой вены после введения в нее контрастного вещества. Применяется для оценки состояния полой вены, которая может быть передавлена при медиастините;
- бронхоскопия – с ее помощью определяют, нет ли в бронхах повреждений, через которые инфекция могла проникнуть в средостение;
- эзофагогастроскопия (ЭФГС) – определяет наличие дефекта пищевода;
- МРТ средостения – определяет состояние органов средостения.
Лабораторные методы исследования предоставят результаты, которые косвенно укажут на медиастинит:
- общий анализ крови – наблюдается существенное повышение количества лейкоцитов и СОЭ;
- биохимический анализ крови – если увеличено количество креатинина и мочевины, это при воспалительном поражении средостения это означает тяжелые
- метаболические нарушения. Обычно при медиастините уровень белка в крови не изменяется. Снижение его количества (гипопротеинэмия) указывает на тяжелые сдвиги в метаболизме;
- исследование pH крови – отмечается сдвиг в кислую сторону.
Как лечить медиастинит
Согласно клиническим рекомендациям, базовыми принципами лечения медиастинита является назначение ранней массивной антибиотикотерапии, осуществление адекватного дренирования гнойных очагов, радикальное хирургическое устранение причины медиастинита. В целях борьбы с интоксикацией проводится активная инфузионная терапия, коррекция водно-электролитного и белкового баланса, симптоматическая терапия, экстракорпоральная детоксикация, гипербарическая оксигенация, внутривенное, внутриартериальное, эндолимфатическое введение антибиотиков.
В ситуациях острого гнойного и травматического медиастинита показана медиастинотомия и санация средостения. При верхнем переднем медиастините выполняется шейная медиастинотомия; нижнем переднем – внебрюшинная передняя медиастинотомия; при переднем разлитом используется комбинация над- и подгрудинного подходов.
Дренирование верхнего заднего медиастинита осуществляется шейным доступом; нижнего заднего – чрездиафрагмальным (внеплевральным) доступом; диффузного заднего – чрезплевральным доступом (боковая торакотомия). При перфорации пищевода одномоментно с медиастинотомией выполняется гастростомия или эзофагостомия. Для санации средостения осуществляют активную аспирацию, промывание средостения антисептиками, введение антибиотиков и протеолитических ферментов.
В ранние сроки (от 12 до 24 ч от момента развития медиастинита) производится ушивание дефектов в стенке бронхов или пищевода, дренирование плевральной полости и средостения. В более позднем периоде перфоративные отверстия не ушиваются. При послеоперационных медиастинитах, встречающихся в кардиохирургии, производится резекция грудины, удаление некротических тканей, медиастинопластика лоскутами из больших грудных мышц, сальника или прямой мышцы живота.
При осумкованных гнойниках средостения прибегают к трансторакальной пункции и промыванию полости абсцесса либо вскрытию абсцесса и его ведению открытым способом. Необходимо устранение причин, вызывающих компрессию средостения и поддерживающих воспалительный процесс. При хронических медиастинитах специфической этиологии показано активное лечение сифилиса, туберкулеза, микозов.
Профилактика
Предупреждение любого проникновения инфекции в средостение является мерой профилактики медиастинита. Необходимо вовремя выявлять и вылечить инфекционно-гнойные заболевания соседних органов – в частности, стоматологические поражения и патологию шеи.
Чтобы избежать развития ятрогенного медиастинита, следует аккуратно, со скрупулезным придерживанием техники, выполнять диагностические и лечебные процедуры – такие, как эзофагоскопия, бужирование пищевода, постановка разнообразных пищеводных зондов и так далее.
Важное значение имеет своевременное выявление и купирование любого очага хронической инфекции в организме.
Прогноз
Прогноз всегда очень серьезен. Он зависит от характера основного заболевания, входных ворот инфекции, вида возбудителя.
Хронический медиастинит часто является результатом туберкулезной инфекции (бронхаденит), грибковых поражений, перенесенного острого гнойного медиастинита. Клинические проявления обусловлены развивающимся фиброзом клетчатки средостения и прогрессирующим сдавленном верхней полой вены, пищевода, легочных вен. Больные жалуются на боль, повышение температуры, одышку при физической нагрузке, изменение голоса (сдавленно возвратных нервов). Клинические проявления соответствуют степени расширения средостения при рентгенологическом исследовании грудной клетки.
Признаки сдавленно верхней полой вены отмечаются даже при отсутствии рентгенологических изменений.
Читайте также:
