Инфекционные причины бесплодия. Диагностика
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Что такое бесплодие? Определение
В нашем обществе для большинства людей рождение и воспитание детей — основа их представления о полноценной жизни. Если тем, кто желает иметь ребенка, не удается его зачать, их разочарование может перейти в отчаяние, беспомощность и потребность искать совета практически где угодно: у своих матерей, друзей и даже в средствах массовой информации. Распространенные в широких слоях населения представления о причинах бесплодия и способах его лечения зачастую неверны и редко дают положительный результат, что только усиливает недоверчивость наших пациентов. В свете этого многие из них, обращаясь за медицинской помощью для определения причин бесплодия, полны тревоги, опасений и самообвинений.
Цели базового обследования таковы:
• определить вероятные причины, лежащие в основе бесплодия, и предложить основанный на данных обследования пациентки оптимальный план лечения;
• донести до пациентов понимание сути происходящего.
Такая забота о психологическом благополучии наших пациенток поможет им разрешить возникшие проблемы, невзирая на возможный успех или неудачу самой терапии.

Понятие бесплодия связано с широким спектром определений и классификаций, что указывает на различные интерпретации. В широком смысле слова термин «бесплодие» означает неспособность зачать и, следовательно, выносить ребенка.
Медицинское понятие «бесплодие» подразумевает, что половая жизнь без предохранения от беременности в течение 1 года не привела к зачатию. Опираясь на это строгое определение, можно сказать, что бесплодие — распространенная проблема, затрагивающая, по меньшей мере, 10-15% всех семейных пар. Наблюдения показывают, что оставшиеся 85-90% пар, стремящихся к зачатию, достигают беременности в течение 1 года.
Если рассматривать весь репродуктивный период жизни, эта проблема становится еще существеннее, так как приблизительно у 25% женщин в течение жизни бывает период, когда они не могут забеременеть и по этому поводу обращаются за медицинской помощью. Это связано с тем, что желание иметь ребенка может значительно изменяться в течение репродуктивного периода женщины и обычно приходится на возраст между 15 и 44 годами. Кроме того, супруги могут предпринимать попытки зачать ребенка не в течение всего календарного года, а нерегулярно, но в течение более длительного промежутка времени.
Необходимо помнить, что бесплодие часто бывает обратимым состоянием. Репродуктивные способности постоянно меняются, и значительное влияние любого фактора может привести к существенной разнице в вероятности оплодотворения в течение жизни. В свете этого самое подходящее время для диагностики бесплодия — период, когда супруги предпринимают активные попытки зачать ребенка. Лабораторные данные и сим-птомокомплексы служат точным показателем способности к оплодотворению лишь в течение небольшого времени (приблизительно 6 мес).
• Бесплодие — отсутствие зачатия в течение 1 года половой жизни без применения контрацепции.
• Субфертильность — снижение способности к зачатию по сравнению с контрольными группами того же возраста и той же популяции.
• Способность к зачатию — вероятность того, что половые акты в течение одного менструального цикла приведут к беременности.
• Фертильность — вероятность того, что половые акты в течение одного менструального цикла приведут к рождению живого ребенка.
• Первичное бесплодие — состояние, при котором женщина никогда не была беременна.
• Вторичное бесплодие — состояние, при котором женщина прежде имела беременность независимо от ее исхода (например, выкидыш, внематочная беременность, рождение мертвого плода или живого ребенка).
• Беременность, определяемая по биохимическим показателям (так называемая «биохимическая» беременность), — беременность, диагностированная на основании положительного титра bХГЧ, которая спонтанно прервалась до клинической верификации другими методами, например ТВУЗИ.
• Клиническая беременность — диагностированная на основании положительного титра bХГЧ и клинически верифицированная, обычно с помощью ТВУЗИ (например, обнаружение амниотического мешка или сердцебиения плода), или, в случае выкидыша, при анатомо-патологическом исследовании.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Инфекционные причины бесплодия. Диагностика
Причины бесплодия. Классификация
Среди экзогенных и медицинских причин, вызывающих бесплодие, различают мужские и женские факторы. Одно из самых обширных исследований, касающихся этих вопросов, провела Рабочая группа ВОЗ по диагностике и лечению бесплодия в 1992 г.. Несмотря на то, что в зависимости от различного состояния экономики разных стран в ряде популяционных исследований содержатся значительные расхождения, полученные результаты демонстрируют удивительное сходство.
В развитых странах в 37% случаев бесплодными оказались только женщины, в 8% — только мужчины, а в 35% — оба партнера. У 5% пар не удалось определить непосредственную причину бесплодия (так называемое бесплодие неясного генеза).
В настоящее время соотношение тех или иных факторов, изначально приводящих к бесплодию, сильно отличается в различных исследованиях. Однако при подробном изучении более чем 20 проведенных работ были обнаружены следующие виды нарушения: расстройства овуляции (27%), патология спермы (25%), патология фаллопиевых труб (22%), необъяснимое бесплодие (17%), эндометриоз (5%) и другие (4%). В качестве одной из дополнительных причин можно рассматривать цервикальный фактор, в том числе стеноз шейки матки, который встречается в 5% случаев бесплодия.
Прямые наблюдения за различными популяциями позволяют подразделить причины бесплодия на пять основных категорий:
1. Патология образования спермы — мужской фактор:
• Патология гормональной регуляции сперматогенеза.
• Патология сперматогенеза.
• Обструкция выводящих путей.
• Неспособность успешно совершить половой акт.
2. Патология образования зрелых ооцитов:
• Нарушения овуляции.
• Дисгенезия гонад (например, синдром Тернера).
• Преждевременное истощение яичников.
• Синдром лютеинизации неовулировавшего фолликула.
• Снижение овариального резерва при:
- операциях на органах малого таза;
- заболеваниях (например, эндометриоз);
- воспалительном процессе (например, инфекция);
- химиотерапии.
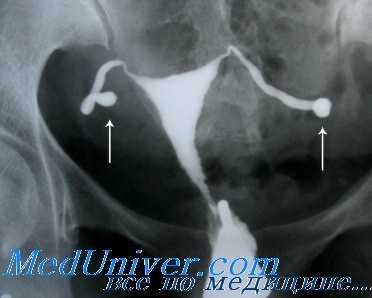
3. Патология женской репродуктивной системы:
• Трубный фактор.
• Перитонеальный фактор.
• Маточный фактор.
• Цервикальный фактор.
• Агенезия влагалища.
4. Патология имплантации:
• Недостаточность лютеиновой фазы.
• Гиперпролактинемия.
• Резистентность к инсулину.
• Эмбрио-эндометриальные факторы.
• Патология раннего эмбриогенеза.
5. Иммунологические факторы:
• Аутоиммунные заболевания.
• Антифосфолипидный синдром.
• Тромбофилия.
• Привычное невынашивание беременности
Это список (хотя, возможно, и неполный) можно взять за основу при начальном обследовании бесплодных пациентов. Обобщенную цель обследования можно сформулировать как стремление определить, какие из этих процессов нуждаются в коррекции, восстановлении или, напротив, преодолении для успешного достижения нормальной беременности. Всякий вопрос, заданный во время первого опроса пациентки, любое из назначенных лабораторных исследований, каждая из проводимых диагностических процедур должны быть направлены на то, чтобы как можно проще и точнее сформулировать имеющуюся проблему, что позволит назначить соответствующее лечение.
Масса тела как причина бесплодия. Ановуляция, олигоовуляция, субфертильность и бесплодие чаще всего встречаются у тех женщин, у которых масса тела значительно выше или ниже соответствующих их возрасту и росту нормальных показателей.
В одном из исследований был подсчитан ИМТ женщин с ановуляторным бесплодием в сравнении с контрольной группой. Стало очевидным, что риск нарушения овуляции патологии увеличивается вместе с любым значительным отклонением массы тела от идеальной. У тучных женщин (ИМТ >27 кг/м2) ОР ановуляторного бесплодия составил 3,1 по сравнению с теми.
Стресс как причина бесплодия. Трудно определить степень специфического влияния социального стресса на бесплодие. Некоторые исследования ясно показали, что при наличии стресса снижается эффективность ВРТ.
Ряд паразитарных инфекций может снижать репродуктивную функцию женщин из-за ослабления сопротивляемости к заболеваниям, ведущим к нарушению деятельности гипоталамо-гипофизарно-яичниковой системы. Сюда входят амебиаз, лямблиоз, лейшманиоз, малярия, трипаносоматоз и гельминтозы — аскаридоз и трихоцефалез. Кроме того, амебиаз, аскаридоз, энтеробиоз, филяриоз, шистосомоз и эхинококкоз могут непосредственно поражать репродуктивные органы, что также приводит к нарушению детородной функции.
Исследователи в Брюсселе обнаружили, что заражение мышей Trypanosoma cruzi, простейшим, вызывающим болезнь Шагаса в Латинской Америке, приводит у 80% из них к бесплодию.
Были описаны многочисленные инфекционные причины бесплодия. В настоящее время в США самой частой из них бывает Chlamydia salpingitis. При обследовании больной необходимо принимать во внимание и возможность наличия других возбудителей, особенно если пациентка происходит из другой части мира. Обследование семейной пары на инфекционную причину бесплодия следует начинать с подробного сбора анамнеза, включающего сведения о заражении и лечении перенесенных ЗППП, возможном заражении туберкулезом, стране происхождения супругов и об их путешествиях.
Следующим шагом должно быть тщательное обследование, включающее изучение цервикальной слизи на признаки хронического воспаления и осмотр шейки матки для выявления поражений, вызванных ВПЧ, новообразованиями, сифилисом, туберкулезом, или рубцов после перенесенных лечебных процедур. При этом нужно обратить особое внимание на хламидиоз и гонорею. Выделение культур микоплазмы и уреаплазмы не имеет большого значения для оценки бесплодия, но может оказаться полезным при обследовании больных с повторными выкидышами.
Другие пробы следует применять при наличии специфических клинических признаков. К примеру, пробу Манту ставят при подозрении на туберкулез, а тест с быстрым плазменным реагином крови — при подозрении на сифилис. Обнаружение кальциноза яичников при лапароскопии может указывать на туберкулез, и после операции женщину необходимо соответствующим образом обследовать.
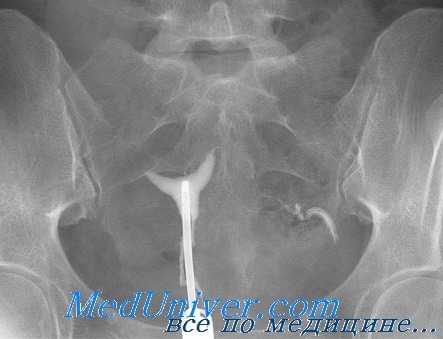
Серологические исследования на хламидии также могут сыграть свою роль при обследовании бесплодной пары. К примеру, если результаты первичного обследования, включающего ГСГ, оказались в пределах нормы, традиционно следующим шагом становится лапароскопия. Однако остается неясным, стоит ли применять лапароскопию в том случае, если у пациентки не было ЗППП или хронических болей, так как нет точной уверенности, что вероятность обнаружения какого-либо заболевания перевесит риск самой процедуры. В такой ситуации принять решение поможет анализ на антитела к хламидиям.
Проба на антитела к хламидиям — серологическая реакция, определяющая титр антихламидийных антител, состоящих из иммуноглобулина G. Эффективность этой реакции в определении вероятности поражения фаллопиевых труб хламидиями изучали в течение многих лет. Соображения о чувствительности этого метода основаны на следующем. Во-первых, серологическое исследование не дает возможности отличить существующую хламидийную инфекцию нижней части полового тракта от существующего либо перенесенного поражения трубы. Также, по некоторым оценкам, существует перекрестная реактивность между Chlamydia pneumoniae и полисахаридами грамотрицательных бактерий.
Метаанализ 23 исследований с общим количеством 2729 пациенток, прошедших лапароскопию и тест на антихламидийные антитела сыворотки крови, показал, что проба с энзимосвязанным иммуносорбентом и реакция иммунофлюоресценции оказались самыми точными в диагностике какой-либо трубной патологии: они могут быть сравнимы с гистеросальпингографией (ГСГ).
Подытоживая, можно сказать, что проба на антитела к хламидиям имеет свои ограничения, но оказывается полезным инструментом для скрининга применительно к определенной подгруппе (бесплодные женщины), помогая выделить из них тех, кому потребуются инвазивные методы обследования.
Некоторые специалисты в области лечения бесплодия предложили методику изучения патологии маточных труб, начинающуюся с серологического анализа на хламидии. Если результат отрицательный, считают они, то в дальнейшей ГСГ нет необходимости. Если же серьезные подозрения вызывает наличие в анамнезе пациентки перенесенных инфекционных заболеваний или серологический анализ дал значительные показатели, для дальнейшего исследования можно применить ГСГ или лапароскопию. Последний метод позволит получить патогенные микроорганизмы из маточных труб или Дагласова кармана.
Современное состояние проблемы инфекционных заболеваний органов малого таза (ВЗОТ):
• Neisseria gonorrhoeae поражает главным образом клетки цилиндрического и кубического эпителия, не затрагивая плоский эпителий, у девушек, достигших половой зрелости. У женщин инфекция локализуется прежде всего в слизистой оболочке канала шейки матки.
• Как и N. gonorrhoeae, Chlamydia trachomatis относится к восходящим инфекциям.
• Mycoplasma hominis была обнаружена у двух третей или более женщин, больных бактериальным вагинозом с патологическими вагинальными выделениями.
• Гепатит С — самая распространенная хроническая передающаяся с кровью инфекция в США.
• Туберкулез обычно передается воздушно-капельным путем. Из легких инфекция переносится кровью в слизистую оболочку маточной трубы, откуда может распространиться в эндометрий, яичники, шейку матки или влагалище.
• Туберкулез может быть диагностирован на основе выделения культуры из менструальной крови и гистологического исследования ткани эндометрия.
• Подсчитано, что после единичного эпизода ВЗОТ вероятность развития бесплодия из-за непроходимости маточной трубы составляет 13%, после двух эпизодов — 35%, а после трех достигает 75%.
• Хронический эндометрит связывают с N. gonorrheae, С. trachomatis, Mycobacterium tuberculosis, Mycoplasma, грибками, вирусами и паразитами.
• ВИЧ содержится в секрете и лейкоцитах семенной жидкости, но, вероятно, его нет в сперматозоидах.
Инфекции и бесплодие
Бесплодие – состояние организма, возникающее вследствие огромного количества самых разнообразных причин. Одна из них – инфекции. В основном это заболевания, предающиеся половым путём.
Изредка причиной нарушения фертильности становится неспецифическая флора, провоцирующая воспалительные процессы в органах репродуктивной системы.
Инфекции, приводящие бесплодию
После незащищенных половых контактов и мужчин, и женщин могут поражать инфекционные заболевания. Бесплодие – одно из наиболее неблагоприятных последствий половых инфекций.
Нередко такие болезни не сопровождаются симптомами. Особенно часто субклиническое их течение наблюдается у женщин.
Поводом для обращения в лечебное учреждение вполне может стать не дискомфорт или выделения из половых путей, а невозможность наступления беременности.
В таком случае патогенные микроорганизмы неожиданно обнаруживаются в ходе комплексного обследования.
Инфекции, вызывающие бесплодие:
- хламидиоз;
- трихомониаз;
- гонорея.
Есть и другие опасные инфекции. Бесплодие они обычно не вызывают, но значительно повышают риск самопроизвольного прерывания беременности, либо формирования у плода пороков развития.
Это вирусные инфекции:
- краснуха;
- цитомегаловирус;
- герпес.
В «ВитроКлиник» можно сдать анализы на все виды инфекций, в том числе исследование полного биоценоза (количественно-качественный состав микрофлоры) влагалища с помощью современного анализа Фемофлор.
Существуют также инфекции, бесплодие обычно не вызывающие, но опасные тем, что могут передаваться от матери к ребенку во время беременности или родов. В их числе – кандидоз, сифилис, вирусные гепатиты, ВИЧ.
Некоторые инфекции, влияющие на бесплодие, тоже способны заразить плод или новорождённого малыша – это хламидия, микоплазма, гонококк.
Почему развивается бесплодие?
У женщин бесплодие обычно связано с поражением маточных труб, при попадании в половые пути инфекции. Причина бесплодия – утолщение стенки труб вследствие их отечности, накопление экссудата в просвете органа. Нарушается проходимость, и сперматозоиды не имеют возможности достичь яйцеклетки.
Такое бесплодие является обратимым. Но длительно протекающие воспалительные процессы могут привести к образованию спаек. В таком случае проходимость маточных труб можно будет восстановить только хирургическим способом (лапароскопия).
Надо сказать, что длительное течение половых инфекций, особенно у женщин, отнюдь не является редкостью, учитывая, что симптомы зачастую полностью отсутствуют, либо выражены очень слабо. У пациентки попросту нет повода для своевременного обращения к врачу, и она может спохватиться лишь тогда, когда обнаружит, что беременность не наступает.
У мужчин инфекции тоже могут вызвать бесплодие.
Доказано, что некоторые возбудители венерических заболеваний способны нарушать подвижность сперматозоидов, это:
- хламидии;
- гонококки;
- трихомонады.
Кроме того, любые инфекции могут спровоцировать обструктивное бесплодие. Обычно это происходит, когда поражены придатки яичек.
Анализы мазков и крови на инфекции выполняются в лаборатории, сертифицированной по международному стандарту качества ISO.
Лечение бесплодия инфекционного происхождения (ЭКО)
В ходе комплексной диагностики причин бесплодия женщины и мужчины сдают анализы на наиболее распространенные половые инфекции. В случае положительного результата назначается лечение, направленное на уничтожение выявленных возбудителей.
После этого фертильность восстанавливается спустя несколько недель или месяцев, если инфекции не вызывали необратимых изменений в половых органах (формирование спаек в маточных трубах у женщин, в семявыносящих протоках – у мужчин).
Вспомогательные репродуктивные технологии не применяются, пока не будет уничтожен возбудитель инфекции. И ЭКО, и наступление беременности естественным путём противопоказано, потому что бактерии и вирусы способны вызывать внутриутробную инфекцию плода.
В случае развития непроходимости половых путей по причине образования спаек, можно сделать операцию, направленную на восстановление проходимости маточных труб.
Второй вариант – ЭКО. Данная методика искусственного оплодотворения позволяет забеременеть даже в случае, когда имеет место трубный фактор бесплодия.
Иммунологическое бесплодие
Иммунологическое бесплодие – гипериммунное состояние женского или мужского организма, сопровождающееся секрецией специфических антиспермальных антител. Иммунологическое бесплодие проявляется несостоятельностью зачатия и наступления беременности при регулярной половой жизни без контрацепции при отсутствии других женских и мужских факторов инфертильности. Диагностика иммунологического бесплодия включает исследование спермограммы, антиспермальных антител плазмы, проведение посткоитального теста, MAR-теста и других исследований. При иммунологическом бесплодии применяются кортикостероиды, методы иммунизации и вспомогательные репродуктивные технологии.
Общие сведения
Иммунологическое бесплодие - наличие патологического антиспермального иммунитета, препятствующего процессу оплодотворения яйцеклетки и имплантации эмбриона. При иммунологическом бесплодии антитела к сперматозоидам – антиспермальные антитела (АСАТ) могут синтезироваться как женским, так и мужским организмом и присутствовать в цервикальной и внутриматочной слизи, сыворотке крови, семенной плазме, семявыводящих протоках. Иммунологический фактор оказывается причиной бесплодия у 5-20% семейных пар в возрасте до 40 лет, при этом АСАТ могут выявляться только у одного супруга или сразу у обоих. Изучением проблемы иммунологического бесплодия занимаются специалисты в области репродуктивной медицины (гинекологи - репродуктологи, андрологи).
В минимальном количестве АСАТ могут присутствовать у фертильных мужчин и женщин, но их фиксация на мембранах большинства сперматозоидов резко ухудшает прогноз на беременность. Это связано с нарушением качества и фертильности спермы - повреждением структуры и резким спадом подвижности сперматозоидов, снижением их способности проникать в цервикальную слизь, блокадой подготовительных стадий (капацитации и акросомальной реакции) и самого процесса оплодотворения яйцеклетки. При наличии АСАТ существенно снижается качество эмбрионов, нарушаются процессы их имплантации в матку, формирования плодных оболочек и развития, что приводит к гибели зародыша и прерыванию беременности на самых ранних сроках.
Причины иммунологического бесплодия
По своей антигенной структуре сперматозоиды являются чужеродными для женского и для мужского организма. В норме они защищены механизмами супрессии иммунного ответа: у мужчин - гемато-тестикулярным барьером (ГТБ) в яичке и его придатке, иммуносупрессивным фактором спермоплазмы и способностью сперматозоидов к мимикрии (к сорбции и десоробции поверхностных антигенов); у женщин - уменьшением уровня Т-хелперов, Ig и С3-компонента системы комплемента, повышением числа Т-супрессоров во время овуляции.
У мужчин
Под действием определенных неблагоприятных факторов нарушение защитных механизмов делает возможным контактирование спермальных антигенов с иммунной системой и приводит к развитию иммунологического бесплодия. Причинами выработки аутоантител на сперматозоиды и клетки сперматогенеза у мужчин могут выступать:
- острые и тупые травмы мошонки и операции на яичках;
- инфекции и воспалительные процессы урогенитального тракта (гонорея, хламидиоз, герпес, ВПЧ, орхит, эпидидимит, простатит);
- врожденные или приобретенные дефекты половых органов (крипторхизм, перекрут яичка, варикоцеле, фуникулоцеле и др.), онкопатология.
У женщин
Сбой внутриматочной иммунной толерантности и появление АСАТ у женщин в предимплантационный период могут быть спровоцированы:
- инфекционно-воспалительными заболеваниями репродуктивного тракта;
- повышенным уровнем лейкоцитов в эякуляте партнера (при неспецифическом бактериальном простатите);
- контактом с иммуногенными сперматозоидами партнера, уже связанными с его аутоантителами;
- попаданием спермы в ЖКТ при оральном/анальном сексе;
- применением химических средств контрацепции;
- коагуляцией эрозии шейки матки в анамнезе;
- нарушениями при внутриматочной инсеминации;
- гормональным «ударом» при попытке ЭКО;
- травмой при заборе яйцеклеток.
Опосредованно стимулировать выработку АСАТ в женском организме могут другие изоантигены, содержащиеся в эякуляте партнера - ферменты и внутриклеточные антигены сперматозоидов, HLA антигены; несовместимость в системах ABO, Rh-Hr, MNSs.
Степень поражения сперматозоидов зависит от класса (IgG, IgA, IgM) и титра АСАТ, места их фиксации, уровня возникновения иммунной реакции. АСАТ, соединяющиеся с хвостовой частью сперматозоидов, затрудняют их движение, а фиксирующиеся к головке - блокируют слияние с ооцитом.
Симптомы иммунологического бесплодия
Иммунологическое бесплодие внешне протекает бессимптомно, не имея видимых проявлений у обоих партнеров. У мужчин с аутоиммунным бесплодием обычно сохраняется активный сперматогенез, эректильная функция и полноценность полового акта. При гинекологическом обследовании женщины не обнаруживаются маточные, трубно-перитонеальные, эндокринные и иные факторы, препятствующие зачатию.
При этом у супружеской пары детородного возраста при условии нормального менструального цикла женщины и регулярной половой жизни без предохранения имеет место отсутствие беременности в течение года и более. При АСАТ у женщин из-за дефекта имплантации и нарушения развития эмбриона наблюдается его гибель и отторжение, прерывание беременности на очень ранних сроках, обычно до того, как женщина может ее обнаружить.
Диагностика иммунологического бесплодия
При бесплодии комплексное обследование необходимо пройти и женщине, и мужчине - у гинеколога и уролога-андролога соответственно. Иммунологический характер бесплодия диагностируют по результатам лабораторных исследований: анализа эякулята, специальных биологических проб - посткоитального теста (Шуварского– унера in vivo и Курцрока–Миллера in vitro), MAR-теста; 1ВТ-теста, ПЦМ. определения антиспермальных антител плазмы. На время проведения диагностических испытаний прием гормональных и других лекарственных препаратов прерывают.
Наличие мужского фактора иммунологического бесплодия можно предположить при нарушении спермограммы (резком падении количества, искажении формы, агглютинации и слабой активности сперматозоидов, низкой выживаемости спермы, полном отсутствии живых спермиев). Данные основного посткоитального теста помогают выявить АСАТ в цервикальной слизи по ее воздействию на подвижность и жизнеспособность сперматозоидов в содержимом шеечного канала. Для соединенных с АСАТ сперматозоидов характерна низкая мобильность и адинамия, маятникообразные движения и феномен «дрожания на месте».
Одновременно со спермограммой выполняется MAR-тест, определяющий количество АСАТ-позитивных подвижных сперматозоидов (при MAR IgG >50% очевиден диагноз «мужское иммунное бесплодие»). 1ВТ-тест устанавливают локализацию АСАТ на поверхности сперматозоида и процент АСАТ-связанных спермиев. Методом проточной цитофлуорометрии (ПЦМ) оценивают концентрацию АСАТ на одном сперматозоиде, спонтанную и индуцированную акросомальную реакцию. При выявлении отклонений в спермограмме и посткоитальном тесте показано проведение ИФА с целью определения спектра АСАТ в сыворотке крови. Дополнительно может проводиться ПЦР-исследование на урогенитальные инфекции (хламидии, микоплазмы, ВПГ, ВПЧ, и др.), определение аутоантител к фосфолипидам, ДНК, кардиолипину, тиреоидным гормонам, HLA-типирование. Иммунологическое бесплодие необходимо дифференцировать от женского и мужского бесплодия другого генеза.
Лечение иммунологического бесплодия
При иммунологическом бесплодии проводят коррекцию иммунного статуса женщины длительными курсами или ударными дозами кортикостероидов, назначают антигистаминные и антибактериальные препараты. В случае аутоиммунных процессов (антифосфолипидный синдром) лечение дополняют низкими дозами аспирина или гепарина. Использование барьерного способа контрацепции (презервативов) в течение 6-8 месяцев с исключением контакта сперматозоидов с иммунными клетками половых органов женщины позволяет уменьшить сенсибилизацию ее организма. Подавление иммунитета повышает шансы зачатия в 50% случаев. Для нормализации иммунных механизмов в женском организме предлагается подкожное введение аллогенных лимфоцитов (мужа/донора) до зачатия или внутривенное введение γ-глобулина - смеси белков плазмы от разных доноров.
Устранение мужского компонента иммунологического бесплодия основано на лечении фоновой патологии, приведшей к образованию АСАТ, и может включать оперативные вмешательства, корригирующие аномалии репродуктивного тракта и кровообращения. Возможно назначение приема протеолитических ферментов, цитостатиков и кортикостероидов.
Основными в лечении иммунологического бесплодия выступают вспомогательные репродуктивные технологии, которые требуют тщательного обследования и подготовки супругов. При искусственной инсеминации осуществляется введение спермы мужа непосредственно в полость матки, минуя шеечный канал, в овуляторном периоде женщины. При наличии способных к оплодотворению, но не достигающих яйцеклетку сперматозоидов, применяется метод искусственного оплодотворения. При низком оплодотворяющем потенциале более высокая частота наступления беременности достигается методом ИКСИ - интрацитоплазматической инъекцией одного качественного сперматозоида в цитоплазму яйцеклетки с последующей подсадкой эмбрионов в полость матки.
Для выхода полноценной яйцеклетки проводится гормональная стимуляция суперовуляции. Получение сперматозоидов у мужчин производят путем эякуляции, биопсии яичка (TESA, TESE, Micro-TESE) или биопсии придатка яичка (PESA, MESA). В тяжелых случаях мужского иммунологического бесплодия используется донорская сперма. Наличие высокого титра АСАТ в крови женщины является противопоказанием для инсеминации, ИКСИ и ЭКО и требует продолжительного лечения до нормализации их уровня. Перспективно при лечении иммунологического бесплодия использование более качественных морфологически селекционных или генетически здоровых и функционально активных сперматозоидов (ИМСИ и ПИКСИ) и предимплантационной выбраковки или обработки эмбрионов (ассистированный хэтчинг). Для повышения вероятности наступления беременности производится предимплантационная криоконсервация эмбрионов.
Иммунологическое бесплодие имеет достаточно специфический характер: АСАТ вырабатываются на сперматозоиды конкретного мужчины, и при смене партнера появляется возможность беременности. При полноценном лечении с использованием современных ВРТ иммунологическое бесплодие удается преодолеть в большинстве нетяжелых случаев. Вероятность беременности в естественном цикле в отсутствие лечения мужчины с MAR IgG > 50% составляет
Читайте также:
- Диагностика дерматомикозов. Лечение дерматомикозов.
- Методы обследования сперматоцеле и кисты придатка яичка
- Становление опийной зависимости. Нарушение нозогнозии при опийной наркомании
- Рентгенологические признаки заболеваний суставов
- Дифференциальный диагноз фолликулярной лимфомы. Лимфома их клеток мантийной зоны.
