Исследование сопротивления в локтевом суставе
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Неврологическое исследование локтевого сустава
Иннервация и уровни спинного мозга для мышц, обеспечивающих движения в локтевом суставе, представлены в таблице ниже.
Рисунок 1. Проверка сухожильного рефлекса двуглавой мышцы.
а) Рефлекс сухожилия двуглавой мышцы. Этот рефлекс (рис. 1) используется для проверки неврологического уровня С5 и, в меньшей степени, уровня С6. Тест выполняется следующим образом: рука пациента расслаблена, его предплечье лежит на Вашем предплечье. Возьмите пациента за локтевой сустав, одновременно надавливая большим пальцем на сухожилие двуглавой мышцы. Для усиления выраженности сухожилия, попросите пациента слегка согнуть локтевой сустав.
Попросите пациента расслабиться, возьмите другой рукой неврологический молоточек и слегка ударьте по ногтю своего большого пальца. Двуглавая мышца сократится, и рука может слегка подпрыгнуть кверху. Отсутствие этого рефлекса указывает на повреждение на уровне нервного корешка С5, верхнего ствола или латеральной ветви плечевого сплетения, кожно-мышечного нерва или мышечно-сухожильной единицы двуглавой мышцы. Полученные данные необходимо сравнить с результатами исследования на противоположной стороне.
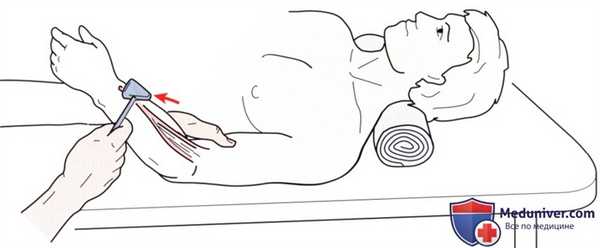
Рисунок 2. Проверка сухожильного рефлекса плечелучевой мышцы.
б) Плечелучевой рефлекс. Плечелучевой рефлекс (рис. 2) используется для оценки нервного корешка на уровне С6. Предплечье пациента лежит на Вашем предплечье, локтевой сустав слегка согнут. Слегка ударьте по дистальному концу лучевой кости плоским концом неврологического молоточка. Результат теста положительный, если плечелучевая мышца сокращается, и предплечье слегка подпрыгивает кверху. Отсутствие этого рефлекса может указывать на повреждение нервного корешка на уровне С6, верхнего ствола или задней ветви плечевого сплетения, лучевого нерва или мышечно-сухожильного комплекса плечелучевой мышцы.
Полученные данные необходимо сравнить с результатами исследования на противоположной стороне.
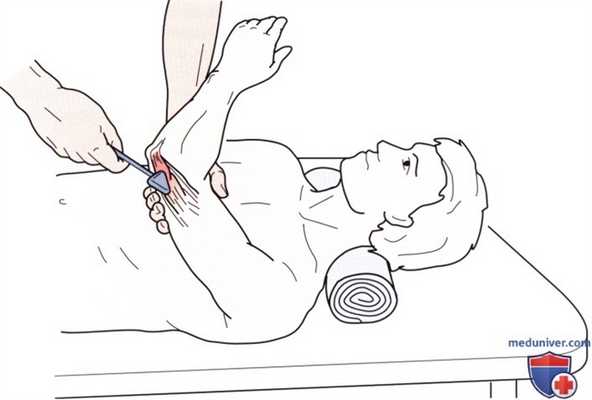
Рисунок 3. Проверка сухожильного рефлекса трехглавой мышцы.
в) Рефлекс трехглавой мышцы. Рефлекс трехглавой мышцы (рис. 3) используется для оценки нервного корешка на уровне С7. Во время теста предплечье пациента лежит на Вашем предплечье. Возьмите пациента за руку проксимальнее локтевого сустава для стабилизации верхней части конечности. Попросите пациента расслабиться и слегка ударьте неврологическим молоточком по сухожилию трехглавой мышцы, сразу проксимальнее локтевого отростка.
Тест считается положительным при заметном сокращении трехглавой мышцы. Отсутствие рефлекса может означать повреждение нервного корешка на уровне С7, среднего ствола или задней ветви плечевого сплетения, лучевого нерва или мышечно-сухожильного комплекса трехглавой мышцы. Полученные данные необходимо сравнить с результатами исследования на противоположной стороне.
Рисунок 4. Дерматомы плеча, предплечья и запястья. Обратите внимание на основные области чувствительности для С5 и Т1, расположенные в латеральном и медиальном отделах локтевой ямки. Рисунок 5. Чувствительные нервы плеча, предплечья и запястья (вид спереди).
1. Межреберно-плечевой нерв
2. Верхний латерально кожный нерв плеча
3. Срединный кожный нерв плеча
4. Нижний латеральный кожный нерв
5. Медиальный кожный нерв предплечья
6. Латеральный кожный нерв предплечья Рисунок 6. Чувствительные нервы и их распределение в верхнем отделе руки и предплечье (вид сзади).
1. Межреберно-плечевой нерв
2. Верхний латерально кожный нерв
3. Медиально кожный нерв плеча
4. Нижний латеральный кожный нерв
5. Медиальный кожный нерв предплечья
6. Латеральный кожный нерв предплечья
7. Верхний латеральный кожный нерв предплечья 8.3адний кожный нерв плеча
г) Чувствительность локтевого сустава. После исследования двигательной функции и проверки рефлексов, следует проверить чувствительную реакцию на легкое прикосновение или укол булавкой. Дерматомами для локтевого сустава являются С5, С6, С7, С8 и Т1. Периферические нервы и их распределение в области локтевого сустава показаны на рисунках 4-6.
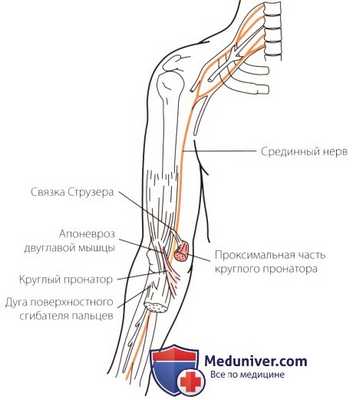
Рисунок 7. Обычные места ущемления срединного нерва в области локтевого сустава.
д) Туннельная нейропатия (компрессия) срединного нерва. Ущемление срединного нерва в локтевом суставе возникает реже, чем в запястье при синдроме карпального туннеля. Срединный нерв может быть сдавлен над локтевым суставом связкой Струзера. В самом локтевом суставе и под ним срединный нерв может сдавливаться апоневрозом двуглавой мышцы (lacertus fibrosus). Он может быть также сдавлен на уровне круглого пронатора и поверхностных сгибателей пальцев (рис. 7). Передний межкостный нерв, являющийся ветвью срединного нерва, может быть сдавлен в проксимальном отделе предплечья.
е) Связка Струзера. Связка Струзера является относительно редким местом компрессии срединного нерва. Пациент обычно жалуется на боль и парестезию в указательном или среднем пальцах. При разгибании локтевого сустава с одновременной супинацией предплечья боль может усилиться. Кроме того, проксимальнее внутреннего надмыщелка плечевой кости, который является местом прикрепления этой аномальной связки, можно пропальпировать костную шпору.
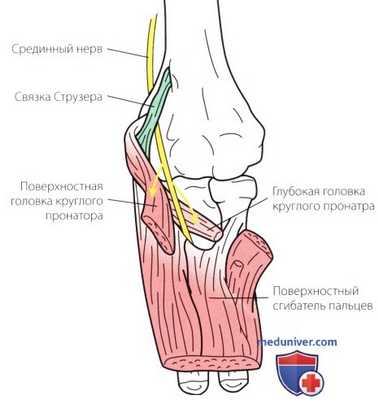
Рисунок 8. При синдроме круглого пронатора срединный нерв сдавливается после отхождения от него ветвей к круглому пронатору. Эта мышца интактна. Если нерв сдавлен связкой Струзера проксимальнее, то функция круглого пронатора нарушается. Показано, что срединный нерв проходит между двумя головками круглого пронатора.
ж) Синдром круглого пронатора. В этом случае срединный нерв сдавливается между двумя головками круглого пронатора (рис. 8). Случаи ущемления нерва в апоневрозе двуглавой мышцы и поверхностном сгибателе пальцев обычно объединяются с синдромом круглого пронатора.
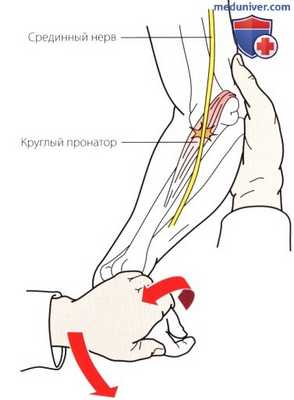
Рисунок 9. Боль, возникающая при сопротивлении пронации предплечья и сгибанию запястья, может быть связана с компрессией срединного нерва на уровне круглого пронатора. Этот прием приводит к сдавливанию срединного нерва внутри мышц.
При ущемлении срединного нерва в области круглого пронатора пациент часто жалуется на болезненность над проксимальной порцией круглого пронатора. Сдавление круглого пронатора в течение 30 секунд, приводящее к парестезии в области большого и указательного пальцев, является положительным тестом для синдрома круглого пронатора. Проявление боли или парестезии во время тестов на сопротивление сгибанию и пронации запястья также указывает на положительный синдром круглого пронатора (рис. 9).
Рисунок 10. Боль в предплечье, которая увеличивается при сопротивлении супинации предплечья и сгибанию локтевого сустава, является положительным признаком компрессии срединного нерва в апоневрозе двуглавой мышцы. Рисунок 11. Боль в праксимальной части предплечья, которая увеличивается при сопротивлении сгибанию среднего пальца, может быть результатом компрессии срединного нерва на уровне дуги поверхностного сгибателя пальцев.
Проявление боли или парестезии в проксимальном отделе предплечья при сопротивлении супинации и сгибанию (двуглавая мышца), является положительным признаком компрессии срединного нерва в области lacertus fibrosus (рис. 10). Проявление боли или парестезии в предплечье и кисти после сгибания среднего пальца при сопротивлении указывает на сдавливание срединного нерва на дуге поверхностного сгибателя пальцев (рис. 11).
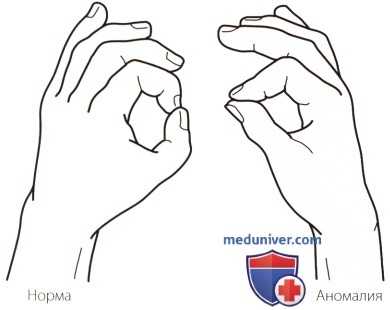
Рисунок 12. Пациент с компрессией переднего межкостного нерва не способен сложить пальцы в виде жеста «ОК». Это происходит из-за слабости волокон глубокого сгибателя пальцев, идущих к указательному пальцу и слабости сгибателя большого пальца.
з) Туннельный синдром (компрессия) переднего межкостного нерва. Этот нерв является двигательным нервом, иннервирующим длинные сгибатели большого, указательного и среднего пальцев, а также квадратный пронатор. Он не имеет кожных чувствительных волокон, однако участвует в обеспечении чувствительности суставов запястья. Обследование пациента с синдромом переднего межкостного нерва направлено на выявление слабости длинных сгибателей. Ее можно обнаружить, попросив пациента сложить пальцы в виде жеста «ОК». При повреждении переднего межкостного нерва пациент не сможет соединить кончики большого и указательного пальцев (рис. 12).
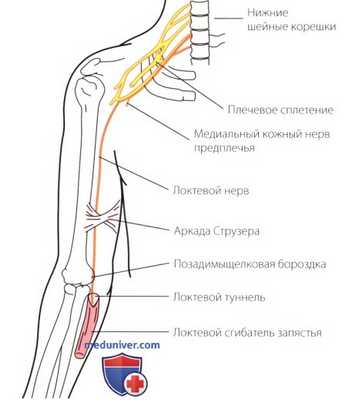
Рисунок 13. Обычными местами ущемления локтевого нерва являются аркада Струзера, ретромыщелковая бороздка плечевой кости и локтевой туннель.
и) Туннельный синдром (компрессия) локтевого нерва. Локтевой нерв подвержен компрессии в области локтевого сустава в трех местах. Это — аркада Струзера, которая расположена проксимальнее локтевого сустава; позадимыгцелковая бороздка плечевой кости в локтевом суставе и локтевой туннель, расположенный сразу дистальнее локтевого сустава (рис. 13). Уровень нейропатии локтевого нерва в области локтевого сустава лучше всего определяется электродиагностическими тестами.
Нейропатия локтевого нерва в области локтевого сустава приводит к слабости внутренних мышц кисти, которую можно выявить при попытке пациента привести мизинец к безымянному пальцу. Неспособность выполнить это движение называется симптомом Вартенберга (Wanterberg). При этом может также определяться атрофия внутренних мышц кисти.
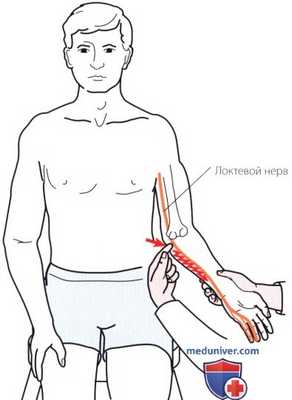
Рисунок 14. Симптом Тинетя можно выявить при постукивании пальцем в бороздке между внутренним надмыщелком плечевой кости и локтевой костью в проекции локтевого нерва. Боль также может ощущаться в медиальных отделах кисти и предплечья.
В области локтевого сустава между локтевым отростком и медиальным надмыщелком может быть выявлен феномен Тинеля (Tinel) (рис. 14), который воспроизводится при поколачивании пальцем в бороздке локтевого нерва. Результат теста считается положительным при ощущении покалывания в области запястья и медиальных отделах кисти. По мере регенерации нерва место выявления феномена будет располагаться дистальнее. Помните о том, что в области локтевого сустава феномен Тинеля часто ложноположительный.
Если попросить пациента согнуть локтевой сустав на пять минут, парестезия или покалывания в местах иннервации локтевым нервом могут усилиться. Это называется тестом сгибания локтевого сустава.
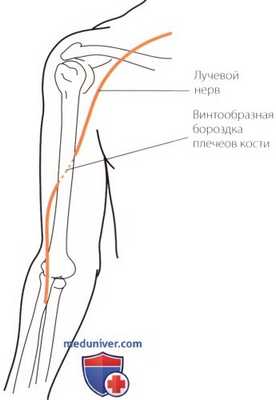
Рисунок 15. Лучевой нерв может быть сдавлен в винтообразной бороздке плечевой кости вследствии компрессии, как при «параличе субботней ночи».
к) Туннельный синдром (компрессия) лучевого нерва. Компрессия лучевого нерва может возникать внутри спиральной бороздки в проксимальной половине плечевой кости, как при «параличе субботней ночи» (рис. 15). Лучевой нерв (задняя межкостная ветвь) также может быть сдавлен в области аркады Фрозе (рис. 16), являющейся проксимальной сухожильной аркой супинатора.
л) Паралич субботней ночи. Пациент не способен разогнуть запястье или пальцы. Также отмечается потеря чувствительности в зоне иннервации лучевого нерва. Сокращение трехглавой мышцы не нарушается, так как иннервирующая ее ветвь отходит проксимальнее места повреждения лучевого нерва. Следовательно, сила разгибания локтевого сустава будет нормальной.
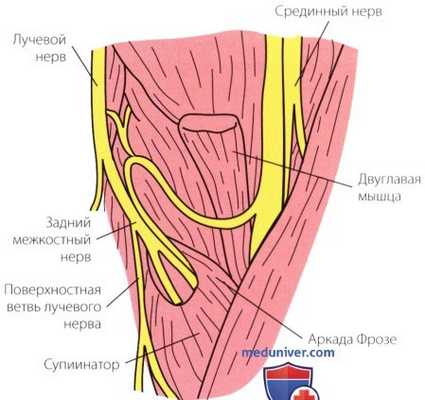
Рисунок 16. Задняя межкостная ветвь лучевого нерва может быть сдавлена на уровне аркады Фрозе, которая является частью супинатора. Отметьте, что поверхностная ветвь лучевого нерва, обеспечивающая чувствительную иннервацию кисти, при этом не поражается.
м) Туннельный синдром (компрессия) заднего межкостного нерва или синдром супинатора. При поражении этого нерва наблюдается слабость разгибания запястья и пальцев (см. рис. 16). Чувствительность в заднем латеральном отделе кисти, а также функция плечелучевой мышцы и пронатора не нарушаются. При разгибании запястья, пациент может отклонять его в сторону лучевой кости из-за некоторой функциональной недостаточности длинного и короткого лучевых разгибателей запястья и полной потери функции локтевого разгибателя запястья.
Обратите внимание, что из-за сохранения функции внутренних мышц кисти, иннервируемых срединным и локтевым нервами, некоторое разгибание межфаланговых суставов будет сохранено. При боли в латеральном отделе локтевого сустава («локоть теннисиста») следует исключить поражение лучевого нерва.
Эпикондилит
Эпикондилиты области локтевого сустава – одна из наиболее частых форм мягкотканных периартикулярных поражений. В основе заболевания лежат дегенеративно–воспалительные изменения в месте прикрепления к плечевой кости (в области локтевого сустава) сухожилий мышц наружной и внутренней области предплечья. Чаще поражается наружный надмыщелок (рис. 1), в этом случае устанавливают диагноз наружного эпикондилита, значительно реже в процесс вовлекаются сухожилия сгибателей кисти (внутренний эпикондилит). Генез эпикондилитов включает перегрузку (абсолютную или относительную) указанных энтезисов с вторичным развитием воспалительной реакции. Нужно отметить, что эпикондилиты никогда не возникают, как проявление первично–воспалительного процесса в рамках серонегативных спондилоартритов в отличие от энтезопатий других локализаций (плантарный фасциит, ахиллодения) (рис. 1).
Наружный эпикондилит – одно из самых распространенных заболеваний опорно–двигательного аппарата. Его истинная заболеваемость неизвестна в связи с большой частотой слабовыраженных форм, при которых пациенты не обращаются за медицинской помощью. В англоязычной литературе для обозначения этого заболевания используют термин «локоть теннисиста», в связи с высокой частотой этой патологии у игроков в большой теннис. Это вызвано тем, что при игре в теннис, особенно при неправильно подобранной ракетке и дефектах в технике удара слева, происходит перегрузка сухожилий разгибателей кисти с последующим развитием характерной симптоматики наружного эпикондилита. В России большой теннис пока не является массовым видом спорта, и у абсолютного большинства пациентов перегрузка зон проксимального прикрепления мышц предплечья связана с более прозаическими причинами (профессиональной деятельностью, ношением тяжестей, выполнение ремонта, домашнее консервирование).
Заболевание поражает лиц среднего возраста (40–60 лет). В процесс вовлекается преимущественно доминирующая конечность (правая рука). Патогенез заболевания заключается в возникновении, в результате перегрузки, микротравматизации сухожильной ткани с последующим развитием воспалительной реакции. В некоторых случаях заболеванию предшествует прямая травма. Имеет значение и предсуществующее состояние связочного аппарата. Так, гипермобильные лица (с признаками врожденной слабости связочного аппарата) имеют склонность к развитию этого заболевания; у них же наблюдается более тяжелое его течение.
Анамнез
Заболевание может начинаться после эпизода перегрузки (в упоминавшихся вариантах), при этом имеют значение повторяющиеся движения кистью в положении отведения руки и сгибания в локтевом суставе. Однако нередко боли в области локтевого сустава возникают на фоне обычного ритма жизни. В последнем случае речь идет о постепенных инволютивных изменениях в опорно–двигательном аппарате, которые проявляются дегенеративными процессами в области надмыщелков плечевой кости без видимых внешних причин. Однажды появившись, боли, вызванные эпикондилитом, могут продолжаться неделями и месяцами.
Клиническая картина
При латеральном эпикондилите пациенты жалуются на боль в области локтевого сустава, провоцируемую нагрузкой, связанной с разгибанием пальцев и супинацией кисти. При этом нагрузка может быть очень небольшой, например – попытка взять предмет со стола (даже такой небольшой, как чашка с чаем). Боль хорошо локализована – пациенты с уверенностью указывают на наружную (при наружном эпикондилите) или внутреннюю (при внутреннем эпикондилите) поверхность локтевого сустава. Боль может иррадиировать дистально по наружной или внутренней поверхности предплечья или вверх до нижней трети плеча. В покое боль отсутствует. Важным признаком, позволяющим отличить эпикондилит от поражения собственно локтевого сустава, является отсутствие боли при активном и пассивном сгибании–разгибании в локтевом суставе.
Диагностика
Диагноз эпикондилитов основан исключительно на данных клинического осмотра. Определяется строго локализованная болезненность наружного или внутреннего надмыщелка (одновременное вовлечение обеих структур не встречается). В ряде случаев болезненная зона включает прилежащие участки сухожилий. Дополнительную информацию, подтверждающую диагноз, получают при помощи тестов на сопротивление активному движению. В случае латерального эпикондилита это сопротивление разгибанию кисти (рис. 2), при медиальном эпикондилите боль провоцируется сопротивлением сгибанию в лучезапястном суставе. Попытка движения производится в лучезапястном суставе, но боль возникает в месте прикрепления мышц в области локтевого сустава (наружном или внутреннем надмыщелке) (рис. 2).
Перечень заболеваний, с которыми проводят дифференциальный диагноз эпикондилитов, включает поражения собственно локтевого сустава (артрит, асептический некроз суставных поверхностей) и туннельные синдромы этой области (синдром круглого пронатора – ущемление срединного нерва, синдром кубитального канала – ущемление локтевого нерва). Дифференциальная диагностика эпикондилитов и поражения локтевого сустава не вызывает сложности. В случае артрита боль воспроизводится движениями в локтевом суставе, нередко при артрите формируется сгибательная его контрактура. Болезненность локализована не в области надмыщелка, а в проекции самого сустава. Неврологические причины боли сопровождаются признаками поражения периферических нервов – нарушением чувствительности и слабостью соответствующих мышц.
При развитии клиники эпикондилита у молодых лиц целесообразен поиск у пациента признаков системной патологии – гипермобильность суставов, наличие других невоспалительных поражений соединительнотканых структур, которые позволили бы классифицировать данную патологию, как проявление системного заболевания – гипермобильного синдрома.
Инструментальные и лабораторные методы в диагностике эпикондилитов, как правило, не используются. Лишь в случаях явной травмы обычная рентгенография позволяет исключить костные повреждения (возможен перелом наружного надмыщелка), а нормальные лабораторные тесты (острофазовые показатели) исключают воспалительное заболевание суставов. При хроническом или часто рецидивирующем течении эпикондилита (что наблюдается крайне редко) на рентгенограмме можно видеть типичные для хронических энтезопатий изменения – разрыхления кортикального слоя, кистовидную перестройку костной ткани в области пораженного энтезиса и оссификацию энтезиса в виде «шпоры».
Поражаемые структуры при эпикондилитах настолько поверхностны, что применение методов визуализации мягких тканей (УЗИ, магнитно–резонансная томография) не дает какой–либо дополнительной полезной информации.
Лечение
Лечение эпикондилитов исключительно консервативное. В случае незначительной боли (когда пациента больше волнует причина его неприятных ощущений, чем собственно боль) лечение может быть ограничено охранительным режимом для пораженной конечности – «не совершать движения, вызывающие боль». Если эпикондилит возник у лица, занимающегося физическим трудом или спортсмена, логичен совет сделать перерыв в физической нагрузке (прекратить тренировки) до полного исчезновения симптомов с последующим постепенным увеличением объема нагрузки. В этих случаях целесообразно установить причину перегрузки – неправильный режим труда или неудобные инструменты. Если пациент действительно играет в большой теннис, то рекомендовать ему пользоваться ракеткой меньшего веса. Однако не у всех пациентов данные советы применимы. Как правило, за медицинской помощью обращаются люди, у которых болевой синдром имеет уже длительную историю и которые, несмотря на щадящий режим, устали ждать самостоятельного выздоровления.
В случае выраженной боли применяют кратковременную иммобилизацию – легкую лонгету на косыночной повязке. При развитии эпикондилита после травмы эффективен местный холод – прикладывание к болезненной зоне льда несколько раз в день. Показана эффективность лечебной гимнастики, направленной на растяжение соединительнотканых структур – в случае наружного эпикондилита это ежедневные курсы кратковременного переразгибания в лучезапястном суставе.
Так как основной причиной боли при эпикондилите является воспалительная реакция, то патогенетически оправданно применение противоспалительной терапии. В связи с поверхностным расположением надмыщелков можно ожидать хорошего эффекта от локального применения нестероидных противовоспалительных препаратов (НПВП) в виде мазей и гелей. Одним из наиболее эффективных средств из этой группы является Нурофен Гель.
Основным действующим веществом Нурофена Геля является ибупрофен, обеспечивающий его анальгетическую и противовоспалительную активность. Гель наносится полоской 3–5 см на болезненную область и тщательно втирается до полного впитывания. Кратность применения 3–4 раза в день. Нурофен Гель оказывает быстрое действие за счет подавления синтеза медиаторов воспаления непосредственно в очаге поражения, который при эпикондилите находится непосредственно под кожей. Препарат крайне редко вызывает побочные эффекты, в основном в виде гиперемии кожи, обусловленной индивидуальной чувствительностью к ибупрофену. Такая реакция быстро исчезает при прекращении использования препарата.
При эпикондилитах речь идет о подавлении воспаления в очень небольшой по объеме структуре, в связи с чем пероральный, а тем более парентеральный прием НПВП, при котором происходит распределение препарата по всему организму, нецелесообразен. В сравнительных исследованиях эффективность перорального приема НПВП не отличалась от эффекта плацебо.
В случае упорного болевого синдрома, не отвечающего на местное применение НПВП, методом выбора является локальное инъекционное введение микрокристаллических глюкокортикостероидов (ГКС) в смеси с анестетиком. Из имеющихся в распоряжении врача препаратов ГКС наиболее подходящим может считаться бетаметазона дипропионат. Применение препаратов триамцинолона крайне нежелательно, так как при попадании под кожу он может вызывать грубые дегенеративные изменения (депигментацию, рубцовое спаяние кожи с надмыщелком). Применение суспензии гидрокортизона или метилпреднизолона возможно, но в этом случае нужно предупредить больного об обязательном усилении болевого синдрома в первые сутки после инъекции в связи с развитием выраженного микрокристаллического воспаления (реакции тканей на введенные кристаллы препарата).
В связи с отчетливой локализацией процесса в области надмыщелка выбор места инъекции не представляет проблему. Это точка максимальной болезненности, которая может располагаться как в центре надмыщелка, так и по его краям. Схема и само введение ГКС при наружном эпикондилите показаны на рисунках 3 и 4. В ряде случаев необходимо провести инфильтрацию дополнительных болезненных точек, определяемых пальпаторно, в проекции прилегающих сухожилий. Добавление к препарату ГКС анестетика (2% лидокина) позволяет буквально через 1–2 минуты после проведения инъекции оценить правильность диагноза и точность самой инъекции – болезненность должна исчезнуть. Если где–то она сохраняется, то в эту зону вводят оставшуюся часть суспензии. Так как энтезис в области наружного надмыщелка представляет собой очень плотную ткань, то инъекцию приходится выполнять при большом давлении на поршень, что предполагает фиксацию иглы (0,6–0,4 мм–25 мм) пальцами другой руки. Это же ограничивает общий объем вводимой суспензии – в шприце находится 1,5–2 мл смеси ГКС с анестетиком. В одну точку вводят 0,5–0,7 мл суспензии. Процедуру проводят однократно, в редких случаях необходимо повторное введение через 7–10 дней. Более 2 раз инъекции не повторяют.
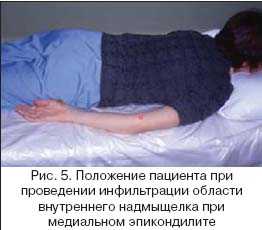
Определенные неудобства возникают при необходимости проведения инфильтрации в области внутреннего надмыщелка при положении пациента сидя. При медиальном эпикондилите гораздо удобнее положить пациента на кушетку животом вниз и руками, вытянутыми вдоль тела (рис. 5). При таком положении врачу легко доступна вся внутренняя область локтевого сустава, при этом практически исключена случайная травма локтевого нерва (проходящего между внутренним надмыщелком и локтевым отростком).
В абсолютном большинстве случаев приведенные методы лечения оказывают эффект – боли полностью исчезают в течение 2–3 недель при консервативном лечении и через 2–3 дня – после инъекции ГКС. Рецидивы возможны, для их профилактики важно объяснить пациенту необходимость соблюдения оптимального двигательного режима, исключающего перегрузки участвовавших в процессе энтезисов.
Однако у некоторых пациентов болевой синдром, вызванный эпикондилитом, носит упорный характер. Боль плохо поддается даже инфильтрации ГКС (эффект ограничивается несколькими днями). Факторами плохого прогноза (частые рецидивы, неполное купирование болевого синдрома) являются двустороннее поражение, присутствие системной слабости связочного аппарата (суставная гипермобильность) и одновременное выявление признаков астено–депрессивного синдрома (фибромиалгия). В последнем случае в комплексе лечебных мер нужно предусмотреть применение антидепрессантов (амитриптилина).
В упорных случаях эпикондилита показано применение относительно нового метода лечения – экстракорпоральной ударно–волновой терапии. В основе этого метода лежит воздействие на пораженную структуру ультразвука высокой энергетической мощности. Также описаны отдельные случаи успешного хирургического лечения эпикондилита – иссечения выявляемого оссификата энтезиса.
Таким образом, эпикондилиты области локтевого сустава являются распространеной, относительно легко диагносцируемой и благодарной в отношении лечения (кроме редких упорных случаев) формой мягкотканой околосуставной патологии. Имеющиеся в распоряжении современной медицины возможности позволяют добиться излечения абсолютного большинства пациентов.
Литература
1. Астапенко М.Г., Эрялис П.С. Внесуставные заболевания мягких тканей опорно–двигательного аппарата.– М. : Медицина, 1975; 65–68.
2. Бунчук Н.В. Болезни внесуставных мягких тканей. В руководстве по внутренним болезням. Ревматические болезни. Под ред. В.А. Насоновой, Н.В. Бунчука. –М. Медицина.1997 – С. 418–19.
3. Доэрти М.Б., Доэрти Д. Клиническая диагностика болезней суставов. – Минск. Тивали, 1993.
4. Hotchkiss R. Epicondilitis – lateral and medial. Hand clin., 2000;16; 505–8.
5. Speed CA. Corticosteroid injections in tendon lesions. BMJ, 2001; 323; 382–6.
6. Smidt N. Corticosteroid injection, physiotherapy or “wait–and–see” policy for lateral epicondilitis: a randomized controlled trial. Lancet, 2002, 309; 657–62.
7. Melikian E.Y. Extracorporal shock wave treatment for tennis elbow. A randomized dowble–blind trial. J. Bone Joint Surg Br, 2003; 85; 852–5.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Исследование сопротивления в локтевом суставе
Функция мышц локтевого сустава заключается в позиционировании кисти в пространстве. Исследуемые движения: сгибание, разгибание, пронация и супинация. Основные структуры, отвечающие за движение в локтевом суставе, расположены в верхнем отделе руки (плече).
Хотя локтевой сустав по многим параметрам является аналогом коленного сустава, в отличие от последнего локтевой сустав обычно функционирует как часть единой системы, включающей кисть и запястье. Это возможно потому, что большинство сгибателей и разгибателей запястья и пальцев также пересекают локтевой сустав, обеспечивая, таким образом, более точный контроль положения пальцев и кисти в пространстве. Обратите внимание, что ни одна из мышц пальцев стопы не пересекает коленный сустав. Единственной мышцей, пересекающей коленный и голеностопный суставы, является икроножная мышца.
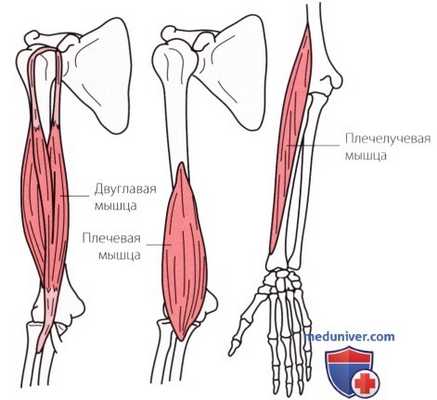
Рисунок 1. Сгибатели предплечья.
а) Сгибание локтевого сустава. Сгибателями локтевого сустава являются двуглавая мышца плеча, плечевая и плечелучевая мышцы (рис. 1).
Рисунок 2. Исследование сгибания в локтевом суставе. Рисунок 3. Исследование сгибания в локтевом суставе на опоре.
• Положение пациента: пациент сидит, рука расположена вдоль туловища. Предплечье выведено в положение супинации (рис. 2).
• Тест на сопротивление: одной рукой возьмите пациента за запястье и стабилизируйте верхний отдел его руки своей другой рукой. Попросите пациента согнуть руку в локтевом суставе, оказывая сопротивление его движению, удерживая предплечье и оттягивая его вниз Исследование сгибания в локтевом суставе при устранении силы тяжести выполняется в положении пациента лежа на спине, плечо отведено на 90° и ротировано кнаружи (рис. 3). Стабилизируйте верхний отдел руки пациента и оказывайте сопротивление его попыткам продвинуть предплечье по столу и полностью согнуть локтевой сустав.
Болезненное сгибание конечности в локтевом суставе при сопротивлении и одновременное появление крупного выбухания в середине плеча, могут служить признаками разрыва сухожилия двуглавой мышцы.
Слабость сгибания локтевого сустава, вызванная повреждением кожно-мышечного нерва, который иннервирует двуглавую и плечевую мышцы, заставит пациента выводить предплечье в положение пронации и возмещать потерю силы сгибания за счет работы плечелучевой мышцы, длинного лучевого разгибателя запястья, сгибателей запястья и круглого пронатора. Слабость сгибания в локтевом суставе приведет к значительным ограничениям в повседневной жизнедеятельности пациента, например, при приеме пищи или соблюдении правил личной гигиены.
Рисунок 4. Разгибатели предплечья. Рисунок 5. Исследования разгибания в локтевом суставе. Рисунок 6. Исследование разгибания в локтевом суставе на опоре.
б) Разгибание локтевого сустава. Разгибателями локтевого сустава являются трехглавая мышца плеча и локтевая мышца (рис. 4).
• Положение пациента: лежа на спине, плечевой сустав согнут на 90°, локтевой сустав также согнут (рис. 5).
• Тест на сопротивление: одной рукой стабилизируйте плечо пациента, сразу проксимальнее локтевого сустава. Другой рукой возьмите пациента за предплечье сразу проксимальнее запястья, и для сгибания приложите усилие, направленное вниз. Попросите пациента разогнуть локтевой сустав, преодолевая Ваше сопротивление. Проверка разгибания локтевого сустава при устранении силы тяжести выполняется при положении пациента лежа на спине, плечевой сустав отведен на 90° и ротирован внутрь (рис. 6).
Болезненное ограничение разгибания конечности в локтевом суставе и отечность выше локтевого отростка могут быть вызваны бурситом локтевой сумки.
Слабость разгибания локтевого сустава осложняет пользование тростью или костылями из-за невозможности нагружать разогнутый локтевой сустав. Такие действия как броски, вытягивание рук вверх, чтобы достать высоко расположенный предмет, будут также ограничены.
Рисунок 7. Пронаторы предплечья. Рисунок 8. Исследование пронации предплечья. Рисунок 9. Исследование пронации предплечья на опоре. Рисунок А. Пациент с компрессией переднего межкостного нерва не способен сложить пальцы в виде жеста «ОК». Это происходит из-за слабости волокон глубокого сгибателя пальцев, идущих к указательному пальцу и слабости сгибателя большого пальца.
в) Пронация предплечья. Пронаторами предплечья являются круглый и квадратный пронаторы (рис. 7).
• Положение пациента: пациент сидит, рука расположена вдоль туловища, локтевой сустав согнут на 90°, чтобы предупредить ротацию плечевого сустава. Первоначально предплечье находится в положении супинации (рис. 8).
• Тест на сопротивление: стабилизируйте верхнюю часть плеча одной рукой, положив ее сразу проксимальнее локтевого сустава. Другой рукой возьмите пациента за предплечье сразу проксимальнее запястья и выведите руку в положение супинации, оказывая сопротивление попыткам пациента выполнить пронацию предплечья. Не позволяйте пациенту ротировать плечо кнутри в попытке увеличить движение предплечья. Оценка пронации предплечья при устранении силы тяжести выполняется в том же положении пациента, но без оказания сопротивления (рис. 9).
Квадратный пронатор можно «выделить», выполнив тест на сопротивление пронациии предплечья в положении чрезмерного сгибания локтевого сустава. Это лишает круглый пронатор механического преимущества. Тест полезен для выявления синдрома переднего межкостного нерва (см. рис. А).
Рисунок 10. Супинаторы предплечья. Рисунок 11. Исследование супинации предплечья. Рисунок 12. Исследование супинации предплечья на опоре.
г) Супинация предплечья. Супинация предплечья осуществляется двуглавой мышцей плеча и мышцами-супинаторами (рис. 10).
• Положение пациента: пациент сидит, рука расположена вдоль туловища, локтевой сустав согнут на 90°, чтобы предупредить наружную ротацию плеча, которая может быть использована для компенсации недостатка амплитуды движения при супинации. Предплечье в нейтральном положении (рис. 11).
• Тест на сопротивление: стабилизируйте верхнюю часть плеча одной рукой, положив ее выше локтевого сустава, и возьмите пациента за предплечье сразу проксимальнее запястья. Сопротивляйтесь попыткам пациента выполнить супинацию предплечья, преодолевая Ваше усилие, направленное на пронацию предплечья.
Проверка супинации предплечья при устранении силы тяжести выполняется при таком же положении пациента, но без оказания сопротивления (рис. 12).
Болезненное ограничение супинации может наблюдаться при тендините двуглавой мышцы.
Слабость в супинации предплечья нарушает многие виды повседневной активности, включая самостоятельный прием пищи и соблюдение личной гигиены.
Обследование локтевого сустава
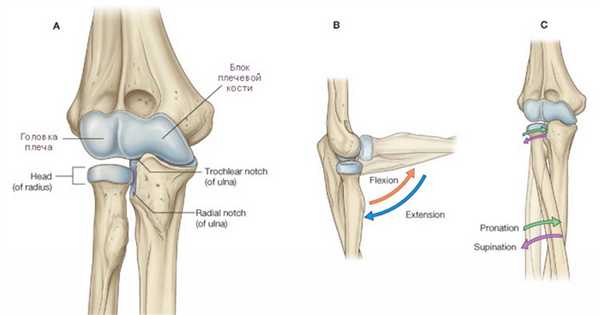
Боль и другие симптомы могут быть локализованы непосредственно в суставе или вокруг него. Неврологические симптомы могут наблюдаться как в самом суставе, так и на расстоянии от него.
Анамнез
- Точная локализация боли.
- В какое время симптомы беспокоят больше всего?
- Механизм травмы – в случае наличия травмы, знание о том, как она была получена, может помочь поставить диагноз. Если травмы не было, то для процесса диагностики будут крайне полезны специфические симптомы. К примеру, если пациент сообщает об онемении и/или покалывании в мизинце, то у него можно заподозрить ульнарную нейропатию.
- Наличие онемения или покалывания?
- Принимались ли медикаменты?
- Перенесенные заболевания
- Диагностическое тестирование/визуализация.
Вопросы про локтевой сустав
Эти вопросы помогут в проведении осмотра. Вот они:
- Меняются ли симптомы (ослабевают или наоборот усиливаются) при движениях в шее или плече?
- Бывали ли у вас ощущения, что локоть как бы выпадает или выскальзывает? Чувствовали ли вы, что он нестабилен?
- Меняется ли боль во время хватательных движений?
- Чувствовали ли вы когда-нибудь онемение или покалывание в пальцах?
- Находился ли локоть в положении гиперэкстензии во время травмы?
- Связываете ли вы симптомы с выполнением бросковых движений?
Личностные факторы и влияние внешней среды
При первичном обследовании необходимо учитывать факторы влияния внешней среды и личностные факторы, поскольку они могут повлиять на способность к заживлению и восстановлению функции поврежденного сустава. К таким факторам относятся:
- диабет;
- иммуносупрессия;
- инфекции;
- множественные повреждения;
- табакокурение;
- чрезмерное употребление алкоголя;
- осложнения после травмы или операции (тугоподвижность сустава, гетеротопическая оссификация, инфекция, нестабильность сустава).
Оценки результатов, полученные от пациентов
- Опросник DASH (Disabilities of the Arm, Shoulder and Hand (DASH) или Quick Dash.
- Функциональная шкала пациента (Patient-Specific Functional Scale).
- Шкала PREE (Patient-rated elbow evaluation) и шкала ASES (American Shoulder and Elbow Society evaluation) – две очень похожих между собой шкалы, которые позволяют пациенту самостоятельно рассказать о боли в локте и связанных с ней ограничениях. Существенные отличия между шкалами минимальны, а корреляция между ними обычно превышает 0.90.
- P4: это опросник, состоящий из четырех вопросов. В нем пациента просят оценить интенсивность боли утром, днем, вечером, а также после нагрузки в течение последних двух дней. Р4 может оказаться очень полезным инструментом, поскольку на состояние локтевого сустава сильно влияет время суток и движение.
- SF-36: SF-36 – это общая медицинская форма о состоянии здоровья. Она затрагивает широкий круг вопросов, касающихся состояния пациента. Для людей, имеющих проблемы с локтевым суставом, использование данного опросника – не лучшая идея, поскольку он не обладает достаточной чувствительностью и специфичностью к их заболеванию. Кроме того, заполнение данной формы может занять довольно много времени и оказаться вовсе бессмысленным, поскольку ее сложно применить в клинической практике.
Специальные вопросы
Красные флаги
- Инфекционный процесс.
- Злокачественное новообразование.
- Переломовывих (положительный тест локтевого сгибания).
- Воспалительный артрит.
- Отклонения от нормы основных жизненных показателей.
- Проблемы с сосудами, неврологические отклонения.
- Гетеротопическая оссификация (послеоперационное осложнение).
- Отсутствие серьезного прогресса в лечении после операции.
Желтые флаги
- Социально-психологические факторы.
- Пассивное копинг-поведение.
- Модель избегающего поведения.
Обследование
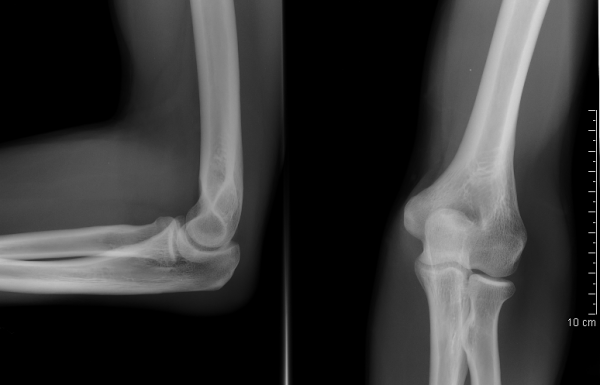
Здоровые локтевые суставы в передне-задней и боковой проекции
- Рентгенография.
- Данные анамнеза по возможности должны коррелировать с результатами рентгенографии.
Объективное обследование
Визуальное обследование
- Положение верхнего квадранта: проблемы с локтем у пациента могут быть связаны со структурами, лежащими выше сустава.
- Шейный и грудной отделы позвоночного столба (особое внимание – на шейный лордоз и грудной кифоз).
- Положение лопатки.
- Угол между плечом и предплечьем (несущий угол): данный угол в среднем составляет 10 градусов у мужчин и 13 градусов у женщин, причем показатель может меняться до 14-15 лет.
- Отеки, экхимоз, деформации, мышечная атрофия.
- «Треугольный знак».
Функциональные тесты
Смысл выполнений функциональных тестов заключается в том, чтобы найти т.н. «asterisk sign» (дословно – знак звездочки), то есть те положения или движения, при которых усиливаются симптомы. Это необходимо для того, чтобы проверить и перепроверить эффективность вмешательства.
- Выявление положения «со звездочкой» (какие активности усиливают симптомы?).
- Тест на безболезненное сжатие (Pain-Free Grip Strength).
- Тест на отталкивание (Push-off Test): данный тест используется, чтобы оценить, как верхний квадрант справляется с переносом веса. Это помогает определить функциональные/профессиональные ограничения (ICC=0.31-0.97).
- Тест на функциональные нарушения руки, шеи и плеча (FIT-HaNSA): стандартный физиотерапевтический тест, который позволяет оценить общую активность верхней конечности. Проверка его чувствительности и специфичности в отношении конкретно локтевого сустава пока не завершена.
Пальпация
- Медиальный и латеральный надмыщелки.
- Локтевой отросток и ямка локтевого отростка.
- Головка лучевой кости.
- Боковая связка локтевого сустава.
- Мягкие ткани плеча и предплечья/кисти – для проведения провокационных тестов, обнаружения отека, местного повышения температуры.
Локтевой сустав сзади (кружком отмечен латеральный надмыщелок)
Медиальный надмыщелок (отмечен точкой)
Неврологическая оценка
- Рефлексы: C5-C7.
- Миотомы: C5-Th1.
- Дерматомы: C5-Th1.
Тестирование двигательных возможностей
Друзья, этот и другие вопросы будут подробно разбираться на семинаре «Локтевой сустав: диагностика и лечение». Узнать подробнее…
Электромиография верхних конечностей
Электромиография – метод регистрации электрической активности мышц в покое и во время сокращения. Неврологи Юсуповской больницы назначают исследование для выявления патологии со стороны мышечной и нервной ткани, а также места соединения мышцы и нерва (нейромышечного синапса). Исследование необходимо для определения причины слабости, паралича или подёргивания мышц верхних конечностей. Электромиография позволяет выявить нарушения со стороны мышц, нервов, которые могут вызывать такие изменения.
В Юсуповской больнице исследование проводится с использованием новейших аппаратов европейских фирм. При выполнении игольчатой электромиографии используются разовые стерильные иглы-электроды, что исключает инфицирование пациента во время выполнения процедуры. Электромиографию выполняют кандидаты медицинских наук, врачи-неврологи, ведущие специалисты в области нейрофизиологии. Они не только интерпретируют результаты исследования, но и дают рекомендации по лечению выявленной патологии.
Показания
Неврологи Юсуповской больницы назначают ЭНМГ нервов верхних конечностей при наличии симптомов расстройства мышц или нервов:
- Мышечной боли или судорог;
- Покалывания;
- Онемения;
- Ощутимой слабости в руках;
- Непроизвольного подёргивания мышц (тиков).
Результаты электронейромиографии руки помогают диагностировать патологию мышц, локтевого, срединного и лучевого нерва, расстройств, оказывающих влияние на связь между нервами и мышцами.
Подготовка к исследованию
Накануне электромиографии в течение 3-6 дней следует по согласованию с лечащим врачом прекратить приём лекарственных препаратов, которые воздействуют на нервную систему (мышечных релаксантов или антихолинергетиков) и могут повлиять на результаты исследования. Необходимо сообщить врачу-нейрофизиологу о приёме антикоагулянтов и наличии имплантированного искусственного водителя сердечного ритма.
Врачи рекомендуют в течение трёх часов перед исследованием не курить. В течение этого же времени необходимо воздержаться от употребления продуктов, которые содержат кофеин (шоколада, кофе, чая, колы). В день исследование не стоит поднимать тяжести, заниматься спортом и выполнять физическую работу.
Виды электромиографии
ЭНМГ верхних и нижних конечностей – функциональное исследование, принцип которого заключается в регистрации электрического биопотенциала мышц, возникающего при их сокращении или стимуляции с помощью раздражающего фактора. В зависимости от того, как регистрируется биопотенциал, выделяют несколько видов электронейромиографии:
- Регистрацию биопотенциала непосредственно в волокнах мышц с помощью введения в них тонких электродов;
- Регистрацию потенциалов с поверхности кожи в месте расположения исследуемой мышцы или нерва;
- Регистрацию ответного биопотенциала после стимуляции мышц слабым электрическим импульсом, что позволяет определить их реактивность, наличие рефлекторной активности.
Результат исследования выводится в виде графика и записывается на электронные носители или бумажную ленту.
Электромиографическое исследование мышц верхних конечностей производят через электроды, которые улавливают биоэлектрические сигналы. Электроды могут фиксироваться к мышце двумя способами: накожным и игольчатым. При накожном способе пластинчатые электроды накладывают на кожу над исследуемой мышцей. Игольчатые электроды вводят прямо в мышцу.
Игольчатая (локальная) электромиография верхних конечностей является инвазивным методом. Она вызывает у пациента болевые ощущения во время введения электрода в мышцу. Данная методика более информативна, чем накожная. Она даёт представление о состоянии и иннервации отдельных мышечных волокон, количестве и структуре двигательных единиц. При применении накожной (глобальной) электромиографии нейрофизиолог оценивает общую характеристику мышц.
Методика проведения
При проведении электромиографии пациент лежит или сидит в кресле в удобном положении. Наружные электроды фиксируют коже. При проведении игольчатой электромиографии кожу пациента в месте установки игольчатого электрода дезинфицируют, затем нейрофизиолог вводит иглу в мышцу. Электроды подсоединяет к электромиографу. Аппарат регистрирует биоэлектрические сигналы, которые исходят от мышцы или отдельных мышечных волокон. Информация преобразуется в график с зубцами и волнами. Он напоминает электрокардиограмму. В таком виде график записывается на ленту миографа или выводится на монитор компьютера и распечатывается.
Вначале электромиографию выполняют в состоянии покоя. Врач просит пациента принять удобное положение, расслабиться и не двигаться. При этом можно выявить спонтанную мышечную активность, которая свидетельствует о наличии нарушений. Затем осуществляют электромиографию в период медленного произвольного сокращения мышцы и во время её тонического напряжения.
В ходе электромиографии накожные электроды накладываются на различные мышцы, а игольчатые электроды устанавливаются в различные участки одной и той же мышцы верхней конечности. Продолжительность электромиографии варьирует от 30 до 60 минут. Она зависит от целей и объёмов исследования. Электромиографию можно проводить после электронейромиографии, дополнять транскраниальной магнитной стимуляцией, исследованием вызванных потенциалов.
Результаты
Во время фазы отдыха в норме мышца неактивна. Если пациент медленно сокращает мышцу, возникает ответ сначала от одной, а затем большего количества двигательных единиц. Двигательная единица – это понятие, которое включает в себя нейрон переднего рога спинного мозга с двигательным аксоном и различное количество мышечных волокон, которые он иннервирует. Сначала ответ отражается в виде прогрессирующего нарастания количества, а затем и увеличения амплитуды потенциала действия двигательных единиц с узнаваемой структурой колебаний потенциала.
При полной вовлеченности мышцы в процесс возникает «белый шум». В этот момент общая активность большого числа двигательных единиц настолько выраженная, что и пики на мониторе, и шум в колонках частично совмещаются, создавая «интерференционную картину». Мышцы верхней конечности в расслабленном состоянии при заболеваниях нервной системы могут не иметь потенциала покоя. Это проявляется активностью во время введения игольчатого электрода. При этом возникают изменения, которые характерны для активной денервации. Их называют потенциалами фибрилляции и позитивными острыми волнами на осциллограмме, которые спонтанно образуются денервированными мышечными волокнами. Это признак полного или частичного повреждения нерва. Такие изменения возникают через 7-12 дней после разрыва аксонов.
При ущемлении корешка спинномозгового нерва в денервированной мышце верхней конечности число активных двигательных единиц уменьшается пропорционально количеству повреждённых аксонов. При выполнении электромиографии вместо «белого шума», который говорит о полной вовлеченности всех двигательных единиц, регистрируется картина снижения мышечных потенциалов. При заболеваниях мышц верхней конечности могут регистрироваться все вышеперечисленные изменения, но график потенциалов действия отличается. Полная интерференционная картина возникает при меньшей силе активного мышечного сокращения. При хронической нейропатии с повторным прорастанием оставшихся жизнеспособными нервных волокон образуются удлинённые реиннервированные двигательные единицы, которые характеризуются многофазным профилем или профилем с повышенной амплитудой потенциала.
Игольчатая электромиография
При игольчатой электромиографии регистрируется активность первой дорзальной межкостной мышцы (локтевой нерв) в ответ на сопротивление во время произвольного мышечного сокращения. Могут иметь место следующие нейрофизиологические признаки нейропатических расстройств:
- Сниженные чувствительные и двигательные потенциалы – говорят о нефункционирующих нервах;
- Отсутствие чувствительного ответа – отражает нарушение дальше межпозвонкового отверстия (в сплетении);
- Неизменный чувствительный ответ при гиперстезии конечности говорит о патологических изменениях выше межпозвонкового отверстия (пролапсе диска);
- Блок проведения – наличие дистального двигательного ответа с локальным блоком проведения указывает на нейропраксическое обратимое повреждение.
Денервационные изменения на электромиограмме более чем через 10 дней после травмы верхней конечности подтверждают существенное повреждение нерва и потерю им проведения двигательных импульсов. Наличие любого количества произвольно функционирующих двигательных единиц в слабой руке свидетельствуют о возможности восстановления.
Что исследуют
С помощью электронейромиографии проводится исследование всех крупных нервов и мышц верхних конечностей. Процедуру выполняют по единой методике, но электроды прикладывают или вводят в разные точки. При исследовании верхних конечностей выполняют ЭНМГ лучевого, срединного и локтевого нерва, плечевого сплетения. Оно образуется нервными волокнами, которые выходят из шейного отдела спинного мозга и собираются вместе.
Плечевое сплетение расположено в области ключицы и в нижней части шеи. Для его исследования применяют стимуляционную ЭНМГ. Регистрирующий электрод накладывают на мышцу верхней конечности. С помощью другого электрода производят стимуляцию определённых зон плечевого сплетения. Нейрофизиолог оценивает состояние тех или иных участков сплетения по характеру мышечного ответа. Процедура может занимать до полутора часов. Это обусловлено большим количеством точек стимуляции, которые нужно диагностировать.
Локтевой нерв образуется из волокон плечевого сплетения. Он проходит через локтевой сустав и предплечье, переходит на ладонь, иннервирует мышцы, которые сгибают пальцы и запястье. Для ЭНМГ лучевого нерва нейрофизиолог накладывает регистрирующие электроды на область кисти, запястья или предплечья, а стимулирующий электрод – на различные участки внутренней поверхности предплечья, в месте его проекции.
Из плечевого сплетения образуется срединный нерв. Он проходит по передней поверхности предплечья и переходит на ладонную поверхность кисти, иннервирует мышцы-сгибатели пальцев руки и мышцы-сгибатели в области предплечья. Для того чтобы провести исследования срединного нерва с помощью стимуляционной ЭНМГ врач накладывает регистрирующие электроды на ладонную поверхность кисти, а стимулирующие прикладывает к передней поверхности предплечья, локтевой области и запястья. При выполнении игольчатой ЭНМГ руки электроды вводят в мышцы кисти, расположенные со стороны первого пальца, или мышцы передней поверхности предплечья.
В толще предплечья проходит лучевой нерв. Он иннервирует мышцы-разгибатели пальцев и запястья. Для проведения электронейромиографии лучевого нерва нейрофизиолог накладывает регистрирующие электроды на тыльную поверхность кисти, а стимулирующие – на различные точки в области заднебоковой поверхности предплечья. После каждой стимуляции исследователь с помощью рулетки или линейки как можно точнее замеряет расстояние между регистрирующим и стимулирующим электродами и вносит полученные данные в компьютер.
Расшифровка
Диагностика тех или иных нервов верхней конечности, интерпретация электрофизиологических данных зависит от клинической картины и предварительного диагноза. Подтвердить или опровергнуть клинический диагноз могут соответствующие исследования проводимости конкретного нерва и электромиография.
Врачи Юсуповской больницы не проводят обследование всех нервов без диагностического плана, поскольку это бесполезно. При наличии специфических корешковых синдромов при исследовании нервной проводимости и электромиографии нейрофизиологи фокусируются на конкретной анатомической области, а полученные результаты сравнивают с данными нервных корешков другой области, а также с противоположной стороной. У пациента со сниженной мышечной силой и парестезией верхней конечности в области иннервации лучевого нерва вследствие пролапса пятого и шестого шейного межпозвонкового диска выполняют следующие исследования:
- Двигательного и чувствительного потенциалов срединного нерва в области канала запястья;
- Чувствительного потенциала лучевого нерва в проекции запястья;
- Электромиографию мышц верхней конечности, которые иннервируются шестым шейным сегментом спинного мозга (двуглавой мышцы плеча и плечелучевой мышцы).
Результаты исследований сравнивают с мышцами интактного седьмого шейного сегмента общего разгибателя пальцев и трехглавой мышцы плеча. При мононейропатии или плексопатии нейрофизиологи Юсуповской больницы выполняют сравнительный анализ проводящей способности (амплитуду и скорость проведения) нервов на обеих верхних конечностях.
При локальном ущемлении нерва уменьшается амплитуда при проксимальной стимуляции по сравнению с дистальной. Это проявляется значительным замедлением проведения или блоком проводимости. При парезе кисти, связанном с компрессией корешка седьмого шейного сегмента спинного мозга, двигательные потенциалы лучевого нерва могут быть уменьшенными или отсутствовать, по данным электромиографии верхней конечности регистрируется массивная денервация, но чувствительные потенциалы лучевого нерва сохраняются и остаются нормальными.
Для того чтобы пройти электромиографию верхней конечности по доступной цене, записывайтесь на приём к нейрофизиологу, позвонив по телефону Юсуповской больницы. Специалисты контакт-центра предложат удобное вам время. После исследования вы получите консультацию ведущего невролога-нейрофизиолога, кандидата медицинских наук.
Читайте также:
- Причины кисты мешочка гортани и ларингоцеле
- Синдром Дауна: причины возникновения, симптомы
- Пример клинико-патологической корреляции метастаза в хориоидею
- КТ, МРТ при синоназальном гранулематозе с полиангиитом (гранулематозе Вегенера)
- Иммуногистохимические исследования опухоли. Иммуносорбция в диагностике опухоли.
