Карциноидные опухоли желудка. Неэпителиальные опухоли желудка.
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Рак желудка — злокачественная опухоль, происходящая из эпителия слизистой оболочки желудка. Является одним из наиболее распространённых онкологических заболеваний. Может развиваться в любом отделе желудка и распространяться на другие органы, особенно пищевод, лёгкие и печень.
Этиология
Среди факторов, способствующих развитию рака желудка, называются особенности диеты и факторы окружающей среды, курение, инфекционный и генетический факторы.
Доказана зависимость частоты возникновения рака желудка от недостатка употребления аскорбиновой кислоты, избыточного употребления соли, маринованных, пережаренных, копчёных продуктов, острой пищи, животного масла. Среди причин рака желудка называется злоупотребление алкоголем, особенно водкой. Отмечается прямая корреляционная связь частоты возникновения рака желудка с содержанием в почве меди, молибдена, кобальта и обратная — цинка и марганца.
Важным фактором развития рака желудка является дуоденогастральный рефлюкс, приводящий к хроническому рефлюкс-гастриту. Так, риск рака желудка увеличивается через 5—10 лет после операций на желудке, особенно после резекции по Бильрот II в модификации Гофмейстера-Финстерера, способствующих развитию рефлюкса.
Имеются убедительные данные о зависимости рака желудка от инфицированности Helicobacter pylori. Считается статистически доказанным, что у инфицированных этой бактерией повышен риск развития рака желудка (относительный коэффициент 2,5). В 1994 г. Международным агентством по изучению рака (IACR) ВОЗ H. Pylori отнесен к канцерогенам 1 группы. Эта бактерия вызывает гистологические изменения, приводящие к развитию рака — атрофию слизистой оболочки, кишечную метаплазию и дисплазию эпителия. Большинству случаев рака желудка предшествует длительный предраковый процесс, включающий в себя цепь событий: хронический гастрит — мультифокальная атрофия — кишечная метаплазия — интраэпителиальная неоплазия.
Симптомы
Рак желудка на ранних стадиях, как правило, имеет невыраженные клинические проявления и неспецифические симптомы (диспепсия, снижение аппетита). Другие симптомы рака желудка (так называемый синдром «малых признаков») — астения, отвращение к мясной пище, анемия, потеря веса, «желудочный дискомфорт» чаще наблюдаются при распространённых формах процесса. Раннее насыщение, чувство переполнения желудка после принятия малого количества пищи наиболее характерно для эндофитного рака, при котором желудок становится ригидным, не растяжимым пищей. Для рака кардии характерна дисфагия; рак пилорического отдела может нарушать эвакуацию содержимого желудка, приводя к рвоте.
На поздних стадиях присоединяются боли в эпигастрии, рвота, кровотечения при изъязвлении и распаде опухоли (изменение кала — мелена, рвота «кофейной гущей» или кровью). Характер болей может свидетельствовать о прорастании в соседние органы: опоясывающие боли характерны для прорастания опухоли в поджелудочную железу, схожие со стенокардией — при прорастании опухоли в диафрагму, вздутие живота, урчание в животе, задержка стула — при прорастании в поперечную ободочную кишку.
Диагностика
Методами диагностики рака желудка являются:
• гастроскопия — диагностический метод выбора (благодаря возможности не только визуализировать изменённые участки слизистой желудка, но и осуществлять биопсию ткани для последующей оценки)
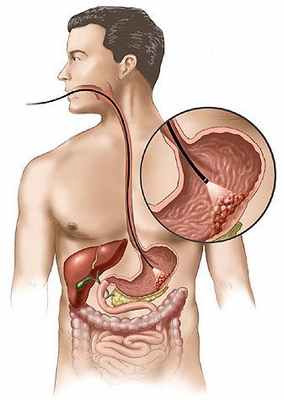
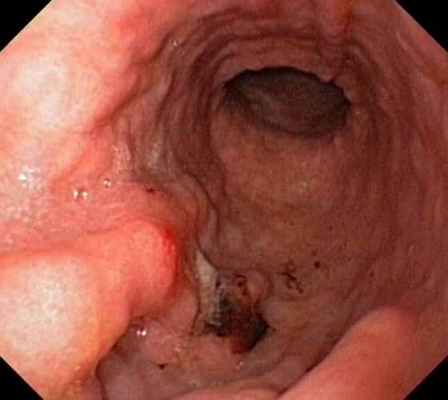
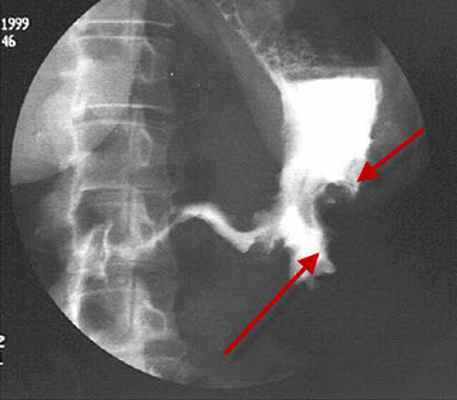
• рентгеноскопия желудка с пероральным введением контрастного препарата (сульфат бария). Один из основных методов определения локализации и протяжённости поражения стенки желудка. Наиболее важными рентгенологическими признаками рака желудка являются:
1. наличие дефекта наполнения или ниши в пределах тени желудка
2. потеря эластичности и растяжимости желудочной стенки
3. локальное отсутствие или уменьшение перистальтики в районе опухоли
4. изменение рельефа слизистой оболочки в месте расположения опухоли
5. изменение формы и размеров желудка
• ультразвуковое исследование — УЗИ органов брюшной полости, забрюшинного пространства и лимфатических коллекторов шейно-надключичной области — обязательный метод обследования больных раком желудка, применяемый для выявления метастазов.
• компьютерная томография позволяет выявить рак желудка, однако основной целью исследования является оценка распространённости злокачественного процесса, наличия метастазов.
• лапароскопия не столько помогает в диагностике рака (что возможно лишь в поздних стадиях), сколько используется для определения стадии заболевания и выявления мелких субкапсулярных метастазов в печени и на париетальной брюшине, не видимых при УЗИ и КТ. Тем самым лапароскопия сводит до минимума число эксплоративных лапаротомий.
• онкомаркеры высокоспецифичны (95%), но малочувствительны. Наиболее распространенные онкомаркеры СА72.4, РЭА и СА19.9 по чувствительности варьируют в 40-50% случаев и повышаются при метастазах на 10-20%.
Дифференциальная диагностика
Следует проводить с гастритом, язвенной болезнью, доброкачественными опухолями (полипами, лейомиомой, фибромой), другими злокачественными опухолями — MALT-лимфомой, саркомами (лейомиосаркома, фибросаркома), гастроинтестинальной стромальной опухолью (GIST) желудка. Клиническая картина начальных излечимых стадий рака желудка мало отличается от проявлений большинства заболеваний системы пищеварения, поэтому первостепенное значение в дифференциальной диагностике принадлежит эндоскопии с гистологическим исследованием биоптата из стенки желудка.
Лечение
В настоящее время основной и практически единственный метод радикального лечения рака желудка — хирургическая операция. При запущенных опухолях операция применяется и как паллиативная мера: устраняется причина болей, дисфагии и кровотечений, уменьшается количество опухолевых клеток в организме, что способствует увеличению продолжительности жизни и значительному облегчению состояния больного. Лучевое воздействие и химиотерапия имеют вспомогательное значение.
Обычно удаляется весь желудок (гастрэктомия). Показанием к ней служит расположение опухоли выше угла желудка, субтотальном или тотальном поражении желудка.
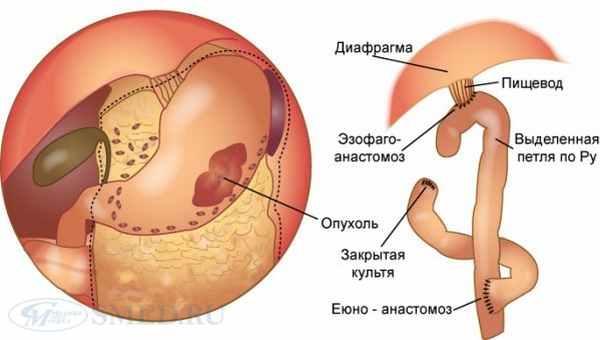
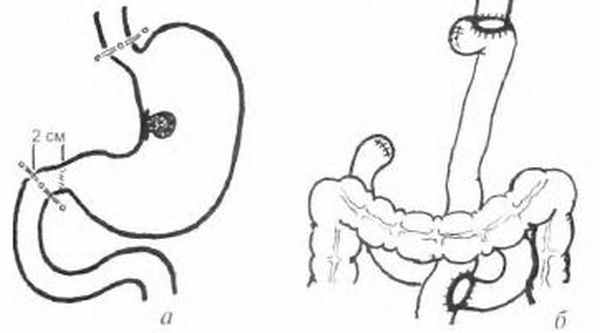
Реже производится (на ранних стадиях болезни) его резекция (как правило, субтотальная): при раке антрального отдела — дистальная, при раке кардиального и субкардиального отделов I—II стадий — проксимальная. Помимо этого производится удаление большого и малого сальника, регионарных лимфатических узлов; при необходимости частично или полностью удаляются другие органы: яичники при метастазах Крукенберга, хвост поджелудочной железы, селезенка, левая доля или сегмент печени, поперечная ободочная кишка, левая почка и надпочечник, участок диафрагмы и т. д.
Диспансеризация
Для ранней диагностики рака большое значение имеет диспансеризация лиц, имеющих повышенный риск развития этого заболевания. В группу наблюдения должны быть включены больные старше 40 лет, имеющие следующие заболевания:
• язвенная болезнь желудка
• полипы желудка
• неэпителиальные опухоли желудка
• хронический атрофический гастрит с кишечной метаплазией
• больные, перенёсшие резекцию желудка
За этими пациентами необходимо вести активное наблюдение с ежегодным эндоскопическим и рентгенологическим контролем и исследованием кала на скрытую кровь каждые 6 месяцев.
Прогноз и выживаемость
Как и при многих других видах рака, исход и эффективность лечения рака желудка в настоящее время зависит от стадии заболевания.
В большинстве случаев рак желудка выявляется только на поздних стадиях и является уже распространённым, в этом случае общая 5-летняя выживаемость составляет лишь 15 %. Если человек прожил первые 5 лет, то дальнейшая выживаемость повышается — 10-летняя выживаемость составляет 11 %, что лишь на 4 % ниже 5-летней выживаемости.
Для лиц молодого возраста показатели выживаемости выше, чем у пожилых людей. У пациентов младше 50 лет пятилетняя выживаемость составляет 16-22 %, в то время как среди пациентов старше 70 лет этот показатель равен 5-12 %.
У пациентов с раком желудка I стадии высок шанс на полное выздоровление. Пятилетняя выживаемость составляет 80 %, из них 70 % полностью выздоравливают. Тогда как у пациентов с раком желудка IV стадии пятилетняя выживаемость обычно не превышает 5 %.
Государственная клиническая больница №29 им. Н.Э.Баумана – это современная многопрофильная высокотехнологичная больница с уникальной полуторавековой историей и традицией, оказывающая высококачественную медицинскую помощь в круглосуточном режиме.
Карциноидные опухоли желудка. Неэпителиальные опухоли желудка.
Карциноидные опухоли желудка. Неэпителиальные опухоли желудка.
Карциноидные опухоли желудка - эпителиальные опухоли с дифференцировкой клеток по направлению эндокринных элементов слизистой оболочки желудка. В желудке опухоли из эндокринных клеток встречаются редко. Они составляют около 5% от всех эндокринно-клеточных опухолей желудочно-кишечного тракта. Различают опухоли без гистологических признаков злокачественности и опухоли с выраженными гистологическими признаками злокачественности.
В типичных случаях гистологически доброкачественные карциноиды имеют вид довольно четко отграниченного узла, располагающегося в толще слизистой оболочки или в нодслизистом слое, нередко с изъязвлением на поверхности. Изредка наблюдают множественные карциноиды желудка. Микроскопически опухоль представлена однородными мелкими или средней величины клетками округлой, овальной, вытянутой или полигональной формы с округлыми правильной формы ядрами.
Клетки располагаются в виде узких анастомозирующих тяжей, образуют небольшие солидные комплексы, альвеолярные структуры, розетки, могут встречаться мелкие железы. При гистохимических реакциях (наиболее универсальная реакция Гримелиуса) и электронно-микроскопическом исследовании в клетках этих опухолей выявляются эндокринные гранулы. В цитоплазме почти постоянно присутствуют липиды, иногда можно обнаружить секрецию слизи, что подтверждает эпителиальное происхождение клеток. Несмотря на отсутствие морфологических признаков злокачественности, эти опухоли не имеют капсулы, обладают способностью к инфильтративному росту, прорастая в подслизистый и мышечный слои, могут метастазировать.
Считают, что метастазируют опухоли, превышающие 1,5-2 см в диаметре. Карциноидный синдром наблюдают редко. Диагноз гистологически доброкачественного карциноида желудка требует большей осторожности, так как эти опухоли представляют большую редкость. Структуры, напоминающие карциноид, можно наблюдать в недифференцированном раке и в низкодифференцированной аденокарциноме, часть которых возможно являются «гистологически злокачественными карциноидами». Это подтверждается обнаружением в клетках некоторых форм рака желудка эндокринных гранул при гистохимических реакциях и электронно-микроскопическом исследовании. Рак отличается от гистологически доброкачественного карциноида атипией клеток, более выраженной продукцией слизи.
Неэпителиальные опухоли желудка.
В желудке встречаются различные неэнителиальные опухоли: глакомышечные, нейрогенные, сосудистые, жировые и т. д. Наиболее частые из них — лейомиомы — одиночные, изредка множественные, четко отграниченные опухоли, которые могут располагаться интрамурально, выбухать под серозную оболочку или в просвет желудка, нередко с вторичным изъязвлением слизистой оболочки. Основной элемент опухоли - вытянутые эозинофильные клетки, имеющие ядра удлиненной формы с закругленными концами. Клетки располагаются в виде переплетающихся пучков. Различная степень развития соединительнотканной стромы, ее отек, фиброз, гиалиноз обусловливают разнообразие морфологических проявлений этих опухолей.
В лейомиомах нередко можно видеть палисадообразное расположение ядер, что напоминает структуры, характерные для неврилеммом. Иногда обнаруживают гигантские клетки с гиперхромными уродливыми ядрами, появление которых, видимо, связано с дистрофическими изменениями. Клеточную нролиферирующую лейомиому бывает трудно, а иногда невозможно отличить от лейомиосаркомы. Большие размеры опухоли, многочисленные фигуры митозов, особенно патологических, признаки инфильтративного роста в совокупности дают больше оснований расценивать опухоль как злокачественную. Меньшее диагностическое значение имеют гиперхроматоз и полиморфизм клеток. В сложных случаях только наличие метастазов (которые бывают редко) делает достоверным диагноз лейомиосаркомы.
Своеобразное строение имеет лейомиобластома (эпителиоидная лейомиома, причудливая лейомиома, гломическая опухоль). Распространенный в отечественной литературе термин «гломическая опухоль» не совсем удачен, так как приводит к смешению этих опухолей с гломусангиомой (опухолью Барре-Массона), которую также иногда описывают в желудке. Характерными для лейомиобластом являются клетки округлой, овальной или полигональной формы с четкими границами и часто с зоной перинуклеарного просветления в цитоплазме (эпителиоидные клетки). Другой компонент этих опухолей — вытянутые клетки, напоминающие гладкомыпгечные. Между этими двумя видами имеются переходные формы.
Третий обязательный компонент — сосуды разного калибра (капилляры, синусоиды, неправильно сформированные артерии и вены, иногда сосуды, напоминающие артерии замыкающего типа). Вытянутые и эпителиоидные клетки располагаются в тесной связи с сосудами. Среди полей эпителиоидных клеток можно видеть сосудистые щели, лишенные эпителиальной выстилки, эти участки напоминают параганглиому. В одной и той же опухоли обычно сочетаются участки различного строения, сходные с лейомиомой, ангиолейомиомой, перицитомой, параганглиомой. При электронно-микроскопическом исследовании в опухолевых клетках обнаруживают признаки гладкомышечной дифференцировки. Возможно, опухоль возникает из низкодифференцированных элементов сосудистой стенки (перицитов), способных развиваться в гладкомышечные и сосудистые структуры. Просветление в цитоплазме клеток считается артефактом. Лейомиобластомы могут достигать больших размеров (до 20 см в диаметре и более); на разрезе в них часто видны кровоизлияния, полости распада и кисты, заполненные кровянистым содержимым.
Различают зрелые опухоли с тенденцией к фиброзированию, опухоли с преобладанием пролиферирующего клеточного компонента и морфологически злокачественные опухоли с выраженной атипией и полиморфизмом клеток. Однако морфологические критерии злокачественности этих опухолей относительны. Развитие метастазов возможно и при отсутствии морфологических признаков малигнизации, хотя большинство лейомиобластом имеют доброкачественное течение и метастазы наблюдают редко.
Другие неэпителиальные опухоли неврилеммомы, нейрофибромы, нейрогенные саркомы, липомы, гемангиомы, лимфангиомы — встречаются редко и имеют такую же структуру, как и при других локализациях.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Стилиди

Отделение абдоминальной онкологии (хирургическое отделение № 6) является уникальным и старейшим клиническим подразделением ФГБУ «НМИЦ онкологии им. Н.Н.Блохина» Минздрава России, которое было основано как второе хирургическое отделение в 1960 году после переезда Института экспериментальной патологии и терапии рака АМН СССР с Мещанской улицы (МОНИКИ им.М.Ф. Владимирского) в здание госпиталя МВД на Волоколамском шоссе.
В 1964 институт был переименован в Институт экспериментальной и клинической онкологии, который получил новое здание на Каширском шоссе, где до 1980 года базировалось хирургическое отделение абдоминальной онкологии. Клиника насчитывала 80 коек. В 1980 году было закончено строительство высотного здания НИИ Клинической онкологии. С 1980 года по настоящее время отделение работает и функционирует в высотной части этого института на 13 этаже. Коечный фонд отделения составляет 50 коек, из которых 20-двухместных и 10-одноместных палат.
В отделении решался огромный комплекс научно-практических задач, связанных с диагностикой и лечением пациентов с опухолями брюшной полости и забрюшинного пространства. Многопрофильный уровень подготовки сотрудников и дальнейшее расширение института дали возможность выделиться из отделения абдоминальной онкологии, как самостоятельным, отделениям проктологии, урологии, диагностическому, в дальнейшем – отделению опухолей печени и поджелудочной железы. Их возглавили опытнейшие сотрудники абдоминального отделения профессора В.И. Кныш, Б.П. Матвеев, Н.Г. Блохина и Ю.И. Патютко.
Первым руководителем и основателем хирургического отделения абдоминальной онкологии был профессор Владимир Иосифович Янишевский, ученик основателя московской школы онкологов Петра Александровича Герцена. Он руководил отделением до 1972 года. В последующем его возглавляли Е.О. Ковалевский, И.Ю. Юдин и Н.Н. Блохин. С 1976 по 2005 год руководил отделением ученик В.И. Янишевского и Н.Н. Блохина – профессор Анатолий Анатольевич Клименков, одновременно он являлся председателем Национального Центра по раку желудка при ВОЗе, членом Международного Комитета по проведению контролируемых клинических испытаний.
В 2004 году отделение вошло в состав торакоабдоминального отдела (руководитель – проф. Рябов А.Б.). С 2005 года отделение возглавил ученик, а ныне академик РАН, профессор Иван Сократович Стилиди.
Основные направления работы
Основными направлениями работы отделения абдоминальной онкологии является индивидуализированное лечение рака желудка – подбор оптимального для конкретного пациента режима лечебных воздействий (операция, химиотерапия) или их сочетание. Выполнение всех вариантов хирургического лечения опухолей надпочечников и забрюшинных неорганных опухолей.
В настоящее время хирургическое отделение абдоминальной онкологии – это высокотехнологичное подразделение института, разрабатывающее научные тематики, связанные с лечением больных различной онкологической патологией брюшной и грудной полостей. С момента своего основания до настоящего времени основные усилия коллектива направлены на совершенствование методов диагностики, хирургического и комбинированного лечения больных раком желудка и забрюшинными внеорганными саркомами. С 2005 года в научную тематику отделения входят рак желудка с переходом на пищевод, рак пищевода, опухоли поджелудочной железы и печени и также широко развивается эндоскопическая хирургия при опухолях надпочечника.
Изучение проблемы: «Злокачественные опухоли желудка» ведется по следующим направлениям: первичный рак желудка, рецидив рака, первичный рак резецированного желудка, неэпителиальные опухоли и нейроэндокринные опухоли, лимфомы желудка. При тесном взаимодействии с целым рядом подразделений и лабораторий РОНЦ изучаются вопросы этиопатогенеза рака желудка, включающие комплекс биохимических, генетических, иммунологических, клинико-экспериментальных и эпидемиологических аспектов.
В отделении накоплен один из самых больших в России опыт лечения больных с забрюшинными неорганными и гастроинтестинальными опухолями. Рациональная хирургическая тактика, современная комплексная диагностика, применение дополнительных лечебных воздействий позволили существенно улучшить операбельность как первичных, так и рецидивных забрюшинных опухолей.
При изучении проблемы первично-множественных новообразований использование генетических и молекулярно-биологических методов способствовало раскрытию некоторых закономерностей опухолевого роста.
На базе отделения проходят специализацию и усовершенствование академические и целевые аспиранты, ординаторы, стажеры и слушатели кафедры постдипломного образования. Многие прошедшие стажировку в отделении являются ведущими онкологами России и стран СНГ.
Лечебная работа
Сотрудники отделения выполняют следующие хирургические вмешательства:
- Спленосохранная гастрэктомия с D2 лимфодиссекцией и различными вариантами еюногастропластики.
- Проксимальная, дистальная резекции желудка с D2 лимфодиссекцией.
- Субтотальная резекция пищевода с пластикой желудочным стеблем и лимфодиссекцией.
- Лапароскопическая резекция желудка с D2 лимфодиссекцией.
- Резекция печени, гемигепатэктомия.
- Гастропанкреатодуоденальная резекция.
- Дистальная субтотальная резекция поджелудочной железы.
- Удаление опухолей нижней полой вены с различными вариантами пластики.
- Удаление первичных и рецидивных забрюшинных, гастроинтестинальных стромальных опухолей, опухолей надпочечников ( в том числе лапароскопически).
- Адреналэктомия с тромбэктомией из нижней полой вены или резекцией печени при массивной опухоли надпочечника.
- Нефрэктомия при массивном опухолевом поражении почки.
- Комбинированные оперативные вмешательства с одномоментным удалением нескольких органов, в том числе с резекцией и пластикой магистральных сосудов.
Ряд сотрудников сертифицированы и успешно проводят различные варианты лекарственной терапии (химиотерапия, таргетная терапия и т.д.) в рамках комбинированного лечения рака желудка и забрюшинных неорганных опухолей.
Карциноид желудка
Карциноид желудка — это опухолевое заболевание, которое развивается из нейроэпителиальных клеток, располагающихся в слизистой оболочке органа. Эта злокачественная опухоль является достаточно редкой. Среди всех нейроэндокринных опухолей пищеварительной системы, на его долю приходится около 5%. Пик заболеваемости приходится на возраст 50-60 лет. Чаще всего карциноид локализуется на слизистой тела или дна желудка.
Этиология
В большинстве случаев новообразование развивается спорадически. Однако в некоторых случаях карциноид желудка имеет наследственную природу. Существуют генетические заболевания, при которых развивается данная опухоль. Наиболее распространенным из них является MEN1-синдром. В этом случае в организме человека развивается сразу несколько карцином в разных органах. Опухолевый процесс может поражать желудок, поджелудочную железу, печень, толстый и тонкий кишечник и др. MEN1-синдром имеет доминантный тип наследования, поэтому с вероятностью 50% заболевание может передаваться от родителей к детям.
Клиническая картина
Симптоматика при карциноиде делится на местную и общую. В первом случае клиническая картина обусловлена нарушением работы желудка и включает в себя боли, тяжесть после приема пищи, снижение аппетита, быстрое насыщение, отрыжку, нарушение стула. Общая симптоматика связана с продукцией карциноидом различных гормонов, которые оказывают влияние на органы и ткани организма. Такое проявление опухоли называется паранеопластическим синдромом.
При карциноиде желудка, как правило, образуются серотонин, соматостатин, гистамин. В этом случае человек испытывает периодическое повышение артериального давления, которое сопровождается покраснением кожных покровов. После его снижения кожа становится цианотичной, то есть приобретает синеватый оттенок. Также для нейроэпителиальной опухоли желудка характерны одышка, схваткообразные боли в области живота, диарея, повышенное потоотделение. В редких случаях наблюдаются головные боли. При длительном существовании карциноида возможно развитие хронической сердечной недостаточности.
Классификация
Существует несколько подходов к классификации карциноида желудка. В зависимости от гистологической картины, выделяют три варианта опухоли:
- Высокодифференцированная эндокринная опухоль. Характеризуется слабой атипией клеток и доброкачественным течением.
- Высокодифференцированная эндокринная карцинома. Имеет умеренную степень клеточной атипии, глубокую инвазию в стенку желудка, либо вторичные очаги в печени и лимфатических узлах.
- Низкодифференцированная эндокринная карцинома. Содержит атипичные клетки мелкого и среднего размера. Ткани опухоли часто некротизируются (отмирают), а само новообразование имеет высокую склонность к метастазированию.
Также карциноиды желудка разделяют на три типа:
- Первый тип. Наиболее распространенный вариант — встречается в 80% случаев. Характеризуется множественными мелкими карциноидами (менее 1-го см) в стенке органа. Первый тип метастазирует редко. Лабораторно выявляется повышенный уровень гастрина и низкая кислотность желудочного сока. Обычно связан с атрофическим гастритом и пернициозной анемией.
- Второй тип. Также представлен множественными мелкими карциноидами. В сыворотке крови обнаруживается повышенный уровень гастрина, желудочный сок имеет повышенную кислотность. Этот тип ассоциирован с MEN1 и синдромом Золлингера-Эллисона.
- Третий тип. Как правило, это единичная опухоль размером 2-5 см, которая имеет нормальные показатели гастрина и кислотности желудка и не имеет связи с какими-либо другими заболеваниями.
Существует международная система стадирования карциноидов по TNM, которая выделяет четыре стадии опухолевого процесса, в зависимости от размеров первичного очага и наличия метастазов в лимфатических узлах и органах. Дополнительная классификация различает множественные и единичные, гормонально активные и неактивные карциноиды желудка.

Диагностика
Обследование больного при подозрении на карциноид желудка следует начинать с осмотра. Особое внимание стоит уделить оценке кожных покровов и лимфатических узлов. Затем пациенту назначают ряд лабораторно-инструментальных исследований:
- Эндоскопические методы диагностики. Используется фиброэзофагогастродуоденоскопия, которая позволяет оценить состояние стенок желудка, определить размеры и протяженность карциноида. В процессе выполнения данного метода производится биопсия слизистой оболочки желудка.
- Морфологическое исследование. Является обязательным при постановке диагноза. Позволяет точно определить гистологический тип опухоли.
- Анализ на специфичные антигены, вырабатываемые клетками карциноида. К ним относят нейрон-специфическую енолазу (HCE), хромогранин А, панкреатический полипептид (ПП).
- Исследование крови на некоторые биологически активные вещества — серотонин, гистамин, соматостатин, гистамин.
- Ультразвуковое исследование брюшной полости, малого таза, забрюшинного пространства. Проводится для диагностики метастазов карциноида. Также используется так называемое эндоУЗИ. В этом случае датчик аппарата вводится в полость желудка.
- Также для диагностики метастазов в другие органы проводится рентгенологическая диагностика, компьютерная или магнитно-резонансная томография, сцинтиграфическое исследование.
Для уточнения общего состояния пациента рекомендовано проводить общий анализ крови, мочи, биохимическое исследование, коагулограмму и другие. По показаниям проводятся консультации узких специалистов: эндокринолога, анестезиолога и других.
Лечение
Лечение карциноида желудка зависит от типа, размеров опухоли. Также важно определить стадию новообразования. Опухоли желудка первого или второго типа, размером до 1 см, количество которых не превышает пяти, могут резецироваться эндоскопическим путем, как правило, с помощью электрокоагуляции. В этом случае в желудок вводится специальный инструмент, который разрушает опухоль в результате воздействия электрического тока. В остальных ситуациях проводится частичная или полная гастрэктомия, то есть удаление желудка. После резекции, культи желудочно-кишечного тракта сшиваются «конец в конец». Например, в случае полного удаления органа, соединяются тонкий кишечник и пищевод. Операция при карциноиде сопровождается удалением регионарных лимфатических узлов — лимфодиссекцией.
Медицинское наблюдение после лечения
После проведения лечения необходим медицинский контроль за состоянием пациента с целью раннего выявления рецидива карциноида желудка и метастазов. Для этого регулярно необходимо консультироваться с врачом и проходить обследование, в которое входят:
- Физикальный осмотр.
- Общий анализ крови, мочи, биохимический анализ.
- Рентгенологическая диагностика или компьютерная томография грудной клетки.
- Ультразвуковое исследование органов брюшной полости, забрюшинного пространства и малого таза.
- Исследование сыворотки крови на наличие онкомаркеров, специфичных для карциноида желудка (нейроспецифическая енолаза, эмбриональный раковый антиген).
Первые два года исследования проводятся с частотой один раз в три месяца. С третьего по пятый год — каждые шесть месяцев и затем ежегодно.
Доброкачественные неэпителиальные опухоли желудка, ГИСО, карциноиды
1. Секция онкологии и практической хирургии Доброкачественные неэпителиальные опухоли желудка, ГИСО, Карциноиды
2. Неэпителиальные опухоли желудка
3. Классификация:
4. Лейомиома
5. Лейомиома – доброкачественная опухоль, развивающаяся из гладкой мышечной ткани
6. Локализация
7. Клиника:
8. Диагностика
9. Рентгенологическая картина лейомиомы
10. Эндоскопическая картина
11. Лечение
12. Макропрепарат удаленной опухоли
13. Гастроинтестинальные стромальные опухоли
14. Гастроинтестинальные стромальные опухоли (ГИСО или GIST)
15. GIST
• До 3% от всех злокачественных
новообразований ЖКТ
• Развивается из клеток Кахаля
• Первично определяются как доброкачественные
новообазования (70%)
• Почти все – потенциально злокачественные
16. Клиника
•Дисфагия
•Желудочно-кишечные кровотечения
(Кровавая рвота, мелена, ЖДА)
•Редко кишечная непроходимость
•Раннее чувство насыщения
18. Картина на КТ
19. Диагностика
•Биопсия
•Иммуногистохимический метод
( 95 % всех ГИСО CD117позитивны)
• CD34 и DOG-1
•Метод секвенирования
20. Лечение
22. Структура тирозинкиназы
23. Карциноид
24. Карциноид — это редкий медленнорастущий тип опухоли, происходящий из нейроэндокринных клеток APUD-системы
25. APUD - система
•А — amines — амины
•P — precursor — предшественник
•U — uptake — усвоение, поглощение
•D — decarboxylation —
декарбоксилирование.
26. Декарбоксилирование аминокислот
27. Классификация
28. Локализация
29. Клиника
30. Диагностика
31. Лечение
Карциноид:
•Нечувствителен к облучению
•Малочувствителен к химиотерапии
•Соматостатин
•Хирургическое – основной метод
лечения неосложненной формы
32. Хирургическое лечение
33. Фиброма
34. Фиброма - это доброкачественная опухоль из волокнистой соединительной ткани
35. Фиброма
•9-23% доброкачественных опухолей
желудка
•Плотный инкапсулиованный узел
•Преобладающая локализация –
антральный отдел
•Малигнизация 1,4%
36. Эндоскопическая подслизистая резекция(ESD)
37. Эндоскопическая подслизистая резекция(ESD)
39. Липома
40. Липома – опухоль, развивающаяся из жировой ткани
41. Липома
• 3% всех доброкачественных новообразований
желудка
• В 70% - узел с ровными краями
• Минимальный риск малигнизации
• Чаще в возрасте 30-50 лет
• Наиболее частая локализация в антральной
части
42. Клиника
43. Диагностика
44. КТ картина липомы с язвой по центру
45. Удаленный макропрепарат липомы
46. Интраоперационный снимок изъязвленной липомы
47. Лечение
48. Невринома
49. Невринома (Schwanoma)
50. Невринома желудка – редкая доброкачественная опухоль
• Растет из шванновских клеток
•Преобладающая локализация – большая
кривизна желудка
• Преимущественно у пожилых людей
• Чаще у женщин
• Размеры от 1 до 10,5 см
52. Клиника
53. Гемангиома
54. Кавернозная гемангиома – опухоль из атипичной сосудистой ткани
55. Кавернозная гемангиома
• Состоит из тонкостенных полостей,
заполненных кровью
• 1,7% всех доброкачественных
опухолей желудка
• 20% ЖК кровотечений неясного генеза
Читайте также:
