Классификация гестационных трофобластических опухолей (ГТО) - стадии по FIGO
Добавил пользователь Владимир З. Обновлено: 04.01.2026
По определению Экспертной комиссии ВОЗ (1985), трофобластические болезни (ТФБ) - это либо опухоли, либо состояния, предрасполагающие к их развитию. Эти опухоли уникальны тем, что представляют собой аллотрансплантаты, возникающие из продукта зачатия и в случае злокачественной трансформации прорастающие в ткани материнского организма (матку) и дающие метастазы. Поскольку эти опухоли связаны с беременностью, они поражают женщин детородного возраста в тот период, когда их социальные нагрузки наиболее велики в семье и в обществе.
Отличительной особенностью трофобластических опухолей является высокая злокачественность с одной стороны, с другой стороны - высокая частота излечения с помощью химиотерапии даже при отдаленных метастазах; после излечения сохраняется репродуктивная функция у пациенток детородного возраста.
Согласно существующей сегодня концепции, трофобластическая болезнь (ТФБ) является следствием цепи последовательных морфологических изменений от простого пузырного заноса (ПЗ) до хориокарциномы (ХК), сопровождаемых соответствующими биологическими и клиническими признаками.
Данные статистических исследований не обнаруживают заметного увеличения заболеваемости трофобластическими болезнями. Среди онкогинекологических заболеваний частота ТФБ варьирует от 0,01 до 3,6 % (Lewis J.I., 1996). По данным научной группы ВОЗ (1985), ежегодно в химиотерапии но поводу ХК или инвазивного ПЗ нуждаются 20000 больных, но эти цифры, по-видимому занижены, и число таких больных может достигать 40000 в год и больше.
Приблизительно 80% больных ТФБ составляют больные ПЗ, 15% - инвазивным ПЗ и на долю ХК приходится 5%. ХК ассоциируется с указаниями в анамнезе с ПЗ в 50%, с абортами - 25%, срочными родами - 20% и внематочной беременностью - в 5% наблюдений (Sиgarman S., Kavаnagh J., 1994). ХК возникает примерно в 2-х из 100000 беременностей, заканчивающихся рождением живого плода. С такой же частотой ХК возникает и после абортов.
Средний возраст, но данным Chen и соавт. (1972) составляет 26,6 лет и 27 лет по данным Charkviani и соавт. (1994). Возраст колеблется между 21 и 30 годами в 68,4% наблюдений (Sivanesaratnam V., Ng К., 1977). Средний возраст больных ХК несколько выше, чем у больных с другими формами ТФБ: от 28,2 до 37,4 года при ХК, от 24,8 до 26,9 лет при ПЗ, от 29,8 до 32,5 лет при инвазивном ПЗ, то есть замечена тенденция к утяжелению процесса с возрастом больных, с одной стороны, и утяжелению процесса с нарастанием стадии, где на 3-4 стадии приходятся самые высокие возрастные группы.
Протокол "Трофобластические болезни"
СА 125 - сancer antigen 125, онкомаркер специфического антигена FIGO - International Federation Gynecology and Obstetrics (Международная федерация акушер-гинекологов).
Категория пациентов: все больные, у которых плато или увеличение уровня бета-ХГ в сыворотке крови после удаления пузырного заноса в 3-х последующих исследованиях в течение 2-х недель (1, 7, 14 дни исследования); повышенный уровень ХГ - 6 и более месяцев после удаления пузырного заноса; гистологическая верификация.
Пользователи протокола: врачи онкогинекологи, онкологи, акушер-гинекологи, химиотерапевты и лучевые терапевты.
Разработчиками подписана декларация конфликта интересов об отсутствии финансовой или другой заинтересованности в теме данного документа, отсутствии каких-либо отношений к продаже, производству или распространению препаратов, оборудования и т.п., указанных в данном документе.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
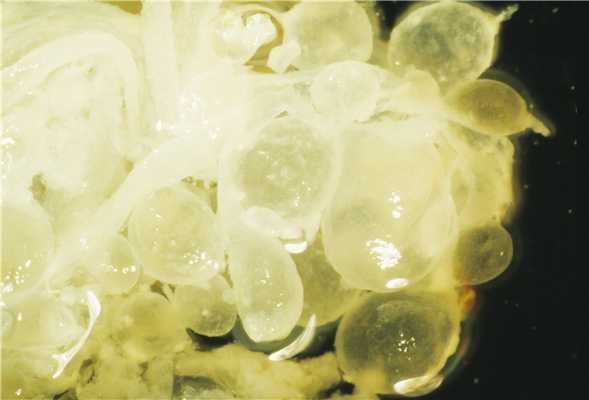
1. Пузырный занос (ПЗ). Этот термин общий, включающий 2 разновидности, а именно - полный и частичный пузырный занос: с общими морфологическими признаками для обеих форм являются отек отдельных или всех ворсин и гиперплазия трофобласта.
2. Полный ПЗ. Характеризуется отсутствием плода, выраженным отеком или увеличением плацентарных ворсин с отчетливой гиперплазией обоих слоев трофобласта. Отечные ворсины приводят к формированию центральной цистерны с одновременным сдавливанием материнской соединительной ткани, которая из-за этого утрачивает васкуляризацию.
3. Частичный ПЗ. Отличается наличием плода, который, однако, имеет тенденцию к ранней гибели. Ворсины плаценты частично отекают, что ведет к образованию цистерны и частичной гиперплазии трофобласта, вовлекающей обычно только синцитиотрофобласт. Неповрежденные ворсины выглядят нормально, а васкуляризация ворсин исчезает вслед за гибелью плода.
4. Инвазивный ПЗ - опухоль или опухолевидный процесс с инвазией миометрия, гиперплазией трофобласта и сохранением плацентарной структуры ворсин. Возникает обычно в результате полного ПЗ, но бывает и на фоне неполного ПЗ. В хориокарциному (ХК) прогрессирует не часто; может метастазировать, но не проявляет прогрессии истинного рака, может даже спонтанно прогрессировать. Не рекомендуется применять ранее существовавшие термины: «злокачественный ПЗ», «деструирующий ПЗ».
5. Хориокарцинома (ХК). Это карцинома, возникающая из обоих слоев трофобласта, т.е. из цитотрофобласта и синцитиотрофобласта. Плод может родиться живым или мертвым, возможно, будет произведен аборт на разных сроках, или беременность будет эктопической, или предшественником ХК явится пузырный занос. От термина «хорионэпителиома» в настоящее время решено отказаться.
6. Трофобластическая опухоль плацентарного места. Опухоль возникает из трофобласта плацентарного ложа и состоит преимущественно из клеток цитотрофобласта. Она бывает низкой и высокой степени злокачественности. Термин «трофобластическая псевдоопухоль» является синонимом указанного названия опухоли плацентарного ложа и его не следует использовать.
7. Реакция плацентарного места. Термин относится к физиологическим находкам трофобластических и воспалительных клеток в области ложа плаценты. Этот процесс иногда трактуется как синцитиальный эндометрит, но это «путающий» термин и его употреблять не рекомендуют.
8. Гидропическая дегенерация. Это состояние, при котором плацентарные ворсины расширяются, содержание жидкости в них и в строме увеличивается, но гиперплазии трофобласта не наблюдается. Указанное состояние следует отличать от ПЗ, и оно не связано с увеличением риска ХК.
- плато или увеличение уровня бета-ХГ в сыворотке крови после удаления пузырного заноса в 3-х последующих исследованиях в течение 2-х недель (1, 7, 14 дни исследования);
- визуализация при УЗКТ первичной опухоли матки у больных после удаления пузырного заноса, завершения беременности (что соответствует повышению уровня ХГ);
1. Высокие показатели титра XГ в течение 4-8 недель после удаления ПЗ (в сыворотке крови более 20000 мМЕ/мл, в моче более 30000 MЕ/л).
2. Повышение уровня XГ, наблюдаемое в любой отрезок времени после эвакуации ПЗ при 3-х кратном исследовании в течение 1 месяца.
1. Монохимиотерапию применяют с профилактической целью после эвакуации ПЗ у больных с наличием неблагоприятных в прогностическом отношении клинических признаков.
2. Длительность заболевания не более 6 месяцев (за исключением больных, у которых болезнь развивалась после родов).
2. 30-40 мг в/в 2 раза в неделю, в течение 2-3 недель. Общая доза на курс с профилактической целью 120-160 мг, с лечебной 180-280 мг. Интервал между курсами 2-3 недели. Оценку эффективности производят после 3 курсов лечения. При отсутствии эффекта метотрексат заменяют другим препаратом.
3. Дактиномицин вводят в/в по 500 мг 2 раза в неделю, интервал 2-3 недели. Препарат можно назначать всем больным.
После эвакуации ПЗ либо гистерэктомии с ПЗ in situ пациенты должны подвергаться еженедельному контролю XГ до тех пор пока он не будет нормальным в течение 3 недель подряд, после уровень XI определяется ежемесячно, в течение 6 месяцев.
Необходима адекватная контрацепция в течение всего периода наблюдения за больной. Внутриматочные средства не применяются до достижения нормальных уровней ХГ ввиду потенциального риска перфорации матки. Если пациентка не желает хирургической стерилизации, методами выбора являются гормональная контрацепция и барьерные методы.
Повторные ПЗ встречаются редко, поэтому недостаточно изучены. Количество ПЗ у одной женщины может быть значительным. Различают два вида повторного ПЗ: последовательные ПЗ, если они следуют один за другим при очередных беременностях, и чередующиеся ПЗ, когда в промежутке между ними наблюдаются другие исходы беременности. Повторные ПЗ встречаются значительно чаще, в 87% по сводным литературным данным. Если повторный ПЗ возникает сразу после первого, то в этом случае трудно отдифференцировать второй ПЗ от ХК, так как клиническая симптоматика сходна.
Классификация, разработанная F1GO 2009 г.
Клиническая классификация ТМ
Т - Первичная опухоль
| Категории | Стадии | |
| ТМ | FIGO* | |
| Тх | Первичная опухоль не может быть оценена | |
| Т0 | Отсутствие данных о первичной опухоли | |
| Т1 | I | Опухоль в пределах матки |
| Т2 | II | Опухоль распространяется на другие половые структуры - влагалище, яичник, широкую связку матки, фаллопиевую трубу - путем метастазирования или непосредственной инвазии |
| М1а | III | Метастазы в легком (легких) |
| М1b | IV | Другие отдаленные метастазы |
М1b - другие отдаленные метастазы.
Примечание: метастазы в половых органах (влагалище, яичник, широкая связка матки, фоллопиева труба) классифицируют как Т2. Любое поражение органов, не относящихся к половым, путем непосредственной инвазии или метастазирования описывают с использованием классификации М.
Классификация гестационных трофобластических опухолей (ГТО) - стадии по FIGO
Классификация рака маточных труб - стадии по FIGO
Маточные трубы идут от задневерхних отделов дна матки латерально и кпереди от яичников; длина каждой из них составляет приблизительно 10 см. Латеральное отверстие маточной трубы открывается в брюшную полость. Рак этой локализации может метастазировать в регионарные лимфоузлы, включая парааортальные.
Часто опухоль распространяется на соседние органы, давая также вну-трибрюшинные метастазы. Последние могут быть обнаружены даже при интактной при макроскопическом осмотре маточной трубы.
Правила классификации рака маточных труб:
1. Рак in situ маточных труб — официально принятая нозологическая единица; включена в классификацию как стадия 0.
2. Маточная труба — полый орган, ее рак проходит постепенный рост от слизистой оболочки в подслизистую основу, мышечный и серозный слой с дальнейшим выходом процесса в брюшную полость.
Возможность определения уровня поражения легла в основу разграничения стадий Ia, Ib, Ic рака маточной трубы аналогично принципу классификации колоректального рака по Дьюксу. Некоторые авторы предлагают оценивать локализацию опухоли в том или ином отделе трубы: от маточного угла до фимбрий.
Обязательно учитывается наличие или отсутствие асцита. Подобно классификации РЯ, при стадии Iс принимается во внимание наличие злокачественных клеток в смывах из брюшной полости или в асците.
3. Разграничение III стадии на IIIа, IIIb и IIIс зависит от размера имплантатов и характера распространения опухолевого процесса, определяемых во время обследования брюшной полости сразу после лапаротомии, но не зависит от объема остаточных опухолей после максимально возможного удаления опухолевых масс.
Наличие метастазов только на поверхности печени и/или в паховых лимфоузлах соответствует III стадии. Подобно классификации РЯ, случай рака маточной трубы может быть отнесен к IV стадии только при выявлении злокачественных клеток в плевральном выпоте. Лапаротомия, удаление опухолевых масс, а также гистерэктомия составляют основу для стадирования заболевания.
Для выявления микроскопических очагов необходимы множественные биопсии сальника, брыжейки, печени, диафрагмы, тазовых и парааортальных лимфоузлов. При определении стадии заболевания после операции обязательно учитывают окончательные результаты гистологического (и цитологического, если имеются) исследования.
Если диагноз рака маточных труб установлен, то клинические исследования должны включать рентгенографию грудной клетки. Для первичной оценки стадии и дальнейшего мониторинга за течением заболевания может быть полезна КТ.
Основой классификации рака маточных труб является хирургическое стадирование с учетом результатов гистологического заключения. Стадия, установленная во время ревизии органов брюшной полости и малого таза перед выполнением основного этапа хирургического вмешательства, может быть изменена данными окончательного патоморфологического исследования и результатами клинических и лучевых методов диагностики.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Классификация и стадии гестационной трофобластической неоплазии (ГТН)
Классификация и стадирование злокачественной гестационной трофобластической неоплазии (ГТН) разработаны в последние 40 лет. В США наиболее часто используют систему клинической классификации, основанную на факторах риска. В соответствии с ней пациенток с неметастатической болезнью не относят к прогностической группе, поскольку простая монохимиотерапия всегда дает хорошие результаты.
Факторы риска, используемые в этой системе, первоначально были идентифицированы благодаря ретроспективному анализу, позволившему прогнозировать развитие резистентности к ионотерапии метотрексатом или дактиномицином у женщин, получавших лечение по поводу метастатической ГТН в National Institutes of Health.
Впоследствии Hammond и соавт. сообщили, что среди пациенток с хорошим прогнозом при метастатической гестационной трофобластической неоплазии (ГТН) выживаемость составляла 100 %, у пациенток е плохим прогнозом, получавших изначально ПХТ, — 70 %, а при монотерапии — 14 %. Больные с плохим прогнозом при метастатической ГТН, первоначально получавшие монохимиотерапию, плохо переносили лечение; причиной половины летальных исходов были побочные реакции и осложнения медикаментозной терапии.
В начале 80-х годов прошлого века на основании опыта лечения гестационной трофобластической неоплазии (ГТН) в Charing Cross Hospital в Лондоне (1957—1973 гг.) ВОЗ приняла более сложную шкалу факторов риска. Для ретроспективного выявления прогностических факторов у больных, которых лечили простыми режимами XT, использовали однофакторный анализ. По данным первичного исследования обнаружена корреляция прогноза с возрастом пациентки, предшествующей беременностью и интервалом с момента ее завершения, уровнем ХГ, группой крови по системе AB0, размером наибольшей опухоли, локализацией и количеством метастазов, а также видом предшествующей XT.

Согласно шкале ВОЗ, каждому прогностическому фактору присваивается определенное количество баллов (от 0 до 4), при этом предполагается, что каждый из них действует независимо от других. Затем полученную сумму баллов всех факторов риска используют для установления индивидуальной категории риска.
При использовании шкалы факторов риска ВОЗ возникает несколько проблем. Одна из них состоит в том, что многофакторный анализ не подтвердил, что каждый фактор оказывает независимое влияние на прогноз. Bagshawe выявил такой фактор риска, как группа крови отца, но т. к. эту информацию можно получить не всегда, некоторые исследователи не используют его при подсчете баллов по шкале ВОЗ.
Другие авторы модифицировали систему взвешенных баллов, установив наивысшее значение 6 для каждого прогностического фактора, но не изменив общую шкалу для распределения боль-ных по различным группам риска. Фактически это привело к снижению числа факторов риска, позволяющих отнести пациенток к наивысшей категории риска.
Кроме того, шкала факторов риска ВОЗ предусматривает определение баллов для пациенток, ранее получавших лечение по поводу гестационной трофобластической неоплазии (ГТН), что может маскировать прогностические эффекты некоторых других клинических факторов при первичном лечении. И наконец, не было достигнуто согласия при решении вопроса об использовании лучевых методов исследования для оценки размера наибольшей опухоли или количества метастазов.

Несмотря на эти недостатки, различные модификации величин в шкале факторов риска ВОЗ используют для идентификации групп высокого и низкого риска, что позволяет предсказать эффективность лечения злокачественной гестационной трофобластической неоплазии (ГТН).
В таблице ниже представлено сравнение системы клинической классификации и шкалы факторов риска ВОЗ у пациенток, поступивших для первичного лечения гестационной трофобластической неоплазии (ГТН) в Duke University Medical Center. В этой работе для определения прогностического коэффициента (суммы баллов) ВОЗ не использовали группу крови. Система клинической классификации более чувствительна для выявления пациенток группы риска, характеризующейся неэффективным лечением и повышенной смертностью.
Хотя прогностический коэффициент ВОЗ позволяет чуть лучше разделять больных с плохим прогнозом при метастатической болезни на группы низкого, среднего и высокого риска, выделение этих трех категорий не столь важно по сравнению с идентификацией пациенток с возможным отсутствием эффекта от первоначальной терапии. Многофакторный анализ показал одинаковую эффективность обеих систем в разделении больных на группы риска.
В начале 80-х годов прошлого века FIGO предложила анатомическую систему стадирования злокачественной ГТБ. Хотя в ней и учитывается ступенчатое развитие метастатической болезни, эта классификация не включает никаких других прогностических факторов. При 1 стадии у всех больных заболевание характеризуется низким риском, а при IV стадии — высоким, но исход при II и III стадиях может в значительной мере совпадать. Этот недостаток обнаружили довольно быстро.
При пересмотре системы стадирования FIGO в 1992 г. в качестве признанных факторов риска добавили уровень ХГ > 100 000 мМЕ/мл и интервал с момента окончания последней беременности более 6 мес. Эти факторы использовали для разделения каждой анатомической стадии на подстадии. Несмотря на то что эта пересмотренная система классификации по стадиям действительно коррелирует с исходом заболевания, польза от увеличения количества подстадий сомнительна.
В 2000 г. FIGO вновь пересмотрела систему стадирования гестационной трофобластической неоплазии (ГТН). Первоначальные анатомические стадии были сохранены, но факторы риска, введенные в 1992 г., заменили шкалой ВОЗ, в которой каждый прогностический фактор оценивается в баллах. Учет больных с гистологически верифицированной ТОПП предложили проводить отдельно, принимая во внимание особую биологию этой опухоли. Изменения в классификации ВОЗ заключались в исключении группы крови по системе АВО как фактора риска и внесении другой оценки метастазов в печени (от 2 до 4 баллов), что, согласно данным многих исследований, отражает высокий риск для пациенток с этим распространением опухоли.
Для определения числа метастазов в легких предпочтительнее использовать рентгенографию грудной клетки, а не КТ. Выявление метастазов в печени рекомендуют проводить с помощью КТ, а в головном мозге — МРТ. И наконец, три группы риска по шкале прогностических коэффициентов ВОЗ объединили в две: низкий риск ( < 6 баллов) и высокий риск (>7 баллов). Hancock и соавт. провели ретроспективное сравнение исходов, используя сумму баллов модифицированной шкалы риска ВОЗ и предложенной FIGO. Объединенные категории риска, созданные FIGO, лучше коррелировали с исходом, чем модифицированные прогностические коэффициенты ВОЗ.
В соответствии с новой системой FIGO в истории болезни нужно указывать анатомическую стадию и сумму баллов риска. Например: пациентка 30 лет с неметастатической ГТБ, диагностированной через 5 мес. после эвакуации ПЗ, при уровне ХГ 8000 мМЕ/ мл по классификации FIGO относится к стадии I (2 балла). Еще пример: у женщины 40 лет, имеющей в анамнезе доношенную беременность за 7 мес. до развития заболевания, уровень ХГ 200 000 мМЕ/мл, метастазы в головном мозге, 10 поражений в легких и опухоль матки диаметром 6 см, будет установлена стадия IV по FIGO (17 баллов).
Ожидается, что введение последней версии системы стадирования гестационной трофобластической неоплазии (ГТН) FIGO позволит придерживаться единообразия в обследовании и оценке результатов. Эксперты FIGO надеются, что по мере накопления данных многофакторный анализ сможет подтвердить или опровергнуть прогностическое значение индивидуальных факторов, используемых для создания шкалы риска. Эти изменения имеют важное международное значение и позволяют стандартизовать результаты лечения. Однако для практикующего акушера-гинеколога, осуществляющего первичное обследование и лечение пациенток со злокачественной ГТН, они менее актуальны.
Врач должен уметь выявлять пациенток с заболеванием высокого риска и своевременно направлять их к специалисту для лечения. Относительная простота, хорошая корреляция с неудачным результатом первичной монохимиотерапии и возможность выявления пациенток, у которых высокая вероятность неуспешного лечения, позволяют рекомендовать систему клинической классификации для повседневной практики и отбора больных для направления к специалисту.
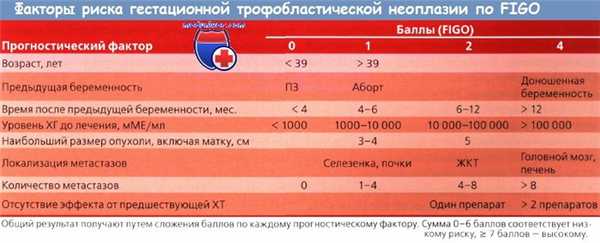
Трофобластическая болезнь
Трофобластическая болезнь – общее понятие, объединяющее различные формы ассоциированной с беременностью пролиферативной неоплазии трофобласта. Термин «трофобластическая болезнь» включает в себя пузырный занос (частичный и полный), инвазивный пузырный занос, хорионкарциному, эпителиоидную трофобластическую опухоль, трофобластическую опухоль плацентарной площадки. Диагностика трофобластической болезни основывается на данных УЗИ и КТ, исследования концентрации ХГЧ в крови. Лечение может включать эвакуацию пузырного заноса, химиотерапию, гистеротомию.
Общие сведения
В гинекологии трофобластическая болезнь является довольно редкой патологией и встречается в 1—2,5% случаев; ее развитие ассоциировано с беременностью; первичной локализацией практически всегда служит матка. Среди различных форм трофобластической болезни на полный пузырный занос приходится 72,2% случаев; на частичный – 5%; на хорионкарциному - 17,5%, другие виды - 5,3%. При трофобластической болезни возникают пролиферативные аномалии наружного слоя клеток зародыша, участвующих в формировании эпителиального покрова ворсин хориона. Возникновение трофобластической болезни возможно как во время гестации, так и после завершения беременности. Трофобластическая болезнь может иметь доброкачественное или злокачественное течение.
Классификация трофобластической болезни
Международная классификация различает доброкачественные формы трофобластической болезни (частичный и полный пузырный занос) и злокачественные неоплазии (инвазивный пузырный занос, хорионкарциному, трофобластическую опухоль плацентарного ложа, эпителиоидноклеточную трофобластическую опухоль). Злокачественные неоплазии могут иметь неметастазирующее и метастазирующее клиническое течение низкой либо высокой степени риска.
Согласно клинической классификации FIGO, выделяют следующие стадии трофобластической болезни:
- I – локализация трофобластического новообразования ограничена маткой
- II – трофобластическая неоплазия распространяется на широкую связку матки, придатки, влагалище, но ограничивается гениталиями.
- III – кроме поражения половых органов, определяются метастазы в легкие
- IV – кроме легочных метастазов, определяются поражения селезенки, почек, ЖКТ, печени, головного мозга.
Причины развития трофобластической болезни
Различные формы трофобластической болезни рассматриваются онкогинекологией как единый этиопатогенетический процесс. Среди этиологических предпосылок трофобластической болезни не исключаются особые свойства яйцеклетки, влияние вирусов (в частности, вируса гриппа) на трофобласт, иммунологические факторы, повышение активности гиалуронидазы, хромосомные аберрации, дефицит белка.
Замечено, что вероятность развития трофобластической болезни в 5 раз выше у женщин старше 40 лет, чем у женщин до 35 лет. Среди других факторов риска выделяют наличие в анамнезе эпизодов самопроизвольного прерывания беременности, абортов, внематочной беременности, родов. В географическом плане трофобластическая болезнь чаще развивается у жительниц Востока, чем у представительниц западных стран.
Шансы на развитие хорионкарциномы значительно возрастают после перенесенного пузырного заноса по сравнению с нормально протекающей беременностью. В свою очередь, вероятность развития инвазивного пузырного заноса выше после полной формы пузырного заноса, чем после частичной. Трансформация структур трофобласта может развиваться в процессе беременности (нормальной или эктопированной) либо после завершения гестации (родов, выкидыша, аборта).
Симптомы трофобластической болезни
Клиника пузырного заноса характеризуется влагалищными кровотечениями (90%); превышением размеров матки должной величины, соответствующей сроку гестации (50%); двусторонними текалютеиновыми кистами более 8 см в диаметре (до 40% случаев). Течение пузырного заноса может осложняться токсикозом беременных (неукротимой рвотой), артериальной гипертензией, преэклампсией, признаками гипертиреоза (гипертермией, тахикардией и др.), разрывом овариальных кист, профузным кровотечением. В редких случаях при данной форме трофобластической болезни развивается ТЭЛА, ДВС-синдром.
Клиническими особенностями инвазивного пузырного заноса служит инфильтративный рост, высокая вероятность трансформации в хорионкарциному, в трети случаев - метастазирование в вульву, влагалище, легкие. Трофобластическая хорионкарцинома способна глубоко инфильтрировать и разрушать стенку матки, поэтому обычно первым проявлением данной формы трофобластической болезни служит массивное кровотечение. Хорионкарцинома обладает высокой частотой метастазирования в легкие, органы малого таза, печень, селезенку, головной мозг, почки, желудок, обуславливая соответствующую клиническую симптоматику.
Трофобластическая опухоль плацентарного ложа обладает инфильтрирующим ростом, что сопровождается разрушением серозного покрова матки, кровотечениями; может метастазировать во влагалище, брюшную полость, головной мозг. Эпителиоидноклеточная трофобластическая опухоль чаще имеет локализацию в области дна матки и в цервикальном канале, что может проявляться признаками, типичными для рака тела или шейки матки. Данная форма трофобластической болезни нередко манифестирует спустя несколько лет после беременности, заявляя о себе наличием отдаленных метастазов.
В связи с наличием метастазов могут отмечаться головные боли, боли в грудной клетке, кашель с выделением кровянистой мокроты, желудочные кровотечения, кишечная непроходимость, парезы, интоксикация, анемия, кахексия и т. д. При различных формах трофобластической болезни могут возникать боли в животе, связанные с прорастанием опухолью параметрия, сдавлением нервных стволов, перфорацией матки, разрывом или перекрутом ножки кисты.
Диагностика
В анамнезе у всех пациенток с трофобластической болезнью отмечается беременность, завершившаяся абортами (искусственными или самопроизвольными), родами, тубэктомией по поводу внематочной беременности. Большинство пациенток жалуется на аменорею, ациклические маточные кровотечения, олигоменорею, меноррагии, боли в животе или груди, головную боль, кровохарканье, кашель. Во время гинекологического исследования обнаруживаются увеличенные размеры матки, не соответствующие должному сроку беременности или послеродового периода. Нередко гинекологу удается пропальпировать опухолевые узлы в матке, малом тазу, влагалище.
Использование трансвагинального УЗИ позволяет обнаружить опухоли трофобласта с минимальным размером 4 мм. Патогномоничным признаком трофобластической болезни является обнаружение текалютеиновых кист яичников, часто больших размеров. Концентрация ХГЧ в плазме крови при трофобластической болезни всегда повышена. Важнейшим критерием диагностики трофобластической болезни служит морфологическое исследование тканей, полученных в ходе диагностического выскабливания матки, лапароскопии, иссечения опухолей стенки влагалища, пункции метастазов.
С помощью вспомогательных методов (УЗИ брюшной полости, печени, почек; КТ, ПЭТ, МРТ головного мозга; рентгенографии грудной клетки, КТ легких; тазовой ангиографии) определяются метастазы в малом тазу и отдаленных органах. При выявлении метастазов экстрагенитальной локализации возникает необходимость в консультации абдоминального хирурга, пульмонолога, нейрохирурга, уролога и т. д.
Лечение трофобластической болезни
Лечебная тактика при трофобластической болезни определяется ее формой и стадией. При пузырном заносе производится его вакуум-экстракция с контрольным кюретажем полости матки. Обязательно назначение контрацепции в течение года после удаления пузырного заноса. Химиотерапия при динамическом снижении ХГЧ не назначается. Во всех случаях трофобластической болезни со злокачественным течением показано проведение химиотерапии по одной из схем (метотрексат + дактиномицин; этопозид + цисплатин; дактиномицин + метотрексат + цисплатин + винкристин).
Хирургическая тактика обоснована при угрожающем кровотечении из первичной опухоли, перфорации стенки матки, резистентности к химиотерапии. У больных репродуктивного возраста возможно выполнение органосохраняющей гистеротомии с иссечением опухолевых тканей; у пациенток, не планирующих деторождение, целесообразно удаление матки методом надвлагалищной ампутации или радикальной гистерэктомии.
После курса терапии осуществляется мониторинг ХГЧ и характера менструального цикла, эхографический контроль, динамическая рентгенография легких, по показаниям – МРТ головного мозга в течение 2-3-х лет. Беременность женщинам, перенесшим трофобластическую болезнь, разрешается, не ранее, чем через 12-18 мес. после излечения.
Прогноз при трофобластической болезни
Правильность и своевременность лечения трофобластической болезни гарантирует в абсолютном большинстве случаев хороший прогноз. Химиотерапия позволяет вылечить 100% пациенток с неметастазирующим течением трофобластической болезни и около 70% с метастазирующими формами.
У молодых женщин обычно удается сохранить генеративную функцию. Дальнейшее наблюдение и обследование, ведение менограммы и контрацепция позволяют рассчитывать на успешное протекание последующей беременности. Рецидивы трофобластической болезни наблюдаются в 3-8% случаях.
Гестационная трофобластическая болезнь
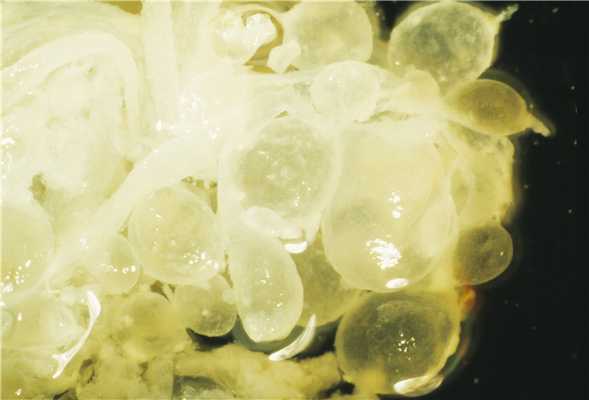
Гестационная трофобластическая болезнь – это пролиферация ткани трофобласта у беременных или женщин, у которых недавно закончилась беременность. Проявления заболевания могут включать чрезмерное увеличение матки, рвоту, влагалищные кровотечения и преэклампсию, особенно на ранних стадиях беременности. Диагностика включает измерение уровня бета-субъединицы ХГЧ (хорионический гонадотропин человека), тазовую ультрасонографию и биопсию для подтверждения диагноза. Опухоли удаляют с помощью вакуумного кюретажа. Если после удаления опухоли заболевание персистирует, назначают химиотерапию.
Гестационная трофобластическая болезнь развивается во время или после маточной или эктопической беременности. Если заболевание развивается во время беременности, то, как правило, приводит к самопроизвольному аборту, эклампсии или гибели плода; плод выживает редко.
Гестационная трофобластическая болезнь может быть представлена
Доброкачественной формой: для таких опухолей характерно наличие новообразования из клеток промежуточного трофобласта и хорионаденомы (пузырного заноса).
Гестационными трофобластическими новообразованиями: эти злокачественные опухоли включают трофобластическую опухоль плацентарного ложа, эпителиоидную трофобластическую опухоль, хориокарциному и пузырный занос.
Пузырный занос наиболее часто развивается у женщин < 17 или > 35 лет, а также у женщин, которые ранее уже перенесли гестационную трофобластическую болезнь. В США эти опухоли диагностируются с частотой 1 на 2000 беременностей. В странах Азии, по неизвестным причинам, их частота составляет 1 на 200 беременностей.
Большинство ( > 80% случаев) пузырного заноса являются доброкачественными. В остальных случаях опухоли могут персистировать и иметь тенденцию к инвазивному росту; в 2–3% случаев – малигнизироваться в хориокарциному.
Общая частота гестационной трофобластической неоплазии составляет около 1/40000 беременностей ( 1 Общие справочные материалы Гестационная трофобластическая болезнь – это пролиферация ткани трофобласта у беременных или женщин, у которых недавно закончилась беременность. Проявления заболевания могут включать чрезмерное. Прочитайте дополнительные сведения , 2 Общие справочные материалы Гестационная трофобластическая болезнь – это пролиферация ткани трофобласта у беременных или женщин, у которых недавно закончилась беременность. Проявления заболевания могут включать чрезмерное. Прочитайте дополнительные сведения ).

Половина гестационных трофобластических новообразований развивается при молярной беременности, 25% – при невынашивании или трубной беременности и 25% – при доношенной или преждевременной беременности ( 3 Общие справочные материалы Гестационная трофобластическая болезнь – это пролиферация ткани трофобласта у беременных или женщин, у которых недавно закончилась беременность. Проявления заболевания могут включать чрезмерное. Прочитайте дополнительные сведения ). После пузырного заноса трофобластические новообразования обычно развиваются в виде молярных тканей или хориокарциномы, или, реже, трофобластической опухоли плацентарной площадки, или эпителиоидной трофобластической опухоли.
Выделяют два основных типа пузырного заноса:
Полный: плацентарная ткань является патологической, плодные ткани не формируются.
Частичный: частичный пузырный занос может содержать нормальную плацентарную ткань на ряду с аномальной. Может развиваться нежизнеспособный плод, как правило, возникает выкидыш на ранних сроках беременности.
После полного пузырного заноса в 15% случаев возникает локальная инвазия, в 5% - метастатическая болезнь. После частичного внутриматочного разрастания местное прорастание встречается в 3–5% случаев, метастатические процессы редки ( 3 Общие справочные материалы Гестационная трофобластическая болезнь – это пролиферация ткани трофобласта у беременных или женщин, у которых недавно закончилась беременность. Проявления заболевания могут включать чрезмерное. Прочитайте дополнительные сведения ).
Общие справочные материалы
1. Smith HO: Gestational trophoblastic disease epidemiology and trends. Clin Obstet Gynecol (3):541–556, 2003. doi: 10.1097/00003081-200309000-00006.
2. Ngan S, Seckl MJ: Gestational trophoblastic neoplasia management: an update. Curr Opin Oncol 19 (5):486–491, 2007. doi: 10.1097/CCO.0b013e3282dc94e5.
3. Goldstein DP, Berkowitz RS: Current management of gestational trophoblastic neoplasia. Hematol Oncol Clin North Am 26 (1):111–131, 2012. doi: 10.1016/j.hoc.2011.10.007.
Клинические проявления
Начальные проявления пузырного заноса похожи на проявления при ранних сроках беременности, но на 10–16-й неделе беременности матка часто становится больше, чем предполагается на этом сроке. Как правило, у пациентки положительный тест на беременность и имеются кровянистые выделения и тяжелая рвота, отсутствуют движение и сердцебиение плода. Выделение гроздевидной ткани с большой долей вероятности позволяет предположить наличие этого заболевания.
Во время ранних стадий беременности могут возникать следующие осложнения:
Трофобластическая опухоль плацентарной площадки, как правило, проявляется в виде кровотечения.
Симптомы хориокарциномы обусловлены метастазами.
Гипертиреоз более распространен среди женщин с гестационной трофобластической болезнью, чем у женщин без нее. Симптомы могут включать тахикардию, повышение температуры кожных покровов, потливость, непереносимость жары и умеренный тремор.
Гестационная трофобластическая болезнь не влияет на фертильность и не предрасполагает к пренатальным или перинатальным осложнениям (например, врожденным порокам развития, самопроизвольным абортам) при последующих беременностях.
Определение бета-субъединицы хорионического гонадотропина в сыворотке крови (бета-ХГЧ)
УЗИ органов малого таза
Гестационную трофобластическую болезнь подозревают у женщин с положительным результатом теста на беременность и любым из следующих симптомов:
Размер матки больше, чем предполагается на данном сроке беременности
Симптомы или признаки преэклампсии
Выделение гроздевидной ткани
Наводящие результаты (например, опухоль,содержащая множественные кисты, отсутствие плода и амниотической жидкости) принаблюдении во время проведения УЗИ для оценки беременности
Необъяснимые метастазы у женщины репродуктивного возраста
Неожиданно высокие уровни бета-ХГЧ были обнаружены во время тестирования на беременность (кроме случаев трофобластической опухоли плаценты и эпителиоидной трофобластической опухоли, которые приводят к низким уровням бета-ХГЧ)
Необъяснимые осложнения беременности
Здравый смысл и предостережения
Выполняют УЗИ на ранних стадиях беременности, если размеры матки намного больше, чем ожидаемые по срокам, а также в тех случаях, когда у женщин есть симптомы или признаки преэклампсии, или если уровень бета-ХГЧ выше ожидаемого.
Если подозревают гестационную трофобластическую опухоль, анализ включает в себя измерение уровня бета-ХГЧ в сыворотке крови, и, если это не сделано ранее, назначается ультразвуковое исследование полости таза. Результаты исследования (например, очень высокий уровень бета-ХГЧ, характерные ультрасонографические признаки) позволяют предположить гестационную трофобластическую болезнь, но для окончательного диагноза требуется биопсия. Как правило, уровни бета-ХГЧ высокие у пациентов с инвазивным невусом или хориокарциномой и низкие у пациентов с трофобластической опухолью плацентарного ложа или эпителиоидной трофобластической опухолью.
Инвазивный пузырный занос и хориокарциному подозревают, если результаты биопсии выявляют инвазивный характер заболевания, а также если уровень бета-ХГЧ остается выше предполагаемого после лечения пузырного заноса (см. далее).
При уровне бета-ХГЧ > 100 000 мМЕ/мл (> 100 000 МЕ/л) проводят тесты для оценки функции щитовидной железы с целью выявления гипертиреоза.
Стадирование
Перед лечением гестационной трофобластической болезни устанавливают стадию и степень риска.
Международная федерация акушеров и гинекологов (МФАГ) разработала систему стадирования гестационных трофобластических новообразований (см. таблицу Анатомические стадии гестационной трофобластической неоплазии, предложенные Международной федерацией гинекологии и акушерства [FIGO] Анатомические стадии гестационной трофобластической неоплазии, предложенные Международной федерацией гинекологии и акушерства (FIGO) ).
Прогноз
При метастатическом заболевании система прогноза ВОЗ при метастатическом гестационном трофобластическом заболевании может помочь при прогнозе, включая риск смерти (см. таблицу Шкала оценки развития метастатической гестационной трофобластической болезни ВОЗ Шкала оценки развития метастатической гестационной трофобластической болезни ВОЗ* ).
Неблагоприятный прогноз также подозревается на основании следующего (критерии, принятые Национальными институтами здоровья США [NIH]):
Экскреция ХГЧ с мочой > 100 000 МЕ/24 часа
Продолжительность болезни > 4 месяца (начиная с предшествующей беременности)
Метастазы в головной мозг или печень
Заболевание после доношенной беременности
Содержание ХГЧ в сыворотке крови > 40 000 м единиц/мл
Неэффективная предшествующая химиотерапия
Оценка по шкале ВОЗ ≥ 7
Лечение
Удаление опухоли путем вакуумного кюретажа или гистерэктомии
Дальнейшее обследование для определения, является ли заболевание персистирующим и какова распространенность опухоли
Химиотерапия при персистирующем заболевании
Контрацепция после лечения персистирующего заболевания
(См. также National Comprehensive Cancer Network (NCCN): NCCN Clinical Practice Guidelines in Oncology: Gestational Trophoblastic Neoplasia.)
Пузырный занос, инвазивный пузырный занос, трофобластическую опухоль плацентарной площадки и эпителиоидную трофобластическую болезнь удаляют путем вакуумного кюретажа. В качестве альтернативы, возможно выполнение гистерэктомии, если пациентка не планирует беременностей.
После удаления опухоли гестационная трофобластическая болезнь классифицируется клинически, чтобы определить необходимость дополнительного лечения. Клиническая классификация не соответствует морфологической. Согласно клинической классификации, инвазивный пузырный занос и хориокарцинома относятся к персистирующим заболеваниям. Применение клинической классификации обусловлено сходством подходов к лечению инвазивного пузырного заноса и хориокарциномы, а также возможной необходимостью выполнения гистерэктомии для установления точного гистологического диагноза.
Выполняется рентгенография органов грудной клетки, измеряется уровень бета-ХГЧ. Если уровень бета-ХГЧ не нормализуется в течение 10 недель, болезнь классифицируют как персистирующую. В этом случае требуется выполнить КТ головного мозга, грудной клетки, абдоминальной и тазовой областей. По результатам этих исследований заболевание классифицируют как метастатическое или неметастатическое.
При персистирующей трофобластической болезни обычно назначают химиотерапию. Лечение считается успешным, если по меньшей мере в 3-х последовательных результатах исследования с интервалом в 1 неделю уровни бета-ХГЧ в сыворотке крови нормальны. Важно не допустить наступление беременности на протяжении 6 месяцев после лечения, потому что беременность повысит уровни бета-ХГЧ, что затруднит определение того, было ли лечение успешным. Обычно назначают пероральные контрацептивы (любые) на 6 месяцев; альтернативно можно использовать любой эффективный метод контрацепции.
При неметастатической болезни может быть назначена монохимиотерапия (метотрексат или дактиномицин). В качестве альтернативы, для пациенток > 40 лет или пациенток, желающих подвергнуться стерилизации, может быть рассмотрена гистерэктомия; она также может потребоваться пациенткам с тяжелой инфекцией или не поддающимся лечению кровотечением. Если монохимиотерапия неэффективна, назначают гистерэктомию или полихимиотерапию. Практически у 100% пациенток с неметастатической болезнью может наступить излечение.
Метастатические болезни низкого риска лечат с помощью монотерапии (например, метотрексата, дактиномицина), предпочтительно химиотерапии, или комбинированной химиотерапии. Метастатическая болезнь высокого риска требует агрессивной полихимиотерапии потому что у пациентов может развиться резистентность при использовании одного препарата. EMA-CO является наиболее широко используемой комбинированной терапией. В него входит этопозид, метотрексат и дактиномицин (EMA), чередующиеся с циклофосфамидом и винкристином (CO).
Риски в процессе лечения могут быть следующими:
Низкий риск: от 90 до 95%
Высокий риск: от 60 до 80%
Риск прогрессирования заболевания и резистентности к терапии одним химиотерапевтическим препаратом определяется системой стадирования FIGO и системой оценки риска ВОЗ.
Риск при гестационой трофобластической болезн считается низким в случае:
Стадии I по FIGO (классификации Международной федерации гинекологии и акушерства) (постоянно повышенный уровень бета-ХГЧ и/или опухоль, ограниченная маткой)
Стадии ІI или III по FIGO с оценкой риска ВОЗ ≤ 6
Риск при гестационой трофобластической болезн считается высоким в случае:
Стадии ІI или III по FIGO с оценкой риска ВОЗ ≥ 7
Пузырный занос рецидивирует приблизительно в 1% случаев последующих беременностей. Пациенткам, перенесшим ранее пузырный занос, проводят ультрасонографию на ранних сроках последующих беременностей, а также патоморфологическое исследование плаценты.
Ключевые моменты
У женщины можно подозревать гестационную трофобластическую болезнь, если размеры матки намного больше, чем ожидаемые по срокам, в тех случаях, когда у женщин есть симптомы или признаки преэклампсии, или уровень бета-ХГЧ выше ожидаемого на ранних сроках беременности или в случаях, когда результаты ультразвукового обследования позволяют предположить гестационную трофобластическую болезнь.
Измеряют уровень бета-ХГЧ, делают УЗИ тазовой области и, если исследования позволяют предположить гестационную трофобластическую болезнь, диагноз подтверждают биопсией.
Опухоль удаляют (например, путем вакуумного выскабливания), а затем классифицируют опухоль на основании клинических критериев.
Если болезнь является хронической, пациентов лечат при помощи химиотерапии и после лечения назначают контрацепцию на 6 месяцев.
Дополнительная информация
Ниже следует англоязычный ресурс, который может быть информативным. Обратите внимание, что The manual не несет ответственности за содержание этого ресурса.
National Cancer Institute: Gestational Trophoblastic Disease Treatment: Данный веб-сайт предоставляет информацию о гестационной трофобластической болезни, ее классификации, стадировании и лечении каждого типа гестационной трофобластической болезни.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Читайте также:
- Дренирование кисты панкреаз. Наружное дренирование псевдокисты поджелудочной железы.
- Лучевая диагностика атланто-затылочной дислокации
- Культуральные свойства возбудителя столбняка. Антигенная структура столбняка. Биохимические свойства столбняка.
- Диагностика эпидуральных метастазов. Лечение эпидуральных метастазов.
- МРТ фораминальной экструзии межпозвонкового диска
