Классификация легочной гипертензии. Клиника легочной гипертензии
Добавил пользователь Владимир З. Обновлено: 30.01.2026
а) Терминология:
1. Аббревиатуры:
• Легочная гипертензия (ЛГ)
• Легочная артериальная гипертензия (ЛАГ)
• Хроническая тромбоэмболическая легочная гипертензия (ХТЛГ)
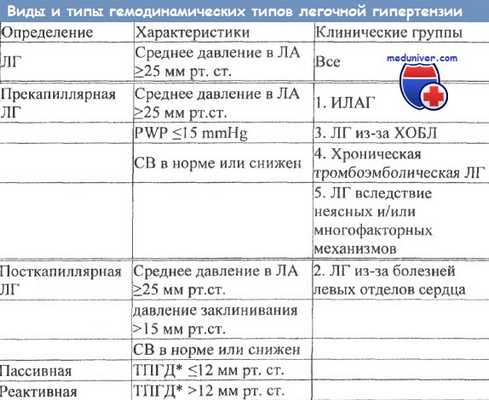
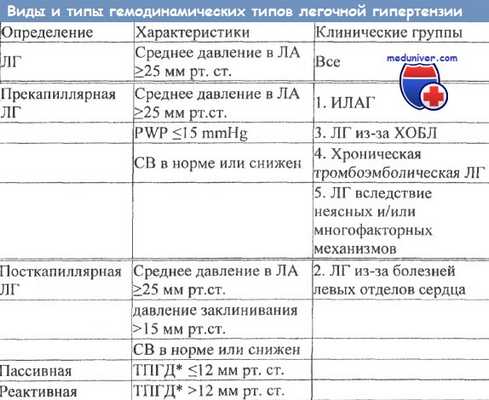
2. Определение:
• Гемодинамический критерий: ↑ среднего давления в легочных артериях > 25 мм рт. ст. в покое и > 30 мм рт. а. при нагрузке
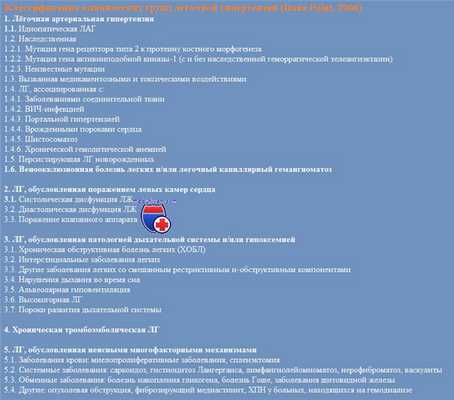
• Консенсуальная классификация (Пятый Мировой Симпозиум по Легочной Гипертензии, Ницца, 2013):
о 1 группа: ЛАГ
о 2 группа: ЛГ, обусловленная заболеванием левых отделов сердца
о 3 группа: ЛГ, обусловленная хроническим заболеванием легких и/или гипоксией
о 4 группа: ХТЛГ
о 5 группа: ЛГ с неясными мультифакторными механизмами
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический признак:
о Расширение центральных легочных артерий с внезапным коническим сужением просвета
о Гипертрофия/расширение правого желудочка (ПЖ)
2. Рентгенологическая картина легочной гипертензии:
• Расширение легочного ствола и центральных легочных артерий:
о Выбухание левого края верхнего средостения на рентгенограмме органов грудной клетки в прямой проекции
• Увеличение диаметра правой междолевой легочной артерии:
о У мужчин: >16 мм
о У женщин: >14 мм
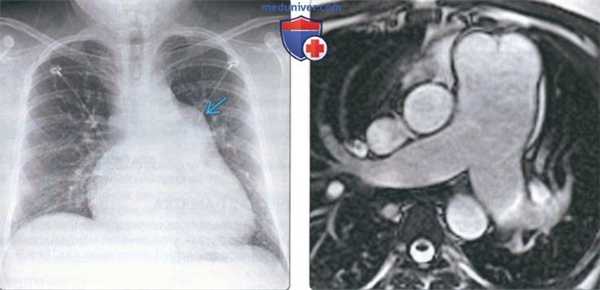
(Слева) На рентгенограмме органов грудной клетки в прямой проекции у молодого пациента с открытым артериальным протоком и синдромом Эйзенменгера определяется расширение легочного ствола и центральных легочных артерий, а также кардиомегалия.
(Справа) На аксиальном скане (SSFP) у этого же пациента определяется выраженное расширение легочного ствола. В норме диаметр нисходящей аорты и легочного ствола обычно приблизительно одинаков. Расширение легочного ствола > 29 мм является признаком легочной гипертензии.
3. КТ легких при легочной гипертензии:
• КТВР:
о Мозаичная перфузия:
- Неоднородная плотность легких, обусловленная неравномерным кровотоком
- «Географические» участки «матового стекла»: зоны обычной или повышенной перфузии
- Участки повышение пневматизации обусловлены снижением перфузии легких:
Сужение легочных артерий: обструкция или гипоксическая вазоконстрикция
- Экспираторная КТВР позволяет дифференцировать «мозаичную» перфузию и заболевание периферических дыхательных путей:
Плотность участков повышенной пневматизации не возрастает (воздушные «ловушки»)
о Отек легких:
- Утолщение междольковых перегородок, утолщение перибронховаскулярного интерстиция, «географические»/диффузные участки матового стекла, или сочетание этих признаков
о Центрилобулярные участки/очаги с плотностью «матового стекла»:
- Плексогенная артериопатия при идиопатической легочной гипертензии
- Расширение капилляров: веноокклюзионная болезнь легких (ВОБЛ) и синдром Эйзенменгера
- Капиллярная пролиферация: легочный капиллярный ге-мангиоматоз (ЛКГ)
- Холестериновые гранулемы
• КТА:
о Центральные легочные артерии:
- В норме поперечный размер легочного ствола, измеренный перпендикулярно длинной оси на уровне бифуркации, - При тяжелой хронической гипертензии возможно обызвествление интимы легочных артерий
о Сердце:
- Расширение правого желудочка (поперечный размер больше по сравнению с левым желудочком)
- Утолщение стенок правого желудочка
- Дугообразное выбухание межжелудочковой перегородки в полость левого желудочка
- Расширение правого предсердия
о Средостение:
- Утолщение перикарда или перикардиальный выпот вне зависимости от этиологии (>50%)
о Хроническая тромбоэмболия:
- Внутрипросветный тромб (часто эксцентрический), фиброзные внутрипросветные мембраны
• Двухэнергетическая КТ:
о Позволяет обнаружить дефекты перфузии дистальнее зоны обструкции сосуда
4. МРТ легких при легочной гипертензии:
• Ниже чувствительность и специфичность по сравнению с КТ, сложно выполнить исследование у пациентов с диспноэ
• Морфологический, анатомический, и функциональный метод оценки сердца и малого круга кровообращения
5. Ангиография:
• Селективная ангиография легочной артерии (цифровая субтракционная ангиография):
о «Золотой стандарт» диагностики хронической тромбоэмболической болезни
6. Сцинтиграфия:
• Вентиляционная/перфузионная сцинтиграфия:
о Хроническая тромбоэмболия: высокочувствительный метод
о Оптимальный метод диагностики хронической тромбоэмболической болезни:
- Чувствительность: КТ-ангиография легочных артерий (51%), В/П сцинтиграфия >96%
7. Рекомендации по визуализации:
• Лучший метод диагностики:
о КТ позволяет исключить хроническую эмболию легочных артерий или посткапиллярную гипертензию
о Предоперационная оценка: ангиография легочных артерий - окончательный диагностический метод
8. УЗИ легких при легочной гипертензии:
• Эхокардиография широко используется как стартовый метод диагностики ЛГ
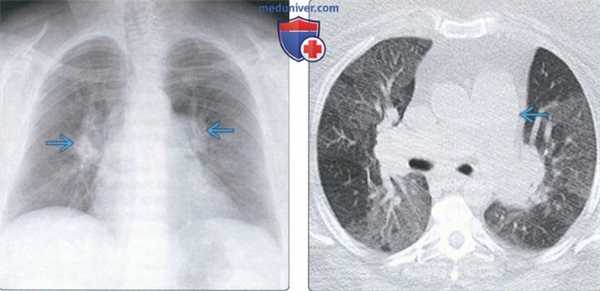
(Слева) На рентгенограмме органов грудной клетки в прямой проекции у пациента с легочной гипертензией, ассоциированной с приемом фенфлурамина в анамнезе, определяется выраженное расширение центральных легочных артерий.
(Справа) На аксиальной КТ без КУ у этого же пациента определяется расширение легочного ствола наряду с разбросанными «мозаичными» участками повышенной плотности легочной паренхимы. Фенфлурамин после 1997 года отсутствует на рынке из-за высокого уровня осложнений, преимущественно поражения клапанов сердца и легочной гипертензии.
в) Дифференциальная диагностика легочной гипертензии:
1. Идиопатическое расширение легочной артерии:
• Расширение легочного ствола и левой легочной артерии у молодых женщин
2. Стеноз клапана легочной артерии:
• Расширение легочного ствола и левой легочной артерии
3. Саркома легочной артерии:
• Одностороннее расширение легочной артерии, пораженной опухолью
• Дефект наполнения с неровными контурами; может накапливать контраст
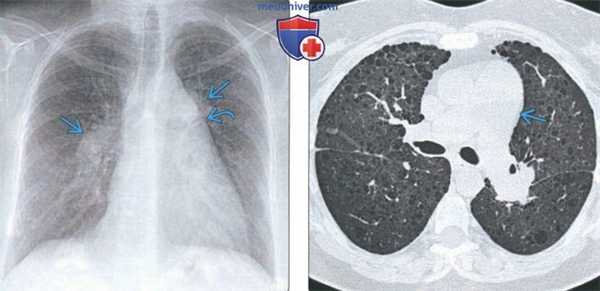
(Слева) На рентгенограмме органов грудной клетки в прямой проекции у пациента с эмфиземой легких и легочной гипертензией определяется расширение центральных легочных артерий. Дугообразное выбухание левого контура верхнего средостениям соотносится с расширением легочного ствола.
(Справа) На аксиальной КТВР у этого же пациента определяется центрилобулярная эмфизема и расширение легочного ствола. Хроническое обструктивное заболевание легких и интерстициальное заболевание легких в конечном счете приводят к возникновению легочной гипертензии.
г) Патология:
1. Общая характеристика:
• Этиология:
о ЛАГ (1 группа):
- Наследственная легочная гипертензия
- Идиопатическая форма
- Лекарственные препараты и токсины:
Аминорекс, фенфлурамин, дексфенфлурамин, токсичное рапсовое масло, бенфлуорекс, селективные ингибиторы обратного захвата серотонина
- ЛАГ, ассоциированная с заболеваниями соединительной ткани:
Склеродермия (7-12%); неблагоприятный прогноз
- ЛАГ, ассоциированная с ВИЧ:
Стабильная распространенность (0,5%)
- Портопульмональная гипертензия (до 2% пациентов с портальной гипертензией)
- Врожденное заболевание сердца у взрослых
- Шистосомоз
- Хроническая гемолитическая анемия:
Серповидноклеточная болезнь, талассемия, сфероцитоз, стоматоцитоз
- Веноокклюзионная болезнь легких и/или легочный капиллярный гемангиоматоз
- Персистирующая легочная гипертензия новорожденных (ПЛГН)
о ЛГ, обусловленная заболеванием левых отделов сердца (2 группа):
- Систолическая дисфункция левого желудочка
- Диастолическая дисфункция левого желудочка
- Заболевание клапанов
- Врожденная/приобретенная обструкция приносящего/ выносящего тракта левого желудочка и врожденные кардиомиопатии:
Синдром Эйзенменгера
Шунты «слева-направо»
ЛАГ с сопутствующим врожденным заболеванием сердца
Постоперационная ЛАГ
о ЛГ, обусловленная заболеваниями легких и/или гипоксией (3 группа):
- Хроническая обструктивная болезнь легких
- Интерстициальное заболевание легких:
Идиопатический интерстициальный фиброз, саркоидоз, лангергансокпеточный гистиоцитоз легких, пневмоко-ниозы
- Другие заболевания легких со смешанной рестриктивной и обструктивной физиологией
- Дыхательные нарушения во время сна
- Заболевания, обусловленные гиповентиляцией альвеол
- Длительное пребывание на большой высоте
- Врожденные заболевания легких
о Хроническая тромбоэмболическая легочная гипертензия (ХТЛГ) (4 группа):
- Хроническая обструкция легочных артерий:
Эпизоды легочной эмболии и неполное разрешение тромбов
- Потенциально устранимая причина ЛГ
о ЛГ с неясными мультифакторными механизмами (5 группа):
- Заболевания крови: хроническая гемолитическая анемия, миелопролиферативные заболевания, спленэктомия
- Системные заболевания: саркоидоз, лангергансоклеточный гистиоцитоз легких, лимфангиолейомиоматоз
- Метаболические заболевания: болезнь накопления гликогена, болезнь Гоше, заболевания щитовидной железы
- Другие: опухолевая обструкция, фиброзирующий медиастинит, хроническая почечная недостаточность, сегментарная ЛГ
2. Стадирование, классификация легочной гипертензии:
• Микроскопическая градация Хита-Эдвардса (Heath-Edwards):
о 1 степень: мускуляризация легочных артерий
о 2 степень: пролиферация интимы
о 3 степень: субэндотелиальный фиброз
о 4 степень: плексиформные поражения
о 5 степень: разрыв расширенных сосудов
о 6 степень: некротизирующий артериит
3. Макроскопические и хирургические особенности:
• Хроническая эмболия может проявляться внутрипросветными фиброзными мембранами, тяжами, и реканализацией тромбов
4. Микроскопия:
• Некротизирующий артериит, капиллярные плексиформные поражения, шунты «слева-направо» при ЛАГ
• Капиллярный гемангиоматоз при ЛКГ
• Фиброз интимы легочных вен, реканализация тромбов, волокнистые внутрипросветные включения при ВОБЛ
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Диспноэ, быстрая утомляемость, боль в грудной клетке, феномен Рейно
2. Демография:
• Возраст:
о Распространенность у мужчин: 10% >35 лети 25% >65 лет
о Идиопатическая (первичная) форма: женщины 20-30 лет
• Пол:
о М:Ж = 1:3 (ЛАГ)
3. Течение и прогноз:
• Пятилетняя выживаемость пациентов с ХТЛГ: 30%
• Поздние осложнения: правосторонняя сердечная недостаточность, диссекция стенки легочной артерии, тромбоз легочной артерии
4. Лечение легочной гипертензии:
• Медикаментозное (эффект в 30% случаев)
• Пульмональная эндартерэктомия с остановкой кровообращения путем глубокой гипотермии: рекомендуемая оперативная техника для лечения пациентов с ХТЛГ
• Трансплантация легких ± сердца
е) Список использованной литературы:
1. Rosenkranz S: Pulmonary hypertension 2015: current definitions, terminology, and novel treatment options. Clin Res Cardiol. 104(3): 197-207, 2015
2. Simonneau G et al: Updated clinical classification of pulmonary hypertension. J Am Coll Cardiol. 62(25 Suppl):D34-41, 2013
3. Grosse C et al: CT findings in diseases associated with pulmonary hypertension: a current review. Radiographics.30(7):1753-77, 2010
Редактор: Искандер Милевски. Дата обновления публикации: 16.1.2022
Классификация легочной гипертензии. Клиника легочной гипертензии
Виды легочной гипертензии. Классификация легочной гипертензии
Началом развития легочной гипертензии принято считать повышение систолического давления в легочной артерии выше 30 мм рт. ст.
В зависимости от того, в каком участке сосудистого русла легких наблюдается первоначальный подъем давления, различают артериальную и венозную ее формы, а также прекапиллярную гипертензию — при увеличении сопротивления в артериолах и мелких легочных артериях и посткапиллярную — при повышении давления в левом предсердии и легочных венах. Термин «легочная гинертензия» обычновключает в себя понятие легочной артериальной гипертензии. У больных с врожденными пороками сердца и артерио-венозным сбросом крови наблюдается артериальная прекапиллярная легочная гипертепзия, хотя не исключено влияние и посткапиллярного фактора.
Внедрение в клиническую практику катетеризации сердца позволило изучить характер и степень гемодинамических нарушений, знание которых необходимо для определения показаний к операции.
На основании данных клинического обследования больных и катетеризации сердца выработано множество классификаций, основанных на различных принципах: 1) величине сброса крови или его направлении; 2) величине давления в легочной артерии; 3) сочетании величины давления в легочной артерии, сброса крови и его направления; 4) цифрах общелегочного сопротивления; 5) сочетании величины давления в легочной артерии и легочно-сосудистого сопротивления по отношению к соответствующим величинам большого круга кровообращения; 6) сочетании трех основных показателей гемодинамики: давления, сброса крови и сосудистого сопротивления в соотношении с показателями большого круга кровообращения.
Классификации, основанные на величине сброса крови или его направлении. Примером подобной классификации может служить классификация больных с дефектом межжелудочковой перегородки, предложенная С. А. Гаджиевым с соавторами (1966). Авторы выделяют 4 группы больных: I группа — сброс крови не более 30% минутного объема малого круга кровообращения; II группа — сброс крови до 50%; III группа — сброс крови 70% и более; IV группа — больные с дефектом межжелудочковой перегородки и стенозом легочной артерии.
Ellis (1956) предлагает делить больных с открытым артериальным протоком по направлению сброса крови на 3 группы: 1) больные со сбросом крови слева направо, 2) с перекрестным сбросом крови и 3) с преобладанием сброса крови справа налево.
Приведенный выше принцип деления больных не отражает тяжесть нарушений гемодинамики. Так, сброс крови в 30% слева направо возможен у больных с незначительными гемодинамическими расстройствами при нормальном давлении в малом круге кровообращения и у больных с высокой легочной гипертензией.
Классификации, основанные только на величине давления в легочной артерии (Б. Ф. Соколовский, 1962; Н. Н. Аверко и др., 1968; Dubost е. а., 1964; Hallman е. а., 1964; Berlind е. а., 1967, и др.).
Классификации, основанные на сочетании величины давления в легочной артерии, сброса крови и его направления (А. А. Намазова, 1964; Ritter е. а., 1965, и др.).
Примером второго вида классификации служит классификация Berlind и др. (1967), согласно которой в I группу входят больные с систолическим давлением в легочной артерии менее 30 мм рт. ст., во II — с давлением 30—50 мм рт. ст., в III — 50—70 мм рт. ст. и в IV группу — больные с систолическим давлением в легочной артерии свыше 70 мм рт. ст.
А. А. Намазова (1964) предлагает делить больных с дефектом межжелудочковой перегородки по степени гиперволемии и гипертензии. Она выделяет 3 степени гиперволемии: I — сброс крови слева направо менее 1,5 л/мин; II — сброс крови от 1,6 до 5 л/мин; III — более 5 л/мин. По степени легочной гипертензии: 0 — давление в легочной артерии до 30/15 мм рт. ст.; I — давление в легочной артерии повышено до 61/30 мм рт. ст.; II — до 100/65 мм рт. ст.; III степень — свыше 101/65 мм рт. ст.
К этой категории классификаций относятся анатомо-функциональные (Selzer, 1949; Kay е. а., 1957, и др.) и клинико-функциональные (Л. Н. Сидаренко, 1962; М. В. Муравьев, 1964, и др.).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Мы подразделяем легочную гипертензию на четыре степени (классификация Н. К. Таланкина): I — давление в легочной артерии от 30 мм рт. ст. до 70% системного; II — более 70% системного: а) сброс крови слева направо, б) переменный; III — сброс крови справа налево; IV—легочная гипертензия+сердечная недостаточность.
Подобная классификация учитывает характер сброса крови и выраженность декомпенсации кровообращения, что важно для определения показаний к операции. Так, для больных с открытым артериальным протоком высокая легочная гипертензия не является противопоказанием к операции так же, как и для больных раннего возраста с дефектом межжелудочковой перегородки.
Диагностика легочной гипертензии без применения катетеризации полостей сердца трудна. Однако имеются косвенные клинические симптомы ее при различных врожденных пороках сердца. У детей раннего возраста отмечаются выраженный двусторонний сердечный горб, разлитой сердечный толчок, акцент и раздвоение II тона над легочной артерией, передаточная пульсация эпигастральной области, склонность к повторным пневмониям, сердечная недостаточность, гипертрофия желудочков, отставание в росте и весе.
Диагноз подтверждается данными рентгенологического и инструментальных методов исследования: фонокардиографией, электрокимографией, реовазографией и катетеризацией полостей сердца (Rudolf, Cayler, 1958; В. И. Бураковский, Б. А. Константинов, 1964; Ю. Д. Волынский с соавт., 1967, и др.).
При умеренной легочной гипертензии I степени у больных старшего возраста сохраняется типичная клиническая картина, характерная для данного порока. Такие больные жалуются на одышку, возникающую при небольшой физической нагрузке. При обследовании у них отмечаются умеренно выраженная сердечная недостаточность (обычно IIА степени), акцент и расщепление II тона над легочной артерией, изменение на электрокардиограмме и фонокардиограмме.
При выраженной легочной гипертензии исчезают характерные симптомы порока, уменьшается или исчезает шум, появляется цианоз, сначала непостоянный, при физической нагрузке, а затем и в покое, увеличиваются симптомы сердечной недостаточности, нарушается газообмен в легких. Такие больные жалуются на быструю утомляемость, одышку при незначительной физической нагрузке, сердцебиение и боли в области сердца, головные боли. Периодически могут наблюдаться носовые или легочные кровотечения. В дальнейшем присоединяется тяжелая декомпенсация, протекающая по правожелудочковому типу.
При врожденных пороках сердца, осложненных легочной гипертензией, лечебная тактика различна в зависимости от характера ее, возраста больного, вида врожденного порока сердца и выраженности декомпенсации кровообращения.


Легочная гипертензия
Легочная гипертензия – угрожающее патологическое состояние, обусловленное стойким повышением кровяного давления в сосудистом русле легочной артерии. Нарастание легочной гипертензии носит постепенный, прогрессирующий характер и в конечном итоге вызывает развитие правожелудочковой сердечной недостаточности, приводящей к гибели пациента. Наиболее часто легочная гипертензия встречается у молодых женщин 30-40 лет, которые страдают этим заболеванием в 4 раза чаще мужчин. Малосимптомное течение компенсированной легочной гипертензии приводит к тому, что она нередко диагностируется лишь в тяжелых стадиях, когда у пациентов возникают нарушения сердечного ритма, гипертонические кризы, кровохарканье, приступы отека легких. В лечении легочной гипертензии применяют вазодилататоры, дезагреганты, антикоагулянты, кислородные ингаляции, мочегонные средства.
МКБ-10
Общие сведения
Легочная гипертензия – угрожающее патологическое состояние, обусловленное стойким повышением кровяного давления в сосудистом русле легочной артерии. Нарастание легочной гипертензии носит постепенный, прогрессирующий характер и в конечном итоге вызывает развитие правожелудочковой сердечной недостаточности, приводящей к гибели пациента. Критериями диагностики легочной гипертензии служат показатели среднего давления в легочной артерии свыше 25 мм рт. ст. в состоянии покоя (при норме 9–16 мм рт. ст.) и свыше 50 мм рт. ст. при нагрузке. Наиболее часто легочная гипертензия встречается у молодых женщин 30-40 лет, которые страдают этим заболеванием в 4 раза чаще мужчин. Различают первичную легочную гипертензию (как самостоятельное заболевание) и вторичную (как осложненный вариант течения болезней органов дыхания и кровообращения).
Причины
Достоверные причины развития легочной гипертензии не определены. Первичная легочная гипертензия является редким заболеванием с неизвестной этиологией. Предполагается, что к ее возникновению имеют отношение такие факторы, как аутоиммунные заболевания (системная красная волчанка, склеродермия, ревматоидный артрит), семейный анамнез, прием оральной контрацепции.
В развитии вторичной легочной гипертензии могут играть роль многие заболевания и пороки сердца, сосудов и легких. Наиболее часто вторичная легочная гипертензия является следствием застойной сердечной недостаточности, митрального стеноза, дефекта межпредсердной перегородки, хронических обструктивных заболеваний легких, тромбоза легочных вен и ветвей легочной артерии, гиповентиляции легких, ИБС, миокардита, цирроза печени и др. Считается, что риск развития легочной гипертензии более высок у ВИЧ-инфицированных пациентов, наркоманов, людей, принимающих препараты для подавления аппетита. По-разному каждое из этих состояний может вызывать повышение кровяного давления в легочной артерии.
Патогенез
Развитию легочной гипертензии предшествует постепенное сужение просвета мелких и средних сосудистых ветвей системы легочной артерии (капилляров, артериол) вследствие утолщения внутренней сосудистой оболочки - эндотелия. При тяжелой степени поражения легочной артерии возможна воспалительная деструкция мышечного слоя сосудистой стенки. Повреждение стенок сосудов приводит к развитию хронического тромбоза и сосудистой облитерации.
Перечисленные изменения в сосудистом русле легочной артерии вызывают прогрессирующее повышение внутрисосудистого давления, т. е. легочную гипертензию. Постоянно повышенное кровяное давление в русле легочной артерии увеличивает нагрузку на правый желудочек, вызывая гипертрофию его стенок. Прогрессирование легочной гипертензии приводит к снижению сократительной способности правого желудочка и его декомпенсации – развивается правожелудочковая сердечная недостаточность (легочное сердце).
Классификация
Для определения тяжести легочной гипертензии выделяют 4 класса пациентов с недостаточностью сердечно-легочного кровообращения.
- I класс – пациенты с легочной гипертензией без нарушения физической активности. Обычные нагрузки не вызывают появления головокружения, одышки, болей в грудной клетке, слабости.
- II класс – пациенты с легочной гипертензией, вызывающей незначительное нарушение физической активности. Состояние покоя не вызывает дискомфорта, однако, привычная физическая нагрузка сопровождается головокружением, одышкой, болями в грудной клетке, слабостью.
- III класс – пациенты с легочной гипертензией, вызывающей значительное нарушение физической активности. Незначительная физическая нагрузка сопровождается появлением головокружения, одышки, болей в грудной клетке, слабости.
- IV класс – пациенты с легочной гипертензией, сопровождающейся выраженными головокружением, одышкой, болями в грудной клетке, слабостью при минимальной нагрузке и даже в состоянии покоя.
Симптомы легочной гипертензии
В стадии компенсации легочная гипертензия может протекать бессимптомно, поэтому часто заболевание диагностируется в тяжелых формах. Начальные проявления легочной гипертензии отмечаются при повышении давления в системе легочной артерии в 2 и более раза по сравнению с физиологической нормой.
С развитием легочной гипертензии появляются необъяснимая одышка, похудание, утомляемость при физической активности, сердцебиение, кашель, охриплость голоса. Относительно рано в клинике легочной гипертензии могут наблюдаться головокружение и обморочные состояния вследствие нарушения сердечного ритма или развития острой гипоксии мозга. Более поздними проявлениями легочной гипертензии служат кровохарканье, загрудинная боль, отеки голеней и стоп, боли в области печени.
Малоспецифичность симптомов легочной гипертензии не позволяет поставить диагноз на основании субъективных жалоб. Наиболее частым осложнением легочной гипертензии служит правожелудочковая сердечная недостаточность, сопровождающаяся нарушением ритма – мерцательной аритмией. В тяжелых стадиях легочной гипертензии развиваются тромбозы артериол легких.
Осложнения
При легочной гипертензии в сосудистом русле легочной артерии могут возникать гипертонические кризы, проявляющиеся приступами отека легких: резким нарастанием удушья (чаще в ночное время), сильным кашлем с мокротой, кровохарканьем, выраженным общим цианозом, психомоторным возбуждением, набуханием и пульсацией шейных вен. Криз заканчивается выделением большого объема мочи светлого цвета и низкой плотности, непроизвольной дефекацией. При осложнениях легочной гипертензии возможен летальный исход вследствие острой или хронической сердечно-легочной недостаточности, а также тромбоэмболии легочной артерии.
Диагностика
Обычно пациенты, не знающие о своем заболевании, обращаются к врачу с жалобами на одышку. При осмотре пациента выявляется цианоз, а при длительном течении легочной гипертензии – деформация дистальных фаланг пальцев в форме «барабанных палочек», а ногтей — в виде «часовых стеклышек». При аускультации сердца определяется акцент II тона и его расщепление в проекции легочной артерии, при перкуссии - расширение границ легочной артерии.
Диагностика легочной гипертензии требует совместного участия кардиолога и пульмонолога. Для распознания легочной гипертензии необходимо проведение целого диагностического комплекса, включающего:
- ЭКГ - для выявления гипертрофии правых отделов сердца.
- Эхокардиографию – для осмотра сосудов и полостей сердца, определения скорости кровотока в системе легочной артерии.
- Компьютерную томографию – послойные снимки органов грудной клетки показывают увеличенные легочные артерии, а также сопутствующие легочной гипертензии заболевания сердца и легких.
- Рентгенографию легких - определяет выбухание главного ствола легочной артерии, расширение ее главных ветвей и сужение более мелких сосудов, позволяет косвенно подтвердить наличие легочной гипертензии при выявлении других заболеваний легких и сердца.
- Катетеризацию легочной артерии и правых отделов сердца – проводится с целью определения кровяного давления в легочной артерии. Является самым достоверным методом диагностики легочной гипертензии. Через прокол в яремной вене зонд подводится к правым отделам сердца и с помощью монитора давления на зонде определяется кровяное давление в правом желудочке и легочных артериях. Катетеризация сердца является малоинвазивной методикой, практически не сопряженной с риском осложнений.
- Ангиопульмонографию – рентгенконтрастное исследование сосудов легких с целью определения сосудистого рисунка в системе легочной артерии и сосудистого кровотока. Проводится в условиях специально оснащенной рентгеноперационной с соблюдением мер предосторожности, т. к. введение контрастного вещества может спровоцировать легочно-гипертонический криз.
Лечение легочной гипертензии
Основными целями в лечении легочной гипертензии являются: устранение ее причины, понижение кровяного давления в легочной артерии и предотвращение тромбообразования в легочных сосудах. В комплекс лечения пациентов с легочной гипертензией входит:
- Прием вазодилатирующих средств, расслабляющих гладкомышечный слой сосудов (празозин, гидралазин, нифедипин). Вазодилататоры эффективны на ранних стадиях развития легочной гипертензии до возникновения выраженных изменений артериол, их окклюзий и облитераций. В этой связи важное значение приобретает ранняя диагностика заболевания и установление этиологии легочной гипертензии.
- Прием дезагрегантов и антикоагулянтов непрямого действия, снижающих вязкость крови (ацетил-салициловой кислоты, дипиридамола и др.). При выраженном сгущении крови прибегают к кровопусканию. Оптимальным у пациентов с легочной гипертензий считается уровень гемоглобина крови до 170 г/л.
- Ингаляции кислорода как симптоматическую терапию при выраженной одышке и гипоксии.
- Прием мочегонных препаратов при легочной гипертензии, осложненной правожелудочковой недостаточностью.
- Трансплантация сердца и легких в крайне тяжелых случаях легочной гипертензии. Опыт подобных операций пока невелик, но свидетельствует об эффективности данной методики.
Прогноз и профилактика
Дальнейший прогноз при уже развившейся легочной гипертензии зависит от ее первопричины и уровня кровяного давления в легочной артерии. При хорошем отклике на проводимую терапию прогноз более благоприятен. Чем выше и стабильнее уровень давления в системе легочной артерии, тем хуже прогноз. При выраженных явлениях декомпенсации и уровне давления в легочной артерии более 50 мм рт.ст. значительная часть пациентов погибает в течение ближайших 5 лет. Прогностически крайне неблагоприятна первичная легочная гипертензия.
Профилактические мероприятия направлены на раннее выявление и активное лечение патологий, приводящих к легочной гипертензии.
4. Легочная гипертензия и легочное сердце в клинической практике/ Кароли Н.А., Ребров А.П.// Клиницист. – 2007.
Первичная лёгочная гипертензия ( Болезнь Аэрза , Болезнь Эскудеро , Идиопатическая легочная гипертензия , Синдром Аэрза-Арилаго )
Первичная легочная гипертензия – наследственная патология, характеризующаяся повышенным давлением внутри легочной артерии и усиленным общим легочным сосудистым сопротивлением. Проявляется одышкой, повышением частоты сердечных сокращений, непродуктивным кашлем, потерей сознания, загрудинными болями, непереносимостью физических нагрузок, отеками, кровохарканьем. Назначаются инструментальные методы исследования сердца, сосудов, диагноз подтверждается данными измерения давления в легочном стволе. Лечение включает прием вазодилатирующих препаратов, коррекцию ежедневных нагрузок.
Первичная легочная гипертензия (ПЛГ) имеет ряд синонимичных названий: идиопатическая легочная гипертензия, синдром Аэрза-Арилаго, болезнь Аэрза, болезнь Эскудеро. Распространенность данной патологии невелика, в течение года диагноз устанавливается 1-2 людям из 1 млн. Наибольшая подверженность болезни определяется у женщин от 20 до 30 лет и у мужчин от 30 до 40 лет. Дети, подростки и люди старческого возраста (после 60 лет), заболевают редко, их доля среди всех больных составляет не больше 7-9%. Половой и расовой предрасположенности к патологии не выявлено. Среднее время от дебюта до подтверждения диагноза составляет 2 года, средняя выживаемость больных – от 3 до 5 лет.
Причины первичной легочной гипертензии
Этиология заболевания изучена недостаточно. Предполагается, что ПЛГ относится к наследственным патологиям. У пациентов обнаруживаются мутации генов, определяющих производство сосудорасширяющих соединений – NO-синтазы, карбимил-фосфат синтазы, транспортеров серотонина, а также активность рецептора типа второго костного морфогенетического белка. Механизм генетической передачи аутосомно-доминантный, сопровождается неполной пенетрацией. Это означает, что дебют болезни возможен при наличии одного или двух дефектных генов в аллели, но иногда заболевание остается непроявленным. Передача мутации происходит с тенденцией к манифестации патологии в более раннем возрасте и с более тяжелым течением в следующих поколениях. Носительство мутационного гена или генов приводит к развитию симптоматики не всегда, а только при воздействии пусковых факторов, к которым относятся:
- Медикаментозные, наркотические интоксикации. ПЛГ потенцируется приемом амфетаминов, L-триптофана, аминорекса, фенфлурамина. Предполагается негативное влияние мета-амфетаминов, кокаина, препаратов химиотерапии.
- Физиологические состояния. Спровоцировать начало болезни могут роды и гестация. В группе высокого риска находятся беременные женщины с заболеваниями сердечно-сосудистой системы, осложнениями в родах.
- Сопутствующие заболевания. Установлено, что к развитию ПЛГ предрасполагает системная или портальная гипертензия, ВИЧ-инфекция, болезни печени, врожденные шунты между легочными и системными сосудами. Вероятно, пусковыми механизмами могут стать тиреопатии, гематологические заболевания, генетические метаболические патологии.
Развитие ПЛГ происходит в несколько этапов. Вначале нарастает дисфункция или появляются повреждения сосудистого эндотелия, возникает дисбаланс производства и секреции вазодилатирующих и вазоконстрикторных соединений. Повышается продукция тромбоксана и эндотелина-1 – пептида с митогенным действием на гладкомышечные клетки. Образуется недостаток вазодилатирующих соединений, основными из которых являются окись азота и простациклин. Сосуды легких сужаются.
На втором этапе формируются необратимые изменения структуры сосудов легких. Из эндотелиальных клеток высвобождаются хемокины, которые вызывают перемещение клеток гладких мышц во внутреннюю оболочку легочных артериол. Запускается процесс патологического разрастания стенок сосудов внутрь и усиления производства медиаторов с выраженным сосудосуживающим действием, развивается тромбоз. Углубляется поражение эндотелиальных тканей, прогрессирует сосудистая обструкция. Патологические процессы распространяются на все слои сосудистых стенок и разные типы клеток. Увеличивается сопротивление току крови, повышается давление.
Симптомы первичной легочной гипертензии
Первым и наиболее распространенным проявлением ПЛГ является инспираторная одышка. Сначала она отмечается лишь при умеренной физической нагрузке, позже начинает сопровождать повседневную двигательную активность. При тяжелом или продолжительном течении заболевания нарушения ритма дыхания возникают внезапно в покое. Другой частый симптом – боль в груди. По характеру она бывает ноющей, жгучей, сжимающей, давящей, колющей. Продолжительность колеблется от минуты до нескольких дней. Как правило, боль нарастает постепенно, заметно обостряется при занятиях спортом, физическом труде.
Около половины больных при нагрузке испытывают головокружения и обмороки. Внешне это проявляется резким побледнением кожных покровов, а затем появлением синюшной окраски лица, рук и ног, помутнением и иногда – потерей сознания. Длительность подобных симптомов колеблется от 1 до 20-25 минут. У 60% пациентов выявляется учащенное сердцебиение и перебои ритма сердца, у 30% – непродуктивный кашель. У каждого десятого больного развивается однократное или продолжающееся несколько дней кровохарканье. Со временем изменяется форма пальцев – колбовидно утолщаются концевые фаланги, ногти закругляются.
ПЛГ нередко осложняется тромбоэмболией субсегментарных ветвей легочной артерии, мерцательной аритмией, острой сердечной недостаточностью. Наиболее характерна правожелудочковая недостаточность, которая проявляется отеком, распространяющимся от нижних конечностей вверх, асцитом, увеличением печени, набуханием шейных вен, потерей массы тела. При длительном течении болезни возникает декомпенсация по большому кругу кровообращения. Острое состояние сопряжено с риском смертельного исхода, около 27% больных умирают из-за внезапной остановки сердца.
Постановка диагноза первичной легочной гипертензии затруднена, поскольку симптомы неспецифичны, а распространенность болезни незначительна. Обследование проводит врач-кардиолог, терапевт. Пациенты жалуются на слабость, одышку, загрудинные боли. При сборе анамнеза нередко определяется наличие провоцирующего фактора (вирусной инфекции, беременности, родов) и семейной отягощенности. С целью уточнения диагноза, исключения сердечных пороков, рецидивирующей ТЭЛА, ХОБЛ и заболеваний миокарда осуществляется:
- Физикальное исследование. В ходе осмотра обнаруживается акроцианоз (синюшность кожи). Правожелудочковая сердечная недостаточность проявляется набуханием вен шеи, отеками конечностей, накапливанием жидкости в органах брюшины. Аускультация сердца выявляет акцент второго тона над легочной артерией, пансистолический шум, шум Стилла.
- Лабораторные анализы. Назначается клиническое и биохимическое исследование крови, тест на тиреоидные гормоны, антикардиолипиновые антитела, D-димер, антитромбин III и протеин C. Результаты позволяют дифференцировать сердечно-сосудистые заболевания, например, исключить тромбофилию. При ПЛГ возможно определение низкого титра антикардиолипиновых антител.
- Инструментальная диагностика. По результатам ЭКГ ЭОС отклоняется вправо, правый сердечный желудочек и предсердие гипертрофированы, дилатированы. При фонокардиографии диагностируется гипертензия, гиперволемия легочного круга кровообращения. При рентгенографии ОГК левая ветвь и ствол легочной артерии выбухают, корни легких расширены, правые структуры сердца увеличены. Путем катетеризации сердца измеряется давление крови внутри артерии легких, оценивается минутный объем крови, общее легочное сосудистое сопротивление. Диагноз ПЛГ подтверждается при ДЛАср. от 25 мм. рт. ст. в состоянии покоя либо ниже 30 мм .рт. ст. с нагрузкой, ДЗЛА не выше 15 мм. рт. ст., ОЛСС не менее 3 мм рт. ст./л/минуту.
Лечение первичной легочной гипертензии
Терапия нацелена на нормализацию давления крови в артериях и легочном стволе, замедление прогрессирования болезни, предупреждение и устранение осложнений. Пациенты госпитализируются при первичном появлении симптомов, выявлении признаков ускоренного развития болезни, формировании декомпенсации по системному кругу и тромбоэмболии легочного ствола. Лечение проводится в трех направлениях:
1. Медикаментозная терапия. Лекарственные средства позволяют быстро улучшить состояние больных, полностью или частично достичь компенсации нарушенных сердечно-сосудистых функций. Используются препараты следующих групп:
- Антикоагулянты, дезагреганты. Назначаются оральные антикоагулянты – варфарин, гепарин, низкомолекулярные гепарины. Среди дезагрегантов наиболее распространено применение ацетилсалициловой кислоты. Регулярный прием лекарств снижает риск тромбоэмболии.
- Диуретики. Мочегонные средства (петлевые диуретики) уменьшают объем циркулирующей крови, снижают системное давление. В период терапии тщательно контролируется уровень электролитов в крови, функциональность почек.
- Сердечные гликозиды, кардиотоники. Предупреждают развитие и прогрессирование недостаточности функций сердца, корректируют мерцательную аритмию. Часто препараты вводятся внутривенно.
- Блокаторы кальциевых каналов. Вызывают релаксацию гладких мышечных волокон в стенках сосудов, увеличивая их просвет. Лечение целесообразно для лиц с положительной реакцией на вазодилататоры, имеющих один или несколько из следующих показателей: сердечно-сосудистый индекс более 2,1 л/мин/м2, насыщение гемоглобином крови вен больше 63%, давление в правом предсердии менее 10 мм. рт. ст.
- Простагландины. Оказывают вазодилатирующее, антиагрегационное и антипролиферативное действие. Распространено использование простагландина E1.
- Антагонистыэндотелиновых рецепторов. По данным исследований легочной ткани больных, эндотелин-1 участвует в патогенезе ПЛГ, оказывая вазоконстрикторный эффект. Активация системы эндотелина подтверждает необходимость применения антагонистов рецепторов к этому соединению.
- Оксид азота. Данное соединение является сильнодействующим эндогенным вазодилататором. Больным показаны курсы ингаляций на протяжении 2-3 недель.
- ФДЭ-5. Препараты данной группы снижают ОЛСС и нагрузку на правый желудочек. Их прием улучшает движение крови по сосудам, повышает толерантность к физической активности.
2. Коррекция образа жизни. Пациентам рекомендуются физические нагрузки, которые не сопровождаются выраженной одышкой и болями в области груди. Поскольку гипоксия усугубляет течение болезни, противопоказано пребывание в высокогорных регионах. Авиаперелеты должны сопровождаться возможностью оксигенотерапии. Необходимо проведение профилактики простудных заболеваний, особенно тяжелых вирусных инфекций, способных ухудшить течение ПЛГ. Женщинам рекомендуется использовать барьерные контрацептивные средства. Беременность и роды сопряжены с высоким риском смерти матери.
3. Хирургическое лечение. Процедура предсердной септостомии направлена на искусственное образование перфорации межпредсердной перегородки – дополнительный сброс крови снижает давление внутри предсердий, улучшает функциональность сердца. Операция сопровождается риском артериальной гипоксемии и смерти, летальность составляет 5-15%. Другой вариант хирургического лечения – трансплантация легких или комплекса сердца и легких. Выживаемость пациентов спустя 3 года достигает 55%.
Средний показатель продолжительности жизни больных – 3-5 лет. Поиски эффективных методов лечения продолжаются. В настоящее время врачам удается снизить риск летального исхода с помощью операций трансплантации легких, но показатели смертности остаются высокими. Система профилактических мер не установлена, генетиками и кардиологами разрабатываются способы скрининговых обследований, которые позволят выявить семьи с отягощенным анамнезом и лиц из групп риска. Последним рекомендуется совместно с врачом решать вопрос о безопасности беременности и родов, своевременно лечить артериальную гипертензию, патологии печени, эндокринные заболевания, избегать заражения ВИЧ и приема веществ, способных спровоцировать ПЛГ.
1. Рекомендации ESC/ERS по диагностике и лечению легочной гипертензии 2015/ Рабочая группа по диагностике и лечению легочной гипертензии Европейского Общества Кардиологов и Европейского Общества Пульмонологов// Российский кардиологический журнал – 2016 - №3.
2. Легочная гипертензия: учебно-методическое пособие/ Малаева Е.Г., Ходунов О.Б., Мистюкевич И.И., Цырульникова А.Н., Алейникова Т.В., Ярмоленко О.А., Укла А.А., Цитко Е.В. – 2015.
3. Диагностика и лечение первичной легочной гипертензии: современный взгляд на проблему/ Породенко Н.В., Скрибицкий В.В., Запевина В.В.// Кубанский научный медицинский журнал – 2014 - №3.
Читайте также:
