Клиника окклюзии бедренных и подколенных артерий. Тромбоз и эмболия
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Клиника окклюзии бедренных и подколенных артерий. Тромбоз и эмболия
Сегментарным окклюзиям общей бедренной и подколенной артерий и особенно сочетанным закупоркам этих сосудов обычно сопутствует резкая гиперемия конечностей. В подобных случаях перемежающаяся хромота настолько выражена, что больные могут пройти не более 10—15 м. Боли и мышечная слабость при бедренных и подколенных артериальных окклюзнях концентрируются в основном в столах и голенях, реже в бедрах. Волосы на всей поверхности голени обычно отсутствуют. Симптом „плантарной ишемии" (длительное побледнепие кожи стопы после надавливания пальцами) и симптом „канавки" (западание подкожных вен при возвышенном положении конечности) свидетельствуют о плохом кровоснабжении. В далеко зашедших случаях наблюдаются боли в покое, багрово-синюшная окраска и ишемический отек стопы, трофические язвы, являющиеся близкими прелвестиикамн развития гангрены.
Кроме инструментально-функциональных методов исследования (осциллография, реография, термометрия, капилляроскопия), при диагностике окклюзионных поражений бедренно-подколенного сегмента используют артериографию. Последнюю проводят у таких больных путем чрескожной пункции бедренной артерии под пупартовой связкой. Ангиография позволяет определить уровень окклюзии, состояние и калибр коллатералей. проходимость сосудов дистальнее расположения закупорки, а также дифференцировать атеросклеротические и эндартериитические поражения. Разграничить атсросклеротическис изменения и эндартериит по клинической картине, даже при условии использования инструментально-функциональных методов исследования, без ангиографии часто бывает невозможно. На ангиограмме при облитерирующем эндартериите вне зоны закупорки артерии сосуд имеет ровные контуры, коллатерали обычно небольшого диаметра, нередко имеют мелкопетлистый вид. При атеросклерозе стенки артерии неровные, с дефектами наполнения. В отдельных случаях уже на обзорной рентгенограмме можно увидеть кальцинированные бляшки по контуру артерии.
Лечение. Консервативная терапия окклюзионных поражений бедренных и подколенных артерии является основным методом лечения при относительной компенсации и субкомпенсации кровообращения конечности. При декомпенсации регионарного кровообращения (перемежающийся хромота менее чем через 100 м ходьбы, боли в покое, ишемический отек стопы и т. д.) абсолютно показано выполнение реконструктивной сосудистой операции. Условием производства последней является наличие сегментарной закупорки сосуда при сохранении хорошей проходимости артерий дистальнее места окклюзии. При атеросклеротических закупорках бедренной и подколенной артерий может быть выполнена либо эндартерэктомия (открытая, полузакрытая), либо операция аутовенозного шунтирования (бедренно-бедренного, бедренно-подколенного, бедренно-берцового). Синтетические трансплантаты для шунтирования этого сосудистого сегмента из-за их частых послеоперационных тромбозов в настоящее время почти не применяются.
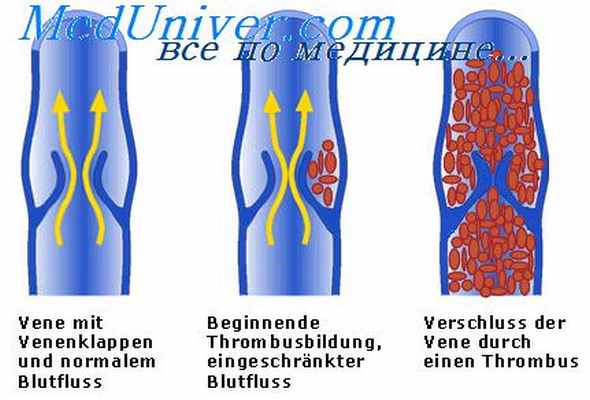
Тромбоз и эмболия
Тромбоз и эмболия, обусловливающие симптомокомплекс острой артериальной непроходимости, издавна привлекали внимание врачей разных специальностей и прежде всего хирургов. Статистические данные последних десятилетий свидетельствуют о неумолимом увеличении частоты этих осложнений. Эффективному лечению данного заболевания способствуют достижения ангиологии, совершенствование диагностических и оперативных методов, применение антикоагулянтов и фибринолитических препаратов. Еще несколько лет назад хирургическое вмешательство при острой артериальной непроходимости у больных с тяжелой декомпенсацией кровообращения на почве порока сердца или инфаркта миокарда считалось бесперспективным. Такие больные по сути дела были обречены на гибель или тяжелую инвалидность. С внедрением в клинику баллонного катетера выполнение эмболэктомии значительно упростилось и стало менее травматичным.
Тромбоз — это сложный и многогранный процесс формирования сгустка крови в каком-либо участке сосудистого русла или полости сердца. С современной точки зрения тромбообразование представляет собой взаимодействие комплекса факторов. Среди них основное место принадлежит изменению физико-химических свойств, скорости движения и функционального состояния форменных элементов крови (прежде всего тромбоцитов), а также нарушению целостности и электростатической разности потенциалов сосудистой стенки и составных элементов крови.
Артериальная эмболия — патологическое состояние, при котором просвет сосуда закупорен каким-либо телом (эмболом), что приводит к нарушению (прекращению) кровотока. Причиной эмболии наиболее часто является сгусток крови, оторвавшийся от первоначального тромба н мигрирующий по сосудистому руслу. Термин „эмболия" был введен Биржевом (1854), провозгласившим так называемую триаду спонтанного тромбообразования: нарушение свертываемости крови, замедление кровотока, повреждение стенки сосуда.
Таким образом, причиной острой артериальной непроходимости артерий могут явиться тромбоз или эмболия. Закупорка артерии приводит к внезапному прекращению кровотока в определенном сосудистом бассейне, развитию острого ишемического синдрома с различной клинической картиной в зависимости от локализации окклюзии, степени закупорки (полная, неполная), ее протяженности, а также состояния коллатерального кровообращения. Основное отличие эмболии и острого тромбоза артериального русла заключается в том. что последний формируется, как правило, в зоне с патологически измененной вследствие каких-либо причин сосудистой стенкой. В связи с этим клиническая картина тромбоза артерии, пораженной, например, атеросклерозом, не всегда характеризуется острой артериальной недостаточностью и декомпенсацией кровообращения, так как к моменту полной окклюзии сосуда у больного успевает развиться коллатеральное кровообращение. Эмболия же, напротив, возникает внезапно, поражая нормальный, неизмененный сосуд. Вследствие этого клиническая картина при эмболии ярко выражена и обусловлена более тяжелыми расстройствами кровообращения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Атеросклероз, облитерирующий тромбангиит, тромбоз и эмболия артерий нижних и верхних конечностей.
В основе недостаточности кровообращения и прогрессирующей ишемии нижних и верхних конечностей и органов малого таза лежит постепенное или резкое стенозирование (сужение) или окклюзия (полное закрытие) просвета сосуда брюшного отдела аорты и магистральных артерий ног и рук. Самыми частыми причинами сужения просвета артерии являются атеросклероз, облитерирующий тромбангиит (болезнь Бюргера) и диабетическая ангиопатия, а также наступающее на фоне этих заболеваний острое состояние – тромбоз артерий. Причиной острого нарушения кровообращения верхних и нижних конечностей также может стать эмболия. Это перенос тромба из другого органа (сердца или аорты) в другую, неизмененную артерию с острой её окклюзией и продолженным ростом тромба. Наиболее часто эмболии случаются при болезнях сердца (инфаркт миокарда, мерцательная аритмия, инфекционное поражение сердечных клапанов) и при патологическом расширении крупных сосудов — аневризмах с образованием пристеночных тромбов. Критическая ишемия конечностей, как правило, возникает на фоне многоэтажного атеросклеротического поражения и сопровождается болями в покое, образованием трофических язв и некрозами (гангреной) пальцев и стопы. В таких случаях обычно пациенту предлагают ампутацию, но, как правило, конечность можно спасти.
Последствия.
Прогрессирование этих заболеваний и полное закрытие просвета артерий конечностей постепенно или внезапно приводить к критической или острой ишемии. Это сопровождается развитием выраженного болевого синдрома, даже в покое и заканчивается развитием гангрены конечности, что требует выполнения её ампутации для спасения жизни больного.
Лечение.
В случае подозрения на поражение артерий конечностей и планировании оперативного лечения на аорте и перифиреческих магистральных артериях применяется диагностическая ангиография. Данная методика является «золотым стандартом» диагностики и позволяет точно определить локализацию и протяженность патологического процесса. После её проведения, в зависимости от степени и протяжённости поражения, сосудистый и эндоваскулярный хирурги совместно! выбирают самый оптимальный и безопасный для пациента метод лечения. Хирургическое лечение заключается в удалении (эндартерэктомия) атеросклеротической бляшки стенозирующей (перекрывающей) просвет артерии или создании обходного пути - шунтировании. При окклюзии или стенозе брюшной аорты или подвздошной артерии выполняется аорто-бедренное или аорто-бибедренное шунтирование (шунт протягивается от аорты сразу к двум ногам). При поражении бедренной артерии выполняется бедрено-бедренное или бедрено-подколенное шунтирование. В случае наличия у пациента локального поражения артерии или наличия тяжёлых сопутствующих заболеваний, не позволяющих выполнить «открытую» сосудистую операцию с успехом используется эндоваскулярное лечение. Это ангиопластика и стентирование артерий. При критической ишемии проводятся одномоментные двухэтажные сосудистые реконструкции, например аорто-бедренное и бедрено-подколенное шунтирование, либо шунтирование артерий голени с использованием микрохирургической техники. Одними из первых на Дальнем Востоке в клинике стали выполнятся гибридные операции, которые получают всё большее распространение за рубежом. Данная методика произвела своего рода «революцию» в сосудистой хирургии, появилась возможность спасать, казавшиеся безнадёжными раньше, конечности или оперировать пациентов с тяжёлыми сопутствующими заболеваниями. Суть методики заключается в том, что одновременно проводится открытая (шунтирующая) и эндоваскулярная операции (баллонная ангиопластика и стентирование), позволяющие восстановить прямое артериальное кровоснабжение конечности даже при наличии массивного многоэтажного поражения.
Эндоваскулярное лечение сочетанных тромботических окклюзий коронарной артерии и бифуркации общей бедренной артерии. Клинический случай.
Около 30–50% больных с заболеваниями периферических артерий имеют ишемическую болезнь сердца в анамнезе. Значимое поражение, по крайней мере, одной коронарной артерии встречается у 60–80% больных с заболеванием периферических артерий [1,2]. При наличии поражений периферических артерий риск развития инфаркта миокарда возрастает на 20–60%, а риск смерти от ИБС увеличивается в 2–6 раз [3,4,5,6].
Инфаркт миокарда и инсульт являются основными причинами смерти у пациентов с критической ишемией конечности. Ежегодная смертность у пациентов с КИНК составляет 25%, а у тех, кто перенес ампутацию, – 45% [7,8,9].
Основные принципы оперативного лечения тромботических окклюзии различных локализаций одинаковы, они направлены на выявление субстрата тромбоза, его удаление и препятствие (механическое и фармакологическое) повторного тромбоза.
Частота встречаемости сочетанного острого, тромботического поражения коронарных и периферических артерий около 1,4% [10].
Острый коронарный синдром с элевацией сегмента ST в 22% случаев проявление тромбоза коронарных артерий [11].
Клинические проявления острой артериальной непроходимости (ОАН) нижних конечностей зависят от локализации тромбоза. Из них тромбоз бифуркации общей бедренной артерии (ОБА) составляет 34% от числа всех случаев ОАН [12].
Использование классификации коронарного кровотока TIMI (Thrombolysis in Myocardial Infarction) и коронарного тромбоза TTG (TIMI thrombus grade) помогает при выборе методики эндоваскулярного лечения острых тромботических коронарных окклюзий. Системный и локальный тромболизис являлись методом выбора при лечении тромботических окклюзии коронарных артерии до тех пор, пока в исследовании DANAMI-2, не были показаны преимущества первичной коронарной ангиопластики [13,14]. В дальнейшем "внутри" процедуры первичной коронарной ангиопластики начались поиски технологии для удаления тромбов и предотвращения дистальной эмболии. Были разработаны: механические устройства с возможностью локального тромболизиса "Clearway" ("Atrium Medical Corporation"); "Trellis" ("Covidien"); устройства для удаления тромбов: аспирационные катетеры и система реолитической тромбэкстракции "AngioJet" (Possis); устройства проксимальной и дистальной защиты от дистальной эмболии; стенты с сетчатым покрытием для предотвращения протрузии тромбов и дистальной эмболии.
Выбор технологии зависит от локализации поражении, массивности артериальной окклюзии и протяженности тромба.
Золотым стандартом лечения тромбоза ОБА является хирургическая коррекция: тромбэктомия, тромбэндартерэктомия и эмболэктомия с использованием катетеров типа Фогарти в различных модификациях. Достижения фармакологии – появление и активное использование тромболитиков и катетерных систем для локального тромболизиса спасло много тысяч нижних конечностей у больных высокого хирургического риска [15]. А с внедрением в клиническую практику высокотехнологических систем реолитической тромбэкстракции, появилась возможность эндоваскулярного лечения больших объемных и длинных тромбов не только в магистральных артериях нижних конечностях, но и в глубоких венах, в легочной артерии, и в коронарных артериях, правда сравнительно больших размеров [12].
Исследование TAPAS, в котором сравнивались однолетние результаты тромбаспирации и первичного ЧКВ, показало достоверно меньше летальности у пациентов с ИМПST в группе тромбаспирации [14]. Метаанализ Bavry, включивший более 6000 пациентов, показал достоверное уменьшение смертности у пациентов в группе аспирационной тромбэктомии [15]. Возникли большие надежды на возможное использование рутинно тромбаспирации в ежедневной клинической практике. К сожалению, последние результаты исследования TOTAL не показали улучшение результатов первичного ЧКВ ИМПST при рутинном использовании тромбаспирации [16].
Устройство для реолитической тромбэктомии "Angiojet" ("Possis"), работает на принципе гидродинамической деструкции и аспирации тромбов. Эффективность реолитической тромбэктомии зависит, во многом, от давности тромба: свежие тромбы растворяются лучше, чем старые и организованные. Непосредственные результаты (30 суток) – в отдельных исследованиях частота спасения конечности достигает 80–90% [17].
Выявление сочетанного тромботического поражения коронарных и периферических артерий ставит задачу о методах выбора вмешательства и сроках выполнения.
В рекомендациях Европейского кардиологического общества указана стратегия лечения пациентов с сочетанной острой патологией коронарного и периферического русла. У больных с острым коронарным синдромом рекомендуется отложить лечение патологии периферических артерий и первоначально восстанавливать коронарные артерии. Исключением являются клинические случаи поражения периферических артерии, угрожающие жизни пациента, или потери конечности. (Класс рекомендаций I, уровень доказательности С) [18]. Тем самым, считается оправданным хирургическое или эндоваскулярное вмешательство на магистральных артериях нижних конечностей при сочетанном поражении коронарных и периферических артерий в острой ситуации.
При острой окклюзии бифуркации общей бедренной артерии (ОБА) коллатеральный кровоток формируется через внутренние подвздошные артерии (ВПА), мезентериальные артерии (МА) и люмбальные артерии (ЛА). Обычно эти коллатерали при острой клинической ситуации выражены слабо, особенно, в том числе при окклюзии проксимальных частей поверхностной бедренной артерии (ПБА) и глубокой бедренной артерии (ГБА). В такой клинической ситуации перспектива сохранения нижней конечности весьма неблагоприятная.
Больной: Я. 57 лет поступил в отделение сердечно-сосудистой патологии ГКБ №71 г. Москвы 19.10.14 через 3 часа от начала заболевания с DS: ИБС: Острый инфаркт миокарда передней стенки левого желудочка с подъемом ST-сегмента. Острая ишемия левой нижней конечности IIб степени. В течение нескольких месяцев отмечал преходящие боли в области левой нижней конечности, возникающие при физической нагрузке, при ходьбе на 300-500 метров. Обследование не проходил. Не лечился.
19.10.14 в 17:00 появились интенсивные боли в области сердца, в покое, с сочетанием болей в области левой нижней конечности в покое, эффекта от терапии аналгетиками не было отмечено. Больной вызвал бригаду СМП. Врачами скорой помощи выполнена ЭКГ, на которой выявлены элевации сегментов ST на 2-3 мм., в отведениях aVL, V1-V6. Госпитализирован в экстренном порядке с диагнозом: ИБС, ОИМ передней стенки левого желудочка с подъемом ST-сегмента от 19.10.14. НК1ст. ОИНК IIб степени. На момент поступления в стационар отмечались боли в области сердца и боли в левой нижней конечности в покое, цианоз кожных покровов левой нижней конечности, ограничение движений в стопе, отсутствие пульсации на бедренных артериях и магистральный артериях левой нижней конечности. Больному экстренно выполнено ЭХОКГ: умеренное снижение глобальной систолической функции ЛЖ (ФВ ≈40-45%bp). Гипокинез верхушки с переходом на средний сегмент МЖП, передней стенки. Полости сердца не расширены. Значимой клапанной патологии нет. Тропониновый тест: количественный 0,24 (N до 0,04).
Больной был подан в катетеризационную лабораторию. Правым трансрадиальным доступом интродьюсер 6 F ("Terumo") произведена коронарография, которая выявила тромботическую окклюзию в проксимальном сегменте передней нисходящей артерии. Артерия большого калибра. Антеградный кровоток TIMI 0. Огибающая артерия без гемодинамически значимого сужения. Правая коронарная артерия стенозирована в среднем сегменте до 40%. (рис. 1,2). В устье левой коронарной артерии
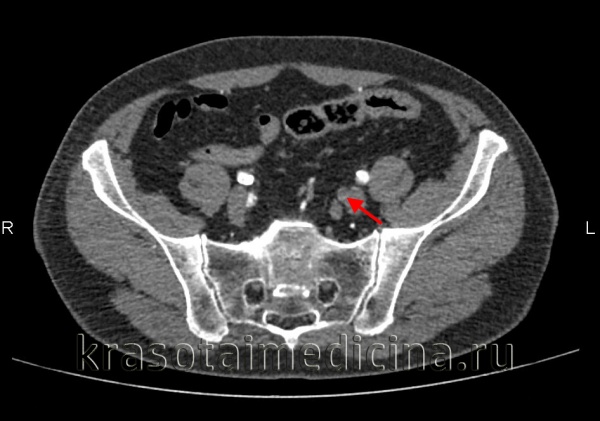
Рис. 1. Ангиограмма ПКА
Рис. 2. Ангиограмма ЛКА
Рис. 3. Ангиограмма ЛКА после стентирования
установлен проводниковый катетер "EBU 4,0" 6 F ("Medtronic"), дистальнее зоны окклюзии проведен проводник "Sion Blue" 0,014" ("Asahi") и по проводнику аспирационным катетером "Export" 6 F ("Medtronic") выполнены три последовательных пассажа тромбаспирации из передней нисходящей артерии, получен тромботический материал. Контрольная коронарография, и в зону поражения имплантирован стент "Integrity"3,5-26 мм. ("Medtronic") Давление раздувания в баллоне до 18 атм. На контрольной ангиографии артерия проходима, кровоток по артерии TIMI III. Без резидуального стеноза, с хорошей оппозицией стента. (рис. 3) Интракоронарно был введен ингибитор рецепторов тромбоцитов IIb/IIIa (Интегриллин). После операции больному продолжено введение интегриллина внутривенно, по схеме. В динамике по ЭКГ отмечалось снижение элевации сегмента ST в передне-перегородочной области >70% и купирование болей в области сердца.
После выполненной реваскуляризации коронарного русла, больному выполнена ангиография артерий нижних конечностей тем же доступом. На ангиограммах: окклюзия ОБА на уровне бифуркации, окклюзия проксимальных частей ГБА и ПБА. (рис. 4) Подколенная артерия (ПкА) проходима, артерии голени визуализируются слабо.
При выборе метода лечения тромбоза ОБА у оперирующей бригады было полное понимание того, что золотым стандартом является открытая реконструктивная хирургия (тромбэктомия), но наличие таких отягощающих факторов, как сочетанный ОИМ и используемая фармакологическая поддержка при эндоваскулярном лечении ОИМ (ингибиторы рецепторов тромбоцитов IIb\IIIa
Рис. 4. Ангиограмма ОБА,
ГБА, ПКА слева (LAO 30 0 )
Рис. 5. Фильтр для
защиты в ПкА
Рис. 6. После выполнения
тромбэкстракции (LAO 30 0 )
и двойная антиагрегантная терапия), увеличивают риск открытого оперативного вмешательства и послеоперационных осложнений. По этому было принято решение использовать эндоваскулярную технику удаления тромба из пораженной артерии. Пациенту было объяснено, и он согласился на проведение вмешательства с использованием технологии реолитической тромбаспирации.
Вмешательство: Доступ – правый бедренный ретроградный. По жесткому гидрофильному проводнику 0,035? ("Terumo") в контралатеральную левую наружную подвздошную артерию установлен интродьюсер 7 F 45 см "Flexor" ("COOK"). Затем проводник "Miracle 12" 0,014”, ("Asahi"), проведен в ПБА и по нему
Рис. 7. Ангиограмма после
стентирования ОБА, ПБА
Рис. 8. Ангиограмма ПкА,
берцовых артерий
в дистальное русло ПБА установлен длинный интродьюсер 4 F 90 см "Flexor" ("COOK"). Через интродьюсер в ПкА проведено устройство дистальной защиты "FilterWire EZ" ("Boston Scientific") (рис. 5), хотя в рекомендациях нет указаний стандартного использования дистальных фильтров при тромбаспирации. Произведена механическая тромбаспирация катетером "SolentS Omni" ("Possis") бифуркации ОБА и ПБА. (рис. 6) Из-за высокого риска кровотечения на фоне интегриллина режим PowerPulse (с использованием дополнительных тромболитиков) не применялся. Затем коронарный проводник "Miracle 12" 0,014" ("Asahi") проведен в ГБА, выполнена реолитическая аспирация тем же катетером. Общее время тромбаспирации 340 сек. Объем аспирации 340 мл.
При контрольной ангиографии отмечается множество остаточных стенозов ОБА, проксимальных сегментов ПБА, ГБА. На всем протяжении ОБА и ПБА выполнена ангиопластика баллонным катетером "Admiral Xtreme" ("Medtronic") 6,0-80мм, и ГБА баллонным катетером "Admiral Xtreme" ("Medtronic") 5,0-40мм. Из-за множества резидуальных стенозов в ОБА с переходом в ПБА имплантирован саморасширяющийся стент "Complete SE vascular" ("Medtronic") 7.0-120мм, с постдиллатацией баллонным катетером "Admiral Extreme" ("Medtronic") 7.0-80мм. При контрольной ангиографии без гемодинамически значимых резидуальных стенозов. (рис. 7, 8) Устройство дистальной защиты удалено, в фильтре эмболического материала не получено. Катетеры и интродьюсер удалены. Гемостаз. Коронарный статус без изменений, боли в области сердца нет.
Сразу после вмешательства: у больного появился пульс на периферических артериях левой нижней конечности; отсутствие боли в области нижней конечности; восстановление кожной чувствительности.
Чем интересен этот клинический случаи?
Особенности перед операцией: Совпадение клинических ситуаций – одномоментное развитие клинической картины в двух сосудистых регионах; понимание того, что является методом выбора лечения острого коронарного синдрома (первичное ЧКВ); необходимость определения сроков и методов выбора проведения реваскуляризации нижних конечностей; наличие возможности использования новых высокотехнологических устройств: аспирационные катетеры и системы реолитической тромбэкстракции для удаления больших, объемных тромбов из коронарных и периферических бассейнов; возможное уменьшение общего операционного риска и сроков восстановления, в связи использования только малоинвазивных методов лечения.
Особенности оперативного вмешательства: Необходимость в сочетанном последовательном выполнении реваскуляризации сердца в остром периоде инфаркта миокарда и острой ишемии нижних конечностей, в целях уменьшения общего операционного риска; Применение ингибиторов рецепторов тромбоцитов IIb\IIIa и двойной дезагрегантной терапии, ограничивающих использование методик открытой хирургии; Использование высокотехнологичных методик эндоваскулярной хирургии (механическая аспирация, коронарная ангиопластика, реолитическая тромбэкстракция) при удаления тромбов из артерий различных регионов; Возможность "максимального" удаления тромбов из ОБА, ПБА и ГБА и оценки результатов под контролем ангиографии. (что весьма и весьма эффективно по сравнению с методами открытой хирургии). Использование дистальной противоэмболической защиты.
Заключение: Современные возможности эндоваскулярной хирургии позволяют активное использование ее методов в лечении больных с поражениями любых. сосудистых регионов. И, при многих заболеваниях (ОИМ, например) первичное ЧКВ является методом выбора. Малоинвазивность и сопоставимые, часто превосходящие, непосредственные и отдаленные результаты эндоваскулярных вмешательств, позволяют активно рекомендовать эти методики при сочетанных поражениях сосудов различных регионов, и конечно, в том числе при совпадении по времени острых клинических ситуации.
Современные высокотехнологические устройства: аспирационные катетеры и системы реолитической тромбэкстракции для удаления больших, объемных тромбов из коронарных и периферических бассейнов позволяют резко уменьшить общий операционный риск и сроки восстановления пациентов.
Использование новых механо-фармакологических устройств в коронарной патологии довольно подробно изучено. Чего не скажешь о периферической сосудистой патологии. Наверно, мы в ближайшее время получим новые данные, позволяющие пересмотреть рекомендации об использовании этих устройств при патологии периферических сосудов.
Острая окклюзия периферических артерий
Острая окклюзия периферической артерии может произойти вследствие тромбоза, эмболии, расслоения аорты или острого компартмент-синдрома.
Острая окклюзия периферических артерий может возникать вследствие:
разрыва атеросклеротической бляшки и последующего тромбоза
эмбола из сердца, грудной или брюшной аорты
Симптомы и признаки в конечности появляются внезапно и определяются, как 5 P (Pain/Polar sensation/Paresthesias/Pallor/Pulselessness):
Боль (сильная)
Pallor (бледность)
Парестезии (или анестезия)
Озноб (ощущение холода)
Отсутствие пульса
Окклюзию можно приблизительно обнаружить в области артериальной бифуркации дистальнее места, где пульс еще пальпируется (например, в месте бифуркации общей бедренной артерии, когда бедренный пульс пальпируется; в бифуркации подколенной артерии, когда определяется подколенный пульс). Тяжелые случаи могут вызвать потерю двигательной функции. Через 6–8 часов мышцы могут быть мягкими при пальпации.
Диагноз ставится на основе клинических данных. Срочная ангиография необходима для уточнения локализации окклюзии, оценки коллатерального кровотока и выбора метода лечения.
Лечение
Эмболэктомия, тромболизис или шунтирование
Лечение заключается в эмболэктомии (катетерной или хирургической), тромболизисе или хирургическом шунтировании. Решение о выборе хирургической тромбоэмболэктомии или проведении тромболизиса основывается на оценке тяжести ишемии, протяженности и локализации тромба, а также общесоматического состояния больного.
Тромболитические (фибринолитические) препараты, особенно при местном введении через катетер, наиболее эффективны при острых артериальных окклюзиях давностью 2 недель и сохранной двигательной и чувствительной функции конечности. Обычно используют тканевой активатор плазминогена и урокиназу. Катетер вводят в окклюзированную зону, после чего со скоростью, соответствующей размеру тела пациента и степени тромбоза, вводят тромболитический препарат. Лечение обычно продолжают в течение 4–24 часов, в зависимости от тяжести ишемии и признаков тромболизиса (уменьшение симптомов и восстановление пульса, или улучшение кровотока, выявленное при ультразвуковой допплерографии). Приблизительно 20–30% больных с острой артериальной окклюзией нуждаются в ампутации в течение первых 30 дней.
Основные положения
Острая окклюзия периферических артерий проявляется сильной болью, ощущением холода, парестезиями (или полной потерей чувствительности), бледностью, отсутствием пульса в пораженной конечности.
Лечение заключается в эмболэктомии, тромболизисе или хирургическом шунтировании.
Несмотря на лечение, приблизительно 20–30% больных с острой артериальной окклюзией нуждаются в ампутации конечности.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Острая окклюзия сосудов конечностей
Острая окклюзия сосудов конечностей – внезапный тромбоз или эмболия периферической артерии, сопровождающиеся острым нарушением кровообращения в конечности дистальнее места обтурации сосуда. Острая окклюзия сосудов характеризуется болью, бледностью кожных покровов, отсутствием пульсации, парестезиями, параличом конечности. В комплекс диагностики острой окклюзии сосудов конечностей входят лабораторные тесты, допплерография, ангиография. При острой окклюзии сосудов конечностей проводится антитромботическая, фибринолитическая, спазмолитическая, инфузионная терапия; при неэффективности выполняется тромбэмболэктомия, эндартерэктомия, обходное шунтирование, ампутация конечности.
Общие сведения
Острая окклюзия сосудов конечностей - внезапная сосудистая непроходимость, обусловленная эмболией, тромбозом или спазмом артерий. Острая окклюзия сосудов конечностей сопровождается резким ухудшением или прекращением артериального кровотока, развитием острого ишемического синдрома, что несет потенциальную угрозу жизнеспособности конечности. В кардиологии и ангиохирургии острая окклюзия сосудов конечностей относится к числу неотложных состояний, поскольку может привести к потере конечности и инвалидности. Обычно острая окклюзия сосудов конечностей развивается у мужчин старше 60 лет. Пациенты с острой окклюзией сосудов конечностей составляют 0,1% всех больных хирургического профиля.
Причины острой окклюзии сосудов конечностей
Понятие «острая окклюзия сосудов конечности» является собирательным, поскольку объединяет случаи внезапно возникшей артериальной недостаточности периферического кровотока, вызванные острым тромбозом, эмболией, спазмом или травматическим поражением сосуда.
Тромбоэмболии являются самой частой причиной острой окклюзии сосудов конечностей, составляя до 95% случаев. Материальным субстратом артериальных тромбоэмболий служат жировые, тканевые, воздушные, микробные, опухолевые фрагменты, а также фрагменты первичного тромба, которые с током крови из основного очага мигрируют на периферию.
Большинство случаев острой окклюзии сосудов конечностей возникают на фоне ишемической болезни сердца, инфаркта миокарда, пороков сердца (чаще – митрального стеноза), аритмий, гипертонической болезни, атеросклероза и аневризмы аорты или ее ветвей, аневризмы сердца, эндокардита, дилатационной кардиомиопатии.
Эмбологенными очагами могут служить опухоли легких и сердца, в частности миксома левого предсердия. Возможно возникновение парадоксальной эмболии, при попадании тромба в артерии большого круга через открытое овальное окно, открытый артериальный проток, дефекты межпредсердной или межжелудочковой перегородки. Реже причинами острой окклюзии сосудов конечностей выступают предшествующие операции на артериях, отморожения, электротравмы, заболевания системы крови (лейкозы, полицитемия), экстравазальная компрессия, сосудистые спазмы.
Факторами риска острой окклюзии сосудов конечностей служат заболевания периферических сосудов: облитерирующий атеросклероз, облитерирующий эндартериит, неспецифический аортоартериит (болезнь Такаясу), узелковый периартериит. Фрагментация и мобилизация первичного тромбоэмбола может происходить при изменении ритма сердца и силы сердечных сокращений, перепадах АД, физическом и психическом напряжении, приеме некоторых лекарств и др. В 5—10% случаев не удается выявить источник эмболии ни при клиническом обследовании, ни на аутопсии.
Патогенез
Острые ишемические расстройства, развивающиеся при окклюзии сосудов конечностей, обусловлены не только механическим фактором (внезапной закупоркой артерии эмболом), но и артериальным спазмом. В кратчайшие сроки после окклюзии и спазма артерии в просвете сосуда формируется тромб. Условия для тромбообразования создаются в связи с уменьшением скорости кровотока, гиперкоагуляцией и изменениями сосудистой стенки. Распространяясь в дистальном и проксимальном направлениях, тромб последовательно обтурирует коллатерали, еще более усугубляя картину острой ишемии.
Первичное формирование артериального тромба происходит в сосудах с уже измененной стенкой. Факторами местного тромбообразования выступают повреждение эндотелия, замедление скорости регионарного кровотока, нарушение свертываемости крови.
Ишемические расстройства в пораженной конечности при острой окклюзии сосудов патогенетически связаны с кислородным голоданием тканей, нарушением всех видов обмена и выраженным ацидозом. Вследствие гибели клеточных элементов и повышенной клеточной проницаемости развивается субфасциальный мышечный отек, усиливающий нарушения кровообращения.
Классификация окклюзий сосудов
Среди окклюзирующих поражений артериальных сосудов на первом месте по частоте возникновения стоит острая окклюзия мезентериальных сосудов (40%), на втором - окклюзия артерий головного мозга (35%), на третьем – тромбоэмболия бифуркации аорты и артерий конечностей (25%). В порядке убывания частоты встречаемости острые окклюзии сосудов конечностей располагаются следующим образом: окклюзии бедренных артерий (34—40%), подвздошных артерий и бифуркации аорты (22—28%), подколенных артерий (9—15%), подключичных и плечевых артерий (14—18%), артерий голени.
В практике встречаются одиночные и множественные тромбоэмболии артерий. Последние могут быть многоэтажными (разноуровневые тромбоэмболии в одной артерии), комбинированными (тромбоэмболы в артериях разных конечностей) и сочетанными (при поражении артерий конечностей и церебральной или висцеральной артерии).
Ишемические изменения, обусловленные острой окклюзией сосудов конечностей, проходят несколько стадий: На стадии ишемии напряжения признаки нарушения кровообращения в покое отсутствуют и появляются лишь при нагрузке.
- IA – похолодание, парестезии, онемение конечности
- IБ - боли в дистальных отделах конечности в покое.
II степень – возникают расстройства движения и чувствительности конечности:
- IIА – парез конечности (снижение мышечной силы и объема активных движений в дистальных отделах)
- IIБ - паралич конечности (отсутствие активных движений)
III степень – развиваются некробиотические явления:
- IIIА – субфасциальный отек
- IIIБ – парциальная мышечная контрактура
- IIIВ – тотальная мышечная контрактура
Степени ишемии конечности учитываются при выборе метода лечения острой окклюзии сосудов.
Симптомы окклюзии сосудов
Острая окклюзия сосудов конечностей проявляется симптомокомплексом, обозначаемым в англоязычной литературе как «комплекс пяти P» (рain – боль, рulselessness - отсутствие пульса, рallor – бледность, рaresthesia – парестезии, рaralysis – паралич). Наличие хотя бы одного из этих признаков заставляет думать о возможной острой окклюзии сосудов конечностей.
Внезапная боль дистальнее места окклюзии возникает в 75-80% случаев и обычно служит первым признаком острой окклюзии сосудов конечностей. При сохранности коллатерального кровообращения боль может быть минимальной или отсутствовать. Чаще боль носит разлитой характер с тенденцией к усилению, не стихает при изменении положения конечности; в редких случаях спонтанного разрешения окклюзии боль самостоятельно исчезает.
Важным диагностическим признаком острой окклюзии сосудов конечностей является отсутствие пульсации артерий дистальнее места окклюзии. При этом конечность вначале бледнеет, затем приобретает цианотический оттенок с мраморным рисунком. Кожная температура резко снижена – конечность холодная на ощупь. Иногда при осмотре выявляются признаки хронической ишемии – морщинистость и сухость кожи, отсутствие волос, ломкость ногтей.
Расстройства чувствительности и двигательной сферы при острой окклюзии сосудов конечностей проявляются онемением, ощущением покалывания и ползания «мурашек», снижением тактильной чувствительности (парестезиями), снижением мышечной силы (парезом) или отсутствием активных движений (параличом) сначала в дистальных, а затем в проксимальных суставах. В дальнейшем может наступить полная обездвиженность пораженной конечности, что указывает на глубокую ишемию и является грозным прогностическим признаком. Конечным результатом острой окклюзии сосудов может стать гангрена конечности.
Диагностика острой окклюзии сосудов конечностей
Диагностический алгоритм при подозрении на острую окклюзию сосудов конечностей предусматривает проведение комплекса физикальных, лабораторных, инструментальных исследований. Пальпация пульса в типичных точках (на тыльной артерии стопы, в подколенной ямке, на заднебольшеберцовой и бедренной артерии и др.) выявляет отсутствие пульсации артерии ниже окклюзии и ее сохранение выше участка поражения. Важную информацию при первичном обследовании дают функциональные пробы: маршевая (проба Дельбе-Пертеса), коленный феномен (проба Панченко), определение зоны реактивной гиперемии (проба Мошковича).
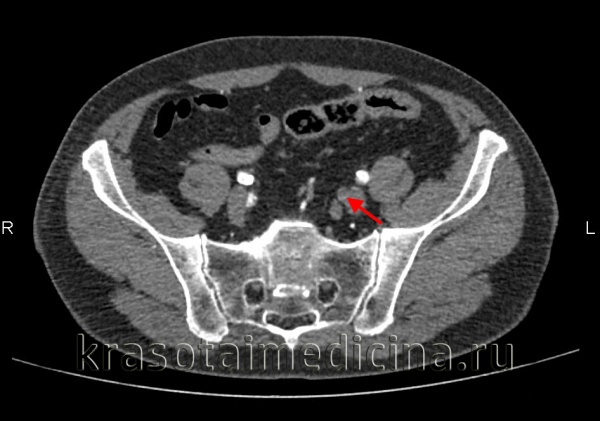
Лабораторные исследования крови (коагулограмма) при острой окклюзии сосудов конечностей обнаруживают повышение ПТИ, уменьшение времени кровотечения, увеличение фибриногена. Окончательная диагностика острой окклюзии сосудов конечностей и выбор лечебной тактики определяются данными УЗДГ (дуплексного сканирования) артерий верхних или нижних конечностей, периферической артериографии, КТ-артериографии, МР-ангиографии.

КТ-ангиография брюшной аорты и ее ветвей. Полная окклюзия просвета левой внутренней подвздошной артерии
Дифференциальная диагностика проводится с расслаивающейся аневризмой брюшной аорты и острым тромбофлебитом глубоких вен.
Лечение острой окклюзии сосудов конечностей
При подозрении на острую окклюзию сосудов конечностей пациент нуждается в неотложной госпитализации и консультации сосудистого хирурга. При ишемии напряжения и ишемии IА степени проводится интенсивная консервативная терапия, включающая введение тромболитиков (гепарин внутривенно), фибринолитических средств (фибринолизина, стрептокиназы, стрептодеказы, тканевого активатора плазминогена), антиагрегантов, спазмолитиков. Показаны физиотерапевтические процедуры (диадинамотерапия, магнитотерапия, баротерапия) и экстракорпоральная гемокоррекция (плазмаферез).
При отсутствии положительной динамики в течение 24 ч от момента возникновения острой окклюзии сосудов конечностей необходимо выполнение органосохраняющей хирургической операции - тромбэмболэктомии из периферической артерии с помощью баллонного катетера Фогарти или эндартерэктомии.
При ишемии IБ–IIБ степеней необходимо экстренное вмешательство, направленное на восстановление кровотока: эмбол- или тромбэктомия, обходное шунтирование. Протезирование сегмента периферической артерии проводится при непротяженных острых окклюзиях сосудов конечностей.
Ишемия IIIА–IIIБ степеней является показанием к экстренной тромб- или эмболэктомии, обходному шунтированию, которые обязательно дополняются фасциотомией. Восстановление кровообращения при ограниченных контрактурах позволяет выполнить отсроченную некрэктомию или последующую ампутацию на более низком уровне.
При ишемияи IIIВ степени операции на сосудах противопоказаны, поскольку восстановление кровотока может привести к развитию постишемического синдрома (аналогичному травматической токсемии при синдроме длительного раздавливания) и гибели больного. На данной стадии выполняется ампутация пораженной конечности. В послеоперационном периоде продолжается антикоагулянтная терапия для предупреждения ретромбоза и повторной эмболии.
Прогноз и профилактика
Важнейшим прогностическим критерием при острой окклюзии сосудов конечностей является фактор времени. Ранняя операция и интенсивная терапия позволяют восстановить кровоток в 90% случаев. При поздно начатом лечении или его отсутствии наступает инвалидизация вследствие утраты конечности или летальный исход. При развитии реперфузионного синдрома гибель может наступить от сепсиса, почечной недостаточности, полиорганной недостаточности.
Профилактика острой окклюзии сосудов конечностей заключается в своевременном устранении потенциальных источников тромбоэмболии, профилактическом приеме антиагрегантов.
Читайте также:
