Колобоматозная киста глазницы (микрофтальм с кистой): признаки, гистология, лечение, прогноз
Добавил пользователь Валентин П. Обновлено: 13.01.2026
Опухоли орбиты среди всех заболеваний глазницы составляют 50-70 % случаев, а 46-83 % из них являются доброкачественными. Клиническое течение зависит от трех факторов: гистологического типа, локализации и скорости роста. Представляем клиническое наблюдение. Больная Т. 84 лет поступила в отделение опухолей головы и шеи РНИОИ с опухолью орбиты. Больна в течение 4 лет. Проведено клиническое обследование, в результате которого выявлена костная деструкция в верхней костной стенке орбиты отделяющей её от передней черепной ямки. Прооперирована: удалена опухоль орбиты с сохранением глазного яблока. В процессе операции удален остеомиэлетический фрагмент костной стенки передней черепной ямки. Твердая мозговая оболочка не была поражена процессом. Выписана домой в удовлетворительном состоянии. Находится под наблюдением без рецидива более 8 мес. Зрение в прооперированном глазе сохранено.
1. Пачес А.И., Бровкина А.Ф., Зиангирова Г.Г. Опухоли орбиты // Клиническая онкология органа зрения. – 1980. – С. 240-242.
3. Светицкий П.В. Ангиофиброма верхней челюсти // Международный журнал прикладных и фундаментальных исследований. – 2016. – № 2-3. – С. 420-423.
4. Светицкий П.В., Аединова И.В., Волкова В.Л. Местно-распространенный рак верхней челюсти // Международный журнал прикладных и фундаментальных исследований. – 2015. – № 12-8. – С.1435-1438.
Опухоли орбиты среди всех заболеваний глазницы составляют 50-70 % случаев [2]. В большинстве случаев (до 80 %) они являются первичными, развиваются из тканей глазницы. Вторичные опухоли прорастают в глазницу из полости черепа, околоносовых пазух или являются метастатическими [5]. Опухоли, развивающиеся в орбите, могут быть различного происхождения. Новообразования могут распространяться с соседних частей, как то: злокачественные опухоли верхней челюсти, остеомы лобной пазухи, саркомы сосудистой оболочки, глиомы сетчатки и т.д. Опухоли в орбите могут развиваться метастатически при злокачественных новообразованиях других органов, а так же исходить из клетчатки или стенки орбиты, из частей органа зрения, лежащих в орбите, зрительного нерва, слезной железы, мышц [6]. Клиническое течение опухолей орбиты зависит от трех факторов: гистологического типа, локализации и скорости роста и, почти всегда, сопровождается симптомом одностороннего экзофтальма [1]. Выделяют первичные (доброкачественные, злокачественные), вторичные (доброкачественные, злокачественные) и метастатические опухоли орбиты. Часто встречающимся признаком опухоли является боковое смещение глазного яблока, которое свидетельствует о расположении ее вне мышечной воронки или выходе новообразования из нее. Опухоль располагается на стороне противоположной направлению смещения. Нарушение подвижности глазного яблока наблюдается при экзофтальме, сочетающемся с боковым смещением глаза, а в случаях резко выраженного экзофтальма и без смещения глазного яблока. Подвижность глазного яблока нарушается прежде всего в сторону расположения опухоли. Ограничение подвижности глаза может быть следствием образования механического препятствия в виде опухоли, сдавливающей нервно-мышечный аппарат глаза, при прорастании злокачественной опухоли в одну или несколько наружных мышц глаза [6].
Представляем клиническое наблюдение опухоли орбиты. Больная Т.-84 лет ист. бол. № С7880/Е поступила в отделение опухолей головы и шеи РНИОИ с диагнозом: «Опухоль орбиты». Со слов пациентки больна около 4–х лет. Вначале почувствовала дискомфорт в правом глазу: затруднения при взгляде, требующее поворота глазных яблок. К врачам не обращалась. Появились признаки экзофтальма, который постепено и безболезненно нарастал, что заставило больную обратится в поликлинику. К этому времени в верхнем отделе орбиты стала определяться опухоль, величина которой постепенно увелиивалась. Опухоль смещала глазное яблоко вниз и латерально. К концу второго года глазная щель сузилась, больная перестала видеть этим глазом. При приподнимании верхнего века зрение не ухудшалось. Была направлена в республиканскую больницу Северо-Кавказского региона, где ей была произведена пункционная биопсия выявившая клетки плоского эпителия, без атипии. Больной предложили операцию: зкзентерацию глазницы, от которой она отказалась и обратилась в РНИОИ. При осмотре в момент поступления выявлялась асимметрия лица за счет опухоли в правой орбите. Кожа века была несколько растянута. Отек верхнего века соответствовал расположению опухоли. Окраска кожи не изменена. Имел место выраженный птоз правого верхнего века, глазная щель закрыта (рис. 1). При пальпации опухоль безболезненная, умеренной плотности, неподвижная. При «насильственном» поднятии верхнего века видна часть неподвижного глазного яблока, радужка и зрачок.
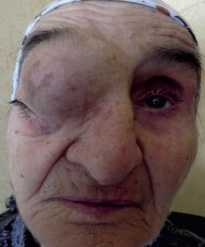
Рис. 1. Внешний вид больной Т. с опухолью орбиты
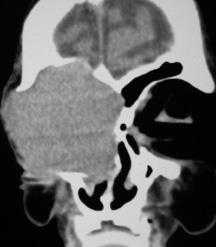
Рис. 2. Рентгенография черепа: опухоль орбиты распространяется на мягкие ткани лица с разрушениием нижней стенки передней черепной ямки без интракраиального роста
При одновременном прикрытии здорового глаза и приподнятом верхнем веке больного глаза, выраженная плегия глазного яблока с сохранением зрения. Провести в таком состоянии требуемые офтальмологические исследования было невозможно. Шейные и подчелюстные лимфатические узлы не увеличены.
По данным рентгенографии и КТ была выявлена распространенная опухоль орбиты с распространением на мягкие ткани параорбитальной зоны, ограниченным разрушением нижней костной стенки передней черепной ямки без интракраниального распространения (рис. 2).
Произведена пункционная биопсия опухоли без травмирования глазного яблока. Получено гнойное содержимое, эпителиальные клетки, фиброзная и сосудистая ткани, Атипические клетки не были выявлены.
На основании анамнеза и клиники, выставлен предоперационный диагноз: доброкачественная опухоль орбиты неустановленного генеза. Рекомендована операция, на которую было получено согласие.
Под эндотрахиальным наркозом 31.05.2016 г. произведена операция. Кожный разрез по брови с продолжением по носощечной складке вниз до уровня крыла правой ноздри. Отсепаровка кожи и поднадкостнично верхнего века латерально на расстояние до 2-х см от бокового края орбиты. Экстракапсулярно удалена опухоль с сохранением глазного яблока и его сосудисто-нервного пучка. При удалении фрагментов некротизированной костной ткани передней черепной ямки, вскрылась полость опухоли с выделением гноя и примеси крови. В просвете опухоли соединительная и фиброзная ткани, сосуды. Ревизия обнаженной твердой мозговой оболочки визуально и с использованием операционного микроскопа не выявили её повреждения. Из нижней стенки капсулы опухоли был сформирован лоскут, которым прикрыт обнаженный сосудисто-нервный пучок глазного яблока (рис. 3). Проведена умеренная тампонада полости мазевой турундой, конец которой выведен через носовой ход. Осуществлена пластика раны кожным лоскутом (рис.4).
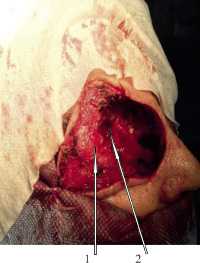
Рис. 3. Опухоль и остеомилетическая кость удалены: 1 – глазное яблоко укрытое лоскутом оболочки опухоли; 2 – обнажена твердая мозговая оболочка
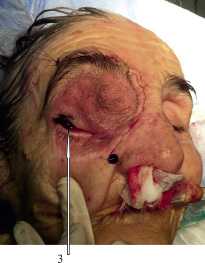
Рис. 4. Внешний вид больной после операции: 3 – сохраненные глазное яблоко и зрение
Выписана домой в удовлетворительном состоянии с ежемесячным контролем.
Находится под наблюдением более 8 мес. без рецидива. Отмечается динамика восстановления симметрии лица за счет медиальной репозиции глазного яблока, зрение которого, со слов больной, восстанавливается.
Результаты исследования и их обсуждение
Послеоперационный период протекал без осложнений. Патогистологическое заключение опухоли № 43461-72/16: киста, стенки которой выстланы уплощенным эпителием с очагами ангиофиброза, хроническое продуктивное (ксантогранулематозное) воспаление с отложением кристаллов холестерина, инфильтрацией полиморфноядерными лейкоцитами, развитием гранулематозной ткани со скоплением некротических масс, колонии микроорганизмов (рис. 5). Патогистологическое заключение удаленных костных фрагментов после декальцинации № 43473-76/16 установило хронический остеомиэлит, фиброз костного мозга с ангиоматозом, инфильтрацией лейкоцитами, перестройкой костной ткани.
В орбите сосредоточено большое количество тканевых компонентов, что обусловливает развитие в ней практически всех опухоей человека. Диагноз опухоли орбиты устанавливают на основании данных анамнеза, результатов офтальмологического исследования и общеклинического обследования. Проводятся наружный осмотр, биомикроскопия, офтальмоскопия, экзофтальмометрия, тонометрия, термография. Исследуются зрительные функции (остроту и поле зрения). Осуществляются рентгенография глазниц, каналов зрительных нервов, томографическое и ультразвуковое исследования, по показаниям – ангиография, радиоизотопное исследование, биопсия.
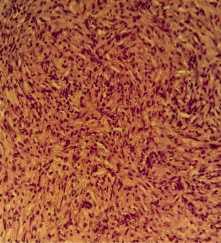
Рис. 5. Пролиферация фиброзной ткани с ангиоматозом. Окраска гематоксилин-эозином. Увеличение х 400
В данном случае, больная с момента заболевания и до даты проведения операции, к сожалению, не прошла все требуемые, или хотя бы часть из них, обследования. Причины их невыполнения, по всей видимости, были связаны как с пассивным поведением самой больной, отсутствием в больнице необходимой аппаратуры и недостаточной настороженности специалистов. При нахождении больной в РНИОИ, из-за распространенного процесса так же было сложно провести требуемые офтальмологические обследования: осмотр глазного дна и т.д. Практика показывает, что часто встречающимся признаком опухоли является боковое смещение глазного яблока, которое свидетельствует о расположении ее вне мышечной воронки или выходе новообразования из нее. Опухоль обычно располагается на стороне, противоположной направлению смещения. Нарушение подвижности глазного яблока наблюдается при экзофтальме, сочетающемся с боковым смещением глаза, а в случаях резко выраженного экзофтальма и без смещения глазного яблока. Подвижность глазного яблока нарушается до плегии. Ограничение подвижности глаза может быть следствием образования механического препятствия в виде узла, опухоли, сдавления нервно-мышечного аппарата глаза при прорастания злокачественной опухоли в одну или несколько наружных мышц глаза [2]. Предложенная больной операция по месту жительства – экзентерация глазницы, является калечащей операцией, лишающей пациента зрения и нормального внешнего вида. Это, со слов больной, послужило основанием к отказу от операции. Проведенные нами исследования и цитологический ответ пункционной биопсии позволяло нам думать о доброкачественной опухоли. Клиника напоминала ангиофиброму верхней челюсти [3]. Не исключалась вероятность озлокачествленности ангиофибромы из-за её агрессивности с разрушением костей черепа [4]. Беседа с больной об объеме операции и возможой экзентерации глазницы привела к её согласию на операцию. Результаты проведенной операции подтвердили правильность выбранной тактики: поэтапный ход операции с ориентацией на конкретную ситуацию, исключающую агрессивность вмешательства для достижения радикальности. В результате удалось радикально удалить опухоль с сохранением функционирующего глазного яблока. Учитывая безрецидивное течение послеоперационного периода более 8 мес. и сохраненное зрение, больной предложена восстановительная операция, предусматривающая восстановление естественной топографии прооперированной глазницы. Больная думает.
Заключение
Позднее обращение за специализированной медицинской помощи больной, уже имевшей распространенный опухолевый процесс, затруднило выставление точного диагноза и определение оптимальной тактики лечения. Не имея данных для дифференциации злокачественного или доброкачественного процесса, проводимая операция должна совмещать радикализм по отношению к опухоли и стремление к сохранению здоровых органов и тканей. Это позволит восстановить их функции.. В данном конкретном случае хирурги смогли соблюсти эти принципы. Поэтому результаты проведенной операции восприняты удовлетворительно как хирургами, так и пациентом.
Удаление кисты глаза
Доброкачественная опухоль на веке или слизистой оболочке, содержащая внутри жидкость, называется кистой.
Оглавление:
Причины проявления кисты
Где локализуются кисты глаза?
Разновидности кист
Клинические симптомы
Диагностика заболевания
Методы удаления кисты глаза
Лечение кисты глаза лазером
Порядок лазерного удаления
Противопоказания
Доброкачественная опухоль на веке или слизистой оболочке, содержащая внутри жидкость, называется кистой. В переводе с греческого – «пузырь». Встречается у представителей обоих полов и всех возрастных категорий. Довольно часто это образование диагностируется у детей. При её появлении нужно обязательно показаться специалисту для разработки дальнейшей тактики лечения. Если её оставить без внимания, это может плохо сказаться на качестве зрения.
Если не обращаться в клинику для решения проблемы, то:
- снижается острота зрения;
- ухудшается подвижность глаза;
- проявляется обильное слезотечение;
- возникают частые головные боли;
- появляется вероятность перерастания в злокачественное образование.
Причины проявления кисты
- инфекции;
- паразиты;
- травмы, ожоги;
- следствие глаукомы;
- генетика;
- воспаления глаз;
- реакция на лекарства;
- врождённое расслоение радужки;
- аллергические проявления;
- дистрофические возрастные изменения;
- последствия операции.
Продукт нарушения деятельности оболочек глаза: радужной, роговичной, конъюнктивы, вызванный вышеперечисленными причинами, требует обязательной офтальмологической помощи и является неприятным косметическим дефектом. Необходимо лечение или удаление во избежание серьёзных последствий.
Где локализуются кисты глаза?
- На верхнем и нижнем веках.
- На слизистой оболочке глазного яблока, на конъюнктиве, роговице, сетчатке.
- В глазных уголках.
Конъюнктива – самое распространённое место возникновения (примерно половина случаев). Это разросшийся эпителий со скопившемся экссудатом. Является следствием травмы, инфицирования или осложнением после воспалительных процессов.
Разновидности кист
В зависимости от источника возникновения различают различные виды кист глазного яблока:
- врождённые, связанные с расслоением радужки;
- спонтанные поражают людей разного возраста, причина пока не выявлена; при серозной шарик прозрачный, при жемчужной его стенки плотные;
- травматические проступают в результате повреждения глазного яблока или после неудачной операции;
- экссудативные являются результатом глаукомы;
- глазная конъюнктива из-за инфекции порождает ретенционную или после вмешательства вырастает имплантационная;
- стромальная непредсказуемо обнаруживается и пропадает;
- дермоидная образуется из-за смещения эпителия.
Последняя зарождается внутриутробно из-за неблагоприятных воздействий на мать медикаментов, радиации, инфекции. Дермоид приводит к отёку, косоглазию, амблиопии, астигматизму, атрофии зрительного нерва. Он не излечивается, его надо ликвидировать.
Клинические симптомы
- Мешающее сдавливание внутри глаза;
- полупрозрачные плавающие точки;
- появление отёка, покраснения глазного яблока;
- падение зрения, сужение границ обзора;
- болевые ощущения и деформация в области образования;
- смещение глаза от нормального положения;
- в центре кисты иногда образуется жёлтое пятно;
- расплывчатая картинка.
Проявления усиливаются при росте кисты.
Диагностика заболевания
- Визуальный осмотр;
- контроль внутриглазного давления;
- оценка полей зрения и его остроты;
- определения состояния зрительного нерва и состояния сосудов сетчатой оболочки;
- установление точного местонахождения;
- установление состава жидкости, находящейся внутри пузыря.
Офтальмологу для постановки диагноза помогают такие методы как тонометрия, периметрия, биомикроскопия, ультразвуковое исследование, томография компьютерная и магнитно-резонансная. Киста различима невооружённым глазом, дополнительные исследования требуются для установления общей картины заболевания и исключения злокачественности опухоли.
Методы удаления кисты глаза
Если поставлен диагноз: киста глаза – операция поможет радикально решить проблему. Удаление кисты глазного яблока в пределах здоровых тканей – это наиболее эффективный метод борьбы с образованием.
Прижигание лазерным лучом сопряжено с полным уничтожением патологических клеток. Как следствие, гарантированно низкая вероятность рецидива. Лазер оказывает обеззараживающее и противовоспалительное действие. Ввиду неоспоримых преимуществ, если нет противопоказаний, предпочтение отдаётся этому методу. Но если образование большое, потребуется значительное количество лазерных импульсов, что травмирует окружающие ткани. Поэтому выбирают лазеры с небольшой глубиной проникновения, что позволяет удалять только незначительные по размеру образования, менее трёх миллиметров в диаметре.
Показания к хирургическому удалению:
медикаментозные средства не оказывают действенного эффекта;
детские дермоидные кисты;
киста большого размера или быстро разрастающаяся.
Дермоидная киста не поддаётся традиционному лечению. Это исключительно хирургический диагноз.
Киста – это заполненная полость размером до трёх миллиметров и более. Может состоять из одной или нескольких камер. Важно при её удалении не нарушить целостность капсульной сумки, иначе она спадёт, и это затруднит её иссечение. Для чёткого обозначения её границ проводили маркировку снаружи. Но слёзная жидкость размывает обозначенные границы. Кроме этого прилегающие к кисте ткани под действием анестезирующей жидкости разбухают, что тоже мешает чёткому распознаванию границ. Поэтому для повышения визуализации границ применяют следующие технологии проведения операции:
совершают последовательную аспирацию кисты, по площади спавшегося отдела определяют однокамерная она или многокамерная;
затем вводят внутрь окрашенный препарат, придавая прежнюю форму образованию;
проводят местную анестезию и иссекают кисту по чётко обозначенным внешним границам.
При всём разнообразии существующих видов новообразований только специалист может выбрать грамотную тактику лечения при своевременном обращении пациента.
Лечение кисты глаза лазером
Первые признаки появления кисты глазного яблока могут не насторожить, тем более что маленький комочек может исчезнуть. Если же он превратился в болезненную горошину, изображение затуманилось и исказилось, замелькали чёрные мерцающие мушки, поле зрение сузилось, необходимо посещение больницы. Доктор осмотрит глаз, назначит обследования и поставит диагноз.
После будет назначено либо медикаментозное лечение, либо оперативное удаление. Народные средства можно использовать только после консультации с офтальмологом. При составлении плана действий учитывается происхождение, размеры, местоположение. Лечение кисты глаза, возникшей из-за инфекции, происходит с помощью противовоспалительных, антигистаминных капель, мазей. Курс длится, как правило, не более двух недель.
Если медикаменты не помогают, то образование удаляют с помощью скальпеля, радиоволнового ножа или лазерного луча. Раньше из пузыря отсасывали жидкость, но после этой процедуры образование вновь нарастало.
Оснащение современных офтальмологических клиник прогрессивным оборудованием и уровень подготовки специалистов позволяют проводить эти непростые манипуляции в амбулаторных условиях. Очень важно изъять или разрушить капсулу полностью для предотвращения повторного нарастания.
- точно направленное действие;
- уничтожение полностью, без остатка;
- исключение инфицирования;
- малая вероятность осложнений;
- быстрое восстановление;
- отсутствие отёка и рубцов;
- не затрагиваются здоровые ткани.
Порядок лазерного удаления
- Местное обезболивание в зоне действия;
- надрез размером в 2 мм;
- через отверстие специалист вводит лазерный источник;
- луч направленно испаряет зону поражения и запаивает кровеносные сосуды.
Если киста глазного яблока большая или появился абсцесс, то рекомендуют хирургическое изъятие под наркозом. Проходит оно в несколько этапов:
- ограничение оперативной области стерильными материалами;
- введение окрашивающего раствора для чёткого определения границ поражения;
- фиксация капсулы;
- удаление скальпелем;
- промывание полости антибактериальным раствором;
- соединение разреза с помощью непрерывного рассасывающего шва.
Реабилитация длительная и возможен рецидив, неприятные последствия такие как кровоизлияние, попадание инфекции, расхождение шва. В послеоперационный период выписывают антибиотики, советуют уменьшить нагрузки, избегать контакта с водой. Наложенную повязку не снимают с глаза в течение пяти дней. Она служит преградой для загрязнений и бактерий. Для проведения операций существует ряд ограничений.
Противопоказания
- Воспаления в организме;
- простуда;
- сахарный диабет;
- плохая свёртывемость крови;
- вензаболевания;
- онкология;
- психическое расстройство в стадии обострения;
- патологии сердца и сосудов;
- беременность рассматривается в индивидуальном порядке.
Возможные осложнения после операции:
- кровоизлияния при травмировании ткани;
- инфицирование при попадании микробов;
- нестабильность шва;
- эрозия роговичной оболочки.
Рецидивы- нечастое явление, возможны при неполном удалении капсулы.
В качестве предупредительных мер предлагают:
- аккуратно применять макияж;
- следить за сроком годности средств, попадающих на лицо;
- не пользоваться линзами;
- соблюдать гигиенические требования для глаз;
- правильно питаться;
- систематически проходить офтальмологические осмотры.
Шанс, что киста самоликвидируется ничтожен, поэтому не стоит подвергать себя неоправданному риску. При определённых обстоятельствах эти образования могут перерастать в злокачественные. Если появились сигнальные тревожные звоночки, срочно запишитесь к врачу нашей клиники. У нас есть все технические и профессиональные ресурсы для удаления кисты глаза, решения проблемы в полном объёме.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Колобоматозная киста глазницы (микрофтальм с кистой): признаки, гистология, лечение, прогноз
а) Клиническая картина. Клинические проявления в каждом отдельном случае вариабельны. Малые размеры глаза и аномалии переднего отрезка могут препятствовать офтальмоскопии. Колобома почти всегда переходит на зрительный нерв, возможно поражение сосудистой оболочки. Под нижним веком визуально или пальпаторно может определяться объемное образование, по локализации соответствующее нижне-носовой колобоме с протрузией глиальной ткани. Микрофтальмический глаз может не визуализироваться. Иногда киста выпячивается в глазную щель.
КОЛОБОМАТОЗНАЯ КИСТА ГЛАЗНИЦЫ
Левосторонний микрофтальм у маленького ребенка. КТ, аксиальная проекция: пациент представленный на рисунке выше; определяется глазное яблоко маленьких размеров и крупная ретробульбарная киста. Правосторонний микрофтальм у мужчины 57 лет. Аномалия наблюдается с рождения. КТ, аксиальная проекция: пациент, представленный на рисунке выше; позади микрофтальмического глаза определяется кистозное образование. Типичный внешний вид пациента с крупной колобоматозной кистой в нижней части глазницы, смещением микрофтальмического глазного яблока верх и выпячиванием нижнего века. Макропрепарат микрофтальмического глаза (справа) и колобоматозной кисты (слева).
КОЛОБОМАТОЗНАЯ КИСТА ГЛАЗНИЦЫ: ДВУСТОРОННЯЯ АНОМАЛИЯ, КЛИНИКО-ПАТОЛОГИЧЕСКАЯ КОРРЕЛЯЦИЯ
Двусторонняя микрофтальмия с двусторонними колобоматозными кистами у молодой женщины. Состояние наблюдалось с рождения, у пациентки периодически развивались приступы болей и воспаления; больная согласна на двустороннюю энуклеацию для купирования болей и достижения лучшего косметического результата. Левый микрофтальмический глаз крупным планом: отмечается энофтальм и маленькие размеры роговицы. МРТ глазниц: двусторонняя микрофтальмия и кисты глазниц. Макропрепарат правого глаза и кисты глазницы непосредственно после оперативного удаления. Макропрепарат левого глаза (слева) и двудольной кисты глазницы (справа) после рассечения. Препарат образования, показанного на рисунке выше (малое увеличение): картина коррелирует с внешним видом макропрепарата. Глазное яблоко (слева вверху) более чем наполовину заполнено реактивной глиальной тканью, содержащей дистрофические кальцинаты. Один из отделов двудольной кисты (справа внизу) частично заполнен глиальной тканью, соединенной через колобому с глиальной тканью глазного яблока.
КОЛОБОМАТОЗНАЯ КИСТА ГЛАЗНИЦЫ: КЛИНИЧЕСКИЕ ВАРИАНТЫ, УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ И ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Клинические проявления колобоматозной кисты разнообразны. При длительно существующей аномалии глазное яблоко и киста могут замещаться массированным глиозом.
Левосторонняя микрофтальмия в сочетании с колобоматозной кистой у маленький девочки. УЗИ, та же пациентка, что и на рис. выше. Слева — глазное яблоко, справа — эхографически прозрачная киста. Ребенок с колобоматозной кистой, киста выпячивается кпереди и кверху и скрывает маленькую роговицу. Макропрепарат глаза, энуклеированного по поводу микрофтальма с кистой; у пациента (молодого человека) развился экзофтальм микрофтальмического глаза. Обратите внимание на глиальную ткань, заполнившую глазное яблоко (слева) и частично — кисту глазницы [справа]. Микропрепарат образования, показанного на рисунке выше, видна склера (вверху) и глиальная ткань, заполняющая глазное яблоко (внизу). Массированный глиоз развился из сетчатки; между глиальной тканью и склерой видна тонкая остаточная полоска пигментного эпителия (гематоксилин-эозин, х20). Массированная пролиферация глиальных клеток в полости глазного яблока (гематоксилин-эозин, х100).
б) Диагностика. Диагностике помогают ультразвуковое исследование и компьютерная томография. При ультразвуковом В-сканировании определяется микрофтальмический глаз, колобома и прилегающее к колобоме кистозное образование (6). При КТ и МРТопределяется округлое или неправильной формы кистозное образование, прилегающее к микрофтальмическому глазу (7).
в) Патологическая анатомия и патогенез. Киста глазницы образована двумя слоями. Внутренний слой состоит из примитивной нейроретинальной ткани, в которой может определяться архитектура сетчатки, дифференцировка фоторецепторов или формирование розеток. Наружный слой является продолжением склеры и содержит васкуляризованную соединительную ткань, иногда с очагами хрящевой ткани (12, 13). В некоторых случаях в более старшем возрасте глиальная ткань пролиферирует и вызывает экзофтальм (23).
г) Лечение. Если киста вызывает косметический дефект, выполняется ее аспирация (9). В случае рецидива кисты повторная аспирация иногда дает постоянный эффект. Часто требуется удаление кисты и микрофтальмического глазного яблока с последующим подбром протеза. Также в некоторых случаях бывает возможным иссечь кисту и сохранить глазное яблоко (8).
Редактор: Искандер Милевски. Дата публикации: 21.5.2020
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Эпителиальная респираторная киста глазницы: признаки, гистология, лечение, прогноз
Мукоцеле глазницы, развивающееся вследствие синусита, выстлано респираторным эпителием придаточных пазух носа. Однако существуют врожденные и приобретенные кисты глазницы других типов, выстланные респираторным эпителием, патогенез которых не связан с синуситом (1-10).
Врожденные хористоматозные респираторные кисты представляют собой ненаследственную аномалию развития. Приобретенные респираторные кисты бывают идиопатическими (возможно, но ранее не диагностированными врожденными) или же возникают после перенесенной травмы. Они отличаются от мукоцеле тем, что у таких пациентов отсутствует синусит и могут отсутствовать симптомы острого воспаления.
а) Клиническая картина. Респираторная киста, врожденная или приобретенная, сопровождается такой же симптоматикой, как и кисты другого происхождения — односторонним экзофтальмом и, иногда, болями. Степень экзофтальма и направление смещения глазного яблока зависит от размеров и локализации кисты в глазнице. Эти кисты не сопровождаются видимым синуситом или мукоцеле.
Правосторонний экзофтальм у женщины 23 лет. Экзофтальм впервые был замечен в возрасте четырех лет, медленно нарастал и периодически вызывал боли. КТ, аксиальная проекция: пациентка, представленная на рисунке выше; определяется кистозное образование, смещающее глазное яблоко кпереди и книзу. Гистологический препарат образования, показанного на рисунке выше: виден респираторный эпителий и бокаловидные клетки (окраска методом Шифф-кислота х200). Экзофтальм справа у мужчины 37 лет. Экзофтальм отмечался большую часть его жизни, но недавно начал прогрессивно нарастать. КТ, аксиальная проекция: пациент, представленный на рисунке выше, определяется гомогенное образование, вызывающее экзофтальм справа. Образование было иссечено. Гистологический препарат образования, показанного на рисунке выше, виден ресничный дыхательный эпителий, выстилающий кисту (гематоксилин-эозин, х200).
б) Диагностика. При компьютерной или магнитной резонансной томографии респираторная киста глазницы не отличается от кист другой природы. Определяется округлое или овоидное образование с более контрастной стенкой кисты и минимально контрастным или неконтрастным содержимым. Диагноз респираторной кисты редко ставится клинически. Диагностика осуществляется при гистологическом исследовании после удаления образования.
в) Патологическая анатомия и патогенез. Респираторная киста выстлана тонким псевдомногослойным ресничным столбчатым эпителием с бокаловидными клетками, ее просвет содержит слизь. Считается, что большинство из этих кист являются хористомами, развивающимися вследствие секвестрации респираторного эпителия в глазницу в ходе внутриутробного развития придаточных пазух носа (5).
В анамнезе обычно отсутствует травма или синусит, образование локализуется в височной части глазницы, что скорее указывает на хористоматозное происхождение, чем на дислокацию эпителия полости носа.
В случае вторичной респираторной кисты, напротив, в анамнезе имеется перенесенная травма или оперативное вмешательство на придаточных пазухах носа. В таких случаях киста может развиваться вследствие имплантации в глазницу эпителия полости носа.
г) Лечение. Оптимальным методом лечения вызывающей жалобы респираторной кисты глазницы является ее полное иссечение. Возможно выполнение аспирации кисты, но при этом сохраняются эпителиальные клетки, что может привести к рецидиву. Как упоминалось выше, точный диагноз редко ставится клинически, природа образования уточняется при гистологическом исследовании после эксцизионной или инцизионной биопсии. Поскольку обычно клинически поставить диагноз не удается, большинство вызывающих жалобы образований иссекается, что является лечением выбора.
д) Список использованной литературы:
1. Shields JA, Shields CL, Scartozzi R. Survey of 1264 patients with orbital tumors and simulating lesions: the 2002 Montgomery Lecture, part 1. Ophthalmology 2004;111:997-1008.
2. Shields JA, Bakewell B, Augsburger DG, et al. Space-occupying orbital masses in children. A review of 250 consecutive biopsies. Ophthalmology 1986;93:379-384.
3. Shields JA, Kaden IH, Eagle RC Jr, et al. Orbital dermoid cysts. Clinicopathologic correlations, classification, and management. The 1997 Josephine E. Schueler Lecture. Ophthal Plast Reconstr Surg 1997;13:265-276.
4. Shields JA, Shields CL. Orbital cysts of childhood — classification, clinical features, and management. The 2003 Angeline Parks Lecture. Surv Ophthalmol 2004;49:281-299.
5. Newton C, Dutton JJ, Klintworth GK. A respiratory epithelial choristomatous cyst of the orbit. Ophthalmology 1985;9:1754-1757.
6. James RC, Lines R, Wright JE. Respiratory epithelium lined cysts presenting in the orbit without associated mucocele formation. Br J Ophthalmol 1986;70:387-390.
7. Mee JJ, McNab AA, McKelvie P. Respiratory epithelial orbital cysts. Clin Exp Ophthalmol 2002;30:356-360.
8. Morris WR, Fleming JC. Respiratory choristomatous cysts in the temporal orbit. Ophthal Plast Reconstr Surg 2001; 17:462-464.
9. Neves RB, Yeatts RP, Martin TJ. Pneumo-orbital cyst after orbital fracture repair. Am J Ophthalmol 1998;125:879-880.
10. Eggert JE, Harris GJ, Caya JG. Respiratory epithelial cyst of the orbit. Ophthal Plast Reconstr Surg 1988;4:101-104.
Киста конъюнктивы
Киста конъюнктивы – полиэтиологическое заболевание, которое характеризуется появлением полого тонкостенного образования, заполненного транссудатом. Общими симптомами для всех форм патологии являются слезотечение, ощущение песка или инородного тела в глазу. Диагностика основывается на проведении физикального обследования, данных офтальмоскопии, биомикроскопии, визиометрии, тонометрии и гистологического исследования послеоперационного материала. Специфическое лечение – эксцизия патологического образования в пределах здоровых тканей. Консервативная терапия малоэффективна.
Общие сведения
Киста конъюнктивы представляет собой врожденное или приобретенное полостное образование с внутри- или субэпителиальным расположением. Около 22% от всех доброкачественных новообразований конъюнктивы составляет дермоидная киста. В 0,25% случаев к развитию данной патологии приводит операция по поводу устранения страбизма (косоглазия). В 50% причиной послеоперационной кисты становится хирургическое вмешательство на латеральной, в 41,6% – на средней и 8,1% – на нижней прямой мышце. Согласно полученным в практической офтальмологии статистическим данным, послеоперационные кисты чаще формируются в молодом возрасте. Мужчины более склонны к развитию заболевания (62%). 5,7% пациентов после удаления глазного яблока сталкиваются с проблемой появления субэпителиальных кистозных образований.
Причины кисты конъюнктивы
Врожденные кисты конъюнктивы являются генетически детерминированными заболеваниями органа зрения. Дермоид – это тератома, которая встречается изолировано или в комплексе с другими проявлениями синдрома Гольденхара (аномалии строения ушных раковин, нижней челюсти, языка, неба и зубов), деформации Маделунга или синдрома жаберных дуг. Причиной развития дермоидной кисты становится нарушение дифференциации зародышевых листов, дающих начало структурам глазного яблока.
В большинстве случаев кисты конъюнктивы являются следствием поствоспалительного фиброза, который возникает у пациентов с конъюнктивитом бактериального, вирусного или грибкового происхождения, склеритом, каналикулитом, реже блефаритом в анамнезе. Прослеживается этиологическая связь между данной патологией и приобретенной дилатацией выводных протоков добавочных слезных желез. Внутриэпителиальные кисты часто образуются после травмирования глаз, длительного трения ресниц при завороте или вывороте век. Подэпителиальные кисты могут становиться следствием оперативного вмешательства. Причины развития ретенционных кистозных образований – обструкция выводных протоков сальных желез Краузе и Вольфринга, нарушение лимфооттока.
Приобретенные формы могут развиваться после хирургического лечения косоглазия или удаления глазного яблока методом эвисцерации с резекцией заднего полюса и сохранением роговицы. Триггером ранних осложнений после хирургического лечения страбизма зачастую выступает некачественное наложение шва на конъюнктиву, приводящее к нарушению месторасположения теноновой капсулы. В позднем послеоперационном периоде причиной образования кист становится проникновение клеток из теноновой капсулы в участке склерального тоннельного разреза.
Кистозные образования после эвисцерации развиваются в области опорно-двигательной культи (ОДК). Этиологическим фактором является усиленная пролиферация клеток конъюнктивы лимбальной зоны. При нарушении конгруэнтности соприкасающихся поверхностей протеза и ОДК в полости глазницы резко изменяется давление. Разная степень давления на прилежащие ткани и их продолжительное травмирование приводят к образованию кисты по типу мозоли.
Симптомы кисты конъюнктивы
Выделяют следующие формы кисты конъюнктивы: дермоидная, имплантационная (травматическая, послеоперационная), ретенционная и поствоспалительная. Кистозные образования могут быть одиночными или множественными, одно- или многокамерными. Одиночные встречаются как в верхних, так и в нижних отделах глазного яблока, множественные – преимущественно в проксимальном своде конъюнктивы. Характерным местоположением подэпителиальных кист является полулунная складка. Внутриэпителиальные образования представляют собой скопление бокаловидных клеток, располагающихся в верхнем отделе бульбарной конъюнктивы.
Общими для всех форм заболевания являются такие симптомы как слезотечение, чувство песка или инородного тела в глазу. Кисты небольшого размера обычно безболезненны и не влияют на остроту зрения. Увеличение объема патологического образования приводит к синдрому сдавливания, появлению тупой распирающей боли и снижению зрительных функций. Во время смыкания глаз или при моргании происходит постоянная травматизация кисты ресницами, что становится причиной микроповреждений, гиперемии и раздражения конъюнктивы. Возможно присоединение клинической картины вторичного конъюнктивита.
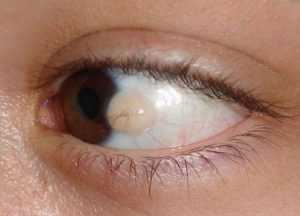
Врожденная дермоидная киста конъюнктивы, как правило, выявляется в раннем детском возрасте. Родители обнаруживают у ребенка небольшое округлое образование бледно-желтого цвета, которое чаще локализуется в верхних латеральных отделах глаза. При рождении размер дермоида составляет до 5 мм. Отсутствие своевременного лечения приводит к тому, что киста постепенно увеличивается в размере и может закрывать большую часть глаза вплоть до места проекции слезной железы, что сопровождается резким нарушением зрительных функций. В редких случаях кистозное образование прорастает в височную зону.
Ретенционная киста имеет вид небольшого тонкостенного пузырька, заполненного прозрачным содержимым. Характеризуется бессимптомным течением, в редких случаях возможна спонтанная ремиссия. При расположении кистозных образований на передней поверхности ОДК в случае анофтальма пациенты предъявляют жалобы на дискомфорт и субъективное ощущение смещения косметического протеза.
Диагностика
У пациентов с дермоидной кистой конъюнктивы при объективном обследовании определяется желтоватое образование, имеющее неоднородную структуру. При пальпации удается выявить незначительную подвижность. Консистенция плотная, поверхность гладкая и блестящая. Методом офтальмоскопии определяется побледнение латеральных отделов диска зрительного нерва. Гистологическое исследование послеоперационного материала или биопсия кисты позволяют обнаружить липидные включения, клетки потовых желез, в редких случаях – фолликулы волос. При большом размере образования методом визиометрии выявляется снижение остроты зрения, при тонометрии – повышение внутриглазного давления (ВГД).
Пациенты с кистой поствоспалительного происхождения указывают на конъюнктивит, склерит, каналикулит или блефарит в анамнезе. При физикальном обследовании визуализируются инъекция сосудов и гиперемия конъюнктивы. Кистозное образование правильной округлой формы около 3-5 мм в диаметре. Ретенционная киста не сопровождается изменением прилежащих структур глазного яблока. При биопсии содержимого признаки воспаления отсутствуют. Острота зрения не нарушена, повышения ВГД не наблюдается. При офтальмоскопии глазного дна диск зрительного нерва без изменений.
Имплантационная киста травматического генеза может сопровождаться местной воспалительной реакцией в виде гиперемии и отека конъюнктивы. Часто обнаруживаются очаги кровоизлияния. Степень снижения остроты зрения зависит от тяжести травмы. Методом офтальмоскопии и биомикроскопии можно оценить глубину поражения. При пункции кисты признаки воспаления содержимого отсутствуют. При дислокации косметического протеза вследствие образования послеоперационной кисты наблюдаются расширение глазной щели и нарушение смыкания век.
Лечение кисты конъюнктивы
Консервативное лечение кисты конъюнктивы сводится к местному применению глюкокортикостероидов с последующим введением в кистозную полость раствора трихлорацетиловой кислоты, обладающей склерозирующими свойствами. Более эффективным методом принято считать хирургическое удаление кисты конъюнктивы в пределах здоровых тканей. Оперативное вмешательство проводится под регионарной анестезией или эпибульбарным капельным обезболиванием. При большом объеме кистозных образований для их удаления следует использовать радиоволновой нож, поскольку эта методика позволяет избежать большой площади ожога, обеспечивает надежную коагуляцию сосудов и дает возможность полностью удалить капсулу, что предотвращает развитие рецидивов.
Перед проведением оперативного вмешательства в полость кисты под местной анестезией вводится контраст (метиленовый синий). Удалению подлежат только окрашенные ткани. Месторасположение кистозных образований необходимо коагулировать и наложить непрерывный рассасывающийся шов. При обширном послеоперационном дефекте рекомендована пластика с использованием аутотрансплантата. На протяжении 2 недель после операции следует проводить инстилляции антибактериальных капель, содержащих тобрамицин. При небольшом размере кисты допустимо лазерное иссечение. Данный метод не приводит к развитию косметических дефектов, но при большом объеме кистозных образований сопровождается повышением температуры их содержимого. В случае самопроизвольного разрыва капсулы в ходе оперативного вмешательства возможен ожог конъюнктивы.
Прогноз и профилактика
Неспецифическая профилактика кисты конъюнктивы заключается в соблюдении гигиены глаз и предупреждении травматических повреждений. При выявлении патологических образований на конъюнктиве у ребенка необходимо пройти осмотр у офтальмолога. При отягощенном семейном анамнезе по поводу дермоида консультации у специалиста показаны 2 раза в год. С целью профилактики рецидивов заболевания первые 2-3 месяца после оперативного вмешательства следует избегать повышенных зрительных нагрузок. Специфических превентивных мер не разработано. Прогноз при своевременной диагностике и лечении благоприятный для жизни и трудоспособности. Снижение остроты зрения и повышение внутриглазного давления наблюдается только при большом размере кисты.
Читайте также:
- Признаки беременности. Симптомы беременности. Предположительные ( сомнительные ) признаки беременности.
- Случай дебюта псориатического артрита с дактилитом и сакроилеитом на фоне вульгарного псориаза
- Диагностика нейроэнтерической кисты (НЭК) по КТ, МРТ
- Симптомы рака гортани и его лечение
- Стабилизация позвоночника. Методы стабилизации позвоночно-двигательного сегмента.
