Диагностика нейроэнтерической кисты (НЭК) по КТ, МРТ
Добавил пользователь Алексей Ф. Обновлено: 30.01.2026
В организме, пожалуй, не осталось органа, куда бы не заглянул пытливый глаз доктора. И непрерывно совершенствующиеся технологии позволяют делать это всё успешнее.
Однако и сегодня есть места, осмотреть которые не так легко. Среди них - тонкий кишечник.
Об одном из современных методов его исследования - КТ-энтерографии - рассказывает исполняющий обязанности заведующего отделением лучевой диагностики «Клиника Эксперт» Курск Роман Александрович Строков.
- Роман Александрович, учитывая анатомическое расположение тонкого кишечника в нашем организме, становится понятно, что исследовать его не так просто. Какие методы диагностики позволяют к нему «добраться»?
Из вошедших в клиническую практику можно назвать:
- эзофагогастродуоденофиброскопию. Она позволяет осмотреть начальные отделы двенадцатиперстной кишки;
Подробнее об эзофагогастродуоденофиброскопии можно узнать здесь
- капсульную эндоскопию. Пациент проглатывает миниатюрную капсулу с видеокамерой, которая делает снимки на своём пути своего следования по кишечнику. Из недостатков: камерой нельзя управлять, линза может запачкаться слизью, в связи с чем может страдать качество получаемых снимков и снижаться информативность;
- рентгенологическое исследование с барием. У этого метода невысокая информативность.
- Недавно в вашей клинике появилась новая услуга – КТ-энтерография. Что это за метод?
Это современный метод диагностики тонкого кишечника с помощью компьютерной томографии. При этом получаются послойные изображения этого органа на фоне его наполнения специальным раствором, который пациент выпивает уже в клинике, перед процедурой. Вещество, входящее в состав препарата, удерживает воду из раствора в просвете тонкого кишечника, не давая ей всасываться.
Метод позволяет оценить состояние стенки кишечника, внутрипросветные изменения, ответить на большинство диагностических вопросов.
- Метод колоноскопии, несмотря на его эффективность, вызывает у пациентов определённую тревожность и это объяснимо – процедура хотя и необходима, но малоприятна. Проведение КТ-энтерографии обходится без болезненных ощущений?
Может быть небольшой дискомфорт, спазмы в животе (при их появлении доктор даст пациенту спазмолитик). Это связано с приёмом препарата.
В целом процедура безболезненна и неинвазивна (в организм не вводится трубок и т.п.).
Будучи применённой по показаниям, КТ-энтерография
является ценным методом диагностики и даёт доктору
полезную информацию о состоянии тонкого кишечника
- Подозрения на какие состояния или заболевания являются поводом для назначения данного вида диагностики?
Прежде всего она выполняется при подозрении на наличие опухоли тонкого кишечника, болезни Крона. Также она может проводиться для диагностики целиакии.
- Для того, чтобы у наших читателей не возникло иллюзии о непогрешимости данного метода диагностики, расскажите, когда КТ-энтерография малоинформативна?
Сказать, что она малоинформативна, нельзя. Будучи применённой по показаниям, она даёт доктору полезную информацию о состоянии тонкого кишечника. Однако, например, взять биопсию (в данном случае - фрагмент слизистой оболочки тонкой кишки) невозможно. Т.е. мы можем увидеть опухоль, но сказать конкретнее, какая она, без биопсии не получится.
- Помимо КТ-исследования тонкого кишечника существует ещё и МРТ кишечника. Чем отличаются эти два метода диагностики?
На самом деле они очень схожи. В целом можно сказать, что МРТ показывает те же изменения, что и КТ.
Хотите узнать подробнее об МРТ кишечника? Читайте нашу статью
Вместе с тем при магнитно-резонансной томографии процедура гораздо продолжительнее (35-40 минут против, в среднем, 5-ти минут при КТ). Кроме того, при МРТ несколько ниже информативная ценность (в частности, это связано с тем, что кишечник в норме сокращается).
Так как при КТ внутривенно вводится контрастное вещество, мы получаем дополнительную информацию о паренхиматозных органах, сосудах кишечника (последние не получится оценить при МРТ - например, их изменения при атеросклерозе). Контраст в стандартный протокол МРТ кишечника не входит - его используют, в частности, если есть непонятные моменты.
- В чём вы, как врач, видите пользу КТ-энтерографии для пациента?
В том, что этот метод позволяет ответить на большинство вопросов, связанных с тонким кишечником.
За 1-2 суток до КТ-энтерографии нужно
придерживаться безшлаковой диеты
- У любого метода есть ограничения. Наверняка и КТ-энтерография не является исключением. Расскажите, пожалуйста, когда это исследование проводить нельзя?
Оно не выполняется пациентам с тонкокишечной непроходимостью, с почечной недостаточностью, больным в тяжёлом состоянии, беременным.
- Как правильно подготовиться к диагностике тонкого кишечника методом КТ-энтерографии?
За 1, в идеале 2 суток до исследования нужно придерживаться безшлаковой диеты.
Если человек записан на исследование утром, то один из вариантов подготовки за сутки до процедуры может быть таким:
- завтрак - как обычно;
- обед - прозрачный бульон;
- ужин - стакан киселя. Последний приём - за 5-6 (лучше 10-12) часов перед процедурой. Воду пить можно, в том числе и с утра перед поездкой на исследование.
Уже находясь в клинике, пациент выпивает раствор с препаратом по схеме согласно указаниям доктора, проводящего исследование, и проходит процедуру.
- Врач какой специальности направляет пациента на прохождение КТ-энтерографии?
Чаще всего это хирурги и гастроэнтерологи, а также терапевты. Изредка - гематологи (в частности, для поиска возможной причины анемии).
Строков Роман Александрович
Выпускник Ташкентской государственной медицинской академии 2011 года, специальность «Лечебное дело».
С 2011 по 2012 год проходил интернатуру по специальности «Рентгенология» на базе Курского государственного медицинского университета.
В настоящее время - исполняющий обязанности заместителя главного врача по лучевой диагностике в «Клиника Эксперт» Курск. Принимает по адресу: ул. Карла Либкнехта, д. 7.
Другие статьи по теме
Компьютерная томография костей черепа – исследование довольно распространённое. Однако при некоторых болезнях. КТ височных костей: когда бывает нужно это исследование?
Когда необходима КТ головного мозга? Как её проводят? Насколько безопасно такое исследование? Не только МРТ. Что покажет КТ головного мозга?
Доктор направил вас на МСКТ для определения количества кальция в артериях сердца. МСКТ для определения коронарного кальция: что это за исследование?
Диагностика нейроэнтерической кисты (НЭК) по КТ, МРТ
а) Терминология:
1. Сокращения:
• Нейроэнтерическая киста (НЭК)
2. Синонимы:
• Нейроэпителиальная, энтерогенная, энтерическая киста 3. Определение:
• Редкая доброкачественная врожденная энтодермальная киста ЦНС
б) Визуализация:
1. Общие характеристики нейроэнтерической кисты:
• Лучший диагностический критерий:
о Не накапливающее контрастное вещество объемное образование продолговатой формы слегка гиперинтенсивного на Т1-/Т2-ВИ сигнала, расположенное спереди от продолговатого мозга
• Локализация:
о Чаще располагается в спинном мозге, а не в головном (3:1)
о 70-75% всех внутричерепных НЭК обнаруживаются в задней черепной ямке:
- >95% имеют внемозговую локализацию
- Располагаются кпереди/латерально по отношению к понто-медуллярному переходу
- 70% распространяется на срединную линию
о 25-30% имеют супратенториальную локализацию:
- Супраселлярная, четверохолмная цистерны
- Большие полушария (наиболее часто лобные области)
• Размеры:
о При локализации в задней черепной ямке < 2 см; при супратенториальной локализации часто крупные размеры
• Морфология:
о Ровные стенки, дольчатая структура, хорошая отграниченность от окружающих структур
2. КТ признаки нейроэнтерической кисты:
• Бесконтрастная КТ:
о НЭК гипо-/изо-/гиперденсны, Са++ или кровоизлияния отсутствуют
о Изменения со стороны костных структур обычно отсутствуют
• КТ с контрастированием:
о Контрастирование отсутствует
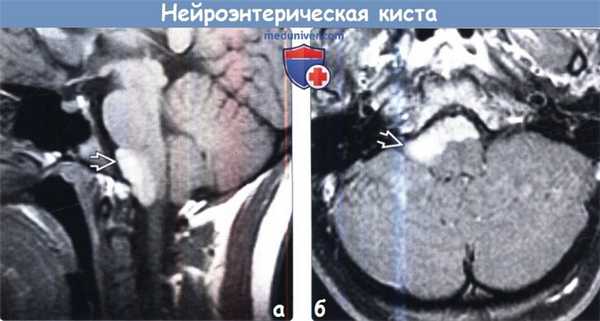
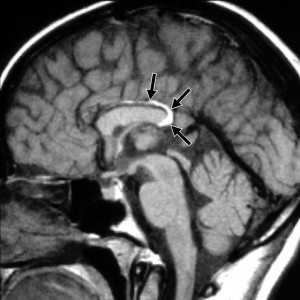
(а) МРТ, Т1-ВИ, сагиттальный срез: визуализируется типичная нейроэнтерическая киста в виде хорошо очерченного гиперинтенсивного объемного образования овоидной формы, локализующегося парамедианно кпереди от понтомедуллярного перехода.
(б) МРТ, Т1-ВИ, режим подавления сигнала от жира, аксиальный срез: у этого же пациента определяется, что объемное образование распространяется в нижнелатеральном направлении кпереди от нижних отделов продолговатого мозга. Центральные отделы объемного образования слегка смещены от срединной линии, что типично для нейроэнтерической кисты задней черепной ямки.
3. МРТ признаки нейроэнтерической кисты:
• Т1-ВИ:
о Практически всегда изо-/гиперинтенсивный по отношению к СМЖ сигнал
• Т2-ВИ:
о 90% НЭК имеют гиперинтенсивный, 10%-гипоинтенсивный по отношению к СМЖ сигнал
• FLAIR:
о Гиперинтенсивный по отношению к СМЖ сигнал
• ДВИ:
о Обычно ограничение диффузии отсутствует, но возможно его выявление в небольшой степени
• Постконтрастные Т1-ВИ:
о Обычно контрастирование отсутствует; иногда слабоинтенсивное ободковое контрастное усиление
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с получением постконтрастных Т1-ВИ, FLAIR-изображений, ДВИ
б) Дифференциальная диагностика нейроэнтерической кисты:
1. Эпидермоидная киста:
• «Белая» эпидермоидная киста (редко) имеет гиперинтенсивный на Т1-ВИ сигнал
• Обычно на ДВИ наблюдается ограничение диффузии
2. Дермоидная киста:
• Как жир; часто Са++
3. Арахноидальная киста:
• Ликворная интенсивность сигнала на всех последовательностях
4. Шваннома:
• Интенсивное контрастирование; обычно внесрединная локализация
5. Другие энтодермальные кисты:
• Киста кармана Ратке, коллоидная киста
• Исключаются по локализации
6. Ecchordosis Physaliphora:
• Остаток хорды
• Часто вовлекается скат черепа
г) Патология:
1. Общие характеристики нейроэнтерической кисты:
• Этиология:
о Врожденная энтодермальная киста
о Вероятно, возникает из персистирующего нейроэнтерического канала
2. Макроскопические и хирургические особенности:
• Прозрачная округлая/дольчатая киста с тонкими ровными стенками
• Содержимое варьирует от прозрачной бесцветной жидкости (например, СМЖ) до более мутного и вязкого/мукоидного содержимого
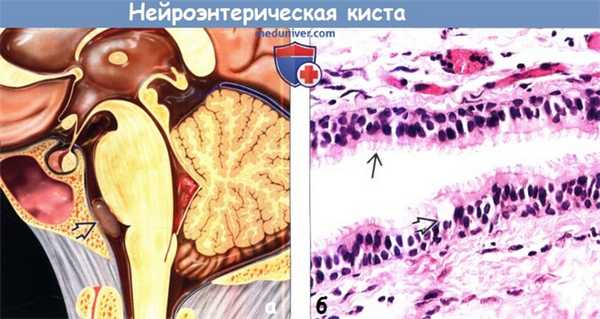
(а) На рисунке сагиттального среза показана классическая нейроэнтерическая киста (НЭК). Внутричерепные НЭК чаще всего обнаруживаются вблизи средней линии, кпереди от ствола головного мозга.
(б) Нейроэнтерические (эндодермальные) кисты в основном выстланы многорядным призматическим эпителием с большим количеством реснитчатых клеток. Отмечается вариабельное число муцин-секретируемых бокаловидных клеток.
д) Клиническая картина:
1. Проявления нейроэнтерической кисты:
• Наиболее частые признаки/симптомы:
о Головной мозг = бессимптомное течение или головная боль
3. Течение и прогноз:
• Могут быть стабильными в течение многих лет или характеризоваться очень медленным ростом
4. Лечение:
• Наблюдение или хирургическое удаление
е) Диагностическая памятка. Обратите внимание:
• Гиперденсное/гиперинтенсивное по отношению к СМЖ объемное образование, расположенное кпереди от ствола головного мозга, может являться нейроэнтерической кистой
ж) Список литературы:
- 1. Medhi G et al: Т1 Hyperintense Prepontine Mass with Restricted Diffusion-A White Epidermoid ora Neuroenteric Cyst? J Neuroimaging. ePub, 2015
- Mathon B et al: Intracranial neurenteric cyst mimicking prepontine subarachnoid hemorrhage. Rev Neurol (Paris). 170(4):301 —2, 2014
- Roder C et al: Neurenteric cysts of the cerebellopontine angle. J Neurol Surg A Cent Eur Neurosurg. 74 Suppl 1:e36-40, 2013
- Gauden AJ et al: Intracranial neuroenteric cysts: a concise review including an illustrative patient. J Clin Neurosci. 19(3):352—9, 2012
- Little MW et al: Neurenteric cyst of the anterior cranial fossa: case report and literature review. Acta Neurochir (Wien). 153(7):1519—25, 2011
- Preece MT et al: Intracranial neurenteric cysts: imaging and pathology spectrum. AJNR Am J Neuroradiol. 27(6):121 1-6, 2006
Редактор: Искандер Милевски. Дата публикации: 10.4.2019
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лучевая диагностика нейроэнтеральной кисты
а) Терминология:
1. Синонимы:
• Позвоночная энтерогенная киста, позвоночная энтеральная киста, дорзальная позвоночная энтеральная киста
2. Определения:
• Внутриканальная киста позвоночника, выстланная кишечной слизистой оболочкой
1. Общие характеристики нейроэнтеральной кисты:
• Наиболее значимый диагностический признак:
о Внутриканальная киста + аномалии развития позвоночника (сохраняющийся канал Ковалевского, аномалии сегментации и слияния)
• Локализация:
о Грудной отдел (42%) > шейный отдел (32%) >> поясничный отдел, внутричерепные/базилярные цистерны (редко)
• Размеры:
о Варьируют от небольших от значительных
• Морфология:
о Внутриканальная или гантелеобразной формы абдоминальная или медиастинальная энтеральная/позвоночная киста; вентральная локализация > дорзальная локализация, экстрамедуллярная (80-85%) > интрамедуллярная (10-15%), срединная > парамедианная
2. Рентгенологические данные:
• Рентгенография:
о Расширение спинномозгового канала, увеличение межпедикулярного интервала
о ± аномалии сегментации/слияния позвонков, срединный округлый дефект позвонка (канал Ковалевского)
3. КТ признаки нейроэнтеральной кисты:
• КТ с КУ:
о Гиподенсная внутриканальная киста, минимально либо вообще не накапливающая контраст
• Костная КТ:
о Фокальное расширение спинномозгового канала, увеличение межпедикулярного интервала
о Аномалии развития позвонков «50%, обычно у пациентов детского возраста): расщелины позвонков, «позвонки-бабочки», аномалии сегментации
4. МРТ:
• Т1-ВИ:
о Четко отграниченное заполненное жидкостью образование ± аномалии развития позвонков:
- Изо- → гиперинтенсивное (по отношению к СМЖ) в зависимости от преобладания в содержимом белкового/слизистого компонента
• Т2-ВИ:
о Четко отграниченное заполненное жидкостью кистозное образование:
- Гипо- → изоинтенсивное (по отношению к СМЖ) в зависимости от преобладания в содержимом белкового/слизистого компонента
о ± миелошизис спинного мозга, фокальная атрофия спинного мозга
• Т1-ВИ с КУ:
о Умеренное краевое усиление или отсутствие усиления сигнала
5. Ультразвуковые данные:
• Монохромное УЗИ:
о Гипоэхогенная внутриканальная киста
6. Несосудистые рентгенологические исследования:
• Миелография:
о Фокальное расширение спинномозгового канала, заполненный контрастом дефект:
- Инвагинирующая киста может напоминать собой интрамедуллярное образование
7. Радиоизотопное исследование:
• Усиление захвата 99m Тс (слизистая кишечника) позволяет подтвердить диагноз
8. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Многоплоскостные Т1 -ВИ, Т2-ВИ с целью диагностики аномалий позвоночника, компрессии спинного мозга, оценки взаимоотношений кисты с окружающими образованиями
о Костная КТ/3D-реконструкция для оценки костных аномалий и предоперационного планирования
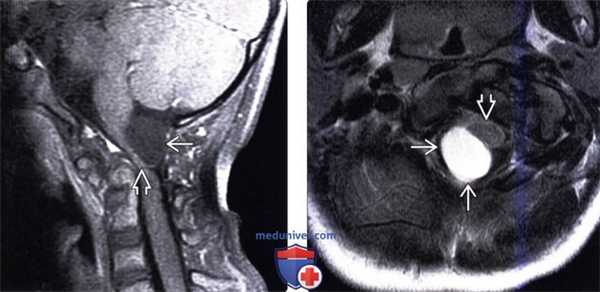
(Слева) Т1 -ВИ, сагиттальная проекция, FS+КУ: не накапливающее контраст экстрадуральное кистозное образование в области КВС, являющееся причиной компрессии соседнего участка спинного мозга. Обратите также внимание на имеющиеся признаки врожденной аномалии КВС.
(Справа) Это аксиальное Т2-ВИ подтверждает диагноз нейроэнтеральной кисты, выполняющей задне-боковой отдел спинномозгового канала и смещающей шейный отдел спинного мозга ЕЕ вперед и влево.
в) Дифференциальная диагностика:
1. Арахноидальная киста:
• Плотность/интенсивность сигнала соответствует СМЖ во всех режимах исследования
• Дорзальная > вентральная часть спинномозгового канала
• С аномалиями развития позвоночника сочетается нечасто
2. Эпидермоидные кисты:
• Локализация в области КВС встречается нечасто
• Чаще всего локализуются в области конуса спинного мозга/конского хвоста
• ± эпителиальный ход, фиксированный спинной мозг, кожное втяжение
3. Переднее грудное менингоцеле:
• Располагается вентрально, имеет гантелеобразную форму, является продолжением дурального мешка
• Сопровождается наличием вентрального костного дефекта
2. Стадирование, степени и классификация:
• Классификация Всемирной организации здравоохранения (ВОЗ): другие врожденные опухоли и опухолеподобные образования
• Исходя из гистологического строения подразделяются на три типа (Wilkins и Odum):
о Тип А: выстилка образована однослойным или псевдомногослойным эпителием, напоминающим эпителий дыхательных путей (17%), либо кишечным эпителием (50%), либо тем и другим (33%)
о Тип В: тип А + слизистые или серозные железы, гладкомышечная соединительная ткань, лимфоидная и нервная ткань
о Тип С: тип А + эпендимальные клетки или другие глиальные элементы
3. Макроскопические и хирургические особенности:
• Одиночная с ровными стенками однокамерная (реже-многокамерная) киста, содержащая прозрачную или насыщенную белком жидкость (в последнем случае - молочного, кремового, желтоватого или ксантохромного цвета):
о Четко определяется связь кисты со спинным мозгом, позвонками или с тем и другими
о Дорзальный позвоночный энтеральный ход проходит через выстланный хрящевой тканью канал в уменьшенном в размерах диспластичном теле позвонка —канал Ковалевского
4. Микроскопия:
• Тонкостенная киста, выстланная простым, псевдомногослойным, многослойным кубовидным или цилиндрическим эпителием ± реснитчатый эпителий, бокаловидные клетки
• С точки зрения ультраструктуры аналогична кисте кармана Ратке головного мозга и коллоидной кисте
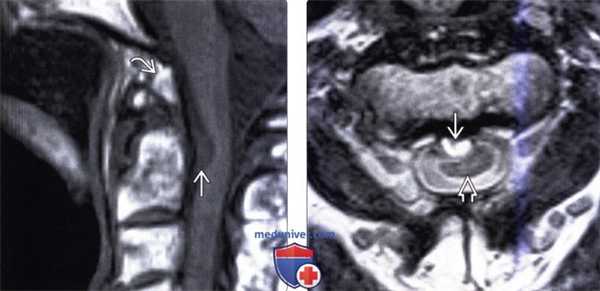
(Слева) Т1-ВИ, сагиттальная проекция (синдром Клиппеля-Фейля): небольшая вентральная интрадуральная экстрамедуллярная нейроэнтеральная киста, сдавливающая вентральную часть спинного мозга. Также на этом изображении видна зубовидная кость.
(Справа) На аксиальном Т2-ВИ у пациента с синдромом Клиппеля-Фейля выявлена небольшая гиперинтенсивная экстрамедуллярная нейроэнтеральная киста, деформирующая и смещающая кзади шейный отдел спинного мозга.
д) Клинические особенности:
1. Клиническая картина нейроэнтеральной кисты:
• Наиболее распространенные симптомы/признаки:
о Боль в шее/корешковая боль
о Прогрессирующий тетрапарез/парестезии
о Нарушение походки
о Менингит:
- Молларе → высвобождение содержимого кисты в СМЖ
- Бактериальный → вызванный кишечной микрофлорой
• Другие симптомы/признаки:
о Хроническая лихорадка и миелопатия вследствие секреции фактора некроза опухоли а (обычно в младенческом возрасте)
о Врожденные зеркальные движения кистей (очень редко, наблюдается при сочетании с диастематомиелией)
• Внешний вид пациента:
о Дети попадают в поле зрения врачей в первую очередь в связи с наличием у них кожных стигм и симптомов дизрафии позвоночника
о Взрослые обращаются за помощью с болевым синдромом, клиникой миелолатии
2. Демография:
• Возраст:
о 2-е → 4-е десятилетие жизни (диапазон: восемь дней → 72 года):
- Кисты в сочетании с другими мальформациями манифестируют раньше, чем изолированные кисты
• Пол:
о М: Ж = 2-3: 1-2
• Эпидемиология:
о Редко: 0,3-0,5% «опухолей» позвоночника
3. Течение заболевания и прогноз:
• В некоторых случаях течение бессимптомное → диагноз ставится на аутопсии
• В большинстве случаев отмечается развитие прогрессирующего неврологического дефицита
• После хирургической резекции у многих пациентов отмечается значительное купирование симптоматики
4. Лечение нейроэнтеральной кисты:
• Главной целью лечения является радикальное иссечение кисты:
о Если радикальная резекция невозможна, выполняется дренирование или частичная резекция
о Субтотальная резекция → рецидив
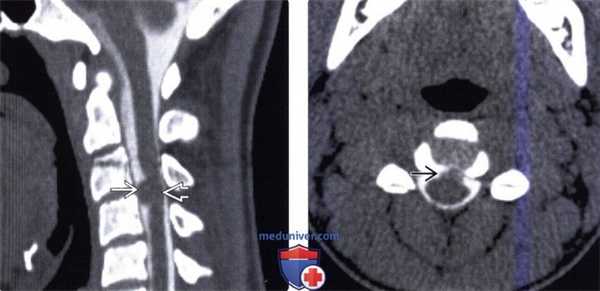
(Слева) На сагиттальном КТ-срезе после введения контраста определяется вентральное интрадуральное объемное образование В на уровне СЗ-С4, умеренно сдавливающее спинной мозг.
(Справа) На аксиальном КТ-срезе после интратекального введения контраста определяется вентральное интрадуральное объемное образование, представляющее собой нейроэнтеральную кисту. Признаков аномалий сегментации позвонков не видно.
е) Диагностическая памятка:
1. Следует учесть:
• Течение и прогноз заболевания определяется степенью компрессии спинного мозга, размерами кисты и тяжестью имеющихся сочетанных аномалий
2. Советы по интерпретации изображений:
• Внешний вид кисты на диагностических изображения отражает ее состав
• Прицельно ищите аналогичные кистозные образования средостения и брюшной полости, соединяющие их фистулы, другие аномалии развития позвоночника
Список сокращений:
ВЧГ — внутричерепная гипертензия
ЗНМА — задняя нижняя мозжечковая артерия
КТ — компьютерная томография
МРТ — магнитно-резонансная томография
НЭК — нейроэнтерическая киста
СКТ — спиральная компьютерная томография
Нейроэнтерическая киста (НЭК) представляет собой порок развития эмбриона, возникающий в результате персистирования нейроэнтерического канала, соединяющего эмбриональную кишку и развивающуюся невральную трубку. В результате незаращения канала формируется кистозная полость, стенка которой выстлана кубическим или цилиндрическим эпителием и содержит муцинпродуцирующие клетки [1].
Впервые эта патология описана Kubie в 1928 г., а затем Puuseep в 1934 г. и в настоящее время имеет несколько синонимов: энтерогенная киста, кишечная киста, киста энтодермального синуса, тератоматозная киста, интестиома, архэнтерическая киста [2]. По данным M. Greenberg [5], НЭК наиболее часто выявляются в первой декаде жизни человека, однако могут диагностироваться в любом возрасте и с одинаковой частотой встречаются у женщин и мужчин [3—5]. НЭК составляют менее 1% всех объемных образований спинномозгового канала и чаще локализуются на верхнегрудном и шейном уровнях. В мировой литературе, по данным A. Osborn [3, 4], в 2004 г. описано только 35 случаев интракраниаль-ной локализации, а в издании 2010 г. — уже 75 случаев. Интракраниальные НЭК располагаются преимущественно на вентральной поверхности ствола головного мозга (препонтинные, премедуллярные), однако возможно их наличие в мостомозжечковом углу, большой затылочной цистерне [1, 2, 6].
У новорожденных и детей младшего возраста при них могут иметь место сердечно-легочные нарушения, как следствие, расположения кист на грудном уровне спинного мозга или сдавления шейного отдела спинного мозга. У детей старшего возраста и взрослых клиническими проявлениями чаще всего являются боль или миелопатия в результате интраспинального образования. Наиболее частый симптом у пациентов с НЭК препонтинной или премедуллярной локализации — боль в затылочно-шейной области, приводящая к ограничению подвижности головы. При прорыве капсулы НЭК и формировании фистулы между полостью кисты и субарахноидальным пространством возможно развитие менингитов [3—5].
Нейрорентгенологическая картина
По данным МРТ, НЭК представляются хорошо ограниченными округлыми образованиями, сигнал от которых не меняется после введения парамагнетика (рис. 1). Рис. 1. НЭК с солидным компонентом в режиме FIESTA (наблюдение № 5). В режиме Т1 они изоинтенсивны или гиперинтенсивны (рис. 2), Рис. 2. Сагиттальный и фронтальный срезы МРТ в режиме Т1: киста изоинтенсивна ликвору (наблюдение № 5). в Т2 — гиперинтенсивны (рис. 3), Рис. 3. Аксиальные срезы МРТ головного мозга в режиме Т2: киста изоинтенсивна ликвору (наблюдение № 5). во FLAIR — гиперинтенсивны (рис. 4). Рис. 4. МРТ головного мозга до операции: определяется премедуллярное объемное образование, содержимое которого гиперинтенсивно ликвору в режиме Т2, гиперинтенсивно ликвору в режиме Т1, изоинтенсивно в режиме FLAIR, ствол головного мозга деформирован в переднезаднем направлении (наблюдение № 4). На К.Т. гиподенсны или изоденсны, не накапливают контрастное вещество (рис. 5). Рис. 5. КТ головного мозга до операции: премедуллярное новообразование изоинтенсивно ликвору (верхние снимки), в режиме перфузии выявляется отсутствие кровотока в нем (нижние снимки) (наблюдение № 7). В месте прилегания НЭК к стволу головного мозга возможно обнаружение солидного компонента, представленного секретирующим эпителием желудочно-кишечного тракта [1—4, 7, 8].
Дифференциальный диагноз НЭК следует проводить с эпидермоидными, дермоидными, арахноидальными и коллоидными кистами, кистами кармана Ратке, кистозными невриномами слухового нерва [1—4].
Кисты, вызывающие симптоматику, подлежат оперативному лечению, и целью операции является опорожнение кисты и, по возможности, тотальное иссечение ее стенок [3, 4, 6, 9]. Удаление кист на вентральной поверхности ствола головного мозга осуществляется через боковой расширенный доступ [6, 9]. В одной из самых больших хирургических серий пациентов с интракраниальными НЭК, насчитывающей только 7 пациентов, опорожнение и тотальное удаление стенок кисты удалось осуществить в 3 (42,8%) случаях. При этом у 4 (57,1%) пациентов в послеоперационном периоде отмечался асептический менингит, летальных исходов не отмечено [9].
В другой хирургической серии из 6 пациентов кисты располагались в III желудочке, мостомозжечковом углу, препонтинной, премедуллярной арахноидальных цистернах [10]. Тотальное удаление было выполнено в 4 случаях. Послеоперационные осложнения, такие как асептический менингит, парез отводящего нерва, псевдоменингоцеле, развились у 3 пациентов [6].
Описанные в литературе послеоперационные осложнения включают осложнения, связанные с хирургическим доступом (ликворея, подкожное скопление ликвора, псевдоменингоцеле), нарастание неврологического дефицита и асептический менингит. Таким образом, состав послеоперационных осложнений НЭК схож с таковыми при эпидермоидных и дермоидных кистах, в частности, возможно развитие асептического менингита и вследствие этого нарастание неврологических симптомов [6, 9].
Прогноз расценивается как благоприятный. Тотальное удаление НЭК исключает риск ее рецидива, но даже неполное иссечение стенок кисты также не приводит к восстановлению прежнего (предоперационный) ее объема [6—9].
Анализ серии пациентов
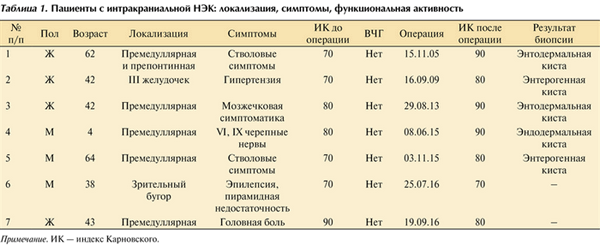
С 2000 по 2015 г. в НМИЦН им. акад. Н.Н. Бурденко прооперированы 7 пациентов (из них 4 женщины и 3 мужчины) с НЭК интракраниального расположения (табл. 1). Таблица 1. Пациенты с интракраниальной НЭК: локализация, симптомы, функциональная активность Примечание. ИК — индекс Карновского. В 5 случаях НЭК располагалась в премедуллярной цистерне, в 1 случае — в III желудочке, в 1 случае — в зрительном бугре. Возраст пациентов варьировал от 4 до 62 лет. Длительность проявления симптомов колебалась от 6 мес до 39 лет. Клинические проявления заболевания определялись локализацией НЭК. У пациентов с премедуллярно расположенными НЭК (пациенты № 1—5, 7) чаще отмечались болевой синдром в шейно-затылочной области, легкие нарушения статики и походки (пациенты № 1, 3), на которые они особого внимания не обращали. У ребенка 4 лет НЭК стала причиной развития бульбарных нарушений: нарушение глотания, осиплость голоса (пациент № 4). У больной с расположением кисты в III желудочке причиной для обследования и последующей операции была гидроцефальная симптоматика (пациент № 2). НЭК, локализованная в зрительном бугре, была причиной эпилептических приступов и пирамидной недостаточности в виде контралатерального гемипареза (пациент № 6). Функциональное состояние оценивалось по шкале Карновского и характеризовалось достаточно высоким уровнем функциональной активности до операции — от 70 до 90 баллов.
Данные нейровизуализации в нашей серии наблюдений суммированы в табл. 2. Таблица 2. Сравнительная характеристика нейровизуализационных данных Примечание. * — режим МРТ головного мозга Т1 с усилением сигнала парамагнетиком. ** — КТ головного мозга с контрастным веществом (КВ). Так, по данным МРТ головного мозга, образование в режиме Т1 изоинтенсивно или гиперинтенсивно ликвору (см. рис. 2), в Т2 гиперинтенсивно ликвору (см. рис. 3, 4, 6), в режиме FLAIR гиперинтенсивно ликвору (см. рис. 4), при внутривенном введении парамагнетика сигнал от него не усиливается (см. рис. 6). Рис. 6. МРТ головного мозга до операции: в режиме FLAIR премедуллярная киста гиперинтенсивна ликвору, в режиме Т2 гиперинтенсивна ликвору, в режиме Т1 с контрастом гиперинтенсивна ликвору, сигнал от нее не усилился после введения парамагнетика (наблюдение № 7). Следует отметить, что лучшим режимом МРТ, на котором визуализируются стенки кисты и солидный компонент (если он присутствует), является FIESTA (см. рис. 1).
На КТ головного мозга образование гиподенсно (см. рис. 5) или изоденсно ткани головного мозга, накопления контрастного вещества не отмечается, в режиме СКТ-перфузии кровотока по кисте не определяется (см. рис. 5).
Сроки катамнеза колебались от 1 до 130 мес.
В послеоперационном периоде у всех пациентов отмечался регресс симптомов. У пациентки с НЭК III желудочка после операции развилось галлюцинаторно-бредовое расстройство, которое спустя несколько дней регрессировало.
Описание клинического случая
Пациентка Ф., 43 года (наблюдение № 7). На протяжении 2 мес отмечала усиление беспокоящей ранее головной боли, которая приобрела постоянный характер и на момент госпитализации усиливалась в горизонтальном положении. Боль купировалась приемом пероральных анальгетиков. Помимо этого, пациентка отметила появление головокружений.
При обследовании в клинической картине заболевания выявлялся только болевой синдром в шейно-затылочной области и эпизодические головокружения. Очаговой неврологической, нейроофтальмологической и отоневрологической симптоматики не обнаружено.
По данным МРТ головного мозга, на уровне краниовертебрального перехода вдоль вентральной поверхности ствола по средней линии выявлялось округлое неправильной формы кистозное объемное новообразование с четкими контурами. Киста гипер-интенсивна ликвору в Т1, изоинтенсивна в Т2. Стенка образования и ее содержимое не усиливают сигнал после введения парамагнетика, ствол мозга компримирован и деформирован в переднезаднем направлении, размер новообразования составлял 26×29×17 мм (см. рис. 6).
Учитывая клинико-рентгенологическую картину заболевания, было заподозрено доброкачественное, длительно существующее объемное образование.
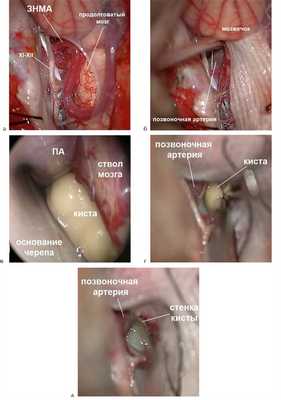
В положении пациентки на операционном столе «полусидя» была выполнена стандартная срединная субокципитальная краниоэктомия. Твердая мозговая оболочка была умеренно напряжена, она рассечена полукружным разрезом основанием влево (для подхода к кисте выбрана левая сторона по причине незначительной латерализации). Была вскрыта большая затылочная цистерна (рис. 7, а). Рис. 7. Этапы удаления НЭК (наблюдение № 7). Описание в тексте.
Осуществлен доступ к вентральной поверхности ствола между стволом мозга, корешками XI—XII черепных нервов, петлей ЗНМА и множеством мелких перфорирующих сосудов (см. рис. 7, б). При помощи эндоскопа с углом обзора 30° под продолговатым мозгом обнаружено новообразование бело-желтого цвета. Слева оно граничило с позвоночной артерией, ствол мозга был деформирован в переднезаднем направлении (см. рис. 7, в). Капсула была перфорирована анатомическим пинцетом, после чего в рану излилось содержимое вязкоэластичной консистенции, бело-желтого цвета (см. рис. 7, г). Оно было аспирировано, а стенки кисты частично иссечены (см. рис. 7, д). Оставленные стенки новообразования плотно сращены с окружающими нейроваскулярными структурами. Учитывая врожденный характер заболевания, его тотальное удаление не производилось. Выполнена пластика твердой мозговой оболочки фрагментом забранного по ходу доступа апоневроза.
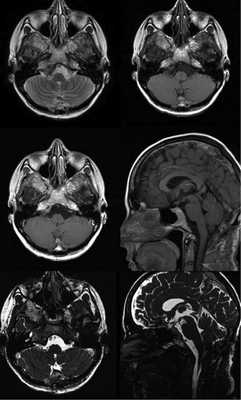
Результат гистологического исследования: материал представлен тонкими пластинчатыми фрагментами нежноволокнистой соединительной ткани, частично выстланной призматическим эпителием, что соответствует стенке энтерогенной кисты. Послеоперационный период протекал без осложнений, рана зажила первичным натяжением. По контрольной МРТ головного мозга, выполненной через 1 год после операции, признаков нейроэнтерической кисты не выявлено (рис. 8). Рис. 8. МРТ головного мозга через 1 год после операции в режимах Т2, Т1 с контрастным усилением, FIESTA: остатки кисты не определяются (наблюдение № 7).
Результаты
Всем пациентам было проведено хирургическое удаление объемного процесса. Выбор оперативного доступа определялся локализацией кисты, а также необходимостью создания дополнительных резервных пространств на уровне краниовертебрального перехода. У 4 из 5 пациентов с НЭК премедуллярной локализации оперативное вмешательство осуществлялось через срединный субокципитальный доступ с последующей экспансивной пластикой твердой мозговой оболочки, у 1 — через ретросигмовидный субокципитальный доступ. У пациентов с локализацией НЭК в III желудочке и таламусе операция выполнена транскаллезным доступом. Учитывая врожденный характер заболевания, наличие большого количества сращений между стенкой НЭК и прилегающими нейроваскулярными структурами, тотальное иссечение кисты практически было невозможно и выполнено в нашей серии только у 1 из 7 пациентов.
Врожденный характер заболевания определяет длительность клинических проявлений, они во многом определяются локализацией патологического процесса. После операции на момент выписки имевшаяся ранее симптоматика практически полностью регрессировала у всех пациентов. Болевой синдром в шейно-затылочной области регрессировал не сразу, что было связано с выбранным хирургическим доступом — беспокоили боли в разрезах мягких тканей. Регресс болей наступил спустя 2—3 мес после операции. У всех пациентов дооперационная симптоматика практически полностью регрессировала в течение 6 мес.
В послеоперационном периоде у 1 пациента (пациент № 2, НЭК III желудочка) отмечалось галлюцинаторно-бредовое расстройство, которое в течение нескольких дней регрессировало.
У пациента № 1 спустя 10 лет после операции развилась сообщающаяся гидроцефалия, проявившаяся синдромом Хакима—Адамса и потребовавшая имплантации вентрикулоперитонеального шунта. Сроки катамнеза колебались от 1 до 130 мес. Следует отметить, что все пациенты вернулись к обыденному уровню функциональной активности, сохранили дееспособность и трудоспособность.
НЭК интракраниальной локализации является пороком развития центральной нервной системы с крайне низкой частотой встречаемости, а частота оперативных вмешательств по поводу этой патологии еще ниже. В клинической картине наиболее доминирует болевой синдром.
Редкая встречаемость заболевания, отсутствие специфических симптомов делает сложным проведение дифференциального диагноза по клинической картине.
Нейрорентгенологическая симптоматика характерна и диагноз НЭК, по данным МРТ, не представляет сложностей. МРТ позволяет дифференцировать НЭК от других пороков развития центральной нервной системы. Основным и единственным методом лечения НЭК является их удаление.
Согласно данным достаточно небольшого перечня мировых публикаций литературы по этой патологии, целью операции является опорожнение кисты и иссечение ее стенок. Выбор доступа определяется локализацией и характером патологического процесса. Для удаления НЭК премедуллярной локализации используется срединный субокципитальный доступ, реже боковой расширенный доступ (far lateral). НЭК являются врожденным заболеванием, этим объясняются сращения между ее стенками и пиальной оболочкой мозга. В такой ситуации часто невозможно полное иссечение стенок НЭК. Кроме того, иссечение может приводить к интраоперационной травме мозгового вещества. В то же время опорожнение НЭК не представляет для хирурга больших трудностей, так как консистенция содержимого кист (муцина) позволяет сделать это при помощи вакуумного аспиратора. Выбор доступа в нашем наблюдении № 7 был продиктован данными литературы по этой патологии. Из литературных источников следовало, что цель операции — опорожнение кисты и, по возможности, тотальное иссечение ее стенок. Таким образом, для НЭК премедуллярной локализации выбран срединный субокципитальный доступ, сочетающий преимущества подхода к структурам ствола и минимальной травматизацией (по сравнению с боковым расширенным доступом) мягких тканей и костных структур, что дает меньшую выраженность болевого синдрома после операции, снижает число осложнений, связанных с хирургическим доступом. Недостаточный обзор при помощи микроскопа был компенсирован применением эндоскопического оборудования, позволившего избежать чрезмерной тракции мозговых структур и быстро визуализировать НЭК на вентральной поверхности ствола. По нашему мнению, удаление объемного образования данной локализации целесообразно дополнять декомпрессией краниовертебрального перехода с пластикой твердой мозговой оболочки для предотвращения повторного хирургического вмешательства в случае рецидива НЭК. После операции за пациентами ведется наблюдение с выполнением контрольных МРТ и неврологических осмотров.
Авторы заявляют об отсутствии конфликта интересов.
Комментарий
Нейроэнтерическая киста (НЭК) — крайне редко встречающийся порок развития, развивающийся в результате неполного отделения нотохорды от примитивной кишки. Обычно они располагаются в верхних отделах спинномозгового канала, однако встречаются НЭК и интракраниальной локализации.
В настоящей работе авторы представили результаты хирургического лечения 7 пациентов с нейроэнтерическими кистами различной локализации. Все они вызывали неврологическую симптоматику, что явилось основанием для их удаления. Большая часть пациентов (4 из 7) были оперированы с использованием срединного субокципитального доступа, что обусловлено их премедуллярной локализацией. Все больные выписаны с хорошим функциональным результатом. Большое количество иллюстраций в статье дает четкое представление о нейрорентгенологической картине НЭК, а также этапах ее хирургического удаления.
Существенных замечаний по работе нет. Работа, несомненно представляет научный и практический интерес и будет полезна как для врачей-нейрохирургов, так и для неврологов, нейрорентгенологов, врачей смежных специальностей.
Кисты головного мозга и их диагностика
МРТ головного мозга. Т2-взвешенная аксиальная томограмма. Арахноидальная киста. Цветовая обработка изображения.
Кисты головного мозга в большинстве своем относятся к аномалиям развития. Некоторые образования, возникшие на почве нарушения развития, имеют сходные с кистами черты.
Эпидермоидные кисты (эпидермоиды) – доброкачественные врождённые образования. Они происходят из эктопических эпидермальных клеток и развиваются в период закрытия, в 3-5 нед. эмбриогенеза, как следствие неполного разделения нейрональной и покровной эктодермы. Частота составляет около 1% от внутричерепных образований. Обычно диагностируются в возрасте 25 – 45 лет. Локализация эпидермоидов может быть любой, но типичная – мосто-мозжечковый угол (третье по частоте образование этой области), предмостовая цистерна, параселлярная область, четверохолмие и желудочковая система, очень редко в полушариях, спинном мозге и интрадиплоидно. Растут они интра- или экстрадурально, экспансивно, медленно, сдавливая ствол мозга, внутричерепные нервы, но не разрушая кость. Иногда захватывают сосуды и нервы. По характеру роста их можно отнести к опухолевидным образованиям. Вокруг эпидермоидов нередко развивается асептическое воспаление, а при разрыве содержимое (жир, кератин) прорывается в ликворные пространства. Клинические проявления зависят от локализации и масс-эффекта.
При МРТ головного мозга картина неспецифическая и зависит от содержимого кисты. Если она не содержит жира, то имеет ликворную интенсивность сигнала . В таком случае эпидермоидная киста трудно отличима от арахноидальной, хотя, как правило, не столь однородная. На МРТ типа FLAIR и диффузионно-взвешенных МРТ изображениях содержимое эпидермоидов светлее ликворного. Жировое содержимое, такие эпидермоиды еще называют холестеатомой, приводит к высокому сигналу на Т1-взвешенных МРТ головного мозга. Видимо, он обусловлен липидами, но не холестеролом. На Т2-взвешенных МРТ головного мозга он менее интенсивен чем ликвор. Контуры эпидермоидов всегда четкие. Холестеатомы составляют всего 3-5% от эпидермоидов. В 15-20% случаев встречается кальцификация по переферии кисты. Редко наблюдается контрастирование стенок.
МРТ головного мозга. Т1-взвешенные корональная и сагиттальная МРТ. Эпидермоидная киста левой височной доли.
Дермоидные кисты встречаются реже эпидермоидных, составляя около 0,3 % от внутричерепных образований. Обычно выявляются в возрасте между 10 и 20 годами. Морфологически от эпидермоидов их отличает наличие эктодермальных элементов – волосяных фолликулов, потовых желёз и т.д. Типично они расположены по средней линии (в отличие от эпидермоидов, которые чаще внеосевые): в супраселлярной цистерне, субфронтально, вокруг моста и, очень редко парапиниально, периорбитально, в IV желудочке, в области конского хвоста и интрадиплоидно. От эпидермоидных кист на МРТ головного мозга их отличает только выраженная неоднородность структуры, кроме того, они всегда яркие на Т1-взвешенных МРТ головного мозга за счёт большого содержания липидов. При разрыве и прорыве в субарахноидальное пространство в нём появляется уровень, на Т1-взвешенных МРТ головного мозга светлый жир плавает на ликворе.
Липома представляет собой скопление в субарахноидальном пространстве зачаточных жировых клеток с примесью коллагена. Происходят липомы из остатков примитивной эмбриональной оболочки. Эта мальформация оболочек мозга связана с нарушением дифференцировки мезенхимы на мягкую мозговую оболочку и субарахноидальное пространство. Частота липомы составляет менее 0.5% от внутричерепных образований. Обычно липомы локализуется в мозолистом теле, в межполушарной щели, воронке гипофиза и гипоталамусе, реже вокруг червя мозжечка и пластины четверохолмия и мосто-мозжечковом углу и Липомы мозолистого тела сочетаются с его агенезией и в 60% случаев с распространением на сосудистое сплетение. При МРТ головного мозга липома четко очерчена, без отека вокруг и масс-эффекта, кость не разрушает. Структура образования чаще однородная, жировой интенсивности сигнала – то есть выраженно гиперинтенсивная на Т1-взвешенных МРТ и немного менее интенсивная по отношению к ликвору на Т2-взвешенных МРТ. Иногда встречаются неоднородные липомы с участками низкого сигнала от кальцинатов и сосудов, проходящих ее насквозь. При сомнениях в диагнозе надо выполнить МРТ головного мозга с подавлением жира или можно сделать КТ. На КТ липома всегда резко гиподенсна и может содержать включения кальция.
МРТ головного мозга. Сагиттальная Т1-взвешенная МРТ. Липома мозолистого тела.
Эпендимальные кисты встречаются очень редко. Они представляют собой врождённую отшнуровку внутри желудочков или цистернах . На МРТ головного мозга контур кисты четкий, сигнал ликворной интенсивности или чуть светлее за счет отсутствия пульсации и примеси белка, структура однородная. В отличие от кист прозрачной перегородки она не расщеплена, а смещена.
Арахноидальные кисты представляют собой скопление ликвора между листками расщепленной паутинной оболочки. Арахноидальная киста обычно не сопровождается другими мальформациями. Незначительная часть арахноидальных кист имеет приобретенное происхождение – следствие лептоменингита, операции или кровоизлияния. Частота составляет около 1% от внутричерепных образований. Соотношение полов М:Ж, как 4:1. Типичная локализация – средняя черепная ямка (в области Сильвиевой борозды 50%), межполушарная щель, мосто-мозжечковый угол (11%), за скатом или на уровне четверохолмия (10%), в области червя мозжечка (9%), реже в области межножковой и предмостовой цистерн (3%), а также супраселлярной и хиазмальной цистерн. Ретроцеребеллярная арахноидальная киста довольно часто встречаются за мозжечком и отличима от mega cisterna только по неизменённой задней черепной ямке. Содержимое кисты чисто ликворное, стенки гладкие, чётко очерченные, внутри кисты могут быть перегородки. Мелкие арахноидальные кисты очень трудно увидеть. Меняя ширину окна и его уровень на Т1-взвешенных МРТ изображениях можно заметить, что киста чуть светлее ликвора. Дифференциальная диагностика с эпидермальными кистами лучше осуществляется с помощью МРТ последовательности FLAIR. Эпидермальные кисты становятся яркими, в отличие от гипоинтенсивных арахноидальных.
Нейроглиальные (нейроэпителиальные) кисты – врождённые кисты различной этиологии, локализующиеся в паренхиме мозга или в области сосудистого сплетения желудочков. Обычно округлые, с гладкими стенками. Очень часто такие кисты сочетаются с аномалиями развития: отсутствием прозрачной перегородки и полимикрогирией. При МРТ головного мозга содержимое кист ликворное, иногда с небольшой примесью белка.
Коллоидная киста – это врождённое нейроэпителиальное образование. Коллоидная киста выстлана эпителием и имеет фиброзную капсулу. Она составляют около 1-2% объемных внутричерепных образований. Обычно диагностируются в возрасте между 30 и 50 годами. При МРТ головного мозга видно, что киста всегда расположена в переднее-верхнем отрезке III желудочка между отверстиями Монро. Контур ее четкий, форма округлая, содержимое бывает неоднородное. Размер от 3 мм до 4 см, при больших размерах она закрывает отверстия Монро и вызывает окклюзионную гидроцефалию. Сигнал зависти от примеси белка к ликвору. При наличии белкового мукоидного содержимого киста гиперинтенсивна на Т1-взвешенных МРТ и гипоинтенсивна на Т2-взвешенных МРТ, но встречаются варианты гиперинтенсивные на томограммах обоих типов кольцевидные или смешанные . Контрастирования не наблюдается.
КТ и МРТ головного мозга. Коллоидная киста III желудочка.
Киста кармана Ратке представляет собой редко встречающееся образование из остатков эмбриональной эктодермы (щель Ратке), расположенное между долями гипофиза. Выявляется в любом возрасте, но чаще в 50-60 лет. Клинические проявления связаны с масс-эффектом. При головного мозга выявляется небольшая (3-5 мм) киста с четким контуром, без отека вокруг, однородная по структуре. Сигнал зависит от содержимого. При серозном содержимом сигнал типично жидкостный, при мукоидном киста светлая на Т1-взвешенных МРТ. В редких случаях киста достигает больших размеров и даже выходит за пределы седла. Стенка кисты иногда усиливается при контрастировании.
МРТ головного мозга. Т2-взвешенная корональная МРТ. Киста кармана Ратке.
Пинеальная киста расположена в проекции шишковидной железы. Встречается с частотой 4-11%. Размеры обычно не превышают 1 см, но изредка встречаются больших размеров. В таких случаях она вызывает окклюзионную гидроцефалию. При головного мозга она имеет все признаки кисты с примесью белка в жидкости, то есть немного светлая на Т1-взвешенных. Изредка встречается геморрагическое содержимое. Киста может контрастироваться по периферии.
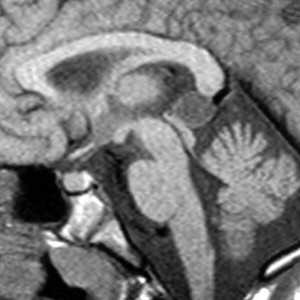
МРТ головного мозга. Сагиттальная Т1-взвешенная МРТ. Пинеальная киста.
Кисты средней линии – киста прозрачной перегородки (cavum septi pellucidi), полость Верге (cavum Vergae) и киста промежуточного паруса (cavum veli interpositi) – являются нормальными структурами головного мозга плода. В течение 6 месяцев после рождения у большинства людей они запустевают, но могут и сохраниться, визуализируясь при этом на МРТ головного мозга. По-видимому, эти полости не имеют клинического значения и относятся к случайным находкам при томографии. Киста прозрачной перегородки (еще называют V желудочком) является медиальной стенкой боковых желудочков и ограничена спереди коленом мозолистого тела, сверху мозолистым телом и сзади столбами свода . Полость Верге представляет собой продолжение кисты прозрачной перегородки кзади и расположена между телами желудочков . Обычно обе кисты сочетаются. Киста промежуточного паруса расположена в крыше III желудочка (tela choroidea), между треугольниками боковых желудочков на уровне отверстий Монро. Она ограничена сверху мозолистым телом, cзади цистерной четверохолмия и снизу III желудочком.
При МРТ в СПб мы обращаем внимание на возможность не только врожденных, но и редких состояний, к которым относятся приобретенные кисты головного мозга, причиной которых могут быть:
- последствия ОНМК
- опухолевые кисты
- паразитарные кисты
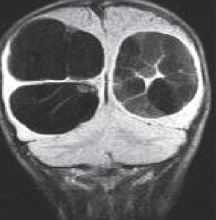
МРТ головного мозга. Корональная Т1-взвешенная МРТ. Многокамерные эхинококковые кисты.
Кисты головного мозга одинаково хорошо видны в высоких полях и низкопольных открытых МРТ. МРТ СПб дает место выбора выполнения МРТ.
Читайте также:
- Кровь при пищевых токсикоинфекциях. Гемограмма при вирусных кишечных инфекциях
- Операция при остром дивертикулите. Принципы операции при остром дивертикулите.
- Симптомы гранулематоза Вегенера носа и его лечение
- Классификация рака желудка. Клиническая классификация рака желудка.
- Рак (аденокарцинома) тонкой кишки - диагностика
