Консервативная терапия острой артериальной непроходимости. Неоперативное лечение тромбоза
Добавил пользователь Alex Обновлено: 28.01.2026
Острая артериальная непроходимость (ОАН) — собирательное понятие, которое включает эмболию, тромбоз и спазм артерий. Термин "острая артериальная непроходимость" как объединяющий образ прочно укоренился в практической медицине, поскольку, несмотря на различные причинные факторы и особенности клинического течения, он всегда проявляется острым ишемическим синдромом, связанным с внезапным прекращением или значительным ухудшением
артериального кровотока в конечности и вызывающим потенциальную угрозу ее жизнеспособности.
При этом выраженность острой ишемии и темпы ее прогрессирова-ния могут быть различными и зависят от сочетания многих факторов, начиная от первопричины, ее вызвавшей, до различных сопутствующих заболеваний органов и систем. Это состояние не следует смешивать с прогрессированием хронической ишемии, хотя темп этих изменений
(в частности, переход из стадии "перемежающейся хромоты" к ночным болям и далее дистальным некрозам) может быть относительно быстрым и занимать несколько недель или месяцев.
Эмболия — термин, введенный в практику R.Virchov для обозначения ситуации, при которой происходят отрыв тромба от места его первоначального образования, перенос его по сосудистому руслу с током крови и последующей закупоркой артерии.
Острый тромбоз — внезапное острое прекращение артериального кровотока, обусловленное развитием обтурирующего тромба на месте измененной в результате заболевания (тромбангиит, атеросклероз) сосудистой стенки или ее травмы.
Спазм — функциональное состояние, развивающееся в артериях мышечного и смешанного типа в ответ на внешнюю или внутреннюю травму (ушибы, переломы, флебит, ятро-генные повреждения — пункция, катетеризация).
ОАН — одно из наиболее опасных осложнений заболеваний сердца и магистральных сосудов (ревматические пороки сердца, ишемическая болезнь сердца, атеросклероз аорты и крупных артерий). Основными причинами ОАН являются эмболии (до 57 %) и острые тромбозы (до 43 %) [Haimovici Н., 1996]. По данным отечественных и зарубежных хирургов, развитие острой окклюзии аорты и артерий конечностей приводит к гибели 20—30 % и инвалидизации 15— 25 % больных [Савельев B.C., 1987].
Частота ОАН в последние годы имеет тенденцию к увеличению. Данные, полученные госпиталем Форда, показывают увеличение числа поступивших больных с эмболиями в среднем с 23,1 на 100 тыс. поступлений в 1950-1964 гг. до 50,4 на 100 тыс. (в 1960—1979 гг.). Это связано не только с улучшением диагностики и распознавания этой патологии, но, без сомнения, и с ростом числа пожилых пациентов, увеличением про-
должительности жизни больных с кардиальной патологией и более частым применением сердечных и сосудистых эксплантатов, а также увеличением инвазивных методов исследования.
Этиология. В 90—96 % случаев причиной артериальных эмболии являются заболевания сердца, такие как атеросклеротические кардиопа-тии, острый инфаркт миокарда и ревматический порок. Статистика последних лет связывает 60—70 % эмболии с ИБС и ее осложнениями [Fogarty T.Y. et al., 1971; Abbott W.M. et al., 1982]. Примерно в 6—10 % случаев причиной эмболии является острая или хроническая аневризма левого желудочка сердца. При ревматических пороках тромботические массы чаще локализуются в полости левого предсердия, в то время как при атеросклеротической кардиопа-тии источник эмболии — левый желудочек.
Удельный вес ревматических поражений сердца (в основном стенозов митрального клапана) как причины артериальных эмболии стабильно снижается. Изолированное поражение аортального клапана редко осложняется эмболией ввиду редкости возникающей фибрилляции предсердий.
Вне зависимости от основного заболевания мерцательная аритмия имеет место в 60—80 % случаев. С высокой долей вероятности это позволяет говорить о ее значении в формировании и мобилизации сердечных тромбов, что приводит к периферической тромбоэмболии [Abbott W.M. et al., 1982; Freischlag G.A. et al., 1989].
Образование тромба особенно часто происходит в ушке левого предсердия и является вторичным по отношению к возникающему стазу крови в несокращаемом предсердии. При этой локализации стандартная эхокардиография часто недостоверна для выявления тромба. Поэтому отсутствие интракардиального тромба по данным эхокардиографии не позволяет исключить сердце как источник эмболии, т.е. сердечная аритмия является надежным индикатором причины эмболии при острой артериальной непроходимости.
Инфаркт миокарда — следующая
наиболее частая причина артериальной эмболии. Исследование T.Panetta и соавт. (1986) из Далласа (США), основанное на 34-летнем опыте лечения 400 больных, доказало, что причиной артериальной эмболии в 20 % случаев являлся инфаркт миокарда, приводящий к образованию тромба в левом желудочке при передних трансмуральных инфарктах и в области верхушки левого желудочка при субэндокардиальном инфаркте или инфаркте задней стенки.
По данным H.K.Hellerstein (16), пристеночный тромб был найден в 44 % аутопсий больных, умерших от инфаркта миокарда. Однако, несмотря на то что тромб образуется приблизительно у 30 % больных с острым трансмуральным передним инфарктом, эмболия возникает лишь" в 5 % случаев (7, 18).
Darling R.C. и соавт. (1967) из Массачусетского госпиталя приводят данные, что острый инфаркт миокарда был источником артериальной эмболии более чем у половины больных, поступивших без мерцательной аритмии, и обычно развивался в среднем за 14 дней до эмболии.
Перенесенный инфаркт миокарда может быть причиной эмболии и после длительных промежутков времени в связи с образованием зон гипокинезии или желудочковых аневризм. Несмотря на то что тромб находится внутри аневризмы у половины пациентов, эмболия наступает всего в 5 % случаев [Machleder H.I. et al., 1986]. Обычно эмболия возникает в течение 2—6 нед после инфаркта, но может наблюдаться и в более длительные промежутки времени [Levine J.P. et al, 1986].
Искусственные клапаны также являются источниками эмболии, так как образование тромба может происходить вокруг фиксирующего кольца клапанов.
Источниками эмболии могут служить предсердная миксома [Campbell Н.С. et al., 1980; Elliott J.P. et al., 1980] и вегетации на клапанах у
больных с эндокардитами. Частота бактериальных эндокардитов увеличивается в последние годы из-за распространения наркомании среди молодых людей [Galbraith К. et al., 1985]. Поэтому тщательное исследование эмболических масс, включающее макро- и микроскопические методы, и бактериологический анализ необходимы во всех случаях эмболии.
Аневризмы аорты и ее ветвей являются источником эмболии в 3—4 % всех случаев. Наиболее часто происходит эмболизация пристеночным тромбом из аневризм аортоподвздош-ной зоны, бедренной и подколенной артерий. Изъязвленные проксимально расположенные атеросклероти-ческие бляшки также могут являться местом образования тромба и последующей эмболизации [Lapeyre A.S., 1985].
К редким причинам артериальной эмболии относятся пневмония, опухоли легких, тромбоз вен большого круга кровообращения при врожденных пороках сердца (дефекты меж-предсердной или межжелудочковой перегородки), незаращении овального окна или открытом артериальном протоке, при которых возникают так называемые парадоксальные эмболии. При пневмонии тромботичес-кие массы образуются в легочных венах и затем с током крови попадают в левое предсердие, левый желудочек и после этого — в артерии большого круга кровообращения. При опухоли легкого возможна эмболия как опухолевыми клетками [Groth K.E., 1940], так и тромбами из легочных вен вследствие их тромбоза, вызванного опухолью.
Одной из причин эмболии верхних конечностей является добавочное шейное ребро, что может привести к сегментарному стенозу подключичной артерии и развитию постстенотического расширения, в котором образуются пристеночные тромбы.
В 5—10 % случаев источник эмболии остается неизвестным и не мо-
жет быть выявлен ни клинически, ни даже на вскрытии.
Анализ популяции пациентов с артериальной эмболией выявил постепенное, но определенное увеличение частоты факторов риска у типичного больного с эмболией (старческий возраст, тяжелые сопутствующие соматические заболевания, хроническая артериальная недостаточность), которые нивелируют технические достижения в хирургическом лечении и ведении послеоперационного периода и не позволяют значительно снизить летальность у этой категории больных. Указанные особенности были отражены в серии исследований [Campbell Н.С. еу al., 1980], проведенных Массачусетским госпиталем (773 больных с 974 эмболи-ями, церебральные эмболии исключены) (табл. 11.2).
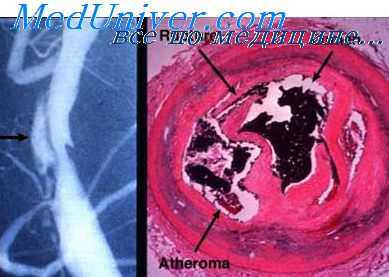
Наиболее частой причиной острых тромбозов является атеросклероз, при котором тромбоз может развиваться как первичный на фоне асим-птомной изъязвленной бляшки либо как вторичный на фоне длительно существующего окклюзионно-сте-нотического процесса. Первичные острые тромбозы (42 %) клинически мало отличаются от артериальных эмболии. Характерно внезапное начало. Вторичные острые тромбозы (62 %) отличаются меньшей внезап-
Таблица 11.2. Причина эмболии в разные периоды исследования (в процентах)
ностью и драматичным началом. Выявление острых артериальных тромбозов и дифференциальный диагноз с артериальной эмболией часто затруднен, а иногда и невозможен, особенно у пожилых пациентов с карди-омиопатией и периферическим атеросклерозом, поэтому все эпизоды острой артериальной обструкции независимо от причины классифицируются как острая артериальная непроходимость.
Определенную пользу в верификации причины острой артериальной непроходимости может иметь локализация острой окклюзии. Наиболее типичные уровни эмболических окклюзии — это бифуркации, в частности бифуркация аорты, подвздошной, бедренной, подколенной, подключичной и плечевой артерий. По локализации эмболии превалирует бедренная артерия — 34—40 %, на долю бифуркации аорты и подвздошных артерий приходится 22—28 %, артерии верхних конечностей поражаются у 14—18 % и подколенная артерия — у 9,5—15 % больных [Савельев B.C. и др., 1987; Abbott W.M. et al, 1982; Freischlag J.A., 1989]. В 25 % случаев наблюдаются множественные эмболии в сосуды одной и той же конечности. Выделяют "комбинированные" эмболии — при поражении сосудов 2 или 4 конечностей; "этажные", когда на разных уровнях поражаются артерии одной и той же конечности; "сочетанные", для которых характерно поражение одновременно одной из артерий конечности, а также висцеральной или церебральной артерии.
Частота локализаций тромботи-ческих артериальных окклюзии отличается от эмболии, при которых
эмбол почти всегда расположен в бифуркации артерии. В случаях же острого тромбоза уровень окклюзии зависит от существующего артериального поражения (табл.11.3).
Среди причин ОАН эмболии составляют в среднем 56,6 %, а частота тромбозов приблизительно 43,4 %; эти данные представлены H.Haimovici (1996), проанализировавшим 1576 случаев ОАН по данным современной зарубежной литературы.
Патогенез острой артериальной непроходимости. Эмболия чаще всего происходит в зоне бифуркации, при этом если эмбол остро перекрывает до этого нормальную артерию, может развиться тяжелая дистальная ишемия ввиду неразвитости коллатерального кровообращения. Даже малый по диаметру эмбол может резко ухудшить кровообращение в дис-тальных отделах конечности с исходно скомпрометированным кровообращением. Это происходит тогда, когда артерия и коллатерали уже значительно поражены окклюзионно-стенотическим процессом.
В то же время хорошо известны случаи, когда внезапная окклюзия до этого стенозированного сосуда с хорошо развитой коллатеральной сетью вызывала лишь легкие клинические проявления. Это относится в большей степени к острым артериальным тромбозам.
После первичной обструкции возможны следующие варианты развития процесса.
▲ Проксимальный или значительно чаще дистальный рост тромба, который приводит к закрытию колла-тералей и нарастанию ишемии конечности. При этом образованный вторичный тромб может возникать
как в зоне эмболии (63 %), так и образовываться самостоятельно в дис-тальных артериях (37 %).
Фрагментация эмбола с последующей миграцией в более дистальные отделы ухудшает течение ишемии, однако частичный лизис тромба и его фрагментация могут служить объяснением регресса ишемии у некоторых пациентов с артериальной эмболией.
Ассоциированный венозный тромбоз может встречаться вместе с тяжелой ишемией из-за комбинации сладжирования крови и острого флебита в связи с поперечным воспалением в сосудистом пучке. При выраженной ишемии сопутствующий венозный тромбоз ухудшает результаты реваскуляризации из-за возникающей венозной гипертензии и нарушения оттока крови.
Последовательность изменений при синдроме острой ишемии выглядит следующим образом: сначала имеются умеренные нарушения макрогемодинамики без динамики микроциркуляции. В дальнейшем происходит резкое ухудшение в системе микро-циркуляции, которая является последним звеном в цепи компенсации гемодинамических расстройств. Вслед за этим наступают качественные изменения функционального состояния нервно-мышечного аппарата конечности и выраженные структурные и метаболические нарушения в тканях. Как следствие нарушения клеточной проницаемости развивается субфасциальный отек мышц со значительным сдавлением тканей, находящихся в фасциальном футляре, что в свою очередь еще более ухудшает тканевый кровоток.
При острой ишемии конечности развивается острое кислородное голодание тканей, в связи с чем нарушаются все виды обмена. В первую очередь следует учитывать возникновение ацидоза, связанного с образованием избыточного количества не-доокисленных продуктов обмена (молочной и пировиноградной кислот).
Нарушение проницаемости клеточных мембран, влекущее гибель клеток, приводит к тому, что внутриклеточные ионы калия попадают в межклеточную жидкость и затем в кровь, следствием чего является гиперкалиемия. В ишемизирован-ных тканях конечности появляются активные ферменты (кинины, креа-тинфосфокиназа), а при тяжелой ишемии как результат разрушения мышечных клеток в межтканевой жидкости накапливается миогло-бин.
В ишемизированных тканях имеются все факторы для местного тром-бообразования: стаз крови, ацидоз, наличие активных клеточных ферментов. Возникает "временное тром-ботическое состояние", которое характеризуется гиперкоагуляцией, гиперагрегацией и торможением фибри-нолиза. Образование макроагрегатов форменных элементов и микротромбов в мелких артериях и капиллярах значительно усугубляет ишемию и способствует развитию необратимых изменений в тканях конечности. Большое значение имеет тот факт, что в мелких, а в ряде случаев (5,8 %) и в крупных магистральных венах также образуются тромбы.
Консервативная терапия острой артериальной непроходимости. Неоперативное лечение тромбоза
Консервативная терапия при острой артериальном непроходимости осуществляется комплексным применением мощных сосудорасширяющих средств, антикоагулянтных и фибринолитических препаратов. Она показана при остром тромбозе и при эмболии у больных с компенсацией кровообращения в конечности дли предупреждения развития продолженного тромбоза и декомпенсации кровообращения. При достижении эффекта консервативную терапию продолжают до полной ликвидации явлении ишемии конечности. При ухудшении состояния конечности показано немедленное оперативное вмешательство.
Применение антикоагулянтов в случаях остром закупорки артерий эмболом или тромбом, вызывая снижение коагуляционного потенциала крови, препятствует дальнейшему росту тромба, формированию продолженного тромбоза н закупорке коллатеральных сосудов. Это позволяет выиграть дорогое время для решения вопроса о необходимости оперативного вмешательства. Антикоагулинты не только препятствуют росту тромба, но и способствуют улучшению кровоснабжении ишемической области за счет снижения вязкости крови и спазмолитического действии.
В качестве препарата, обладающего немедленным противосвертывающим эффектом, наиболее широко и эффективно при острой артериальной непроходимости применяется гепарин, который можно вводить внутривенно (с интервалами либо непрерывно капельно), внутримышечно или подкожно. Действие его при внутривенном введении проявляется почти немедленно; максимальный эффект наблюдается в течение 3—4 ч. Терапевтическая доза для взрослых составляет 50000—80000 ЕД в сутки, минимальная суточная доза — 40000 ЕД. Дозу препарата следует определять п зависимости от индивидуальной чувствительности.
Препаратом - антагонистом, устраняющим противосвертывающий эффект гепарина, является протамина сульфат. Для нейтрализации 10000 ЕД гепарина требуется введение 4—5 мл 1% раствора протамина сульфата. Если кровотечение не прекращается, введение протамина сульфата можно повторить (иподится внутривенно медленно). Контроль за терапевтической активностью гепарина осуществляется с помощью определения: времени свертывания крови, времени рекальцификации, толерантности плазмы к гепарину, уровня свободного гепарина, тромбоэластограммы.
Производные 4-оксикумарина (дикумарин, неодикумарин или пелентан, синкумар, фепромарон) и фенилиндандиона (фенилин, омефин) относятся к антнкоагуляптам непрямого действия, поскольку тормозят процесс свертывания крови посредством угнетения протромбинобразующей функции печени (антн-К-витамнны). Непосредственного воздействия на свертывание крови (па уже синтезированный и циркулирующий в крови протромбин) они не оказывают. Их протнвосвертывающий эффект начинает проявляться после определенного латентного периода (18—24 ч и более) и сохраняется 2—3 дня после отмены препарата.

Снижение уровня протромбина происходит тем быстрее и значительнее, чем больше доза антикоагулянтов. Контролем, определяющим оптимальную дозу препарата, служат результаты систематического определения уровня протромбина в крови больного: снижение его до 30—40% надежно предупреждает тромбообразование и практически редко приводит к кровотечению. Указанное снижение протромбина следует считать оптимальным терапевтическим уровнем.
Антикоагулянты непрямого действия в большей степени, чем гепарин, влияют на проницаемость капилляров. Наиболее чувствительны к передозировке этих препаратов капилляры почек. Ранним симптомом передозировки служит микрогематурия. Контроль за фармакологическим действием непрямых антикоагулянтов заключается не только в определении индекса протромбина, но и в исследовании мочи больного. Антидотом антикоагулянтов непрямого действия является витамин К (викасол). Викасол применяют внутримышечно в виде 0,3% раствора или в виде таблеток, содержащих 0,015 г витамина К. Кумариновые соединения, хотя и в редких случаях, могут вызывать аллергические реакции.
При возникновении острой артериальной непроходимости в течение 2—3 ч (при эмболии) и 4—6 ч (при остром нетравматическом тромбозе) проводят комплексное консервативное лечение, заключающееся во введении больному анальгезирующих средств, сосудорасширяющих препаратов (папаверин, но-шпа, галидор) и антнкоагуляи-тов (гепарин в дозе 10000—20000 ЕД внутривенно). При этом чем раньше начато такое лечение, тем оно результативнее. Недопустимо начинать лечение острого тромбоза или эмболии с помощью только непрямых антикоагулянтов, поскольку их противосвертывающий эффект наступает не сразу, а спустя 18—24 ч. В 1—2-е сутки заболевания гепарин вводят внутривенно, а затем внутримышечно. Рационально комбинированное применение гепарина и антикоагулянтов непрямого действия. При стойком снижении уровня протромбина до 30—40% назначение гепарина можно отменить и продолжать затем терапию с помощью одних только непрямых антикоагулянтов. Во избежание рецидива тромбоза лечение должно быть продолжительным (не менее 2—3 нед).
Гепарин и антикоагулянты непрямого действия обладают незначительным фибрииолитическим эффектом, не имеющим существенного практического значения, но зато надежно предупреждают дальнейшее тромбообразование. Целям реканализации закупоренного сосуда путем быстрого растворения находящихся в его просвете тромботических масс отвечает фибринолитическая терапия.
Большое распространение в нашей стране получило применение фибринолизина. При острой артериальной непроходимости препарат вводят внутривенно медленно капельным способом (15—20 капель в минуту) в дозе 20000—30000 ЕД с добавлением 10000—15000 ЕД гепарина. Суточная доза может составлять 60 000 ЕД. Продолжительность лечения в среднем 2—3 дня, на фоне парентерального введения гепарина по 5000— 10 000 ЕД через каждые 4—6 ч (суточная доза гепарина 30 000— 50000 ЕД). Терапия фибринолизином направлена на растворение тромбов, однако не устраняет причин их образования, поэтому после отмены фибринолизина необходимо продолжать применение антикоагулянтов. К сожалению, эффект фибринолизина сравнительно невелик, так как он быстро нейрализуется антиплазмином, циркулирующим в избытке в плазме крови.
В последнее время с большим успехом применяют препараты, которые активируют фибринолитическую систему организма и косвенным путем вызывают лизис тромба. К этим препаратам относятся стрептокиназа (стрептаза) и урокиназа. Высокоочищенный продукт жизнедеятельности бета-гемолитического стрептококка стрептокиназа изначально активирует собственную систему фибринолиза организма больного, превращая проактиватор плазминоген в активный фермент плазмин (фибринолизин), способный растворять фибрин. Урокнназа, представляющая собой фермент, выделенный из мочи человека, по механизму действия аналогична стрептокиназа. Противопоказания к применению стрептазы в принципе те же, что н к антикоагулянтной терапии.
Схема лечения и дозировки стрептазы следующие: 250 000 ЕД стрептазы растворяют в 50 мл 5% раствора глюкозы и вводят эту дозу внутривенно капельно в течение 30 мин (30 капель в минуту). Это так называемая начальная „титрационная" доза, рассчитанная на нейтрализацию стрептококковых антител. Затем переходят к многочасовому капельному введению препарата: 750000 ЕЛ растворяют в 500 мл 5% раствора глюкозы и указанное количество вводят в течение 7—8 ч со скоростью 17—21 капля в минуту. В течение следующих 7—8 ч введение повторяют в той же дозе. Таким образом, больной в течение суток получает 1 750000 ЕД препарата. Допустимо нведснис стрептазы также на 2-е и 3-й сутки заболевания.
После окончания фибринолитической терапии больному тотчас начинают вводить внутривенно капельно гепарин (и течение 10—12 ч 7000— 10000 ЕД). В дальнейшем переходят на внутримышечное его применение или непрямые антикоагулянты. Наиболее подходящим тестом для контроля за лечением стрентазой служит исследование тромбинового времени. В норме оно составляет 17—24 с. Наиболее оптимальным во время применения стрептазы считают удлинение этого показателя в 2— 3 раза по сравнению с исходным.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Диагностика непроходимости артерий конечности. Лечение окклюзий артерии
Диагностика указанных состояний основывается на тщательном изучении анамнеза, клинической картины и данных специальных исследований. При установлении диагноза необходимо учитывать анамнез. Больные с ревматическими пороками обычно сами указывают на имеющееся у них заболевание сердца, предшествующие эпизоды эмболии. У больных с острыми артериальными тромбозами в прошлом, как правило, наблюдалась хроническая артериальная недостаточность конечностей.
Для правильного распознавания заболевания важнейшее значение имеет отсутствие пульса ниже места закупорки. Пульсацию следует определять на артериях не только пораженной, но и других конечностей. Иногда в местах, доступных для пальпации, у худощавых больных можно прощупать эмбол в артерии. Однако диагностическая ценность этого признака невелика, поскольку он встречается крайне редко. К тому же следует учитывать, что неосторожная пальпация может способствовать миграции эмбола в дистальные отделы сосуда. Очень патогномоничным симтомом эмболии, который не встречается при острых тромбозах, является престенотическое усиление пульсации. При неполной обтурацни просвета сосуда над местом расположения эмбола возникает систолический шум. Аускультация важна и в другом отношении: выявление систолического шума над артериями непораженной конечности свидетельствует о наличии распространенного поражения артерий, что очень важно для дифференциальной диагностики острого тромбоза и эмболии.
При наступившем остром тромбозе или эмболии необходимо четко определить локализацию окклюзии, ее протяженность, выраженность сопутствующего артериального спазма, интенсивность коллатерального кровообращения и, наконец, степень ишемии конечности.
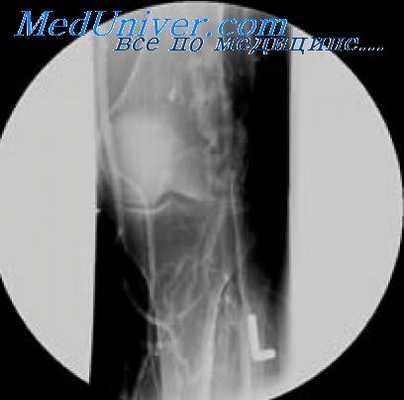
Для функционального обследования применяются бескровные методы изучения кровотока: магистрального — при помощи осциллографии, сфигмографии и коллатерального — посредством капиллярографии, электротермометрии, термографии, миографии и продольной сегментарной реографии.
Наиболее ценным н совершенным методом исследования сосудов, позволяющим во всех сложных случаях выяснить истинное состояние нарушения кровообращении конечности, является ангиография. Ангиографическая картина при эмболических закупорках довольно характерна. При частичной обтурацни артерии контрастное вещество обтекает эмбол, имеющий на артериограммах вид овального или округлого образования. При полной закупорке артерий эмболом виден резкий обрыв тени сосуда с четкой верхней границей эмбола. При отсутствии у больных явлений генерализованного сосудистого поражения контуры приводящего отдела закупоренной артерии ровные, гладкие. В противоположном случае артерия имеет характерные „четкообразные" контуры и заполняется контрастнрованной кровью неравномерно. При этом хорошо выражена коллатеральная сеть.
Показания к аортографии при острой закупорке бифуркации аорты и подвздошных артерий должны быть ограничены. Этот метод целесообразен прн необходимости дифференцировать острый тромбоз и эмболию, поскольку в ряде случаев аортография является единственным методом, позволяющим относительно точно установить характер поражения. Аортографию следует производить только в специализированных учреждениях, где имеется опыт подобных исследований. Только выполненная технически правильно и по строгим показаниям, она имеет оправданное диагностическое значение и не вызовет осложнений.
Лечение окклюзий артерии. На современном этапе при учете достижений ангиохирургии и внедрении в практику высокоэффективных антикоагулянтных и фибринолитических препаратов выбор метода лечения острой артериальной непроходимости в каждом случае должен быть индивидуальным и основываться на оценке многих факторов: генеза и локализации закупорки, степени ишемии, времени, прошедшего с момента развития острого ишемическо-го синдрома, общего состоянии больного. Консервативное лечение не следует противопоставлять хирургическому; оба вида терапии должны как можно эффективнее дополнять друг друга. Во всех случаях возникновения острых тромбозов и эмболии необходима срочная консультация аигиохирурга для решения вопроса о характере лечения.
Хирургическое лечение острой артериальной непроходимости. Противопоказания к операции на артериях
В настоящее время значительные успехи в лечении острой артериальной непроходимости достигнуты благодаря применению эмболэктомии. которая оценивается как радикальная операция. Предпочтение отдается технике ретроградной эмболэктомии при помощи катетера типа Фогарти. Последний представляет собой тонкий (диаметром 2—2,5 мм) эластичный зонд с резиновым баллончиком на конце. Благодаря использованию атравматического катетера техника эмболэктомии значительно изменилась. Прямой метод эмболэктомии, связанный с обнажением н рассечением закупоренной артерии, стал применяться значительно реже, в основном при поражении легкодоступных артерий — подмышечной, плечевой и общей бедренной.
При всех других локализациях, включая бифуркацию аорты, эмболэктомии производится ретроградно с помощью баллонного катетера через легкодоступные, поверхностно расположенные артерии. Для нижних конечностей таковой является общая бедренная артерия.
Использование для эмболэктомии катетера типа Фогарти имеет ряд существенных преимуществ: позволяет выполнить операцию под местной анестезией, эффективно ревизовать дистальные отделы артерий, отказаться от контрольной интраоперациониой артериографии, максимально сократить длительность вмешательства и сделать его минимально травматичным. Эффективность эмболэктомии прежде всего зависит от времени, прошедшего с момента возникновения острой артериальной непроходимости, и степени ишемии конечности. В тесной связи с этим находится общее состояние больного, которое в значительной мере может быть обусловлено и тяжестью основного страдания (инфаркт миокарда, ревматический порок сердца).
Увеличение числа успешных эмболэктомий при операциях в первые часы после катастрофы вполне очевидно. Однако время не может быть единственным критерием операбельности больных. Давность заболевания не должна служить противопоказанием к операции, если отсутствуют признаки гангрены конечности.
Эмболэктомия абсолютно показана при декомпенсации кровообращения в конечности. При консервативной терапии в подобных случаях, как правило, развивается гангрена. Больные погибают от прогрессирующей сердечной недостаточности или становятся инвалидами в результате ампутации конечности.
Противопоказания к восстановительной операции на сосуде ограничиваются наличием у больного явной гангрены конечности или крайне тяжелым его состоянием, при котором невозможно любое по объему оперативное вмешательство. Пожилой возраст не должен служить основанием для отказа от операции. Клиническая практика знает много случаев успешного проведения эмболэктомии у лиц 80 лет и старше. Тяжесть общего состояния больных с артериальными эмболиями также далеко не всегда является абсолютным противопоказанием к эмболэктомип, так как часто обусловлена непосредственно самой артериальной закупоркой и после ликвидации последней состояние больного значительно улучшается.
Операция не противопоказана и при множественных эмболиях артерий конечностей, а также выраженном атеросклерозе сосудов.
Хирургическое лечение при острых артериальных тромбозах представляет собой значительно более трудную задачу. Операция при этой патологии обычно технически более сложна, чем при закупорке артерии эм-болом. Успех не зависит от правильно выбранной методики оперативного вмешательства. Наибольшее количество наблюдений относится к хирургическому лечению острых травматических артериальных тромбозов. Тем не менее совершенствование техники сосудистой хирургии в последние годы, разработка и внедрение в практику новых оперативных методов, успешное комбинированное применение антикоагулянтов и фибринолитических средств, использование ангиографии для точной тонической диагностики — все это позволяет применять активную хирургическую тактику и при этой сосудистой патологии.
Показания к восстановительной реконструктивной операции зависят от степени ишемии конечности. Хирургическое вмешательство считается абсолютно показанным в стадии декомпенсации кровообращения. Необходимым условием успеха является не только реканализация закупоренной артерии с удалением тромба, но и ликвидация причины тромбоза сосуда. Этим объясняется разнообразие используемых в настоящее время оперативных методик: тромбэктомия в сочетании с эндартерэктомией резекция артерии с последующим протезированием, эндартерэктомия с аутовенозной пластикой артерии, резекция артерии и эндартерэктомия метолом выворачивания с последующей реплантацией аутотрансплантата артерии, постоянное обходное шунтирование. Учитывая высокий риск возникновения ретромбоза, в ближайшем послеоперационном периоде проводят профилактическую антикоагулянтную терапию с использованием гепарина и антикоагулянтов непрямого действия.
Острая артериальная непроходимость (тромбозы и эмболии)
Острое нарушение периферического кровообращения (Эмболии, тромбозы периферических артерий). Внезапное нарушение кровотока по магистральным артериям с угрозой жизнеспособности питаемых ими тканей возникает в результате тромбоза, эмболии или повреждения.
1. Эмболия.
Эмболия чаще других ведет к острой окклюзии артерий. Под эмболией понимают попадание в артериальное русло постороннего тела, приводящего к его закупорке. Чаще всего эмболами служат кусочки организованного тромба, скопления жира или газа, другие инородные тела (пластмассовые трубки, металические предметы, пули).
Эмболия периферических артерий встречается в 2 раза чаще у женщин, чем у мужчин, что объясняется большей подверженностью женщин ревматизму и большей продолжительностью жизни. Эмболии могут наблюдаться в любом возрасте, но чаще от 40 до 80 лет.
Основными источниками эмболии периферических артерий в настоящее время принято считать заболевания сердца (95% всех случаев). При этом более половины из них приходится на атеросклеротические кардиопатии: мерцательная аритмия, инфаркт миокарда, постинфарктный кардиосклероз, аневризмы сердца. Приобретенный порок сердца составляет 40-43% и врожденные пороки 1-2%. При атеросклеротических кардиопатиях тромб обычно локализуется в левом желудочке, а при пороках сердца в левом предсердии или его ушке.
Вслед за эмболией артерий развивается острая ишемия конечности или органа, кровоснабжаемых этим сосудистым бассейном. Ее тяжесть будет зависеть от ряда факторов:
1. выраженности окольного кровообращения,
2. продолженного тромбоза,
3. артериального спазма,
4. состояния центральной гемодинамики.
Падение внурисосудистого давления до стагнационного уровня приводит к агрегации тромбоцитов и образованию тромбов в системе микроциркуляции. Наступают, как следствие, необратимые изменения в тканях. Позже развивается тромбоз и в более крупных артериях. Разные ткани различаются по толерантности к ишемии. Так в тканях конечностей необратимые изменения при полной ишемии наступают через 6-8 часов, в кишечнике через 2 часа, почках 40-50 минут, в головном мозге через несколько минут.
Клиническое течение и симптоматика эмболии периферических артерий.
Основным симптомом артериальной эмболии является боль в пораженной конечности. Она возникает внезапно и носит сильнейший характер. Иногда больные падают, не выдерживая этой сильной боли. Наряду с болью, больные часто отмечают чувство онемения конечности.
При осмотре бросается в глаза изменение цвета кожных покровов конечности: от выраженной бледности до "мраморной" окраски. В поздней стадии ишемии, когда происходит тромбоз венозного русла, окраска кожи становится цианотичной.
При сравнительной пальпации заметна разница в кожной температуре, особенно в дистальных отделах конечности. Имеется также расстройство всех видов чувствительности (болевой, тактильной, глубокой). Граница расстройства чувстви-тельности не совпадает с уровнем окклюзии артерии, а находится ниже, что не должно вводить диагноста в заблуждение.
Не менее характерным симптомом является нарушение активных движений в суставах конечности, которые различаются по степени от ограничения до полной плегии. В поздней стадии тяжелой ишемии могут отсутсвовать и пассивные движения, обусловленные ригидностью мышц и суставов. Контрактура суставов является неблагоприятным признаком, указывающим на нежизнеспособность конечности.
Отсутствие пульса на артериях, расположенных дистальнее от уровня закупорки также один из важных симптомов эмболии. При выраженном отеке конечности иногда возникают затруднения в определении пульса. Замедленное заполнение подкожных вен или симптом "канавки", также указывают на нарушение кровообращения. Иногда отмечается усиленная пульсация на артериях расположенных проксимальнее от окклюзии, определяемая при сравнительной пальпации.
В запущенных случаях наблюдается резкая болезненность мышц при пальпации, ригидность и субфасциальный отек.
Для оценки тяжести ишемии конечности были предложены различные классификации. Наиболее полно отвечает практическим целям классификация, предложенная В.С.Савельевым с соавторами в 1978 году.
Диагноз эмболии магистральных артерий обычно ставится на основании данных физикальных методов. Из дополнительных методов исследования можно указать на ультразвуковые, радиоизотопную и рентгенконтрастную ангиографию. При этом основная цель их применения состоит в том, чтобы установить проходимость артерий, расположенных дистальнее окклюзии. Следует отметить, что из-за спазма как магистральных, так и коллатеральных сосудов, информативность этих методов резко снижается.
Лечение на догоспитальном этапе.
Снятие болей достигается введением наркотиков или анальгетиков. Важным моментом является введение антикоагулянтов (10 тыс. ед. гепарина) для предотвращения продолженного тромбоза. При необходимости назначаются кардиотонические средства.
Основным методом лечения эмболии аорты и периферических артерий должен быть хирургический, направленный на восстановление кровотока у всех больных, у которых нет абсолютных противопоказаний к операции.
Хирургическое лечение.
Операцией выбора является эмболэктомия. Наилучшие результаты получаются в ранние сроки (6-8 часов) после развития эмболии. При более поздних сроках возможно развитие необратимых тканевых изменений. Однако сами по себе сроки не определяют показания к операции. Эмболэктомия может быть успешно выполнена даже через несколько несколько суток, если конечность остается еще жизнеспособной.
2. Острый тромбоз артерий.
Острый артериальный тромбоз крайне редко развивается в здоровых артериях. Более чем в 90% случаев он возникает у больных с хроническими облитерирующими заболеваниями артерий атеросклеротического (в основном) генеза. Более редкими причинами тромбоза являются: нарушение свертывающей системы крови и замедление кровотока. В той или иной степени они присутствуют у больных с хроническими облитерирующими пора жениями артерий.
Болеют чаще мужчины, чем женщины. Пик заболеваемости приходится на 5-6 декады жизни. Симптомы заболевания те же, что и при эмболии артерий и зависят от степени тяжести ишемии и быстроты ее развития. В общем считается, что развитие ишемии при тромбозе более медленное и не такое яркое, как при эмболии. Однако на этих признаках нельзя строить дифференциальный диагноз. Опорным признаком может служить предшествующее хроническое заболевание сосудов и отсутствие эмбологенных источников (заболевание сердца, аневризма и др.). Из дополнительных методов обследования нужно, прежде всего, указать на ангиографию, которая позволяет установить локализацию и протяженность тромбированного сегмента, а главное, состояние артерий, расположенных дистальнее тромбоза. На ангиограммах видны характерные признаки хронического облитерирующего поражения артерий: сегментарные стенозы, изъеденность (неровность) контуров артерии, сформированные коллатерали. При эмболии, напротив, граница окклюзии имеет характерную вогнутую поверхность и резко обрывается, вышележащие сосуды имеют гладкие стенки, коллатерали слабо выражены.
Лечение.
При остром тромбозе срочная операция показана только в тех случаях, которые сопровождаются тяжелой ишемией, угрожающей жизнеспособности конечности. Но и в этих случаях все усилия должны быть напрвлены на предварительное уточнение местной операбельности (допплерография, ангиография).
У тех больных, у которых после тромбоза ишемия конечности не носит тяжелой степени, восстановление кровообращения лучше производить в отсроченном периоде. В этот период проводится консервативная терапия и всестороннее обследование больного.
Консервативное лечение.
В некоторых случаях прибегают к фибринолитической терапии. При этом в ранние сроки возможен лизис тромба путем эндоваскулярного подведения тромболитических препаратов к тромбированному сегменту или системного введения тромболитиков.
Хирургическое лечение:
при тромбозе не может ограничиваться тромбэктомией. Необходимы реконструктивные операции типа шунтирования, тромбэндартерэктомии и др.
Профилактика эмболии:
Если остается эмбологенный очаг, то рецидив эмболии весьма вероятен. Основная задача состоит в выявлении источников эмболии и их устранения (при пороках сердца коррекция клапанной недостаточности, при аневризмах аорты, подключичной артерии - резекция аневризмы).
Читайте также:
- КТ, МРТ при шванноме интратемпорального лицевого нерва
- Диагностика эритродермии. Лечение
- Неходжкинская лимфома слизистого пространства глотки - лучевая диагностика
- Влияние психоактивных веществ на шизофрению. Шизофрения при употреблении алкоголя, никотина
- Пальпация плечевого сустава с медиальной стороны
