Неходжкинская лимфома слизистого пространства глотки - лучевая диагностика
Добавил пользователь Валентин П. Обновлено: 28.01.2026
а) Терминология:
1. Аббревиатуры:
• Неходжкинская лимфома (НХЛ) слизистого пространства глотки (СПГ)
2. Синонимы:
• Множество подтипов, обычно выделяют В- и Т-клеточные
о В-клеточные: лимфома Бёркита, диффузная крупноклеточная лимфома, фолликулярная лимфома, иммунобластная лимфома, мантийноклеточная лимфома, хроническая лимфоцитарная лимфома (ХЛЛ), MALT-лимфома
о Т-клеточные: анапластическая крупноклеточная лимфома, Т-лимфобластная лимфома из клеток-предшественников, фунгоидная гранулема
3. Определение:
• Три участка лимфатического кольца Вальдейера: глоточная, небные и язычная миндалины
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Крупное новообразование слизистого пространства глотки, сопровождающееся лимфаденопатией > 50% случаев
о Данные визуализации могут быть неотличимы от визуализации при плоскоклеточном раке
• Локализация:
о Наиболее распространенные участки локализации неходжкинских лимфом в глотке:
- Небная миндалина > носоглоточная миндалина > язычная миндалина
- Часто в процесс вовлечены сразу несколько областей
о В редких случаях встречаются внеузловые экстралимфатические неходжкинские лимфомы околоносовых пазух, глазницы, околоушной железы, гортани, щитовидной железы
• Размер:
о Крупные, обычно >4 см на момент постановки диагноза
• Морфология:
о Чаще всего имеют нечеткие контуры, характеризуются диффузным инфильтративным ростом (подобно плоскоклеточному раку)
о Реже встречаются в виде одностороннего асимметричного образования с гладкими контурами, расположенного в области небной миндалины (подобно доброкачественной смешанной опухоли)
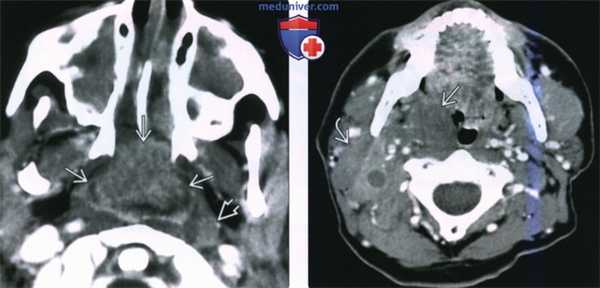
(Слева) При КТ с КУ в аксиальной проекции у ребенка со СПИД в области глоточной миндалины определяется крупная неходжкинская лимфома, неоднородно накапливающая контраст. Обратите внимание на увеличенный лимфоузел в заглоточном пространстве слева и на практически полную обструкцию просвета носоглотки. Полость носа и верхнечелюстные пазухи с обеих сторон заполнены доброкачественным секретом.
(Справа) При КТ с КУ в аксиальной проекции визуализируется мультифокальная неходжкинская лимфома с вовлечением правой небной миндалины, а также группа спаянных лимфоузлов II уровня. Шейная аденопатия встречается в 50% случаев неходжкинских лимфом слизистого окологлоточного пространства.
2. КТ при неходжкинской лимфоме слизистого пространства глотки:
• КТ с КУ:
о Опухоль крупных размеров, заполняющая просвет дыхательных путей и минимально накапливающая контраст:
- Часто не распространяется в окружающие пространства
о В 50% случаев поражаются лимфоузлы:
- Лимфоузлы обычно имеют большие размеры > 2 см без признаков некроза
- Иногда в центре обнаруживается зона некроза, особенно в случае лимфом высокой степени злокачественности:
Особенно у пациентов с ВИЧ
3. МРТ при неходжкинской лимфоме слизистого пространства глотки:
• Т1ВИ:
о Новообразование СПГ, интенсивность сигнала равна интенсивности сигнала от мышечной ткани
• Т2ВИ:
о Интенсивность сигнала варьирует и зависит от плотности клеточного строения, обычно однородный сигнал умеренной интенсивности:
- При повышенной целлюлярности сигнал на Т2ВИ менее гиперинтенсивный
о Нередко распространяется на окружающие структуры, в том числе основание черепа, окологлоточное пространство, пред-позвоночные мышцы
• ДВИ: диффузия ограничена, особенно при лимфомах, накапливающих ФДГ
• Т1ВИ с КУ:
о Новообразование глоточной, небной или язычной миндалины, накапливающее контрастное вещество
о Внутренние перемычки, накапливающие контраст, которые встречаются при гиперплазии миндалин или их воспалении, отсутствуют
4. Сцинтиграфия:
• ПЭТ:
о Накапливает ФДГ
о MALT-лимфомы менее интенсивно накапливают ФДГ
о ПЭТ/КТ используется для определения стадии и наблюдения в период после лечения:
- Чувствительность ПЭТ/КТ в диагностике менее злокачественных неходжкинских лимфом ограничена
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о ПЭТ/КТ является оптимальным методом для стадирования и наблюдения
о КТ с контрастированием рекомендуется выполнять как часть ПЭТ/КТ
• Протокол исследования:
о Область исследования (КТ или МРТ) должна полностью захватывать внечерепные отделы головы и шеи, от дна клиновидной пазухи сверху до ключиц снизу:
- Следует захватывать область первичного очага, а также все лимфоузлы, в которые возможно метастазирование
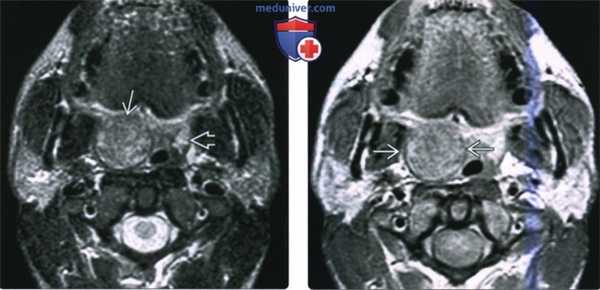
(Слева) МРТ Т2ВИ FS МРТ, аксиальная проекция, на которой визуализируется неходжкинская лимфома правой небной миндалины, контуры образования четкие. Поскольку с возрастом объем лимфоидной ткани снижается, небольшой размер левой небной миндалины является нормой. Плоскоклеточный рак или доброкачественная смешанная опухоль могут выглядеть идентично, и только биопсия позволит установить диагноз лимфомы.
(Справа) МРТ Т1ВИ с КУ, аксиальная проекция, тот же пациент. Лимфома однородно накапливает контрастное вещество. При воспалении миндалины контраст бы накапливался отдельными полосами, в случае интра-тонзиллярного абсцесса в центре образования обнаруживается очаг некроза.
в) Дифференциальная диагностика неходжкинской лимфомы слизистого пространства глотки:
1. Гиперплазия небных миндалин
• Пациенты 40 лет)
• Симметричное увеличение лимфоидной ткани глоточной и небных миндалин
2. Рак носоглотки
• Новообразование носоглотки с нечеткими контурами
о По данным визуализации часто напоминает лимфому
• Часто метастазирует в лимфоузлы, некроз лимфоузлов
3. Плоскоклеточный рак небной миндалины
• Новообразование небной миндалины, характеризующееся инвазивным ростом:
о По данным визуализации часто напоминает лимфому
4. Плоскоклеточный рак язычной миндалины
• Новообразование язычной миндалины, характеризующееся инвазивным ростом:
о По данным визуализации часто напоминает лимфому
5. Злокачественные опухоли малых слюнных желез СПГ
• Могут быть неотличимы от плоскоклеточного рака головы и шеи
• Метастазы в лимфоузлах встречаются редко
6. Доброкачественная смешанная опухоль СПГ
• Новообразование слизистого пространства глотки с четкими контурами и без признаков инфильтративного роста
7. Воспалительная псевдоопухоль/IgG4-связанная болезнь:
• Плохо изученное аутоиммунное заболевание, одним из проявлений которого может стать новообразование в слизистом пространстве глотки
• Сочетается синдромом Шегрена, тиреоидитом, аутоиммунными заболеваниями
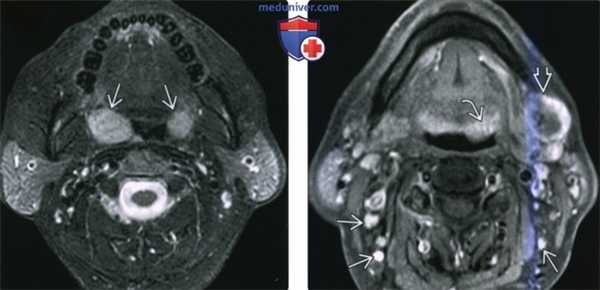
(Слева) MPT Т2ВИ FS в аксиальной проекции. В обеих небных миндалинах определяются мультифокальные лимфомы. Четкие края опухолей говорят о том, что они находятся в пределах капсул миндалин.
(Справа) MPT Т1ВИ FS с КУ, аксиальная проекция, этот же пациент. Определяется участок лимфомы в области лимфоидной ткани корня языка слева и крупный некротизированный лимфоузел IB уровня. На шее также визуализируются несколько мелких лимфоузлов, но установить, поражены ли они лимфомой, можно только при помощи метаболических исследований, например, ПЭТ/КТ.
г) Патология:
1. Общая характеристика:
• Этиология:
о Первичная злокачественная опухоль лимфатической системы
о Обычно имеет В-клеточное происхождение
• Генетика:
о Цитогенетика неходжкинских лимфом сложна и связана с ее подтипом
• Сопутствующие состояния:
о Синдром Шегрена и тиреоидит Хашимото связаны с MALT В-клеточной лимфомой:
- В настоящее время определяется как IgG4-связанная болезнь
о Посттрансплантационная лимфопролиферативная болезнь (ПТЛБ), при которой развитие неходжкинских лимфом связано с ятрогенной иммуносупрессией, которая искусственно развивается у пациентов, перенесших трансплантацию органа:
- Целый ряд заболеваний, от выраженной гиперплазии лимфоидной ткани до злокачественных неходжкинских лимфом
2. Стадирование, классификация неходжкинской лимфомы слизистого пространства глотки:
• Две прогностические группы: индолентные и агрессивные
• Стадии неходжкинских лимфом по системе Анн Арбор (I—IV)
о Стадия I или IE:
- Поражение одной группы лимфатических узлов: лимфатическое кольцо Вальдейера
- IE: поражение единичного внелимфатического органа + отсутствие метастазов в лимфоузлах
о Стадия II или IIE:
- ≥двух групп лимфоузлов по одну сторону от диафрагмы
- IIE: поражение одного внелимфатического органа и> 1 группы лимфоузлов с той же стороны диафрагмы
о Стадия III, IIIE, IIIS
- ≥двух групп лимфоузлов по обе стороны от диафрагмы
- IIIE: внелимфатическое распространение с вовлечением в процесс окружающих лимфоузлов
- IIIS: вовлечение в процесс селезенки
о Стадия IV: диффузное или диссеминирование вовлечение ≥ внелимфатических органов ± поражение лимфоузлов
3. Макроскопические и хирургические особенности:
• Мягкая опухоль СПГ больших размеров, может располагаться в подслизистом слое или изъязвляться
4. Микроскопия:
• Возможны любые формы и гистологические варианты неходжкинских лимфом
• Наиболее частый гистологический вариант-диффузный иммунобластный или крупноклеточный (В-клеточный) с соответствующими цитологическими признаками и маркерами
о Иммуногистохимический анализ позволяет отличить рак носоглотки от неходжкинской лимфомы:
- Общий лейкоцитарный антиген (ОЛА) и цитокератин
- Неходжкинская лимфома, иммунобластный или крупноклеточный вариант: общий лейкоцитарный антиген положительный, цитокератин отрицательный
- Недифференцированный рак носоглотки: общий лейкоцитарный антиген (-), цитокератин (+)
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Первые симптомы похожи на симптомы при ПКР:
- Локализация в носоглотке: затруднение носового дыхания, экссудативный средний отит
- Локализация в небной или язычной миндалине: боли в горле, оталгия, новообразование в области миндалины
о Другие симптомы/признаки:
- В-симптомы: общие жалобы, такие как лихорадка, повышенное потоотделение, снижение веса
- У детей с крупными лимфомами глотки поводом для обращения к врачу может стать нарушение проходимости дыхательных путей
• Клинический профиль:
о Наиболее типичный вариант: взрослый пациенте новообразованием в глотке и на шее
о Повышена заболеваемость у пациентов с ВИЧ, синдромом Шегрена, тиреоидитом Хашимото и другими аутоиммунными заболеваниями
2. Демография:
• Возраст:
о У взрослых встречается чаще, чем у детей, >50 лет
• Пол:
о М:Ж=1,5:1
• Эпидемиология:
о В области головы и шеи неходжкинские лимфомы встречаются в пять раз чаще, лимфогранулематоз
о В 35% внеузловые лимфомы возникают в слизистом окологлоточном пространстве:
- Небные миндалины (50%)
- Глоточная миндалина (35%)
- Язычная миндалина (15%)
о В 50% случаев к моменту обращения у пациентов имеются метастазы в лимфоузлах
3. Течение и прогноз:
• Прогноз зависит и от стадии, и от варианта лимфомы (индолентная или агрессивная):
о Худший прогноз при гистологически злокачественных вариантах и рецидивирующем диссеминированном течении
о У больных со СПИД прогноз обычно неблагоприятный
• После первичного лечения ремиссия развивается у 2/3 больных:
о Из них 2/3 пациентов выздоравливают без рецидивов
• У 75% больных, у которых после ремиссии возник рецидив, лимфома является причиной смерти
4. Лечение:
• Лечение зависит и от стадии, и от варианта лимфомы (индолентная или агрессивная)
• Лечение может варьировать от простого наблюдения (индолентные варианты, особенно у пожилых) до комбинированной химиолучевой терапии
• После разработки комбинированных химиолучевых методик лечения вероятность достижения ремиссии и излечения возросла
• Общая выживаемость составляет 60%
е) Диагностическая памятка:
1. Следует учесть:
• Крупное образование, происходящее из глоточной или небных миндалин, корня языка (язычная миндалина)
2. Советы по интерпретации изображений:
• Важно отметить признаки местной или глубокой инвазии опухоли, что может быть важно для стадирования и лечения
• Часто сочетается с шейной лимфаденопатией:
о Область исследования должна захватывать всю шею
3. Рекомендации по отчетности:
• Необходимо описать первичный очаг и состояние лимфоузлов, поскольку от этого зависит стадия заболевания
ж) Список использованной литературы:
1. Heacock I et al: PET/MRI for the evaluation of patients with lymphoma: initial observations. AJR Am J Roentgenol. 204(4):842-8, 2015
2. Aiken AH et al: Imaging Hodgkin and non-Hodgkin lymphoma in the head and neck. Radiol Clin North Am. 46(2):363-78, ix-x, 2008
Неходжкинская лимфома слизистого пространства глотки - лучевая диагностика
а) Терминология:
• Неходжкинская лимфома (НХЛ) слизистого пространства глотки (СПГ)
• Множество подтипов, обычно выделяют В- и Т-клеточные
• Может возникать на трех участках лимфатического кольца Вальдейера:
о Носоглоточная миндалина
о Небные миндалины
о Язычная миндалина
б) Визуализация:
• КТ с контрастированием: крупное образование, занимающее просвет дыхательных путей и накапливающее контрастное вещество, в большинстве случаев без распространения в глубокие ткани
• МРТ Т2ВИ: интенсивность сигнала варьирует и зависит плотности клеточного строения
• МРТ ДВИ: диффузия ограничена из-за высокой клеточности
(Слева) При КТ с КУ в области правой небной миндалины определяется крупное новообразование пониженной плотности. Наличие четкой границы с окологлоточной клетчаткой позволяет думать, что опухоль не прорастает латеральную капсулу. Однако отмечается утолщение в области предпозвоночных мышц справа - свидетельство инвазии задней капсулы небной миндалины.
(Справа) Крупная экзофитная неходжкинская лимфома, минимально накапливающая контраст. Опухоль развивается из лимфоидной ткани левой половины язычной миндалины и практически полностью закрывает просвет дыхательных путей. Обратите внимание на лимфоузел IIA уровня без участка центрального некроза; это достаточно распространенная находка при лимфоме лимфоузлов. (Слева) При МРТ Т1ВИ в сагиттальной проекции определяется обширное образование носоглотки, которое опускается до уровня ротоглотки. Аномальная интенсивность сигнала в области ската говорит о поражении центральных отделов основания черепа.
(Справа) MPT Т2ВИ FS в аксиальной проекции, этот же пациент. Интенсивность сигнала достаточно низкая, опухоль распространяется в предпозвоночные мышцы и окологлоточное пространство. Обратите внимание на затемнение клеток сосцевидного отростка, которое возникло из-за прорастания опухоли в область устья слуховой трубы. Рак носоглотки может выглядеть абсолютно идентично.
в) Дифференциальная диагностика:
• Гиперплазия небных миндалин
• Доброкачественная смешанная опухоль СПГ
• Рак носоглотки
• Плоскоклеточный рак небной миндалины
• Плоскоклеточный рак язычной миндалины
• Воспалительная псевдоопухоль/IgG4-связанная болезнь
• Злокачественные опухоли малых слюнных желез
г) Патология:
• При локализации на голове и шее часто поражает лимфоидное кольцо Вальдейера
д) Клинические особенности:
• Заболеваемость повышена у пациентов со СПИДом, синдромом Шегрена, тиреоидитом Хашимото, IgG4-связанной болезнью, некоторыми аутоиммунными заболеваниями
е) Диагностическая памятка:
• О неходжкинской лимфоме следует думать при обнаружении крупного новообразования глоточной, небной или язычной миндалины
• Для стадирования и планирования лечения необходимо оценить наличие местного инфильтративного роста, распространения в мягкие ткани, поражения лимфоузлов
1. Аббревиатуры:
• Злокачественная опухоль малой слюнной железы (ЗОМОК) слизистого пространства глотки (СПГ)
2. Определения:
• Редко встречающиеся агрессивные опухоли, возникающие из малых слюнных желез слизистого пространства глотки
• Чаще всего встречаются: аденокистозный рак (АКР) > мукоэпидермоидный рак (МЭР) > аденокарцинома
1. Общая характеристика:
• Лучший диагностический критерий:
о Новообразование СПГ, которое характеризуется инфильтративным ростом в окружающие ткани и накапливает контраст
• Локализация:
о Полость рта (твердое небо, дно полости рта) > ротоглотка (мягкое небо, корень языка) > слизистая оболочка щек, полости носа/околоносовых пазух
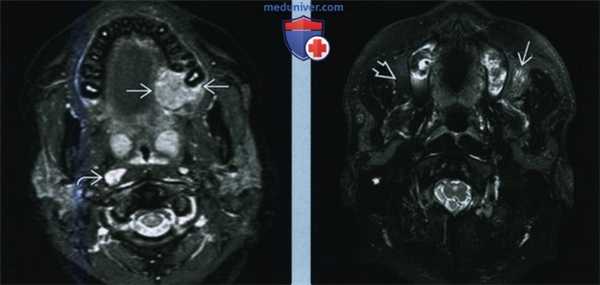
(Слева) MPT Т2ВИ FS в аксиальной проекции. Визуализируется гиперинтенсивное новообразование, мукоэпидермоидный рак, расположенное в области левого альвеолярного гребня верхеней челюсти и латеральных отделов твердого неба. Пациент молодого возраста, поэтому изменения в заглоточных лимфатических узлах могут иметь реактивную природу.
(Справа) При MPT Т2 ВИ FS в аксиальной проекции определяется небольшое образование с умеренно гиперинтенсивным сигналом, мукоэпидермоидный рак. Новообразование заполняет жировое тело щеки слева. Жировое тело щеки справа интактно. Нечеткие границы опухоли позволяют предположить ее злокачественную природу, хотя другие визуальные признаки неспецифичны.
2. КТ при злокачественной опухоли малой слюнной железы слизистого пространства глотки:
• КТ с КУ:
о Новообразование слизистой оболочки глотки, характеризующееся инфильтративным ростом и накапливающее контраст
о Нередко прорастает в твердое небо, основание черепа, нижнюю челюсть
3. МРТ при злокачественной опухоли малой слюнной железы слизистого пространства глотки:
• Т1ВИ:
о Обычно интенсивность сигнала равна интенсивности сигнала мышечной ткани
о Используется для выявления периневральной инвазии, распространения в верхнюю и нижнюю челюсти
• Т2ВИ:
о Опухоли низкой степени злокачественности обычно имеют гиперинтенсивный сигнал
о Снижение интенсивности сигнала на Т2 ВИ (больше клеток) говорит в пользу более неблагоприятного прогноза по сравнению с опухолями с гиперинтенсивным сигналом
• Т1ВИ с КУ:
о Новообразование, характеризующееся инфильтративным ростом и накапливающее контрастное вещество
о Подавление сигнала от жировой ткани помогает обнаружить периневральную инвазию:
- Злокачественная опухоль твердого/мягкого неба → небный нерв → ЧH V2
4. Сцинтиграфия:
• ПЭТ: опухоли обычно накапливают ФДГ
5. Рекомендации по визуализации:
• Протокол исследования:
о Рекомендуется выполнить Т1, Т2 и Т1 FS с контрастированием во всех плоскостях
о Периневральная инвазия встречается часто:
- Область исследования должна полностью включать область иннервации второй и третей ветвей тройничного нерва
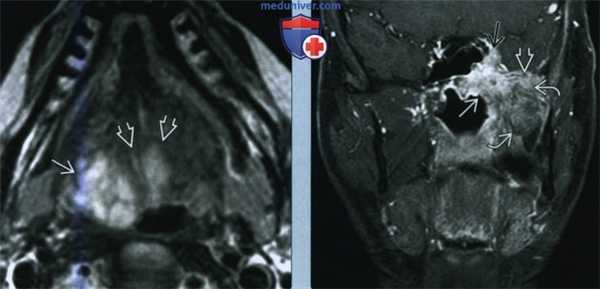
(Слева) МРТ Т2ВИ FS в аксиальной проекции. Визуализируется гиперинтенсивное дольчатое новообразование, аденокистозный рак, поражающее корень языка и дно полости рта. Обратите внимание, что новообразование с обеих сторон прорастает в челюстно-язычные мышцы.
(Справа) МРТ Т1ВИ FS с КУ в коронарной проекции. Агрессивный мукоэпидермоидный рак носоглотки. Обратите внимание на инвазию опухоли в глубокое жевательное пространство с поражением крыловидной мышцы и деструкцией дна средней черепной ямки. Вовлечение пещеристого синуса, вероятнее всего, является следствием непосредственного роста опухоли.
в) Дифференциальная диагностика злокачественной опухоли малой слюнной железы слизистого пространства глотки:
1. Доброкачественная смешанная опухоль СПГ:
• Новообразование с четкими контурами, расположенное под слизистой оболочкой, на Т2 ВИ сигнал высокой интенсивности
2. Плоскоклеточный рак СПГ:
• Новообразование с нечеткими контурами, метастазы в лимфатических узлах
• Распространенная локализация:
о Носоглотка, небные миндалины, язычная миндалина
3. Неходжкинская лимфома СПГ:
• Увеличение лимфоидной ткани глоточной, небной или язычной миндалин, сигнал на Т2 ВИ обычно пониженной интенсивности:
о В 50% случаев обнаруживаются увеличенные лимфоузлы без признаков некроза
1. Стадирование, классификация:
• Стадия заболевания определяется в соответствии с локализацией первичного очага: носоглотка, полость рта, ротоглотка, околоносовые пазухи
2. Микроскопия:
• Аденокистозный рак: лишенная капсулы опухоль, которая состоит из мелких темных эпителиальных клеток, имеющих сетчатый вид
• Мукоэпидермоидный рак: смесь эпидермоидных, секретирующих слизь клеток, промежуточных клеток и клеток плоского эпителия
• Аденокарцинома: инкапсулированная опухоль, состоящая из клеток железистого происхождения
1. Проявления:
• Типичные признаки/симптомы:
о Болезненное новообразование, расположенное под слизистой оболочкой глотки
о Более агрессивные опухоли, в частности, аденокистозный рак, проявляются болевым синдромом и нейропатией второй и третьей ветвей тройничного нерва
• Другие признаки/симптомы:
о В момент первичного обращения метастатическое поражение лимфоузлов характерно для опухолей высокой степени злокачественности
2. Демография:
• Возраст: варьирует: 35-80 лет
• Эпидемиология:
о По сравнению с злокачественными опухолями крупных слюнных желез встречается редко (1/10)
3. Течение и прогноз:
• Проявляется как медленнорастущая опухоль, которая позднее может рецидивировать
• Пятилетняя выживаемость: 80%, 20-летняя: 20%
4. Лечение:
• Если новообразование невозможно пропальпировать, предоперационная биопсия обычно выполняется под контролем навигации
• Предпочтительный метод лечения: обширная резекция:
о Трансоральная роботизированная хирургия используется при опухолях Т1 и Т2 стадий
• Шейная лимфодиссекция обычно проводится при опухолях высокой степени злокачественности
е) Диагностическая памятка. Рекомендации по отчетности:
• Необходимо внимательно оценить состояние твердого неба, основания черепа и нижней челюсти, чтобы не пропустить признаки инвазии опухоли в костные ткани
• Наличие периневральной инвазии влияет на прогноз и лечение
Неходжкинские лимфомы ( Лимфосаркома )
Неходжкинские лимфомы – опухолевые заболевания лимфатической системы, представленные злокачественными B- и T-клеточными лимфомами. Первичный очаг может возникать в лимфатических узлах либо других органах и в дальнейшем метастазировать лимфогенным или гематогенным путем. Клиника лимфом характеризуется лимфаденопатией, симптомами поражения того или иного органа, лихорадочно-интоксикационным синдромом. Диагностика основывается на клинико-рентгенологических данных, результатах исследования гемограммы, биоптата лимфоузлов и костного мозга. Противоопухолевое лечение включает курсы полихимиотерапии и лучевой терапии.
МКБ-10
Общие сведения
Неходжкинские лимфомы (НХЛ, лимфосаркомы) – различные по морфологии, клиническим признакам и течению злокачественные лимфопролиферативные опухоли, отличные по своим характеристикам от лимфомы Ходжкина (лимфогранулематоза). В зависимости от места возникновения первичного очага гемобластозы делятся на лейкозы (опухолевые поражения костного мозга) и лимфомы (опухоли лимфоидной ткани с первичной внекостномозговой локализацией). На основании отличительных морфологических признаков лимфомы, в свою очередь, подразделяются на ходжкинские и неходжкинские; к числу последних в гематологии относят В- и Т-клеточные лимфомы. Неходжкинские лимфомы встречаются во всех возрастных группах, однако более половины случаев лимфосарком диагностируется у лиц старше 60 лет. Средний показатель заболеваемости среди мужчин составляет 2-7 случая, среди женщин – 1-5 случаев на 100 000 населения. В течение последних лет прослеживается тенденция к прогрессирующему увеличению заболеваемости.
Причины
Этиология лимфосарком достоверно неизвестна. Более того, причины лимфом различных гистологических типов и локализаций существенно варьируются. В настоящее время правильнее говорить о факторах риска, повышающих вероятность развития лимфомы, которые на данный момент хорошо изучены. Влияние одних этиофакторов выражено значительно, вклад других в этиологию лимфом весьма несущественен. К такого рода неблагоприятным предпосылкам относятся:
- Инфекции. Наибольшим цитопатогенным эффектом на лимфоидные клетки обладает вирус иммунодефицита человека (ВИЧ), гепатита С, Т-лимфотропный вирус 1 типа. Доказана связь инфицирования вирусом Эпштейна-Барр с развитием лимфомы Беркитта. Известно, что инфекция Helicobacter pylori, ассоциированная с язвенной болезнью желудка, может вызывать развитие лимфомы той же локализации.
- Дефекты иммунитета. Риск возникновения лимфом повышается при врожденных и приобретенных иммунодефицитах (СПИДе, синдроме Вискотта-Олдрича, Луи-Бар, Х-сцепленном лимфопролиферативном синдроме и др.). У пациентов, получающих иммуносупрессивную терапию по поводу трансплантации костного мозга или органов, вероятность развития НХЛ увеличивается в 30-50 раз.
- Сопутствующие заболевания. Повышенный риск заболеваемости НХЛ отмечается среди пациентов с ревматоидным артритом, красной волчанкой, что может быть объяснено как иммунными нарушениями, так и использованием иммуносупрессивных препаратов для лечения данных состояний. Лимфома щитовидной железы обычно развивается на фоне аутоиммунного тиреоидита.
- Токсическое воздействие. Прослеживается причинно-следственная связь между лимфосаркомами и предшествующим контактом с химическими канцерогенами (бензолом, инсектицидами, гербицидами), УФ-излучением, проведением лучевой терапии по поводу онкологического заболевания. Прямое цитопатическое действие оказывают цитостатические препараты, применяемые для химиотерапии.
Патогенез
Патологический лимфогенез инициируется тем или иным онкогенным событием, вызывающим нарушение нормального клеточного цикла. В этом могут быть задействованы два механизма - активация онкогенов либо подавление опухолевых супрессоров (антионкогенов). Опухолевый клон при НХЛ в 90% случаев формируется из В-лимфоцитов, крайне редко – из Т-лимфоцитов, NK- клеток или недифференцированных клеток.
Для различных типов лимфом характерны определенные хромосомные транслокации, которые приводят к подавлению апоптоза, утрате контроля над пролиферацией и дифференцировкой лимфоцитов на любом этапе. Это сопровождается появлением клона бластных клеток в лимфатических органах. Лимфоузлы (периферические, медиастинальные, мезентериальные и др.) увеличиваются в размерах и могут нарушать функцию близлежащих органов. При инфильтрации костного мозга развивается цитопения. Разрастание и метастазирование опухолевой массы сопровождается кахексией.
Классификация
Лимфосаркомы, первично развивающиеся в лимфоузлах называются нодальными, в других органах (небной и глоточных миндалинах, слюнных железах, желудке, селезенке, кишечнике, головном мозге, легких, коже, щитовидной железе и др.) - экстранодальными. По структуре опухолевой ткани НХЛ делятся на фолликулярные (нодулярные) и диффузные. По темпам прогрессирования лимфомы классифицируются на индолентные (с медленным, относительно благоприятным течением), агрессивные и высоко агрессивные (с бурным развитием и генерализацией). При отсутствии лечения больные с индолентными лимфомами живут в среднем 7 – 10 лет, с агрессивными – от нескольких месяцев до 1,5-2 лет.
Современная классификация насчитывает свыше 30 различных видов лимфосарком. Большая часть опухолей (85%) происходит из В-лимфоцитов (В-клеточные лимфомы), остальные из Т-лимфоцитов (Т-клеточные лимфомы). Внутри этих групп существуют различные подтипы неходжкинских лимфом. Группа В-клеточных опухолей включает:
- диффузную В-крупноклеточную лимфому – самый распространенный гистологический тип лимфосарком (31%). Характеризуется агрессивным ростом, несмотря на это почти в половине случаев поддается полному излечению.
- фолликулярную лимфому – ее частота составляет 22% от числа НХЛ. Течение индолентное, однако возможна трансформация в агрессивную диффузную лимфому. Прогноз 5-летней выживаемости – 60-70%.
- мелкоклеточную лимфоцитарную лимфомуи хронический лимфоцитарный лейкоз – близкие типы НХЛ, на долю которых приходится 7% от их числа. Течение медленное, но плохо поддающееся терапии. Прогноз вариабелен: в одних случаях лимфосаркома развивается в течение 10 лет, в других – на определенном этапе превращается в быстрорастущую лимфому.
- лимфому из мантийных клеток– в структуре НХЛ составляет 6%. Пятилетний рубеж выживаемости преодолевает лишь 20% больных.
- В-клеточные лимфомы из клеток маргинальной зоны – делятся на экстранодальные (могут развиваться в желудке, щитовидной, слюнных, молочных железах), нодальные (развиваются в лимфоузлах), селезеночную (с локализацией в селезенке). Отличаются медленным локальным ростом; на ранних стадиях хорошо поддаются излечению.
- В-клеточную медиастинальную лимфому – встречается редко (в 2% случаев), однако в отличие от других типов поражает преимущественно молодых женщин 30-40 лет. В связи с быстрым ростом вызывает компрессию органов средостения; излечивается в 50% случаев.
- макроглобулинемию Вальденстрема (лимфоплазмоцитарную лимфому) – диагностируется у 1% больных с НХЛ. Характеризуется гиперпродукцией IgM опухолевыми клетками, что приводит к повышению вязкости крови, сосудистым тромбозам, разрывам капилляров. Может иметь как относительно доброкачественное (с выживаемостью до 20 лет), так и скоротечное развитие (с гибелью пациента в течение 1-2 лет).
- волосатоклеточный лейкоз– очень редкий тип лимфомы, встречающийся у лиц пожилого возраста. Течение опухоли медленное, не всегда требующее лечения.
- лимфому Беркитта – на ее долю приходится около 2% НХЛ. В 90% случаев опухоль поражает молодых мужчин до 30 лет. Рост лимфомы Беркитта агрессивный; интенсивная химиотерапия позволяет добиться излечение половины больных.
- лимфому центральной нервной системы – первичное поражение ЦНС может затрагивать головной или спинной мозг. Чаще ассоциируется с ВИЧ-инфекцией. Пятилетняя выживаемость составляет 30%.
Неходжкинские лимфомы Т-клеточного происхождения представлены:
- Т-лимфобластной лимфомой или лейкозом из клеток-предшественников – встречается с частотой 2%. Различаются между собой количеством бластных клеток в костном мозге: при 25% - как лейкоз. Диагностируется преимущественно у молодых людей, средний возраст заболевших – 25 лет. Худший прогноз имеет Т-лимфобластный лейкоз, показатель излечения при котором не превышает 20%.
- периферическими Т-клеточными лимфомами, включающими кожную лимфому (синдром Сезари, грибовидный микоз), ангиоиммунобластную лимфому, экстранодальную лимфому из естественных киллеров, лимфому с энтеропатией, панникулитоподобную лимфому подкожной клетчатки, крупноклеточную анапластическую лимфому. Течение большей части Т-клеточных лимфом быстрое, а исход неблагоприятный.

Симптомы
Варианты клинических проявлений НХЛ сильно варьируются в зависимости от локализации первичного очага, распространенности опухолевого процесса, гистологического типа опухоли и пр. Все проявления лимфосарком укладываются в три синдрома: лимфаденопатии, лихорадки и интоксикации, экстранодального поражения. В большинстве случаев первым признаком НХЛ служит увеличение периферических лимфоузлов. Вначале они остаются эластичными и подвижными, позднее сливаются в обширные конгломераты. Одновременно могут поражаться лимфоузлы одной или многих областей. При образовании свищевых ходов необходимо исключить актиномикоз и туберкулез.
Такие неспецифические симптомы лимфосарком, как лихорадка без очевидных причин, ночная потливость, потеря веса, астения в большинстве случаев указывают на генерализованный характер заболевания. Среди экстранодальных поражений доминируют неходжкинские лимфомы кольца Пирогова-Вальдейера, ЖКТ, головного мозга, реже поражаются молочная железа, кости, паренхима легких и др. органы. Лимфома носоглотки при эндоскопическом исследовании имеет вид опухоли бледно-розового цвета с бугристыми контурами. Часто прорастает верхнечелюстную и решетчатую пазуху, орбиту, вызывая затруднение носового дыхания, ринофонию, снижение слуха, экзофтальм.
Первичная лимфосаркома яичка может иметь гладкую или бугристую поверхность, эластическую или каменистую плотность. В некоторых случаях развивается отек мошонки, изъязвление кожи над опухолью, увеличение пахово-подвздошных лимфоузлов. Лимфомы яичка предрасположены к ранней диссеминации с поражением второго яичка, ЦНС и др.
Лимфома молочной железы при пальпации определяется как четкий опухолевый узел или диффузное уплотнение груди; втяжение соска нехарактерно. При поражении желудка клиническая картина напоминает рак желудка, сопровождаясь болями, тошнотой, потерей аппетита, снижением веса. Абдоминальные лимфосаркомы могут проявлять себя частичной или полной кишечной непроходимостью, перитонитом, синдромом мальабсорбции, болями в животе, асцитом. Лимфома кожи проявляется зудом, узелками и уплотнением красновато-багрового цвета. Первичное поражение ЦНС более характерно для больных СПИДом – течение лимфомы данной локализации сопровождаются очаговой или менингеальной симптоматикой.
Осложнения
Наличие значительной опухолевой массы может вызывать сдавление органов с развитием жизнеугрожащих состояний. При поражении медиастинальных лимфоузлов развивается компрессия пищевода и трахеи, синдром сдавления ВПВ. Увеличенные внутрибрюшные и забрюшинные лимфатические узлы могут вызвать явления кишечной непроходимости, лимфостаза в нижней половине туловища, механической желтухи, компрессии мочеточника. Прорастание стенок желудка или кишечника опасно возникновением кровотечения (в случае аррозии сосудов) или перитонита (при выходе содержимого в брюшную полость). Иммуносупрессия обусловливает подверженность пациентов инфекционным заболеваниям, представляющим угрозу для жизни. Для лимфом высокой степени злокачественности характерно раннее лимфогенное и гематогенное метастазирование в головной и спинной мозг, печень, кости.
Диагностика
Вопросы диагностики неходжкинских лимфом находятся в компетенции онкогематологов. Клиническими критериями лимфосаркомы служат увеличение одной или нескольких групп лимфоузлов, явления интоксикации, экстранодальные поражения. Для подтверждения предполагаемого диагноза необходимо проведение морфологической верификации опухоли и инструментальной диагностики:
- Исследование клеточного субстрата опухоли. Выполняются диагностические операции: пункционная или эксцизионная биопсия лимфоузлов, лапароскопия, торакоскопия, аспирационная пункция костного мозга с последующими иммуногистохимическими, цитологическими, цитогенетическими и другими исследованиями диагностического материала. Кроме диагностики, установление структуры НХЛ важно для выбора тактики лечения и определения прогноза.
- Методы визуализации. Увеличение медиастинальных и внутрибрюшных лимфоузлов обнаруживается с помощью УЗИ средостения, рентгенографии и КТ грудной клетки, брюшной полости. В алгоритм обследования по показаниям входят УЗИ лимфатических узлов, печени, селезенки, молочных желез, щитовидной железы, органов мошонки, гастроскопия. С целью стадирования опухоли проводится МРТ внутренних органов; в выявлении метастазов информативны лимфосцинтиграфия, сцинтиграфия костей.
- Лабораторная диагностика. Направлена на оценку факторов риска и функции внутренних органов при лимфомах различных локализаций. В группе риска производится определение ВИЧ-антигена, анти-HCV. Изменение периферической крови (лимфоцитоз) характерно для лейкемизации. Во всех случаях исследуется биохимический комплекс, включающий печеночные ферменты, ЛДГ, мочевую кислоту, креатинин и др. показатели. Своеобразным онкомаркером НХЛ может служить b2-микроглобулин.
Дифференцировать неходжкинские лимфомы приходится с лимфогранулематозом, метастатическим раком, лимфаденитами, возникающими при туляремии, бруцеллезе, сифилисе, туберкулезе, токсоплазмозе, инфекционном мононуклеозе, гриппе, СКВ и др. При лимфомах конкретных локализаций проводятся консультации профильных специалистов: оториноларинголога, гастроэнтеролога, маммолога и т.д.

Лечение
Варианты лечения неходжкинских лимфом включают оперативный метод, лучевую терапию и химиотерапию. Выбор методики определяется морфологическим типом, распространенностью, локализацией опухоли, сохранностью и возрастом больного. В современной онкогематологии приняты протоколы лечения лимфосарком, базирующиеся на использовании:
- Химиотерапии. Наиболее часто лечение лимфом начинают с курса полихимиотерапии. Этот метод может являться самостоятельным или сочетаться с лучевой терапией. Комбинированная химиолучевая терапия позволяет достичь более длительных ремиссий. Лечение продолжается до достижения полной ремиссии, после чего необходимо проведение еще 2-3 консолидирующих курсов. Возможно включение в циклы лечения гормонотерапии.
- Хирургических вмешательств. Обычно применяется при изолированном поражении какого-либо органа, чаще - ЖКТ. По возможности операции носят радикальный характер – выполняются расширенные и комбинированные резекции. В запущенных случаях, при угрозе перфорации полых органов, кровотечения, непроходимости кишечника могут выполняться циторедуктивные вмешательства. Хирургическое лечение обязательно дополняется химиотерапией.
- Лучевой терапии. В качестве монотерапии лимфом применяется только при локализованных формах и низкой степени злокачественности опухоли. Кроме этого, облучение может быть использовано и в качестве паллиативного метода при невозможности проведения других вариантов лечения.
- Дополнительных схем лечения. Из альтернативных методов хорошо себя зарекомендовала иммунохимиотерапия с применением интерферона, моноклональных антител. С целью консолидации ремиссии применяется трансплантация аутологичного или аллогенного костного мозга и введение периферических стволовых клеток.
Прогноз и профилактика
Прогноз при неходжкинских лимфомах различен, зависит, главным образом, от гистологического типа опухоли и стадии выявления. При местнораспространенных формах долгосрочная выживаемость в среднем составляет 50-60%, при генерализованных - всего 10-15%. Неблагоприятными прогностическими факторами служат возраст старше 60 лет, III-IV стадии онкопроцесса, вовлечение костного мозга, наличие нескольких экстранодальных очагов. Вместе с тем, современные протоколы ПХТ во многих случаях позволяют добиться долгосрочной ремиссии. Профилактика лимфом коррелирует с известными причинами: рекомендуется избегать инфицирования цитопатогенными вирусами, токсических воздействий, чрезмерной инсоляции. При наличии факторов риска необходимо проходить регулярное обследование.
2. Эпидемиология и биология неходжкинских лимфом/ Хансон К.П., Имянитов Е.Н.// Практическая онкология. – 2004 - Т.5, №3.
4. Современные подходы к терапии неходжкинских лимфом/ Поддубная И. В.// Русский медицинский журнал. – 2011. - №22.
Лимфома легкого
Лимфома легкого - злокачественная лимфопролиферативная опухоль экстранодальной локализации, исходящая из лимфоидных образований бронхолегочной системы. Клиника лимфомы легкого складывается из неспецифической симптоматики (нерезкой слабости, периодического субфебрилитета) и признаков поражения дыхательных путей (непродуктивного кашля, одышки, болей в груди и др.). Диагноз выставляется на основе рентгенологических данных (рентгенографии, КТ, МСКТ легких), подтвержденных исследованием биопсийного материала. Выбор тактики лечения лимфомы легкого (операция, лучевая терапия, полихимиотерапия) проводится с учетом степени злокачественности и распространенности поражения.
Лимфома легкого – опухолевое поражение лимфоидного аппарата нижних отделов дыхательных путей. Может встречаться в виде болезни Ходжкина и злокачественных неходжкинских лимфом. Лимфомы легких занимают ведущее место в структуре экстранодальных поражений (т. е. поражений органов, не относящихся к лимфатической системе). При лимфопролиферативных заболеваниях заинтересованность легочной ткани обнаруживается в 0,5-40% случаев. Лимфомы легких представляют собой актуальную междисциплинарную проблему, объединяющую знания и усилия в области пульмонологии, гематологии и онкологии.
При болезни Ходжкина поражение легких обычно служит местным проявлением системного процесса; значительно реже диагностируется самостоятельная локальная форма лимфогранулематоза легкого. В большинстве случаев изолированные первичные лимфомы легких принадлежат к B-клеточным неходжкинским лимфомам - так называемым MALT-лимфомам, происходящим из лимфоидных образований слизистой оболочки. Вторичные лимфомы легких являются метастатическими образованиями, распространяющимися прямым или гематогенным путем из других очагов.
Причины лимфомы легкого
Лимфома легкого имеет общие этиологические корни с другими лимфоидными опухолями, однако, на сегодняшний день знания об их причинах нельзя считать исчерпывающими. В последние годы получены данные о вирусном происхождении некоторых злокачественных лимфом. При этом отмечена более частая ассоциация лимфоидных опухолей с вирусами Эпштейна-Барр, герпеса 8 типа, гепатита С, Т-лимфотропным вирусом человека, ВИЧ.
К другим вероятным факторам риска относятся контакт с химическими канцерогенами (удобрениями, инсектицидами, гербицидами, растворителями и пр.), аутоиммунные заболевания, длительная иммуносупрессивная терапия. Последнее обстоятельство обусловливает тот факт, что злокачественные лимфомы несколько чаще возникают у лиц, перенесших трансплантацию органов или костного мозга. Нередко у больных лимфомой выявляются различные структурные хромосомные аномалии. Вопреки распространенному мнению, курение не влияет на частоту развития лимфомы легкого.
Среди злокачественных лимфом легкого встречаются:
1. Первичные неходжкинские лимфомы (лимфосаркомы):
- В-клеточные (MALT-лимфома, мантийная лимфома и др)
- Т-клеточные
4. Вторичные лимфопролиферативные поражения легких при злокачественных лимфомах других локализаций.
MALT-лимфома – наиболее частый вариант экстранодальной лимфомы. MALT-лимфома легких многие годы может иметь ограниченную локализацию; поражение костного мозга наблюдаются не боле чем в 5% случаев. Обычно развивается на фоне хронических бронхо-легочных инфекций и аутоиммунных заболеваний (системной красной волчанки, рассеянного склероза, болезни Шегрена и др.). В некоторых случаях MALT-лимфома легких с низкой степенью злокачественности может трансформироваться в опухоль с высокой степенью агрессивности (причины и вероятность подобной трансформации неизвестны).
Легочный лимфогранулематоз может протекать в следующих клинико-морфологических формах:
- узловатой – с образованием в легких (чаще в нижней доле) единичного или множественных узлов (до 3-5 штук). В случае сдавления бронхов развивается клиника гнойного бронхита или абсцедирующей пневмонии.
- перибронхиальной – с образованием тяжей, тянущихся по ходу бронхов. Если гранулематозные разрастания распространяются на альвеолярные перегородки, возникает интерстициальная пневмония, которая может захватывать от одной доли до целого легкого.
- экссудативной – с развитием гранулематозной дольковой или долевой пневмонии.
- милиарной (субмилиарной) – с диссеминированной россыпью просовидных гранулематозных узелков по легочной ткани.
Симптомы лимфомы легкого
Первичные лимфомы легкого длительное время имеют латентное течение. Они одинаково часто поражают мужчин и женщин и обычно выявляются у лиц старшей возрастной группы (50-60 лет). Бессимптомный период может варьировать от нескольких месяцев до нескольких лет, поэтому лимфомы нередко случайно выявляются при плановом рентгенологическом обследовании. Наиболее часто лимфома поражает бронхи или паренхиму легкого, при этом в 60-70% случаев обнаруживается двусторонняя локализация опухоли.
Клиническая симптоматика обычно развивается на фоне бронхиальной обструкции или частичного ателектаза легкого, сопровождаясь кашлем, болями в груди, кровохарканьем, рецидивирующими бронхолегочными инфекциями. Системные признаки интоксикации (нерезкая слабость, потливость, субфебрильная температура) на первых порах нередко воспринимаются как признаки ОРВИ. В прогрессирующих стадиях лимфома легких может вызывать метастатическое поражение средостения, органов ЖКТ, щитовидной железы, молочных желез, яичек, костного мозга.
При лимфогранулематозе отмечается увеличение и болезненность лимфатических узлов (чаще шейных, надключичных, подмышечных), непродуктивный кашель, боли в груди, одышка. При заинтересованности плевры нередко развивается плеврит.
Плазмоцитарная злокачественная лимфома легких (плазмоцитома) встречается редко, преимущественно у мужчин. Обычно представляет собой солитарный узел, расположенный на фоне неизмененной легочной ткани. Локальные плазмоцитомы могут длительно существовать, изредка вызывая скудную клиническую симптоматику: кашель, боли в груди, повышение температуры тела. При удалении первичного узла может наступить излечение; при генерализации процесса происходит переход в множественную миелому (миеломную болезнь).
Основными методами диагностики лимфомы легких являются традиционные лучевые исследования. В первую очередь пациенту выполняется рентгенография органов грудной клетки в 2-х проекциях. При обнаружении характерных изменений на рентгенограммах (очаговых теней, диффузной опухолевой инфильтрации, лимфангита, плеврального выпота и др.) для более детальной оценки изменений и стадирования опухолевого процесса проводится и МСКТ или КТ легких.
Согласно современным требованиям, рентгенологические данные, свидетельствующие за лимфому легкого, должны быть обязательно подтверждены гистологически. Для верификации изменений в легочной ткани выполняется трансбронхиальная (в процессе бронхоскопии) или трансторакальная биопсия легкого с дальнейшим цитологическим и иммуногистохимическим исследованием биоптата. В некоторых случаях для получения необходимого материала целесообразно прибегнуть к проведению биопсии лимфатического узла, диагностической торакоскопии или эксплоративной торакотомии. Дифференцировать лимфому легкого приходится с бронхоальвеолярным раком, карциноматозным лимфангитом, гистиоцитозом X легких, туберкулезом, саркоидозом, доброкачественной лимфоидной гиперплазией и др.
Лечение лимфомы легкого
Лечение изолированной лимфомы легкого на локальной стадии обычно хирургическое (лобэктомия, пневмонэктомия), дополненное лучевой терапией. При двусторонних, генерализованных поражениях, множественных очагах, высокой степени злокачественности лимфомы и других отягощающих факторах показана полихимиотерапия или комбинированное лечение (лучевая терапия + химиотерапия, полихимиотерапия в сочетании с моноклональными антителами к В-лимфоцитам (ритуксимаб).
Выживаемость в течение ближайших 5 лет при первичных MALT-лимфомах легких составляет более 60%, что расценивается как хороший прогноз. При Т-клеточных неходжкинских лимфомах, лимфомах с высокой степенью злокачественности, генерализованном поражении, метастатическом процессе в легких выживаемость низкая, прогноз сомнителен.
1. Клинические рекомендации по диагностике и лечению лимфопролиферативных заболеваний/ Ассоциация онкологов России (авторский коллектив). - 2014.
2. MALT-лимфома с поражением легкого: клиническое наблюдение и обзор литературы/ Морозова А.К., Габеева Н.Г., Звонков Е.Е.// Клиническая онкогематология. – 2013 – Т.6, №3.
Читайте также:
