КТ, МРТ перизубовидной псевдоопухоли
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Причины возникновения доброкачественной внутричерепной гипертензии
- Псевдоопухоль, синоним: Доброкачественная внутричерепная гипертензия
- Значительно повышенное давление ликвора
- В остальном результаты исследования ЦСЖ в пределах нормы
- Очаговое поражение головного мозга не определяется.
- Обычно встречается у тучных женщин моложе 30 лет
- Частота у страдающих ожирением женщин в возрасте 20-44 лет составляет 19:100 ООО в год.
- Ожирение приводит к повышению внутрибрюшного давления
- Это, в свою очередь, повышает плевральное давление и давление наполнения сердца, ухудшая венозный отток в головном мозге.
Клинические проявления
- Классическая триада: Головная боль, нарушение зрения, застойный диск зрительного нерва
- Реже наблюдается боль в шее, спине и плече.
Какой метод диагностики псевдоопухоли головного мозга выбрать: МРТ или КТ
Метод выбора
Что покажут снимки КТ и МРТ головного мозга при псевдопухоли
- В 50-70% случаев расширенные супраселлярные цистерны переходят на область турецкого седла: уплощенный гипофиз лежит на дне турецкого седла (симптом «пустого турецкого седла»)
- В 80% случаев наблюдается уплощение глазного яблока в месте выхода зрительного нерва
- В 45% случаев определяется двустороннее расширение ликворного пространства вокруг обоих зрительных нервов
- Иногда имеется слабо выраженная мальформация Киари I
- Желудочки не расширены
- Отсутствие такой патологии, как опухоль мозга, тромбоз синуса или менингит.
Что хотел бы знать лечащий врач
- Радиологические признаки псевдоопухоли головного мозга.
Какие заболевания имеют симптомы, схожие с доброкачественной внутричерепной гипертензией головного мозга
Вторичная внутричерепная гипертензия вследствие интракраниального венозного тромбоза, болезни Аддисона, гиперпаратиреоза, гипотиреоза, болезней системы кроветворения, диффузных заболеваний соединительной ткани, хронического энцефалита:
- Острый или перенесенный интракраниальный венозный тромбоз
Супраселлярная арахноидальная киста:
- Сдавление зрительного перекреста снизу
Лечение
- Этиологическое лечение: Снижение массы тела.
- Симптоматическое лечение при небольшом ухудшении зрения: Ацетазоламид (снижает продукцию ЦСЖ), как альтернатива - фуросемид.
- Тяжелое или быстро прогрессирующее ухудшение зрения: Голова должна быть приподнята; выполните люмбальную пункцию с удалением ЦСЖ и осмотерапию.
- Тяжелое течение: Люмбоперитонеальное шунтирование и фенестрация оболочки зрительного нерва.
Врачи каких специальностей диагностируют и лечат псевдоопухоль мозга
-Невропатолог (определение уровня поражения мозга)
- Нейрохирург (при необходимости шунтирование)
- Врач функциональной диагностики ( проведение дополнительных методов исследования, верификация диагноза)
Прогноз
Псевдоопухоль имеет неблагоприятный прогноз. Всегда имеются осложнения
Возможные осложнения и последствия
- Осложнения: В 1% случаев развивается слепота
- В 10-20% случаев наблюдается снижение остроты зрения.
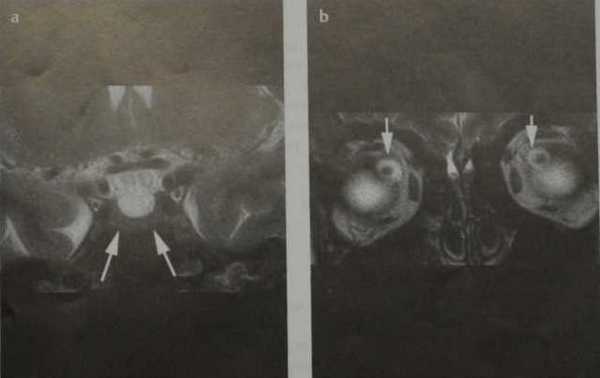
Псевдоопухоль головного мозга. МРТ, Т2-ВИ во фронтальной плоскости (а, b). Уплощенный гипофиз на дне турецкого седла (а; стрелки). Двустороннее расширение ликворных пространств вокруг зрительных нервов (b; стрелки).
КТ, МРТ перизубовидной псевдоопухоли
а) Терминология:
1. Аббревиатура:
• Инвазивная псевдоопухоль (ИПО)
2. Синонимы:
• Воспалительная миофибробластическая опухоль; воспалительная псевдоопухоль; плазмоклеточная гранулема; псевдосаркоматозная миофибробластическая пролиферация; веретеновидноклеточная псевдоопухоль; тучноклеточная гранулема; ксантогранулема, IgG4-ассоциированная болезнь (IgG4-AB)
3. Определение:
• ИПО многими сейчас рассматривается как часть IgG4-AB:
о Иммунно-обусловленное состояние, часть группы заболеваний с общими клиническими, патологическими, серологическими характеристиками
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Преимущественно диагноз исключения
• Локализация:
о Наиболее часто поражаются легкие
о Экстрапульмональные поражения:
- Преимущественно глазница; реже гортань, околоносовые пазухи, мягкие ткани шеи, пищевод, основание черепа
Носоглотка (редко); десна, периодонтальные ткани, миндалины
• Размер:
о Может достигать больших размеров на момент обнаружения
о Может заполнять пазуху, приводя к смещению или эрозии стенок
о Возможно распространение в другие пазухи и воздушные ячейки
• Морфология:
о Объемное образование, выглядящее доброкачественным
2. КТ при инвазивной псевдоопухоли:
• КТ без КУ:
о Однородное мягкотканное объемное образование:
- Обычно выглядит доброкачественным
- Может инфильтрировать окружающие ткани
- Интраорбитальная ИПО может смещать глазное яблоко
- Располагается в глазнице или в пазухе:
Приводит к смещению или эрозии костных стенок
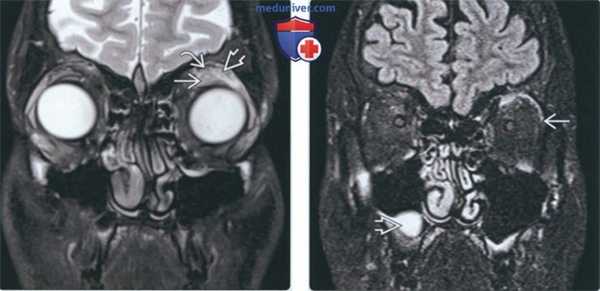
(Слева) На корональной МРТ (Т2ВИ) определяется высокоинтенсивный сигнал в области верхней прямой мышцы и мышцы, поднимающей верхнее веков, сопоставимый с воспалением псевдоопухоли.
(Справа) На корональной МРТ (FLAIR) у этого же пациента над глазным яблоком вокруг верхней прямой мышцы и мышцы, поднимающей верхнее веко, определяется сигнал высокой интенсивности, распространяющийся в наружную прямую мышцу. Сигнал сопоставим с воспалением псевдоопухоли. В правой верхнечелюстной пазухе визуализируется ретенционная муцинозная псевдокиста.
3. МРТ при инвазивной псевдоопухоли:
• Т1 ВИ:
о Гипо- или изоинтенсивный сигнал относительно головного мозга
• Т2 ВИ:
о Гипо- или изоинтенсивный сигнал относительно головного мозга
в) Дифференциальная диагностика инвазивной псевдоопухоли:
1. Хронический риносинусит:
• Утолщение слизистой оболочки и склероз костных стенок
2. Гранулематоз Вегенера:
• Мягкотканные узлы носовой перегородки и носовых раковин; возможна перфорация носовой перегородки
3. Эозинофильный ангиоцентрический фиброз:
• Редкое идиопатическое заболевание (фиброз) околоносовых пазух, полости носа, верхних дыхательных путей; М:Ж = 1:1,3
• КТ: нарушение пневматизации полости носа и пазух ± эрозии костей
4. Саркоидоз:
• Часто наблюдается поражение носовой перегородки и раковин
• Типичная картина: поверхностные узлы
5. Плоскоклеточный рак:
• Плохо отграниченная деструкция кости
• М>Ж; 95% > 40 лет
г) Патология:
1. Общая характеристика:
• Этиология:
о Неизвестна:
- IgG4-AB обладает признаками аутоиммунного и аллергического заболевания
2. Микроскопия:
• Лимфоплазмоцитарная инфильтрация тканей, преимущественно lgG4(+) плазматическими клетками и CD4(+) лимфоцитами
• Фиброз с характерной картиной «колеса со спицами»
• Облитеративный флебит
• ↑ уровня lgG4 в сыворотке
• Умеренная эозинофилия тканей

(Слева) На корональной МРТ (Т1ВИ С+ FS) у этого же пациента определяется сигнал высокой интенсивности над глазным яблоком, вокруг верхней прямой мышцы и мышцы, поднимающей верхнее веко, а также между ними, с распространением в наружную прямую мышцу. Сигнал сопоставим с воспалением псевдоопухоли.
(Справа) На корональной МРТ (Т1ВИ C+ FS) у этого же пациента определяется сигнал высокой интенсивности в псевдоопухоли над глазным яблоком и снаружи от него.
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Локальный отек и боль
• Другие признаки/симптомы:
о ИПО глазницы: боль, диплопия, проптоз, ↓ подвижности экстраокулярных мышц
о Лихорадка, анорексия, недомогание, сонливость в
2. Течение и прогноз:
• Патогенез lgG4-AB недостаточно изучен
• ↑ миофибробластический/фибробластический фенотип → ↑ локальная агрессия и уровень рецидивов
3. Лечение:
• ИПО глазницы неплохо отвечает на терапию стероидами:
о Уровень рецидивов 17-25%
• Может потребоваться резекция
е) Диагностическая памятка. Следует учесть:
• ИПО может быть невозможно отличить от других поражений при помощи рентгеновских методов; может потребоваться биопсия под лучевым контролем
ж) Список использованной литературы:
1. Chen BN: IgG4-related disease presenting with destructive sinonasal lesion mimicking malignancy. Eur Arch Otorhinolaryngol. 273(11):4027-4029, 2016
2. Desai SV et al: Sinonasal and ventral skull base inflammatory pseudotumor: a systematic review. Laryngoscope. 125(4):813-21, 2015
3. Yokoi H et al: An inflammatory pseudotumor arising from pterygopalatine fossa with invasion to the maxillary sinus and orbital cavity Case Rep Otolaryngol. 2015:950823, 2015
Лучевая диагностика перизубовидной псевдоопухоли
1. Синонимы:
• Болезнь накопления дигидрата пирофосфата кальция, суставной хондрокальциноз
• Псевдоподагра, кристалл-ассоциированная артропатия
• Синдром коронованного зуба
• Кальцификация поперечной связки
• Накопление кристаллов в области краниовертебрального сочленения
2. Определения:
• Синдром коронованного зуба: лихорадка, сопровождающаяся болевым синдромом в области шейно-затылочного сочленения, ограничение движений, связанное с кальцификацией поперечной связки атланта и не накапливающее контраст мягкотканное образование позади зубовидного отростка: состояние связано с накоплением в тканях пирофосфата кальция или гидроксиапатита
• Псевдоподагра: артрит, вызванный накоплением кристаллов пирофосфата кальция, которые приводят к развитию воспаления и клинической картине, напоминающей подагру
• Подагрическая псевдоподагра: значительное накопление веществ, придающее мягким тканям вид опухоли, объемное воздействие на окружающие структуры/сдавление спинного мозга
1. Общие характеристики перизубовидной псевдоопухоли:
• Наиболее значимый диагностический признак:
о Кальцификация поперечной связки атланта по данным КТ
• Локализация:
о Мягкие ткани позади зубовидного отростка и поперечная связка атланта
• Размеры:
о Несколько сантиметров
• Морфология:
о Округлое мягкотканное образование позади зубовидного отростка с включениями кальцинатов
2. КТ при перизубовидной псевдоопухоли:
• Бесконтрастная КТ:
о Неравномерный, пятнистый или смешанный характер кальцификации мягких тканей позади зубовидного отростка
о Различных размеров мягкотканное образование, оттесняющее вентральный листок дурального мешка
о Различной степени выраженности кистозные или эрозивные изменения прилежащих костных структур
3. МРТ при перизубовидной псевдоопухоли:
• Т1-ВИ:
о Изо- или низкоинтенсивное образование позади зубовидного отростка
• Т2-ВИ:
о Низкоинтенсивное образование позади зубовидного отростка
• Т1-ВИ с КУ:
о Может отмечаться периферическое контрастное усиление сигнала
о Гомогенного усиления сигнала обычно не бывает
4. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о КТ для диагностики кальцификации поперечной связки
о МРТ для оценки мягкотканного компонента и влияния его на спинной мозг
• Протокол исследования:
о Т1-ВИ с КУ при псевдоподагре не выявляет гомогенного усиления сигнала расположенного позади зубовидного отростка мягкотканного образования
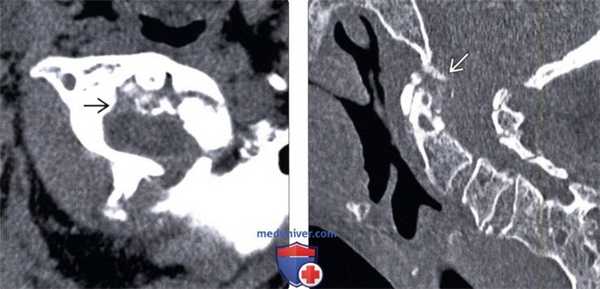
(Слева) КТ, аксиальный срез: распространенная аморфная кальцификация ретродентальных мягких тканей с умеренным объемным воздействием на вентральную поверхность дурального мешка. Подобная картина может никак не проявлять себя клинически, однако также может сопровождаться симптомами воспалительного или объемного процесса.
(Справа) КТ, сагиттальный срез: у пациента с болезнью накопления пирофосфата кальция определяется нечетко ограниченная кальцификация тканей позади зубовидного отростка. Обратите внимание на дегенеративные кистозные изменения зубовидного отростка и сужение суставной щели атлантодентального сустава.
в) Дифференциальная диагностика перизубовидной псевдоопухоли:
1. Ревматоидный артрит:
• Эрозии зубовидного отростка
• Контрастное усиление сигнала мягких тканей, образующих паннус вдоль задней поверхности измененного зубовидного отростка
• «Проседание» черепа нередко отмечается при РА и никогда не бывает при болезни накопления пирофосфата кальция
2. Остеоартроз:
• Склерозирование костей и сужение суставной щели
• Поражение переднего и латеральных атлантоаксиальных сочленений
3. ОЗПС:
• Фокальное снижение интенсивности сигнала во всех режимах исследования, непрерывное или сегментарное
• Картина кальцификации и оссификации связки в форме «галстука-бабочки» на КТ
4. Остеомиелит:
• Деструкция зубовидного отростка с контрастным усилением сигнала на фоне флегмонозных изменений мягких тканей
• Периферическое контрастное усиление сигнала при абсцессе
• Гиперинтенсивность Т2-сигнала окружающих мягких тканей вследствие воспалительных изменений
5. Менингиома:
• Интрадуральное экстрамедуллярное образование
• Диффузное контрастное усиление сигнала образования, исходящего из твердой мозговой оболочки
6. Метастатическое поражение:
• Мягкотканное образование с деструкцией костной ткани
• Кальцификация образования встречается очень редко
7. Синовиальная киста:
• Округлое гиперинтенсивное в режиме Т2 образование, исходящее из задних отделов атлантодентального сустава
• Периферическое контрастное усиление сигнала
8. Ретрофарингеальный кальцифицирующий тендинит:
• Кальцинированное образование, расположенное кпереди от зубовидного отростка/тела С2, отсутствие ретродентального компонента
9. Зубовидная кость:
• Окруженное кортикальной костью образование костной плотности, соединяющееся с укороченным зубовидным отростком
10. Хордома ската:
• Усиливающее сигнал на фоне введения контраста объемное образование с вторичным распространением на шейный отдел позвоночника
• Отсутствие стромы, чисто литическое образование
11. Остеобластома:
• Экспансивное новообразование, расположенное в задних элементах позвонков
• Поражение тела С2 встречается редко
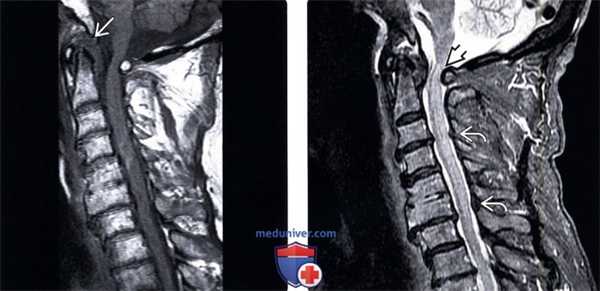
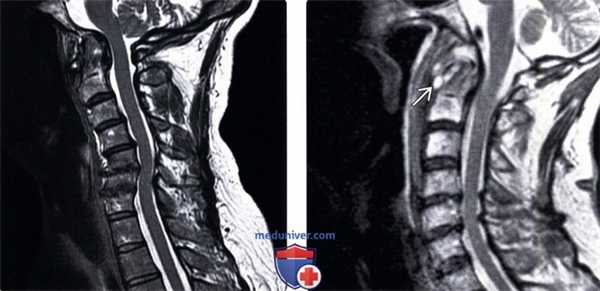
(Слева) Т1-ВИ, сагиттальная проекция: низкоинтенсивная псевдо-опухоль, расположенная позади зубовидного отростка и вызывающая сдавление вентрального листка твердой мозговой оболочки и спинного мозга. Также здесь отмечается и задняя компрессия спинного мозга за счет смещенной кпереди задней дуги атланта.
(Справа) На STIR МР-И видны признаки пирофосфатной артропатии атлантоаксиального сочленения с формированием псевдо -паннуса, сдавливающего спинной мозг, и миеломаляции на фоне переднего подвывиха С1. Обратите внимание на признаки кальцификации желтой связки, ставшей в данной случае дополнительной находкой.
г) Патология. Макроскопические и хирургическое особенности:
• Болезнь накопления пирофосфата кальция: во время операции в области поперечной связки атланта находят плотную желтовато-коричневую ткань:
о Узелковые депозиты двоякопреломляющих ромбовидных кристаллов в мягких тканях на окрашенных гематоксилином/эозином срезах:
- Процесс декальцинации образцов костной ткани приводит к растворению кристаллов пирофосфата кальция
о В 90% случаев кальцификации в области КВС кристаллы накапливаются в тканях позади зубовидного отростка:
- Кальцинаты могут локализоваться в любых тканях, окружающих зубовидный отросток, в т.ч. в синовиальной мембране, суставной капсуле и крыловидных связках
• Болезнь накопления гидроксиапатитов: сопровождается в т. ч. поражением шейного отдела позвоночника:
о Кальцифицирующий тендинит длинной мышцы шеи:
- Возраст пациентов 30-60 лет
- Воспалительные изменения мягких тканей вдоль вентральной поверхности позвоночника на уровне С2
о Также может приводить к развитию синдрома коронованного зуба
1. Клиническая картина перизубовидной псевдоопухоли:
• Наиболее распространенные симптомы/признаки:
о Достаточно гетерогенная клиническая картина — от бессимптомного течения и случайного обнаружения изменений при обследовании по другим показаниями до развития миелопатии на фоне выраженного объемного воздействия; боль в шее
о Синдром коронованного зуба:
- Боль в шее в подзатылочной области и по задней поверхности
- Выраженное ограничение движений, невозможность ротации
- Системные маркеры воспалительного процесса: лихорадка, повышение уровня С-реактивного белка, несколько повышенное число лейкоцитов
о Миелопатия на фоне объемного воздействия псевдоопухоли на шейный отдел спинного мозга
2. Демография:
• Возраст:
о 60 лет и старше, частота болезни накопления пирофосфата кальция составляет 34%
о 80 лет и старше, частота болезни накопления пирофосфата кальция составляет 49%
• Пол:
о Синдром коронованного зуба: Ж> М, > 60 лет
3. Течение заболевания и прогноз:
• Большинство случаев протекают бессимптомно и становятся случайными находками:
о 7% взрослых людей к возрасту 70 лет
о Один случай на 1 000 человек
• Болезнь накопления пирофосфата кальция ассоциируется с многими другими метаболическими и воспалительными заболеваниями:
о Гемохроматоз
о Болезнь Вильсона
о Подагра
о Сахарный диабет
о Ревматоидный артрит
о Гиперпаратиреоз
о Гипофосфатемия
• Наиболее часто поражаются коленные суставы, суставы кистей, тазобедренные суставы, лонное сочленение
• Менее часто поражаются плечевые, локтевые суставы, позвоночник, височно-нижнечелюстной сустав
4. Лечение перизубовидной псевдоопухоли:
• Консервативная симптоматическая терапия синдрома коронованного зуба, включающая назначение НПВС, глюкокортикоидов в виде монотерапии или в комбинации, физиотерапию
• Болевой синдром или компрессия спинного мозга на фоне не накапливающего контраст объемного образования могут потребовать хирургического лечения:
о Трансорально-трансфарингеальный доступ и резекция объемного образования:
- Разной степени необходимость в задней фиксации (затылочная кость - С2)
(Слева) Т2-ВИ: пример состояния, требующего дифференциального диагноза с пирофосфатной артропатией. В данном случае это ревматоидный артрит, сопровождающийся «проседанием» черепа на фоне проксимальной транслокации зубовидного отростка в большое затылочное отверстие вследствие несостоятельности связочного аппарата.
(Справа) Т2-ВИ: случай спондилита С1-С2, также включенного в дифференциально-диагностический ряд. Определяются признаки флегмоны С1-С2 сочленения, характеризующейся гиперинтенсивностью сигнала, что кардинально отличает ее от пирофосфатной артропатии, изменения при которой характеризуются низкой интенсивностью сигнала.
е) Диагностическая памятка:
1. Следует учесть:
• Клинически выраженное поражение при болезни накопления пирофосфата кальция желтых связок также может приводить к сдавлению спинного мозга и миелопатии
• Патологоанатом, исследующий образцы тканей, должен быть информирован о диагнозе, в противном случае типичный процесс декальцинации тканей при их подготовке приведет к растворению расположенных в тканях кристаллов пирофосфата
2. Советы по интерпретации изображений:
• Ключевым лучевым признаком заболевания является ретродентальное объемное образование, характеризующееся низкой интенсивностью Т2-сигнала
3. Нюансы протокола исследования:
• Кальцификация поперечной связки атланта у лиц пожилого возраста встречается достаточно часто, тогда как клинически выраженная болезнь накопления пирофосфата кальция-это очень редкое заболевание
Псевдотумор орбиты
Псевдотумор орбиты – гетерогенная группа заболеваний глазницы, включающая первичный идиопатический миозит, дакриоаденит, локальный и диффузный васкулит. Общими клиническими проявлениями всех форм являются экзофтальм, боль в области глазницы, отек и гиперемия век. Диагностика псевдотумора орбиты включает проведение наружного осмотра и пальпации, офтальмоскопии, визиометрии, компьютерной томографии, гистоморфологического и цитологического исследования. Тактика консервативной терапии заключается в назначении курса кортикостероидов в виде ретробульбарных инъекций. При отсутствии эффекта от медикаментозного лечения псевдотумора орбиты проводится орбитотомия.
Общие сведения
Псевдотумор орбиты рассматривают как полиэтиологическую группу патологий органа зрения неспецифической воспалительной природы. Понятие «псевдотумор» ввел в 1970 году немецкий ученый Ф. Бирх-Хиршфельд. В то время данным термином обозначали все объемные новообразования глазницы неонкологической природы, приводящие к клиническим проявлениям экзофтальма. Значительный вклад в изучение таких процессов внесли офтальмологи Дж. Кеннердель и С. Дрезнер, которые предложили первую морфологическую классификацию данной патологии. Согласно статистическим данным, распространенность псевдотумора орбиты среди всех заболеваний глазницы составляет 5-12%. Болезнь наиболее часто встречается в возрасте 30-50 лет, описаны случаи развития в более молодом возрасте (11,5%). Данные патологические образования чаще диагностируют у лиц женского пола (54%).
Причины псевдотумора орбиты
Псевдотумор орбиты является полиэтиологическим заболеванием. Причиной его развития могут выступать аутоиммунные нарушения в организме больного. В ряде случаев патология возникает у пациентов с красной волчанкой, гранулематозом Вегенера, узелковым периартериитом, болезнью Грейвса, Хашимото или Шегрена. Псевдоопухоль воспалительной природы часто является проявлением болезни Бенье-Бека-Шаумана. При поражении органоспецифического аллеля DRB10401 саркоидоз клинически проявляется образованием гранулем в глазнице. Псевдотумор орбиты может развиваться у пациентов с системным мультифокальным фибросклерозом и быть одним из первых симптомов данной патологии.
Поражение артериол и венул при псевдотуморе орбиты не всегда связано с системными воспалительными процессами. Гистологическое исследование сосудов новообразования позволило сделать вывод о развитии местного васкулита. Причиной является очаговая гипоксия тканей. При этом вокруг сосудов артериального русла могут формироваться небольшие инфильтраты воспалительной природы, что подтверждает данную теорию развития. В ряде случаев псевдотумор орбиты протекает в форме диффузного неспецифического воспаления глазницы.
Симптомы псевдотумора орбиты
Клинически псевдотумор орбиты подразделяют на первичный идиопатический миозит орбиты, дакриоаденит, локальный и диффузный васкулит. Особенности течения зависят от формы патологии, в большинстве случаев для заболевания характерно острое начало. Общими клиническими проявлениями для всех форм псевдотумора орбиты являются отечность и гиперемия век, болевые ощущения в области проекции глазницы с иррадиацией в лобную долю. Позже присоединяется экзофтальм, который свидетельствует о резком увеличении псевдотумора орбиты в объеме. Для патологии характерен хемоз бульбарной конъюнктивы.
При первичном идиопатическом миозите на фоне полного благополучия возникает отечность век. Пациенты предъявляют жалобы на выраженную болезненность при движениях глаз. Одним из первых симптомов заболевания является диплопия, после которой появляется экзофтальм. В течение нескольких недель развиваются такие осложнения экзофтальма, как страбизм, лагофтальм, кератопатии. Вследствие компрессии зрительного нерва возможно тотальное снижение остроты зрения. Болевой синдром с локализацией в орбите и голове самостоятельно не проходит, тяжело поддается купированию анальгетиками. При данной форме псевдотумора орбиты репозиция глаза на фоне его полной неподвижности затруднена.
Дакриоаденит характеризуется воспалением слезной железы. Эта форма псевдотумора орбиты имеет менее тяжелое течение. Пациенты предъявляют жалобы на отек и птоз век. Экзофтальм выражен слабо. Боль определяется при нажатии в месте проекции слезной железы. Местный васкулит глазницы ранее рассматривали как гранулему или лимфогранулематоз. Заболевание имеет локальную и диффузную формы, характеризуется быстрым прогрессированием. Клинически проявляется гиперемией век, покраснением бульбарной конъюнктивы. На фоне относительно слабо выраженного экзофтальма наблюдается ограничение подвижности глазного яблока. Снижение остроты зрения возможно при развитии псевдотумора орбиты в области вершины глазницы.
Как следствие псевдотумора орбиты у большинства пациентов развиваются склеротические изменения глазницы. У больных на стадии склероза также возникает экзофтальм разной степени выраженности. Возможно снижение остроты зрения вплоть до полной слепоты в результате атрофии зрительного нерва. В редких случаях стадия склероза сопровождается обострениями, которые проявляются отеком век, ощущением инородного тела в глазнице, болевым синдромом.
Диагностика псевдотумора орбиты
Диагностика псевдотумора орбиты основывается на анамнестических данных, результатах наружного осмотра и пальпации, офтальмоскопии, визиометрии, компьютерной томографии (КТ), гистоморфологического и цитологического исследования. При помощи компьютерной томографии удается провести дифференциальную диагностику онкологического процесса с псевдотумором орбиты. На КТ орбит визуализируются расширенные экстраокулярные мышцы, определяются неровность контура по всей длине. Мышечная ткань, как правило, повышенной плотности и прилегает к клетчатке, расположенной в ретробульбарном пространстве. При первичном идиопатическом миозите визометрия позволяет оценить степень снижения остроты зрения. В ходе офтальмоскопии обнаруживается застойный диск зрительного нерва с признаками атрофии.
Методом пальпаторного исследования при дакриоадените определяется плотная подвижная ткань с гладкой поверхностью в зоне проекции слезной железы. Для дифференциации данного вида псевдотумора орбиты с эпителиальной опухолью необходимо проведение тонкоигольчатой аспирационной биопсии с последующим цитологическим исследованием пунктата. При микроскопическом исследовании мазка в случае дакриоаденита визуализируются лимфоциты, плеоморфные клетки и фрагменты волокнистой ткани. Методом КТ определяется повышение плотности тканей, окружающих псевдотумор орбиты, совместно с увеличением размера слезной железы.
В случае васкулита как одного из проявлений псевдотумора орбиты при офтальмоскопии можно выявить застойный диск зрительного нерва. При этом данные визиометрии указывают на снижение остроты зрения. На КТ визуализируются участки повышенной плотности с четким ровным контуром, которые не прилежат к мышечной ткани и зрительному нерву. В случае склеротических изменений ретробульбарная клетчатка имеет вид неоднородной ткани высокой плотности с нечеткими границами и вовлечением в патологический процесс оптического нерва.
Лечение псевдотумора орбиты
Тактика лечения псевдотумора орбиты зависит от формы патологии и тяжести течения процесса. Консервативная терапия сводится к назначению неспецифической противовоспалительной терапии с применением кортикостероидных средств. При этом кортикостероиды вводят в виде ретробульбарных инъекций. Системное или местное введение глюкокортикостероидов может спровоцировать развитие зависимости от стероидов, резистентности к препаратам данного ряда, отек периорбитальной клетчатки. Специалистами в сфере офтальмологии рекомендовано систематически повторять курс лечения с целью профилактики рецидивов псевдотумора орбиты. Вспомогательными методами являются импульсная электромагнитная терапия, физиотерапевтические и лучевые (телегамматерапия) методы воздействия. Импульсная электромагнитотерапия показана пациентам, принимающим глюкокортикоиды. Телегамматерапия применяется с целью купирования болевого синдрома в области глазницы.
Хирургическое лечение псевдотумора орбиты необходимо в случае отсутствия эффекта от консервативной терапии, прогрессирования склеротических процессов с выраженным болевым синдромом. Оперативное вмешательство может осуществляться с использованием трансконъюнктивального, транскутанного или костного доступа. Часто требуется проведение костнопластической орбитотомии. Тактика оперативного вмешательства зависит от данных, полученных в ходе компьютерной томографии.
Прогноз и профилактика псевдотумора орбиты
Специфических мер по профилактике развития псевдотумора орбиты не разработано. Пациентам с данной патологией в анамнезе необходимо через каждые 6-8 месяцев повторять курс кортикостероидного лечения с целью предотвращения развития рецидивов. Также раз в полгода рекомендовано проходить осмотр у офтальмолога. Обязательно проведение визиометрии, офтальмоскопии и биомикроскопии. Прогноз для жизни и трудоспособности при псевдотуморе орбиты в случае своевременной диагностики и лечения благоприятный. В тоже время патология склонна к прогрессированию и развитию рецидивов, что при отсутствии адекватной терапии может привести к потере зрения и инвалидизации пациента.
Лучевая диагностика гепатоцеллюлярного рака

Гепатоцеллюлярный рак является наиболее распространённой первично злокачественной опухолью печени. Он чаще всего возникает на фоне цирроза как алкогольной, так и вирусной этиологии. ГЦР является пятым по распространённости злокачественным новообразованием в мире и третьей по частоте причиной смерти от рака (после рака лёгких и желудка). Заболеваемость ГЦР растет, что в значительной степени объясняется повышением уровня инфицированности гепатитом С.
К факторам риска относятся:
- инфицированность гепатитом B (HBV): 10% 5-летний кумулятивный риск;
- инфицированность гепатитом С (HCV): 30% 5-летний совокупный риск;
- алкоголизм: 8% 5-летний кумулятивный риск;
- билиарный цирроз: 5% 5-летний кумулятивный риск;
- врождённая атрезия желчных путей;
- контакт с некоторыми токсическими веществами (афлотоксины), а также потребление лекарственных средств (метилдофа, изониазид, цитостатики и т. д.);
- врождённые нарушения обмена веществ:
- гемохроматоз: 20% 5-летний кумулятивный риск,
- дефицит альфа-1-антитрипсина,
- дефицит галактозо-1-фосфат-уридилтрансферазы,
- болезни накопления гликогена типа 1,
- болезнь Вильсона,
- тирозинемия типа I;
ГЦР обычно диагностируется в среднем возрасте или у пожилых (в среднем 65 лет) и чаще встречается у мужчин (в 75% случаев). Однако опухоль также может встречаться в педиатрической практике; это вторая по распространённости у детей первично-злокачественная опухоль печени после гепатобластомы. Так как ГЦР чаще всего проявляется на фоне цирроза, не лишним будет описать типичную КТ/МРТ картину этого заболевания.
Общими для всех методов признаками являются:
- гетерогенность структуры по типу мелко-/крупноочаговой нодуллярности (за счёт присутствия регенераторных узлов) или септальной перестройки;
- сегментарная гипертрофия/атрофия:
- гипертрофия хвостатой доли и боковых сегментов левой доли (сегменты II и III),
- атрофия задних сегментов (VI и VII) правой доли;
При КТ:
- регенераторные узлы (большинство) изоденсны остальной ткани печени;
- сидерические узлы (меньшинство) гиперденсы вследствие накопления в них железа;
- может определяться неровность края печени;
- признаки портальной гипертензии:
- расширение портальной вены;
- портальный венозный тромбоз.
При МРТ:
- на T1 обычно изоинтенсивны, иногда слегка гиперинтенсивны, не наблюдается артериального накопления и «вымывания»;
- на T2 : обычно изоинтенсивны, гипоинтенсивные сидерические узлы;
- узлы низкой степени дисплазии будут напоминать регенераторные узлы;
- узлы высокой степени дисплазии очень схожи с высокодифференцированым ГЦР небольших размеров — отличить их бывает невозможно даже при гистологическом исследовании.
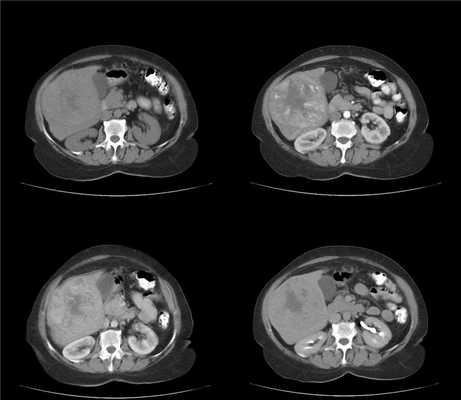
На фоне нерезко выраженых цирротических изменений в виде гетерогенности структуры и неровности контуров печени визуализуется крупное (более 2 см) образование, изоденсное в нативную фазу. В артериальную фазу оно демонстрирует гетерогенное накопление контраста (выше чем паренхима печени). Структура мозаичная, в центре образования участок пониженной плотности - вероятно, центральный некроз. Вокруг образования гиперденсный ободок, выраженый в портовенозную фазу. В отсроченной фазу образование гиподенсно по отношению к окружающей паренхиме печени.
Морфологически ГЦР может быть представлен очаговой, многоочаговой и диффузной формами. В большинстве случаев он не проявляется какими-либо симптомами на фоне уже имеющихся симптомов цирроза. Поэтому важно скрининговое наблюдение для пациентов с циррозом и гепатитами С и В — оно позволяет выявлять ГЦР на ранней стадии.
Радиологами часто используется система LI-RADS (Liver Imaging Reporting and Data System), которая содержит стандартную терминологию и специально разработана для определения рисков ГЦР и дифференциальной диагностики ГЦР с другими злокачественными образованиями (в частности, с внутрипечёночной холангиокарциномой) у пациентов с циррозом печени. В LI-RADS выделяют основные и дополнительные критерии. Основные критерии:
гиперинтенсивность (накопление) в артериальную фазу, или изо- или гипоинтенсивность в артериальную фазу;
надпороговое увеличение диаметра.
Как их правильно определять?
Накопление контрастного вещества в артериальную фазу подразумевает, что образование в артериальную фазу контрастирования становится гиперденсным (КТ) или гиперинтенсивным (МРТ) по отношению к остальной паренхиме печени в эту же фазу. Если образование в артериальную фазу становится гиперинтенсивным по сравнению с тем же образованием в нативную фазу, это не считается накоплением. Накопление контрастного вещества отслеживают в позднюю артериальную фазу, т.е. когда контрастирована брюшная аорта, ветви печёночной артерии и ветви портальной вены; ветви печёночной вены не контрастированы. Трудности с измерением диаметра могут возникнуть, если образование мозаичной структуры, структуры «узел-в-узле» или «узлы-в-узле», и при наличии «капсулы».
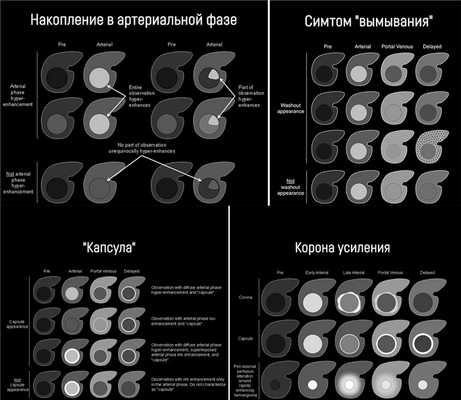
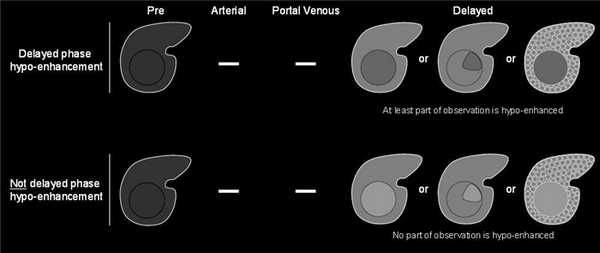
Симптом «вымывания» означает, что в портовенозную (во время наиболее выраженного контрастирования портальной вены; пикового контрастного накопления паренхимой печени и начального контрастирования ветвей печёночной вены) или отсроченную (в которой умеренно контрастированы вены печени и её паренхима) фазы образование становится гипоинтенсивным на фоне окружающей паренхимы печени. Здесь действует то же правило: если образование стало менее интенсивно по сравнению с собой в артериальную фазу, но не по отношению к паренхиме — это не симптом «вымывания».
Если образование накопило контраст в артериальную фазу, а в более поздние фазы выглядит изоинтенсивно паренхиме печени, это называют симтомом «выцветания» (fade). Термин «капсула» при визуализации соотносится с наличием как капсулы, так и псевдокапсулы у опухоли. «Капсула» визуализируется как ровный гладкий ободок по периферии образования, который усиливается в портовенозной или отсроченной фазе и является более толстым или более заметным, чем у ободки фоновых цирротических узелков.

Надпороговое увеличение диаметра означает:
увеличение диаметра ≥50% менее чем за 6 месяцев,
увеличение ≥100% более чем за 6 месяцев,
появление нового образования размером 10 мм и более,
критерий увеличения выше пороговых значений не применим к диффузному поражению,
при сравнении измерения должны проводиться в одинаковых последовательностях/фазах, например, сравнивать Т2 только с другим Т2.
указывающие на ГЦР:
- умеренная гиперинтенсивность на Т2,
- на диффузно-взвешенных изображениях гипоинтенсивность при низких и высоких значениях b-value, гипоинтенсивность на картах ИКД (истинного коэффициента диффузии),
- корона усиления,
- мозаичная структура,
- структура «узла-в-узле»,
- признаки жирового отложения в образовании,
- признаки отложения железа менее выражены в образовании,
- признаки жирового гепатоза менее выражены в образовании,
- признаки кровотечения,
- увеличение диаметра образования, но меньше пороговых значений;
указывающие на доброкачественное образование:
- выраженная гомогенная гиперинтенсивность в Т2,
- выраженная гомогенная гипоинтенсивность в T2 или T2,
- неизменённые сосуды печени,
- образование накапливает контраст параллельно остальной паренхиме печени,
- уменьшение диаметра образования,
- стабильность диаметра на протяжении двух лет и более.

Корона усиления (corona enhancement) обозначает чаще усиление неровных, нечётких контуров вокруг образования, которое проявляется в позднюю артериальную фазу и становится изоденсным в портовенозную или отсроченную фазу. Этот симптом считается отображением раннего вымывания контрастного вещества из образования. Его редко наблюдают во время обычного четырёхфазного сканирования, чаще — при серии сканов в артериальную фазу. Если ободок усиления остается гиперинтенсивным в поздние фазы, его считают капсулой. Корону усиления при ГЦР следует дифференцировать с нарушением перфузии, асоциированном с быстро накапливающей контраст гемангиомой. Если КТ/МРТ картина более типична для гемангиомы, этот симптом не учитывается.
Система классификации
Основные критерии часто приводят непосредственно к присвоению балльной оценки LI-RADS. Если остаются сомнения,картину могут прояснить дополнительные критерии.

Дополнительные критерии, указывающие на ГЦР, могут быть использованы для повышения степени на одну или несколько LR-категорий, но не для присвоения LR5 категории. Это правило введено для того, чтобы сохранить соответствие между классификациями LI-RADS и OPTN (Organ Procurement and Transplantation Network). С помощью дополнительных критериев, указывающих на доброкачественный процесс, можно понизить степень на одну и больше категорий от LR5 до LR1. Эти критерии радиолог использует на свое усмотрение, исходя из общей лучевой и клинической картин.
Категории LI-RADS включают в себя: LR1-LR5, LR5V («опухоль-в-вене»), LR5 TREATED (после лечения) и LR OM (другое злокачественное образование). LR1 (100% вероятность доброкачественного образования) ставится, когда радиолог видит картину, типичную для (например):
сливного фиброза печени;
или другого доброкачественного образования.
Категория LR1 не включает в себя такие доброкачественные образования как фокальная нодуллярная гиперплазия (из-за сложностей её дифференциальной диагностики с ГЦР) и гепатоцелюлярная аденома (так как она крайне редко встречается при циррозе). Образование, которое редуцировалось само по себе в отсутствии лечения, тоже определяется как LR1.
К категории LR2 (вероятно доброкачественное) относятся образования, имеющие несколько нетипичный для доброкачественных вид, но все же не выглядящие злокачественными, например киста с перегородкой. Также категория LR2 присваивается цирроз-ассоциированным узлам печени, которые отвечают всем следующим критериям:
Изоинтенсивный другим фоновым узелкам во всех фазах.
Отличается от фоновых узелов по одному или нескольким из признаков:
отчетливо больше, чем другие фоновые узелки;
умеренно гиперденсны на КТ;
умеренно гиперинтенсивны на Т1;
умеренно гипоинтенсивны на Т2 или Т2* или умеренно или выраженно гиперинтенсивны на T2 или T2.
Узелки, которые не соответствуют всем этим критериям, классифицируются как LR3 или выше.
Категория LR5V используется для образования, проросшего в просвет вены. Радиологически оно проявляется как (см. схему):
Оклюзия и расширение вены, гипер- изо- или гиподенсное в артериальную фазу;
Гипо- или изоденсное в портовенозную и отсроченную;
Может присутствовать мягкотканное образование, ассоциированное с окклюзией, но его присутствие необязательно;
Могут определяться гиперденсные полосы в артериальную фазу (симптом “thread-and-streak”).
Опухолевую инвазию следует отличать от не-опухолевого тромбоза, при котором вена не будет выглядеть расширенной и не будет демонстрировать контрастного накопления ни в одну из фаз.
Категория LR5TREATED присваивают в случае:
Подтвержденного ГЦР после эмболизации или абляции, вне зависимости от успешности лечения;
Категория LR5TRAETED не присваивается:
Образованиям категории LR4 и ниже после эмболизации или абляции;
Подтвержденному ГЦР после системной терапии или
Категория OM и дифференциальная диагностика
ГЦР – наиболее распространенное злокачественное образование, возникающее на фоне цирроза. Однако, выявленные изменения следует дифференцировать со следующими злокачественными образованиями:
Посттранплантационная лимфопролиферативная болезнь.
Факторы риска развития холангиокарциномы мало отличаются от таковых для ГЦР. Биохимические маркеры ХГЦ: СА 19-9 (углеводный антиген 19-9) и CEA (карциноидоэмбриональный антиген). При визуализации для ХГЦ характерны:
Только кольцевидное усиление в артериальную фазу;
Усиление в портовенозную и отсроченную фазы;
Нерезко выраженные рестриктивные изменения в DWI;
«Втяжение» ткани печени к образованию;
Билиарная обструкция, при чем степень обструкции не соответствует размерам образования.
Первичные лимфомы печени крайне редки. Чаще встречаются вторичные поражения при системном процессе. Следует помнить, что лимфомы чаще возникают на фоне иммуносупрессии. Увеличение абдоминальных лимфоузлов может навести на правильный диагноз.
Посттранплантационная лимфопролиферативная болезнь – одно из наиболее частых злокачественных новообразований у пациентов с трансплантацией в анамнезе. Ее развитие ассоциировано с иммуносупрессией и инфицированием вирусом Эпштейн-Барра. Печень – наиболее частая локализация экстранодального поражения. Метастазы редко встречаются на фоне цирротического изменения. Необходимо указать первичную опухоль. При визуализации более вероятны следующие признаки:
Усиление в портовенозную/отсроченную фазы;
Частичное или кольцевидное усиление в артериальную фазу;
Центральный некроз или ишемия;
Нерезко выраженные рестриктивные изменения в DWI.
В зависимости от присвоенной категории, ACR рекомендовано:
LR1: продолжать скрининг в обычном режиме;
LR2: продолжать скрининг в обычном режиме;
LR3: тщательное наблюдение: отслеживать изменения размера, стабильности и клинических проявлений;
LR4: тщательное наблюдение, дополнительная визуализация, биопсия или лечение;
LR5: лечение без биопсии, радиологическое ТNM-стадирование.
Применяя LI-RADS в МРТ, следует помнить, что эта классификация разработана для использования внутриклеточных гадолиний-содержащих контрастных веществ (например, Гадавист). Использование гепатобилиарного контраста (Эовист, Примовист) изменит интерпретацию МРТ-картины.
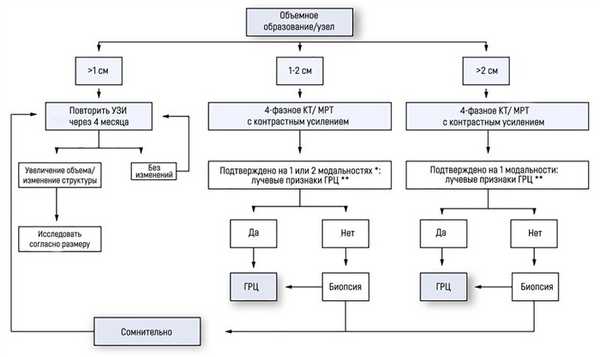
Ведение пациентов выявленными объемными поражениями на фоне цирроза
Гайдлайны EASL–EORTC (European Association for the Study of the Liver – European Organisation for Research and Treatment of Cancer) рекомендуют следующую тактику в случае, если УЗИ выявило очаговое поражение у пациента с циррозом:
если найденный узел менее 1 см диаметром, наблюдение каждые 4 месяца на протяжении первого года; затем – каждые 6 месяцев;
при узле 1-2 см диаметром диагноз базируется на неинвазивных методах визуализации или данных биопсии. Если последние оказались неубедительны или паттерн контрастного накопления при КТ/МРТ изменился за время исследования, рекомендована вторая биопсия;
при узле более 2 см диаметром диагностика должна базироваться на неинвазивных методах. Биопсия проводится в случае неубедительных или нетипичных данных КТ/МРТ.
EASL–EORTC называет типичные паттерны, наличия которых при визуализации достаточно для постановки диагноза: образование гиперваскулярно в артериальную фазу и демонстрирует симптом «вымывания» в портовенозную и/или отсроченную фазы. УЗИ с контрастным усилением не рекомендовано для диагностики ГЦР из-за иных характеристик контрастных веществ – они не покидают сосудистое русло. Определение уровня альфа-фетопротеина было исключено из протокола диагностики, так как он редко возрастает на ранней стадии ГЦР.
Источники
Читайте также:
- Максимальная произвольная вентиляция. Предел вентиляции водолаза
- Метаболизм гормонов в простате. Обмен тестостерона в предстательной железе
- Симптомы гломусной опухоли уха и ее лечение
- Закрытие межжелудочкового отверстия. Причины закрытия межжелудочкового отверстия
- Сочетанная травма артерий и костей конечности. Эпидемиология
