КТ, МРТ при флегмоне паравертебрального пространства
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Лучевая диагностика паравертебрального абсцесса
а) Терминология:
1. Сокращения:
• Паравертебральный абсцесс (ПА)
2. Определения:
• Инфекционное поражение паравертебральных мягких тканей
б) Лучевая диагностика:
1. Общие характеристики паравертебрального абсцесса:
• Наиболее значимый диагностический признак:
о Диффузно контрастирующаяся паравертебральная флегмона или контрастирующееся по периферии жидкостное образование
• Локализация:
о Превертебральное пространство
о Паравертебральные мягкие ткани:
- Поясничная мышца
- Подвздошная мышца
- Задние паравертебральные мышцы (выпрямляющие позвоночник)
• Размеры:
о Вариабельны:
- Множественные или дольчатого строения
о Краниокаудальное распространение абсцесса:
- По подсвязочному пространству
- Вдоль мышечных футляров
• Морфология:
о Нечетко дифференцируемые инфильтративные изменения мягких тканей
о Фокальное или диффузное увеличение объема мышц:
- Внутримышечное жидкостное скопление
- Стенка образования может быть толстой или тонкой, ровной или неровной
о Облитерация мягкотканных фасциальных футляров
2. Рентгенография при паравертебральном абсцессе:
• Рентгенография:
о Паравертебральное объемное образование мягкотканной плотности
о Расширение тени поясничной мышцы
о Костные изменения через 3-4 недели после начала заболевания:
- Изменения контуров замыкательных пластинок и остеолиз
- Снижение высоты межпозвонкового диска
- Коллапс позвонков
3. КТ при паравертебральном абсцессе:
• Бесконтрастная КТ:
о Аморфное объемное образование мягкотканной плотности
о Низкой плотности жидкостное скопление в толще мышц:
- ± наличие газа в полости абсцесса
о Кальцификация - характерна для туберкулезных паравертебральных абсцессов
• КТ с КУ:
о Диффузное или периферическое контрастирование
о Контрастирование межтелового пространства
• Костная КТ:
о Деструкция замыкательных пластинок
о Костные секвестры
о Деформация позвоночника
5. Ультразвуковое исследование:
• Монохромное УЗИ:
о Анэхогенное ил и ги поэхогенное жидкостное образование в толще мышц
• Допплеровское исследование:
о Гиперемия или высокая васкуляризация окружающих абсцесс мягких тканей
6. Радиоизотопные исследования:
• Сцинтиграфия с галлием:
о Усиление захвата изотопа
• Сцинтиграфия с мечеными лейкоцитами:
о Усиленное накопление меченых 111 In лейкоцитов
7. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Сагиттальные и аксиальные Т1-ВИ с КУ и Т2-ВИ
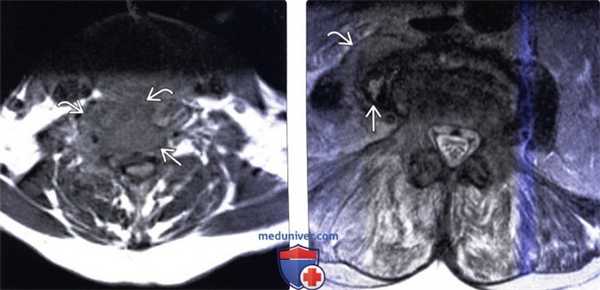
(Слева) Аксиальный срез, Т1-ВИ: аморфное низкоинтенсивное образование в области тела шейного позвонка и вентральной поверхности длинных мышц шеи. Паравертебральная флегмона стала следствием спондилодисцита.
(Справа) Аксиальный срез, Т2-ВИ: гетерогенное жидкостное образование в толще правой поясничной мышцы. Оно окружено толстой неправильной формы гипоинтенсивной стенкой, центральная часть отличается гиперинтенсивностью сигнала. Правая поясничная мышца с признаками диффузного усиления сигнала вследствие отека.
в) Дифференциальная диагностика:
1. Новообразования, первичные и метастатические:
• Четко ограниченное или инфильтративное мягкотканное образование:
о Изоинтенсивное мышцам в Т1-режиме
о Гиперинтенсивное в Т2-режиме
о Усиление сигнала при контрастировании гадолинием:
- Зона некроза опухоли может напоминать абсцесс
• Различной выраженности поражение позвонков:
о Межпозвонковые диски обычно сохраняются
2. Забрюшинная гематома:
• Инфильтративные изменения мягких тканей:
о Гиперденсные на КТ-срезах
о Изо- или гипоинтенсивные в Т1- и Т2-режимах в острую фазу
о Гиперинтенсивные в Т1- и Т2-режимах в последующие фазы
о ± минимально выраженное контрастное усиление
• Диффузное увеличение объема мышц:
о После дефибринирования крови возможно образование уровней жидкости
3. Экстраоссальный гемопоэз:
• Паравертебральное объемное образование, расположенное вдоль грудного и поясничного отдела позвоночника:
о Гомогенной структуры и четко ограниченное
о Изо- или гипоинтенсивное в Т1 -режиме
о ± минимально выраженное контрастное усиление
• Диффузная гипоинтенсивность сигнала костного мозга позвонков:
о Относительная гиперинтенсивность на этом фоне сигнала межпозвонковых дисков, которые сохраняют свою нормальную структуру
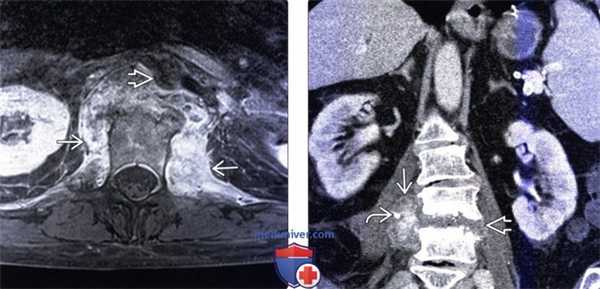
(Слева) Аксиальный срез, Т1-ВИ FS с КУ: ярко контрастирующееся гетерогенное паравертебральное жидкостное образование, окружающее переднюю и боковые поверхности тела поясничного позвонка. Накапливающие контраст ткани располагаются в непосредственной близости к аорте.
(Справа) Фронтальный КТ-срез: справа определяется паравертебральный абсцесс, сформировавшийся на фоне спондилодисцита. В полости абсцесса виден катетер. Гиперденсное внутреннее содержимое абсцесса может представлять собой продукты распада крови и гной.
г) Патология:
1. Общие характеристики:
• Этиология:
о Наиболее распространенные возбудители:
- Staphylococcus aureus
- Mycobacterium tuberculosis
- Escherichia coli
о Грибковая флора встречается редко:
- Инфекционные заболевания позвоночника, вызванные грибковой флорой, чаще встречаются у пациентов с иммунодефицитами
о Предрасполагающие факторы:
- Внутривенное употребление наркотиков
- Иммунодефицитные состояния
- Сахарный диабет, алкоголизм, цирроз печени, хроническая почечная недостаточность и другие хронические заболевания
о Прямое распространение инфекции из соседнего очага:
- Спондилодисцит
- Септический артрит дугоотростчатого сустава
- Аппендицит
- Дивертикулит
- Воспалительные заболевания кишечника
- Паранефральный абсцесс
о Чрескожный путь инфицирования глубжележащих мягких тканей:
- Травма
- Эпидуральное введение лекарственных средств или катетеризация эпидурального пространства
- Локальное введение лекарственных средств в дугоотростчатый сустав
- Операции на позвоночника или желудочно-кишечном тракте
о Гематогенный путь инфицирования из отдаленного очага:
- Пиомиозит:
Нередко вызывается грамположительно флорой
о Первичные ПА встречаются нечасто
• Сочетанная патология:
о Эпидуральный абсцесс
2. Макроскопические и хирургические особенности:
• Очаг некроза тканей с густым зеленовато-желтым жидкостным компонентом
3. Микроскопия:
• Лейкоциты, бактерии, клеточный дебрис
• Грануляционная ткань, богатая сосудами
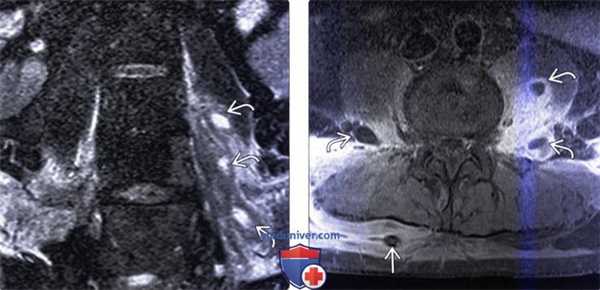
(Слева) Фронтальный срез, STIR МР-И: в толще отечной левой поясничной мышцы видны множественные гиперинтенсивные жид костные скопления. Эти паравертебральные абсцессы скорее всего гематогенного происхождения (пациент являлся внутривенным наркоманом). STIR-режим наиболее информативен в отношении раннего выявления паравертебральных очагов воспаления.
(Справа) Аксиальный срез, Т1-ВИ, FS с КУ: множественные небольшие контрастирующиеся по периферии и гипоинтенсивные в центре жидкостные образования в толще обеих поясничных мышц. Поверхностные абсцессы были дренированы чрескожно со стороны спины.
д) Клинические вопросы:
1. Клиническая картина паравертебрального абсцесса:
• Наиболее распространенные симптомы/признаки:
о Лихорадка на момент обращения (50% случаев)
о Боль в спине и локальная болезненность
о Повышение СОЭ, лейкоцитоз
о Другие симптомы/признаки:
- Боль в нижней конечности
- Спазм паравертебральных мышц
о При наличии эпидурального компонента:
- Слабость мышц, парестезии, нарушения функции сфинктеров
• Особенности течения заболевания:
о Ввиду постепенного развития и хронического течения заболевания диагноз зачастую ставится не сразу
2. Демография:
• Возраст:
о Бимодальный характер заболеваемости:
- Взрослые (6-7 десятилетие жизни)
- Дети, особенно в возрасте 10-19 лет
• Пол:
о М:Ж = 3:1
• Эпидемиология:
о >90% случаев туберкулезного спондилита сопровождаются формированием интра- и паравертебральных абсцессов
3. Течение заболевания и прогноз:
• Зависит от исходного иммунного статуса пациента:
о При раннем начале лечения может быстро ограничиваться
о У сильно ослабленных пациентов может быстро развиваться сепсис, заканчивающийся фатально
• При спондилитах с формированием эпидуральных абсцессов возможно развитие прогрессирующего неврологического дефицита
• Прогноз заболевания зависит от:
о Сопутствующих заболеваний
о Распространенности поражения позвоночника
о Тяжести неврологического дефицита
4. Лечение паравертебрального абсцесса:
• Длительная внутривенная антибактериальная терапия
• Анальгетики
• Чрескожное дренирование абсцесса
• Хирургическая санация:
о При наличии нестабильности может быть показана стабилизация позвоночника
е) Диагностический поиск:
1. Помните:
• Прицельная оценка состояния тел смежных позвонков и межпозвонковых дисков на предмет спондилодисцита
• Оценка состояния эпидуральных мягких тканей, особенно при наличии неврологического дефицита
2. Нюансы интерпретации изображений:
• Характерными признаками ПА является контрастирующееся по периферии жидкостное скопление в паравертебральных мягких тканях в сочетании с признаками спондилита
ж) Список использованной литературы:
1. Siddiq DM et al: Spinal and paraspinal pneumococcal infections-а review. Eur J Clin Microbiol Infect Dis. 33(4):51 7-27, 2014
2. Low SY et al: Neisseria gonorrhoeae paravertebral abscess. J Neurosurg Spine. 17(1):93-7, 2012
3. Acharya U: A case of atypical presentation of thoracic osteomyelitis & paraspinal abscess. Mcgill J Med. 11(2):164-7, 2008
4. Hassan FO et al: Primary pyomyositis of the paraspinal muscles: a case report and literature review. Eur Spine J. 17 Suppl 2:S239-42, 2008
5. Gaul C et al: Iatrogenic (para-) spinal abscesses and meningitis following injection therapy for low back pain. Pain. 116(3):407-10, 2005
КТ, МРТ при флегмоне паравертебрального пространства
Введение в лучевую диагностику паравертебрального пространства: лучевая анатомия, методы исследования
а) Общие сведения о паравертебральном пространстве. Паравертебральное пространство (ПВП) представляет собой пространство цилиндрической формы, которое расположено вокруг позвоночного столба и продолжается от основания черепа до верхнего средостения. Глубокий листок глубокой фасции шеи (ГЛ-ГФШ) полностью окружает ПВП, которое, в свою очередь, делится на предпозвоночное(предпозвоночная часть ПВП) и околопозвоночное (околопозвоночная часть ПВП).
Новообразование, расположенное в предпозвоночном пространстве, будет смещать предповозвоночные мышцы вперед. По этому признаку его можно отличить от новообразования заглоточного пространства, которое будет смещать эти мышцы кзади. Опухоль околопозвоночного пространства будет смещать жировую клетчатку заднего шейного пространства (ЗШП) в сторону от структур задней поверхности позвонков.
Глубокий листок глубокой фасции шеи выступает в качестве барьера, который предотвращает распространение инфекционного или опухолевого процесса, но при этом направляет его в эпидуральное пространство.
Наиболее распространенная локализация процесса - тела позвонков, наиболее частые причины-метастазы и инфекционно-воспалительные заболевания. Поэтому, при обнаружении патологического процесса в ПВП практически всегда оказываются вовлеченными тела позвонков.
Одна из самых распространенных диагностических ошибок заключается в том, что рентгенолог принимает гипертрофию мышцы, поднимающей лопатку, за опухоль. Гипертрофия является следствием повреждения ЧН XI, которое чаще всего происходит во время шейной лимфодиссекции. Поставить правильный диагноз помогает атрофия трапециевидной и грудино-ключично-сосцевидной мышцы с одноименной стороны.
б) Показания и методы лучевой диагностики. Рентгеновские снимки шеи в боковой проекции позволяют быстро оценить состояние предпозвоночных тканей на предмет отека, а также определить целостность костных структур. Оптимальным методом визуализации мягких и костных тканей шеи является КТ с контрастированием в костном и мягкотканном окнах с сагиттальной и коронарной реконструкциями. Оптимальным методом визуализации в случае эпидурального распространения процесса является МРТ с контрастированием.
Схема, аксиальный срез на уровне ротоглотки. Показаны предпозвоночный и околопозвоночный отделы паравертебрального пространства, покрытые глубоким листком глубокой фасции шеи. Обратите внимание, что фасция делает изгиб в медиальном направлении, крепится к поперечным отросткам позвонков и подразделяет паравертебральное пространство на два отдела. Спереди от него расположены опасное и заглоточное пространства, сзади и с латеральной стороны-заднее шейное пространство. Схема, аксиальный срез на уровне щитовидной железы. Показаны предпозвоночный и околопозвоночный отделы паравертебрального пространства, покрытые глубоким листком глубокой фасции шеи. Этот листок представляет собой плотный барьер, который, с одной стороны препятствует распространению инфекции, а с другой направляет ее в эпидуральное пространство. В предпозвоночном отделе паравертебрального пространства проходят ветви плечевого сплетения, которые расположены между передней и средней лестничными мышцами. Эти нервные волокна выступают в качестве двунаправленного пути, по которому опухолевый процесс может распространяться между подмышечной ямкой и паравертебральным пространством.
в) Лучевая анатомия. Само название этого пространства, «паравертебральное», достаточно четко описывает его анатомию. Это пространство цилиндрической формы, которое находится вокруг (пара-) позвоночного столба. Подобный термин использовался не всегда. Традиционно вся эта область, в том числе ткани, которые располагаются сзади и по бокам от позвоночника, называлась предпозвоночным пространством. Поскольку называть ткани, расположенные сзади и по бокам от позвоночника, предпозвоночными не слишком разумно, старая терминология была пересмотрена.
ПВП окружено ГЛ-ГФШ. Оно продолжается от основания черепа до верхнего средостения, до уровня Т4 позвонка. ПВП включает два основных компонента: предпозвоночный и околопозвоночный
Границей между ними выступает ГЛ-ГФШ, который крепится к поперечным отросткам позвонков. Предпозвоночное пространство лежит спереди от этого листка, а околопозвоночное - сзади.
Рассмотрим анатомические взаимоотношения этих двух пространств с окружающими тканями. Сразу спереди от предпозвоночного пространства расположены заглоточное и опасное пространства. Спереди и латеральнее лежит парное сонное пространство, а с латеральных сторон находится передний край ЗШП. Околопозвоночное пространство находится глубже ЗШП, позади от поперечных отростков шейных позвонков.
ГЛ-ГФШ полностью окутывает ПВП. Его передняя часть (передний ГЛ-ГФШ) проходит от поперечного отростка шейного позвонка одной стороны до поперечного отростка другой стороны, огибая спереди предпозвоночные мышцы. Задняя часть (задний ГЛ-ГФШ) огибает околопозночные мышцы и крепится к выйной связке, идущей вдоль остистых отростков позвонков.
Иногда хирурги называют переднюю часть глубокого листка «покрывалом», поскольку в ходе операции она выглядит как гладкая, похожая на покрывало поверхность, по которой глотка скользит вверх и вниз. Передняя часть глубокого листка является очень плотной и выступает в качестве двустороннего барьера. Поэтому, опухолевый или инфекционный процесс, локализующийся в предпозвоночном пространстве, по пути наименьшего сопротивления будет распространяться в эпидуральное пространство. В то же время, патологический процесс, локализующийся в глотке, обычно не проникает в ПВП.
Единственным образованием, проходящим через ГЛ-ГФШ, является плечевое сплетение. Нервные корешки С1-С5 выходят через межпозвоночные отверстия, проходят между передней и средней лестничными мышцами в предпозвоночном пространстве, а затем выходят через отверстия в ГЛ-ГФШ. Отсюда они направляются в ЗШП и далее в подмышечную ямку. За счет этого становится возможным периневральное распространение злокачественного процесса сразу в двух направлениях.
Чтобы понять, какие заболевания и псевдозаболевания могут поражать ПВП, сначала следует разобраться, какие важные анатомические структуры в нем расположены. В предпозвоночном пространстве находятся предпозвоночные мышцы (длинная мышца шеи и длинная мышца головы), лестничные мышцы (передняя, средняя, задняя), корешки плечевого сплетения, диафрагмальный нерв (СЗ— С5), позвоночные артерия и вена, тела позвонков. В околопозвоночном пространстве находятся околопозвоночные мышцы и структуры задней поверхности позвонков.
(Слева) Схема, сагиттальная проекция. Показаны взаимоотношения фасций и пространств шеи. Сразу кпереди от паравертебрального пространства (розовый) расположены опасное пространство и заглоточное пространство. Из-за наличия плотного глубокого липка глубокой шейной фасции патологический процесс из паравертебрального пространства будет распространяться в эпидуральное пространство.
(Справа) Схема, голова и шея, вид сбоку. Паравертебральное пространство имеет цилиндрическую форму. Оно продолжается от основания черепа до средостения. Глубокий листок глубокой фасции шеи полностью окружает паравертабрельное пространство. (Слева) Схема аксиальной проекции на уровне ротоглотки. Показано условное новообразование паравертебрального пространства, которое смещает предпозвоночные мышцы и разрушает тело позвонка. Обратите внимание, что глубокий листок глубокой фасции шеи ограничивает распространение опухоли и «направляет» ее в эпидуральное пространство.
(Справа) КТ с КУ, аксиальный срез на этом же уровне. Флегмона-абсцесс в предпозвоночной части паравертебрального пространства. Отмечается накопление контраста. Слева виден эпидуральный абсцесс. Обратите внимание, что предпозвоночные мышцы смещены кпереди. (Слева) Схема аксиального среза на уровне щитовидной железы. Условное новообразование подподъязычного отдела паравертебрального пространства, которое происходит из тела позвонка и смещает предпозвоночные мышцы кпереди. Опухоль окружает плечевое сплетение и позвоночные артерии, распространяется в эпидуральное пространство.
(Справа) МРТ Т1ВИ, аксиальная проекция. Метастатическое поражение тела позвонка и структур его задней поверхности слева. Опухоль накапливает контрастное вещество и распространяется в эпидуральное пространство. Обратите внимание, что предпозвоночные мышцы смещены кпереди.
г) Лучевая диагностика заболеваний паравертебрального пространства (ПВП). Описывая характеристики образования ПВП, сначала следует ответить на вопрос: «По каким признакам я определил, что это образование первично возникло в ПВП?». Патологический процесс происходит из предпозвоночного пространства, если он локализуется в толще предпозвоночных мышц или в теле позвонка. Также из предпозвоночного пространства будет происходить опухоль, смещающая предпозвоночные мышцы кпереди. В большинстве случаев именно по этому признаку можно отличить новообразование предпозвоночного пространства от новообразования заглоточного пространства, которое будет смещать предпозвоночные мышцы назад.
Новообразование локализуется в околопозвоночном пространстве, если оно либо находится в толще околопозвоночных мышц, либо смещает жировую клетчатку ЗШП в сторону от задней поверхности позвонков.
При патологическом процессе в предпозвоночном пространстве всегда следует искать признаки эпидурального распространения. Помните, что любой инфекционный или опухолевый процесс, распространяющийся за пределы ПВП, будет сдерживаться ГЛ-ГФШ. Поэтому по пути наименьшего сопротивления (через межпозвоночное отверстие) его путь будет лежать в эпидуральное пространство, в результате чего может возникнуть сдавливание спинного мозга.
Также патологический процесс может распространиться в ПВП по ветвям плечевого сплетения. Внеузловое распространение опухоли из подмышечных лимфоузлов (обычно при раке молочной железы) делает возможным ретроградное периневральное распространение опухоли по ветвям плечевого сплетения. И напротив, злокачественная опухоль ПВП может по этим нервам антероградно проникнуть в подмышечную ямку.
Кактолько рентгенолог обнаружил опухоль, локализующуюся в ПВП, ему следует свериться со списком заболеваний для дифференциальной диагностики. После выделения характерных признаков новообразования число возможных нозологических форм обычно удается сократить. В подавляющем большинстве случаев патологический процесс берет происходит из тел позвонков, наиболее распространенные причины - инфекционно-воспалительное поражение и метастазы. Поэтому, при обнаружении образования в ПВП, всегда следует обратить внимание на тело близлежащего позвонка, потому что оно чаще всего также поражено.
Чтобы дифференцировать остеомиелит тел позвонков от других заболеваний позвоночного столба, необходимо обратить внимание на наличиедеструктивных изменений запирательных пластинок соседних позвонков; также будет отмечаться повышение сигнала от межпозвоночного диска на Т2ВИ и накопление в нем контрастного вещества. Межпозвоночное пространство при метастатическом поражении или неходжкинской лимфоме будет не заинтересовано; также при данных состояниях обычно поражаются сразу несколько позвонков. Распространение в эпидуральное пространство может отмечаться при и при метастазах, и при лимфоме.
Одним из воспалительных заболеваний, сложным для лучевой диагностики, является тендинит сухожилия длинной мышцы шеи. Боль в области шеи, сопровождающаяся лихорадкой, может стать поводом к назначению КТ с контрастированием. На снимках будет определяться отек предпозвоночных тканей (вследствие отека заглоточного пространства), а также кальцификаты в предпозвоночных мягких тканях на уровне С1 /С2 позвонков. Такую картину не следует путать с заглоточным абсцессом. Этиология заболевания до конца не ясна. Вероятно, в его основе лежит реакция воспаления в ответ на инородное тело-кристаллы гидроксиапатита кальция
Диагноз хордомы следует заподозрить при обнаружении новообразования с деструктивным ростом, которое расположено в области клиновидно-затылочного сочленения ската или в области первого шейного позвонка. Хордома -это крупное мягкотканное новообразование, для которого характерен гиперинтенсивный сигнал на Т2ВИ; очень часто опухоль распространяется в паравертебральное и эпидуральное пространства. Если распространение в эпидуральное пространство происходит в области шеи, возможно ранее возникновение опаснейшего осложнения-сдавливания спинного мозга.
К доброкачественным нейрогенным опухолям ПВП относятся шваннома и нейрофима плечевого сплетения. И та, и другая выглядят как веретеновидные образования с четкими контурами, которые накапливают контрастное вещество. Располагаются они обычно между передней и средней лестничными мышцами.
В основе сосудистых заболеваний ПВП лежит поражение позвоночных артерий. Чаще всего встречаются расслоение, аневризмы и псевдоаневризмы позвоночных артерий. И хотя все эти состояния достаточно легко диагностируются при КТ-ангиографии, МРТ Т1ВИ с подавлением жира в аксиальной проекции помогает в диагностике расслоения: в просвете сосуда визуализируется гематома, которая обычно имеет форму полумесяца и гиперинтенсивный сигнал. Диагностика псевдозаболеваний (шейные ребра, увеличение поперечного отростка) или дегенеративных заболеваний (передняя межпозвоночная грыжа, гипертрофия суставных фасеток дугоотростчатых суставов, остеофиты тел позвонков). Одна из самых распространенных диагностических ошибок заключается в том, что рентгенолог принимает гипертрофию мышцы, поднимающей лопатку, за опухоль или ее рецидив. Такое «псевдозаболевание» является следствием поражения спинномозговой части добавочного нерва (ЧН XI), обычно вследствие шейной лимфодиссекции.
Повреждение добавочного нерва приводит к атрофии грудино-ключично-сосцевидной и трапециевидной мышц, а гипертрофия мышцы, поднимающей лопатку, развивается как компенсация с целью облегчить поднимание руки. На снимках мышца выглядит увеличенной, может накапливать контрастное вещество. Чтобы подтвердить диагноз, необходимо обратить внимание на уменьшенные в размерах трапециевидную и грудино-ключично-сосцевидную мышцы, которые часто подвергаются жировой инфильтрации.

д) Клинические особенности. В диагностике огромную роль играет сбор анамнеза. Лихорадка, боль в области шеи, боль при пальпации характерны для остеомиелита тел позвонков. При скоплении гноя в эпидуральном пространстве может возникнуть тетрапарез. У пациентов с метастазами обычно уже известен первичный очаг, с неходжкинской лимфомой - уже выставлен диагноз. В обоих случаях может иметься боль в шее, клиника радикуло- или миелопатии.
Шванномы плечевого сплетения могут быть спорадическими, а могут возникать на фоне нейрофиброматоза II типа (множественные шванномы). Нейрофибромы также иногда возникают спорадически, но чаще всего встречаются у больных с нейрофиброматозом I типа. И нейрофибромы, и шванномы представляют собой медленно растущие безболезненные образования.
Повреждение позвоночных артерий может быть следствием как небольших (мануальная терапия), так и тяжелых травм. Одним из последствий повреждения позвоночной артерии может стать отсроченный инсульт. При повреждении задней нижней мозжечковой артерии у пациента развивается латеральный медуллярный синдром (Валленберга).
Тендинит сухожилия длинной мышцы шеи проявляются болью в шее и болью при глотании, которые длятся около 2-7 дней. У пациентов с гипертрофией мышцы, поднимающей лопатку, в анамнезе обычно имеются сведения о проводившейся шейной лимфодиссекции.
Флегмона паравертебрального пространства - лучевая диагностика
а) Терминология:
• Инфекционно-воспалительное поражение паравертебрального пространства, абсцесс паравертебрального пространства
• Инфекционное поражение глубоких пространств шеи, предпозвоночных мышц, межпозвоночного пространства, тел позвонков
• Чаще всего является следствием спондилодисцита
• В редких случаях развивается как осложнение операций на шее или позвоночнике
• В редких случаях происходит непосредственно из предпозвоночных мышц
б) Визуализация флегмоны паравертебрального пространства:
• Неоднородное накопление контраста в предпозвоночных мышцах или скопление жидкости с кольцом периферического накопления контраста
• Заглоточная клетчатка смещена кпереди, возможно наличие жидкости в заглоточном пространстве
• Значительные по объему скопления жидкости больше характерны при инфицировании атипичной флорой, в особенности микобактерией туберкулеза
• Необходимо искать эпидуральную флегмону/абсцесс
• Деструктивные изменения в костной ткани при КТ с контрастированием и КТ в костном окне
• MPT с контрастированием для оценки поражения костной ткани и эпидурального пространства
(Слева) Схема аксиальной проекции, типичные находки при инфекционном поражении паравертебральною пространства. Флегмона мягких тканей, окружающих тело позвонка. Пищевод смещен кпереди; дорсальнее, в эпидуральном пространстве, также имеются признаки флегмоны/абсцесса.
(Справа) КТ с КУ, аксиальная проекция. Неоднородное накопление контраста в тканях, окружающих тело позвонка. Гортаноглотка смещена кпереди. При внимательном изучении позвоночною канала обнаруживается плотная, накапливающая контраст ткань, которая представляет собой эпидуральную флегмону. (Слева) КТ с КУ, аксиальный срез на уровне С2. Тело позвонка окружено накапливающей контраст тканью, находящейся позади от тонкой полоски заглоточной клетчатки. Участок накопления контраста распространяется в эпидуральное пространство. Имеются признаки небольшою формирующеюся абсцесса.
(Справа) КТ с КУ, аксиальная проекция. Предпозвоночные мягкие ткани увеличены в объеме, имеют неоднородную структуру. Наблюдается участок скопления гноя, окруженный кольцом накопления контраста. Причиной воспалительных изменений в тканях является эпидуральная флегмона. В заглоточном пространстве небольшое количество жидкости.
в) Дифференциальная диагностика:
• Заглоточный абсцесс
• Метастазы в телах позвонков
• Лимфома
• Хордома
г) Патология:
• Спондилодисцит, обычно гематогенной природы
• Наиболее распространенный пиогенный микроорганизм-золотистый стафилококк
• В контексте всемирной заболеваемости наиболее распространенной причиной является туберкулез
д) Диагностическая памятка:
• Необходимо дифференцировать поражение заглоточного пространства от поражения паравертебрального пространства
• Спондилодисцит - наиболее вероятная причина
• Внимательно оценить признаки эпидурального распространения и сдавливания спинного мозга
• Поражение эпидурального пространства лучше всего визуализируется при МРТ Т1ВИ FS с контрастированием
а) Терминология:
1. Аббревиатура:
• Инфекционно-воспалительное поражение паравертебрального пространства (ПВП)
2. Синонимы:
• Инфекционно-воспалительное поражение ПВП, абсцесс ПВП
3. Определения:
• Инфекционное поражение глубоких пространств шеи, предпозвоночных мышц, межпозвоночного пространства, тел позвонков:
о Чаще всего является следствием спондилодисцита
• Флегмона = диффузное воспаление тканей
• Абсцесс = отграниченное скопление гноя
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Отек предпозвоночных мышц или выпот в предпозвоночном пространстве с разрушением тел позвонков/межпозвоночных дисков (или изменением сигнала от них)
• Локализация:
о В предпозвоночных мышцах или сзади от них, кзади от заглоточного пространства
о Шейный спондилодисцит наиболее часто возникает на уровне С5-С6
• Размер:
о Вариабелен:
- Флегмона приводит к деформации предпозвоночных мышц
- При инфицировании пиогенной флорой чаще всего развивается флегмона с мелкими абсцессами
- Для атипичной флоры, особенно для туберкулеза, характерны крупные скопления жидкости (несколько сантиметров)
• Морфология:
о Инфекционное поражение ПВП в большинстве случаев является следствием спондилодисцита:
- Распространение инфекционного процесса в предпозвоночное ± околопозвоночное пространства:
Целлюлит с флегмоной → постепенное формирование абсцесса
- Процесс может распространяться в эпидуральное пространство:
Возможно сдавливание спинного мозга ± инфаркт
Часто встречается при шейном спондилодисците
Возможно обширное поражение спинного мозга
о Пиогенный спондилодисцит:
- Поражен межпозвоночный диск и соседние суставные пластинки
- Начало более стремительное, чем при туберкулезном процессе
- Сильная боль, лихорадка ± неврологические нарушения
о Туберкулезный спондилит:
- Избирательное поражение тел позвонков, при этом межпозвоночный диск и суставные пластинки относительно интактны
- Может распространяться под передней продольной связкой и поражать сразу несколько позвонков
- Реактивный склероз встречается реже
- Часто поражаются околопозвоночные мягкие ткани, возможно формирование абсцессов ± кальцификатов
- При первичном обращении неврологические расстройства встречаются реже, чаще-разрушение тел позвонков, приводящее к косметическому дефекту
- Возможен кифоз
о При других атипичных инфекциях (грибы, бластомикоз) клиника обычно аналогична таковой при туберкулезе
о В редких случаях развивается как осложнение операций на шее или позвоночнике
о Обычно следствие инфицирования костных структур позвонков или межпозвоночных дисков, в редких случаях происходит из предпозвоночных мышц
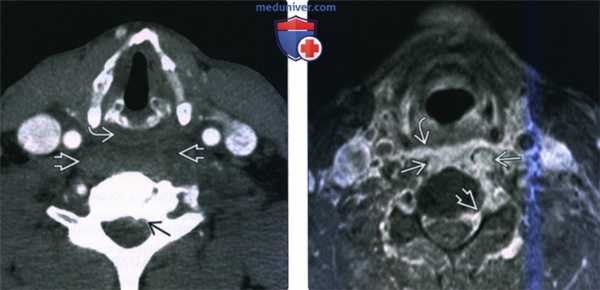
(Слева) КТ с КУ, пациент с септицемией, аксиальная проекция. В анамнезе имеются сведения об употреблении наркотических препаратов. Основной жалобой является интенсивная боль в шее. Имеется выраженное утолщение предпозвоночных тканей со смещением гортаноглотки кпереди. Имеются признаки эпидуральной флегмоны.
(Справа) MPT Т1ВИ FS с КУ, аксиальная проекция, этот же пациент. Интенсивное накопление контраста в предпозвоночных мягких тканях с инфильтрацией длинных мышц шеи и заглоточного пространства. Слева имеются признаки поражение эпидурального пространства и межпозвоночного отверстия.
2. Рентгенологические данные при флегмоне паравертебрального пространства:
• Рентгенография:
о Могут обнаруживаться признаки пиогенного дисцита:
- Невозможно дифференцировать от образования заглоточного пространства
- 7-10 дней: эрозия суставных пластинок
- >2 недель: сужение межпозвоночного сустава, деструкция суставных пластинок
- >3 недель: реактивный склероз
о Хронический процесс: деструкция тел позвонков ± кальцификаты
3. КТ при флегмоне паравертебрального пространства:
• КТ с КУ:
о Предпозвоночные мышцы увеличены в объеме, неоднородно накапливают контраст
о Заглоточное пространство и задняя стенка глотки смещены кпереди
о Возможно наличие кольца периферического накопления контраста
о Следует искать признаки эпидуральной флегмоны/абсцесса
• КТ в костном окне:
о Эрозия суставной пластинки — выраженная деструкция тел позвонков
о Положение спинного мозга можно оценить по сагиттальным срезам
4. МРТ при флегмоне паравертебрального пространства:
• Т1ВИ:
о Предпозвоночные мышцы увеличены, сигнал гетерогенный
о Сигнал от тел позвонков отсутствует
• Т2ВИ:
о Сигнал от предпозвоночных мышц, межпозвоночных дисков и тел гиперинтенсивный
о Абсцессы: характерен сигнал очень высокой интенсивности
о Возможен отек заглоточного пространства
• DWI:
о Ограничение диффузии из-за инфицирования межпозвоночного пространства
• Т1ВИ с КУ:
о Неоднородное накопление контраста в предпозвоночных мышцах, гипоинтенсивные скопления жидкости с кольцом накопления контраста
о Незначительное диффузное накопление контраста в предпозвоночных мышцах, межсуставных дисках, эпидуральном пространстве, телах позвонков
о Необходим поиск эпидуральной флегмоны/абсцесса
о Возможно накопление контраста в близлежащих пространствах: сонном, заглоточном
5. Сцинтиграфия при флегмоне паравертебрального пространства:
• Сцинтиграфия костей:
о Чувствительный, но не специфичный метод диагностики спондилодисцита
о Артериальная гиперемия с возрастающим локальным захватом препарата
о При туберкулезном поражении позвонки «холодные» в 35-40%
• ПЭТ:
о Захват ФДГ обычно интенсивный, но метод неспецифичен
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о При боли в шее и лихорадке в первую очередь обычно выполняется КТ с КУ
о И КТ с контрастированием, и МРТ обычно подходят для того, чтобы дифференцировать поражение заглоточного пространства от поражения ПВП
о КТ позволяет визуализировать костные структуры и помогает определить место для вскрытия абсцесса
о МРТ более информативна в диагностике эпидурального распространения ± сдавливания спинного мозга
• Протокол исследования:
о Если по данным КТ с контрастированием судить
о вовлеченности в процесс спинного мозга невозможно, следует рекомендовать КТ с контрастированием
о Для точного определения эпидурального распространения следует выполнить Т1ВИ с контрастированием в режиме жироподавления
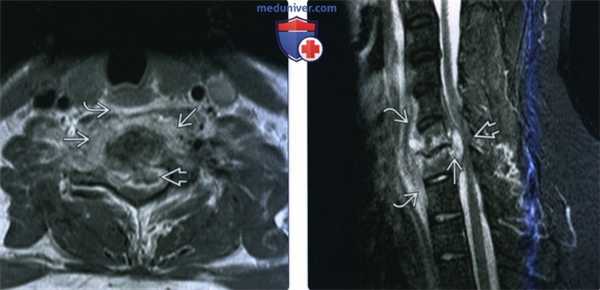
(Слева) МРТ Т1ВИ с КУ, аксиальная проекция. Однородное накопление контраста в предпозвоночных мышцах с увеличением их объема. Жировая клетчатка заглоточного пространства смещена кпереди. Имеются признаки аномального накопления контраста в эпидуральном пространстве, происходит формирование эпидурального абсцесса, окруженного кольцом накопления контраста.
(Справа) MPT STIR в сагиттальной проекции у пациента со спондилодисцитом С6-С7 позвонков. Отмечается сужение межпозвоночного пространства, аномально гиперинтенсивный сигнал от тел позвонков. Имеются признаки предпозвоноччной флегмоны и эпидурального абсцесса. Имеется выраженное сдавливание спинного мозга.
в) Дифференциальная диагностика флегмоны паравертебрального пространства:
1. Заглоточный абсцесс:
• Скопление жидкости между глоткой и предпозвоночным пространством
• Предпозвоночные мышцы уплощены
• Чаще всего является следствием инфекции в глотке
• Тела позвонков и межсуставные диски не изменены
2. Метастазы в телах позвонков:
• Деструкция тел позвонков, межпозвоночное пространство обычно не вовлечено
• Распространение мягких тканей кпереди напоминает таковое при флегмоне, но признаки отека отсутствуют
• Эпидуральное распространение ± сдавливание спинного мозга также встречаются
• Разрушение других участков тел позвонков
3. Лимфома:
• Располагается на уровне тел позвонков или у их задней поверхности
• Может проявляться появлением образования в паравертебральном или эпидуральном пространстве
• Гиперинтенсивный сигнал на Т2ВИ (как у ликвора), но при этом интенсивное накопление контраста
4. Саркома Юинга:
• В редких случаях происходит из крестца или тел позвонков
• Новообразование тела позвонка с деструктивным ростом ± распространение в паравертебральное/эпидуральное пространство
• Межсуставной диск обычно не вовлечен
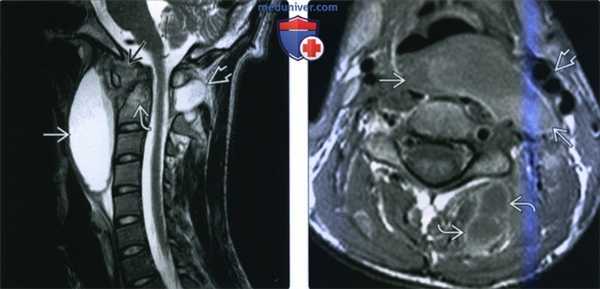
(Слева) МРТ Т2 в сагиттальной проекции, подвывих в атлантоосевом суставе. У пациента имеются крупная туберкулезная флегмона, расположенная кпереди от второго позвонка, а также предпозвоночный подвязочный абсцесс, достигающий значительных размеров. Также обратите внимание на отек костного мозга С2 позвонка. В околопозвоночных мышцах сзади и слева имеется еще один абцесс.
(Справа) МРТ Т1ВИ с КУ, аксиальная проекция, этот же пациент. Крупный туберкулезный абсцесс с неоднородным сигналом. Глотка и сонные артерии смещены, при этом выраженного воспалительного окружающих тканей нет. Также слева имеется абсцесс в задних отделах околопозвоночного пространства.
г) Патология. Общая характеристика:
• Этиология:
о Инфекционное поражение ПВП чаще всего является следствием шейного спондилодисцита:
- Шейный отдел позвоночника - наименее распространенная локализация для шейного спондилодисцита
о Причинные микроорганизмы могут быть различными:
- Наиболее распространенный пиогенный микроорганизм-золотистый стафилококк
- В контексте всемирной заболеваемости наиболее распространенной причиной является туберкулез:
Шейный отдел поражается редко
о В редких случаях развивается как осложнение операций на шее или позвоночнике
о В редких случаях происходит непосредственно из предпозвоночных мышц
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Шейный спондилодисцит:
- Нарастающая боль в шее + ограничение подвижности
- Лихорадка, недомогание, кривошея
- В 20% случаев пациенты обращаются уже с клиникой миелопатии (поражение эпидурального пространства)
• Другие признаки/симптомы:
о Предпозвоночный абсцесс
- Дисфагия, боль при глотании, одышка
2. Демография:
• Возраст:
о Любой
о Наиболее часто встречается в возрасте 50-60 лет
• Эпидемиология:
о Спондилодисцит: 2-7% всех случаев остеомиелита
3. Течение и прогноз:
• Распространение процесса в эпидуральное пространство может вести к неврологическим нарушениям:
о Распространение процесса ограничено глубокой фасцией шеи о Фасция направляет распространение процесса в эпидуральное пространство
4. Лечение:
• Первоначальное лечение:
о Вскрытие абсцесса/декомпрессия
о Длительное использование внутривенных антибиотиков
• Другие методы хирургического лечения:
о Удаление нежизнеспособной костной ткани
о При деструкции тел позвонков и кифозе - реконструктивные операции на костях
е) Диагностическая памятка:
1. Советы по интерпретации изображений:
• У взрослого пациента с воспалением/абсцессом предпозвоночных мышц следует искать признаки спондилодисцита
• Необходимо дифференцировать поражение заглоточного пространства от поражения ПВП
• Необходимо дифференцировать гнойный спондилодисцит от атипичного или туберкулезного спондилита
• Обратить внимание на признаки эпидурального распространения, сдавливания спинного мозга
2. Рекомендации по отчетности:
• МРТ с контрастированием, если сомневаетесь в наличии эпидурального распространения
• При наличии эпидурального абсцесса желательно визуализировать спинной мозг на всем протяжении
Спинальный эпидурит
Спинальный эпидурит (epiduritis; синоним: спинальный эпидуральный абсцесс, наружный гнойный пахименингит, гнойный перипахименингит) — это воспалительный острый или хронический процесс в эпидуральном пространстве и на наружной поверхности твердой мозговой оболочки спинного мозга [4].
Классификация.
Классически выделяют, как и в любом другом воспалительном заболевании, острую и хроническую форму. Чаще всего поражаются позвонки нижнего грудного и поясничного отдела.
В зависимости от локализации заболевания выделяют эпидурит:
1) ограниченный – область поражения ограничивается только грыжевым выпячиванием;
2) неограниченный – воспалительный процесс наблюдается в нисходящих и восходящих сегментах;
3) распространенный односторонний – воспаление наблюдается только с одной стороны;
4) распространенный двусторонний – процесс воспаления захватывает обе стороны [3] ;
5) рубцово-спаечный - может возникнуть после операции по удалению грыжи или другого вмешательства. При этом на месте проведенных манипуляций возникают фиброзные разрастания, которые и вызывают воспаление.
6) Различают внутренний и наружный эпидурит спинного мозга. Первая разновидность встречается редко. Чаща наблюдается наружный вид, при котором воспалительный процесс всегда распространяется на жировую клетчатку эпидурального пространства. Еще чаще процесс начинается с эпидуральной клетчатки и потом распространяется на наружные слои твердой оболочки. [2]
Кроме того, выделяют две формы заболевания:
1) Гнойный: Самая тяжелая форма заболевания, характеризуется наличием гнойного очага в области эпидурального пространства.
2) Негнойный (серозные, серозно-фиброзные, гиперпластические): часто имеет скрытый характер течения. В ходе развития заболевания не наблюдается возникновение нарушений неврологического плана. Вялотекущие процессы могут привести к изменениям в эпидуральной клетчатке, а также нарушить целостность твердой мозговой оболочки. Часто фиброзная ткань разрастается, а воспаление переходит на мягкие оболочки спинного мозга. Нарушается ликворообращение, сосуды сдавливаются. Результатом такого воздействия становятся ишемические изменения в спинном мозге [3].
2. Этиология и патогенез.
Гнойный эпидурит обычно развивается как осложнение гнойных процессов рядом с эпидуральным пространством: остеомиелита позвоночника, заднего медиастинита, паравертебрального абсцесса, абсцесса легкого и др., или общей гнойной инфекции: сепсиса (чаще стафилококкового, реже стрептококкового, пневмококкового), гнойного тонзиллита, рожи, пиелита, инфицированного аборта, фурункулеза. В эпидуральное пространство возбудитель попадает per continuitatem или гематогенным путем. Локализуется процесс чаще всего в нижнем грудном отделе. Абсцесс обычно распространяется на протяжении 3—4 позвонков. Через твердую мозговую оболочку возбудитель не проникает, поэтому мягкие оболочки и спинной мозг обычно в воспалительном процессе непосредственна не участвуют. Но они могут, конечно, страдать от давления, воздействия токсинов, расстройства кровообращения и лимфообращения и других патогенных факторов [1, 3].
Негнойный эпидурит, согласно мнению исследователей, нередко протекает латентно. Эпидуральная клетчатка отличается высокой реактивностью и вовлекается в процесс при многих местных и общих инфекциях, особенно при аллергических реакциях. Острые негнойные эпидуриты обычно вполне доброкачественны и не вызывают стойких неврологических нарушений. Наряду с этим встречаются хронически текущие негнойные пахименингиты и эпидуриты, вызывающие массивные изменения в эпидуральной клетчатке и твердой мозговой оболочке. Жировая ткань замещается грануляционной, в оболочке происходит разрастание фиброзной ткани. С течением времени воспалительные изменения могут перейти и на мягкие мозговые оболочки. Плотная фиброзная ткань, как кольцом окружая спинной мозг, нарушает ликворообращение, сдавливает сосуды и вызывает ишемические изменения в спинном мозге и его оболочках [1, 3].
Подобные гиперпластические формы пахименингита и эпидурита, при которых твердая мозговая оболочка может стать толще нормальной в 5—10 раз, срастаясь с надкостницей позвонков, с одной стороны, и с мягкими оболочками — с другой, постепенно прогрессируя, дают клиническую картину опухоли спинного мозга. Это гипертрофический пахименингит, по терминологии старых авторов [2].
Хронический эпидурит — вторичное заболевание, осложняющее туберкулез, сифилис (редко), бруцеллез. Может выявляться в связи с травмой позвоночника, перенесенной за много лет до появления симптомов эпидурита, с наличием инородного тела или опухолью в позвоночном канале, с простудой. Хронические заболевания позвоночника воспалительного и дегенеративного характера также могут осложниться хроническими эпидуритом. Эпидурит может проявляться одним очагом, несколькими отдельными очагами или поразить диффузно все эпидуральное пространство. Страдают преимущественно грудной или одновременно грудной и поясничный отделы. Много реже встречается описанный старыми авторами гипертрофический шейный пахименингит. Рубцовые изменения и воспалительные наслоения сильнее выражены по задней поверхности дурального мешка, реже наблюдается их более или менее одинаковое развитие в виде муфты по всей окружности твердой мозговой оболочки. [2]
3. Клиническая картина
Гнойный эпидурит.
Болезнь начинается остро, реже подостро. Появляются симптомы тяжелой острой инфекции: слабость, недомогание, головные боли, отсутствие аппетита, гектическая лихорадка, изменения крови септического характера (ускоренная СОЭ, нейтрофильный сдвиг). На этом фоне развиваются корешковые боли, симптомы натяжения, парестезии, нарушение функции тазовых органов. Позднее возникают параличи, чаще всего в форме нижнего парапареза (параплегии) спастического характера. При поражении на шейном уровне развивается тетрапарез разной выраженности до плегии. Нередко наблюдаются корешковые симптомы выпадения: вялость отдельных рефлексов, гипестезия, похудание мышц [1, 2]
Негнойный_эпидурит.
Начинается процесс большей частью подостро сильными корешковыми болями и болями в позвоночнике, сопровождающимися рефлекторным напряжением мышц спины. Иногда возникает приступ, напоминающий люмбаго. Локализация местных корешковых болей зависит, от топики процесса. Часто наступает ремиссия (характеризуется уменьшением радикулярных болей, относительным восстановлением функций тазовых органов и движений в пораженных конечностях, снижением температуры до субфебрильной) , после чего боли возобновляются. Кроме того, возникают тазовые расстройства различной степени. Исследование ликвора обычно обнаруживает белково-клеточную диссоциацию или даже полный синдром Фруэна — Нонне. Все неврологические симптомы с течением времени нарастают. Наряду с этим больные жалуются на боли в области позвоночника при отсутствии изменений костей на рентгенограмме, движения позвоночника на уровне очага ограничены, постукивание по одному или нескольким остистым отросткам болезненно. Температура тела может быть как нормальной, так и может незначительно колебаться. Кровь также большей частью не изменена. В периоды обострения процесса СОЭ повышена, выявляется нейтрофильный сдвиг [1, 2].
4. Диагностика
Для распознавания спинальных эпидуритов предложена (Д. Куимов) следующая триада:
- острые корешковые боли на фоне высокой температуры и менингеальных явлений;
- синдром нарастающего сдавления спинного мозга — острый компрессионный синдром;
- наличие гнойного или инфекционного очага в организме (по МРТ). Кроме того проводится, в первую очередь, лабораторная диагностика ( Лейкоцитоз со сдвигом влево, повышение СОЭ, СРБ). Так же в ходе оперативного лечение возможно применение цитологического исследования. Кроме того, важно проводить дифференциальную диагностику со спондилодисцитами, спондилитами, паравертебральными абсцессами, менингитом, миелитом, опухолевым поражением [1].
Диагностика острых гнойных эпидуритов не представляет больших затруднений. Хронические эпидуриты обнаруживаются либо на операции по поводу других поражений спинного мозга, либо на секции [5].
5. Лечение
Классически выделяют консервативное и хирургическое лечение. В случае описываемого заболевания без применения обоих типов лечения нельзя обойтись.
При установлении гнойного этиологии эпидурита показаны срочная ламинэктомия и опорожнение эпидурального пространства от гнойного экссудата с последующим энергичным лечением антибиотиками. Во время операции вскрывать твердую мозговую оболочку не следует. Применяют антибиотики широкого спектра действия (чаще пенициллины) [2].
В случае негнойного эпидурита- лечение так же, в первую очередь, хирургическое. Антибиотики назначаются до и после операции [2].
В последующем показано проведение разного по длительности ( в зависимости от выраженности неврологического дефицита) реабилитационного лечения, включая лечебную гимнастику и физиопроцедуры. Кроме того, при длительном обездвиживании пациента нельзя забывать о риске ТЭЛА и проводить антикоагулянтную терапию и другие виды симптоматического лечения.
6. Прогноз
Прогноз во многом зависит от того, насколько рано пациент обратится к специалисту. Ранняя диагностика позволяет начать своевременное лечение и снизить негативные последствия заболевания. Безусловно необходимо своевременно выявить возбудителя процесса инфицирования и провести грамотное оперативное вмешательство и антибактериальную терапию. Если лечение было начато несвоевременно, то эпидурит может закончиться выздоровлением или перейти в хроническую форму. Среди последствий в этом случае отмечают нарушения двигательных способностей в виде пареза, плегии, расстройств чувствительности, а также расстройств функции тазовых органов ( недержание мочи или хроническая задержка). Кроме того, при длительной иммобилизации больного, могут образоваться пролежни, ТЭЛА, различная урогенитальная инфекция. При несвоевременном или неполном лечении больной может навсегда остаться инвалидом.
Читайте также:
