КТ, МРТ при плоскоклеточном раке небной миндалины
Добавил пользователь Владимир З. Обновлено: 30.01.2026
а) Терминология:
1. Аббревиатура:
• Вирус папилломы человека (ВПЧ)
2. Определение:
• Подгруппа опухолей (ПКР) ротоглотки, обусловленных вирусом (ВПЧ):
о В 87-96% случаев ВПЧ-16
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Лимфаденопатия II уровня у молодого мужчины ± объемное образование небной или язычной миндалины
о Лучевые признаки такие же, как при ПКР ротоглотки, связанном с употреблением табака
• Локализация:
о Лимфоузлы: уровень II ± III, ипси- или билатеральные
о Первичный ПКР: миндалины, корень языка
• Размер:
о Размеры первичной опухоли варьируют; взаимосвязь между размерами и лимфаденопатией отсутствует
о Первичная опухоль часто небольшая и «немая», несмотря на лимфаденопатию
• Морфология:
о Количество и размер лимфоузлов варьировуют без связи с размерами первичной опухоли
о Вторично измененные лимфоузлы: округлые, выглядящие кистозными
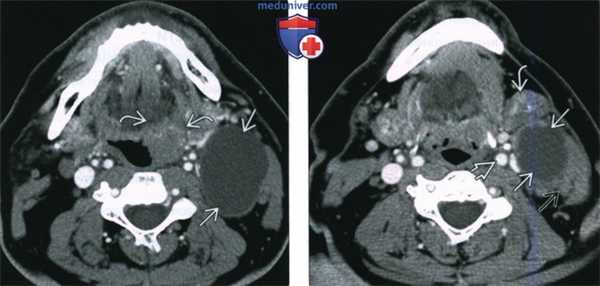
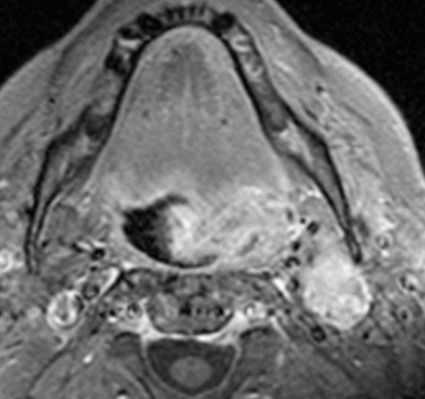
(Слева) При аксиальной КТ с КУ в левой половине шеи визуализируется большое однокамерное кистозное образование, имитирующее кисту второй жаберной щели по своему расположению. Обратите внимание на объемное образование в области нижнего полюса левой небной миндалины.
(Справа) При аксиальной КТ с КУ на более каудальном уровне визуализируется кистозно-некротическое объемное образование, расположенное снаружи от сонного влагалища, сзади от поднижнечелюстной слюнной железы спереди и изнутри от грудино-ключично-сосцевидной мышцы. Объемное образование напоминает кисту второй жаберной щели, но представляет собой метастаз ВПЧ(+) ПКР миндалины в лимфоузел.
2. КТ при ВПЧ-обусловленном плоскоклеточном раке ротоглотки:
• КТ с контрастным усилением:
о Лимфаденопатия варьирует: от единственного солидного или кистозного лимфоузла до массивной многоуровневой лимфаденопатии
- Обычно лимфоузлы II и III уровня; могут быть явно кистозными
- Неровные края лимфоузла и «грязная» жировая клетчатка свидетельствует об экстракапсулярном распространении (ЭКР):
Согласно данным патологов, периодическое воспаление тканей рядом с лифоузлом может имитировать ЭКР
о Объемное образование различного размера в миндаликовой ямке или в корне языка, накапливающее контраст:
- Первичная опухоль ротоглотки: различные размеры и стадии, в т.ч. «немая» опухоль
- Распространение опухоли в наружные мышцы языка или в полость рта, в надсвязочный отдел гортани, медиальную крыловидную мышцу, твердое небо, нижнюю челюсть повышает стадию до Т4а
3. МРТ при ВПЧ-обусловленном плоскоклеточном раке ротоглотки:
• Т1ВИ:
о Метастазы в лимфоузлах: >15 мм, уровень II или III, ипсилатеральные
о Первичная опухоль: однородное, изоинтенсивное (по сравнению с мышцами) объемное образование в миндалине или в корне языка
• Т2ВИ:
о Метастазы в лимфоузлах: > 1Б мм, уровень II или III, с гиперинтенсивным (по сравнению с мышцами) сигналом; кистоз-ные/некротические лимфоузлы: 11 интенсивности сигнала
о Первичная опухоль миндалины или корня языка с изо- или минимально гиперинтенсивным сигналом
• T1BИ C+FS:
о Метастазы в лимфоузлах: >15 мм, уровень II или III, равномерное контрастное усиление при отсутствии некроза, или периферическое в случае центрального некроза
о Первичная опухоль миндалины или корня языка, накапливающая контраст
4. УЗИ:
• Увеличение лимфоузлов II, III ± IV уровня (кистозные и солидные)
5. Сцинтиграфия:
• ПЭТ/КТ:
о Первичный ВПЧ(+) ПКР и метастазы в лимфоузлах захватывают ФДГ
о Опухоли небольшого размера может быть сложно обнаружить:
- Ткань миндалин в норме также накапливает ФДГ
о Следует остерегаться ложных ФДГ(-) «кистозных» лимфоузлов
6. Рекомендации по визуализации:
• Лучший метод диагностики:
о ПЭТ/КТ с КУ лучше всего позволяет оценить первичную опухоль и метастатическую лимфаденопатию
о ПЭТ/КТ с КУ может быть достаточно для поиска первичной опухоли
• Выбор протокола:
о КТ с болюсным введением контраста и срезами о В/в введение контраста лучше всего для оценки его накопления в слизистой
о Для гарантированного контрастного усиления слизистой отсроченная фаза выполняется через - 90 секунд
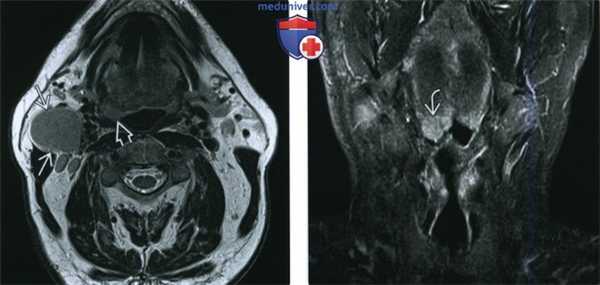
(Слева) При МРТ Т2ВИ в аксиальной проекции визуализируется патологически измененный солидный лимфоузел уровня IIА. Определяется также неявное асимметричное утолщение миндалины, которое, хотя и может быть вариантом нормы, но при отсутствии других изменений, которые могли бы объяснить лимфаденопатию, позволяет порекомендовать биопсию.
(Справа) При МРТ Т2ВИ FS в корональной проекции у этого же пациента определяется гиперинтенсивный сигнал в язычной миндалине справа. Несмотря на то, что асимметрия укладывается в границы нормы, злокачественная лимфаденопатия делает ее подозрительной находкой. В итоге подтвердился ВПЧ(+) ПКР язычной миндалины.
в) Дифференциальная диагностика ВПЧ-обусловенного плоскоклеточного рака ротоглотки:
1. Киста второй жаберной щели:
• У взрослых людей является диагнозом исключения, встречается гораздо реже, чем метастазы ВПЧ-обусловленного ПКР ротоглотки в лимфоузлах
2. Поражение лимфоузлов при неходжкинской лимфоме:
• Изменения могут быть неотличимы от метастатической лимфаденопатии при ПКР ротоглотки
3. Неходжкинская лимфома пространства слизистой оболочки глотки:
• При лимфоме часто наблюдается двухстороннее увеличение лимфоузлов, вто время как при ПКР-одностороннее
4. Асимметрия лимфоидной ткани пространства слизистой оболочки глотки:
• Лимфаденопатия не должна обнаруживаться
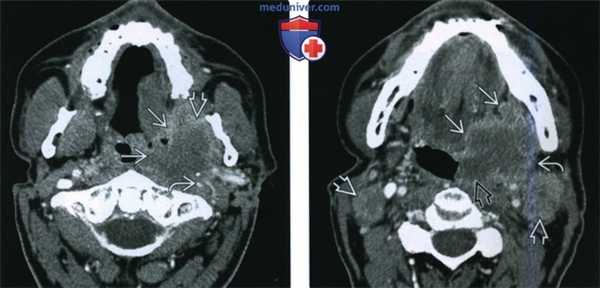
(Слева) При аксиальной КТ с КУ визуализируется объемное образование (инфильтративный ПКР), распространяющееся в жевательное пространство, окружающее и сдавливающее левую внутреннюю сонную артерию, что является признаком стадии Т4b. Был выявлен белок р16 - маркер вирусной инфекции (ВПЧ).
(Справа) При аксиальной КТ с КУ на более каудальном уровне визуализируется опухоль миндалины (ПКР), распространяющаяся кпереди в полость рта, а также вдоль задней стенки ротоглотки до средней линии. Наличие увеличенных и некротически измененных лимфоузлов уровня IIА означает стадию N2c.
г) Патология:
1. Стадирование, классификация:
• Стадирование такое же, как и для других вариантов ПКР ротоглотки (АОКР)
2. Макроскопические и хирургические особенности:
• Первичная опухоль может обнаруживаться при исследовании образца после тонзилэктомии
• ВПЧ(+) ПКР чаще возникает в криптах миндалин
• ВПЧ(-) ПКР связанный с курением, чаще возникает в поверхностном эпителии
3. Микроскопия:
• Специфические гистологические признаки, позволяющие дифференцировать ВПЧ(+) и ВПЧ(-) опухоль, отсутствуют
• Общие гистологические признаки:
о Базалоидновидная морфология
о Лимфоцитарная инфильтрация
о Отсутствие дисплазии поверхностного эпителия
о Отсутствие выраженной кератинизации
• Выявление ДНК ВПЧ или ингибитора р16 киназы позволяет сделать заключение
о ВПЧ как о причинном факторе
• Ингибитор р16 киназы выявляется при иммуногистохимическом исследовании:
о Чувствительный, относительно дешевый и легко выполнимый
о Может быть выполнен на образцах после тонко- и толстоигольной биопсии
• Гибридизация in situ и полимеразная цепная реакция (ПЦР) направлены на непосредственное обнаружение ДНК ВПЧ:
о Оба метода дорогие и требуют много времени
о ПЦР более чувствительный, но очень сложный метод
о Гибридизация in situ-самый специфичный, но менее чувствительный метод
4. Вирус папилломы человека:
• Выявлено до 200 различных генотипов ВПЧ
• 60% вирусов поражают кожу и проявляются папилломами
• 40% поражают слизистые, проявляются более широким спектром поражений:
о ВПЧ-6 и ВПЧ-11 (вирусы низкого риска) обусловливают появление доброкачественных папиллом слизистой оболочки, аногенитальной области
о ВПЧ-16 и ВПЧ-18 (вирусы высокого риска) приводят к развитию инвазивного рака шейки матки, аногенитальной области, ротоглотки
• ВПЧ-16: онкобелки Е6 и Е7 инактивируют белки-супрессоры опухоли р53 и белок ретинобластомы (pRb):
о Белок Е6 разрушает белок-супрессор опухоли р53, влияющий на репарацию ДНК и инициирующий апоптоз:
- ПКР (табак/алкоголь) связан с мутациями р5З
о Белок Е7 инактивирует белок ретинобластомы - нарушение контроля клеточного цикла:
- Для восстановления контроля клетка-хозяин увеличивает синтез р16, ингибитора циклинзависимой киназы
- Выявляемый в клетках опухоли белок р16-молекулярный индикатор ВПЧ-обусловленного злокачественного новообразования
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Новое одностороннее объемное образование шеи (метастатическая лимфаденопатия уровня ИА)
• Другие признаки/симптомы:
о Боль в ухе на стороне опухоли, дисфагия
2. Демография:
• Возраст:
о Пациенты в целом моложе, чем в группе ВПЧ(-) ПКР
о Варьирует от 31 до 78 лет
• Пол:
о В 85% мужчины
• Этническая принадлежность:
о > 90% люди с белым цветом кожи
• Эпидемиология:
о В 80% случаев ПКР ротоглотки в США является ВПЧ(-)
о ВПЧ-самая распространенная инфекция, передающаяся половым путем, во всем мире
о Риск напрямую связан с количеством половых партнеров и оральным сексом
3. Течение и прогноз:
• Прогноз в целом лучше, чем у пациентов с ВПЧ(-) ПКР ротоглотки, связанным с курением:
о Выше контроль над первичной опухолью и ее метастазами, реже вторая первичная опухоль, состояние здоровья пациентов в целом лучше
о Выживаемость пациентов с опухолями ротоглотки на поздних стадиях в 2-3 раза выше, чем при ВПЧ(-) ПКР
• Выживаемость пациентов с длительным стажем курения и ВПЧ(+) ПКР ниже, чем у некурящих, но выше, чем у пациентов с ВПЧ(-) ПКР
• Общая пятилетняя выживаемость некурящих пациентов с ВПЧ (+) ПКР 90%
• Общая пятилетняя выживаемость пациентов с ВПЧ(-) ПКР выкуривающих> 10 пачек сигарет в год, 50%
• Экстракапсулярное распространение опухоли за пределы лимфоузлов в случае ВПЧ(+) ПКР может не быть неблагоприятным прогностическим фактором для ВПЧ(+) в отличие от ВПЧ(-) ПКР:
о «Грязный» жир, окружающий лимфоузлы, обусловлен воспалительным ответом, а не экстракапсулярным распространением
4. Лечение:
• Чаще всего комбинированная лучевая терапия и химиотерапия (цисплатин)
• Трансоральная роботизированная хирургия (ТОРХ) или трансоральная лазерная микрохирургия ± лучевая (химиолучевая) терапия:
о Поскольку ТОРХ используется на стадиях Т1 и Т2, стадирование при помощи лучевых исследований - крайне важный момент
е) Диагностическая памятка:
1. Следует учесть:
• ВПЧ(+) ПКР ротоглотки у любого взрослого пациента с объемным образованием шеи, выглядящим как киста второй жаберной щели
• ВПЧ(+) ПКР протекает с более выраженной лимфаденопатией, но экстракапсулярное распространение может не являться неблагоприятным прогностическим фактором
2. Советы по интерпретации изображений:
• Киста второй жаберной щели у взрослого пациента - диагноз исключения; в первую очередь нужно предполагать метастатическую лимфаденопатию
• Первичная опухоль миндалин и корня языка часто маленькая или «скрытая»
3. Рекомендации по отчетности:
• Характеристики первичной опухоли ротоглотки, стадия Т и N:
о Стадия Т1—Т3 в зависимости размера первичной опухоли
о Стадия Т4а Т4b при вовлечении конкретных окружающих структур
• Состояние лимфатических узлов (стадия N) согласно АОКР
• Если стадия не указана, необходимо убедиться, что в описании отмечены изменения, позволяющие сделать заключение о стадии
• Для ТОРХ: отметить заглоточное положение внутренней сонной артерии (ВСА) и выраженное экстракапсулярное распространение опухоли:
о В ТОРХ может быть отказано при медиализации ВСА или наличии макроскопических признаков экстракапсулярного распространения
ж) Список использованной литературы:
1. Horne ZD et al: Confirmation of proposed human papillomavirus riskadapted staging according to AJCC/UICC TNM criteria for positive oropharyngeal carcinomas. Cancer. 122(13):2021-30, 2016
2. Subramaniam RM et al: PET/CT imaging and human papilloma virus-positive oropharyngeal squamous cell cancer: evolving clinical imaging paradigm. J Nud Med. 55(3):431-8, 2014
3. Cantrell SC et al: Differences in imaging characteristics of HPV-positive and HPV-Negative oropharyngeal cancers: a blinded matched-pair analysis. AJNR Am J Neuroradiol. 34(10):2005-9, 2013
4. Loevner LA et al: Transoral robotic surgery in head and neck cancer: what radiologists need to know about the cutting edge. Radiographics. 33(6): 1759-79, 2013
5. Corey AS et al: Radiographic imaging of human papillomavirus related carcinomas of the oropharynx. Head Neck Pathol. 6 Suppl 1:S25-40, 2012
МРТ при плоскоклеточном раке ротоглотки
Плоский эпителий выстилает слизистую ротоглотки, гортаноглотки, и полости рта. Плоскоклеточный рак языка, миндалин, гортаноглотки, и и полости рта, включая губы, очень распространен. В ротоглотке, наиболее частой локализацией плоскоклеточного рака служит передняя миндалина. Плоскоклеточный рак с этого места может глубоко распространяться под невовлеченной слизистой оболочкой. Типично распространение через межмышечные щели в окологлоточное пространство и сонное пространство. Часто поражаются цепочки лимфатических узлов вдоль внутренней яремной вены. При клиническом обследовании очень трудно правильно оценить поражение слизистых оболочек и распространение рака.
В статье МРТ и КТ мягких тканей шеи мы подробно описываем пространства шеи, разграничиваемые при МРТ мягких тканей.
Постановка ротоглоточного плоскоклеточного рака основывается на размерах опухоли и инвазии в соседние структуры. Поэтому при МРТ мягких тканей этой области нужно обратить особое внимание на переход опухоли в глубокие пространства, особенно в окологлоточное, сонное, и превертебральное. При МРТ сонных пространств также важно оценить лимфаденит.
МРТ мягких тканей шеи с контрастированием. Распространения рака ротоглотки на парафарингеальное пространство.
Плоскоклеточный рак основания языка также может прорасти в соседние глубокие пространства. Встречается периневральное распространение. Кроме того, следует определить линии пересечения опухоли, как это имеет значения для выбор объема операции. Плоскоклеточный рак основания языка имеет склонность вторгаться книзу в подчелюстное пространство и спускаться вплоть до надгортанника. Кроме того, при МРТ мягких тканей следует оценить инвазию нижней челюсти.
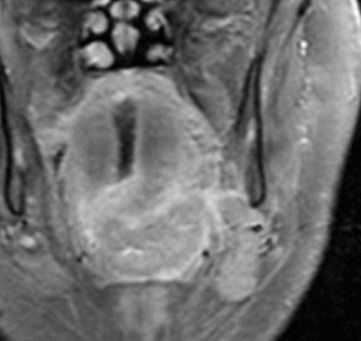
МРТ мягких тканей шеи с контрастированием. Распространение рака ротоглотки на подчелюстное пространство.
Плоскоклеточный рак губы, особенно нижней губы, является второй наиболее частой локализацией плоскоклеточного рака головы и шеи после рака кожи. Плоскоклеточный рак губы может распространиться по щечной слизистой оболочке и в нижнюю челюсть, и также уходить в глубокие пространства.
Плоскоклеточный рак гортаноглотки наиболее часто включает грушевидные синусы. Раки, которые возникают в этом месте, как правило, долго не проявляются и очень агрессивные. Они прорастают в глубокие пространства и сразу поражают многочисленные лимфатические узлы. Опухоль может прорастать хрящ и даже гортань. При МРТ мягких тканей правильная оценка характера роста плоскоклеточного рака гортаноглотки очень важно для стадирования процесса и хирургической тактики лечения.
Что касается глубинных структур, особое внимание при МРТ мягких тканей шеи следует уделить распространению опухоли на превертебральное пространство. Инвазия глубокой фасции шеи, длинных мышц шеи, или самого позвоночника, определяемые при МРТ мягких тканей шеи, ставят вопрос об обширной операции. Кроме того, поражение сонной артерии ставит вопрос о резектабельности. Некоторые хирурги считают, что если опухоль по данным МРТ мягких тканей шеи охватывает меньше 50% сонной артерии она может быть от нее отделена. Вероятность невозможности удаления опухоли заметно увеличивается, когда по данным МРТ мягких тканей шеи она окружает более 75% сонной артерии. Вовлечение в процесс жевательного пространства может происходить с ротоглотки. Вовлечение жевательного пространства должно насторожить в плане прорастания основания черепа, особенно, через овальное окно и/или вдоль крылонебной ямки. Другие пути распространения через основание черепа идут вдоль сонного канала, через яремное отверстие, и евстахиеву трубку
МРТ мягких тканей шеи с контрастированием. Распространение опухоли корня языка на каротидное пространство.
При МРТ в СПб в наших клиниках, учитывая нейрохирургическую специфику, мы особое внимание уделяем инвазии плоскоклеточного рака в полость черепа.
Рак миндалины
Рак миндалины «народное» название рака ротоглотки, поскольку миндалина её структурный отдел в месте перехода ротовой полости в глотку. Если ещё точнее, то небная миндалина составляет часть боковой стенки ротоглотки. Рак развивается не из формирующей миндалину лимфоидной ткани, а из её слизистого покрова.
Статистика учитывает только злокачественные процессы всей ротоглотки, где на миндалины приходится чуть менее 70%. Заболевание преимущественно поражает мужчин, среди больных их впятеро больше. Ежегодно болезнь диагностируют примерно у 1900 россиян, как правило, чуть старше 40 лет.
Причины рака небных миндалин
Не так давно предполагали, что ведущая роль в этиологии принадлежит употреблению крепких алкогольных напитков в сочетании с агрессивным курением или традиция жевания психоактивных растений растительных смесей — наса и бетеля некоторыми восточными народами.
В последние годы утвердились в мнении, что к злокачественному процессу приводит жизнедеятельность вируса папилломы человека 16 и 18 типов, аналогично карциноме шейки матки.
К факторам риска относят производственные вредности — напряжение голосового аппарата и хронические воспалительные процессы — тонзиллиты, ангины.
Симптомы рака миндалины
Обнаружить заболевание очень просто — достаточно заглянуть в рот. Парадокс, что в 1-2 стадии процесс выявляют только у 17%, а 4 стадия с метастазами диагностируется в 45% случаев. Абсолютно визуальная — доступная ежедневному и, если хотите, ежечасному осмотру анатомическая область умело скрывает свои болезни долгим периодом отсутствия каких-либо симптомов.

Раковая опухоль не болит, кровотечение из язвочки человек не замечает, потому что сглатывает кровь со слюной, места для прохождения пищи достаточно. Увеличенная миндалина может перекрыть половину глоточного просвета, только тогда её замечает хозяин, потому что она мешает прохождению твердых кусочков еды.
Ведущий клинический признак — плотная опухоль, очень часто с незаживающей язвочкой с грубыми краешками, дно покрыто бело-желтым налетом, и всё безболезненное. Опухоль миндалины может распространиться вглубь лицевого черепа и даже его основания, захватывать сонную артерию.
Часто первым признаком становится увеличенный из-за метастазов лимфатический узел на шее или нарушение глотания. Увеличенные метастазами лимфатические узлы довольно заметны, очень плотные со временем намертво фиксируются к мышечным тканям и прорастают кожу, при сдавлении нервного пучка появляются боли. В центральной части лимфоузла нарушается питание тканей опухоли, они начинают распадаться, приводя к кровотечению.
К опухолевым поражениям ротовой полости легко присоединяется бактериальная и грибковая флора, вызывающая воспаление с гнилостным запахом, появляются кровоточащие очаги распадающейся ткани, приводя к интоксикации и системной воспалительной реакции. Питание больного нарушается, нарастает истощение и тягостный синдром кахексии-анорексии.
| Подробнее о лечении в «Евроонко»: | |
| ЛОР-онкологи (шея и голова) | от 5 100 руб |
| Приём химиотерапевта | 6 900 руб |
| Скорая помощь для онкологических больных | от 12 100 руб |
| Паллиативная терапия в Москве | от 35 000 руб в сутки |
| Консультация радиолога | 11 500 руб |
Стадии заболевания
Отличается стадирование опухоли с внутриклеточными включениями ДНК вируса папилломы человека 16 типа (16HPV) и без него.
При отрицательных по вирусу новообразованиях всё просто:
- 1 стадия — местное образование до 2 см, без метастазов в лимфоузлах;
- 2 ст. — опухоль менее 4 см и лимфатический коллектор без признаков рака;
- 3 ст. — новообразование более 4 см с «чистыми» лимфоузлами или меньше и есть узел до 3 см;
- 4 ст. предполагает либо любого размера первичная опухоль с отдалёнными метастазами, либо очень распространенное поражение ротоглотки с большим конгломератом лимфоузлов на той же стороне, либо не очень крупный раковый узел с лимфоузлами на противоположной стороне шеи.
При стадировании папилломавирусного рака в 1 и 2 стадиях возможны метастатические лимфоузлы, а 4 стадия — только с отдалёнными метастазами при любой опухоли и лимфоузлах.

Лечение рака небной миндалины
При любой распространённости, исключая метастатическую 4 стадию, на первом этапе рекомендуется хирургическое лечение — удаление опухоли и пораженных метастазами лимфоузлов.
При невозможности операции проводится облучение в сочетании с химиотерапией или последовательно химиотерапия, а затем лучевая терапия и опять решается вопрос оперативного пособия. Но при полной регрессии рака в результате консервативных мероприятий на этом можно остановиться, при остатках рака в зоне облучения предлагается удаление.
Метастатический процесс подлежит системному лечению — цитостатики в сочетании с иммуноонкологическими препаратами. Спектр цитостатиков достаточно широк, эффективность продемонстрировали 4 моноклональных антитела.
Прогноз рака небной миндалины
При 1-2 стадии без поражения лимфоколлекторов прогноз для жизни благоприятный, если удалось выполнить операцию.
Лучевая терапия нет гарантирует пожизненного результата даже в случае полной регрессии — высока вероятность рецидива, тем не менее, его тоже стараются прооперировать и тогда прогноз не ухудшается.
Прогноз в негативную сторону меняет изначально распространённый процесс, не подлежащий радикальной терапии.
Операции при опухолях головы и шеи, особенно после конкурентного химиолучевого лечения, технически сложны и чреваты осложненным течением послеоперационного периода. Проблем добавляет отнюдь не стерильная обстановка внутри ротовой полости, индуцированное опухолевым процессом нарушение питания. Но специалисты клиники умеют находить выход даже в самой безнадежной клинической ситуации.
КТ, МРТ при плоскоклеточном раке небной миндалины
а) Терминология:
1. Аббревиатура:
• Плоскоклеточный рак (ПКР) небной миндалины
2. Определение:
• Опухоль из эпителия, возникающая в боковых отделах ротоглотки в миндаликовой ямке или небно-язычной дужке
1. Общая характеристика:
• Лучший диагностический критерий:
о Асимметричное неравномерное увеличение небной миндалины, обычно с признаками глубокой инвазии
• Локализация:
о Миндаликовая ямка»передняя небно-язычная дужка>за-дняя небно-язычная дужка
• Размер:
о Варьирует от небольшого, клинически «немого» образования до крупной экзофитной опухоли миндалин
• Морфология:
о Небольшие опухоли на ранней стадии: только в слизистой оболочке
о Опухоли на поздних стадиях: массивные, местно инвазивные
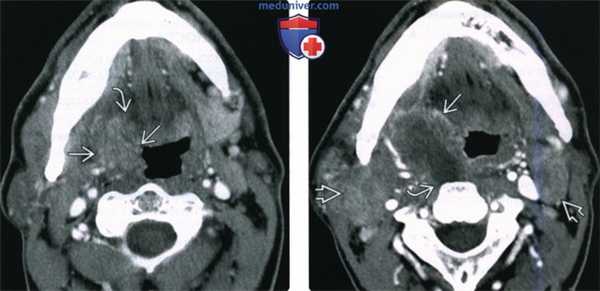
(Слева) При аксиальной КТ с КУ у пациента с множественными объемными образованиями шеи справа, курящего и употребляющего алкоголь, определяется увеличение правой небной миндалины, в которой находится объемное образование (T2N2b) размером >2 см, распространяющееся в задние отделы полости рта. Контрольные исследования этому пациенту не выполнялись.
(Справа) При аксиальной КТ с КУ, выполненной этому же пациенту год спустя, определяется выраженное прогрессирование заболевания: стадия опухоли на момент выполнения исследования T4aN2cM1. Опухоль, которая стала гораздо больше, распространяется в полость рта и, скорее всего, в превертебральные ткани. Обратите внимание на двухстороннюю метастатическую лимфаденопатию.
2. КТ при плоскоклеточном раке небной миндалины:
• КТ с контрастным усилением:
о Небольшие опухоли сложно обнаружить
о Крупные опухоли: экзофитный рост или глубокая инвазия:
- Обычно умеренное или неоднородное усиление
о Ипсилатеральная лимфаденопатия, чаще всего II уровня
- Лимфоузлы увеличенные, округлые ± центральный некроз
- Лимфузлы могут целиком выглядеть кистозными
- Нарушение целостности капсулы лимфоузла или индурация окружающих его тканей подозрительна на экстранодальное распространение
о Если предполагается трансоральная роботизированная операция (ТОРС), необходимо исключить медиализацию ипси-латеральной внутренней сонной артерии
3. МРТ при плоскоклеточном раке небной миндалины:
• Т1ВИ:
о Увеличение миндалины
о Минимальный гипо- или изоинтенсивный сигнал в опухоли по сравнению с нормальной миндалиной
• Т2ВИ FS:
о Минимально гиперинтенсивный сигнал по сравнению с нормальной миндалиной и мышцами
о Малые размеры и гипоинтенсивный сигнал на Т2 ВИ нетипичны
• Т2 ВИ С+ FS:
о Большее накопление контраста по сравнению с миндалиной
4. Сцинтиграфия:
• ПЭТ:
о Первичный ПКР и метастазы в лимфоузлах интенсивно накапливают ФДГ
о Миндалины в норме также накапливают ФДГ, затрудняя обнаружение небольших опухолей
о Может определяться асимметричное физиологическое накопление ФДГ:
- Максимальное отношение SUV в миндалинах > 1,48 подозрительно на ПКР
5. УЗИ:
• Серошкальное УЗИ:
о Неприменимо для выявления и оценки первичной опухоли
6. Рекомендации по визуализации:
• Лучший метод диагностики:
о ПЭТ/КТ с КУ: сочетание двух лучших методов для стадирования первичной опухоли, метастатической лимфаденопатии, отдаленных метастазов:
- Позволяет определить расположение первичной опухоли в случаях, когда ее невозможно обнаружить при клиническом исследовании
о КТ с КУ или МРТ можно также использовать для стадирования первичной опухоли и метастатической лимфаденопатии
о МРТ обладает более высоким тканевым контрастом, облегчая обнаружение небольших первичных опухолей и оценку распространенности опухоли
• Выбор протокола:
о ПЭТ/КТ с КУ лучше выполнять перед биопсией слизистой оболочки, особенно при поиске неизвестной первичной опухоли
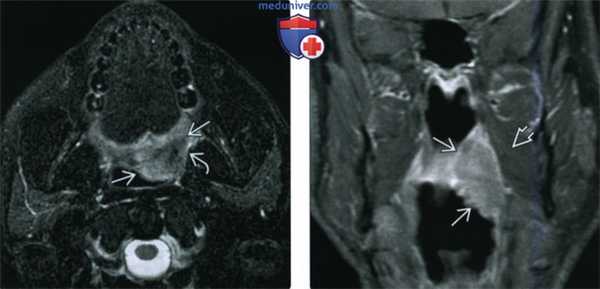
(Слева) При МРТ Т2ВИ FS в аксиальной проекции у пациента 50 лет с объемным образованием левой небной миндалины визуализируется экзофитная опухоль В неоднородной структуры. Ровный боковой край опухоли означает отсутствие глубокой инвазии.
(Справа) При МРТ Т1 DB С+ FS в корональной проекции у этого же пациента визуализируется крупная опухоль (плоскоклеточный рак) левой небной миндалины, экзофитного характера, имеющая ножку. МРТ позволяет отчетливо продемонстрировать отсутствие глубокого распространения опухоли в медиальную крыловидную мышцу. Стадия опухоли соответствует T3N0M0 (третья стадия заболевания), пациенту была назначена химиотерапия.
в) Дифференциальная диагностика плоскоклеточного рака небной миндалины:
1. Гиперплазия лимфоидной ткани миндалин:
• Увеличение миндалин в отсутствие дискретного образования или глубокой инвазии
• Симметричное увеличение: язычная миндалина, как и аденоиды, также часто увеличены
2. Абсцесс миндалины и перитонзилярный абсцесс:
• Чаще всего возникает у молодых взрослых; фебрильная лихорадка
• Интра- или перитонзиллярное скопление жидкости с усилением в виде «кольца»
• Реактивная лимфаденопатия ± отек заглоточных тканей
3. Доброкачественная смешанная опухоль небной миндалины:
• Объемное образование миндалины с четко очерченными краями
• Сигнал на Т2 ВИ обычно значительно гиперинтенсивный
4. Неходжкинская лимфома небной миндалины:
• Подслизистое образование в увеличенной миндалине ± глубокая инвазия
• Часто связана с большими шейными лимфоузлами без признаков некроза
• Может быть неотличима от ПКР
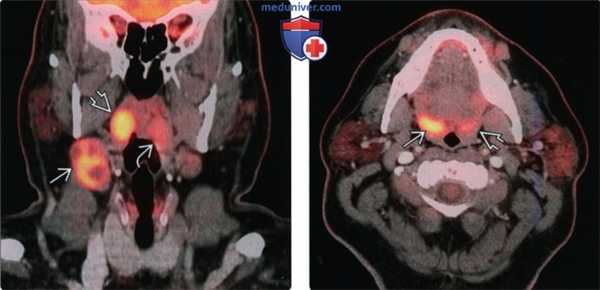
(Слева) При корональной ПЭТ/КТ у пациента с вновь возникшим пальпируемым образованием правой половины шеи определяется повышенное накопление ФДГ в крупном конгломерате лимфоузлов второго уровня, а также асимметричное накопление ФДГ в плоскоклеточном раке правой миндалины. Обратите внимание на отсутствие изменений со стороны левой миндалины.
(Справа) При аксиальной ПЭТ/КТ у этого же пациента определяется несимметрично повышенное накопление ФДГ в правой небной миндалине В по сравнению с противоположной стороной. При КТ с КУ не было обнаружено патологических изменений в этой области. Была выполнена биопсия, подтвердился ПКР.
1. Общая характеристика:
• Этиология:
о Две известные причины: табак + алкоголь, и ВПЧ
о Табак и алкоголь приводят к метаплазии и дисплазии слизистой оболочки:
- Воздействие зависит от дозы
- При продолжении воздействия выживаемость снижается, несмотря на лечение
о ВПЧ (+):
- Экспрессию онкобелков, дестабилизирующих белки-супрессоры опухоли (р53, pRB)
- Наиболее распространен ВПЧ-16 (-90%)
- Инфекция строго связана с сексуальным поведением
- Пациенты обычно моложе, не курят; первичная опухоль меньше
- Прогноз в целом более благоприятный, чем у курильщиков
• Сопутствующие патологические изменения:
о Заболеваемость выше у людей с неблагоприятной наследственностью, особенно у курильщиков и алкоголиков
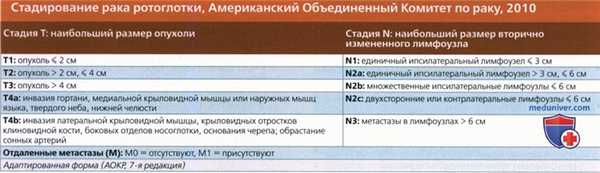
2. Стадирование, классификация плоскоклеточного рака небной миндалины:
• Стадирование в соответствии с формами Американского Объединенного Комитета по Раку 2010 г.
• Для всех опухолей ротоглотки используются одинаковые критерии TNM
• Для стадирования лимфоузлов при раке ротоглотки используются те же критерии, что и для рака полости рта, гортани, гортаноглотки
3. Макроскопические и хирургические особенности:
• Плохо отграниченные края, язъязвление, индурация слизистой оболочки
• Коричневого или белого цвета, экзофитного или инфильтративного характера
4. Микроскопия:
• Плоскоклеточная дифференцировка, межклеточные «мостики» или кератинизация ± кератиновые «жемчужины»
• Классифицируется в зависимости от степени дифференцировки опухоли: высоко-, умеренно-, низкодифференцированный рак:
о 60% опухолей являются умеренно дифференцированными
1. Проявления:
• Типичные признаки/симптомы:
о Боль в ухе на стороне опухоли, дисфагия
о Ипсилатеральная лимфаденопатия II уровня (начальное проявление):
- В 75-80% лимфаденопатия на момент обнаружения, в 15% случаев-двухсторонняя
• Другие признаки/симптомы:
о Симптоматика, обусловленная опухолями разной локализации:
- При распространении кпереди - в задние отделы полости рта: боль в языке, обструкция протока поднижнечелюстной железы и ее воспаление
- Инвазия жевательного пространства: тризм, отсутствие чувствительности в зоне иннервации нижнечелюстного нерва
- Инвазия нижней челюсти: боль в челюсти, отсутствие чувствительности в зоне иннервации нижнего альвеолярного нерва
• Клинический профиль:
о ВПЧ (+): некурящий мужчина среднего возраста ± ведущий беспорядочную половую жизнь
о «Классический»: пожилой мужчина, курящий и употребляющий алкоголь, с вновь возникшим объемным образованием шеи (лимфоузел)
2. Демография:
• Возраст:
о Взрослые, обычно > 45 лет
о Возраст уменьшается в связи с ВПЧ(+) опухолями
• Пол:
о М>Ж
• Эпидемиология:
о 70-80% опухолей ротоглотки возникают в миндалинах
о Несмотря на уменьшение курения табака заболеваемость продолжает расти
о После 1990 года в США быстро ↑ доля рака, обусловленного ВПЧ
2. Демография:
• Возраст:
о Взрослые, обычно > 45 лет
о Возраст уменьшается в связи с ВПЧ(+) опухолями
• Пол:
о М>Ж
• Эпидемиология:
о 70-80% опухолей ротоглотки возникают в миндалинах о Несмотря на уменьшение курения табака заболеваемость продолжает расти
о После 1990 года в США быстро ↑ доля рака, обусловленного ВПЧ
3. Течение и прогноз:
• ВПЧ благоприятный прогностический биомаркер: лучше ответ на терапию, выше выживаемость:
о Безрецидивная выживаемость при ВПЧ(+) ПКР некурящих пациентов выше (80%), чем курильщиков (55-60%)
• Метастатическая лимфаденопатия существенно ухудшает пятилетнюю выживаемость:
о Худший прогноз связан с экстракапсулярным распространением и отдаленной метастатической лимфаденопатией
• Местный рецидив чаще всего возникает в течение 24 месяцев
• Отдаленное метастазирование: легкие > кости > печень
4. Лечение:
• Режимы терапии изменяются в связи с лучшим прогнозом ВПЧ(+):
о Изначально лечение пациентов с ВПЧ(+) опухолями осуществляется так же, как при ПКР миндалин у курильщиков
• В случае небольших первичных опухолей миндалин все чаще выполняются трансоральные роботизированные операции, дополняемые шейной лимфодиссекцией или облучением лимфоузлов
• Два варианта лечения при небольших опухолях (Т1, Т2)
о Химиотерапия и облучение опухоли, шеи
о ТОРХ и лимфодиссекция или лучевая терапия шеи
• Большие опухоли и (или) распространенная лимфаденопатия:
о Химиолучевая терапия (основной вариант)
• После окончания лечения важную роль играет скрининг
о ПЭТ/КТ через три месяца или КТ с КУ/МРТ через восемь недель
о При наличии остаточной опухоли - полное ее удаление
1. Советы по интерпретации изображений:
• У взрослых людей кистозные лимфоузлы II уровня не следует считать кистой второй жаберной щели:
о Скрытая первичная опухоль часто располагается в небной миндалине
2. Рекомендации по отчетности:
• В случаях объемного образования шеи, следует подробно описать размер, отразить наличие асимметрии, накопление контраста на стороне поражения:
о ПКР миндалины часто клинически проявляется появлением шейного лимфоузла
• Затем нужно описать патологически измененные лимфоузлы, особенно II уровня, указав их размеры, наличие некроза, накопление ФДГ
ж) Список использованной литературы:
1. Chi АС et al: Oral cavity and oropharyngeal squamous cell carcinoma-an update. CA Cancer J Clin. 65(5):401 -21, 2015
2. Corey A: Pitfalls in the staging of cancer of the oropharyngeal squamous cell carcinoma. Neuroimaging Clin N Am. 23(0:47-66, 2013
3. Loevner LA et al: Transoral robotic surgery in head and neck cancer: what radiologists need to know about the cutting edge. Radiographics. 33(6): 1759-79, 2013
Плоскоклеточный рак
Плоскоклеточный рак, или плоскоклеточная карцинома – это гистологический тип злокачественных опухолей, такой диагноз устанавливают по результатам биопсии после исследования образца опухолевой ткани под микроскопом. Новообразование формируется из плоских клеток эпидермиса, которые выглядят как чешуйки. Оно может возникать на коже, в полости рта, в гортани, трахее, бронхах, пищеводе, на половых органах, в прямой кишке.
В «Евроонко» диагностикой и лечением плоскоклеточного рака занимаются врачи экспертного уровня, за плечами которых обширный опыт работы в ведущих онкологических центрах Москвы. С пациентом работает команда, в которую входят онкологи, дерматоонкологи, хирурги, химиотерапевты, радиотерапевты и другие специалисты. Мы применяем инновационные методы лечения, препараты последнего поколения, проводим противоопухолевую терапию в соответствии с ведущими международными рекомендациями. «Евроонко» – первый российский частный онкологический центр, в котором можно получить эффективное паллиативное лечение на поздних стадиях, даже в случаях, когда от пациента отказались в других клиниках.
Причины возникновения плоскоклеточного рака
Причины плоскоклеточного рака те же, что и для других типов злокачественных опухолей. В клетках происходят определенные мутации, которые приводят к злокачественному перерождению. «Неправильные» клетки утрачивают внешние черты и функции нормальных, начинают бесконтрольно размножаться, приобретают способность распространяться в организме.
Основные факторы риска плоскоклеточного рака:
- На коже такие опухоли часто возникают из-за действия ультрафиолетовых лучей. Наиболее уязвимы открытые участки тела.
- Плоскоклеточный рак половых органов, головы и шеи вызывают некоторые типы вируса папилломы человека.
- Риск развития плоскоклеточного рака повышен у курильщиков и людей, которые употребляют много алкоголя.
- Вероятность развития онкологического заболевания повышается с возрастом, так как в клетках тела накапливаются мутации.
- Шрамы, ожоги, хронический воспалительный процесс.
- Воздействие некоторых канцерогенных веществ, например, если человек работает на производстве и контактирует с химикатами.
- Снижение иммунитета.
Ни один из этих факторов не приводит гарантированно к заболеванию – каждый из них лишь в определенной степени повышает вероятность.
Какие бывают виды плоскоклеточного рака?
Злокачественные новообразования данного гистологического типа встречаются на разных частях тела. В зависимости от локализации, могут несколько различаться их свойства, подходы к диагностике и лечению, прогноз для пациента.

Рак кожи
Злокачественные опухоли кожи представлены плоскоклеточным раком примерно в 20% случаев. Намного чаще пациенты страдают базальноклеточным раком, который происходит из клеток, находящихся в нижнем слое эпидермиса.
Плоскоклеточный рак более агрессивен по сравнению с базальноклеточным. Он с большей вероятностью прорастет в глубокие слои кожи, будет распространяться в организме с образованием отдаленных метастазов. Тем не менее, это происходит довольно редко. Чаще всего опухоль удается обнаружить и удалить на ранней стадии.
Как правило, плоскоклеточный рак возникает на коже лица, ушей, шеи, тыльной стороне рук, реже – в области половых органов. Нередко новообразование развивается там, где находятся шрамы и хронические повреждения.

Плоскоклеточный рак красной каймы губ
Злокачественные опухоли губ составляют не более 1–3% от всех онкологических заболеваний. В большинстве случаев (95%) они представлены плоскоклеточным раком, который бывает двух типов:
- Плоскоклеточный ороговевающий рак ведет себя не так агрессивно, медленно растет, редко образует отдаленные метастазы.
- Плоскоклеточный неороговевающий рак растет быстро, раньше приводит к изъязвлению и чаще метастазирует.
Исследования показывают, что у мужчин этот тип рака встречается в 3–13 раз чаще, чем у женщин. Вероятно, это связано с тем, что представители мужского пола чаще подвергаются воздействию солнечных лучей на рабочем месте, среди них более распространено курение, употребление алкоголя.
Рак полости рта
Раком ротовой полости называют злокачественные опухоли, которые возникают на слизистой оболочке губ, щек, десен, передних двух третей языка, неба, дна ротовой полости (находится под языком). В 90% случаев они представлены плоскоклеточным раком, из них 5% – плоскоклеточный ороговевающий рак, который менее агрессивен, реже прорастает в окружающие ткани, распространяется в лимфатические узлы и метастазирует.
Рак пищевода
Слизистая оболочка пищевода выстлана многослойным плоским эпителием, и из него может развиваться плоскоклеточный рак. Чаще всего такие опухоли находятся в шейном отделе пищевода и верхних двух третях грудного отдела. В нижней трети органа чаще встречаются аденокарциномы – злокачественные опухоли из железистых клеток.
Рак гортани
При раке гортани опухоль практически всегда развивается из плоского эпителия и представляет собой плоскоклеточную карциному. Обычно возникновению опухоли предшествуют предраковые изменения – дисплазия. Клетки, которые находятся в очаге, внешне не похожи на нормальные, но отличаются и от раковых. В ряде случаев дисплазия не приводит к развитию рака и даже проходит самостоятельно, особенно если устранена ее причина, например, человек бросил курить. Но у некоторых людей предраковые изменения приводят к возникновению «рака на месте» (in situ), а затем инвазивной опухоли.

Рак трахеи и бронхов
Плоскоклеточный рак – наиболее распространенный тип злокачественных опухолей в трахее. Обычно он возникает в нижней части трахеи, довольно быстро растет, прорастает ее стенку, приводит к изъязвлениям и кровотечению. Это редкий тип рака, его основной причиной является курение.
Наиболее распространенным раком легкого является немелкоклеточный рак – он встречается в 80% случаев и в 30% случаев представлен плоскоклеточной карциномой. Нередко эти опухоли находятся в бронхах.
Рак шейки матки
Шейка матки состоит из двух частей. Экзоцервикс находится снаружи, во влагалище, это то, что видит гинеколог во время осмотра. Эндоцервикс – канал шейки матки, он соединяет матку с влагалищем. В норме экзоцервикс выстлан плоским эпителием, а эндоцервикс – железистым. Место, где они встречаются, называется зоной трансформации.
Плоскоклеточным раком представлены 90% злокачественных опухолей шейки матки. Чаще всего новообразование возникает в области зоны трансформации. Раки, которые развиваются из железистых клеток эндоцервикса, называются аденокарциномами.
В редких случаях в шейке матки встречается железисто-плоскоклеточный рак.
Рак вульвы
Вульвой называют наружные женские половые органы: преддверие влагалища, большие и малые половые губы, клитор. Большинство типов рака, которые развиваются в этой области, представлены плоскоклеточным раком (70–90%). Они делятся на две группы:
- Большая группа – опухоли, происхождение которых неизвестно. Чаще всего их диагностируют у женщин старшего возраста.
- Меньшая группа – злокачественные опухоли, вызванные вирусом папилломы человека.
Рак прямой кишки
В большинстве случаев злокачественные опухоли прямой кишки представлены аденокарциномами – железистым раком. Плоскоклеточный рак в этом органе встречается очень редко и составляет от 10 до 25 случаев на каждые 100 тысяч случаев колоректального рака.
Плоскоклеточный рак составляет 90% от всех злокачественных новообразований анального канала – узкого прохода, который соединяет прямую кишку с анусом.
Рак миндалин
У человека есть четыре вида миндалин: небные (при их воспалении развивается тонзиллит), трубные (находятся в глотке возле отверстий слуховых труб), язычная (позади языка) и глоточная (у детей из-за нее бывают аденоиды). Чаще всего злокачественные опухоли развиваются в небных миндалинах. В большинстве случаев это плоскоклеточный рак. Его сложно диагностировать, поэтому зачастую он выявляется на поздних стадиях.

Виды диагностики заболевания
Врач-онколог назначает пациенту те или иные виды диагностики, в зависимости от того, в каком органе находится злокачественная опухоль:
Место локализации рака
Методы диагностики
- Осмотр дерматолога.
- Дерматоскопия.
- В «Евроонко» применяется современная дерматоскопическая установка — ФотоФайндер. Она позволяет составить «карту родинок» и выявить мельчайшие изменения на коже.
- Осмотр ЛОР-врача.
- Фарингоскопия.
- Ларингоскопия.
- Бронхоскопия.
- Эзофагоскопия.
- Исследование на ВПЧ.
- Эндоскопическое исследование, в том числе эндоУЗИ.
- Рентгенография с контрастным усилением.
- КТ, МРТ.
- Рентгенография грудной клетки.
- Бронхоскопия.
- Осмотр гинеколога
- Осмотр гинеколога.
- Кольпоскопия.
- Осмотр врача-проктолога.
- Проктоскопия.
- Колоноскопия.
- Анализ кала на скрытую кровь.
Во всех случаях, когда обнаружено патологическое образование, проводят биопсию – исследование, во время которого получают фрагмент подозрительной ткани и отправляют в лабораторию для гистологического и цитологического исследования. Биопсия – самый точный метод диагностики рака. Она помогает не только достоверно установить диагноз, но и определить гистологический тип новообразования.Для того чтобы проверить степень распространения рака в организме и уточнить стадию, врач может назначить дополнительные исследования:
- компьютерную томографию, МРТ;
- рентгенографию грудной клетки, костей;
- ПЭТ-сканирование;
- УЗИ и эндоскопические исследования органов, в которые мог прорасти рак.
Лечение плоскоклеточного рака
Лечение зависит от локализации, стадии рака, общего состояния пациента, наличия у него сопутствующих заболеваний и других факторов.
Лучевая терапия
Ионизирующее излучение повреждает опухолевые и другие быстро размножающиеся клетки. Этот вид лечения плоскоклеточного рака может быть назначен до или после операции, либо на поздних стадиях в паллиативных целях.

Хирургия
Радикальные операции возможны, если нет метастазов, и не произошло сильное прорастание рака в окружающие ткани. В одних случаях таким пациентам показано только хирургическое лечение, в других его дополняют противоопухолевыми препаратами, лучевой терапией – это помогает снизить риск рецидива.
При запущенном плоскоклеточном раке может быть выполнено паллиативное хирургическое вмешательство, направленное на ликвидацию симптомов, восстановление проходимости и функции пораженного органа.
Медикаментозное лечение плоскоклеточного рака
Химиотерапия при плоскоклеточном раке может быть адъювантной (после операции), неоадъювантной (до хирургического вмешательства) или применяется в качестве самостоятельного метода лечения на поздних стадиях.
Если опухоль обладает определенными молекулярно-генетическими характеристиками, назначают таргетную терапию. Таргетные препараты прицельно воздействуют на молекулы, которые помогают раку расти и поддерживать свою жизнедеятельность.
Врачи «Евроонко» применяют при плоскоклеточном раке оригинальные противоопухолевые препараты последнего поколения, назначают их в соответствии с современными международными протоколами.
Симптоматическое лечение при плоскоклеточном раке
Лечение при плоскоклеточном раке и любых других злокачественных новообразованиях должно быть направлено не только на борьбу с самой опухолью, но и на купирование симптомов, улучшение состояния пациента. В «Евроонко» пациент может получить все виды симптоматической терапии при раке:
- Купирование болевого синдрома в соответствии с трехступенчатой схемой ВОЗ.
- Восстановление проходимости пищевода, кишечника, дыхательных путей.
- Устранение кровотечений, при необходимости – переливание крови.
- Купирование тошноты.
- Устранение сдавления опухолью внутренних органов, нервов, сосудов.
- Лечение экстренных состояний в условиях палаты интенсивной терапии, оснащенной современной аппаратурой.
- Контроль и коррекция нутритивного статуса.
- Поддерживающая терапия помогает комфортно перенести курс химиотерапии, предотвратить и купировать побочные эффекты.

Прогноз выживаемости при плоскоклеточном раке
Прогноз зависит от того, в каком месте начался рост рака, на какой стадии установлен диагноз и начато лечение. Например, зачастую выживаемость при раке кожи и красной каймы губ стремится к 100%, потому что такие опухоли, как правило, удается обнаружить достаточно рано, и они не очень агрессивны. Если появились отдаленные метастазы, шансы на ремиссию становятся крайне низкими. Но таким пациентам все еще можно помочь: затормозить прогрессирование плоскоклеточного рака, продлить жизнь, улучшить общее состояние, купировать мучительные симптомы.
Мы в «Евроонко» считаем, что безнадежных больных не бывает. Помочь можно всегда. Никогда не стоит сдаваться. Мы знаем, как помочь.
Читайте также:
- Выявление метициллинрезистентных стафилококков. Определение чувствительности к антибиотикам у анаэробных бактерий.
- Парапсориаз - PLEVA - болезнь Муха—Габермана. Диагностика и лечение
- Пальпация локтевого сустава спереди
- Лечение пароксизмальных нарушений при рассеянном склерозе. Лечение невралгии тройничного нерва при рассеянном склерозе.
- Заеда при использовании протезов. Ангулярный инфекционный хейлит
