КТ, МРТ при раке носоглотки
Добавил пользователь Alex Обновлено: 31.01.2026
Рак гортани является наиболее распространенной опухолью среди всех злокачественных образований шеи и головы; среди всех злокачественных опухолей рак гортани составляет 2,6%. Заболеваемость составляет 4,9 случаев на 100 тысяч населения. Рак гортани относится к злокачественным опухолям с высокой смертностью: в течение года после установления диагноза погибают 32,8% пациентов. Заболевают преимущественно мужчины. Пик заболеваемости приходится на возраст 65-79 лет.
Сделать МРТ гортани в Санкт-Петербурге
Факторы, предрасполагающие к развитию злокачественных новообразований гортани:
- Курение табака
- Употребление алкоголя
- Вдыхание металлической пыли
- Папилломатоз, ассоциированый с вирусом папилломы человека 10 и 11 типа
Классификация опухолей гортани
Традиционно злокачественные опухоли гортани принято классифицировать на основании их локализации. Выделяют рак преддверия гортани, среднего отдела гортани, а также опухоли подсвязочной локализации. В каждом из этих трех случаев имеются свои собственные пути оттока лимфы, отдельная классификация TNM, в зависимости от локализации варьируют способы лечения, доступы и т. д.
Верхний отдел гортани
- Надподъязычный отдел надгортанника
- Гортанная поверхность черпаловидных складок
- Черпаловидные хрящи
- Субподъязычная часть надгортанника
- Вестибулярные складки
Средний отдел гортани
- Область голосовых складок
- Передний комиссуральный отдел
- Задний комиссуральный отдел
- От нижней границы голосовых складок до края перстневидного хряща
Гистологические варианты опухолей гортани
По своей тканевой структуре опухоли гортани классифицируются следующим образом:
- Плоскоклеточный (преобладающий вариант)
- Аденокарцинома (редкий вариант)
- Круглоклеточная саркома
- Карциносаркома
- Миосаркома
- Хондросаркома
- Фибросаркома
- Лимфосаркома
- Метастазы рака и саркомы различных локализаций в гортань
- Преимущественно контактные метастазы при раке пищевода, вторичном опухолевом поражении лимфоузлов средостения, лимфоме
- Возможно также нисходящее распространение опухоли глотки в гортань
Cтадирование рака гортани по системе TNM
Рак гортани — симптомы и проявления у мужчин и женщин
Пациенты с опухолями гортани могут предъявлять следующие жалобы:
При локализации опухоли над голосовыми складками:
- На ощущение инородного тела в горле
- На затруднения при проглатывания твердой пищи (дисфагия)
- Боль при проглатывании пищи (одинофагия), отдающую в ухо
Опухоль голосовых складок:
- Охриплость голоса — первый признак опухоли горла у женщин и у мужчин
- Отсутствие голоса (афония)
Опухоль подскладочного отдела гортани:
- Нарушение дыхания из-за стеноза гортани
- Минимально выраженная охриплость или отсутствие таковой
Не лучевые методы диагностики гортани
Внешний осмотр и пальпация области гортани и шеи определяет объем, форму, консистенцию, степень подвижности гортани, наличие патологически измененных и увеличенных лимфоузлов шеи
Непрямая ларингоскопия с помощью зеркальца определяют границы, локализацию, форму и приблизительные размеры опухоли.
Фиброларингоскопия, основанная на использовании специальной оптики с гибкими трубками, позволяет лучше оценить опухоль и состояние гортани, а также взять материал для биопсии.
Тонкоигольная биопсия опухоли и тканевое исследование биоптата является самым достоверным методом подтверждения рака гортани, а также установления его гистологического типа.
Лучевые методы диагностики рака гортани
Рентгенография гортани в боковой проекции дает возможность оценить степень распространения опухоли в преднадгортанниковой области, уточнить степень инвазии надгортанника, хрящевой части гортани и окружающих мягких тканей, однако чувствительность этого метода довольно низкая. С появлением компьютерной томографии и МРТ рентгенография мягких тканей шеи утратила свое значение.
Сделать КТ гортани в Санкт-Петербурге
Компьютерная томографи я (КТ) и магнитно-резонансная томография (МРТ) относятся в настоящее время к основным методам визуализации опухолей шеи. Благодаря возможности получения «среза» на нужном уровне, врач может достоверно оценить размеры опухоли, ее расположение, вовлечение различных структур гортани, глубину прорастания окружающих органов и т.п.
Что показывает кт гортани и горла
КТ-признаки опухоли гортани:
Наличие объемного образования мягкотканной плотности (+30…+60 единиц Хаунсфилда) над голосовыми складками, на складках или под ними
- При раке надскладочного отдела возможна инвазия опухоли в грушевидные синусы, распространение в преднадгортанниковую жировую клетчатку
- При раке голосовых складок важно оценить вовлечение в процесс передней комиссуры и перстнечерпаловидных суставов
- При раке подскладочного отдела нужно оценить степень распространения опухоли вниз (в трахею)
Как выглядит рак горла, фото КТ среза. Хорошо виден объемный процесс, вызывающий разрушение хряща (справа) и сужение просвета гортани. Необходимо тщательно проанализировать результаты КТ, чтобы не ошибиться со стадией заболевания.
МРТ горла и гортани: что показывает?
Магнитно-резонансная томография похожа на КТ тем, что на обоих методах получаются послойные изображения органа — срезы. При правильно выполненном исследовании МРТ способна даже лучше, чем КТ, выявить опухоль гортани, отличить ее от воспалительных или рубцовых изменений, определить ее структуру и распространенность, точные размеры и степень инвазии окружающих тканей. К недостаткам метода относится, однако, длительность исследования и неспособность некоторых пациентов долгое время находиться в замкнутом пространстве.
![рак горла МРТ]()
Сравнение КТ и МРТ мягких тканей шеи при раке правой голосовой складки. Один и тот же пациент. Слева КТ, справа МРТ.
Второе мнение врача
Лечение рака гортани и горла
Основные цели лечения при раке гортани: удаление первичной опухоли и метастазов в ближайшие лимфоузлы, восстановлений дыхательной и голосовой функций. Чем ранее выявлено злокачественное образование, тем скорее можно добиться полного излечения, комбинируя операцию с лучевой терапией и химиотерапией.
Лечение при раке среднего отдела:
- Лучевая терапия (35-50 Гр) с последующим увеличением дозы до 55-60 Гр
- После лучевой терапии — операция (резекция опухоли) на ранних стадиях
- На поздних стадиях: лучевая терапия с последующей ларингэктомией
Лечение при раке надскладочного отдела:
- На ранних стадиях: лучевая терапия и оперативное вмешательство
- На поздних стадиях: химиотерапия, лучевая терапия и оперативное вмешательство
Лечение при раке подскладочного отдела:
- Лучевая терапия при раке гортани подскладочной локализации в дозе 40 Гр
- Оперативное вмешательство с протезированием гортани
- На поздних стадиях лучевая терапия не показана
Прогноз и продолжительность жизни
После комбинированной терапии по поводу опухоли гортани пациенты нуждаются в тщательном контроле на предмет рецидивов и отдаленного метастазирования. Прогноз зависит от локализации образования, типа роста, размера, стадии TNM, степени злокачественности, патоморфологической структуры, чувствительности к облучению и т. д. Пятилетняя выживаемость пациентов на стадии T1 достигает 92%, Т2 — 80%, Т3 — 67% (при условии отсутствия вторичного поражения регионарных лимфоузлов и отдаленных метастазов).
Василий Вишняков, врач-радиолог
МРТ и КТ при раке гортани - что покажет?
![]()
КТ и МРТ горла и гортани с контрастом - это основной аппаратный метод экспертной диагностике онкологии этой зоны.
Раком горла и гортани принято называть любую злокачественную опухоль в области гортани и глотки. Среди злокачественных опухолей ЛОР-органов, рак гортани занимает первое место. Это онкологическая патология чаще всего встречается у мужчин в возрасте 40-60 лет. Только в России она уносит около 5000 жизней ежегодно. Однако в отличие от других опухолей в последнее время наблюдается устойчивая тенденция к уменьшению роста этого заболевания. Онкологи связывают это с тем, что все больше людей отказываются от курения. Причины возникновения рака горла и гортани точно не известны, но учеными были выделены следующие факторы риска:
- употребление никотина;
- вирус папилломы;
- плохая экология окружающей среды.
Что такое рак горла
Рак горла не является точным медицинским термином, поэтому онкологи обычно его не используют. Многие люди используют термин «рак горла» для обозначения рака, развившегося в любой из трех частей глотки. Они также могут использовать его для обозначения рака около глотки, например, рака:
- щитовидная железа
- голосовой аппарат (гортань)
- пищевод (пищевод)
Глотка — это медицинское название горла. Глотка состоит из 3 частей.
- ротоглотка - часть горла в задней части рта
- гипофаринкс находится позади и по обе стороны от гортани
- носоглотка оединяет заднюю часть носа с задней частью рта.
Злокачественная опухоль может развиться в любой части глотки.
Признаки рака гортани
Первые признаки онкологии горла похожи на проявления обычных простудных заболеваний, что делает болезнь трудно диагностируемой на ранних стадиях. На поздних этапах человек начинает испытывать постоянные гортанные спазмы, наблюдается охриплость, опухоль в области шеи, затруднения при глотании, чувство упорного першения, боли, неловкости в горле, кашель, стенозирование. Многие люди ошибочно списывают эти симптомы на вирусные инфекции и аллергию и не идут к врачу, тем самым позволяя раку развиваться и метастазировать.
Методы первичной диагностики рака горла и гортани
До настоящего времени 60-70% пациентов, заболевших раком гортани, выявляют в III и IV стадиях заболевания. Такие высокие показатели связаны с диагностическими сложностями дифференциальной диагностики новообразований органов дыхательных путей в области шеи. Ранняя диагностика рака гортани представляет определенные трудности в связи со сходством начальных проявлений заболеваний с доброкачественными опухолями, воспалительными и другими патологическими процессами. Нередко опухоль локализуется в труднодоступных для осмотра и взятия биопсии местах, например, в фиксированном отделе надгортанника, гортанных желудочках, в подскладковом отделе гортани.
Ультразвуковая диагностика является самым распространенным методом первичного скрининга органов шеи. Она привлекает врачей своей неинвазивностью, доступностью, безопасностью, возможностью неоднократного применения, относительной простатой исследования и отсутствием необходимой специальной подготовки. Оценка точности ультразвукового метода исследования в выявлении рака горла и гортани находиться в диапазоне 60-90%, чувствительности - 60-90%, специфичности - 30-90%. Если данные ультразвукового сканирования носят тревожный характер, пациента направляют на дообследование с помощью МРТ или КТ гортани.
МРТ здоровой гортани МРТ рака гортани ![МРТ здоровой гортани]()
Что покажет МРТ и КТ при раке горла и гортани
Если в ходе осмотра у доктора возникли подозрения на рак, чтобы поставить точный диагноз и определить место патологического процесса, он назначит проведение КТ гортани или МРТ горла и гортани. Это будет первичный скрининг. Томография даст такую важную информацию, как контуры, размеры, форма новообразования, степень её однородности, стадия развития кровеносных сосудов в тканях.
Информативность МРТ и КТ при диагностике рака гортани и горла сопоставима. Обе томографии дают возможность своевременно определить первичную опухоль, дать оценку формы и размеров новообразования, определить состояние окружающих опухоль костных, хрящевых и мягкотканых структур, уточнить уровень инвазии в соседние органы. Однако КТ превосходит возможности МРТ в выявлении костной деструкции и способна документировать костные изменения на самых ранних этапах. МРТ по сравнению с компьютерной томографией дает лучшую видимость гортанных желудочков и грушевидных синусов и позволяет выявить мелкие новообразования на слизистой оболочке. Комплексная МРТ и КТ гортани помогает в дифференциальной диагностике между доброкачественными и злокачественными опухолями, псевдоопухолями, воспалительными инфильтратами и дает представление о локализации, инвазии опухолью окружающих анатомических структур. Эти данные важны для выбора тактик лечения, объема хирургического вмешательства, оценки эффективности лучевой терапии, разработки критериев деканюляции после реконструктивных операций.
По результатам томографии горла онколог сможет локализовать положение опухоли и понять, в каком месте нужно брать материалы для биопсии, чтобы окончательно определить её характер. При биопсии с помощью специальной иглы диагност возьмет маленький образец ткани опухоли и отправит его в лабораторию для идентификации раковых клеток. На сегодняшний день это единственный тест, позволяющий 100% диагностировать злокачественность или доброкачественность новообразования.
Затем могут назначить еще одно исследование КТ горла или МРТ горла и гортани. При повторной томографии специалисты получат трехмерные изображения пораженного участка, что поможет им спрогнозировать стадию рака по размерам опухоли, подвижности голосовых связок и наличию метастазов. Данные всех этих диагностических исследований определят, каким методом будут лечить рак, и требуется ли операционное вмешательство.
Почему стоит остановиться на томографии при диагностике онкологии
У томографии существует целый ряд преимуществ в онкопоиске:
- на сегодняшний день томография является одним из самых безошибочных способом выявления отклонений и диагностики раковых заболеваний первичного и вторичного характера;
- немаловажным фактором является безболезненность и безопасность процедуры МРТ;
- благодаря работе опытных специалистов диагностика не занимает много времени - при МРТ - от 20 минут до часа в зависимости от комплекса исследуемых областей организма и использования контрастирования, при КТ - 5-7 минут;
- более доступная стоимость по сравнению с дорогим исследованием ПЭТ;
- снимки и результаты выдаются на руки сразу после проведение процедуры сканирования, их можно показать врачам для получения второго мнения в сложных случаях.
От чего зависит успешность выявления рака гортани на МРТ?
Успешность диагностики онкологической опухоли на МРТ зависит от нескольких факторов:
МРТ или КТ горла - что лучше выбрать?
МРТ или КТ горла - что лучше выбрать? - вопрос совсем не праздный. Навести на мысль о необходимости пройти обследование пациента должны следующие симптомы - кашель, избыточные выделения слизи при кашле, дисфония, чувство кома в горле, дисфагия. Термин «горло» является общеупотребительным, но не анатомическим. В структуру горла входит гортань, трахея, пищевод. Поскольку в области горла находятся разные по тканевой структура органы, выбор между МРТ и КТ как приоритетном методе обследования во многом зависит от фокуса исследования.
Что лучше выбрать - МРТ или КТ горла?
Врачи отдадут предпочтение компьютерной томографии, если нужно визуализировать пищевод и сосуды. Однако следует учесть, что КТ - это лучевая диагностика, а это значит, что организм человека подвергается воздействию определенной дозы облучения (в среднем 5-7 мЗв). Кроме того, качественная КТ горла в большинстве случаев требует введения контрастного препарата на основе йода, на который у некоторых людей есть аллергия.
На МРТ горла хорошо будет видно состояние мягких тканей - глоточные мышцы и мышцы шеи. Данные магнитно-резонансной томографии в большем объем покажут состояние щитовидной железы и трахеи. С точки зрения безопасности МРТ имеет ряд преимуществ перед КТ. Она не подвергает больного влиянию рентгеновских лучей, а контрастное вещество, используемое для процедуры, гипоаллергенно и безвредно.
Однако в случае, когда в горле пациента присутствуют предметы из металла, от МР-томографии нужно отказаться. Магнитное поле установки может нагреть или сдвинуть металл в теле, тем самым вызвав ожог или внутреннее кровотечение. В такой ситуации предпочтение лучше отдать КТ исследованию.
Особенности МРТ и КТ горла
Томография – одна из самых результативных и неинвазивных диагностических процедур. Томографическая установка МРТ представляет собой мощный магнит. Создаваемое им магнитное поле превращает атомы водорода в организме в маленькие электромагнитные маячки, что позволяет построить точную модель исследуемого органа в мельчайших деталях. Компьютерный томограф - это рентген установка, которая сканирует тело посредствам Х-лучей.
К преимуществу МРТ и КТ гортани и горла относится отсутствие особых требований к подготовке. Однако для того, чтобы результаты были максимально достоверными и полными, пациент должен выполнить ряд не очень сложных рекомендаций:
- На исследование лучше приходить с направлением от врача, где он четко укажет, какие области горла требуют внимания и по какой причине.
- Перед тем, как войти в диагностический кабинет, пациент должен снять с себя все металлические предметы и выложить все электронные устройства.
- Если в теле обследуемого есть металл или приборы жизнеобеспечения, об этом обязательно надо сказать врачу-рентгенологу.
- В ходе сканирования нужно быть максимально неподвижным, тогда снимки получатся четкими и информативными. Даже небольшие непроизвольные движения тела пациента могут исказить или смазать изображения.
Если доктор назначил томографию с применением контрастного вещества, то перед диагностикой медсестра введет внутривенно контрастный препарат. Чтобы эта процедура прошла без чувства тошноты, лучше всего воздержаться от приема пищи за 2 часа до диагностики.
МРТ гортани и горла КТ горла и гортани ![]()
Стеноз трахеи на МРТ и КТ гортани - что лучше покажет?
Стеноз трахеи - это процесс сужения трахеи, связанный с замещением нормальных структур стенки дыхательной трубки грубой рубцовой тканью, которая суживает просвет дыхательного пути. Происходит это по трем основным причинам:
- если есть опухоль, которая прорастает внутрь и суживает просвет трахеи;
- внешнее давление новообразований на трахею;
- воздействие горячим паром, которое ведет к разрушению тканей. В процессе восстановления тканей возникают рубцы, и они уменьшают просвет трахеи.
Все это мешает нормальному проникновению воздуха в легкие и нарушает процесс дыхания. Симптомами этой патологии будет шумное или дыхание, хрипы на выдохе. Качественную диагностику сужения области верхних дыхательных путей производят на МРТ или КТ горла. Обе томографии позволяют определить локализацию и протяженность суженного участка, степень сужения гортани и трахеи, измерить диаметра наиболее узкого участка дыхательной трубки, оценить инвазивность.
Основные диагностические преимущества томографии заключаются в:
- возможности точной визуализации дыхательного пути в трех плоскостях (аксиальная, фронтальная, сагиттальная);
- объективной оценке степени стеноза гортани и трахеи;
- точном определении локализации и протяженности стенозированного сегмента дыхательной трубки;
- возможности оценки состояния стенок гортани и трахеи, окружающих органов и тканей;
- неинвазивности, что позволяет проводить многократные исследования в динамике.
В случае травматических повреждений трахеи компьютерная томография будет более информативна.
![]()
- Анготоева, И.Б. Повышение эффективности ранней диагностики ларингофарингеального рефлюкса/ И.Б. Анготоева, А.А. Мулдашева// Вестник оториноларингологии.-2015.-№1.
- Паламдоржийн, Ганчимэг. Вопросы клиники, диагностики и лечения больных неспецифическими гранулемами гортани/ Паламдоржийн Ганчимэг// Медицинский научно-практический журнал. - 2004. - № 3 (23).
- Раупов, М. Г. Клиника, диагностика и лечение дискинезии гортаноглотки при шейном остеохондрозе: автореф. дис. .канд. мед.наук. - М., 2003.
- Савин A.A. Эффективность компьютерной томографии при оценке распространенности опухолей глотки. / А. А. Савин // Вест. Оториноларингологии. - 1999.
- Алиева, М.А. Диагностика и лечение стенозов трахеи и крупных бронхов / М.А. Алиева — Алма-Ата: Изд-во Целиноград, обкома КП Казахстана, 1986.
- Стеноз гортани и трахеи - это патологический процесс, связанный с замещением нормальных структур стенки дыхательной трубки грубой рубцовой тканью, которая суживает просвет дыхательного пути
Королева Н.С. Клиника, диагностика и хирургическое лечение заболеваний трахеи: дисс.докт. мед. наук. М., 1980.
МРТ, УЗИ или КТ при раке предстательной железы - что лучше выбрать?
Среди заболеваемости мужского населения патология предстательной железы занимает одно из ведущих мест. Воспаление простаты или простатит чаще встречается у молодых мужчин, доброкачественная (аденома) и злокачественная (рак) опухоли характерны для пожилого возраста.
Что такое рак простаты
Рак предстательной железы (РПЖ) - одно из наиболее распространенных заболеваний не только в онкоурологии, но и в онкологии вообще. В структуре онкологической заболеваемости мужского населения России РПЖ занимает четвертое место после злокачественных заболеваний легкого, желудка и кожи. КТ и МРТ органов малого таза у мужчин являются двумя основными экспертными видами неинвазивной дифференциальной диагностики рака предстательной железы. Однако выявить признаки этого заболевания можно с помощью различных методов:
- Осмотр уролога;
- Анализы на онкомаркеры;
- Ультразвуковая диагностика;
- КТ или МРТ при поиске онкологии;
- Цистография;
- Урография;
- Кавернозография;
- Светооптический анализ.
Чаще всего как первичный способ диагностики простаты врачи урологи используют ультразвуковое обследование. КТ или МРТ обследование назначается, если по результатам УЗИ врач сомневается в диагнозе, или нужен более расширенный вид для постановки диагноза. Тогда пациенту рекомендуют пройти КТ диагностику или МРТ исследование предстательной железы.
Комплексный подход в диагностике рака простаты
Таким образом, совместное применение ультразвукового исследования, компьютерной и магнитно-резонансной томографии, определения уровня простатспецифического антигена во многих случаях дает возможность:
- с высокой степенью вероятности определить тип рака без применения травматичной биопсии;
- оценить способность к росту, метастазированию;
- выстроить план лечения и оценить эффективность лучевой и химиотерапии.
МРТ или КТ предстательной железы при раке - что лучше выбрать?
В большинстве случаев предпочтительным методом обследования простаты при подозрении на онкологию является магнитно-резонансная томография предстательной железы с контрастом. Причины такого предпочтения связаны с тем, что:
- МРТ имеет лучшую тканевую контрастность, чем КТ;
- Информативность и диагностическая точность МРТ простаты все же выше КТ органов малого таза. Магнитно-резонансная томография простаты обладает наибольшей чувствительностью (0,89) и специфичностью (0,78) по сравнению с компьютерной томографией - ее чувствительность (0,79) и специфичность (0,55);
- Компьютерная томография не визуализирует многие включения и образования в структуре железы размером менее 3 мм;
- По результатам МРТ с контрастом во многих случаях врач по типу накопления контрастного вещества даже без биопсии может судить о злокачественном потенциале опухоли;
- При МРТ органов малого таза у мужчин нет лучевого облучения, в отличие от КТ, где доза облучения может доходить до 10 мЗв.
МРТ предстательной железы
КТ предстательной железы
Что лучше выбрать УЗИ, МРТ или КТ для профилактики рака предстательной железы?
УЗИ является приоритетным методом диагностики ранних стадий рака. Его следует делать мужчинам старше 50 лет ежегодно, а мужчинам старше 60 лет — 2 раза в год. В группу повышенного риска рака простаты входят пациенты с гиперплазией простаты и хроническим простатитом, которых необходимо обследовать 2 раз в год. В программу профилактического осмотра следует включать:
- пальцевое ректальное исследование простаты на приеме у уролога;
- ультразвуковое исследование, по возможности с ангиографическим протоколом;
- определение уровня ПСА - анализ крови на онкомаркер.
Магнитно-резонансную и компьютерную томографию следует делать, если данные первичных тестов носят тревожный характер, и нужна верификация или уточнение диагноза.
КТ, МРТ при раке носоглотки
а) Терминология:
1. Аббревиатура:
• Рак носоглотки (РНГ)2. Определение:
• Первичное злокачественное образование слизистой оболочки носоглотки, в большинстве случаев связанное с вирусной инфекцией Эпштейна-Баррб) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Объемное образование бокового кармана глотки с глубоким распространением в сочетании с шейной лимфаденопатией
• Локализация:
о Боковой карман глотки (ямка Розенмюллера)
• Морфология:
о Плохо отграниченное объемное образование слизистой оболочки с глубоким распространением и инвазией
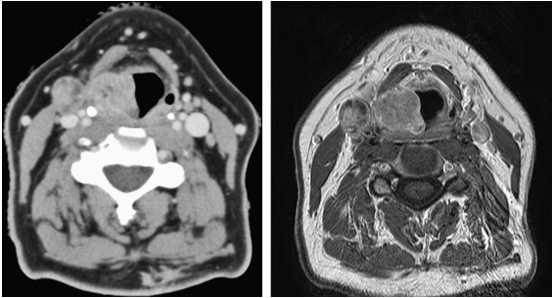
о Поражение лимфоузлов в 90% случаев на момент выявления![КТ, МРТ при раке носоглотки]()
(Слева) При МРТ Т1 C+FS в аксиальной проекции, выполненной мужчине 26 лет из Азии с объемными образованиями шеи, определяется минимально асимметричный мягкотканный компонент в слизистой оболочке носоглотки, признаков инфильтрации превертебральных мышц не выявлено. Отчетливо визуализируется увеличенный заглоточный лимфоузел.
(Справа) При МРТ Т1 С+ FS в аксиальной проекции у этого же пациента визуализируются увеличенные лимфоузлы второго и пятого уровня, в которых были обнаружены метастазы недифференцированного некератинизирующего рака (третья стадия, T1N2), сочетанного с вирусной инфекцией Эпштейна-Барр.2. КТ при раке носоглотки:
• КТ с контрастным усилением:
о Объемное образование носоглотки, умеренно накапливающее контраст, смещенное от средней линии
о Вторично измененные лимфоузлы часто имеют большой размер ± некроз
о Заглоточные лимфоузлы часто выглядят нечетко на изображениях, поскольку изоденсны мышцам
• КТ в костном окне:
о Возможна деструкция кортикального слоя ската или крыло-видных пластинок3. МРТ при раке носоглотки:
• Т1ВИ:
о Асимметричное образование, гипо- или изоинтенсивное по сравнению с мышцами
о Чувствительный метод для обнаружения инфильтрации окологлоточного жира и вовлечения костного мозга
• Т2ВИ:
о Умеренно гиперинтенсивный сигнал по сравнению с мышцами
• T1BИ C + FS:
о Лучше всего позволяет продемонстрировать инфильтрацию глубоких тканей лица, интракраниальное распространение и поражение кавернозных синусов:
- В этом случае наиболее информативны изображения в корональной плоскости
о Опухоль минимально и равномерно накапливает контраст4. Сцинтиграфия:
• ПЭТ/КТ:
о Опухоль, лимфоузлы и вторичные очаги интенсивно захватывают ФДГ
о Небольшую первичную опухоль можно легко пропустить на толстых срезах, т.к. на фоне вещества головного мозга, накапливающего ФДГ, она становится плохо различимой5. Рекомендации по визуализации:
• Лучший метод диагностики:
о МРТ-метод, рекомендованный Американским Объединенным Комитетом по Раку (АОКР) для стадирования:
- Обладает наиболее высокой чувствительностью для визуализации основания черепа и выявления опухоли внутри черепа
- Чувствительность МРТ в выявлении заглоточных лимфоузлов выше, чем у клинического обследования, УЗИ и КТ
- Альтернативой является КТ с контрастным усилением
о При рецидиве опухоли или вторичном поражении лимфоузлов (N2/N3) часто выполняется ПЭТ/КТ
• Выбор протокола:
о MPT (Т1 ВИ) лучше всего позволяет обнаружить инфильтрацию основания черепа, отсутствие сигнала, типичного для жира
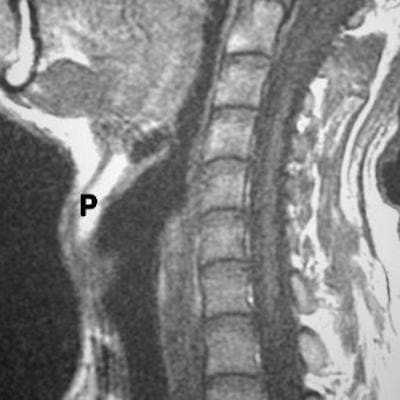
о Постконтрастные аксиальные и корональные томограммы лучше всего отображают распространение опухоли внутрь черепа![КТ, МРТ при раке носоглотки]()
(Слева) При МРТ Т1ВИ в корональной проекции в верхних боковых отделах носоглотки В визуализируется объемное образование с гипоинтенсивным сигналом, инфильтрирующее скат и левое окологлоточное пространство. Была выполнена эндоскопическая биопсия, подтвердился некератинизирующий рак носоглотки.
(Справа) При МРТ Т1 С+ FS в аксиальной проекции у этого же пациента в левом боковом кармане носоглотки визуализируется объемное образование (рак), распространяющееся в окологлоточное пространство. Хорошо видны вторично измененные контрлатеральные заглоточные лимфоузлы и ипсилатеральные (уровень ИВ) лимфоузлы (третья стадия, T3N2).в) Дифференциальная диагностика рака носоглотки:
1. Доброкачественная лимфоидная гиперплазия аденоидов:
• Увеличение аденоидов возможно у детей, подростков, ВИЧ-инфицированных
• Аденоиды увеличены симметрично, инфильтрация смежных тканей отсутствует2. Неходжкинская лимфома носоглотки:
• Симметричное объемное образование, расположенное срединно ± инфильтрация ближайших превертебральных мышц
• В области ската приводит к вздутию кости, а не к ее инфильтрации3. Злокачественная опухоль малой слюнной железы носоглотки:
• Редкая первичная опухоль; метастазы в лимфоузлах нетипичны
• Первичная опухоль может иметь небольшой размер в сочетании с выраженными инфильтративными изменениями4. Макроаденома гипофиза:
• Большое объемное образование турецкого седла, распространяющееся через клиновидную кость в носоглотку
• Расширение турецкого седла-ключевой диагностический признак5. Саркома пространства слизистой оболочки глотки:
• Редкая опухоль, больше характерная для детей
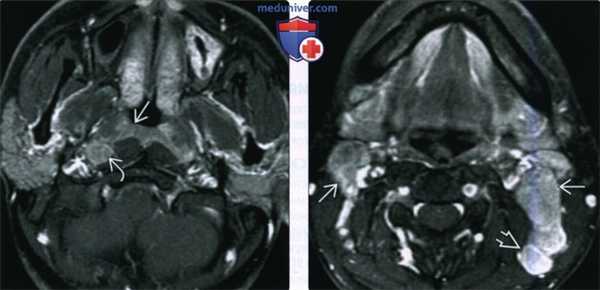
• Подслизистое агрессивно растущее новообразование![КТ, МРТ при раке носоглотки]()
(Слева) При МРТ Т1C+FS b корональной проекции у женщины 65 лет с впервые выставленным диагнозом рака носоглотки в носоглотке слева визуализируется изъязвленное объемное образование В, накапливающее контраст; видны также некротически измененные ипсилатеральные лимфоузлы второго уровня. Были обнаружены и контрлатеральные лимфатические узлы. При исследовании биоптата подтвердился низкодифференцированный кератинизирующий плоскоклеточный рак.
(Справа) На комбинированной ПЭТ/КТ в корональной проекции определяется интенсивное накопление ФДГ в опухоли (рак) носоглотки слева и в лимфатическом узле второго уровня. Отдаленных метастазов обнаружено не было. Стадия опухоли в этом случае T2N2M0, третья стадия заболевания.г) Патология:
1. Общая характеристика:
• Этиология:
о Некератинизирующий рак строго связан с первичной вирусной инфекцией (Эпштейна-Барр):
- ДНК вируса Эпштейна-Барр обнаруживается в клетках опухоли и предзлокачественных очагах (дисплазия, рак in situ)
о Другие предрасполагающие факторы:
- Канцерогены (нитрозамины) в пище в детском возрасте
- Генетическая предрасположенность:
Риск заболеваемости выше у ближайших родственников
HLA-A2 + HLA-Bsin2 → ↓ риска рака носоглотки
- Предшествующее облучение
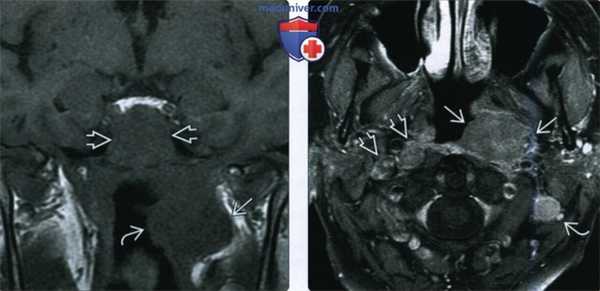
- Табак и алкоголь чаще всего связаны с базалоидным плоскоклеточным раком (БПКР) и кератинизирующим раком носоглотки![КТ, МРТ при раке носоглотки]()
2. Стадирование, классификация:
• Классификация Американского Объединенного Комитета по Раку 2010 года:
о TNM; стадия N при раке носоглотки определяется отдельно3. Макроскопические и хирургические особенности:
• ВОЗ выделяет несколько патоморфологических типов
• Кератинизирующий рак носоглотки (раньше - тип I):
о Низко-, умеренно-, или высокодифференцированный
• Некератинизирующий рак носоглотки:
о В 75-100% случаев вирус Эпштейна-Барр ПЦР(+):
- Дифференцированный (раньше - тип II)
- Недифференцированный (раньше - тип III)
• БПКР:
о Обычно ВЭБ(-) и ВПЧ (-)д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Кондуктивная тугоухость из-за обструкции среднего уха:
- Обструкция или инфильтрация евстахиевой трубы
о Кровянистые выделения из носа или носовое кровотечение
о В 50-70% объемное образование (увеличенные лимфатические узлы)
• Другие признаки/симптомы:
о Редко проявляется признаками поражения черепно-мозговых нервов2. Демография:
• Возраст:
о Пик заболеваемости: 40-60 лет
о Редко (чаще всего недифференцированный, некератинизирующий рак) у детей
• Пол:
о М:Ж = 2,5:1
• Этническая принадлежность:
о Южный Китай эндемичный регион по некератинизирующему РНГ:
- 800 случаев на 1 миллион
- В остальном в мире заболеваемость о У китайцев во 2-м и 3-м поколении, рожденных в США, риск ↓
о В США риск ↑ у детей афроамериканцев
• Эпидемиология:
о Весь мир, самая частая злокачественная опухоль НГ у взрослых людей:
- Самый распространенный рак у азиатов (мужчин)
о Некератинизирующий РНГ 75% > кератинизирующий РНГ 25% > БПКР3. Течение и прогноз:
• Кератинизирующий РНГ: наихудший прогноз, пятилетняя выживаемость 20-40%
• Некератинизирующий РНГ: радиосенситивный, прогноз лучше, пятилетняя выживаемость - 75%
• При БПКР прогноз в целом неблагоприятный
• В большинстве случаев РНГ проявляет себя на III стадии (Т3 и/или N2), IVa стадии (Т4), IVb стадии (N3)
• В > 90% вторичное поражение лимфоузлов, часто двухстороннее:
о В первую очередь поражаются заглоточные лимфоузлы
о Затем лимфоузлы второго и пятого уровня
• В 5% на момент обнаружения имеются отдаленные метастазы (худший прогноз)
• о Кости: склеротические или литические поражения
о Также часто метастазирует в легкие и печень4. Лечение:
• В целом чувствителен к облучению, особенно кератинизирующий РНГ:
о Т1: лучевая терапия
о Т2-Т4: лучевая терапия + химиотерапия
о М1: химиотерапия; лучевая терапия только при хорошем ответе
• Шейная лимфодиссекция при наличии остаточной опухоли после леченияе) Диагностическая памятка:
1. Следует учесть:
• Во всех случаях обструкции среднего уха у взрослых людей необходимо тщательно исследовать носоглотку
• Объемное образование НГ ± лимфаденопатия: в первую очередь исключить лимфому:
о Лимфома часто располагается срединно и приводит к вздутию ската2. Советы по интерпретации изображений:
• MPT (Т1ВИ) чувствительный метод в диагностике поражения окологлоточного пространства и инвазии костного мозга
• Т1ВИ С+ ключевой метод в обнаружении интракраниального и периневрального распространения, инвазии кавернозного синуса3. Рекомендации по отчетности:
• Ключевые признаки опухолевой инвазии:
о Инфильтрация окологлоточного жира (Т2)
о Инфильтрация основания черепа (Т3)
о Интракраниальное распространение или поражение ЧН (Т4)
• Часто метастазирует в лимфоузлы, достигающие больших размеров:
о Чаще всего в заглоточные, второго и пятого уровня
о Поражение надключичных лимфоузлов = N3b:
- Вследствие этого важно описать наиболее каудальные лимфоузлы шеи (IV или VB) как вероятные надключичныеж) Список использованной литературы:
1. King AD et al: Detection of nasopharyngeal carcinoma by MR imaging: diagnostic accuracy of MRI compared with endoscopy and endoscopic biopsy based on long-term follow-up. AJNR Am J Neuroradiol. 36(12):2380-5, 2015
2. Lan M et al: Prognostic value of cervical nodal necrosis in nasopharyngeal carcinoma: analysis of 1800 patients with positive cervical nodal metastasis at MR imaging. Radiology. 276(2):536-44, 2015
3. Lee AWet al: Management of nasopharyngeal carcinoma: current practice and future perspective. J Clin Oncol. 33(29)3356-64, 2015
4. Zhang GY et al: Prognostic value of grading masticator space involvement in nasopharyngeal carcinoma according to MR imaging findings. Radiology. 273(0:136-43, 2014
5. Chan AT: Current treatment of nasopharyngeal carcinoma. Eur J Cancer. 47 Suppl 3:S302-3, 2011Читайте также: