КТ, МРТ при синдроме Бертолотти
Добавил пользователь Владимир З. Обновлено: 20.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
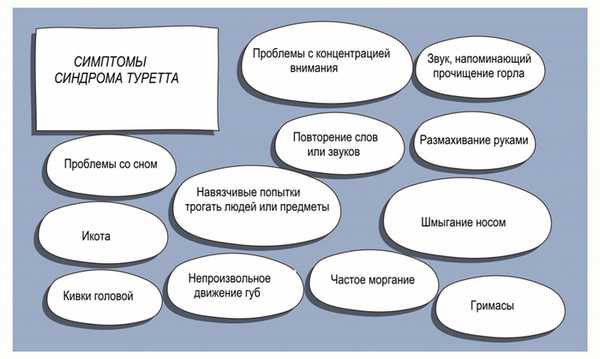
Синдром Туретта: причины появления, симптомы, диагностика и способы лечения.
Определение
Синдром Жиля де ля Туретта (болезнь Туретта, синдром де ла Туретта, синдром Туретта, комбинированное вокальное и множественное моторное тикозное расстройство) — психическое расстройство, манифестирующее в детском (редко в подростковом) возрасте и характеризующееся наличием нескольких моторных (двигательных) и хотя бы одного вокального (голосового) тика.
Причины синдрома Туретта
Точные причины патологии неизвестны, однако установлено, что в большинстве случаев в развитии синдрома Туретта играют роль генетические факторы.
Описаны семейные случаи заболевания, когда у братьев, сестер, родителей и близких родственников больных детей нередко имеются гиперкинезы (непроизвольные и неконтролируемые движения).
Кроме генетической предрасположенности существуют определенные факторы, провоцирующие манифестацию заболевания:
- серьезные инфекции;
- отравление токсинами;
- психические травмы;
- сильные и повторяющиеся стрессы;
- применение психотропных веществ (в том числе неправильное употребление лекарственных препаратов).
У синдрома Туретта есть 4 основные стадии развития:
- начальная стадия характеризуется появлением симптомов не чаще одного раза в минуту;
- средняя стадия имеет от 2 до 4 тиков в минуту;
- средне-тяжелая стадия проявляется пятью и более тиками в минуту;
- тяжелая стадия характеризуется достаточно частыми тиками с развитием серьезных психических нарушений.
- легкое течение – больной еще может контролировать тики либо они еще слабо выражены, поэтому окружающие их не замечают;
- умеренное течение – тики уже не поддаются контролю, их замечают окружающие, но больной все еще контролирует себя хотя бы отчасти;
- выраженное течение – тики не поддаются контролю;
- тяжелое течение – вокальные и моторные тики сложные и очень ярко проявляющиеся.
Синдром Туретта, как правило, начинается с тиков мышц глаз, лица, головы, которые с течением времени распространяются на другие части тела. Кроме того, тики имеют тенденцию к нарастанию и убыванию в течение года с периодами спонтанных ремиссий, продолжительность которых может доходить до полугода.
Простые моторные тики включают зажмуривание и закатывание глаз, подергивание щеки, кивки головой, пожимание плечами, напряжение крыльев носа, закидывание головы назад. В отличие от простых, сложные моторные тики характеризуются включением нескольких групп мышц или повторяющимися движениями – к ним относятся, гримасы, прыжки и т.д.
Фонические (вокальные) тики тоже делятся на простые (шмыганье, кашель, фырканье, писк) и сложные (стон, имитация звуков животных, выкрикивание непристойной брани (копролалия), повторение только что услышанных фраз или слов (эхолалия) и повторение собственных слов или фраз (палилалия)).
При попытках супрессии (подавления) наступления тика могут наблюдаться сенсорные расстройства, проявляющиеся зудом, чувством жара или озноба.
Большинство авторов выделяют так называемые когнитивные тики, представляющие собой навязчивые (повторяющиеся) мысли, не связанные с тревожностью.
Тики при синдроме Туретта имеют три основные отличительные черты:
- наличие временной супрессии тика;
- присутствие внутреннего напряжения во время супрессии;
- ощущение активного вовлечения в процесс исполнения тика для облегчения продромального позыва, усиливающегося по мере взросления.
Диагностика болезни Туретта основывается на сборе анамнеза (в первую очередь выясняют наличие синдрома у родственников), выявлении характерных симптомов.
При первом обращении пациента с подозрением на синдром Туретта проводят неврологическое обследование с целью исключения опухолевого процесса в головном мозге. Для этого выполняют компьютерную томографию или магнитно-резонансную томографию, а также электроэнцефалографию.
Сканирование головного мозга, черепа и окружающих их тканей, позволяющее диагностировать различные патологии.
КТ, МРТ при синдроме Бертолотти
Лучевая диагностика синдрома Бертолотти
а) Определения:
• Боль в спине, связанная с односторонним или двусторонним увеличением размеров поперечных отростков наиболее каудального поясничного позвонка с образованием сочленения или сращением этих отростков с крестцом или подвздошной костью
б) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Частичная сакрализация тела каудального поясничного позвонка по данным рентгенографии, КТ или МРТ
• Локализация:
о Каудальный сегмент поясничного отдела позвоночника
• Размеры:
о Вариабельны
• Морфология:
о Слияние каудального поясничного сегмента с крестцом или подвздошной костью либо формирование между ними неоартроза
2. КТ при синдроме Бертолотти:
• Бесконтрастная КТ:
о Переходный пояснично-крестцовый сегмент с формированием блока или аномального сочленения между каудальным поясничным позвонком и крестцом/подвздошной костью
3. МРТ при синдроме Бертолотти:
• Т1-ВИ:
о МР-анатомия, соответствующая переходному каудальному поясничному сегменту
• Т2-ВИ:
о Гиперинтенсивность Т2-сигнала в области неоартроза и прилежащих участках костного мозга, согласно литературным данным, не является характерной особенностью данного состояния
4. Радиоизотопные исследования:
• Костная сцинтиграфия:
о Для данного синдрома описаны как положительные, так и отрицательные результаты исследования с захватом изотопа в области аномального сочленения
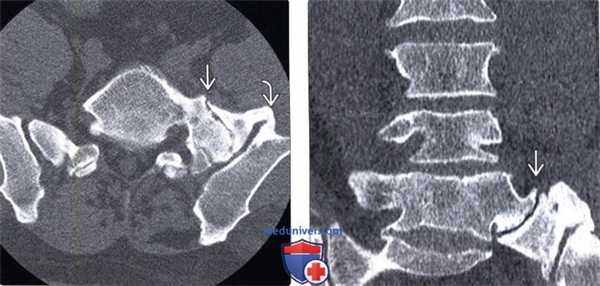
(Слева) КТ, аксиальный срез: наличие мощного мостовидного псевдосочленения между каудальным поясничным сегментом и крестцом и подвздошной костью слева, справа подобные изменения отсутствуют.
(Справа) КТ, фронтальный срез: массивный неоартроз между телом каудального поясничного позвонка и крестцом, сочленяющиеся поверхности отличаются неровностью контуров, в полости сочленения присутствует феномен вакуума.
в) Дифференциальная диагностика синдрома Бертолотти:
1. Вариант нормы:
• Часто встречающийся переходный пояснично-крестцовый сегмент
2. Остеохондрома:
• Костный вырост, напоминающий по виду цветную капусту, исходящий из кортикального слоя кости и имеющий хрящевое покрытие
3. Посттравматическая оссификация:
• Неправильной формы кальцинат в толще мягких тканей
4. Дегенеративное поражение крестцово-подвздошного сустава:
• Дегенеративный остеоартроз с эбурнеацией субхондральной кости и формированием остеофитов
5. Артропатия дугоотростчатых суставов:
• Дегенеративное заболевание, проявляющееся гипертрофией суставных отростков позвонков, эбурнеацией субхондральной кости и выпотом в полость суставов
г) Патология:
1. Общие характеристики:
• Болевой синдром механического характера в нижней части спины, связанный с наличием переходного пояснично-крестцового сегмента позвоночника, впервые описан Бертолотти в 1917 году:
о Переходный сегмент диагностируют у 7% пациентов, предъявляющих жалобы на боль в нижней части спины
о И у 4-6% здоровых людей
• Предполагаемым механизмом развития этого болевого синдрома является уменьшение объема и асимметрия амплитуды движений в пояснично-крестцовом сочленения:
о Ранние дегенеративные изменения в области неоартроза
о Ранние дегенеративные изменения в противоположном дугоотростчатом суставе
о Ускорение дегенерации вышележащего смежного позвоночно-двигательного сегмента:
- Межпозвонковый диск на уровне переходного сегмента обычно отличается небольшими размерами и фиброзными изменениями, поэтому он редко становится источником формирования грыжи
2. Стадирование, степени и классификация синдрома Бертолотти:
• Классификация переходных пояснично-крестцовых сегментов Castellvi (1984):
о Тип I: односторонняя (Ia) или двусторонняя (Ib) дисплазия поперечного отростка, размеры которого в краниокаудальном направлении составляют по меньшей мере 19 мм
о Тип II: односторонняя (IIа) или двусторонняя (IIb) люмбализация/сакрализация с увеличением размеров поперечных отростков и формированием между ними и крестцом диартроза
о Тип III: односторонняя (IIIa) или двусторонняя (IIIb) люмбализация/сакрализация с полным костным сращением поперечных отростков и крестца
о Тип IV: тип II переходного позвонка с одной стороны и тип III с другой
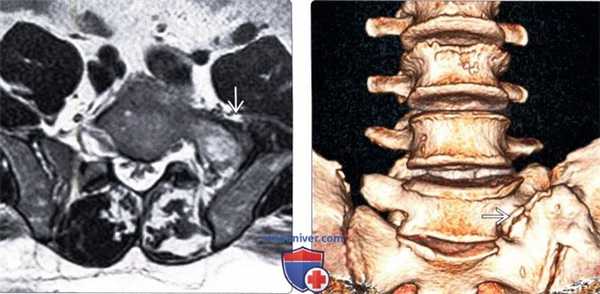
(Слева) Т2-ВИ, аксиальная проекция: признаки переходного пояснично-крестцового сегмента с частичной сакрализацией слева.
(Справа) На представленной фронтальной трехмерной КТ-реконструкции отмечается наличие аномального псевдосочленения тела каудального поясничного позвонка с крестцом и подвздошной костью.
д) Клинические особенности:
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки:
о Причинно-следственная связь с болевым синдромом в нижней части спины не доказана:
- Типичен механический болевой синдром в нижней части спины
- Клинически может манифестировать болью в области крестцово-подвздошного сустава или фасеточным болевым синдромом
2. Лечение синдрома Бертолотти:
• Нехирургическое:
о Консервативное терапия с использованием НПВС, физиотерапия
о Введение в области аномального сочленения глюкокортикоидов и местных анестетиков
• Хирургическое:
о Резекция добавочного сустава, задне-боковой спондилодез
е) Диагностическая памятка. Следует учесть:
• Клинический диагноз в подобных случаях ставится методом исключения, поскольку переходные позвонки довольно часто встречаются и у здоровых людей
Бертолотти синдром
Симптомокомплекс нескольких вариантов аномалий перехода в люмбосакральной области позвоночника. Это, как правило, врожденный порок развития позвоночника, при котором наблюдаются аномалии развития позвоночного столба в пояснично-крестцовой области. Этиология и патогенез синдрома до сих пор неясны. Сакрализация и люмбализация (изменение количества позвонков поясничной области) – аномалии развития позвоночника, которые объединены в понятие переходного люмбосакрального позвонка. Переходный позвонок – это позвонок поясничного отдела позвоночника, который частично или полностью срастается с крестцом, возникает так называемая сакрализация. Иногда в поясничном отделе формируется лишний позвонок, имеющий большую подвижность и являющийся основной причиной возникающих у человека болей в спине, – так проявляется люмбализация позвонка. При полной сакрализации (типичная картина синдрома, наиболее часто встречающаяся) V поясничный позвонок переходит в крестцовый отдел позвоночника из поясничного, плотно соединяясь с крестцом, а гиперплазированные поперечные отростки позвонка зачастую являются сращенными с крыльями подвздошной кости. При неполной сакрализации у пациента наблюдается асимметричное и чрезмерное развитие поперечного отростка V поясничного позвонка.
В большинстве случаев в детском и подростковом возрасте заболевание клинически никак себя не проявляет. Затем (обычно в возрасте 20-25 лет) появляются утренняя скованность в позвоночнике, боли, периодические или постоянные, которые могут иметь различный характер и интенсивность, поэтому на стадии диагностики от специалистов требуется большое внимание к обследованию больного, чтобы точно поставить диагноз и дифференцировать его от других, похожих по симптоматике заболеваний. Боли могут быть отражением компенсаторной функции и связанной с ней усиленной подвижностью вышележащих позвонков. Боли усиливаются при длительном стоянии, поднятии и переносе тяжёлых предметов, при поворотах и наклонах. Они носят прогрессирующий характер и со временем могут стать невыносимыми. В свою очередь, болевые ощущения могут сопровождаться мышечно-тоническими рефлекторными симптомами в нижних конечностях. Могут присоединяться онемение, боли и/или гиперчувствительность в зоне иннервации седалищного нерва, что имитирует корешковый болевой синдром при остеохондрозе. В месте патологического переходного люмбосакрального позвонка могут пальпироваться болезненные мышечные уплотнения.
Переходный люмбосакральный позвонок при синдроме Бертолотти хорошо диагностируется при проведении рентгенографического исследования позвоночника пациента (или КТ/МРТ пояснично-крестцового отдела). На снимке можно увидеть явные признаки полного или неполного сращения поясничного позвонка L5 с крестцом и крыльями подвздошной кости.
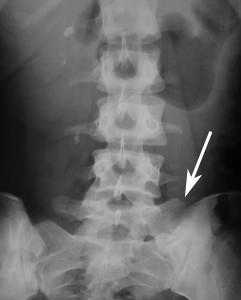
При невыраженных симптомах и нестойких болевых ощущениях лечение симптоматическое – назначают обезболивающие, противовоспалительные средства, физиотерапию, ношение жесткого корсета для спины. В случае если симптоматическое лечение не приносит эффекта облегчения, и боли в спине прогрессируют, эффективно будет только хирургическое лечение.
Описан итальянским рентгенологом Марио Бертолотти в 1922г. (Bertolotti M. Les syndromes lombo-ischialgiques d’origine vertebrale // Rev. Neurol. (Paris), 1922. – Vol.38. – P.1112–1125).
Лучевая диагностика болезни Шейерманна
а) Терминология:
1. Синонимы:
• Ювенильный кифоз, кифотическая деформация Шейерманна
2. Определения:
• Вторичная кифотическая деформация на фоне множественных грыж Шморля → клиновидная деформация тел позвонков
• Грыжа Шморля: проникновение вещества межпозвонкового диска через замыкательную пластинку в тело позвонка
1. Общие характеристики болезни Шейерманна:
• Наиболее значимый диагностический признак:
о Клиновидная деформация и изменение формы замыкательных пластинок ≥ трех грудных позвонков
• Локализация:
о 75% - грудной отдел позвоночника
о 25% - грудопоясничный переход
о о Редко - шейный отдел позвоночника
• Размеры:
о Выраженность нормального грудного кифоза увеличивается с возрастом
о Кифотическая установка, превышающая 40°, считается патологической
2. Рентгенологические данные:
• Рентгенография:
о ≥ трех соседних позвонков, клиновидная деформация тела каждого из которых > 5°
о Волнообразная деформация замыкательных пластинок на фоне множественных инвагинаций межпозвонковых дисков
о Снижение высоты межтеловых пространств, наиболее выраженное в переднем отделе о Четко ограниченные грыжи Шморля
о Грудной отдел позвоночника: определение выраженности кифоза на уровнях Т3-Т12:
о Поражение грудопоясничного перехода или поясничного отдела позвоночника:
- Деформация в сагиттальной плоскости измеряется между позвонком, расположенным тотчас выше пораженного, и позвонком, расположенным тотчас ниже него
- Этот метод измерения позволяет наиболее адекватно оценить выраженность функционального кифоза
- Сглаживание нормального поясничного лордоза является функционально значимым состоянием
о ± limbus vertebrae
о У 15% пациентов наряду с кифозом развивается сколиотическая деформация:
- Для оценки мобильности деформации выполняется рентгенография в боковой проекции в положении переразгибания
3. КТ при болезни Шейерманна:
• Костная КТ:
о Более явно видны изменения замыкательных пластинок
4. МРТ при болезни Шейерманна:
• Т1-ВИ:
о Грыжи Шморля, грыжи дисков, отличающиеся низкой интенсивности сигнала
о ± дискогенный склероз
• Т2-ВИ:
о Дегенеративным изменениям подвергаются 50% пораженных дисков
о Грыжи дисков
о Грыжи Шморля могут отличаться низкой или высокой интенсивностью сигнала:
- ± отек костного мозга на смежных с грыжами Шморля участках
5. Радиоизотопные исследования:
• Костная сцинтиграфия
о Захват изотопа может быть нормальным или усиленным
6. Другие методы исследования:
• Минеральная плотность костей не меняется (DEXA, КТ-денситометрия)
7. Рекомендации по визуализации:
• Для постановки диагноза достаточно рентгенологического исследования
• МРТ применяется для исключения грыж межпозвонковых дисков
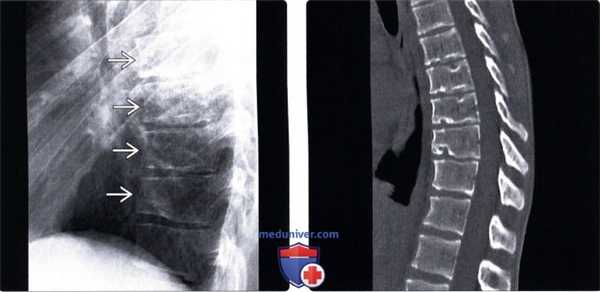
(Слева) Рентгенограмма в боковой проекции: неровность замы-кательных пластинок и клиновидная деформация тел позвонков. Вдавления замыкательных пластинок придают им волноообразный вид, что отличает их от остроугольных вдавлений, наблюдаемых при переломах.
(Справа) КТ, сагиттальный срез: многоуровневое изменение замыкательных пластинок и клиновидная деформация тел позвонков. Диагностические критерии болезни Шейерманна включают поражение по меньшей мере трех соседних позвонков (грыжи Шморля) и клиновидную деформацию каждого из измененных позвонков по меньшей мере 5°, что и имеет место в данном случае.
в) Дифференциальная диагностика:
1. Постуральный кифоз:
• Замыкательные пластинки позвонков не изменены
• Деформация обычно корригируется при переразгибании, за исключением длительно существующих деформаций
2. Компрессионный клиновидный перелом:
• Могут вовлекаться несколько соседних позвонков
• Обычно видна угловая деформация передней покровной пластинки тела позвонка
• На МР-томограммах видны линии перелома, отек костного мозга
3. Врожденный кифоз:
• Аномалии развития позвонков
4. Туберкулез:
• Обычно сопровождается развитием тяжелой кифотической деформации
• Деструкция замыкательных пластинок ± формирование костного блока позвонков
5. Несовершенный остеогенез:
• Платиспондилия
• Тяжелая остеопения
6. Нейромышечное заболевание:
• Сохранение младенческой кифотической установки грудопоясничного отдела позвоночника у ребенка, так и не развившего способность ходить
• Кифосколиоз
7. Анкилозирующий спондилит (АС):
• Формирование костного блока тел позвонков
• Изменения крестцово-подвздошных суставов
8. Поздняя спондилоэпифизарная дисплазия (ПСД):
• Платиспондилия с поражением всего позвоночника
• Изменения эпифизов костей
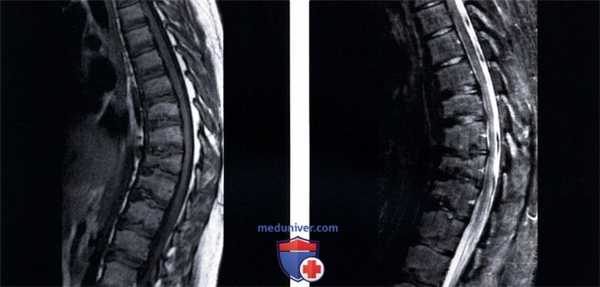
(Слева) Т1-ВИ, сагиттальная проекция (подросток, занимающийся родео и предъявляющий жалобы на боль в спине): множественные клиновидные деформации тел грудных позвонков, волнообразные изменения контуров замыкательных пластинок, грыжи Шморля и кифотическая деформация, характерные для тяжелого течения болезни Шейерманна.
(Справа) Сагиттальное STIR МР-И (этот же пациент) подтверждает наличие многоуровневой клиновидной деформации тел грудных позвонков, изменений замыкательных пластинок, грыж Шморля и значительной кифотической деформации позвоночника.
1. Общие характеристики:
• Этиология:
о Неизвестна:
- Тяжелая атлетика, гимнастика и другие виды спорта, связанный с нагрузками на позвоночник
о Экструзии межпозвонковых дисков через ослабленные зоны замыкательных пластинок в тела позвонков:
- Снижение высоты межпозвонковых дисков
- Limbus vertebrae
- Грыжи Шморля
о Задержка роста передних отделов тел позвонков приводит к формированию кифотической деформации позвоночника
• Генетика:
о Тенденция к семейному наследованию
о Согласно датскому регистру близнецов, генетическая составляющая оказывает весьма значимое влияние на развитие заболевания
• Сочетанные изменения:
о Лордозирование шейного и поясничного отделов позвоночника
2. Макроскопические и хирургические особенности:
• Грыжи Шморля формируются за счет проникновения вещества диска в тела позвонков через дефекты в истонченных ростковых зонах замыкательных пластинок тел позвонков
• Limbus vertebrae формируется тогда, когда вещество диска проникает в области ростковый зоны кольцевого апофиза тела позвонка
3. Микроскопия:
• Ростковые пластинки тел позвонков:
о Измененные хондроциты
о Рыхлый хрящевой матрикс
о Уменьшение числа и истончение коллагеновых волокон
о Увеличение протеогликанового компонента
• Признаки остеонекроза, остеохондроза отсутствуют
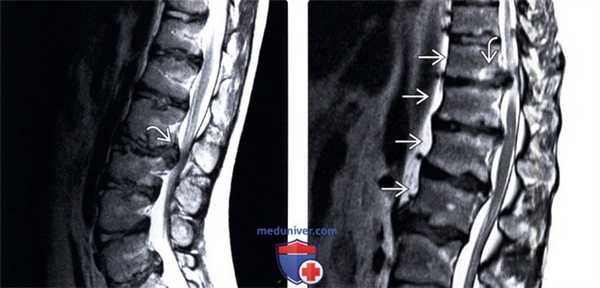
(Слева) Т2-ВИ, сагиттальная проекция: поясничный вариант болезни Шейерманна, проявляющейся в виде снижения интенсивности сигнала межпозвонковых дисков, клиновидной деформации тел позвонков, волнообразной деформации замыкательных пластинок и формирования отдельных грыж Шморля. Обратите внимание на крупную внутриканальную экструзию межпозвонкового диска.
(Справа) Т2-ВИ, сагиттальный срез: многоуровневая деформация замыкательных пластинок, грыжи Шморля и дегенеративные изменения межпозвонковых дисков на всех представленных на снимке уровнях. Поражение захватывает более трех соседних позвонков. Также видны признаки дегенеративных изменений замыкательных пластинок I типа.
1. Клиническая картина болезни Шейерманна:
• Наиболее распространенные симптомы/признаки:
о Кифоз
о Другие симптомы/признаки:
- Боль в грудном отделе позвоночника и локальная болезненность, усиливающиеся при физической активности
- Неврологическая симптоматика на фоне кифотической деформации или грыж дисков
- Утомляемость
2. Демография:
• Возраст:
о Подростковый возраст, однако может манифестировать и в более старшем возрасте
• Пол:
о Некоторое увеличение частота у лиц мужского пола
• Эпидемиология:
о Частота заболевания: 0,4-8%
о Пик заболеваемости: 13-17 лет
3. Течение заболевания и прогноз:
• Усиление выраженности деформации во время скачка роста в подростковом возрасте
• Замедление прогрессирование по завершении созревания скелета
• Тяжелые деформации развиваются редко
• Кифотические деформации >70° имеют плохой функциональный прогноз
• Преждевременная дегенерация дисков
• Грыжи дисков, связанные с их дегенерацией, механической перегрузкой на фоне деформации позвоночника
4. Лечение болезни Шейерманна:
• Наблюдение:
о Показания:
- Продолжающийся рост скелета
- Кифотическая деформация < 50°
о Исключение отдельных видов активности
о Анальгетики
о Лечебная физкультура
о Наблюдение до завершения слияния ростковых зон с телами позвонков (в возрасте около 25 лет)
• Ортезирование:
о Показания:
- Продолжение роста скелета по крайней мере еще в течение одного года
- Кифотическая деформация < 70°
- Достижение хотя бы частичной коррекции деформации при переразгибании позвоночника
- Эффективно у пациентов с незрелой костной системой
• Хирургическое лечение:
о Чаще всего необходимости в нем не возникает
о Показания:
- Кифотическая деформация > 75° у пациентов с незрелым скелетом
- Кифотическая деформация > 60° у пациентов со зрелым скелетом
- Выраженный болевой синдром
- Неврологический дефицит
о Задняя стабилизация и спондилодез
о Передний и задний спондилодез при более выраженных кифотических деформациях
е) Диагностическая памятка. Советы по интерпретации изображений:
• Грыжи Шморля без клиновидной деформации тел позвонков не являются признаком болезни Шейерманна
• На рентгенограммах скорее можно увидеть характерные деформации замыкательных пластинок, чем отдельные узлы грыж Шморля
Реберный хондрит (синдром Титце) причины, симптомы, методы лечения и профилактики
Реберный хондрит или синдром Титце – воспаление реберного хряща, которое характеризуется локальной болью в грудной клетке, усиливающейся при пальпации. Чаще всего болезнь возникает у детей в возрасте 12-14 лет. Она считается безобидной и обычно не требует серьезного лечения. Реберный хондрит у взрослых встречается в возрасте 20-40 лет и может быть признаком различных заболеваний, поэтому при появлении болевых ощущений в грудине следует обратиться к врачу и пройти обследование. Лечением синдрома Титце занимаются ортопед и травматолог.
Симптомы реберного хондрита
Реберный хондрит сопровождается следующими симптомами:
- острый болевой синдром в левой части груди
- усиление боли при кашле, вдохе, пальпации и движениях в грудном отделе
- образование болезненной припухлости над пораженным ребром
- иррадиирующая боль в лопаточную область, шейный отдел, ключицу и руку
- нарушение дыхания
При присоединении вторичной инфекции обостряется воспалительный процесс, боль при этом беспокоит пациента в течение нескольких месяцев или лет.
По характеру боль при синдроме Титце может быть острой, тупой или ноющей. По интенсивности ее делят на терпимую и ярко выраженную. Болевые ощущения могут возникать редко или беспокоят человека постоянно на протяжении многих лет. При этом возможны периоды ремиссий и обострений. Общее самочувствие больного в период обострения не страдает, но из-за болевого синдрома он становится раздражительным.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Августа 2022 года
Содержание статьи
Причины
Синдром Титце может возникать на фоне следующих причин:
- травмы грудной клетки
- систематические ушибы у спортсменов, занимающихся единоборствами
- нарушение метаболизма в соединительной ткани при артритах и артрозах
- аутоиммунные заболевания
- снижение иммунитета вследствие аллергии или перенесенных тяжелых инфекционных заболеваний
- болезни органов дыхания
- частые респираторные инфекции, осложненные бронхитом
- сильный кашель, вызывающий реберную дистрофию
- злоупотребление алкоголем
- несбалансированное питание
- оперативное вмешательство со вскрытием грудины
При реберном хондрите происходит асептическое воспаление в хряще ребра и надхряшнице, протекающее без повышения температуры и гипотермии. В таких случаях наблюдается отложение солей кальция, дистрофия с формированием вакуоль, изменения в костных перегородках и вовлечение хрящей в костную ткань.
Диагностика
Врач проводит осмотр с прощупыванием мест крепления ребер к грудине. Для выявления реберного хондрита назначают рентгенографию грудной полости. На снимке врач проверяет форму ребра, его гиперплазию, наличие ассиметричных участков обызвествления и уплотнений. Чтобы исключить заболевания сердца и дыхательной системы, дополнительно требуются лабораторные анализы, электрокардиография, компьютерную томография и МРТ, биопсия для изучения тканей под микроскопом и исключения злокачественных поражений. Они позволяют детально визуализировать начальные стадии патологий.
МРТ (магнитно-резонансная томография)
КТ (компьютерная томография)
К какому врачу обратиться
Диагностику синдрома Титце проводит травматолог или ортопед. При необходимости врач назначит консультацию у вертебролога или другого специалиста.

Хачатрян Игорь Самвелович

Тремаскин Аркадий Федорович

Шантырь Виктор Викторович

Кученков Александр Викторович
Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович
Лечение реберного хондрита
Чтобы избавиться от боли при синдроме Титце, врач назначает нестероидные противовоспалительные средства для перорального приема или в виде инъекций, обезболивающие мази и гели. При отсутствии положительного результата проводят местную блокадную анестезию раствором новокаина с гидрокортизоном и применяют в малых дозировках йодистые препараты и салицилаты. Курс лечения при реберном хондрите длится от 3 до 7 дней. В это время пациенту показан полный физический покой.
Эффективными физиопроцедурами при реберном хондрите считаются УВЧ, иглорефлексотерапия, электрофорез, озокеритолечение и аппликации с горячим парафином. Положительное действие оказывает купание в морской воде, утренний солнечный загар и прогулки на свежем воздухе.
Важно во время лечения синдрома Титце регулярно заниматься лечебной физкультурой. Врач подбирает комплекс упражнений, который не перегружает реберногрудинные суставы. Все движения направлены на ускорение кровообращения в близлежащих тканях, чтобы хрящи могли получать питательные вещества. Полезно выполнять дыхательные и статические упражнения для мышечного расслабления.
В редких случаях при реберном хондрите требуется хирургическое вмешательство. Операция показана при переломах ребер и хронической грудной невралгии. Наиболее современной методикой хирургического лечения считается резекция хрящевой надкостницы.
Читайте также:
