Медиастинальный (средостенный) доступ к легочным артериям. Выделение легочных артерий
Добавил пользователь Skiper Обновлено: 28.01.2026
Пневмэктомия через передне-боковой разрез. Техника перевязки легочной артерии
После тщательной анестезии, описанной в главе об обезболивании, делают передне-боковой волнообразный разрез по вышеописанной методике. Плевру вскрывают в третьем или четвертом межреберье, в зависимости от того, где ожидаются большие трудности в смысле спаек — в верхушке или вблизи диафрагмы. В последнем случае предпочтительнее идти в четвертом межреберье. После пересечения кожи, подкожной клетчатки и большой грудной мышцы волокна передней зубчатой мышцы тупо раздвигают и между слоями мышц и реберной частью грудной стенки вставляют длинный печеночный крючок.
Этим создаются условия для анестезии межреберных промежутков по боковой поверхности от второго до шестого-седьмого межреберий. Кровотечение останавливают электрокоагулятором и рану тщательно укрывают полотенцами. Делают анестезию межреберных пространств, причем нужно стремиться ввести новокаин подплеврально. После этого плевральную полость вскрывают в третьем или четвертом межреберьях.
Пересекают хрящи выше- и нижележащего ребра, отступя на 2—3 см от грудины, чтобы не повредить a. mammaria int. Рану раздвигают крючками, делают анестезию близлежащих отделов плевры и дополнительно пересекают 1 и 2 ребра спереди, в зависимости от ожидаемых трудностей при удалении легкого. Пересекают 1, реже 2 нижележащих ребра по задней подмышечной линии. Тщательно анестезируют все доступ ные участки пристеночной и медиастинальной плевры, средостения, области распространения блуждающих нервов и корня легкого, после чего ранорасширителем широко раскрывают плевральную полость.
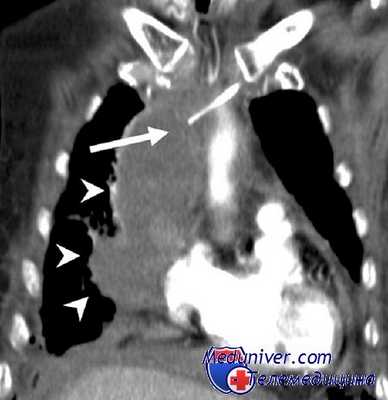
Спайки инфильтрируют 0,25% раствором новокаина и разделяют частью тупым, частью острым путем. Кровоточащие спайки захватывают зажимом и перевязывают кетгутом или пережигают, после чего их разделяют между передним краем легкого и средостением до корня легкого. При этом необходимо соблюдать осторожность, чтобы не повредить легкое, так как иногда можно вскрыть поверхностно расположенные абсцессы. Осторожно подойдя к корню легкого, надсекают медиастинальную плевру над ним, как можно ближе к ткани легкого и тупо мелкими тупферами в зажиме сдвигают ее к средостению. В верхне-переднем отделе корня легкого сразу же под медиастинальной плеврой располагается верхняя легочная вена, а выше ее и приблизительно на 2/3 толщины сосуда за ней лежит легочная артерия, которую мы при пневмэктомии перевязываем в первую очередь.
Техника перевязки левой и правой легочных артерий несколько различна.
Внутриплевральная часть левой легочной артерии очень коротка (в отдельных случаях не превышает 0,5 см), а иногда ветви, идущие от нее к верхней доле, отходят почти сразу по выходе ее из средостения. Это приобретает особое значение в тех случаях, когда многочисленные плотные спайки не позволяют увидеть место отхождения первой ветви. Левая легочная артерия входит в плевральную полость непосредственно под дугой аорты, которая и является опознавательным пунктом для обнаружения легочной артерии.
Тотчас при впадении в плевральную полость артерия отдает 3 больших ветви, снабжающих верхне-переднюю часть верхней доли левого легкого. Сама же артерия, проходя вниз, сразу же за первичным бронхом, который она огибает спереди назад, дает большую заднюю ветвь; затем от нее отходят ветви к обеим долям и интимно охватывают переднюю, верхнюю и заднюю стороны главного бронха. Исключительно малая длина между впадением в плевральную полость и отхождением указанных ветвей создает большие затруднения для перевязки левой легочной артерии внутри плевральной полости, так как очень легко при разделении артерии повредить одну из ее многочисленных ветвей.
Остановка кровотечения также очень трудна из-за интимной близости бронха, который своими упругими стенками не позволяет зажать бранши клемма. Поэтому более легок и менее травматичен доступ к легочной артерии через средостение.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Медиастинальный (средостенный) доступ к легочным артериям. Выделение легочных артерий
Вскрыв медиастинальную плевру непосредственно под дугой аорты и тупым путем разделив рыхлую клетчатку, нетрудно обнажить медиастинальную часть левой легочной артерии, где наложение лигатуры более безопасно, так как в этой части артерия никаких ветвей не отдает.
Если артерия должна быть пересечена при удалении всего легкого, то необходимо наложить 4 лигатуры, 2 из которых (внутренние) должны быть прошивными. Если места для наложения 4 лигатур будет недостаточно, надо пересечь между двумя лигатурами фиброзный пучок, связывающий легочную артерию с аортой, что нами было сделано дважды.
Этот пучок представляет собой облитерированный боталлов проток, после пересечения которого легочная артерия освобождается от связи с аортой и без труда может быть подтянута и перевязана нужным количеством лигатур.
Этот участок является экстраперикардиальным и топографоанатомически ограничен: сверху — дугой аорты, сзади — первичным бронхом левого легкого и частью перикардиального мешка, покрывающего левое предсердие, снизу — левой верхней легочной веной; он прикрыт медиастинальной плеврой.
Ввиду близости перикардиального мешка здесь возможен надрыв его. В этом случае следует попытаться зашить его, а если это почему-либо не удалось, как было у нас в нескольких случаях, то оставление отверстия в перикарде не влекло за собой никаких осложнений.
В ряде случаев из-за прорастания опухолью перикарда мы могли подойти к легочной артерии только интраперикардиально и таким путем наложить лигатуру.
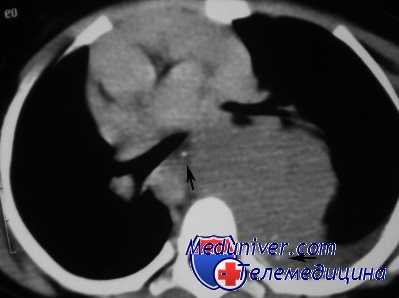
Опознавательной точкой для правой легочной артерии является v. azygos, так как эта артерия выходит в плевральную полость непосредственно под ней.
Медиастинальную плевру надрезают ниже вены и свободно разделяют рыхлую соединительную ткань, которая отделяет правую легочную артерию от v. azygos сверху, от v. cava sup. спереди, от верхней легочной вены и задней стенки левого предсердия снизу.
Обнажают главный ствол правой легочной артерии, на который необходимо наложить лигатуру. Ветви легочной артерии на правой стороне, так же как и на левой, расходятся веером, вследствие чего сразу же по выходе из средостения расстояние между нижним краем нисходящей и верхним краем восходящей ветвей значительно больше, чем диаметр главного ствола правой легочной артерии. Поэтому ее легче обойти в медиастинальной части.
Первая ветвь правой легочной артерии идет вдоль восходящего бронха и легко может быть обнажена при рассечении медиастинальной плевры на корне легкого. Для перевязки легочной артерии необходимо взять эту ветвь на провизорную лигатуру и, осторожно потягивая за нее, тупым путем, лучше всего указательным пальцем или почечным зажимом, обойти правую артерию проксимальнее всех ее ветвей и здесь наложить лигатуру, которая пройдет интрамедиастинально, но экстраперикардиально.
В остальном операция пневмэктомии идет одинаково с обеих сторон.
Перевязка легочной артерии как справа, так и слева обычно наносит травму симпатическим волокнам, в большом количестве окружающим легочную артерию и бронх. Несмотря на глубокий наркоз, кровяное давление в этот момент может упасть. Поэтому надо особенно тщательно инфильтрировать эту область новокаином.
Прежде чем продолжить операцию, необходимо установить, не надо ли по тем или иным причинам ограничиться только перевязкой легочной артерии. При неоперабильных раках, как показал клинический опыт А. Н. Бакулева и наши наблюдения, такая перевязка значительно улучшает состояние больных. При операбильных раках, но при упадке сердечной деятельности, которая не восстанавливается после длительной паузы и принятия энергичных противошоковых мер, можно ограничиться перевязкой легочной артерии как первым этапом операции.
При гнойных заболеваниях легкого, когда показана пневмэктомия, если технически она невыполнима из-за мощных спаек, также можно ограничиться одной перевязкой легочной артерии.
Выяснив, что пневмэктомия технически возможна и состояние больного это позволяет, операцию продолжают.
Медиастинит
Медиастинит - это асептический или микробный воспалительный процесс в клетчатке средостения с острым либо хроническим течением. Развитие острого медиастинита характеризуется болью за грудиной, лихорадкой, ознобами, тахикардией, тяжелой эндогенной интоксикацией. При хроническом медиастините на первый план выходят симптомы компрессии органов средостения (кашель, одышка, дисфагия). Диагностика медиастинита проводится с учетом данных рентгеновского обследования, КТ, УЗИ, эзофагоскопии, бронхоскопии, медиастиноскопии. Лечебная тактика при медиастините – активная, требует устранения причины воспаления и проведения медиастинотомии с адекватным дренированием гнойного очага.
МКБ-10
Общие сведения
Медиастинит является угрожающим жизни состоянием и в случае запоздалой диагностики или неадекватного лечения сопровождается высокими показателями летальности. Практика показывает, что только 15-20% случаев медиастинита выявляется прижизненно, что связано с быстро прогрессирующим течением заболевания и недостаточно патогномоничными проявлениями на фоне общей тяжелой инфекции.
Медиастинитом может осложняться значительное число патологических состояний легких, плевры, трахеи, шеи, полости рта, гортани, глотки, пищевода, сердца и т. д. С учетом многогранности причин возникновения, медиастинит представляет клинический интерес не только для пульмонологии и торакальной хирургии, но также для отоларингологии, гастроэнтерологии, кардиологии, стоматологии.
Средостение – пространство в грудной полости, центрально расположенное по отношению к легким. Спереди средостение ограничено грудиной, сзади - позвоночным столбом, по бокам – медиастинальной плеврой, снизу – диафрагмой; вверху без четких границ средостение переходит в область шеи. В средостении выделяют верхний и нижний этажи с условной границей в области IV грудного позвонка. В верхнем средостении выделяют передний и задний отделы; в нижнем – передний, средний и задний отделы.
В переднем отделе верхнего средостения расположены вилочковая железа, дуга аорты, верхняя полая вена, легочная артерия. Переднюю часть заднего средостения занимают сердце и перикард; среднюю - бифуркация трахеи, лимфоузлы, ствол и ветви легочной артерии, восходящая часть аорты. В заднем средостении переднего и нижнего этажей проходят пищевод, грудной лимфатический проток, пограничный симпатический ствол, нисходящая часть аорты, нижняя полая вена, непарная и парная вены.
Все этажи и отделы средостения представляют собой единое, топографо-анатомически связанное пространство без четких границ, поэтому гнойное воспаление при медиастините может распространяться с одной части средостения на другую. В определенной степени этому способствует постоянное движение органов средостения: сердечные толчки, пульсация сосудов, смещение трахеи при разговоре и кашле, перистальтика пищевода и т.д.
Классификация медиастинита
В соответствии с этиопатогенетическими механизмами выделяют первичные (травматические) медиастиниты при ранениях органов средостения и вторичные медиастиниты, обусловленные контактным и метастатическим проникновением инфекции из других областей. По клиническому течению медиастиниты могут быть молниеносными, острыми и хроническими; по характеру воспаления – серозными, гнойными, анаэробными, гнилостными, гангренозными, туберкулезными.
Хронические медиастиниты бывают асептическими и микробными. Среди асептических медиастинитов выделяют идиопатические, ревматические, постгеморрагические адипозосклеротические и др.; среди микробных – специфические (туберкулезные, сифилитические, микотические) и неспецифические. Острые медиастиниты, как правило, носят инфекционный характер.
С учетом тенденции к распространению различают лимфадениты с вовлечением клетчатки средостения, абсцессы и флегмоны средостения, которые могут быть склонными к ограничению или прогрессирующими.
По топографии и анатомической заинтересованности структур средостения медиастиниты подразделяются на:
- передневерхние (выше уровня III межреберья)
- передненижние (ниже уровня III межреберья)
- разлитые передние (с вовлечением верхнего и нижнего отделов)
- задневерхние (выше уровня V грудного позвонка)
- задненижние (ниже уровня V грудного позвонка)
- заднесредние
- разлитые задние (с вовлечением верхнего, среднего и нижнего отделов)
- тотальные (с распространением на переднее и заднее средостение).
Причины медиастинита
Первичные травматические медиастиниты возникают вследствие экзогенного инфицирования. Чаще всего это происходит при открытых, в том числе огнестрельных, травмах органов средостения. Второй по частоте причиной первичного медиастинита выступают травмы пищевода при инструментальных манипуляциях (бужировании пищевода, кардиодилатации, эзофагоскопии, интубации трахеи, трахеостомии, желудочном зондировании). Нередко повреждения пищевода обусловлены инородными телами, спонтанным разрывом пищевода, ожогами, перфорацией дивертикула, изъязвлением опухолей и др.
К числу первичных медиастинитов также относят послеоперационные воспаления клетчатки средостения, обусловленные нарушением герметичности пищеводно-желудочных анастомозов (после выполнения резекции и пластики пищевода, резекции желудка), осложнениями кардиохирургических вмешательств (маммарокоронарного шунтирования, аортокоронарного шунтирования, протезирования митрального клапана и аортального клапана).
Вторичные медиастиниты являются осложнением какого-либо гнойного или деструктивного процесса и развиваются при непосредственном переходе воспаления на клетчатку средостения или метастазировании возбудителей из установленных или неустановленных инфекционных очагов. Контактный медиастинит может развиваться на фоне ран и флегмон шеи, гнойного тиреоидита, пневмонии, ранений легкого и плевры, абсцесса и гангрены легких, туберкулеза, эмпиемы плевры, бронхоэктатической болезни, пищеводно-плевральных свищей, перикардита, остеомиелита ребер, грудины и грудного отдела позвоночника.
Первичным источником инфекции при метастатических медиастинитах могут являться флегмоны верхних и нижних конечностей, отморожения, периостит, остеомиелит нижней челюсти, заглоточный абсцесс при тонзиллите, флегмонозный паротит, ангина, язвенный колит, дизентерия, рожа, лимфаденит, сепсис и мн. др.
Микробиологическая основа медиастинита представлена, в основном, смешанной флорой. Актуальными патогенами при медиастините выступают анаэробы (бактероиды, пептострептококки, превотеллы, порфиромонады, фузобактерии) и аэробы (стафилококки, стрептококки, клебсиелла), грибки. Особенность смешанной микрофлоры заключается в синергизме анаэробов и аэробов в ассоциациях, что предопределяет злокачественность течения медиастинита и высокую летальность.
Симптомы медиастинита
Острый медиастинит обычно развивается внезапно, манифестируя с загрудинных болей, потрясающих ознобов, высокой лихорадки (до 39-40 С°), профузного потоотделения, одышки. При наличии в организме гнойного процесса иной локализации, с присоединением медиастинита резко ухудшается общее состояние, нарастают явления гнойной интоксикации. Беспокойство и двигательное возбуждение, характерные для начального периода медиастинита, вскоре сменяются адинамией, иногда - спутанностью сознания.
Ведущим местным симптомом медиастинита служит интенсивная боль в грудной клетке, которая усиливается во время глотания и запрокидывания головы назад. При переднем медиастините боль локализуется за грудиной, при заднем – в надчревной области или межлопаточном пространстве. Пациенты, стремятся принять вынужденное положение - полусидя со склоненной к груди головой, облегчая, таким образом, дыхание и уменьшая боль. Возникает отек лица, шеи и верхней половины туловища, подкожная эмфизема, расширение поверхностных вен, цианоз кожи.
Тяжелая интоксикация при медиастините обусловливает расстройства сердечной деятельности: выраженную тахикардию (до110-120 уд. в мин.), аритмию, снижение АД и нарастание ЦВД. Сдавление отечной клетчаткой средостения нервов, сосудов, трахеи и пищевода сопровождается развитием удушья, упорного кашля, дисфонии, дисфагии.
Молниеносная форма острого медиастинита приводит к гибели больных в течение первых 2-х суток. Она характеризуется скудными местными проявлениями и тяжелой общей интоксикацией. При хронических асептических медиастинитах симптоматика связана с развитием склероза и рубцевания медиастинальной клетчатки, компрессией органов средостения. Клинически это может выражаться в возникновении астмоидных приступов и осиплости голоса, развитии синдрома верхней полой вены или синдрома Горнера.
Хронический микробный медиастинит возникает при наличии в средостении инкапсулированного гнойника, вокруг которого впоследствии развивается реактивный рубцовый процесс. При этом отмечается длительный субфебрилитет с периодами повышения и снижения температуры, потливость, слабость, умеренные боли в грудной клетке. При развитии компрессионного синдрома присоединяются кашель, одышка, нарушения голоса, дисфагия.
Диагностика медиастинита
Раннее распознавание медиастинита представляет большие трудности. Необходимо детальное изучение анамнеза и проведение тщательного анализа клинической картины. При осмотре больного на медиастинит может указывать наличие объективных симптомов: усиление болей при поколачивании по грудине, надавливании на остистые отростки позвонков, наклоне головы; пастозность в области грудины и грудных позвонков; припухлость и крепитация в яремной впадине и над ключицей; синдром сдавления ВПВ и др.
Проводится тщательное рентгенологическое обследование (рентгенография грудной клетки, томография, рентгенография пищевода, пневмомедиастинография). Рентгенологически при медиастините может выявляться расширение тени шеи и средостения, эмфизема средостения, пневмоторакс, гидроторакс, уровень жидкости в средостении, пищеводные свищи.
При подозрении на перфорацию пищевода показано проведение эзофагоскопии (ЭГДС); при вероятности травмы трахеи и бронхов - бронхоскопии. Наличие плеврального и перикардиального выпота позволяет обнаружить УЗИ плевральной полости и перикарда. В последние годы для диагностики медиастинита используют трансэзофагеальное УЗИ.
Из инвазивных методов обследования прибегают к диагностической тонкоигольной пункции средостения с последующим микробиологическим исследованием пунктата, медиастиноскопии, диагностической торакоскопии. В первые сутки от момента развития медиастинит следует дифференцировать от пневмонии, перикардита, плеврита, острого живота.
Лечение медиастинита
Базовыми принципами лечения медиастинита является назначение ранней массивной антибиотикотерапии, осуществление адекватного дренирования гнойных очагов, радикальное хирургическое устранение причины медиастинита. В целях борьбы с интоксикацией проводится активная инфузионная терапия, коррекция водно-электролитного и белкового баланса, симптоматическая терапия, экстракорпоральная детоксикация, гипербарическая оксигенация, внутривенное, внутриартериальное, эндолимфатическое введение антибиотиков.
В ситуациях острого гнойного и травматического медиастинита показана медиастинотомия и санация средостения. При верхнем переднем медиастините выполняется шейная медиастинотомия; нижнем переднем - внебрюшинная передняя медиастинотомия; при переднем разлитом используется комбинация над- и подгрудинного подходов.
Дренирование верхнего заднего медиастинита осуществляется шейным доступом; нижнего заднего - чрездиафрагмальным (внеплевральным) доступом; диффузного заднего – чрезплевральным доступом (боковая торакотомия). При перфорации пищевода одномоментно с медиастинотомией выполняется гастростомия или эзофагостомия. Для санации средостения осуществляют активную аспирацию, промывание средостения антисептиками, введение антибиотиков и протеолитических ферментов.
В ранние сроки (от 12 до 24 ч от момента развития медиастинита) производится ушивание дефектов в стенке бронхов или пищевода, дренирование плевральной полости и средостения. В более позднем периоде перфоративные отверстия не ушиваются. При послеоперационных медиастинитах, встречающихся в кардиохирургии, производится резекция грудины, удаление некротических тканей, медиастинопластика лоскутами из больших грудных мышц, сальника или прямой мышцы живота.
При осумкованных гнойниках средостения прибегают к трансторакальной пункции и промыванию полости абсцесса либо вскрытию абсцесса и его ведению открытым способом. Необходимо устранение причин, вызывающих компрессию средостения и поддерживающих воспалительный процесс. При хронических медиастинитах специфической этиологии показано активное лечение сифилиса, туберкулеза, микозов.
Прогноз и профилактика медиастинита
Прогноз медиастинита всегда очень серьезен. На исход заболевания влияет характер основного заболевания или травмы, своевременность распознавания медиастинита, адекватность хирургического вмешательства и правильность ведения послеоперационного периода. При остром гнойном медиастините летальность достигает 70%.
Пути профилактики медиастинита заключаются, главным образом, в предупреждении ятрогенных повреждений и интраоперационных ранений органов средостения, своевременной диагностике и рациональном лечении заболеваний, приводящих к медиастиниту.
2. Медиастинит: этиология, патогенез, клиника, диагностика и лечение/ Зорькин А.А., Ларионов М.Ю., Тулупов В.А., Муконин А.А.
3. Хирургическое лечение больных с острым медиастинитом/ Доброквашин С.В., Сысоев П.Н., Демьянов С.Л.//Практическая медицина. – 2014 - №5.
Техника проведения операций при образованиях средостения. Общие принципы
Большинство новообразований средостения оперируют, производя боковую торакотомаю или полную срединную стернотомию. Срединную стернотомию выбирают при струме и опухолях вилочковой железы. В тех случаях, когда струма средостения связана с шейным, прибегают к шейно-медиастинальному доступу. Оперативное вмешательство начинают на шее разрезом по Kocher и, если не удается извлечь и экстирпировать струму из шейного доступа, шейный разрез продолжают вниз и производят срединную стернотомию. Встречаются гигантские опухоли, прорастающие в обе плевральные полости, при них приходится производить поперечную стернотомию с двухсторонней торакотомией. Такого рода доступ связан со значительным нарушением дыхательной функции, поэтому желательно избегать его.
Опухоли и кисты, находящиеся в среднем и заднем средостении, а также вблизи от диафрагмы, лучше всего оперировать при боковом доступе, производя стандартную торакотомию. В зависимости от расположения того или иного образования разрез производят кпереди или кзади. С этим связан и выбор соответствующего межреберья. Небольшие доброкачественные опухоли и кисты можно легко удалять и из аксиллярного доступа; при этом щадятся мышцы грудной стенки.
Эксплорация и экстирпация опухоли
После выделения опухоли средостения пальпируют ее. При ощущении флуктуации можно предположить, что это киста средостения. Следует быть осторожным, чтобы не принять аневризму за другое образование средостения. Тератомы, лимфангиомы, лимфомы и некоторые разновидности саркомы иногда имеют смешанную структуру (содержат твердые, жидкие и замазковидные части). В некоторых опухолях пальпируются плотные участки кальцифицированной ткани (дермоидные кисты, тератомы, лимфомы). Если жидкое содержимое находится под сильным напряжением, киста может лопнуть. Нередко вылущивание опухоли затруднено из-за ее больших размеров. В таком случае киста тщательно и осторожно выделяется, а затем ее пунктируют и жидкое содержимое отсасывают. Место пункции зашивают или лигируют. Подозрение на наличие аневризмы (сходное расположение, пульсация) проверяют, производя пробную пункцию тонкой иглой. Отсутствие крови при пункции еще не исключает возможности аневризмы, которая может быть заполнена слоистым организовавшимся тромбом!
Прежде чем перейти к экстирпации опухоли, необходимо произвести осмотр и топографически сориентироваться в отношении связи опухоли с окружающими органами (большими сосудами, перикардом, легким, бронхами, средостением, нервами и спинно-мозговым каналом). Идя сверху вниз, разъединяют окружающую опухоль (кисту) медиастинальную плевру. Нередко при этом проникают в район прохождения трех основных нервных стволов (в заднем средостении — симпатическая цепочка, в средней части средостения — блуждающий нерв, а в переднем — диафрагмальный нерв). Эти нервные стволы необходимо щадить. Доброкачественные опухоли и кисты окружены капсулой, хорошо дифференцированной от окружающих тканей. Их можно легко выделить, отпрепарировать и удалить. Некоторые из злокачественных опухолей прорастают в окружающие ткани; это обстоятельство во многом определяет операбильность данного процесса. Часть перикарда, диафрагмы или легкого может быть удалена вместе с опухолью. Проникновение опухоли в крупные сосуды, сердце и грудную стенку онкологически означает инкурабильность, даже в тех случаях, когда в техническом отношении экстирпация опухоли возможна. В связи с многообразием опухолей средостения следует особо рассмотреть специальные вопросы операционной техники.
Специальная техника операции
Эндоторакальная медиастинальная струма
Примерно в 5% случаев струмы средостения находят истинную эндоторакальную струму (автономную струму), исходящую из эмбриональных зачатков щитовидной железы в средостении. В большинстве случаев медиастинальная струма является загрудинным продолжением шейной части щитовидной железы. Щитовидная железа может быть без особого перехода в виде монолитного конгломерата соединена с загрудинной частью. Встречаются случаи, когда шейная часть струмы только в той или иной степени соединена отшнуровавшимся перешейком от ее грудной части, или даже эта отшнурованная часть выглядит как тонкий шнурок, связующий перешеек (struma endolhoracica falso).
Сравнительно нередко в этих случаях после струмэктомии, произведенной на шее, возникает «медиастинальный рецидив». 7% медиастинальных струм злокачественны (Merlier, Eschapasse, 1973). Малигнизация не имеет внешних характерных проявлений. Сильное сдавливание окружающих органов (например, полой вены) не является типичным, оно может быть вызвано и доброкачественной опухолью. Крупная доброкачественная опухоль средостения, подтвержденная гистологически, включившись в верхнюю апертуру грудной клетки, вызывает сдавливание ветвей верхней полой вены и значительное повышение венозного давления. Расширенные вены создают характерную коллатеральную сеть. При ангиографии полой вены эта коллатеральная сеть отчетливо видна.
Для удаления эндоторакальной струмы можно выбрать как срединную стернотомию, так и комбинированный шейно-медиастинальный доступ. Иногда начинают со срединной стернотомии, выделяют и отделяют струму от окружающих тканей, а затем, после закрытия стернального разреза, удаляют ее через шейный доступ. Мы, однако, придерживаемся мнения о целесообразности обратного порядка оперативного вмешательства. Все более и более часто приходится встречаться с тем обстоятельством, что, начиная операцию на шее, удается извлечь струму, располагающуюся глубоко в средостении, иногда до бифуркации трахеи, так что необходимость в стернотомии отпадает.
Основной опасностью при такой операции является возможность повреждения больших вен. Струма отодвигает левую плечеголовную вену (безымянную вену) кпереди и поднимает ее в вентральном направлении. Уже во время проведения стернотомии следует думать о том, что эта вена расположена сразу за грудиной. Правая плечеголовная (безымянная) вена отодвигается струмой вправо, при этом она сильно изгибается и образует дугу того же направления. При выделении струмы легко повреждаются расширенные и извитые венозные коллатерали. Нижняя щитовидная артерия может простираться далеко вглубь средостения вдоль шейного и медиастинального ложа через перемычку, соединяющую эти два отдела струмы.
Струма, опускаясь от шеи в средостение, простирается впереди больших сосудов (преваскулярно), редко сзади этих сосудов (ретроваскулярно). Как правило, струма асимметричной формы, так как с левой стороны дуга аорты ограничивает ее распространение. Поэтому чаще всего наибольшая часть струмы располагается справа от грудины. Она нередко кольцом охватывает торакальную часть трахеи и распространяется между трахеей и пищеводом. При мобилизации ретроваскулярно расположенной струмы можно легко повредить проходящий справа возвратный нерв, который проходит вокруг подключичной артерии в месте ее выхода из плече-головного ствола.
После окончания оперативного вмешательства ложе, в котором располагалась струма, дренируют, присоединяя дренаж к отсосу. При срединной стернотомии дренаж выводят через эпигастрий. При шейном доступе дренаж выводят на шее, а при шейно-медиастинальном комбинированном вмешательстве дренирование производят как на шее, так и в эпигастрии.
Аденома эпителиальных телец в 20% всех случаев локализуется в передне-верхнем средостении (Derra, 1961). В тех случаях, когда хирург, несмотря на характерную симптоматику, не находит аденому эпителиальных телец на шее, он должен искать ее в средостении и произвести срединную стернотомию.
Опухоли вилочковой железы
В хирургии переднего средостения вилочковая железа играет важную роль. Вилочковая железа обуславливает развитие различных доброкачественных, злокачественных и кистозных новообразований. Опухоли вилочковой железы примерно в 70% случаев связаны с тяжелой миастенией. Однако значительно чаще можно наблюдать миастению без опухоли вилочковой железы. В таком случае миастения протекает на фоне гиперплазии вилочковой железы. Тимэктомия производится и в этих случаях, если медикаментозное лечение не дает результатов.
Вилочковая железа простирается от вырезки грудины до верхних границ перикарда. В горизонтальном направлении эта железа доходит до линий прохождения диафрагмальных нервов. Обе доли железы расположены позади грудины довольно симметрично. Наиболее удачным доступом служит срединная стернотомия, независимо от того, по каким показаниям проводится тимэктомия (опухоль вилочковой железы или ее гиперплазия, миастения). К передней поверхности вилочковой железы проходят сосуды из внутренней грудной артерии и вены. Эти сосуды пересекаются после их перевязки. Затем в обе стороны отодвигают плевру, приподнимают нижний полюс железы и шаг за шагом мобилизуют железу по направлению снизу вверх. От задней поверхности вилочковой железы идут один или два мощных венозных ствола, впадающих с каждой стороны в соответствующие плече-головные вены. После их перевязки и пересечения дальнейшее выделение и удаление гиперплазарованной железы или доброкачественной тимомы происходит без особых трудностей. Исходящая из вилочковой железы лимфосаркома или карцинома, как правило, иноперабильна. Лучевая терапия в каждом подобном случае не должна оставаться без внимания, независимо от того, будет ли удаляться вилочковая железа или нет.
Нейрогенные опухоли
В заднем средостении чаще всего встречаются нейрогенные опухоли. По своей локализации они распространяются от купола плевры до диафрагмы. Опухоли, исходящие из корешков спинного мозга и межреберного нерва, располагаются обычно в реберно-позвоночном углу и в зависимости от строения являются нейриномами или нейрофибромами. Опухоли корешков спинного мозга частично растут внутрь спинномозгового канала, частично же распространяются в средостение. поэтому их называют опухолями в форме песочных часов. Несколько кнаружи от места локализации таких опухолей располагаются ганглионейромы и симпатикобластомы, исходящие из симпатической цепочки и блуждающего нерва.
Операция производится обычно из бокового доступа (стандартная торакотомия), но возможен и аксиллярный доступ. На ощупь опухоль плотная и сращена со своим основанием. После вскрытия медиастинальной плевры над опухолью эту опухоль препарируют и обходят со всех сторон тупым и острым путем, вплоть до основания, где находят ножку опухоли. В этой ножке проходит нерв, из которого исходит опухоль и питающие сосуды. После перевязки ножки опухоли ее пересекают и опухоль удаляют.
Для экстирпации опухоли, имеющей форму песочных часов, приходится расширять межпозвоночное отверстие костным инструментом, чтобы подойти, к той части опухоли, которая расположена рядом со спинномозговым каналом. Если перед операцией на основании симптоматологии и соответствующих исследований (миелография) ставится диагноз опухоли в форме песочных часов, то оперативное вмешательство можно производить и при положении больного на животе. Производят гемиляминэктомию, вскрывают спинномозговой канал и экстраплеврально, удлиняя разрез в сторону средостения, удаляют целиком всю опухоль.
Кисты средостения
Кисты, происходящие из передней кишки
Впервые недели эмбриональной жизни развиваются кисты из передней кишки. Эти кисты связаны с трахеей или с бронхом и снабжены реснитчатым эпителием (трахеальные или бронхиальные кисты). Ткани другой группы этих кист напоминают стенку кишечного тракта (гастроэнтерогенные кисты). Они расположены в средней части верхнею средостения, реже — в средней части нижнего средостения. После вскрытия кисты отсасывают ее творожисто-слизистое содержимое и производят осмотр. Если киста полностью отграничена от воздухоносных путей, ее удаление не представляет особых трудностей. Если же эта киста соединяется с дыхательными путями только посредством тонкой ножки, то, прежде чем удалить кисту, ножку выделяют и перевязывают. Нередко, однако, трахея или бронх соединяются с кистой широким основанием. Полость кисты отделяется от просвета трахеи или бронха только тонкой, перфорированной мембраной. При сдавливании такого рода кисты мембрана сильно выпячивается кпереди, через нее может выступать и воздух. В таких случаях из стенки кисты формируют створчатный лоскут, пришивают его к мембране, фиксируя затем частыми швами к интактному краю трахеи.
Кисты мезотелиального происхождения. Кисты мезотелиального происхождения являются частыми образованиями, локализующимися в нижнем средостении и исходящими из перикарда. Полностью отшнурованный канал или канал диаметром 2-3 см соединяет эту кисту с полостью перикарда (дивертикул). В обоих случаях кисты заполнены перикардиальной жидкостью. Так как эти кисты обычно рыхло связаны с окружающими их тканями, то их удаление не представляет особых трудностей. Если речь идет о т.н. дивертикуле, то его ножку только перевязывают.
Околоперикардиальные липомы
Околоперикардиальные липомы могут находиться в любой части нижнего средостения. Чаще всего они исходят из околоперикардиальной жировой клетчатки. Второй тип этой опухоли имеет отношение к диафрагмальным грыжам; по происхождению и локализации их трудно отличить от грыж грудино-реберного пространства. Околоперикардиальные липомы могут достигать чрезвычайно больших размеров и даже претерпевать саркоматозное перерождение. Если липома плотно сращена с перикардом, следует вскрыть полость перикарда и осмотреть ее изнутри. При необходимости вместе с опухолью удаляют и соответствующую часть перикарда. При выделении опухоли следует прежде всего следить за тем, чтобы не были повреждены диафрагмальный нерв и сопровождающие его перикардио-диафрагмаль-ные артерия и вена.
Медиастинальные лимфомы (туберкуломы)
Локализация медиастинальных лимфом и трудности их экстирпации являются характерными и типичными. Эти опухоли располагаются в области между трахеей, непарной веной и верхней полой веной. Творожистое содержимое опухоли просвечивает через медиастинальную плевру и имеет своеобразный желтый цвет. Опухоль связана с окружающими тканями Рубцовыми сращениями. При экстракапсулярном (радикальном) удалении опухоли можно повредить трахею, главный бронх, непарную вену и даже верхнюю полую вену. Чтобы избежать такого рода осложнений, вскрывают капсулу туберкуломы, удаляют ее творожистое содержимое ложечкой Volkmann, после чего шаг за шагом удаляют стенку туберкуломы в тех пределах, которые позволяют не повредить расположенные рядом органы.
Следует придерживаться этого правила и особенно предохранять от повреждения крупные сосуды, в частности верхнюю полую вену, сращенную с опухолью (туберкуломой, хондромой, саркомой и т. д.). Для этой цели зажимом Safinsky или Derra сращенный участок сосуда выключается из кровотока. Если это невозможно, то сосуд выделяют вне опухоли и на его центральную (интраперикардиальную) и периферическую части накладывают турникетные держалки. На турникетах производится временное пережатие сосуда, и если при удалении опухоли произошло повреждение его стенки, то поврежденная часть ушивается. Чтобы полая вена не была сужена, можно применить лоскутную пластику. Если опухолевый процесс привел к сдавливанию верхней полой вены, то может встать вопрос о шунте «by-pass»: о наложении шунта между периферическим отрезком верхней полой вены и правым ушком сердца. Для такого шунта используются аутовенозный участок подкожной вены бедра или синтетический сосудистый протез.
Опухоли средостения
Опухоли средостения – группа разнородных в морфологическом плане новообразований, расположенных в медиастинальном пространстве грудной полости. Клиническая картина складывается из симптомов компрессии или прорастания опухоли средостения в соседние органы (болей, синдрома верхней полой вены, кашля, одышки, дисфагии) и общих проявлений (слабости, повышение температуры, потливости, похудания). Диагностика опухолей средостения включает рентгенологическое, томографическое, эндоскопическое обследование, трансторакальную пункционную или аспирационную биопсию. Лечение опухолей средостения – оперативное; при злокачественных новообразованиях дополняется лучевой и химиотерапией.
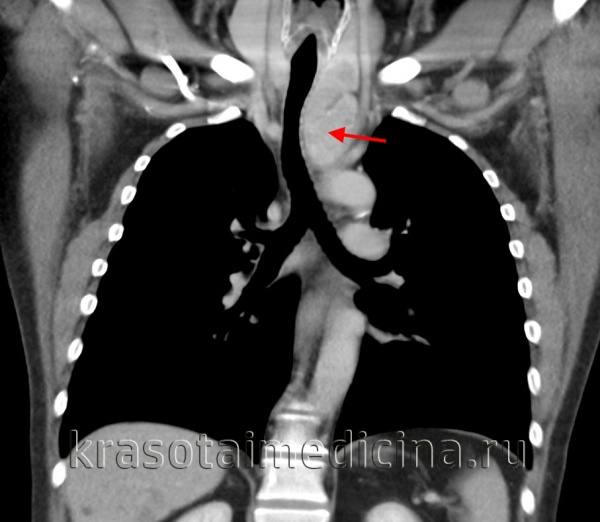
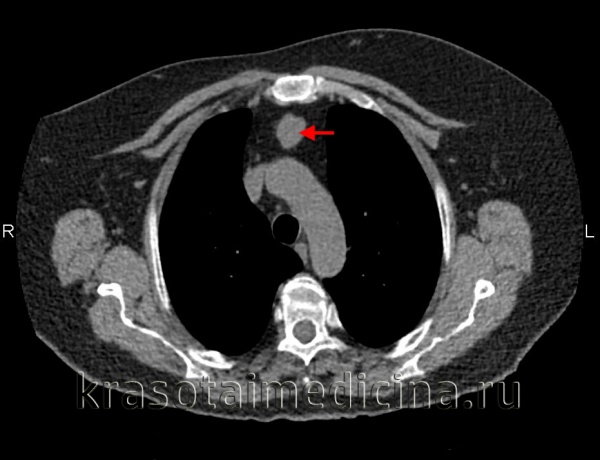
Опухоли и кисты средостения составляют 3-7% в структуре всех опухолевых процессов. Из них в 60-80% случаев выявляются доброкачественные опухоли средостения, а в 20-40% - злокачественные (рак средостения). Опухоли средостения возникают с одинаковой частотой у мужчин и у женщин, преимущественно в возрасте 20-40 лет, т. е. у наиболее социально-активной части населения.
Опухоли медиастинальной локализации характеризуются морфологическим разнообразием, вероятностью первичной злокачественности или малигнизации, потенциальной угрозой инвазии или компрессии жизненно важных органов средостения (дыхательных путей, магистральных сосудов и нервных стволов, пищевода), техническими сложностями хирургического удаления. Все это делает опухоли средостения одной из актуальных и наиболее сложных проблем современной торакальной хирургии и пульмонологии.
Анатомия средостения
Анатомическое пространство средостения спереди ограничено грудиной, позадигрудинной фасцией и реберными хрящами; сзади - поверхностью грудного отдела позвоночника, предпозвоночной фасцией и шейками ребер; по бокам - листками медиастинальной плевры, снизу – диафрагмой, а сверху - условной плоскостью, проходящей по верхнему краю рукоятки грудины.
В границах средостения располагаются вилочковая железа, верхние отделы верхней полой вены, дуга аорты и ее ветви, плечеголовной ствол, сонные и подключичные артерии, грудной лимфатический проток, симпатические нервы и их сплетения, ветви блуждающего нерва, фасциальные и клетчаточные образования, лимфатические узлы, пищевод, перикард, бифуркация трахеи, легочные артерии и вены и др. В средостении выделяют 3 этажа (верхний, средний, нижний) и 3 отдела (передний, средний, задний). Этажам и отделам средостения соответствует локализация новообразований, исходящих из расположенных там структур.
Классификация
Все опухоли средостения делятся на первичные (изначально возникающие в медиастинальном пространстве) и вторичные (метастазы новообразований, расположенных вне средостения).
Первичные опухоли средостения образуются из разных тканей. В соответствии с генезом среди опухолей средостения выделяют:
- неврогенные новообразования (невриномы, неврофибромы, ганглионевромы, злокачественные невриномы, параганглиомы и др.)
- мезенхимальные новообразования (липомы, фибромы, лейомиомы, гемангиомы, лимфангиомы, липосаркомы, фибросаркомы, лейомиосаркомы, ангиосаркомы)
- лимфоидные новообразования (лимфогранулематоз, ретикулосаркомы, лимфосаркомы)
- дисэмбриогенетические новообразования (тератомы, внутригрудной зоб, семиномы, хорионэпителиомы)
- опухоли вилочковой железы (доброкачественные и злокачественные тимомы).
Также в средостении встречаются так называемые псевдоопухоли (увеличенные конгломераты лимфоузлов при туберкулезе и саркоидозе Бека, аневризмы крупных сосудов и др.) и истинные кисты (целомические кисты перикарда, энтерогенные и бронхогенные кисты, эхинококковые кисты).
В верхнем средостении чаще всего обнаруживаются тимомы, лимфомы и загрудинный зоб; в переднем средостении - мезенхимальные опухоли, тимомы, лимфомы, тератомы; в среднем средостении - бронхогенные и перикардиальные кисты, лимфомы; в заднем средостении - энтерогенные кисты и неврогенные опухоли.

КТ ОГК. Массивное объемное образование верхнего средостения с объемным воздействием на трахею, исходящее из щитовидной железы.
Симптомы опухолей средостения
В клиническом течении опухолей средостения выделяют бессимптомный период и период выраженной симптоматики. Длительность бессимптомного течения определяется локализацией и размерами опухолей средостения, их характером (злокачественным, доброкачественным), скоростью роста, взаимоотношениями с другими органами. Бессимптомные опухоли средостения обычно становятся находкой при проведении профилактической флюорографии.
Общая симптоматика при опухолях средостения включает слабость, лихорадку, аритмии, бради- и тахикардию, похудание, артралгии, плеврит. Данные проявления в большей степени свойственны злокачественным опухолям средостения.
Болевой синдром
Наиболее ранними проявлениями как доброкачественных, так и злокачественных опухолей средостения, являются боли в грудной клетки, обусловленные сдавлением или прорастанием новообразования в нервные сплетения или нервные стволы. Боли обычно носят умеренно интенсивный характер, могут иррадиировать в шею, надплечье, межлопаточную область.
Опухоли средостения с левосторонней локализацией могут симулировать боли, напоминающие стенокардию. При сдавлении или инвазии опухолью средостения пограничного симпатического ствола нередко развивается симптом Горнера, включающий миоз, птоз верхнего века, энофтальм, ангидроз и гиперемию пораженной стороны лица. При болях в костях следует думать о наличии метастазов.
Компрессионный синдром
Компрессия венозных стволов, прежде всего, проявляется так называемым синдромом верхней полой вены (СВПВ), при котором нарушается отток венозной крови от головы и верхней половины туловища. Синдром ВПВ характеризуется тяжестью и шумом в голове, головной болью, болями в груди, одышкой, синюшностью и отечностью лица и грудной клетки, набуханием вен шеи, повышением центрального венозного давления. В случае сдавления трахеи и бронхов возникают кашель, одышка, стридорозное дыхание; возвратного гортанного нерва - дисфония; пищевода – дисфагия.
Специфические проявления
При некоторых опухолях средостения развиваются специфические симптомы. Так, при злокачественных лимфомах отмечаются ночная потливость и кожный зуд. Фибросаркомы средостения могут сопровождаться спонтанным снижением уровня глюкозы в крови (гипогликемией). Ганглионевромы и нейробластомы средостения могут продуцировать норадреналин и адреналин, что приводит к приступам артериальной гипертензии. Иногда они секретируют вазоинтестинальный полипептид, вызывающий диарею. При внутригрудном тиреотоксическом зобе развиваются симптомы тиреотоксикоза. У 50 % пациентов с тимомой выявляется миастения.
Диагностика
Многообразие клинических проявлений не всегда позволяет пульмонологам и торакальным хирургам диагностировать опухоли средостения по данным анамнеза и объективного исследования. Поэтому ведущую роль в выявлении опухолей средостения играют инструментальные методы.
- Рентгеновская диагностика. Комплексное рентгенологическое обследование в большинстве случаев позволяет четко определить локализацию, форму и размеры опухоли средостения и распространенность процесса. Обязательными исследованиями при подозрении на опухоль средостения являются рентгеноскопия грудной клетки, полипозиционная рентгенография, рентгенография пищевода. Данные рентгенологического исследования уточняются с помощью КТ грудной клетки, МРТ или МСКТ легких.

- Эндоскопическая диагностика. При опухолях средостения используются бронхоскопия, медиастиноскопия, видеоторакоскопия. При проведении бронхоскопии исключается бронхогенная локализация опухолей и прорастание опухолью средостения трахеи и крупных бронхов.
- Пункционная биопсия. Также в процессе исследований возможно выполнение транстрахеальной или трансбронхиальной биопсии опухоли средостения. В ряде случаев взятие образцов патологической ткани осуществляется посредством трансторакальной аспирационной или пункционной биопсии, проводимой под ультразвуковым или рентгенологическим контролем. При подозрении на лимфоидные опухоли средостения выполняется костномозговая пункция с исследованием миелограммы.
- Хирургическая биопсия. Предпочтительными способами получения материала для морфологического исследования являются медиастиноскопия и диагностическая торакоскопия, позволяющие осуществить биопсию под контролем зрения. В некоторых случаях возникает необходимость в проведении парастернальной торакотомии (медиастинотомии) для ревизии и биопсии средостения. При наличии увеличенных лимфоузлов в надключичной области проводят прескаленную биопсию.
Лечение опухолей средостения
В целях профилактики малигнизации и развития компрессионного синдрома все опухоли средостения должны быть удалены как можно в более ранние сроки. Для радикального удаления опухолей средостения используются торакоскопический или открытый способы. При загрудинном и двустороннем расположении опухоли в качестве оперативного доступа преимущественно используется продольная стернотомия. При односторонней локализации опухоли средостения применяется передне-боковая или боковая торакотомия.
Пациентам с тяжелым общесоматическим фоном может быть осуществлена трансторакальная ультразвуковая аспирация новообразования средостения. При злокачественном процессе в средостении производится радикальное расширенное удаление опухоли либо паллиативное удаление опухоли в целях декомпрессии органов средостения.
Вопрос о применении лучевой и химиотерапии при злокачественных опухолях средостения решается, исходя из характера, распространенности и морфологических особенностей опухолевого процесса. Лучевое и химиотерапевтическое лечение применяется как самостоятельно, так и в комбинации с оперативным лечением.
1. Новообразования средостения: принципы дифференциальной диагностики и хирургического лечения: Автореферат диссертации/ Пищик В.Г. – 2008.
Читайте также:
