КТ, МРТ при синоназальном нейроэндокринном раке
Добавил пользователь Владимир З. Обновлено: 11.01.2026
Методы лучевой диагностики позволяют определить степень местного и отдаленного распространения процесса.
Методы лучевой диагностики нейроэндокринных опухолей:
компьютерная томография (МСКТ),
магнитно-резонансная томография (МРТ, МРХПГ),
позитронно-эмиссионная томография (ПЭТ).
МСКТ и МРТ выполняются с внутривенным введением контрастного препарата. Последние два метода применяются для оценки активности опухоли – оценки ее метаболизма (обмен веществ).
Задачи лучевой диагностики
Выявление патологического образования – нейроэндокринной опухоли.
Дифференциальная диагностика патологических образований.
Оценка распространенности поражения органов и систем.
Стадирование опухолей (TNM).
Оценка эффективности лечения.
Противопоказания к МСКТ
При выборе метода лучевой диагностики учитываются их точность, доступность и наличие противопоказаний.
аллергия на йодсодержащие препараты,
выраженное нарушение функции почек.
Противопоказания к МРТ
МРТ сложно выполнять пациентам в тяжелом общем состоянии, если они не могут задерживать дыхание, в соответствии с требованиями, что препятствует получению качественных диагностических изображения.
первый триместр беременности,
наличие металлических инородных тел,
наличие искусственных водителей ритма,
наличие кохлеарных имплантов,
наличие искусственных клапанов сердца (если нет сертификата, разрешающего проведение МРТ),
наличие эндопротезов крупных суставов и других металлоконструкций (если нет сертификата, разрешающего проведение МРТ).
МСКТ и МРТ имеют разную диагностическую ценность при обследовании того или иного органа. МСКТ - оптимальный метод для обследования легких и органов средостения, мягких тканей шеи, органов брюшной полости и забрюшинного пространства, желудочно-кишечного тракта. МРТ предоставляет исчерпывающую информацию о патологии головного мозга, орбит, органов малого таза (мочевой пузырь, предстательная железа, матка и яичники, прямая кишка), позволяет четко оценить органы брюшной полости и забрюшинного пространства, желчные протоки, специальная методика – МР-энтерография дает представление о патологии тонкого кишечника.
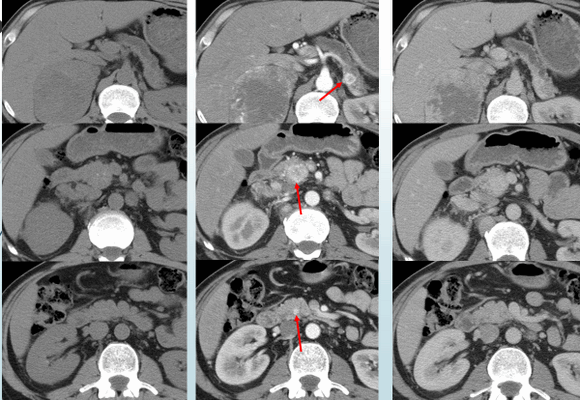
Рисунок 1. Множественные нейроэндокринные опухоли поджелудочной железы. Определяются только на фоне внутривенного введения контрастного препарата.
В 50-90% случаев на поверхности злокачественных клеток нейроэндокринных опухолей (НЭО) наблюдается увеличение количества соматостатиновых трансмембранных рецепторов (somatostatin seven-transmembrane-domain receptor, SSTR). На этом основано применение радионуклидных методов диагностики. При выполнении позитронно-эмиссионной томографии (ПЭТ\КТ) для диагностики НЭО предназначены радиофармпрепараты 68 Ga-DOTA-TATE (DOTA-TATE, меченый галлием-68) и 68 Ga-DOTA-NOC (DOTA-NOC, меченый галлием-68), как обладающие сродством к большинству подтипов SSTR .
Нередко возникают ситуации, когда чувствительность ПЭТ/КТ с 68 Ga-DOTA-TATE и 68 Ga-DOTA-NOC снижена. В таких случаях возникает необходимость выполнения исследования с другим радиофармпрепаратом – 18 F-фтордезоксиглюкозой ( 18 F-ФДГ).
Для установления наиболее эффективного радиофармпрепарата в каждом конкретном клиническом случае необходимо воспользоваться нижеприведённой таблицей. Производится это путём сопоставления двух параметров, полученных из иммуногистохимического: Grade (G) и Ki-67 (параметры агрессивности опухоли).
++: чувствительность метода высокая;
-: чувствительность метода низкая;
+: чувствительность метода одинаковая (ПЭТ/КТ можно выполнить как с 68 Ga-DOTA-TATE и 68 Ga-DOTA-NOC, так и с 18 F-ФДГ).
 | 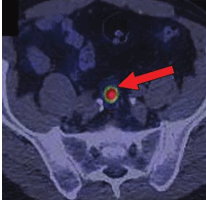 |
| Рисунок 4. Накопление радиофармпрепарата 68 Ga-DOTA-TATE пораженными лимфатическими узлами у пациента с НЭО прямой кишки. | |
Для проведения и качественной интерпретации данных лучевого исследования (КТ/МРТ/ПЭТ) врачу-рентгенологу необходимо знать цель исследования, результаты лабораторных тестов, данные архива лучевых исследований, важно ознакомиться с выписками и другими медицинскими документами каждого пациента.
Автор статьи: Савельева Татьяна Вячеславовна (врач - рентгенолог)
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Нейроэндокринные опухоли
Нейроэндокринные опухоли – гетерогенная группа эпителиальных новообразований, происходящих из клеток APUD-системы. У большинства больных нейроэндокринными опухолями развивается карциноидный синдром, включающий в себя приливы, боли в животе, диарею, нарушения дыхания, поражение сердечных клапанов и телеангиэктазии. Возможны также гипогликемия, чувство голода, расстройства сознания, судороги, пептические язвы, похудание, диабет, дерматит, тромбозы и тромбоэмболии. Диагноз выставляется с учетом симптомов, данных лабораторных и инструментальных исследований. Лечение – операция, химиотерапия, симптоматическая терапия.
Общие сведения
Нейроэндокринные опухоли (НЭО) – группа новообразований различной степени злокачественности, происходящих из клеток диффузной нейроэндокринной системы, способных продуцировать пептидные гормоны и биогенные амины. Нейроэндокринные опухоли относятся к числу редко встречающихся онкологических заболеваний. Обычно поражают пищеварительную и дыхательную системы, но могут выявляться и в других органах. Возникают спорадически или являются следствием одного из нескольких наследственных синдромов, сопровождающихся развитием множественных нейроэндокринных опухолей в различных органах.
Классификация нейроэндокринных опухолей
С учетом особенностей эмбриогенеза различают три группы нейроэндокринных опухолей:
- Новообразования, происходящие из верхнего отдела первичной эмбриональной кишки, дающего начало легким, бронхам, пищеводу, желудку и верхней части двенадцатиперстной кишки.
- Нейроэндокринные опухоли, происходящие из среднего отдела первичной эмбриональной кишки, являющегося предшественником нижней части двенадцатиперстной кишки, тощей кишки и верхних отделов толстого кишечника, включая аппендикс, слепую, подвздошную и восходящую ободочную кишку.
- Нейроэндокринные опухоли, происходящие из нижнего отдела первичной эмбриональной кишки, дающего начало нижним отделам толстого кишечника и прямой кишке.
С учетом локализации выделяют бронхопульмональные нейроэндокринные опухоли и новообразования пищеварительной системы. НЭО бронхов и легких составляют около 3% от всех онкологических заболеваний дыхательной системы и примерно 25% от общего количества нейроэндокринных опухолей. НЭО пищеварительной системы составляют около 2% от всех онкологических процессов данной локализации и более 60% от общего числа нейроэндокринных опухолей. Поражения пищеварительной системы, в свою очередь, подразделяются на эндокринные карциномы (устаревшее название – карциноиды) и другие новообразования (инсулиномы, випомы, глюкагономы, соматостатиномы, гастриномы). Эндокринные карциномы чаще всего встречаются в аппендиксе и тонкой кишке, другие неоплазмы – в поджелудочной железе.
В отдельных случаях нейроэндокринные опухоли образуются из клеток, являющихся производными эндодермы, нейроэктодермы и эмбрионального нервного гребешка, и локализуются в передней доле гипофиза, щитовидной железе, паращитовидных железах, надпочечниках, предстательной железе, молочной железе, почках, коже или яичниках. Нейроэндокринные опухоли, расположенные за пределами дыхательной системы и желудочно-кишечного тракта, составляют около 15% от общего количества новообразований данной группы.
Согласно классификации ВОЗ, все нейроэндокринные опухоли пищеварительной системы вне зависимости от их вида и локализации подразделяются на три категории:
- Высокодифференцированные новообразования с доброкачественным течением или неопределенной степенью злокачественности.
- Высокодифференцированные нейроэндокринные опухоли с низким потенциалом злокачественности.
- Низкодифференцированные новообразования с высоким потенциалом злокачественности.
В отличие от новообразований ЖКТ, нейроэндокринные опухоли дыхательной системы сохранили старое название карциноид. В соответствии с классификацией ВОЗ выделяют четыре категории таких неоплазий:
- Карциноиды с низким потенциалом злокачественности.
- Карциноиды со средним потенциалом злокачественности.
- Крупноклеточные нейроэндокринные карциномы.
- Мелкоклеточный рак легкого.
Наряду с перечисленными «обобщенными» классификациями существуют классификации ВОЗ для нейроэндокринных опухолей различной локализации, созданные с учетом диаметра первичного новообразования, глубины прорастания подлежащих тканей, степени вовлечения нервов, лимфатических и кровеносных сосудов, наличия или отсутствия метастазов и некоторых других факторов, оказывающих влияние на течение и прогноз заболевания.
Симптомы нейроэндокринных опухолей
Нейроэндокринные опухоли ЖКТ
Нейроэндокринные опухоли ЖКТ (эндокринные карциномы, карциноидные опухоли ЖКТ) чаще всего выявляются в области червеобразного отростка. Второе место по распространенности занимают неоплазии тонкого кишечника. Нейроэндокринные опухоли толстого кишечника и прямой кишки составляют 1-2% от общего количества онкологических процессов этой анатомической зоны. Новообразования желудка и двенадцатиперстной кишки встречаются относительно редко. У 10% пациентов выявляется генетическая предрасположенность к возникновению множественных нейроэндокринных опухолей.
Все эндокринные карциномы выделяют пептиды и биогенные амины, однако перечень биологически активных соединений и уровень активности секреторных клеток новообразований может существенно варьировать, что обуславливает возможные различия в клинической картине заболевания. Наиболее характерным признаком нейроэндокринных опухолей ЖКТ является карциноидный синдром, обычно возникающий после появления метастазов в печени, сопровождающийся приливами, диареей и болями в животе. Реже при данном синдроме встречаются поражения сердечных клапанов, расстройства дыхания и телеангиэктазии.
Приливы наблюдаются у 90% пациентов с нейроэндокринными опухолями. В качестве основной причины развития приступов рассматривают выброс в кровь большого количества серотонина, простагландинов и тахикининов. Приливы развиваются спонтанно, на фоне употребления алкоголя, эмоционального напряжения или физической нагрузки и длятся от нескольких минут до нескольких часов. Во время приливов у пациентов с нейроэндокринными опухолями выявляется гиперемия лица или верхней половины туловища в сочетании с гипотонией (редко – гипертонией), тахикардией и головокружением.
Диарея может отмечаться как на фоне приступов, так и в их отсутствие и выявляется у 75% больных нейроэндокринными опухолями. Поражение сердечных клапанов развивается постепенно, встречается у 45% пациентов. Патология обусловлена фиброзом сердца, возникающим в результате длительного воздействия серотонина. У 5% пациентов с карциноидным синдромом наблюдается пеллагра, проявляющаяся слабостью, нарушениями сна, повышенной агрессивностью, невритом, дерматитом, глосситом, фотодерматозом, кардиомиопатией и когнитивными расстройствами.
У 5% больных нейроэндокринными опухолями отмечается атипичное течение карциноидного синдрома, обусловленного выбросом в кровь гистамина и 5-гидрокситриптофана. Обычно этот вариант выявляется при НЭО желудка и верхней части двенадцатиперстной кишки. Атипичный карциноидный синдром при нейроэндокринных опухолях проявляется головной болью, приливами, бронхоспазмом и слезотечением. Во время приливов выявляется непродолжительная гиперемия лица и верхней половины туловища, сопровождающаяся жаром, потливостью и кожным зудом. По окончании приливов в области покраснения образуются многочисленные телеангиэктазии.
Опасным осложнением нейроэндокринных опухолей является карциноидный криз. Обычно такой криз развивается на фоне хирургического вмешательства, инвазивной процедуры (например, биопсии) или сильного стресса, но может возникать и без видимых внешних причин. Состояние сопровождается резким падением артериального давления, выраженной тахикардией и сильным брохноспазмом. Представляет опасность для жизни, требует проведения неотложных лечебных мероприятий.
Другие нейроэндокринные опухоли
Инсулиномы – нейроэндокринные опухоли, в 99% случаев возникающие в тканях поджелудочной железы, в 1% случаев – в области двенадцатиперстной кишки. Как правило, протекают доброкачественно, обычно бывают одиночными, реже – множественными. Женщины страдают чаще мужчин. У 5% больных нейроэндокринные опухоли развиваются на фоне генетических нарушений. Проявляются гипогликемией, чувством голода, нарушениями зрения, спутанностью сознания, гипергидрозом и дрожанием конечностей. Возможны судороги.
Гастриномы – нейроэндокринные опухоли, в 70% случаев локализующиеся в двенадцатиперстной кишке, в 25% - в поджелудочной железе, в остальных случаях – в желудке или тонком кишечнике. Обычно протекают злокачественно. Чаще встречаются у мужчин. У 25% пациентов обнаруживается генетическая предрасположенность. На момент постановки диагноза у 75-80% больных нейроэндокринными опухолями выявляются метастазы в печень, у 12% - метастазы в кости. Основным проявлением становятся одиночные или множественные пептические язвы. Часто наблюдается тяжелая диарея. Причинами летального исхода могут стать кровотечение, перфорация или нарушения функций органов, пораженных отдаленными метастазами.
Випомы – нейроэндокринные опухоли, обычно возникающие в поджелудочной железе, реже – в легких, надпочечниках, тонкой кишке или средостении. Панкреатические нейроэндокринные опухоли, как правило, протекают злокачественно, внепанкреатические – доброкачественно. Наследственная предрасположенность выявляется у 6% больных. Основным симптомом нейроэндокринной опухоли являются опасные для жизни, изнуряющие хронические поносы, вызывающие нарушения водно-электролитного баланса с развитием судорог и сердечно-сосудистых расстройств. Среди других проявлений болезни – гиперемия верхней половины тела и гипергликемия.
Глюкагономы – нейроэндокринные опухоли, всегда локализующиеся в поджелудочной железе. В 80% случаев протекают злокачественно, обычно метастазируют в печень, реже – в лимфоузлы, яичники и позвоночник. Возможна диссеминация брюшины. Средний размер нейроэндокринной опухоли на момент постановки диагноза составляет 5-10 см, у 80% больных при первичном обращении выявляются метастазы в печени. Глюкагономы проявляются снижением веса, диабетом, расстройствами стула, стоматитом и дерматитом. Возможны тромбозы, тромбоэмболии и психические нарушения.
Диагностика и лечение нейроэндокринных опухолей
Диагноз устанавливается на основании клинических симптомов, результатов лабораторных и инструментальных исследований. При эндокринных карциномах определяют уровень серотонина в крови и 5-ГИУК в моче. При инсуломах проводят исследование крови на содержание глюкозы, инсулина, проинсулина и С-пептида. При глюкагономах выполняют анализ крови на глюкоген, при випомах – на вазоактивный интестинальный пептид, при гастриномах – на гастрин. Кроме того, план обследования больных с подозрением на нейроэндокринную опухоль включает в себя УЗИ органов брюшной полости, КТ и МРТ органов брюшной полости, ПЭТ, сцинтиграфию и эндоскопические исследования. При подозрении на злокачественный характер опухоли осуществляют биопсию.
Радикальным методом лечения нейроэндокринной опухоли является ее оперативное иссечение в пределах здоровых тканей. Из-за множественности новообразований, затруднений при определении расположения небольших узлов и высокой частоты метастазирования полное удаление нейроэндокринных опухолей у значительной части больных не представляется возможным. Для уменьшения клинических проявлений заболевания назначают симптоматическое лечение с использованием октреотида и других аналогов соматостатина. При быстром росте злокачественных новообразований показана химиотерапия.
Прогноз при нейроэндокринных опухолях
Прогноз зависит от типа, степени злокачественности и распространенности неоплазии. Средняя пятилетняя выживаемость больных эндокринной карциномой составляет 50%. У пациентов с карциноидным синдромом этот показатель снижается до 30-47%. При гастриноме без метастазов до пяти лет с момента постановки диагноза удается дожить 51% больных. При наличии метастазов пятилетняя выживаемость пациентов с такой нейроэндокринной опухолью снижается до 30%. Прогноз при глюкагономе неблагоприятен, однако средние показатели выживаемости точно не установлены из-за редкой встречаемости данного типа нейроэндокринной опухоли.
КТ, МРТ при синоназальном нейроэндокринном раке
а) Терминология:
1. Аббревиатура:
• Нейроэндокринная опухоль (НЭО) поджелудочной железы
2. Синоним:
• Островковоклеточная опухоль
3. Определение:
• Опухоль из эндокринных клеток ПЖ (островков Лангерганса)
4. Ассоциированные синдромы:
• Множественная эндокринная неоплазия первого типа (МЭН 1, гастриномы), синдром Гиппеля-Линдау, нейрофиброматоз первого типа, туберозный склероз
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Гиперваскулярное объемное образование поджелудочной железы, хорошо отграниченное от окружающих тканей, дающее гиперваскулярные метастазы в печени
• Локализация:
о В 85% случаев опухоли располагаются в поджелудочной железе, в 15% случаев являются эктопическими:
- Наиболее часто встречающиеся локализации эктопических нейроэндокринных опухолей: двенадцатиперстная кишка, желудок, лимфоузлы, яичники
о Гастриномы в 90% случаев возникают в т. н. «треугольнике гастрином»:
- Треугольник ограничен сверху пузырным протоком и ОЖП, снизу второй и третьей частью двенадцатиперстной кишки, с внутренней стороны шейкой и телом ПЖ
- Эктопические гастриномы чаще всего возникают в стенке двенадцатиперстной кишки
• Размер:
о От нескольких миллиметров до 10 см
• Общие концепции:
о Встречаются реже, чем опухоли экзокринной части ПЖ
о Согласно классификации ВОЗ подразделяются на доброкачественные (эндокринные опухоли высокой степени дифференцировки) и злокачественные (высоко- или низкодифференцированный нейроэндокринный рак)
о Больше не подразделяются на функционирующие и нефункционирующие, поскольку в настоящее время все нейроэндокринные опухоли расцениваются как гормонально активные
о Выделяются синдромальные (вызывающие развитие клинического синдрома и изменения лабораторных данных) и несиндромные опухоли:
- Синдромальные опухоли: секретируют различные гормоны ПЖ; развивается определенный клинический синдром:
Инсулинома, глюкагонома, гастринома, соматостатинома, випома (опухоль, продуцирующая вазоактивный интестинальный полипептид), карциноид
- Внесиндромные опухоли:
Являются гипофункциональными или клинически «немыми», имеют большой размер
На момент установления диагноза имеют больший размер по сравнению с синдромальными опухолями, поскольку не приводят к появлению симптоматики или изменениям лабораторных данных
Кистозные нейроэндокринные опухоли чаще бывают внесиндромными и не продуцируют инсулин
(Слева) На КТ в артериальной фазе контрастного усиления в шейке поджелудочной железы определяется объемное образование, активно накапливающее контраст (нейроэндокринная опухоль). Вышележащие отделы поджелудочной железы в значительной степени атрофированы что не является типичным признаком нейроэндокринных опухолей, которые чаще всего не становятся причиной обструкции панкреатического протока и атрофии паренхимы поджелудочной железы.
(Справа) На аксиальной КТ в венозной фазе контрастного усиления у этого же пациента опухоль по-прежнему накапливает контраст, но в значительно меньшей степени, чем в артериальной фазе. (Слева) На аксиальной КТ с контрастным усилением определяется кистозное образование в хвосте поджелудочной железы. В этом случае нельзя исключать внутрипротоковую папиллярно-муцинозную опухоль или муцинозную кистозную опухоль, но периферический характер контрастного усиления и наличие мягкотканного компонента, накапливающего контраст, позволяет сделать заключение о кистозной нейроэндокринной опухоли.
(Справа) На корональной КТ с контрастным усилением визуализируется гиповаскулярное объемное образование в крючковидном отростке поджелудочной железы на фоне многочисленных метастазов в печени.Опухоль прорастает в верхнюю брыжеечную вену, что не типично для аденокарциномы, и больше характерно для нейроэндокринной опухоли. (Слева) На аксиальной КТ в артериальной фазе контрастного усиления визуализируется массивная гиперваскулярная нейроэндокринная опухоль, практически полностью замещающая поджелудочную железу. Несиндромные опухоли, как в этом случае, часто имеют большие размеры на момент их обнаружения.
(Справа) На аксиальной Т2 взвешенной томограмме у этого же пациента визуализируются гиперинтенсивные очаги в печени. Несмотря на то, что они могут с легкостью быть ошибочно расценены как кисты или гемангиомы, нужно учитывать, что метастазы нейроэндокринных опухолей в печень также могут обладать крайне высокой интенсивностью сигнала на Т2 ВИ.
2. КТ признаки нейроэндокринной опухоли поджелудочной железы:
• Объемное образование ПЖ неинфильтративного характера с четкими контурами, которое обычно (но не всегда) является гиперваскулярным и наиболее хорошо заметно в артериальной фазе:
о В венозной фазе чаще всего накапливают контраст не так интенсивно, из-за чего небольшие опухоли сложно различить:
- Могут становиться заметнее в венозной фазе (редко)
о Синдромальные опухоли обычно имеет меньшие размеры на момент обнаружения (о Несиндромные опухоли больше на момент их обнаружения (их средний размер >5 см):
- Обычно являются гиперваскулярными, но не в такой степени, как синдромальные опухоли
- В крупных опухолях вероятнее наличие центрального некроза, кистозных изменений, кальцинатов
• В нейроэндокринных опухолях часто обнаруживаются кальцинаты (в центре или с диффузным распределением)
• В большинстве случаев НЭО (за исключением крупных) не приводят к панкреатобилиарной обструкции и атрофии паренхимы вышележащих отделов поджелудочной железы:
о Редко некоторые небольшие опухоли могут продуцировать серотонин, что приводит к фиброзу и обструкции протока поджелудочной железы (ППЖ)
• Опухоль чаще прорастает в воротную или верхнюю брыжеечную вену, а не охватывает их
• Кистозные нейроэндокринные опухоли могут имитировать другие кистозные новообразования поджелудочной железы:
о Периферическое нодулярное накопление контраста в артериальной фазе является характерным признаком нейроэндокринной опухоли
• Метастазы в печени и вторично измененные лимфатические узлы выглядят так же, как первичная опухоль, и являются гиперваскулярными:
о Чаще всего метастазы выявляются в печени, лимфоузлах возле опухоли, а также в костях (склеротического характера)
о Уровень «жидкость-жидкость» в метастазах эндокринных опухолей в печени описывается как специфический признак
• Синдром Золлингера-Эллисона (при гастриноме): утолщение стенки проксимальных отделов желудка и интенсивное накопление ею контраста
3. МРТ признаки нейроэндокринной опухоли поджелудочной железы:
• Нейроэндокринные опухоли имеют тенденцию быть гипоинтенсивными по сравнению с паренхимой поджелудочной железы в норме на Т1 ВИ, являются гиперинтенсивными на Т2 ВИ, и накапливают контраст на Т1 ВИ с контрастным усилением, так же, как и на КТ:
о Небольшие опухоли • Метастазы в печени часто могут быть крайне гиперинтенсивными на Т2 ВИ, напоминая гемангиомы или кисты:
о Во вторичных очагах печени могут обнаруживаться уровни «жидкость-жидкость», преимущественно на Т2 ВИ о На Т1 ВИ метастазы в печени обычно являются гипоинтенсивными, однако при кровоизлиянии в опухоль наблюдается повышение интенсивности сигнала
• DWI: значения ADC могут быть различны, тем не менее, диффузионно-взвешенная томография позволяет обнаружить маленькие опухоли, не различимые другим способом
4. УЗИ признаки нейроэндокринной опухоли поджелудочной железы:
• Эндоскопическая ультрасонография: чувствительность и специфичность метода превышают 90%:
о Метод может быть полезным в обнаружении небольших нейроэндокринных опухолей, заподозренных клинически, которые могут быть пропущены на КТ/МРТ
о Позволяет «промаркировать» опухоль для осуществления лапароскопического вмешательства
о Нейроэндокринные опухоли не имеют специфических сонографических признаков и обычно гипо- или изоэхогенны по сравнению с окружающей их паренхимой ПЖ
• Интраоперационное УЗИ помогает выявить мелкие непальпируемые образования и сориентироваться при выполнении резекции
5. Ангиография:
• Исследование образцов крови из печеночных вен после интраартериальной стимуляции поджелудочной железы:
о ↑ уровня гормонов позволяет заподозрить скрытую функционирующую опухоль, особенно, гастриному и инсулиному
7. Рекомендации по визуализации:
• Многофазная КТ с контрастным усилением или МРТ: наиболее важными являются изображения, полученные в артериальной фазе контрастного усиления
(Слева) На корональной КТ с контрастным усилением определяется выраженное утолщение складок и повышенное контрастное усиление стенки проксимальных отделов желудка. Стенка желудка в более дистальных отделах имеет нормальную толщину. Эти изменения типичны для синдрома Золлингера-Эллисона.
(Справа) На аксиальной КТ в венозной фазе контрастного усиления у этого же пациента, на фоне выраженного утолщения складок в проксимальных отделах желудка, визуализируется объемное образование в теле поджелудочной железы, слабо накапливающее контраст, и представляющее собой гастриному. В этом случае образование не было различимо в артериальной фазе, что нетипично для нейроэндокринных опухолей. (Слева) На аксиальной КТ с контрастированием в теле поджелудочной железы визуализируется гиподенсное объемное образование с кальцинатами в центре. Обратите внимание на атрофию дистальных отделов поджелудочной железы, нетипичную для нейроэндокринных опухолей. Приблизительно 15% нейроэндокринных опухолей содержат кальцинаты (аденокарциномы поджелудочной железы практически никогда не обызвествляются).
(Справа) На аксиальной КТ с кон -трассированием визуализируется нейроэндокринная опухоль, прорастающая в селезеночную вену и вызывающая ее расширение. Нейроэндокринные опухоли в отличие от аденокарцином поджелудочной железы не вызывают окклюзию брыжеечных вен, но могут прорастать в них, образуя гиперваскулярные опухолевые тромбы. (Слева) На аксиальной КТ с контрастным усилением у пациента с клиническим подозрением на инсулиному определяется маленькое гиперваскулярное образование в головке поджелудочной железы.
(Справа) На сонограмме (интраоперационная ультрасонография) у этого же пациента определяется гиперваскулярное гипоэхогенное образование, не обнаруживаемое при пальпации. Пациенту была выполнена операция Уиппла, при патоморфологическом исследовании обнаружилась инсул и нома. Интраоперационная ультрасонография имеет очень большое значение для определения местоположения маленьких нейроэндокринных опухолей и контроля при выполнении резекционного вмешательства.
в) Дифференциальная диагностика нейроэндокринной опухоли поджелудочной железы:
1. Интрапанкреатическая долька селезенки:
• Хвост поджелудочной железы - второе по распространенности место расположения добавочной селезенки
• Характеристики контрастного усиления добавочной селезенки аналогичны основной
2. Протоковый рак поджелудочной железы:
• Гиповаскулярная опухоль инфильтративного характера, вызывающая обструкцию ППЖ и/или ОЖП и атрофию паренхимы ПЖ
• В отличие от нейроэндокринных опухолей практически никогда не содержит обызвествления
• Охватывает брыжеечные вены и вызывает сужение их просвета, но не приводит к появлению опухолевых тромбов
3. Вторичное поражение поджелудочной железы:
• Гиперваскулярные метастазы в поджелудочной железе (преимущественно почечноклеточного рака) неотличимы от НЭО
4. Серозная цистаденома поджелудочной железы:
• Опухоль в виде «губки», состоящая из множественных мелких кист, разделенных перегородками, накапливающими контраст
• Солидный вариант, выглядящий как гиперваскулярное объемное образование, иногда невозможно отличить от НЭО
5. Гастроинтестинальная стромальная опухоль, прилежащая к поджелудочной железе:
• Новообразование желудка или двенадцатиперстной кишки может имитировать НЭО ПЖ, особенно, если активно накапливает контраст
(Слева) На аксиальной КТ с контрастным усилением у пациента с нейроэндокринной опухолью визуализируются множественные метастазы в печени с уровнями «жидкость-жидкость». Наличие уровней жидкости описывается как специфичный, хотя и нечасто встречающийся, признак метастазов нейроэндокринных опухолей в печени.
(Справа) На аксиальной КТ с контрастным усилением визуализируется гиперваскулярное объемное образование в хвосте поджелудочной железы, сопоставимое с нейроэндокринной опухолью. Обратите внимание, что крупный метастаз в печени накапливает контраст примерно так же, как первичная опухоль в поджелудочной железе. (Слева) На аксиальной КТ с контрастным усилением определяется НЭО поджелудочной железы, прорастающая в воротную вену. Виден также крупный метастаз в печени. Паллиативное лечение (химиоэмболизация) дает возможность на несколько лет облегчить состояние пациента. Злокачественные НЭО часто прорастают в воротную вену и метастазируют в печень.
(Справа) На аксиальной КТ в артериальной фазе контрастного усиления в печени визуализируются многочисленные гиперваскулярные метастазы первичной НЭО поджелудочной железы. Первичная опухоль и ее метастазы, как наблюдается и в этом случае, часто представляют собой образования с повышенной васкуляризацией, обнаруживаемой в артериальной фазе. (Слева) На аксиальной КТ с контрастным усилением (объемный рендеринг) у пациента с подозрением на инсулиному визуализируется гиперваскулярное объемное образование в головке поджелудочной железы.
(Справа) На аксиальной КТ с контрастным усилением у этого же пациента в печени визуализируются множественные гиподенсные участки стеатоза, окружающие маленькие гиперваскулярные метастазы. Возникновение стеатоза вокруг очагов, скорее всего, обусловлено влиянием инсулина, продуцируемого функционирующими метастазами, являясь хотя и редким, но известным проявлением метастатической инсулиномы.
г) Патология. Общая характеристика:
• Этиология:
о Опухоль возникает из апудоцитов (APUD-клеток), в которых происходит накопление аминов-предшественников о Патогенез и проявления:
- Инсулинома: опухоль из бета-клеток → гиперинсулинемия — гипогликемия
- Гастринома: островковоклеточная опухоль → повышение секреции гастрина → повышение кислотности желудочного сока → пептические язвы
- Глюкагонома: опухоль из альфа-клеток → ↑ уровня глюкагона → классическая кожная сыпь и сахарный диабет
• Генные изменения:
о МЭН 1 (гиперпаратиреоз, аденома гипофиза, НЭО ПЖ):
- Заболевание с аутосомно-доминантным типом наследования
- В 80% случаев приводит к развитию НЭО, часто множественных
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Синдромальные опухоли:
- Инсулинома: симптомы гипогликемии, I уровня глюкозы (Тахикардия, потливость, тремор, головная боль, кома
- Гастринома (синдром Золлингера-Эллисона): тяжелая пептическая язвенная болезнь, повышение кислотности, диарея
- Глюкагонома: кожная сыпь (некролитическая мигрирующая эритема): диарея, сахарный диабет, снижение веса, тромбоз глубоких вен, тромбоэмболия легочной артерии
- Випома: водянистый жидкий стул, гипокалиемия, ахлоргидрия
о Несиндромные опухоли могут не давать симптоматику или приводить к возникновению симптомов, обусловленных объемным воздействием опухоли и наличием метастазов
2. Демография:
• Возраст:
о Инсулинома: 4-6 десятилетие жизни
о Гастринома: 4-5 десятилетие жизни
о В случае МЭН 1 НЭО могут возникать до 30 лет
• Пол:
о Инсулинома чаще встречается у женщин, гастринома у мужчин
• Эпидемиология:
о Общая заболеваемость составляет - 2,2:1 млн; тем не менее, частота наблюдения НЭО при аутопсии может достигать 10%
о Инсулинома является наиболее распространенной нейроэндокринной опухолью (определяется в 15% случаев)
- Обычно представляет собой солитарное доброкачественное образование (в 90% случаев), в 10% случаев инсулинома является злокачественной
о Гастринома - вторая по частоте опухоль (25% случаев):
- Часто бывает множественной и злокачественной (60%)
- 20-60% гастрином ассоциированы с МЭН 1
о Внесиндромные опухоли занимают третье место по частоте встречаемости (около 20% случаев):
- В 80-100% случаев являются злокачественными
- Размер опухоли (в частности, > 2 см) напрямую связан с вероятностью ее злокачественности
3. Течение и прогноз:
• Прогноз намного лучше, чем при аденокарциноме ПЖ
• Прогноз при инсулиноме - обычно доброкачественной опухоли, очень благоприятный; при гастриноме - неблагоприятный
• При несиндромных опухолях пятилетняя выживаемость составляет лишь 44%
• Пациенты могут жить с метастазами в течение многих лет
4. Лечение:
• Аналоги соматостатина, такие как октреотид, применяются для снижения выраженности симптоматики при синдромальных опухолях за исключением соматостатиномы
• При синдромальных или доброкачественных несиндромных НЭО при отсутствии метастазов необходимо хирургическое вмешательство (резекция)
• НЭО, распространяющиеся за пределы ПЖ, при отсутствии метастазов должны удаляться если это возможно, даже если не удается добиться отсутствия клеток опухоли по краю резекции:
о Оперативное вмешательство позволяет снизить выраженность симптоматики и улучшить выживаемость
• Резекция первичной НЭО, даже при наличии метастазов в печени, может способствовать увеличению выживаемости
о В некоторых случаях может быть выполнена резекция или циторедуктивная операция (при метастазах в печени)
• У пациентов с печеночной недостаточностью и метастазами, ограниченными печенью, возможна трансплантации печени
е) Список использованной литературы:
1. Kawamoto S et аI.: Pancreatic neuroendocrine tumor with cystlike changes: evaluation with MDCT. AJR Am J Roentgenol. 200(3):W283-90, 2013
1. Аббревиатуры:
• Синоназальный нейроэндокринный рак (СНЭР)
• Эстезионейробластома (ЭНБ)
• Синоназальный недифференцированный рак (СННР)
• Мелкоклеточный недифференцированный нейроэндокринный рак (МКННР)
• Нейроэндокринный рак (НЭР)
2. Определение:
• Редкая злокачественная опухоль эпителиального происхождения с экспрессией нейроэндокринных маркеров:
о Патоморфологически неотличима от других синоназальных нейроэндокринных опухолей: ЭНБ, СННР, МКННР
1. Общая характеристика:
• Лучший диагностический критерий:
о Нейроэндокринные опухоли носа/пазух в целом невозможно отличить клинически или по данным лучевой визуализации
• Локализация:
о Преимущественно верхние отделы полости носа и решетчатые пазухи
о Голова и шея: чаще всего гортань
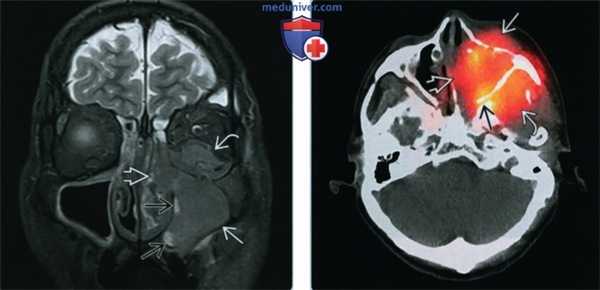
(Слева) При корональной МРТ Т2 FS определяется гипоинтенсивное мягкотканное образование, заполняющее левую верхнечелюстную пазуху и распространяющееся в полость носа слева и орбиту. Обратите внимание на гиперинтенсивный «запертый» секрет во внутренних отделах левой верхнечелюстной пазухи.
(Справа) При аксиальной ОФЭКТ/КТ с пентетреотидом (индий-111) у этого же пациента определяется повышенное накопление радиоактивной метки в СННР левой верхнечелюстной пазухи. Опухоль распространяется в предчелюстные мягкие ткани слева, полость носа, жировую клетчатку позади верхней челюсти, и крылонебную ямку.
2. КТ при синоназальном нейроэндокринном раке:
• КТ с КУ:
о Мягкотканная опухоль с вариабельным контрастированием, нечеткими краями и инвазией окружающих структур
• «Костная» КТ:
о Агрессивная деструкция костей
3. МРТ при синоназальном нейроэндокринном раке:
• Т1 ВИ:
о Плохо отграниченное мягкотканное образование, изоинтенсивное мышцам
• STIR:
о Неоднородный, гипоинтенсивный или промежуточный длительный TR сигнал
• T1 BИ C+ FS:
о Вариабельное, обычно диффузное контрастирование
4. Сцинтиграфия:
• Сцинтиграфия с пентетреотидом (индий-111):
о ↑ накопление в высоко и умеренно дифференцированном СНЭР
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Мультипланарная MPT С+ (гадолиний) с жироподавлением лучше всего для определения границ опухоли
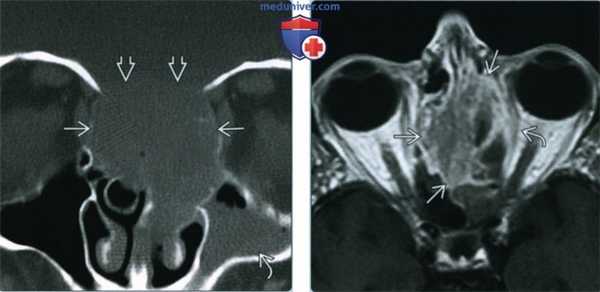
(Слева) При корональной «костной» КТ определяется большое объемное образование в верхних отделах полости носа с обеих сторон с двухсторонним поражением решетчатого лабиринта. Определяется агрессивная деструкция костей с эрозией перегородок решетчатого лабиринта и передних отделов основания черепа. В левой верхнечелюстной пазухе определяется «запертый» секрет.
(Справа) При аксиальной MPT, Т1ВИ С+ у этого же пациент: определяется диффузное неоднородное контрастное усиление СННР, оказывающею объемное воздействие на структуры левой орбиты с выбуханием кнаружи внутренней прямой мышцы.
в) Дифференциальная диагностика синоназального нейроэндокринного рака:
1. Эстезионейробластома:
• Возникает возле решетчатой пластинки; сосудистая опухоль с ярким контрастированием ± артефактами потока
2. Синоназальный недифференцированный рак:
• Агрессивная, плохо отграниченная опухоль, часто с некрозом
• Наименее дифференцированная из всех нейроэктодермальных опухолей, с минимальной нейроэндокринной дифференцировкой
3. Синоназальная аденокарцинома:
• Неспецифические лучевые признаки; преимущественное поражение решетчатого лабиринта; редко
4. Синоназальный плоскоклеточный рак:
• Самая частая злокачественная опухоль носа и пазух, обычно возникающая в верхнечелюстной пазухе (70%)
5. Мелкоклеточный недифференцированный нейроэндокринный рак:
• Редкая опухоль с неспецифическими признаками, радиологически неотличимая от СНЭР или СННР
г) Патология:
1. Общая характеристика:
• Этиология:
о Исходные клетки точно не известны:
- Возникает из эндокринных клеток диффузной нейроэндокринной системы или базальных клеток-предшественников ольфакторной слизистой оболочки
2. Стадирование, классификация синоназальном нейроэндокринном раке:
• СНЭР относится к группе нейроэндокринных опухолей:
о ЭНБ (наивысшая дифференцировка) → СНЭР → МКННР → СННР
• СНЭР морфологически отличен от МКННР и иммуногистохимическиотСННР
3. Микроскопия:
• 2/3(+) на эпителиальные маркеры (цитокератины с низкой молекулярной массой и эпителиальный мембранный антиген)
• Нейросекреторные гранулы:
о Иммунореактивны на нейроэндокринные маркеры (хромогранин, синаптофизин, S100, CD57)
1. Проявления:
• Типичные признаки/симптомы:
о Обструкция носа, выделения, кровотечения
2. Демография:
• Возраст:
о Широкий диапазон (20-70 лет), в среднем: 50 лет
3. Течение и прогноз:
• Обычно проявляется на поздних стадиях:
о 70%: проявляется на IV стадии
4. Лечение:
• Принципы лечения аналогичны НЭР другой локализации (легких, гортани) и СННР:
о В большинстве учреждений используется мультимодальный подход (операция и химиолучевая терапия)
е) Список использованной литературы:
1. Subedi N et al.: Neuroendocrine tumours of the head and neck: anatomical, functional and molecular imaging and contemporary management. Cancer Imaging. 13(3):407-22, 2013
2. Mitchell EH et al: Multimodality treatment for sinonasal neuroendocrine carcinoma. Head Neck. Nov 2. 34(10):1372-6, 2011
3. Likhacheva A et al: Sinonasal neuroendocrine carcinoma: impact of differentiation status on response and outcome. Head Neck Oncol. 3:32,2011
4. Rischin D et al: Sinonasal malignancies of neuroendocrine origin. Hematol Oncol Clin North Am. 22(6):1297-316, xi, 2008
5. Rosenthal Dl et al: Sinonasal malignancies with neuroendocrine differentiation: patterns of failure according to histologic phenotype. Cancer. 101(11):2567-73, 2004
Нейроэндокринная система - совокупность отдельных клеток и групп клеток, которые располагаются как в эндокринных железах, так и в других органах человеческого тела. Эта система отвечает за связь между эндокринной и нервной системами тела и регулирует такие процессы как сокращение сердца, кровяное давление, секреция пищеварительных соков, рост мышечной и костной ткани.
Основные локализации нейроэндокринных клеток:
щитовидная и паращитовидные железы, надпочечники.
Нейроэндокринные опухоли встречаются сравнительно редко и могут быть как злокачественными, так и доброкачественными. Чаще всего НЭО (устаревшее название – карциноиды) встречаются в следующих органах:
легкие и бронхи,
тонкая кишка, прямая кишка и аппендикс,
Нейроэндокринные опухоли делятся по следующим признакам:
локализация опухоли - орган, в котором она расположена,
стадия опухолевого процесса - указывает на распространенность опухоли в организме,
гистологический тип - как опухоль выглядит под микроскопом.
Факторы риска появления НЭО
Чаще всего эти опухоли возникают спорадически – то есть случайно. Но есть и наследственные мутации, при наличии которых риск возникновения НЭО возрастает. Описаны несколько наследственных опухолевых синдромов, при которых повышен риск появления НЭО:
MEN 1 типа (multiple endocrine neoplasia – синдром множественных эндокринных неоплазий первого типа),
болезнь фон Гиппеля-Линдау,
Симптомы НЭО
Не всегда у пациентов с НЭО есть какие-либо симптомы. Кроме того, симптомы часто не специфичны – то есть встречаются и при других заболеваниях. На основе наличия или отсутствия симптомов НЭО принято разделять на функциональные (симптомные) и нефункциональные (бессимптомные). Функциональные опухоли усиленно вырабатывают гормоны, которые и становятся причиной появления симптомов.
Наиболее распространенные симптомы НЭО:
покраснение кожи лица и шеи,
повышенное артериальное давление,
Стадирование опухолевого процесса
Определение стадии играет ключевое значение, так как полностью определяет дальнейшее лечение. Как и при большинстве других опухолей, при НЭО принято выделять 4 стадии – от I до IV. При этом, кроме стадии, диагноз включает специальную кодировку – TNM, где:
T (tumor, опухоль) – описывает первичную опухоль,
N (nodes, лимфоузлы) – описывает распространение опухоли в лимфоузлы,
M (metastasis, метастазы) – описывает наличие или отсутствие метастазов.
Еще один параметр, описывающий нейроэндокринную опухоль – Grade. Он используется для описания способности опухоли к быстрому росту и распространению по организму и бывает 3 степеней:
G1 (low grade) – низкий темп роста и распространения,
G2 (intermediate grade) – промежуточный,
G3 (high grade) – высокий темп роста и распространения.
Обследование при подозрении НЭО
Сбор жалоб и анамнеза (истории болезни),
Анализ крови и мочи для выявления биохимических маркеров нейроэндокринной опухоли,
ПЭТ-КТ с галием (68Ga-DOTATATE и 68Ga-DOTANOC),
ПЭТ-КТ с глюкозой (ФДГ)
Сцинтиграфия с 111 In-Octreotide,
Особое место в диагностике занимает биопсия – забор фрагмента опухоли для точного определения ее типа. Биопсию возможно выполнить различными методами, например, при ФКС или ФГС. После биопсии фрагмент опухоли отправляется на гистологическое и иммуногистохимическое исследование (под микроскопом) для определения типа и агрессивности опухоли.
Какие из обследований будут использованы в Вашей ситуации будет определяться Вашим лечащим врачом. Часто при обследовании и планировании лечения необходимо получить консультацию у смежного специалиста, например, у кардиолога.
Лечение нейроэндокринных опухолей
Учитывая редкость НЭО и сложность постановки диагноза, перед началом лечения каждый пациент обсуждается мультидисциплинарной командой. В ее состав входят:
специалист лучевой диагностики,
при необходимости – дополнительные специалисты: кардиолог, анестезиолог и т.д.
В ходе разбора клинической ситуации каждого конкретного пациента вырабатывается коллегиальный индивидуальный план лечения, а при необходимости – дополнительного обследования.
Возможности лечения при НЭО:
терапия аналогами Соматостатина,
эмболизация при наличии метастазов в печени.
Часто лечение складывается из комбинации нескольких методов для достижения наиболее хорошего результата. Кроме того, бывают ситуации, когда одному пациенту подходят два варианта лечения с одинаковой эффективностью. Наилучший для Вас вариант лечения Вам расскажет лечащий врач по итогам работы мультидисциплинарной команды.
Автор статьи: Черных Максим Александрович (врач - онколог)
Читайте также:
- Причины и классификация дуральных артериовенозных фистул (ДАВФ)
- Лабораторная диагностика афибриногенемии - анализы
- Отравление антигистаминными препаратами. Неотложная терапия лекарственных отравлений
- Диагностика тогавирусов. Лечение тогавирусной инфекции. Профилактика тогавирусной инфекции.
- Обследование пациентов с заболеваниями ушей
