КТ при воспалительной псевдоопухоли мочевого пузыря
Добавил пользователь Дмитрий К. Обновлено: 20.01.2026
Полипоидный цистит является реакцией на травму слизистой оболочки, цистоскопически и гистологически симулирует различные уротелиальные неоплазии. Цистоскопическая картина полипоидного цистита характеризуется образованием полипоидных и папиллярных выростов, располагающихся на широком или узком основании, буллезных полипов, трабекулярности, диффузной гиперемии, отека слизистой мочевого пузыря. Патоморфологическая картина полипоидного цистита характеризуется наличием нормального или гиперплазированного уротелия, наличием признаков острого и хронического воспаления, реактивной уротелиальной атипией, отеком собственной пластинки слизистой с фиброзом и полнокровными сосудами. За счет выраженного отека собственной пластинки формируются характерные полипоидные выпячивания. При патоморфологическом исследовании у всех пациентов обнаруживают эозинофильные инфильтраты, как вторичную реакцию на токсические или аллергические эффекты уретрального катетера.
Проанализированы случаи полипоидного цистита у пациентов, не имеющих анамнез катетеризации мочевого пузыря. Оценены возраст, пол, анамнез, клинические проявления, данные лабораторно-инструментальных методов исследования, данные патогистологического исследования. Биопсия мочевого пузыря взята путем трансуретральной резекции.
Диагноз «полипоидный цистит» был установлен 4 пациентам, 2 женщинам и 2 мужчинам. Ни у одного их пациентов не было анамнеза катетеризации мочевого пузыря. Показатели общих и биохимических анализов крови в пределах нормы. В 3 случаях заболевание проявилось наличием макрогематурии и дизурии, в 1 - протекало бессимптомно и было случайной находкой при цистоскопическом исследовании.
По данным ультрасонографии ретенционные изменения верхних мочевых путей с обеих сторон были выявлены у пациентки О., 35 лет, (чашечки и лоханка справа 16 и 32 мм, слева – 15 и 35 мм соответственно, у остальных пиелокаликоэктазии не было. Больным была выполнена цистоскопия, по данным которой в 3 случаях определялось стелящееся солидное образование в диаметре около 8 см (пациентка О., 35 лет), 5,6 (пациент М., 43 лет) и 2,8 см (пациент С., 56 лет) с явлениями буллезного отека, распада, кровоизлияний и инкрустацией мочевыми солями Образования предположительно характеризовались инфильтративным характером роста.
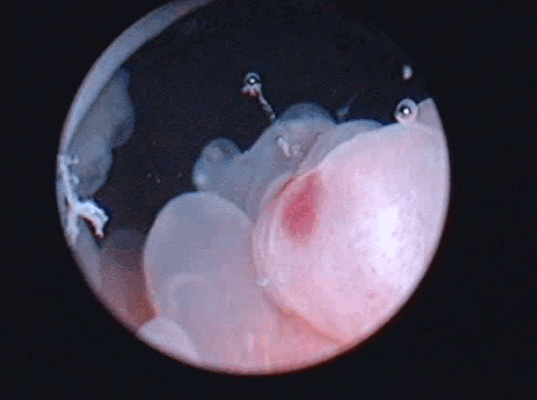
Цистоскопическое обследование пациентки О.
Цистоскопическая картина солидного образования
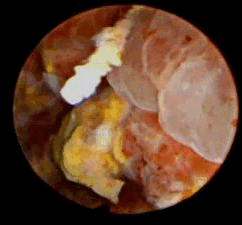
Цистоскопическое обследование пациента М.
Цистоскопическая картина солидного образования, вдающегося в полость мочевого пузыря в виде массивных бугристых масс, покрытых отечной слизистой оболочкой с очагами кровоизлияний, с явлениями распада и инкрустации солями
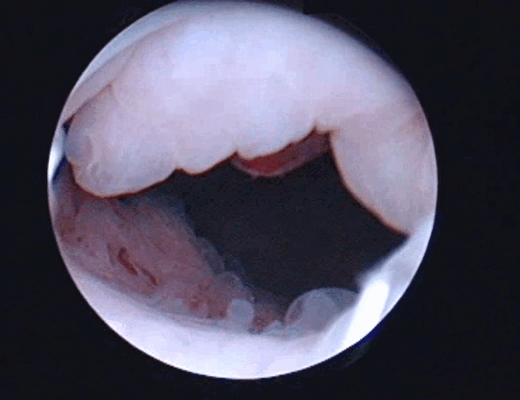
Цистоскопическое обследование пациента С.
Цистоскопическая картина солидного образования, вдающегося в полость мочевого пузыря в виде массивных бугристых масс, покрытых отечной слизистой оболочкой
У 1 пациентки К., 36 лет, по данным эндоскопического исследования выявлено папиллярное образование на тонком основании размером 1 см в диаметре.
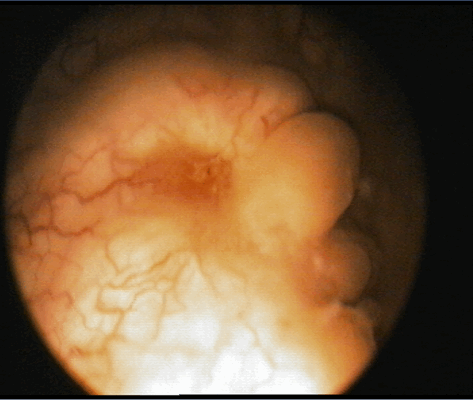
Цистоскопическое обследование пациентки К.
Цистоскопическая картина солидного образования, вдающегося в полость мочевого пузыря
Больному М. выполнена мультиспиральная компьютерная томографии органов брюшной полости и забрюшинного пространства: передняя стенка мочевого пузыря (область верхушки и проекция урахуса) неравномерно утолщена до 25 мм на протяжении около 70 мм с переходом на левую боковую стенку и область устья левого мочеточника. В интерстициальную фазу контрастирования определялось интенсивное накопление контрастного препарата тканью образования мочевого пузыря. Поступление контрастного вещества в мочевой пузырь по левому мочеточнику было замедленное. Определялась инфильтрация паравезикальной клетчатки. Пациентке О. выполнена диагностическая лапароскопия, которая исключила патологический процесс со стороны брюшной полости и репродуктивной системы. Однако заболевание мочевого пузыря подтверждало наличие локальной бугристости брюшины с втяжением в центре на участке 3 – 4 см в области передней стенки, что также не исключало наличия инфильтративной опухоли мочевого пузыря.
Учитывая данные анамнеза, клинические проявления заболевания и данные инструментальных методов исследования, пациентам был поставлен предварительный диагноз – опухоль мочевого пузыря.
Согласно рекомендациям руководства Европейской ассоциации урологов по лечению рака мочевого пузыря, пациентам выполнены трансуретральная резекция мочевого пузыря и патоморфологическое исследование.
Данные патоморфологического исследования биоптатов мочевого пузыря свидетельствовали о наличии полипоидного цистита.
Патоморфологическая картина продемонстрирована на рисунке ниже.
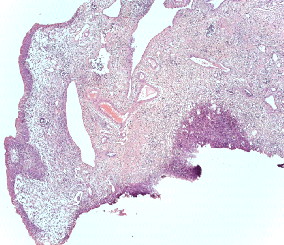
Патоморфологическое исследование пациентка О.
Морфологическая картина полипоидного цистита с наличием гиперплазированного уротелия, признаков острого и хронического воспаления, реактивной уротелиальной атипии с множественными митозами, отеком собственной пластинки слизистой с фиброзом и полнокровными сосудами и полипоидными выпячиваниями. Окраска гематоксилин-эозином, х5
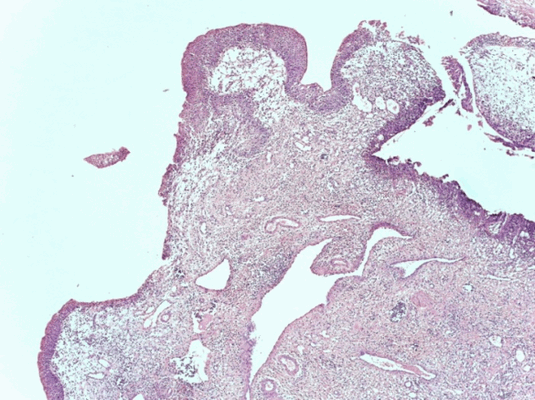
Патоморфологическое исследование пациента М.
Морфологическая картина полипоидного цистита. Окраска гематоксилин-эозином, х5
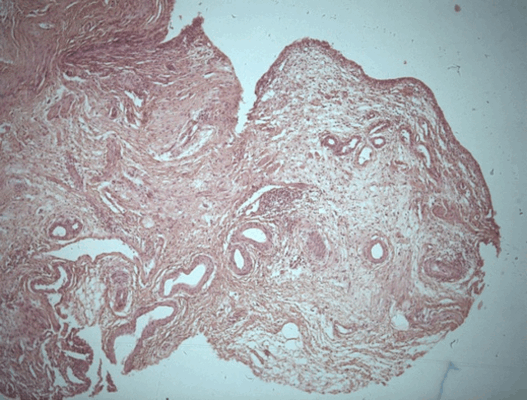
Патоморфологическое исследование пациента С.
Морфологическая картина полипоидного цистита. Окраска гематоксилин-эозином, х5
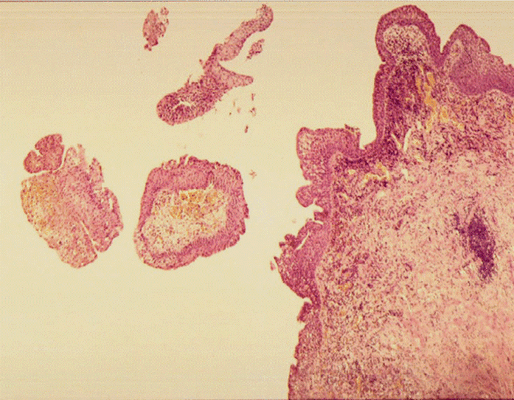
Патоморфологическое исследование пациентки К.
Морфологическая картина полипоидного цистита. Окраска гематоксилин-эозином, х5
Таким образом, очевидно, что данные клинического и лабораторно-инструментального обследования даже не позволяли предположить наличие воспалительного процесса. По данным нашего исследования, частота встречаемости полипоидного цистита составляет 4 %
Полипоидный цистит – редко встречающееся заболевание, которое цистоскопически и гистологически может симулировать уротелиальные неоплазии. В мировой литературе описываются единичные случаи. Частота встречаемости полипоидного цистита, по данным мировой литературы составляет 0,38 %, среди пациентов, перенесших катетеризацию мочевого пузыря, – 6 %.
Инструментальные методы диагностики не позволяют определиться в отношении дифференциального диагноза.
В дифференциальной диагностике между полипоидным циститом и опухолью мочевого пузыря не рекомендуется ориентироваться только на цистоскопическую картину. Однако, при опухоли мочевого пузыря ворсины слизистой в большей степени ветвятся и бывают более нежными, чем при воспалительном процессе. Зачастую трудно отличить полипоидный цистит от рака из-за экзофитной природы заболевания, особенно если нет анамнестических данных о повреждении слизистой мочевого пузыря. Если стоит вопрос о дифференциальной диагностике, следует помнить, что ворсины полипоидного цистита обычно более широкие и грубые, чем при уротелиальной неоплазии.
Полипоидный цистит, прежде всего, связан со стромальными реакциями, являющимися следствием воспаления и отека собственной пластинки слизистой оболочки, приводящими к формированию папиллярных или полипоидных структур, выстланных нормальным или гиперплазированным уротелием.
Гиперплазия уротелия при полипоидном цистите не столь выражена, как при карциноме. Для уротелиальной неоплазии нехарактерно наличие воспаления и выраженного отека собственной пластинки слизистой. О наличии карциномы свидетельствует ядерный полиморфизм. Необходимо помнить о возможной реактивной атипии как реакции на выраженное воспаление.
Следует отметить, что не существует корреляции между выраженностью воспалительных изменений слизистой мочевого пузыря и наличием или отсутствием бактериурии.
Патологу необходимо помнить, что в случае, если диагноз уротелиальной неоплазии является сомнительным и заподозрен полипоидный цистит, нужно обратить внимание на анамнез заболевания, предположить наличие реактивного процесса как реакции на химическое, механическое или лучевое повреждения слизистой мочевого пузыря. Так, Z. Lane и J.I. Epstein провели анализ 41 случая, где ошибочно была диагностирована уротелиальная неоплазия.
У обследованных пациентов не было типичного для полипоидного цистита анамнеза, т.е. заподозрить наличие воспалительного процесса не представлялось возможным. В отличие от данных литературы, у пациентов не было ни катетеризации мочевого пузыря, ни других известных провоцирующих воспаление факторов. Следует отметить, что 2 пациента злоупотребляли алкоголем. Заболевание мочевого пузыря было заподозрено путем лабораторно-инструментальных методов исследования. Таким образом, проявления полипоидного цистита могут вызвать алиментарные факторы, в том числе и злоупотребление алкоголем.
Полипоидный цистит – это доброкачественное образование без всякого риска развития злокачественного процесса.
Для верификации диагноза заболевания мочевого пузыря обязательно выполнение патоморфологического исследования. Несмотря на очевидность симптомов проявления болезни и диагностических манипуляций, не следует судить о предварительном диагнозе и прогнозе исхода заболевания. Данные клинические случаи довольно редки, однако имеют клиническую ценность и представляют интерес для урологов, патологов и онкологов.
КТ при воспалительной псевдоопухоли мочевого пузыря
а) Терминология:
• Полипоидное образование мочевого пузыря, вызванное неопухолевой пролиферацией миофибробластов и воспалительных клеток
• В зависимости от преобладающего типа воспалительных клеток в образовании, оно имеет различные наименования
б) Визуализация воспалительной псевдоопухоли мочевого пузыря:
• Полипоидное образование в просвете мочевого пузыря
• Чаще возникает в дне мочевого пузыря и на его задней стенке:
о Имеется тенденция к сохранению треугольника мочевого пузыря
• Наблюдается кольцевидное контрастирование и кальцификация поверхности образования
(Слева) КТ без контрастирования, аксиальный срез: у женщины 76 лет с макрогематурией и болью в малом тазу определяется крупное образование мочевого пузыря с частично кальцинированной поверхностью.
(Справа) КТ с контрастированием, аксиальный срез: у этого же пациента определяется прерывистое контрастирование объемною образования. Околопузырная жировая клетчатка, прилегающая к образованию, не имеет четких границ, что позволяет предположить пристеночное распространение этого процесса. (Слева) КТ с контрастированием, более каудальный аксиальный срез: у этого же пациента определяется прерывистое контрастирование объемного образования с зоной центрального некроза.
(Справа) КТ с контрастированием в отсроченную фазу: у этого же пациента определяется полипоидное образование в виде дефекта наполнения в констрастируемой моче. Отмечается наличие широкого основания, которым образование прикрепляется к стенке мочевого пузыря. При хирургическом вмешательстве эту опухоль было очень трудно удалить. По данным исследования замороженного среза была предположена саркома, однако окончательным диагнозом стала воспалительная псевдоопухоль мочевою пузыря.
в) Дифференциальная диагностика:
• Уротелиальный рак мочевого пузыря
• Рабдомиосаркома мочевого пузыря
• Миксоидная лейомиосаркома мочевого пузыря
г) Патология:
• Этиология неизвестна:
о Может возникать вследствие воспаления при инфицировании, незначительной травме, оперативном вмешательстве или злокачественном новообразовании
о Существенную роль может играть иммунологический механизм
д) Клинические особенности:
• Симптомы заболевания: безболевая гематурия, дизурия, учащенное мочеиспускание, боль внизу живота
• Наиболее часто заболевают взрослые; средний возраст: 39 лет
• Местно-агрессивная опухоль; может прорастать стенку мочевого пузыря:
о После резекции местный рецидив опухоли является редкостью (< 5% случаев)
• Лечение:
о Хирургическая резекция (трансуретральная резекция опухоли мочевого пузыря [ТУР] или резекция мочевого пузыря)
о Медикаментозная терапия длительными курсами антибиотиков и/или противовоспалительных препаратов (стероидных и нестероидных)
е) Диагностическая памятка:
• Для установки диагноза требуется биопсия ткани
Лучевая диагностика мезенхимального новообразования мочевого пузыря
а) Определение:
• Первичные новообразования мочевого пузыря, растущие из неэпителиальных элементов:
о Лейомиома, параганглиома, фиброма, гемангиома, нейрофиброма, плазмацитома
о Злокачественные аналоги (саркомы) встречается крайне редко
• Мезехимальные опухоли мочевого пузыря встречаются редко; в совокупности насчитывают < 5% опухолей мочевого пузыря
б) Визуализация:
1. Лейомиома:
• Определение: наиболее частая мезенхимальная опухоль, обладающая четкой мышечной дифференциацией
• Демография: насчитывает < 0,5% всех опухолей мочевого пузыря:
о Средний возраст обнаружения: 44 года (в интервале от 11 до 75 лет); по некоторым сведениям отмечается небольшая предрасположенность к женскому полу
• Признаки при визуализации:
о Внутристеночное образование, растущее из подслизистого слоя или из собственного мышечного (детрузора); может обладать внутрипросветным (в 65% случаев) или внепузырным (в 30% случаев) ростом
о Цистография: гладкая поверхность; образует тупые углы к просвету мочевого пузыря (имитирует любое другое внутристеночное образование)
о УЗИ: обычно гипоэхогенное; крупные образования имеют тенденцию к гетерогенности, вследствие очагов дегенерации
о КТ: Внутристеночное образование мягкотканной плотности с выраженным контрастированием; более крупные образования имеют тенденцию к гетерогенности с неравномерным контрастированием (также вследствие очагов дегенерации)
о МРТ: низкая/умеренная интенсивность сигнала на Т1 и низкая интенсивность сигнала на Т2:
- Меньшие по размеру образования усиленно контрастируются; более крупные образования имеют тенденцию к гетерогенности с неравномерным контрастированием
- Области дегенерации представлены областями 1 сигнала на Т2 и не накапливают контраст
• Клинические проявления: в большинстве случаев опухоли имеют небольшой размер, с отсутствием клинической картины и обнаруживаются случайно:
о Более крупные опухоли проявляются симптомами обструкции, ирритативной симптоматикой, гематурией
• Микроскопические особенности: чередование пучков веретеновидных клеток с выступающей эозинофильной цитоплазмой:
о Покрыта интактным уротелием
• Лечение: для дифференциального диагноза высокодифференцированной лейомиосаркомы от других мезенхимальных опухолей требуется гистологическое исследование:
о Небольшие образования можно удалить с помощью трансуретральной резекции (ТУР); более крупные требуют частичной цистэктомии
о Предоперационная настороженность по поводу наличия опухоли является залогом избегания радикальной операции
2. Параганглиома:
• Определение: крайне редкая опухоль, растущая из хромаффинных клеток симпатической системы мочевого пузыря:
о Также известна как феохромацитома мочевого пузыря
• Демография: насчитывает < 0,5% всех опухолей мочевого пузыря:
о Около 6% всех экстраадреналовых параганглиом возникают в мочевом пузыре
о Около 10% имеет злокачественное течение (т.е. метастазируют)
о Средний возраст обнаружения: 43 года (в интервале от 11 до 84 лет); отсутствие половой предрасположенности
• Признаки на визуализации:
о Располагается обычно вдоль задней или боковой стенки мочевого пузыря
о Средний размер опухоли: 3,9 см (в интервале от 1 до 9 см)
о Цистография: внутрипузырный дефект наполнения на широкой ножке
о УЗИ: неподвижное эхогенное образование с четкими границами, на широкой ножке, прикрепляющейся к стенке мочевого пузыря:
- Картина визуализации неспецифичная и не позволяет отличить опухоль от папиллярного уротелиального рака
- Цветовая допплерография позволяет определить кровоток
о КТ: Округлое или овальное образование мягкотканной плотности на широком основании:
- Как правило отмечается сильное и гомогенное накапливание контраста:
Крупные злокачественные образования более гетерогенные, вследствие опухолевого некроза
- КТ-урография увеличивает чувствительность отображения небольших образований на широкой ножке
о МРТ: обычно обладают ↑ сигналом на Т1 и умеренным на Т2:
- Интенсивное контрастирование:
Ввиду того, что образования обычно обладают внутренним гиперинтенсивным сигналом на Т1, то может появиться необходимость выполнения субтракционных изображений для обнаружения контрастирования
- Ограниченная диффузия:
Wang и др (EJR2011) описали значение значении ИКД равное 973x10 -6 мм 2 /с (диапазон 723-1110x10 -6 мм 2 /с)
о Сцинтиграфия: сцинтиграфия с применением метайодобензилгуанидина (МЙБГ) и рецептором соматостатина позволяет отследить накопление радиометки опухолью:
- Чувствительность данных тестов для обнаружения парагангиомы мочевого пузыря меньше по сравнению с феохромацитомой надпочечников
• Микроскопия: гнездовидное скопление однообразных, округло-полигональных клеток, окруженных нежной, богато васкуляризированной тканью и поддерживающими клетками (Зеллбаллена)
о Поверхностный уротелий остается не пораженным
о Экспрессия нейроэндокринных маркеров (таких как синапто-физин, хромогранин-А и CD56)
• Клиническая картина: согласно большому мета-анализу (Beilan и др. 2013) в большинстве случаев сообщается о том, что большинство опухолей обладают клиническими проявлениями и являются функциональными:
о Артериальная гипертензия (в 55% случаев), приступы (потеря сознания) при мочеиспускании (в 53% случаев), головная боль (в 48% случаев), гематурия (в 47% случаев):
- Опорожнение, растяжение мочевого пузыря, дефекация или половой акт может вызвать выброс катехоламинов
о ↑ ванилилминдальной кислоты, метанефрина и катехоламинов в моче/плазме
о С широким использованием срезовых изображений все больше опухолей обнаруживаются случайно и на ранних стадиях:
- Многие из этих случайных опухолей не имеют клинической картины и не являются функциональными, вероятно, вследствие их небольшого размера
• Различают: локализованные, регионарные и метастатические (классификация NCI):
о Признаки, ассоциированные со злокачественностью
- Большой размер опухоли, обширный некроз
- ↑ количества митозов, анэуплоидия ДНК
• 25% параганглиом возникают при врожденных синдромах:
о МЭН 2 типа, НФ 1 типа, болезнь фон Гиппеля-Линдау
о Синдром врожденной параганглиомы: вызван мутацией в гене, кодирующем фермент сукцинат дегидрогеназу (СДГ)
• Лечение:
о Частичная или радикальная цистэктомия являются методами выбора:
- Вследствие неэпителиальной внутристеночной природы опухоли, велика вероятность рецидива опухоли после трансуретральной резекции (ТУР)
о Диссекция тазовых лимфоузлов применяется при регионарном или отдаленном метастазировании
о Следует избегать биопсии тканей (из-за риска развития тяжелой артериальной гипертензии) до тех пор, пока не будут отсутствовать биохимические признаки гиперсекреции катехоламинов или до тех пор, пока пациент находится на лечении альфа-блокаторами
3. Нейрофиброма:
• Определение: опухоль оболочки нерва, растущая из пузырного/околопузырного нервного сплетения:
о Может быть изолированной или, что наиболее часто, ассоциирована с нейрофиброматозом 1 типа (НФ-1):
- Локализованный, диффузный или плексиформный подтипы; плексиформный тип встречается наиболее часто
о Интрамуральный процесс, приводящий к заметному утолщению стенки мочевого пузыря; вышележащий уротелий обычно не повреждается
• Признаки на визуализации:
о Диффузное или узловое утолщение стенки мочевого пузыря
о Плексиформные нейрофибромы могут также распространятся в прилегающие предстательную железу, семенные пузырьки, матку, влагалище и боковые стенки таза
о КТ: гиподенсное узловое утолщение стенки мочевого пузыря (вследствие миксоидного матрикса) и неоднородное контрастирование
о МРТ от низкой до умеренной интенсивности сигнала на Т1 и ↑ интенсивности сигнала (признак мишени) на Т2; + контрастирование:
- Признак мишени: ↓ интенсивности центральной части (фиброз), окруженной ↑ интенсивности миксоидной стромой
• Лечение: консервативное лечение до тех пор, пока симптомы не поддаются лечению или есть подозрение на злокачественную дегенерацию (к примеру, резкое увеличение опухоли в размере):
о Радикальная цистэктомия является наиболее частой хирургической техникой
4. Гемангиома/Сосудистая мальформация:
• Может возникать изолированно или в ассоциации с синдромом: Стерджа-Вебера или с синдромом Клиппеля-Треноне-Вебера
о Большинство образований являются сосудистыми мальформациями (отсутствие пролиферации эндотелия)
• Встречается как и у взрослых, так и у детей; средний возраст взрослых: 58 лет (диапазон: от 19 до 76 лет); наиболее часто встречается у мужчин
• Растет в подслизистом слое и выпячивается в просвет мочевого пузыря; вышележащий уротелий не повреждается
• На цистоскопии определяется в виде камерного синевато-красного образования
• Признаки на визуализации:
о Солитарное, небольшое (о Обладает богатым кровоснабжением и накапливает контраст (имитируя гемангиому и сосудистую мальформацию в других деталях)
• Лечение: биопсия (для исключения других образований) и фул-гурация; резекция мочевого пузыря может быть выполнена при крупных образованиях
5. Саркома:
• Лейомиосаркома является наиболее частой первичной злокачественной мезенхимальной опухолью у взрослых
о Встречается крайне редко; ↑ встречаемости у пациентов с предшествующей радио- или химиотерапией; чаще встречается у мужчин (М:Ж=3:1)
о Признаки высокодифференцированной лейомиосаркомы и лейомиомы частично совпадают на визуализации О Саркомы обычно крупнее (средний диаметр составляет 7 см) и более гетерогенные:
- Клиническая картина обычно представлена гематурией или обструктивными/ирритативными симптомами
о Лечение: радикальная цистэктомия ± адъювантная химиотерапия
• Рабдомиосаркома является наиболее частой злокачественной опухолью мочевого пузыря у детей:
о Крайне редко встречается у взрослых
о Средний возраст после появления клинической картины: три года; чаще заболевают мальчики (М:Ж = 3:1)
о Крупное гетерогенное образование мочевого пузыря, которое обычно прорастает в предстательную железу
о Обычно обладает полипоидным внутрипросветным ростом, который приводит к лозоподобному виду (гроздевидный тип саркомы)
о Лечение: хирургическая резекция и/или химиотерапия
• Другие саркомы (такие как ангиосаркома, остеосаркома, плеоморфная недифференцированная саркома и др.) встречаются исключительно редко:
о Признаки при визуализации обычно неспецифичны и для постановки диагноза требуется биопсия ткани
(Слева) КТ без контрастирования, аксиальный срез: у мужчины 74 лет с отсутствием мочевых симптомов определяется случайно найденное отростчатое образование вдоль левой боковой стенки мочевого пузыря. Была выполнена трансуретральная резекция опухоли. При патоморфологическом исследовании обнаружена параганглиома.
(Справа) На микрофотографии с окрашиванием гематоксилином и эозином определяется классические гнезда или клетки Зеллбаллена, архитектура, характерная для параганглиомы. (Слева) МРТ, постконтрастное Т1, корональный срез: у трехлетнего мальчика определяется крупное контрастируемое образование мочевого пузыря с полипоидным внутрипросветным ростом. Такая картина характера для рабдомиосаркомы мочевого пузыря (гроздевидный тип саркомы).
(Справа) MPT, Т2, аксиальный срез: у этого же пациента определяется гиперинтенсивный сигнал на Т2 от полипоидных внутрипросветных отростков. Эти признаки характерны для миксоидной стромы. (Слева) УЗИ мочевого пузыря в поперечной и продольной плоскостях: у женщины 66 лет определяется полипоидное образование на нижней поверхности мочевого пузыря.
(Справа) Цветовая допплерография: определяется сосудистый характер опухоли. Обратите внимание на отросток опухоли, который растет из задней стенки. Пациенту была проведена трансуретральная резекция опухоли. При патоморфологическом исследовании выявлена параганглиома мочевого пузыря.
в) Дифференциальная диагностика мезенхимальных новообразований мочевого пузыря:
1. Уротелиальный рак мочевого пузыря:
• Признаки папиллярного уротелиального рака и мезенхимальных опухолей могут частично совпадать на визуализации
• Мезенхимальные опухоли являются внутристеночными, вышележащий уротелий остается интактным:
о Гладкая поверхность и тупые углы к просвету мочевого пузыря являются критериями диагноза
• Некоторые мезенхимальные опухоли обладают почти отличительными признаки на МРТ:
о К примеру, ↓ интенсивности сигнала на Т2 у лейомиомы, ↑ интенсивности сигнала на Т1 у параганглиомы и признаки мишени у нейрофибромы
2. Метастазы мочевого пузыря:
• Метастатические образования почечноклеточного рака и меланомы могут быть представлены в виде гиперваскулярных внутристеночных образований
• Анамнез заболевания и обнаружение дополнительных метастазов помогают в постановке диагнозе
г) Список использованной литературы:
1. Beilan JA et al: Pheochromocytoma of the urinary bladder: a systematic review of the contemporary literature. BMC Urol. 13:22, 2013
2. Mouli S et al: Imaging features of common and uncommon bladder neoplasms. Radiol Clin North Am. 50(2):301 -16, vi, 2012
3. Bullock R et al: Leiomyoma: an unusual bladder neoplasm. BMJ Case Rep. 2011, 2011
4. Wang H et al: Bladder paraganglioma in adults: MR appearance in four patients. EurJ Radiol. 80(3): e217-20, 201 1
5. Tavora F et al: A series of vascular tumors and tumorlike lesions of the bladder. Am J Surg Pathol. 32(8): 1213-9, 2008
6. Wong-You-Cheong J et al: Neoplasms of the urinary bladder: Radiologicpathologic correlation. RadioGraphics 26: 553-580, 2006
7. Purandare NC et al: Pheochromocytoma of the urinary bladder. J Ultrasound Med. 24(6):881 -3, 2005
а) Терминология:
1. Синонимы:
• Воспалительная миофибробластическая опухоль
• Псевдосаркоматозная фибромиксоидная опухоль
• Плазмоклеточная гранулема
2. Определение:
• Полипоидное образование мочевого пузыря, вызванное неопухолевой пролиферацией миофибробластов и воспалительных клеток
• В зависимости от преобладающего типа воспалительных клеток в образовании, оно имеет различные наименования
1. Общая характеристика:
• Лучший диагностический критерий:
о Контрастируемое полипоидное образование, прорастающее в просвет мочевого пузыря
• Локализация:
о Наиболее часто возникает в куполе мочевого пузыря и на его задней стенке; имеется тенденция к сохранению треугольника мочевого пузыря
о Может прорастать стенку мочевого пузыря
• Размер:
о Средний размер: 4,5см
• Морфология:
о Экзофитное или полипоидное; может изъязвляться
о Могут возникать солидные и кистозные варианты
2. КТ при воспалительной псевдоопухоли мочевого пузыря:
• Полипоидное образование, прорастающее в просвет мочевого пузыря
• Гетерогенная плотность и контрастирование: может наблюдаться кольцевидное контрастирование
• Может иметь кальцинированную поверхность
3. МРТ при воспалительной псевдоопухоли мочевого пузыря:
• Т1-ВИ:
о Гетерогенная интенсивность сигнала, от изо- до гипоинтенсивного
• Т2-ВИ:
о Центральный гиперинтенсивный компонент, соответствующий областям центрального некроза
о Периферический гипоинтенсивный компонент
• Постконтрастные Т1-ВИ в режиме подавления сигнала от жира:
о Гетерогенное контрастирование; может наблюдаться контрастирование периферии
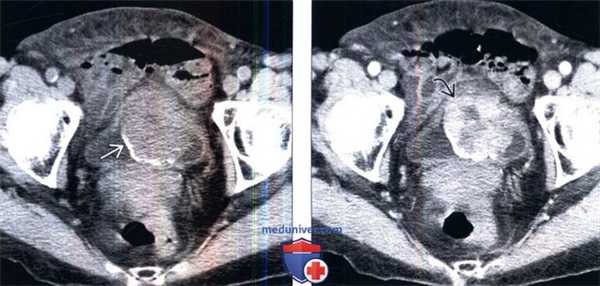
(Слева) КТ без контрастирования, аксиальный срез: у женщины 76 лет с макрогематурией и болью в малом тазу определяется крупное образование мочевого пузыря с частично кальцинированной поверхностью.
(Справа) КТ с контрастированием, аксиальный срез: у этого же пациента определяется прерывистое контрастирование объемною образования. Околопузырная жировая клетчатка, прилегающая к образованию, не имеет четких границ, что позволяет предположить пристеночное распространение этого процесса.
в) Дифференциальная диагностика воспалительной псевдоопухоли мочевого пузыря:
1. Уротелиальный рак мочевого пузыря:
• Невозможно отличить от псевдоопухоли, основываясь на данных визуализации
2. Рабдомиосаркома мочевого пузыря:
• Невозможно отличить от псевдоопухоли, основываясь на данных визуализации
• Обычно обнаруживают у детей
3. Миксоидная лейомиосаркома мочевого пузыря:
• Невозможно отличить от псевдоопухоли, основываясь на данных визуализации
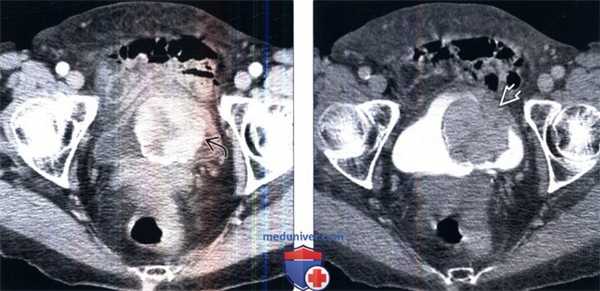
(Слева) КТ с контрастированием, более каудальный аксиальный срез: у этого же пациента определяется прерывистое контрастирование объемного образования с зоной центрального некроза.
(Справа) КТ с контрастированием в отсроченную фазу: у этого же пациента определяется полипоидное образование в виде дефекта наполнения в констрастируемой моче. Отмечается наличие широкого основания, которым образование прикрепляется к стенке мочевого пузыря. При хирургическом вмешательстве эту опухоль было очень трудно удалить. По данным исследования замороженного среза была предположена саркома, однако окончательным диагнозом стала воспалительная псевдоопухоль мочевою пузыря.
г) Патология:
1. Общая характеристика:
• Этиология:
о Неизвестна
о Может возникать вследствие воспаления при инфицировании, незначительной травме, оперативном вмешательстве или злокачественном новообразовании
о Иммунологический механизм может играть существенную роль:
- Медиаторы воспаления (например, ИЛ-1) — пролиферация фибробластов/миофибробластов
2. Макроскопические и хирургические особенности:
• Полипоидное образование на широкой ножке с отечной и изъязвленной поверхностью
• Может наблюдаться тромб внутри просвета, окружающий поверхность образования
3. Микроскопия:
• Клетки острого и хронического воспаления с фиброзной основой (виментин-позитивные веретенообразные клетки):
о Могут содержать преимущественно миксоидные, сосудистые, компактные веретеновидноклеточные, фиброзные гипоцеллюлярные или смешанные компоненты
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые признаки/симптомы:
о Безболезненная гематурия
о Дизурия, частое мочеиспускание
о Боль внизу живота
2. Демография:
• Возраст:
о Чаще болеют взрослые (средний возраст: 39 лет)
• Пол:
о Отсутствие половой предрасположенности
3. Течение и прогноз:
• Местно-агрессивная опухоль:
о Может прорастать через стенку мочевого пузыря
• После резекции местный рецидив опухоли редок (< 5% случаев)
4. Лечение воспалительной псевдоопухоли мочевого пузыря:
• Хирургическая резекция:
о Трансуретральная резекция опухоли мочевого пузыря (ТУР)
о Частичная цистэктомия
• Медикаментозная терапия длительными курсами антибиотиков и/или противовоспалительных препаратов (стероидных и нестероидных)
е) Диагностическая памятка. Следует учесть:
• Обратите внимание на то, что данное новообразование невозможно отличить от рака мочевого пузыря, основываясь на данных визуализации
• Для установки диагноза требуется биопсия ткани
ж) Список использованной литературы:
1. Priyadarshi V et al: Plasma cell granuloma of the urinary bladder: A pseudotumor-A clinical dilemma. Urol Ann. 6(4):387-90, 2014
2. Teoh JY et al: Inflammatory myofibroblastic tumors of the urinary bladder: a systematic review. Urology. 84(3):503—8, 2014
3. Wong-You-Cheong JJ et al: From the archives of the AFIP: Inflammatory and nonneoplastic bladder masses: radiologic-pathologic correlation. Radiographics. 26(6)4 847-68, 2006
4. Narla LD et al: Inflammatory pseudotumor. Radiographics. 23(3):719—29, 2003
Гранулематозное воспаление
Кроме описанных острых и хронических циститов, отдельное место отводится гранулематозному воспалению мочевого пузыря, включающему туберкулезный, ятрогенный, послеоперационный циститы и шистосомоз мочевого пузыря. Значительное внимание уделяется гранулематозному воспалению мочевого пузыря у пациентов с заболеваниями соединительной ткани, такими, как саркоидоз, болезнь Крона, ревматоидный полиартрит и др.
Туберкулезный цистит (non-bacille Calmette-Guerin ассоциированный) является вторичным процессом. Ретроспективный анализ эпидемиологии мочеполового туберкулеза во всем мире показал, что заболеваемость среди мужчин в 2 раза выше, чем среди женщин. Мочеполовой туберкулез – одна из самых главных проблем в Индии, в северной части Африке, что составляет 15–30 % экстрапульмонарного туберкулеза. В США только у 20–30 % пациентов с мочеполовым туберкулезом есть хронология легочной инфекции. В России туберкулез мочевого пузыря, по данным различных авторов, составляет 10–45.6 % от мочеполового туберкулеза. В Москве туберкулез мочевого пузыря составляет 13,1 % от мочеполового туберкулеза. В 21,1 % случаев туберкулез мочевого пузыря приводит к образованию микроциста. Клинически проявляется учащенным мочеиспусканием, гематурией. На ранней стадии заболевания цистоскопическая картина характеризуется гиперемией вокруг устьев мочеточника. При прогрессировании болезни появляются изъязвления слизистой оболочки, фиброз и контрактура мочевого пузыря. Возможно формирование фистулы. Микроскопически выявляется признаки острого и хронического воспаления, отек, формирование грануляционной ткани, иногда обнаруживаются классические туберкулезные гранулемы с некрозом в центральной части, окруженные эпителиоидными гистиоцитами, многоядерными гигантскими клетками, плазмоцитами и лимфоцитами. Исходом мочеполового туберкулеза может явиться снижение емкости мочевого пузыря, что требует реконструктивного оперативного вмешательства в объеме илеоцистопластики, гастроцистопластики или создания искусственного мочевого пузыря. Необходимо признать тот факт, что мочеполовой туберкулез остается серьезной проблемой из-за отсроченного диагноза.
Мочеполовой шистосомоз — тропический антропонозный гельминтоз, вызываемый трематодами из семейства Schistosomatidae, проявляющийся гранулематозным воспалением подслизистого и слизистого слоев мочевого пузыря. Наиболее характерный и постоянный симптом заболевания — терминальная гематурия, снижение емкости мочевого пузыря. Сначала вокруг яиц паразита развивается выраженная воспалительная реакция с образованием гранулем, что приводит к механической или функциональной обструкции мочевых путей. При цистоскопии можно увидеть рыхлые полипоидные образования, выступающие в просвет пузыря, язвы, точечные кровоизлияния, гранулемы, микроскопически – гиперплазию, метаплазию и нарушение роста уротелия. По мере развития болезни нарастают склеротические изменения стенки мочевого пузыря. Считается, что шистосомоз приводит к развитию плоскоклеточного рака мочевого пузыря.
Ятрогенный грануломатозный цистит также может быть вызван действием на слизистую мочевого пузыря вакцины BCG и хирургическими вмешательствами. При раке мочевого пузыря иммунотерапия получила широкое распространение после того, как в 1976 г. A. Morales et al. впервые опубликовали данные об эффективном внутрипузырном применении вакцины BCG, которая обладает высокой эффективностью при поверхностных опухолях мочевого пузыря с высоким риском развития рецидива и является методом выбора при проведении адъювантного лечения данной категории больных. Наиболее распространенным осложнением BCG -терапии является цистит, который развивается у 80–90 % больных. В 40 % наблюдений отмечают появление макрогематурии. При наличии макрогематурии перед очередной инстилляцией BCG процедура откладывается до остановки кровотечения. Интерес представляют работы J. Sairanen по изучению внутрипузырного введения вакцины BCG пациенткам, страдающим интерстициальным циститом и синдромом хронической тазовой боли.
Гранулемы, связанные с хирургическим вмешательством, проявляются поражением слизистой оболочки с кровоизлияниями и некрозом. Микроскопически гранулемы представлены центральной зоной некроза, окруженной гистиоцитами и лимфоцитами, ацидофильными гранулоцитами и плазматическими клетками. Гранулема лигатуры мочевого пузыря – редкое осложнение герниопластики, иногда отмечаемое спустя многие годы после операции.
Гранулематозное воспаление мочевого пузыря также в редких случаях может быть связано с гранулематозной болезнью у детей, саркоидозом, болезнью Крона, ревматоидным артритом,6 БЦЖ пацие. При болезни Крона в 2–8 % случаев формируются энтеровезикальные и ректовезикальные фистулы. Levine S. обращает внимание на важный факт, что, при патоморфологическом исследовании биоптатов пациентов с хронической гранулематозной болезнью без наличия гранулемы, присутствие множества пигментированных макрофагов должно навести на мысль о диагнозе.
Многие исследователи сообщают о гранулематозном цистите у пациентов с ревматоидным артритом. S. Al-Kadhi представил случай гранулематозного цистита у больного первичным актиномикозом мочевого пузыря.
Читайте также:
