Лучевая анатомия (рентген, КТ анатомия) пищевода
Добавил пользователь Alex Обновлено: 20.01.2026
Лучевое исследование занимает значительное место в диагностике заболеваний и повреждений органов пищеварительной системы.
Лучевые методы: рентгенография, рентгенография с контрастированием BaSO4; компьютерная томография, ядерная медицина)
Неионизирующие методы: ультразвуковое исследование, магнитно-резонансная томография
Радионуклидные методы: сцинтиграфия, ПЭТ
Желудочно-кишечный тракт представляет собой непрерывную полую трубку, строение и функция которой зависят от отдела. И в связи с этим для исследования глотки, пищевода, желудка, тонкой и толстой кишки применяются различные методики.
Известно, что пищевод, желудок, кишечник поглощают рентгеновское излучение так же, как и соседние органы, поэтому в большинстве случаев применяется искусственное контрастирование - введение в полость пищеварительного канала РКС или газа.
Каждое исследование органов желудочно-кишечного тракта обязательно начинается с
органов груди и живота, потому что многие заболевания и повреждения живота могут вызвать реакцию легких и плевры, а заболевания пищевода - сместить соседние органы и деформировать средостение
Обзорная рентгенограмма живота в норме стоя
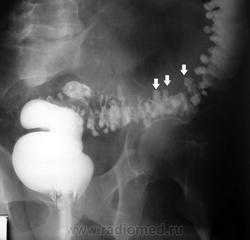
На обзорных рентгенограммах живота можно обнаружить признаки перфорации полого органа в виде появления свободного газа в вышележащих местах (под диафрагмой в вертикальном положении больного или под брюшной стенкой - в горизонтальном).
Обзорная рентгенограммаживота. Свободный газ под диафрагмой (перфорация полого органа)
Кроме того, при просвечивании или на обзорной рентгенограмме хорошо видны рентгеноконтрастные инородные тела , скопления жидкости в отлогих местах живота, газ и жидкость в кишечнике, участки обызвествления.
Обзорная рентгенограмма живота. Инородное тело (булавка) в кишечнике.
Общие принципы традиционного рентгенологического исследования:
- сочетание рентгеноскопии с обзорной и прицельной рентгенографией;
- полипозиционность и полипроекционность исследования;
- исследование всех отделов желудочно- кишечного тракта при тугом и частичном заполнении РКС;
- исследование в условиях двойного контрастирования в виде сочетания бариевой взвеси и газа.
При контрастировании исследуют положение, форму, размеры, смещаемость, рельеф слизистой оболочки и функцию органа.
Из полости рта контрастная масса попадает в глотку, которая представляет собой воронкообразную трубку, расположенную между полостью рта и шейным отделом пищевода до уровня C V-
При рентгенологическом исследовании в прямой проекции боковые стенки глотки ровные, четкие.
После опорожнения глотки можно увидеть валлекулы и грушевидные синусы. Эти образования отчетливо определяются при гипотонии глотки.
Исследование глотки с бариевой массой. Норма, фаза пневморельефа
Рентген анатомия пищевода
Гортанное Аортальное Бронхиальное Диафрагмальное Кардиальное
На протяжении C VI , C VII , Th I проецируется шейный отдел пищевода. Грудной отдел пищевода расположен на уровне Th II -Th X , абдоминальный отдел пищевода ниже пищеводного отверстия диафрагмы на уровне Th XI . Имеет 5 физиологических сужений.
Лучевая анатомия (рентген, КТ анатомия) пищевода
Лучевая анатомия пищевода в норме
Пищевод — это мышечная трубка длиной 25—30 см. Он начинается в области шеи на уровне VII шейного позвонка и заканчивается на уровне XI грудного позвонка. В пищеводе различают: шейную часть, равную высоте тела VII шейного позвонка; грудную часть, простирающуюся через всю грудную полость, и брюшную, самую короткую, имеющую длину 1 — 1,5 см.
Просвет пищевода имеет три анатомических сужения: фарингеальное, бронхиальное и диафрагмальное. Фарингеальное сужение находится на уровне перстневидного хряща гортани. Бронхиальное сужение образуется при перекресте с левым главным бронхом и проецируется между IV и V грудными позвонками. Диафрагмальное сужение соответствует области пищеводного отверстия диафрагмы, которое располагается на уровне X—XI грудных позвонков.
При рентгенологическом исследовании пищевода выделяют два физиологических (функциональных) сужения: аортальное и кардиальное. Аортальное сужение обусловлено прилеганием богато иннервированной дуги аорты. Оно находится на уровне III грудного позвонка. Кардиальное сужение соответствует области перехода пищевода в желудок и проецируется на уровне XI грудного позвонка.
Стенка пищевода состоит из следующих слоев: слизистая оболочка, подслизистая основа, мышечная оболочка и адвентиция. Слизистая оболочка имеет хорошо выраженные продольные складки. Эпителий слизистой оболочки плоский многослойный неороговевающий. Подслизистая основа представлена рыхлой соединительной тканью, в которой располагаются кровеносные и лимфатические сосуды и нервы.
Мышечная оболочка в верхней трети пищевода представлена поперечно-полосатыми мышцами; в нижних 2/3 — гладкими мышцами. Снаружи пищевод покрыт соединительной тканью, которая образует его наружную оболочку — адвентицию.
Терминология:
- Верхний сфинктер пищевода (ВСП) в основном сформирован перстневидно-глоточной мышцей.
- Нижний сфинктер пищевода (НСП). Эпифренальная ампула пищевода, преддверие пищевода. (НСП) на рентгенограммах имеет вид локального расширения просвета пищевода между «А» и «В» кольцами, длиной 2-4 см.
- Кольцо «А» иногда визуализируется на изображениях как локальное расширение просвета пищевода на краниальном конце НСП (область тубуло-вестибулярного перехода).
- Кольцо «В» — поперечная мышечная складка, соответствующая переходу пищевода в желудок, как правило, соответствует границе перехода плоского эпителия в цилиндрический.
Лучевая анатомия пищевода представлена на рисунках.
Картина нормального пищевода при эндоскопическом ультразвуковом исследовании.
Стенка пищевода не утолщена, контуры ровные, параэзофагеальная клетчатка не изменена, увеличенные регионарные лимфатические узлы не визуализируются. Картина нормального пищевода при компьютерной томографии.
На всем протяжении стенка пищевода не утолщена, регионарные лимфатические узлы не визуализируются:
а — верхняя треть пищевода; б — средняя треть пищевода;
в — нижняя треть пищевода; г — сагиттальная реконструкция Картина нормального пищевода при рентгенологическом исследовании при тугом наполнении и двойном контрастировании:
а — в норме пищевод при тугом наполнении имеет диаметр около 2 см, четкие и ровные контуры;
б — после прохождения контрастной массы выявляются продольные непрерывные складки слизистой оболочки (до 4)
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
а) Определения:
• Кольцо А: спорадически встречаемое при визуализации сужение просвета верхнего конца нижнего пищеводного сфинктера
• Кольцо Б: поперечная складка слизистой оболочки пищевода, обозначающая переход пищевода в желудок, часто соответствует переходу между плоским и цилиндрическим эпителием слизистой оболочки
Пищевод входит в грудную полость приблизительно на уровне Th 1 позади и слегка левее трахеи. Обычно на левой переднебоковой поверхности образуется вдавление дугой аорты и левым главным бронхом. Пищевод тесно прилежит к аорте на своем протяжении и может смещаться такими аномалиями аорты, как аневризма или эктазия. Пищевод входит в брюшную полость приблизительно на уровне Th 10 между волокнами правой ножки диафрагмы. Пищеводное отверстие расположено каудальнее отверстия нижней полой вены и краниальнее аортального отверстия. Пищевод имеет приблизительно 25 см в длину и начинается от уровня перстнеглоточной мышцы (на уровне С5-С6) до пищеводно-желудочного перехода (приблизительно на уровне Th10-Th11). Обратите внимание на взаиморасположение пищевода и прилегающих структур, включая сердце, способное сдавливать или смещать пищевод. Мышечная стенка пищевода состоит из внутреннего циркулярного слоя и наружного продольного слоя. В области нижнего пищеводного сфинктера (НПС) мышечные слои уплотнены. Эта особенность в сочетании со сдавливанием диафрагмой и изгибом пищевода при прохождении в брюшную полость и переходе в желудок предотвращает рефлюкс содержимого желудка. Z-линия обозначает переход слизистой оболочки пищевода в слизистую оболочку желудка. Лимфатический отток от верхнего отдела пищевода обычно происходит в околотрахеальные лимфатические узлы и задние лимфатические узлы средостения, в то время лимфоотток от дистального отдела пищевода происходит в диафрагмальные, чревные и левые желудочные лимфатические узлы (хотя имеется значительное перекрывание). Трахеобронхиальные лимфатические узлы расположены вблизи киля трахеи и могут участвовать в образовании тракционных дивертикулов пищевода при их фиброзировании, обычно после перенесенного туберкулеза или гистоплазмоза.
б) Обзор анатомии пищевода:
• Ограничен сверху верхним пищеводным сфинктером и снизу нижним пищеводным сфинктером:
о Верхний пищеводный сфинктер (произвольный) отделяет глотку от пищевода и предупреждает рефлюкс пищи в дыхательные пути:
- Состоит из трех скелетных мышц: нижнего констриктора глотки, перстнеглоточной мышцы и проксимальной мышцы пищевода
о Нижний пищеводный сфинктер (непроизвольный) предупреждает рефлюкс содержимого желудка в пищевод:
- Состоит из скелетных мышц ножки диафрагмы и гладких мышц дистального отдела пищевода
- По существу является синонимом «преддверия пищевода» или «наддиафрагмального расширения пищевода»
- Определяется клинически при обнаружении высокого тона или давления покоя при манометрии пищевода
- В некоторых случаях определяется рентгенографически в виде расширения просвета пищевода длиной 2-4 см между кольцами А и Б
Эзофагография, контрастирование воздухом (просвет пищевода расширен за счет газа, образованного при проглатывании газовых гранул и воды), представлены первые два снимка. Пищевод не изменен и имеет гладкую слизистую поверхность без особенностей. Левая передняя стенка пищевода сдавлена двумя прилегающими структурами—дугой аорты и левым главным бронхом. Просвет пищевода выглядит суженным между дугой аорты и левым главным бронхом, но эта картина является нормой. Бронх определяется в виде заполненной воздухом трубчатой структуры рядом с пищеводом. Эзофагография, бариевый контраст, равномерное расширение просвета пищевода в дистальном отделе на протяжении нескольких сантиметров, часто обозначаемое как «наддиафрагмальное расширение пищевода» или «преддверие пищевода». Эта анатомическая структура соответствует НПС, определяемому при манометрии в точке повышения тонуса или давления покоя в пищеводе. НПС играет роль противорефлюксного клапана пищеводно-желудочного перехода. Пищевод этого же пациента, снимок получен при напряжении живота (пробе Вальсальвы). Наблюдается мелкая грыжа пищеводного отверстия. Кольца пищевода А и Б определяются четко и обозначают верхнюю и нижнюю границы нижнего пищеводного сфинктера соответственно. Кольцо Б обозначает пищеводно-желудочный переход, расположенные у этого пациента выше диафрагмы, что указывает на грыжу пищеводного отверстия. КТ, первые три среза через верхний отдел брюшной полости. КТ, корональный срез: определяется вход пищевода и аорты в брюшную полость. Пищевод входит приблизительно на уровне позвонка Th10 между волокнами правой ножки диафрагмы. Аорта входит приблизительно на уровне ТЫ2 позади срединной дуговой связки диафрагмы. КТ с контрастированием, сагиттальный срез на уровне срединной линии: определяется вход аорты и пищевода в брюшную полость. На этом срезе видны лишь часть чревного ствола и верхней брыжеечной артерии, но начало чревного ствола обычно расположено чуть каудальнее срединной дуговой связки, обозначающей точку входа аорты в брюшную полость. КТ с контрастированием, аксиальный срез; пищеводно-желудочный переход, часто расположенный на одном уровне со щелью венозной связки и обычно выглядящий более утолщенным по отношению к дистальному отделу пищевода или проксимальному отделу желудка. КТ с контрастированием, первые два аксиальных среза через верхний отдел брюшной полости. Пищевод входит в брюшную полость между волокнами правой ножки диафрагмы, пищеводно-желудочный переход обычно расположен приблизительно на уровне щели венозной связки. Перекрест (пересечение волокон) правой ножки диафрагмы лучше визуализируется на этом срезе, полученном при КТ, и позволяет пищеводу войти в брюшную полость.
• Микроскопическая анатомия:
о Обладает внутренним циркулярным и наружным продольным мышечными слоями:
- Верхняя треть пищевода состоит из произвольной поперечно-полосатой мускулатуры, нижняя треть полностью состоит из гладкомышечных волокон, средняя треть состоит из волокон обоих типов
о Выстлан многослойным плоским эпителием
о Слизистая оболочка отсутствует
• ПЖП:
о Обозначается Z-линией на поверхности слизистой оболочки (на 1 см ниже проксимальной границы нижнего пищеводного сфинктера): линия, отделяющая гладкую, жемчужно-розовую слизистую оболочку пищевода от красноватой, шершавой цилиндрической слизистой оболочки желудка
о ПЖП прикреплен к печени в области щели венозной связки пищеводно-печеночной связкой
о ПЖП часто выглядит уплотненным на аксиальных срезах (может имитировать опухоль)
• Прикрепляется к диафрагме диафрагмально-пищеводной связкой (коллагеновым пучком), которая с возрастом ослабляется и удлиняется, что может привести к грыже пищеводного отверстия
• Сосуды, нервы и лимфоотток:
о Артериальное кровоснабжение:
- Бронхиальной и пищеводной ветвями аорты в грудной полости
- Левой желудочной (через чревный ствол) и нижней диафрагмальной артериями в брюшной полости
- Шейный отдел пищевода кровоснабжается нижней щитовидной артерией
о Венозный отток осуществляется через систему непарной вены (системный) (как и межреберные и бронхиальные вены) в грудной полости, левую желудочную вену в брюшной полости и нижнюю щитовидную вену в шейном отделе
о Лимфоотток:
- Обширная сеть лимфатических сосудов в подслизистом слое на протяжении всего пищевода
- Нижняя 1/3 → левые желудочные и чревные лимфатические узлы
- Верхние 2/3 → задние лимфатические узлы средостения
о Иннервация: правый/левыи блуждающие нервы и симпатический ствол
Вопросы лучевой анатомии пищевода
а) Рекомендации по визуализации:
• Лучшая методика оценки поражения слизистого слоя (воспаление, поверхностная опухоль): эзофагография с двойным бариевым контрастом и эндоскопия
• Лучший метод диагностики ГЭРБ: эзофагография и рН-метрия с пищеводным зондом или капсулой
• Лучший метод диагностики сужения пищевода: эзофагография с одиночным контрастом
• Лучший метод диагностики объемного образования: эзофагография и эндоскопия
• Лучший метод определения глубины опухолевой инвазии: эндоскопическое УЗИ
• Лучший метод оценки стадии рака пищевода: ПЭТ/КТ
КТ с контрастированием, исследование пожилого мужчины, первые три аксиальных среза. На этом срезе через нижний отдел грудной полости визуализируется часть желудка, контрастируемая веществом, принятым внутрь. Обратите внимание на широкое окно между ножками диафрагмы, позволяющее желудку (кардиальному отделу) сместиться, на уровне щели венозной связки, в норме обозначающей пищеводно-желудочный переход. Это скользящая грыжа пищеводного отверстия. На более каудальном срезе при КТ определяется стойкое расширение отверстия между ножками диафрагмы, на этом уровне в норме соединяющимися в области срединной линии. Эзофагография, бариевый контраст: паутиноподобное сужение пищеводно-желудочного пищевода, характерное для пищеводного кольца Б, обозначающего переход между плоским и цилиндрическим эпителием. Кольцо Б также визуализируется, что обусловлено грыжей пищеводного отверстия (и использованием высококачественной рентгенографической техники), в виде расширенного дистального отдела пищевода и проксимального отдела желудка. На второй эзофагограмме этого же пациента определяются складки желудка, идущие выше диафрагмы к кольцу Б — еще один признак грыжи пищеводного отверстия. Эзофагография, бариевый контраст: сужение просвета пищеводно-желудочного перехода в области кольца типа Б. Нижнее пищеводное кольцо уплотнено, просвет пищевода сужен, что вызвано воспалением и рубцовыми изменениями, почти всегда обусловленными гастроэзофагиальным рефлюксом. Обратите внимание на сочетание с мелкой грыжей пищеводного отверстия. Сужение просвета в области кольца Б иногда называют кольцом Шацкого в честь рентгенолога, обратившего внимание на частые жалобы пациентов с этим признаком на рефлюкс и «затруднение» прохождения пищи в пищеводе, иногда требующего эндоскопического лечения. Эзофагография, бариевый контраст. На снимке в боковой проекции определяется круглое вдавление задней стенки глоточно-пищеводного перехода на уровне пространства диска между 5-м и 6-м шейными позвонками. Глотка расширена, что говорит о нарушении прохождения бария. Эти признаки характерны для спазма и ахалазии (нарушение расслабления) перстнеглоточной мышцы, являющейся частью верхнего пищеводного сфинктера. Перстнеглоточная мышца в норме расслабляется перед проглатыванием комка пищи. На снимке в боковой проекции определяется стойкое заполнение глотки и сокращение перстнеглоточной мышцы после прохождения сгустка бария. На снимке нижнего отдела грудной полости у этого же пациента определяется грыжа пищеводного отверстия. Ахалазия перстнеглоточной мышцы часто является опосредованным итогом нарушения сократимости пищевода и кислотного рефлюкса. Эзофагография, бариево-воздушный контраст. На двух снимках определяется необычная «паркетная», а не нормальная гладкая поверхность пищевода. Этот признак является приходящим, представляет собой результат сокращения мышечного слоя и обычно обусловлен эпизодами рефлюкса, «раздражающими» пищевод. Паркетоподобный характер покрытия барием встречается нечасто у людей, но, по-видимому, часто встречается в пищеводе кошек, и поэтому описывается как «кошачий» пищевод. Прицельная рентгенография верхних отделов ЖКТ с бариевым контрастом: определяется грыжевое смещение дна и кардиального отдела желудка. Этот признак соответствует околопищеводной грыже и считается более серьезным основанием для хирургического вмешательства, чем простая скользящая грыжа пищеводного отверстия, при которой вовлекается только кардиальный отдел желудка. При большинстве околопищеводных грыж (ОПГ) пищеводно-желудочный переход расположен выше диафрагмы; они классифицируются как ОПГ III типа. Грыжи, при которых пищеводно-желудочный переход расположен ниже диафрагмы, классифицируются как ОПГ II типа. Термин «околопищеводная» отражает расположение желудка в грудной полости рядом с пищеводом. Бесконтрастная КТ, корональный срез: крупная околопищеводная грыжа, желудок целиком расположен в грудной полости. На аксиальных срезах пищевод определяется вблизи желудка. Бесконтрастная КТ, корональный срез: у этого же пациента определяется выраженное зияние диафрагмального отверстия со значительным расширением межножкового отверстия, позволяющим всему желудку сместиться через окно в диафрагме. Прицельная рентгенография верхних отделов ЖКТ: у этого же пациента хорошо визуализируется желудок, полностью расположенный в грудной полости. Однако, несмотря на это, не наблюдается признаков обструкции и контрастное вещество нормально проходит из желудка в тонкую кишку. КТ с контрастированием, аксиальный срез: у пациента с диагностированным хроническим гепатитом определяется распространенное варикозное расширение околопищеводных вен, которое является «восходящим» и связано с повышением давления в полой вене и током крови от печени в ее обход. КТ с контрастированием, аксиальный срез: у этого же пациента определяется распространенное варикозное расширение околожелудочных и околоселезеночных вен верхнего отдела брюшной полости, сочетающееся с портальной гипертензией. Обратите внимание на цирротические изменения печени, включая гипертрофию хвостатой доли, мелкобугристую поверхность и расширение перипортального пространства. КТ с контрастированием, объемная реконструкция, корональный срез: несколько типичных локализаций коллатеральных сосудов у пациентов с портальной гипертензией, включая варикозное расширение пищеводных, околожелудочных и околоселезеночных вен. Левая почечная вена значительно расширена и сообщается с околоселезеночными и селезеночными варикозно расширенными венами, что сочетается с селезеночно-почечным шунтом. Обратите внимание на значительное увеличение селезенки, что также обусловлено портальной гипертензией.
б) Клинические особенности патологии пищевода:
• Грыжа пищеводного отверстия и ГЭРБ встречаются очень часто и обычно протекают вместе:
о Грыжа пищеводного отверстия приводит к снижению сдавливания и сгибания пищевода ножкой диафрагмы (часть нижнего пищеводного сфинктера)
о Рефлюкс часто приводит к спазму продольных мышц пищевода, что приводит к укорочению пищевода и его более выраженному смещению
• Часто наблюдается варикозное расширение вен пищевода:
о Вены подслизистого слоя опорожняются в системные вены и систему воротной вены и являются потенциальными коллатеральными путями
о Обычно образуется «восходящее» варикозное расширение вен, обусловленное повышенным давлением в воротной вене (цирротическим), приводящим к оттоку крови от печени через варикозно расширенные коллатеральные вены вокруг пищевода
о К «нисходящему» варикозному расширению вен приводит обструкция верхней полой вены → варикозное расширение вен пищевода → нижняя полая вена и воротная вена
Основы. ОБП. Лучевая диагностика болезней органов брюшной полости. Изображения из коллекции Стенфордского университета. +
Современная лучевая диагностика болезней органов брюшной полости совершенно не похожа на рентгенологию пищеварительного канала 40-70-х годов ХХ века. На протяжении десятилетий для исследований этой анатомической зоны использовались лишь обзорные снимки, контрастирование барием желудка и кишки и холецистография. Возможности оценки печени, поджелудочной железы и желчных протоков, внеорганных опухолей были ограниченными и основывались, в основном, на косвенных признаках. По мере развития эндоскопии частота использования рентгеновских методов для исследований пищевода, желудка и толстой кишки стала уменьшаться. С другой стороны, рентгеноскопия и рентгенография органов пищеварительного канала остаются важнейшими методами комплексного исследования этих органов. Такие методы, как пероральная или внутривенная холецистография, а также диагностический ретроперитонеум, практически вышли из употребления.
Неизбежный технический прогресс техники, изменения в организации медицины и быстрое накопление научных данных неузнаваемо изменили абдоминальную радиологию. В первую очередь, это касается исследования паренхиматозных органов брюшной полости, где ведущую роль на сегодняшний день занимают ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и реже - магнитно-резонансная томография (МРТ).
УЗИ стал основным, стандартным методом исследования всех паренхиматозных органов брюшной полости. Фазированные датчики и ложные микропроцессорные системы предоставили возможность существенно улучшить качество изображений и уменьшить выраженность артефактов. Цветовое доплеровское исследование является стандартным методом изучения сосудов органов брюшной полости и исследования васкуляризации выявленных патологических образований и структур. Появились методики трехмерного УЗИ. Применение эндоскопических датчиков для внутриполостных исследований существенно расширяет возможности этого метода в сложных случаях. Исследуются контрастные средства для УЗИ, предназначенные для изучения перфузии и выявления очаговых поражений печени.
Другой базовый метод исследований органов брюшной полости - КТ - также претерпел огромные изменения. До 1989 г. она была «шаговой» - стол перемещался ступенями, соответственно толщине среза, что ограничивало ее временное и пространственное разрешение и, соответственно, диагностическую информативность.
После появления спиральной КТ (СКТ) в 1989 г. метод стал объемным. При СКТ постоянно включенная рентгеновская трубка вращается вокруг непрерывно движущегося стола. Соответственно этому существенно возросло пространственное и временное разрешение метода, уменьшился риск пропустить мелкие патологические очаги. Метод стал стандартизованным. Следующим шагом (1999 г.) стало появление мультиспиральной КТ (МСКТ). Системы МСКТ первого поколения могли выполнять одновременно 4 среза толщиной от 0,5 мм за один оборот трубки (длительность его удалось сократить до 0,5 с). В настоящее время основной парк МСКТ составляют приборы с 16-64 рядами детекторов, у которых время оборота трубки составляет всего 320-350 мс, а толщина среза - 0,5 с. В 2008 г. появились приборы с 256 и 320 рядами детекторов. В настоящее время все новые системы КТ являются мультиспиральными. Благодаря техническому прогрессу, КТ стала применяться в областях, ранее недоступных для нее. Появилась КТ-ангиография, метод стал использоваться для визуализации полых органов. Были созданы методики КТ-колонографии и гастрографии. Было доказано, что диагностическая эффективность КТ-колоноскопии сопоставимо с таковой традиционной фиброволоконной колоноскопии. Учитывая быстроту выполнения и необременительность КТ-колонографии пациентов, обсуждается целесообразность применения этого метода для скрининга рака толстой кишки.
Однако наиболее распространенным является применение КТ для диагностики и дифференциальной диагностики очаговых поражений печени и поджелудочной железы. Стандартным является выполнение КТ с болюсным введением 100-140 мл контрастного средства. Многофазное исследование в различные фазы контрастирования (из которых важнейшими являются артериальная и портально-венозная) позволяет выявлять и характеризовать очаговые поражения печени и поджелудочной железы, планировать лечение и оценивать его результаты. С помощью МСКТ можно с высокой точностью визуализировать артерии и вены органов брюшной полости, а также желчные протоки.
Благодаря быстроте и надежности МСКТ все чаще используется при обследовании пациентов с диагнозом «острый живот» (выявление перфорации полых органов, кровотечений, кишечной непроходимости, мезентериальной ишемии, острого аппанедицита, панкреатита, холецистита и другой патологии).
МРТ реже используется в исследованиях органов брюшной полости, чем УЗИ и МСКТ, - в первую очередь, по экономическим соображениям. Тем не менее, при правильно выбранных показаниях она дает важную диагностическую информацию. Одной из важнейших областей применения МРТ являются исследования печени. Благодаря мультипараметрическому характеру МР-изображений, возможности получения серий срезов с варьирующими параметрами, подчеркивающих контрастность по параметрам магнитной релаксации (Т1, Т2), подавлению сигнала от жира, хорошей визуализации артерий и вен без контрастирования, МРТ стала важнейшим методом выявления очаговых поражений печени. Методика МР-холангиографии позволяет видеть вне- и внутрипеченочные желчные протоки неинвазивно, не прибегая к искусственному контрастированию. Эта методика основывается на усилении сигнала от неподвижной жидкости (желчь) и подавлению сигнала от плотных тканей и крови. При раздутии очищенных от внутрикишечного содержимого петель толстой кишки воздухом или специальными жидкостями возможно выполнение методики МР-энтерографии или колонографии. Использование контрастных препаратов на основе гадолиния («Магневист», «Гадовист», «Омнискан», «Оптимарк» и пр.) еще более расширяет возможности метода. Относительно недавно появился новый класс контрастных средств для МРТ - гепатотропные (орган-специфические) агенты, такие как «Примовист», «Тесласкан» и ряд других. Эти препараты обладают двойным механизмом действия, позволяя характеризовать как васкуляризацию, так и клеточный состав изучаемых внутрипеченочных структур.
УЗИ, МСКТ и МРТ используются, как уже говорилось, и для изучения структур пищеварительного канала. В качестве примера следует упомянуть эндоскопическое УЗИ (исследования прямой кишки, пищевода, головки поджелудочной железы), КТ- и МРТ-колонографию, гастро- и энтерографию.
Область использования радионуклидных методов в абдоминальной радиологии существенно сократилась. Они утратили свое значение в качестве методик изучения анатомии внутренних органов. Основная роль радионуклидных методов (в первую очередь - позитрон-эмиссионной томографии /ПЭТ/) в абдоминальной радиологии - стадирование опухолей, выявление метастатических поражений (прежде всего - печени). Реже радионуклидные методы применяют для выявления скрытых (оккультных) кровотечений из ЖКТ и изучения функции печени.
Ангиографические методы, в связи с развитием УЗИ, МСКТ и МРТ, в значительной степени утратили свое диагностическое значение. Сейчас они преимущественно используются для планирования и проведения интервенционных вмешательств на полых и паренхиматозных органах (стентирование, остановка кровотечений, хемоэмболизация и пр.).
Основные области использования лучевых методов диагностики болезней органов брюшной полости представлены в таблице 1.
Таблица 1. Методы исследования органов брюшной полости
Исследуемый органМетодЦель исследованияОрганы
брюшной
полостиОбзорный снимок брюшной полостиОбследование пациентов с «острым животом», диагностика кишечной непроходимости, перфорации полых органов, выявление рентгенопозитивных конкрементовПищеводРентгенография/рентгеноскопия пищеводаВыявление грыж пищеводного отверстия диафрагмы, дивертикулов, стриктур, обтураций, варикозного расширения вен, опухолей, инородных телЖелудок и 12-перстная кишкаРентгенография/рентгеноскопия по обычной методике
Рентгенография/рентгеноскопия двойным контрастированиемДиагностика язв, опухолей, стриктур, обтураций, синдрома нарушенного всасывания, контроль результатов операции12-перстная кишкаРелаксационная дуоденографияДиагностика опухолей головки поджелудочной железы, Фатерова соска, болезней 12-перстной кишкиТонкая кишкаПассаж бария
(пероральное контрастирование)
Энтероклизма (чреззондовое введение контрастного вещества)Диагностика проходимости кишки, выявление причин стриктур, обструкции, опухолей, воспалительных заболеванийТолстая кишкаИрриогоскопия
(ретроградное контрастирование)
Двойное контрастирование
КТ-колоноскопия
МР-колоноскопия
Эндоскопическое УЗИДиагностика опухолей, воспалительных заболеваний, дивертикулов, выявление причин кишечной непроходимостиЖелчный
пузырь
и протокиРетроградная панкреатохолангиография
Прямая (пункционная) холангиография
УЗИ, КТ, МРТ
МР-холангиографияОценка состояния внепеченочных и внутрипеченочных желчных протоков (конкременты, стриктуры, опухоли), диагностика опухолей головки поджелудочной железы, Фатерова соска, воспалительных и опухолевых заболеванийПеченьУЗИ
КТ
МРТ
ПЭТДиагностика и дифференциальная диагностика очаговых поражений печени, диффузных болезней, травмПоджелудочная железаУЗИ
Эндоскопическое УЗИ
КТ
МРТВоспалительные заболевания, конкременты, опухоли, травмы, аномалии развития
Пищевод
Для исследования пищевода традиционно используется рентгенологическое исследование с барием
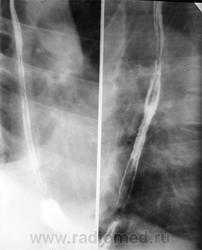
Процесс прохождения глотков бариевой взвеси (или специального бариевого препарата) регистрируют с помощью флюороскопии в реальном масштабе времени. Частое показание к рентгенологическому исследованию пищевода - диагностика желудочно-пищеводного рефлюкса. Он проявляется обратным забросом бариевой взвеси из желудка в пищевод при исследовании в горизонтальном положении или в положении Тренделенбурга. В случае обструкции пищевода инородным телом рентгенологическое исследование позволяет немедленно установить его уровень и выраженность. С помощью этого метода хорошо видны участки расширения и сужения пищевода при доброкачественных стриктурах (рубцовых, ахалазии). Для ахалазии характерно расширение проксимальной части пищевода и сужение его дистального отдела в форме «клюва». При опухолях пищевода (доброкачественных и злокачественных) виден дефект наполнения пищевода. Характерным признаком злокачественных образований (рака) является изъязвление слизистой и изменение ее рентгенологического рисунка, ригидность стенок пищевода, неровные контуры опухоли
Различные виды патологии пищевода (грыжи пищеводного отверстия диафрагмы, опухоли, расширения) хорошо выявляются с помощью КТ или МРТ. КТ позволяет хорошо выявлять распространение опухолей за пределы пищевода. Для детальной оценки стенок пищевода иногда используют эндоскопическое УЗИ.
У пациентов с циррозом печени рентгенографию пищевода назначают для обнаружения варикозно-расширенных вен. С целью уточнения нарушения моторики пищевода иногда назначается манометрия нижнего пищеводного сфинктера с измерением силы и длительности перистальтических сокращений.
Желудок и 12-перстная кишка
Как уже говорилось, из-за более высокой информативности эндоскопические методы несколько потеснили рентгенологические при диагностике болезней желудка и 12-перстной кишки. В то же время существенно, что рентгеноскопия желудка дает цельную картину об анатомии и функции исследуемых органов
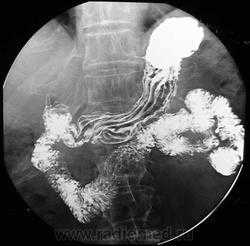
Это особенно важно при выявлении диффузно растущих опухолей, оценке степени рубцовых поражений стенок, нарушений эвакуации содержимого. По этой причине рентгеноскопия и рентгенография желудка и 12-перстной кишки входят в большинство стандартных схем обследования пациентов с болезнями этих органов.
При диагностике гастритов данные рентгенографии неспецифичны и лишь в случае гипертрофического или склерозирующего (ригидного) гастрита можно увидеть грубые изменения рисунка слизистой (гипертрофия или сглаживание, ригидность стенок).
Классическим показанием к рентгенологическому исследованию желудка является диагностика язв желудка и 12-перстной кишки. Язвы желудка чаще всего локализуются на малой кривизне, а 12-перстной кишки - в области ее луковицы. Однако возможна любая локализация язв. Наиболее надежными рентгенологическими симптомами язв являются симптомы «ниши» и «кратера», локальные изменения рисунка слизистой, отек и ригидность стенки в месте локализации язвы
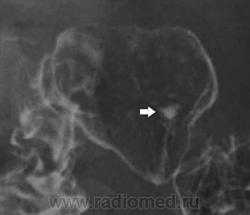
Рентгенография хорошо выявляет последствия язвенной болезни - участки рубцовой деформации желудка и 12-перстной кишки. Иногда язвы могут осложняться пенетрацией в окружающие органы (поджелудочную железу, печеночно-дуоденальную связку, сальник, печень и желчные пути), а также в брюшную полость. В этом случае при обзорной рентгенографии или при выполнении снимка на правом боку (латерография) выявляется свободный воздух в брюшной полости, указывающий на перфорацию полого органа. Следует заметить, что при подозрении на перфорацию одного из органов пищеварительного канала противопоказан прием бария. Для контрастирования органов пищеварительного канала в этом случае используют водорастворимые йодсодержащие контрастные вещества. Диагностика перфораций и сопутствующих им осложнений возможна также с помощью УЗИ и КТ.
Рентгенография и рентгеноскопия остаются важными методами диагностики доброкачественных и злокачественных опухолей желудка. Их дифференциальная диагностика основывается на анализе контуров опухоли, характера изменений складок желудка и локальной ригидности его стенок
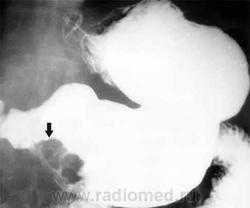
Во всех случаях при выявлении опухоли при рентгенологическом исследовании желудка и 12-перстной кишки назначается эндоскопия с биопсией. В настоящее время все чаще и чаще опухоли желудка впервые выявляют при проведении КТ органов брюшной полости
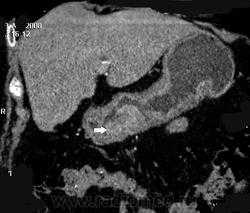
(чаще всего как случайную находку), после чего пациентов направляют на специализированное исследование. УЗИ и МСКТ широко используются для оценки локальной инвазии злокачественных опухолей (прорастание стенки желудка и окружающих структур) и выявления локальных и удаленных метастазов.
Тонкая кишка
Как уже упоминалось, для исследований тонкой кишки используют оценку пассажа по ней бариевой взвеси или водорастворимого контрастного средства, а также чреззондовую энтерографию. В последнее время большое внимание привлекли такие методики, как КТ- или МР-энтерография, при которых возможно построение трехмерных изображений органа и построение изображений просвета кишки в эндоскопическом режиме. Опухоли тонкой кишки, по сравнению с выше- и нижележащими отделами пищеварительного канала, встречаются редко. При лучевом исследовании этого органа частым показанием к исследованию является диагностика тонкокишечной непроходимости и выяснение ее причины, выявление локальных воспалительных поражений (чаще всего - терминального отдела при болезни Крона), обследование пациентов с синдромом «острого живота». При подозрении на острую тонкокишечную непроходимость выполняют обзорный снимок брюшной полости
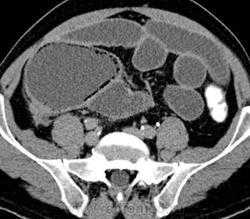
еще более информативным в выявлении обструкции и диагностике ее причины назначают КТ или УЗИ. Использование МР- или КТ-энтерографии при болезни Крона позволяет получить информацию, зачастую недоступную для эндоскопического исследования. Так, эти методы дают возможность видеть не только утолщенные, изъязвленные участки стенки подвздошной кишки, но и инфильтрацию окружающей клетчатки, локальное расширение сосудов брыжейки, увеличение региональных лимфатических узлов.
Толстая кишка
Ирригоскопия по-прежнему является одним из важнейших методов исследования всех отделов толстой кишки. Она дополняет данные колоноскопии и позволяет получить более полную информацию о состоянии органа. Одно из самых частых показаний к ирригоскопии – диагностика рака толстой кишки, полипов и дивертикулов. При ирригоскопии рак толстой кишки виден как дефект наполнения с четкой границей между неизмененной слизистой оболочкой и опухолью; выявляются признаки ригидности кишечной стенки. Нередко участок опухолевого поражения вызывает циркулярное сужение просвета кишки (симптом «яблочного огрызка»). Рентгенологические проявления рака толстой кишки зависят от гистологической формы опухоли, локализации и степени ее распространения. МСКТ и в особенности методика КТ-колонографии могут служить альтернативой ирригоскопии в скрининге и диагностике рака толстой кишки. КТ позволяет лучше видеть изменения кишечной стенки и стадировать заболевание.
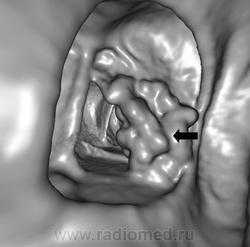
Для диагностики ранних стадий рака прямой и сигмовидной кишки стало применяться и трансректальное УЗИ.
Помимо злокачественных опухолей, рентгенологические исследования толстой кишки позволяют выявить воспалительные заболевания толстой кишки (дивертикулит язвенный или гранулематозный колит), врожденные аномалии развития (болезнь Гиршпрунга, мегаколон), нарушения мезентериального кровообращения.
Обзорный снимок брюшной полости, УЗИ и КТ позволяют выяснить причину острого живота и кишечной непроходимости. Одной из самых частых причин синдрома «острого живота» при локализации боли в правом нижнем квадранте является аппендицит. КТ и УЗИ обеспечивают визуализацию воспаленного и увеличенного червеобразного отростка, своевременную диагностику осложнений (развитие инфильтратов, абсцедирования, перфорации). Эти два метода незаменимы и для диагностики других причин «острого живота» (обструкция мочеточника камнем, острый панкреатит, острый холецистит, панкреатит, перфорация полого органа и другой патологии).
Принципы и методы лучевой диагностики заболеваний органов дыхания (рентгенография, рентгеноскопия, линейная томография, кт, мрт, узи)
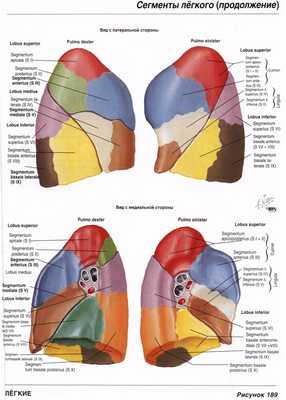
Нормальная рентгеновская анатомия органов грудной полости. Сегментарное строение легких
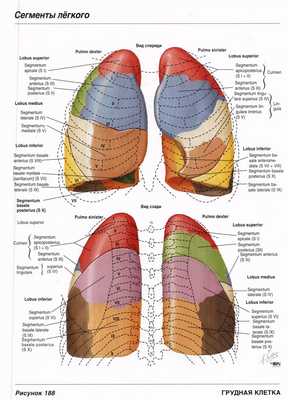
Вертикаль от диска Th3\4, касаясь главного бронха имеющего круглое сечение к высшей точке диафрагмы (получили нижнюю долю)
Восстанавливаем перпендикуляр к передней грудной стенке (получили верхнюю и среднюю долю)
Выделяем S1. +\- 1 см от трахеи кзади и кпереди. Кзади располагается S2, кпереди S3. Получены все сегменты верхней доли.
Строим продолжение добавочной междолевой плевры на заднюю стенку. Получили S6.
Делим полученную среднюю долю на 3 части. Проксимальную 1\3 занимает S4, дистальные 2\3 – S5.
Делим отсеченный главной междолевой плеврой контур диафрагмы на 3 части. Соединяем дистальную треть с главным бронхом. Получили S10.
В оставшихся 2\3 строим перпендикуляр к главному бронху – получили S8, S9.
Делим полученные S8, S9 на 2 части каждую, соединяем с главным бронхом – получили S7.
Проводим диагональ от диска Th2\3 в синус, касаясь главного бронха имеющего овальное сечение. Получили верхнюю и нижнюю долю.
Строим перпендикуляр от сочленения рукоятки тела с грудиной – через главный бронх к позвоночнику. Получаем S6.
От трахеи +1 см кпереди – получили S3, S1+2 (имеют общий бронх).
Расстояние от S3 до диафрагмы (спереди) делим пополам – получили S4 (проксимальнее) и S5 (дистальнее). Язычковые сегменты.
Делим контур диафрагмы на 3 части – получаем S8, S9, S10.
В правом легком 3 доли, 10 сегментов. В левом 2 доли, 7 сегментов (вместо S7 слева – сердце), S1+2 слева имеют общий бронх третьего порядка.
Нет добавочной междолевой плевры слева, главная междолевая идет в синус. Нет средней доли слева, но есть язычковые сегменты S4, S5.
Основные этапы рентгенологической диагностики заболеваний легких.
Общая оценка рентгенологического документа (оценка технического качества снимка, определение правильности установки больного, определение фазы дыхания, наличие артефактов).
оценку качества рентгенограммы грудной клетки
целесообразно проводить в следующей последовательности:
полнота охвата исследуемого объекта;
положение больного во время выполнения снимка;
Полнота охвата исследуемого объекта
На качественной выполненной рентгенограмме должна получить отображение вся грудная клетка — от верхушек до реберно-диафрагмальных синусов.
Положение больного во время выполнения снимка
Прямая рентгенограмма грудной клетки характеризуется тем, что при ее выполнении центральный луч проходит по срединной сагиттальной плоскости тела обследуемого.
При нарушении этого условия проекция перестает быть прямой, а изображение объекта изменяется тем больше, чем более значителен поворот обследуемого, т. е. угол, образованный центральным лучом и срединной сагиттальной плоскостью.
При правильной установке больного расстояния между медиальными контурами ключиц и остистым отростком, расположенным на их уровне (обычно Тh3), одинаковы.
Следует также обращать внимание на выведение теней лопаток кнаружи от легочных полей. Этого добиваются правильным положением рук обследуемого (руки на талии, лучше ладонями кнаружи, локти повернуты кпереди). При недостаточном повороте локтей кпереди тени лопаток могут наслоиться на наружные отделы легочных полей, затрудняя их изучение и имитируя наличие лентовидной тени, напоминающей утолщение пристеночной плевры.
Обращают внимание на то, чтобы больной не поднимал плечи кверху, так как в противном случае тени ключиц наслаиваются на верхушки легких и частично их перекрывают.
Правильная установка – руки на пояс, локти вперед, плечи опущены, лицом к кассете. Стернальные концы ключиц равноудалены от вертикали проходящей через остистые отростки. Видны грудные позвонки до дуги аорты, далее только межпозвонковые диски.
Боковая рентгенограмма: плотно прижаться боком к кассете, руки над головой, локти отвести в стороны. Размах между прилежащими ребрами и дугами нижних ребер с противоположной стороны не более 1,5 см. Грудина имеет 2 поверхности. видна головка плечевой кости. На тени сердца видны сосуды (среднедолевые и язычковых сегментов). Слева – может визуализироваться газовый пузырь желудка.
Если в верхнем куполе есть газовый пузырь – значит это левосторонний снимок (+ лучше видна дуга аорты и легочной артерии - аорто-легочное окно), если его нет – значит правосторонний
Четкость рентгенограммы.
Под термином «четкость» принято понимать хорошую очерченность каждой детали снимка.
Наиболее частой причиной нечеткости рентгенограммы грудной клетки является недостаточная задержка дыхания обследуемых, что сказывается на качестве снимка даже при очень короткой экспозиции.
Тестом для определения четкости снимка считают контуры тени ребер. Наиболее подвижными при дыхании являются передние отрезки нижних ребер, поэтому судить о четкости снимка лучше всего по их очертаниям.
Контрастность рентгенограммы
На контрастной рентгенограмме грудной клетки должно быть различимо множество оттенков черно-белого изображения.
Изображение срединной тени и печени имеет цвет, близкий к белому,
а легочных полей на участках, где отсутствуют тени ребер, — близкий к черному. Воздух – черный.
Отсутствие любого из этих оттенков приводит к снижению контрастности снимка.
Жесткость снимка
Принято считать, что при оптимальной «жесткости» рентгенограммы грудной клетки отчетливо видны первые три — четыре грудных позвонка, расположенные над срединной тенью. Если на рентгенограмме сквозь срединную тень видны остальные грудные позвонки, то ее именуют «жесткой», или суперэкспонированной. Если же первые три — четыре грудных позвонка не видны или выявляются неотчетливо, то снимок получается чересчур «мягким».
Фаза дыхания
Вдох средней глубины. Рентгенограмма на вдохе – 7 ребро по среднеключичной линии пресекает купол диафрагмы. Диафрагма опущена.
Рентгенограмма на выдохе – купол диафрагмы поднят, межреберные промежутки уменьшены, ребра идут более горизонтально, легочный рисунок сгущен.
Рентгенологический анализ рентгенограммы с позиций нормальной и патологической анатомии и физиологии (изучение мягких тканей грудной клетки, костного скелета, анализ теневой картины корней легких, изучение легочного рисунка, анализ срединной тени, положение диафрагмы, костно-диафрагмальных синусов).
Грудные стенки
Мягкие ткани грудной клетки видны на снимке в виде более или менее однородной тени лишь в тех случаях, когда они расположены по ходу рентгеновских лучей. На прямых рентгенограммах хорошего качества часто видны тени больших грудных мышц, особенно их нижние границы. У лиц, занимающихся физическим трудом, нередко определяется меньшая прозрачность среднего пояса правого легочного поля за счет большого развития большой грудной мышцы на этой стороне. Внутренние отделы верхушек, как правило, менее прозрачны, чем наружные, из-за теней грудиноключично-сосцевидных мышц, латеральный край которых нередко хорошо виден.
Параллельно верхнему краю ключицы и несколько выше его видна полоска, выходящая кнаружи за пределы легочного поля, а кнутри сливающаяся с тенью шеи. Это — отображение края кожи, повторяющей линию верхнего края ключицы и переходящей в надключичную ямку. У полных лиц, у которых надключичная ямка выполнена жировой клетчаткой, описанная полоска обычно отсутствует.
Нижние отделы легочных полей у женщин обычно менее прозрачны, чем остальные, вследствие наложения теней молочных желез, границы которых отчетливо видны. Симметричные округлые затемнения, обусловленные сосками.
Из элементов костного скелета грудной клетки видны задние и передние отрезки ребер, за исключением их хрящевых отделов, прозрачных для рентгеновских лучей; у лиц пожилого возраста хрящи обычно обызвествляются и становятся видимыми.
Как уже отмечалось, на прямых рентгенограммах видны первые три — четыре грудных позвонка, на жестких снимках — весь грудной отдел позвоночника. Грудина на прямых рентгенограммах не видна, за исключением частично определяемого правого края рукоятки. Хорошо отображены тени ключиц, отделяющие верхушки легких от остальной части легочных полей. Тени лопаток почти не видны, так как они отводятся кнаружи при выполнении снимка.
Диафрагма представлена двумя куполами, правым и левым, которые имеют выпуклые контуры, хорошо подвижна в процессе дыхания. На рентгенограмме в передней проекции правый купол расположен на уровне переднего отрезка VI ребра, левый — на одно ребро ниже. В боковой проекции одновременно визуализируются оба купола диафрагмы. В норме прилежащий к пленке купол диафрагмы всегда выше.
Плевра подразделяется на париетальную и висцеральную. Дупликатура плевры, идущая от корня легкого к диафрагме, образует так называемую легочную связку, которая на рентгенограммах в боковых проекциях определяется в виде структуры треугольной формы над диафрагмой. В этой связке из брюшной полости в грудную проходит нижняя полая вена. Доли легких отделены друг от друга междолевыми щелями. Плоскость косой междолевой щели слегка спиральна, имеет небольшую выпуклость, направленную вниз и кзади. Выпуклость горизонтальной щели направлена вверх. Косая междолевая щель на рентгенограммах в боковых проекциях проецируется справа начиная от нижнего края ThIV, а слева — ThIII, идет косо вниз и вперед к диафрагме. Эта щель справа отделяет нижнюю долю от верхней и средней долей, слева разделяет верхнюю и нижнюю доли легкого. Горизонтальная междолевая щель на рентгенограмме в передней проекции в правом легком расположена на уровне переднего отрезка IV ребра, отграничивает верхнюю долю от средней. Нормальная междолевая плевра имеет равномерную толщину не более 1 мм ровный и четкий контур.
На рентгенограммах в передней и боковой проекциях между диафрагмой и грудной стенкой определяются синусы, выстланные плеврой; на рентгенограммах в боковых проекциях — передний и задний (более глубокий); на рентгенограмме в передней проекции — боковые плевральные синусы. Между диафрагмой и сердцем выделяют правый и левый кардиодиафрагмальные углы.
Трахея определяется на рентгенограммах в передней проекции в срединной плоскости на фоне позвоночного столба в виде полосы просветления с четкими, ровными контурами, шириной 15-18 мм. В норме хрящи трахеи не определяются, но при обызвествлении они могут отображаться на снимке. Бифуркация трахеи располагается на уровне ThV, угол бифуркации составляет 90° или меньше. Правый главный бронх короткий, широкий, выглядит как продолжение трахеи. Левый главный бронх длиннее, приблизительно в 1,5 раза уже правого и отходит от трахеи под большим углом.
Читайте также:
