Лечение базальноклеточной и плоскоклеточной карцином и ее эффективность
Добавил пользователь Валентин П. Обновлено: 29.01.2026
Лечение опухолей с неизвестной первичной локализацией и ее эффективность
Серьезный характер заболевания и обычно плохой его прогноз, наряду с элементом неопределенности в диагнозе, делают лечение трудным как для больного, так и для врача. Если диагносцирована опухоль герминогенного происхождения или другая курабельная опухоль из числа перечисленных в таблице ниже, то можно начинать подходящее лечение.
По данным гистологического анализа, примерно у 80% больных обнаруживается низкодифференцированная аденокарцинома или карцинома. У некоторых из них могут развиваться герминогенные опухоли, которые поддаются химиотерапевти-ческому лечению. Обычно возраст этих больных составляет менее 50 лет, опухоль у них часто локализуется поблизости от передней срединной линии (в средостении или парааортальной области) и отличается быстрым ростом.
В этих случаях, если данные гистологического анализа свидетельствуют о низко дифференцированной аденокарциноме, то реакция опухоли на химиотерапевтические препараты, применяемые при лечении опухолей герминативного происхождения, обычно бывает низкой (около 30%) и больные живут недолго. Если же по данным гистологического анализа, врач имеет дело с низко дифференцированной карциномой, то иногда препараты воздействуют на опухоль (примерно в 80% случаев), и некоторых больных удается вылечить.
Приведенные данные свидетельствуют о том, что больным молодого возраста с низко дифференцированными карциномами в области средостения следует назначать препараты платиновой группы, которые используются при лечении герминативных опухолей.
Если при обследовании больной в подмышечных лимфатических узлах обнаружены клетки аденокарциномы, то следует назначать лечение, обычно применяемое при раке молочной железы, даже если результаты маммографии не показывают признаков патологии. Хотя при мастэктомии в 40-70% случаев обнаруживается скрытый первичный очаг, остается неясным, насколько немедленное оперативное вмешательство способствует выживаемости.

У пациенток в постменопаузе в качестве подходящего шага первичного лечения можно попробовать гормональную терапию. Женщин со злокачественным асцитом на фоне аденокарциномы необходимо лечить по схемам, принятым для рака яичников, особенно при повышенном уровне СА-125. Карциноматоз перитонеального происхождения у женщин, скорее всего, свидетельствует о раке яичников, особенно если при этом увеличен уровень СА-125.
Это может наблюдаться даже при нормальном состоянии яичников (так называемая первичная серозная карцинома экстраовариального происхождения). В этом случае проводят такое же лечение, как при раке яичников, хотя иногда одновременно развивается рак молочной железы и кишечника.
При электронно-микроскопическом исследовании образцов некоторых опухолей можно обнаружить нейросекреторные гранулы. Это свидетельствует о том, что такие опухоли обладают определенным нейроэндокринным статусом. Если это касается низкозлокачественных опухолей печени, то необходимо назначать такое же лечение, как в случае карциноидных опухолей. Если по данным гистологического анализа определяется высокозлокачественная опухоль, то следует использовать такие же препараты, как при мелкоклеточном раке легкого. Однако во многих случаях не удается поставить точный диагноз, и поэтому необходимо решить вопрос о целесообразности назначения химиотерапевтических препаратов для замедления развития опухоли.
Здесь многое зависит от клинического состояния больного и от его желания лечиться. К числу показателей, свидетельствующих в пользу назначения химиотерапевтических препаратов (обычно платиновой группы), относятся опухоли, расположенные в средостении или в ретроперитонеальном отделе, молодой возраст больного, а также наличие опухоли, не выходящей за пределы лимфатических узлов. При назначении таких препаратов, как доксорубицин, паклитаксел и 5-фторурацил может наблюдаться регрессия опухоли. Часто опухоль проявляет устойчивость к препаратам или их эффект носит кратковременный характер.
Последняя рецептура, в состав которой входит паклитаксел, гемцитабин и карбоплатин, оказалась одной из наиболее эффективных. Среди леченных больных 23% жили в течение 2 лет. Однако необходимо провести рандомизированное сравнение, поскольку больные в данной гетерогенной группе характеризовались разными прогностическими показателями. Наряду с этим, к числу основных методов лечения относится паллиативное местное облучение болезненных или отечных участков тела, а также поддерживающая терапия.
Интересно, что отдельные метастазы в головном мозге можно удалять хирургическим путем. Это удаление, которое проводится, даже если известна локализация первичного очага опухоли, обеспечивает меньшую частоту возникновения рецидивов в мозге, и обеспечивает лучшее качество жизни больным, чем после лучевой терапии.
Выживаемость больных с опухолями с неизвестной первичной локализацией
Медианная выживаемость больных составляет 3-5 месяцев, и через 2 года выживает 5-10%. Больные лучше реагируют на химиотерапию, если данные гистологического анализа свидетельствуют в пользу низко дифференцированной карциномы, а также при наличии у них менее трех мест метастазирования.
Отсутствие увеличения уровня раковоэмбрионального антигена и локализация опухоли в ретроперитонеальной области или в периферических лимфатических узлах также предполагают ее чувствительность к химиотерапевтическим препаратам.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лечение базальноклеточной и плоскоклеточной карцином и ее эффективность
Поскольку базальноклеточный и плоскоклеточный раки кожи встречаются часто и имеют характерный вид, иногда к их лечению приступают без предварительного гистологического исследования. Вообще говоря, это неразумно, и может представлять опасность, поскольку опухоли с большой вероятностью метастазирования относятся к числу тех, для которых трудно поставить правильный диагноз. Проведение биопсии не всегда оказывается возможным у больных в преклонном возрасте, но во всех остальных случаях это делать необходимо.
При микроскопическом исследовании такие доброкачественные новообразования кожи как папилломы, склерозирующие гемангиомы и кератоакантомы можно принять за базальноклеточную или плоскоклеточную карциномы. Иногда эти два основных типа кожного рака с трудом можно отличить друг от друга.
Существует несколько эффективных методов лечения карцином. Это электроприжигание, хирургическое удаление, криохирургия, химиохирургия, локальная химиотерапия, а также лучевая терапия. Каждый метод оказывается достаточно высокоэффективным и имеет своих сторонников, поэтому сравнивать их между собой трудно. Кроме того, электроприжигание и криохирургия обычно применяются только при лечении небольших опухолей (как правило, до 5 мм в диаметре).
Поэтому, на группе неотобранных больных их эффективность (более 95%) может оказаться не столь высокой. Криохирургия, для которой обычно используется жидкий азот, эффективна для лечения небольших поверхностных поражений кожи, например при болезни Боуэна и для некоторых базальноклеточных карцином, расположенных поверхностно. Ее очень удобно использовать в случаях, когда больной находится в престарелом возрасте или не в состоянии передвигаться самостоятельно. Химиохирургия представляет собой интересную хирургическую технику, впервые описанную Moc.
На опухоль наносится паста, в состав которой входит хлорид цинка. При этом опухоль подвергается частичному некрозу, а более глубоко расположенные слои кожи сохраняются. Некротические участки легко удаляются, после чего паста наносится на другую часть опухоли и весь процесс повторяется. Эту технику можно использовать даже в случаях довольно больших опухолей, и при локализации их в таких местах, где применение лучевой терапии может оказаться опасным.
Правда, лечение носит продолжительный характер, операция достаточно трудоемкая и требует от хирурга большого опыта и осторожности. Однако, несмотря на перечисленные недостатки, эта техника, называемая микрографически-контролируемая хирургия, стала популярной.
Метод электроприжигания не подходит для больших по размеру опухолей, и большинство дерматологов выбирает между их хирургическим удалением и лучевой терапией. Каждый из них обладает своими преимуществами. Хирургическое удаление опухоли проводится быстро, и больному не нужно многократно посещать клинику. Кроме того, это единственная возможность получить образец опухоли для дальнейших исследований. В то же время удаление большой опухоли обычно проводится под анестезией, и в дальнейшем часто необходима или пересадка кожи или поворот лоскута, которые влияют на косметический результат операции и создают дополнительный риск возникновения осложнений.
При локализации опухоли в труднодоступных местах, например во внутреннем углу глазной щели, лучше избегать хирургического вмешательства, так как при этом очень велик риск повредить слезный проток, хирургическая реконструкция которого крайне сложна. При плоскоклеточной карциноме обычно проводят обширную хирургическую операцию, поскольку существует опасность распространения опухоли по локальным лимфатическим путям. Что касается удаления лимфатических узлов, то на этот счет нет однозначного решения, хотя не вызывает сомнений, что при наличии клинической картины поражения регионарных лимфатических узлов их следует удалять.
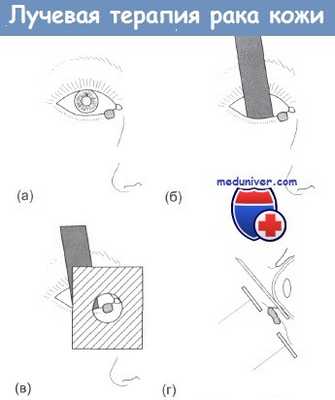
Лечение рака кожи, расположенною на нижнем веке:
(а) типичное расположение опухоли;
(б) до начала сеанса облучения под нижнее веко помещается свинцовая пластинка, экранирующая роговицу и хрусталик;
(в) положение свинцового экрана;
(г) вид сбоку
Более 90% больных с карциномами кожи вылечивается лучевой терапией. Этот метод оказывается особенно эффективным при лечении опухолей кожи лица, расположенных вокруг глаз, носа и носогубной складки, когда опухоль может инфильтрировать глубокорасположенные ткани, а ее хирургическое удаление повлечет за собой появление обезображивающих шрамов. К числу мест, трудных для хирургического вмешательства, относятся верхушка носа и крылья. В этих случаях обычно применяют лучевую терапию, которая наряду с лечебным эффектом дает хорошие косметические результаты.
Вид излучения и эффективная глубинная доза выбираются с учетом конкретной опухоли. При облучении применяются свинцовые экраны с вырезанным в них отверстием, которое по форме и размеру соответствует опухоли. Это позволяет облучать только опухоль, без опасения затронуть большой участок здоровой кожи. При облучении опухолей на нижнем веке и на других местах, когда необходимо защитить глубоко расположенные структуры (например, десны, зубы и язык при лечении рака на губе), экран можно накладывать при каждом сеансе облучения. На рисунке показана схема наложения свинцового экрана на нижний конъюнктивальный мешок.
Экран накладывается под местной анестезией и защищает глаз в момент облучения нижнего века. Часто для облучения используют электронный пучок. Для получения наилучшего косметического результата необходимо проводить фракционированное облучение с интервалом в 2-3 недели, что относится к числу недостатков лучевой терапии. Для пожилых и лежачих больных предпочтительнее выбрать хирургическую операцию или однократное облучение в соответствующей дозе.
При назначении курса лучевой терапии с меньшим дроблением дозы получаются хорошие результаты, однако при этом развиваются поздние изменения кожи: телеангеэктазы, атрофия и депигментация. Примером курса с минимальным дроблением дозы является так называемый курс Сэмбрука, при котором две фракции дозы даются с интервалом в 6 недель. Цель более продолжительных курсов лучевой терапии состоит в максимальном снижении проявления поздних эффектов, что особенно важно для лечения раков кожи лица, которое должно быть максимально эффективным и безупречным с косметической точки зрения.
К числу острых лучевых повреждений кожи относится местная эритема и воспаление, приводящее к раннему образованию струпа. Это ставит вопрос о возможности продолжения лечения, для которого может потребоваться несколько месяцев, особенно в случаях больших опухолей. В таблице приводятся распространенные схемы курсов фракционированного облучения, которые применяются в лучевой терапии базальнокле-точной и плоскоклеточной карциномы кожи. В основном они соответствуют техническим возможностям той или иной клиники и предпочтениям радиологов. При всех схемах облучения общая номинальная стандартная доза соответствует 15-19 Гр.
При лечении плоскоклеточных карцином применяют более обширные поля облучения, чем в случаях базальноклеточных опухолей, хотя большинство радиологов облучают эти опухоли в одной дозе, и эффективность лечения оказывается одинаковой. Лучевая терапия не используется для лечения синдрома невусной базальноклеточной карциномы, так как при этом происходят значительные повреждения кожного покрова.
Режимы фракционирования дозы при лучевой терапии базальноклеточной и плоскоклеточной карциномы. Для пожилых больных, которым трудно посещать клинику многократно, обычно используют облучение одной или двумя фракциями дозы. Однако лучшие косметические результаты обеспечиваются при большем дроблении дозы:
- 20-22 Гр х 1
- 14 Гр х 2 (с интервалом 6 недель)
- 7,5 Гр х 5 ( с интервалом 7-10 дней)
- 6,75 Гр х 6 (через день)
- 6 Гр х 9 ( в течение трех недель)
- 4,5 Гр х 10 (в течение трех недель)
В интересном исследовании, проведенном во Франции, сравнивали две группы больных с базальноклеточной карциномой кожи лица (размером менее 4 см). Одна из групп получала хирургическое лечение, а другая курс лучевой терапии. Всего наблюдалось 347 больных. В группе оперированных (n = 174) только у 0,7% больных через 4 года отмечались рецидивы. В группе, получившей курс лучевой терапии (n =173), частота возникновения рецидивов была выше (7,5%). В оперированной группе больных также были получены лучшие косметические результаты. Лечение обеих групп проводилось опытным персоналом, хотя в каждой из четырех клиник использовалась различная техника лучевой терапии.
В качестве местного химиотерапевтического препарата в последнее время все больше используется 5-фторурацил. Особенно часто он применяется при лечении рецидивов, возникающих после проведения хирургической операции или лучевой терапии. Пока трудно сказать, насколько перспективна местная химиотерапия. Однако она обладает следующими преимуществами: при необходимости возможно многократное повторение лечебной процедуры, и ее можно использовать для лечения предраковых повреждений и карциномы in situ, занимающей большие по площади участки кожи. В последнем случае крайне трудно применять другие методы лечения.
Также местная химиотерапия оказывается полезной при лечении многоочаговых опухолей, особенно поверхностной базальноклеточной карциномы, однако она не рекомендуется для лечения больших или инфильтрирующих опухолей. Местная цитотоксическая терапия приводит к развитию острого воспаления, и в этом случае помогает назначение стероидов.
Результаты лечения больных с базальноклеточной и плоскоклеточной карциномой хорошие. Обычно при применении хирургических методов и лучевой терапии вылечивается 90-95% больных. В случаях небольших опухолей используется хирургическое удаление, криохирургия или электроприжигание. При этом процент вылеченных больных оказывается еще выше. К сожалению, некоторые опухоли (особенно базально-клеточная карцинома) иногда оказываются устойчивыми ко всем методам лечения. Обычно возникают множественные местные рецидивы, иногда это происходит через 10 и более лет после первичного лечения.
В таких случаях наблюдается агрессивная локальная инвазия опухоли по всем направлениям, которая сопровождается появлением отдаленных метастазов в костях, легких и в других органах.
а) Лечение. Следующие рекомендации взяты из «Руководства для врачей различных специальностей по ведению пациентов с первичной плоскоклеточной карциномой»:
• При хирургической резекции в качестве окончательного лечения необходимо соблюдать следующие границы безопасности (расстояние от края очага до границ резекции):
• При наличи четко отграниченных опухолей с низкой степенью риска диаметром менее 2 см достаточно 4-мм отступа. Такие границы позволяют достичь полного удаления первичного опухолевого образования в 95% случаев.
• Для более крупных новообразований, опухолей высокого риска, опухолей, инфильтрирующих подкожно-жировой слой, а также опухолей, локализованных в зонах высокого риска (ушные раковины, губы, волосистая часть кожи головы, веки, нос) рекомендуется 6-мм отступ.

б) Микрографическая хирургия по Мосу в лечении плоскоклеточной карциномы. Позволяет точно выявить и удалить быстрорастущую первичную опухоль, снижая количество ошибок при первичном лечении, возникающих вследствие клинически неопределяемой опухолевой инвазии. Имеется достаточно данных, что частота рецидивирования и метастазирования после микрографической хирургии по Мосу ниже, что следует учитывать при хирургическом лечении плоскоклсточных карцином высокого риска, особенно в труднодоступных анатомических областях, где достижение широких хирургических границ невозможно без функциональных нарушений.
в) Кюретаж и электродесикация в лечении плоскоклеточной карциномы. В нескольких сериях исследований сообщалось об отличных результатах данного вида лечения. Опыт показывает, что небольшие (менее 1 см) четко дифференцированные медленно растущие первичные опухоли на открытых солнцу участках кожи опытный врач может удалить с помощью кюретажа. Опытный клиницист, выполнящий кюретаж, дифференцирует опухолевую ткань по ее мягкой консистенции, что, несомненно, помогает при выявлении невидимого разрастания опухоли для проведения адекватного лечения. После кюрстажа применяется электродесикация, цикл кюретаж-прижигание повторяется дважды.
г) Криохирургия при плоскоклеточной карциноме. Хорошие результаты лечения с недолгим периодом наблюдения были отмечены после удаления небольших, гистологически подтвержденных плоскоклеточных карцином, при условии выполнения процедуры опытным специалистом. При этом вначале для гистологического подтверждения диагноза необходима биопсия. Существуют различные способы применения жидкого азота при криотерапии. Обычно начинают с очерчивания 4-6-мм границы вокруг ПКК, а затем переходят к полной 60-секундной заморозке. Это время можно разделить на два цикла заморозки по 30 секунд с циклом оттаивания между ними. Если процедура заморозки слишком болезненна, некоторым пациентам рекомендуется местная анестезия.
Криохирургия и кюретаж с электродесикацией не подходят для лечения при местном рецидивировании.
д) Лучевая терапия при плоскоклеточной карциноме. Лучевое лечение в качестве монотерапии обеспечивает краткосрочное и долгосрочное излечение с эффективностью, сравнимой с таковой при других методах лечения. Этот метод рекомендуется в случаях очагов на губе, в носовых отверстиях (иногда снаружи носа), а также на ушных раковинах. При некоторых, сильно прогресси-рующех опухолях, когда хирургическое вмешательство может иметь неприемлемые последствия, также лучше применять лучевую терапию.
ПКК на пальце. Для установления правильного диагноза потребовалось выполнение двух биопсий Крупная ПКК на руке у ВИЧ-положительного 51-летнего мужчины, возникшая год назад. Для установления окончательного диагноза потребовалось выполнение двух биопсий. Дифференциальный диагноз включает грибовидный микоз ПКК, инфильтрирующая внутренние структуры носовой полости, у ВИЧ-положительного пациента, который долго боялся выполнения биопсии. Пациента направили на консультацию к оториноларингологу ПКК на плече у ВИЧ-положительного пациента. Обратите внимание, что перламутровые края и телеангиэктазии напоминают базальноклеточную карциному, а центральный кратер свидетельствует о том, что это могла быть кератоакантома
е) Селективная профилактическая лимфаденэктомия предлагалась в случаях плоскоклеточной карциномы на губе с глубиной инвазии более 6 мм и кожной плоскоклеточной карциномы с глубиной инвазии более 8 мм, но свидетельств, заслуживающий доверия, в пользу данного положения мало.
ж) Наблюдение пациента врачом. Пациенты должны наблюдаться у врача с полноценным осмотром кожных покровов не менее одного раза в год после установления диагноза и лечения плоскоклеточной карциномы. Риск рецидива после удаления единичной плоскоклеточной карциномы через 3 года составляет 18%.
з) Консультирование врачом пациента. Пациентам рекомендуется постоянно носить головной убор, пользоваться солнцезащитными препаратами и часто проходить контрольные обследования для раннего выявления новых очагов рака кожи.
и) Список использованной литературы:
1. Goldman, G. Squamous Cell Carcinoma, emedicine. com/DERM/topic401.htm. 2007. Accessed November 7, 2020.
2. Motley R, Kersey P, Lawrence C. Multiprofessional guidelines for the management of the patient with primary cutaneous squamous cell carcinoma. Br J Plast Surg. 2003;56:85-91.
3. Marcil I, Stern RS. Risk of developing a subsequent nonmelanoma skin cancer in patients with a history of nonmelanoma skin cancer: A critical review of the literature and meta-analysis. Arch Dermatol. 2000;136:1524-1530.
Базальноклеточный рак кожи
Базальноклеточный рак (базалиома) — это наиболее распространенный вид рака кожи. Произрастает он из клеток эпидермиса под названием кератиноциты, которые располагаются вблизи базального слоя дермы. Опухоль растет крайне медленно и практически не дает метастазов, поэтому ее называют полузлокачественной. Тем не менее, базалиома характеризуется инфильтративным ростом, поэтому может проникать в подлежащие ткани. При сильной деструкции и упорных рецидивах, базальноклеточный рак кожи дает метастазы и может привести к гибели пациента.
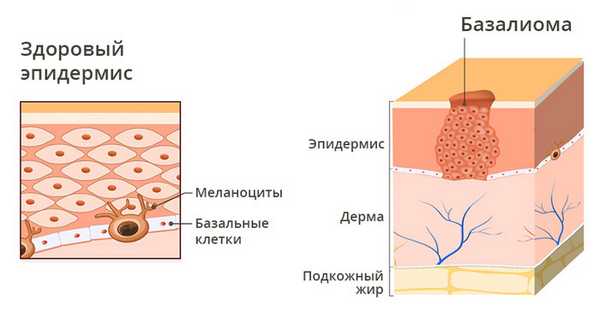
Обычно базалиома возникает у людей со светлой кожей на открытых для инсоляции участках тела (лицо и кисти рук).
В области головы и лица базалиома обычно локализуется на естественных складках:
- Крылья носа.
- Носогубные складки.
- Губы и уголки рта.
- Уголки глаз.
Причины возникновения злокачественных новообразований кожи
Развитие базалиомы могут спровоцировать следующие факторы:
- Воздействие ультрафиолета — загар в под действием солнечного излучения или солярия.
- Воздействие ионизирующего излучения — наличие курсов лучевой терапии в анамнезе, работа с открытыми источниками излучения и др.
- Иммунодефициты, как первичные, так и вторичные.
- Хроническое травматическое повреждение кожи, например, натирание неудобной одеждой.
- Воздействие канцерогенных факторов химической природы — работа во вредных условиях производства, контакт с бытовой химией.
Помимо этого, существует и генетическая предрасположенность — синдром базальноклеточных невусов или синдром Горлина. Он характеризуется образованием множественных очагов базалиомы у молодых людей в сочетании с эндокринной патологией, психическими расстройствами и поражениями скелета.
Виды базальноклеточного рака кожи
- Узелково-язвенная форма рака кожи. Начало заболевания характеризуется возникновением на коже плотных участков, имеющих четкие границы (узелки). Новообразования могут иметь серый, розоватый или желтоватый цвет. Постепенно кожа над ними становится тонкой и приобретает перламутровый оттенок. Узелки сливаются друг с другом и образуют бляшку с углублением внутри. Со временем в центре этой бляшки формируется язва, покрытая корочкой. Она распространяется в стороны и вглубь бляшки, в результате последняя становится похожа на кратер. Дно язвы неровное, покрыто струпьями и корками, края очень плотные, почти как хрящевая ткань. Процесс длится несколько месяцев. Если базалиому не удалить, она будет прорастать на подлежащие ткани, поражая подкожную клетчатку, мышцы и даже кости.
- Крупноузелковая базалиома развивается из одиночного узла. Он постепенно увеличивается в размерах и становится округлым. Его диаметр может превышать 3 см. Поверхность узла обычно гладкая, но может покрываться чешуйками. Цвет опухоли может не отличаться от здоровой кожи, а может приобретать розоватый оттенок. В центре узла образуется язвочка, из которой сочится сукровица.
- Прободающая форма рака кожи характеризуется изначально инфильтративным ростом. Опухоль растет внутрь тканей, не имеет четких границ, со временем на ее поверхности появляется язва.
- Бородавчатая форма рака имеет вид папиллом с плотно прилегающими к ним ороговениями.
- Поверхностная форма базальноклеточного рака начинается с образования бледно-розового пятна. Сначала оно не превышает 5 мм, затем начинает шелушиться и приобретать четкие контуры. Через некоторое время его края утолщаются и на них формируются узелки, которые потом сливаются в валик. Центр образования западает, становится темно-розовым или коричневым. Опухоль постепенно увеличивается в размерах, иногда может прорастать в подлежащие ткани.
- Склеродермоподобная форма базальноклеточного рака кожи начинается с образования слабозаметной бляшки желтовато-белесоватого цвета. Периодически по ее краям образуются эрозии, покрытые тонкой коркой. Эти корки легко отделяются, и под ними обнаруживается красноватое воспаление. Постепенно в опухоли образуются кисты, в которых могут обнаруживаться кристаллы солей кальция.
- Фиброзная форма базалиомы кожи начинается с образования плотного узелка, который постепенно растет, уплощается и превращается в бляшку. Сквозь слой эпидермиса на ней просвечивают кровеносные сосуды.
- Цилиндрома, или тюрбанная опухоль кожи, чаще всего локализуется на волосистой части головы. Она представляет собой полушаровидные узлы фиолетово-красного цвета, в них могут просвечиваться сосудистые звездочки. Размер одного узла в поперечнике может достигать 10 см. Обычно таких узлов бывает несколько.
Симптомы рака кожи
Симптомы базальноклеточного рака крайне вариабельны и зависят от формы заболевания. Опухоль манифестирует со следующих проявлений:
- Блестящие узелки розового цвета с проступающими сосудиками.
- Папулы или узелки, покрытые язвочками.
- Бляшки. Плотные, похожие на рубцы.
- Псориазоподобные бляшки.
Стадии базальноклеточной опухоли кожи:
- 1 стадия — опухоль имеет не более 2 см в наибольшем измерении.
- 2 стадия — размеры опухоли превышают 2 см, но нет прорастания (инвазии) в подлежащие ткани.
- 3 стадия — рак кожи прорастает в подлежащие структуры, например, мышцы или кости. Или менее инвазивная опухоль, но имеющая регионарные метастазы.
- 4 стадия — опухоль дает отдаленные метастазы.
Методы диагностики базальноклеточной опухоли кожи
Диагностика базальноклеточного рака предполагает проведение тщательного осмотра кожных покровов. Выполнить более детальное обследование позволяет цифровая дерматоскопическая система Фотофайндер. Ее эффективность в десятки раз превосходит возможности стандартной дерматоскопии, поскольку она фиксирует все невусы и новообразования кожи размером более 0,9 мм и позволяет отслеживать динамику их изменения.
Для подтверждения диагноза проводится лабораторное гистологическое исследование кусочка опухолевой ткани. Этот кусочек получают одним из следующих способов:
- Инцизионная биопсия. С помощью скальпеля иссекается небольшой краевой фрагмент новообразования в пределах визуально неизмененной кожи. Такой способ показан при большом размере опухоли.
- Эксцизионная биопсия. Иссекается вся опухоль целиком в пределах здоровых тканей. Образовавшуюся ранку ушивают косметическими швами. Такое исследование возможно при размерах опухоли до 1 см на теле и конечностях и менее 0,5 см на лице.
Проведение биопсии не всегда представляется возможным, особенно если рак кожи локализуется на лице. В этом случае показано цитологическое исследование соскобов или мазков-отпечатков с опухоли. Если поверхность новообразования не изменена, проводят пункцию с аспирацией опухолевой ткани.
Дополнительные методы диагностики используются для исследования лимфатических узлов на предмет наличия метастазов. С этой целью используется УЗИ, КТ или МРТ. Если есть подозрения на поражение лимфатических узлов, их пунктируют и полученный материал подвергают микроскопическому исследованию.
Методы лечения базальноклеточного рака кожи
Выбор способов лечения базальноклеточного рака определяется локализацией опухоли и стадией заболевания. Предпочтение отдается хирургическим методам удаления. Если их применение невозможно — проводят лучевую терапию. Также могут применяться и дополнительные методы лечения, например, криодеструкция, локальная химиотерапия и др.
Хирургическое лечение
Хирургическое лечение является более предпочтительным, поскольку позволяет контролировать радикальность операции посредством исследования краев отсечения на наличие злокачественных клеток.
- Классический метод — иссечение новообразования скальпелем в пределах здоровых тканей. Рана ушивается косметическими швами, а опухоль отправляют в лабораторию. Если опухолевых клеток в краях отсечения нет, считается, что опухоль удалена радикально и других методов лечения не требуется. Хирургическое иссечение невозможно провести при локализации базалиомы на складках лица, поскольку останется выраженный дефект.
- Вторым вариантом операции является кюретаж с последующей электрокоагуляцией. Сначала производится удаление базалиомы с помощью кюретки (хирургического инструмента, с наконечником в виде кольца с острозаточенным краем). Затем рану прижигают электрокоагулятором. При высоких рисках рецидива процедуру повторяют, чтобы уничтожить оставшиеся в ране злокачественные клетки. На месте удаления остается белесоватый рубчик.
Лучевая терапия рака
Лучевая терапия дает довольно хорошие результаты при лечении базальноклеточного рака. Ее эффективность достигает 90%. Лечение проводится курсами в течение нескольких недель. Иногда протокол предполагает ежедневные сеансы лучевой терапии.

- Старческий возраст пациента.
- Высокие риски хирургического вмешательства.
- Невозможность проведения операции ввиду «неудобной» локализации опухоли — нос, уши, веки.
- Тяжелое состояние пациента.
- В рамках комбинированного лечения при высоких рисках возникновения рецидива после хирургического иссечения.
Химиотерапия
Лечение поверхностных форм рака возможно с помощью местных химиотерапевтических препаратов. Для этого используется мазь на основе 5-фторурацила или других цитостатиков. При наличии регионарных метастазов проводится их хирургическое удаление. Как правило, операция предполагает иссечение подкожно-жировой клетчатки в объеме, соответствующем характеру поражения.

Другие методы
Помимо этого, применяются альтернативные методы лечения базальноклеточного рака, которые дают хороший клинический и эстетический результат. Наиболее эффективна в этом плане фотодинамическая терапия. Она выполняется следующим образом — на поверхность базалиомы наносят специальный препарат — фотосенсибилизатор, который накапливается в злокачественных клетках в повышенном количестве. После этого проводится воздействие на опухоль лазерным излучением заданной длины волны. Это приводит к активации фотосенсибилизатора и запуску каскада химических реакций, уничтожающих опухолевые клетки. Сразу после облучения на месте воздействия развивается отек, а в течение суток ткань начинает некротизироваться.
Через несколько дней на месте опухоли образуется плотный струп, спаянный с подлежащими тканями. По мере заживления, струп отпадает, и на его месте остается эпителизированная ранка. В целом косметический результат удовлетворительный. Фотодинамическая терапия в нашей клинике применяется для лечения поверхностных форм базальноклеточного рака, располагающегося в области лица и кистей рук.
Другие альтернативные методы лечения менее эффективны, но при определенных условиях могут применяться и они:
- Криодеструкция — уничтожение опухоли посредством низких температур. Охлаждающий агент прикладывают к коже апликационно или наносят с помощью аэрозоля. Этот метод применяется редко, поскольку дает худшие результаты лечения. Однако его применение может быть оправдано у пациентов, страдающих от нарушения свертываемости крови (склонности к кровотечению).
- Лазерная хирургия не получила официального одобрения при лечении кожной базалиомы, поэтому применяется в случаях, когда другие методы исчерпали свои возможности. Суть лечения заключается в послойном выпаривании новообразования с помощью нагревания под действием лазерного излучения.
Комбинированное лечение базальноклеточного рака
Комбинированное лечение проводится при больших инвазивных опухолях, которые не могут быть удалены в необходимом объеме, а также при наличии метастазов. Применяется хирургическое иссечение новообразования с последующим облучением места его локализации (при местнораспространенных раках), или хирургия с последующим назначением системной химиотерапии.
Системное лекарственное лечение при диссеминированных формах базалиомы
Инвазивные и метастастические формы базалиомы требуют системной терапии. Показаны таргетные препараты, которые блокируют молекулярные процессы, обеспечивающие жизнедеятельность опухоли.
В 85% случаев базалиомы имеются мутации генов, кодирующих белки сигнального каскада Hedgehog, который имеет большое значение во время эмбрионального развития. В частности, он влияет на специализацию клеток в процессе образования органов. У взрослых людей его работа сильно ограничена.
В норме сигнальный путь запускается под действием белка Sonic Hedgehog SHH, который назван так в честь персонажа видеоигры Ежика Соника (при исследовании на мушках-дрозофилах выключение SHH приводило к тому, что зародыши становились похожими на шипастые шары). Но при базалиоме процесс начинался без него, с помощью другого белка под названием SMO.
Препарат Висмодегиб подавляет действие SMO, блокируя тем самым весь неуправляемый каскад Hedgehog. Данная терапия показана при местнораспространенных и метастатических формах базалиомы, а также в случае невозможности или нецелесообразности проведения других форм лечения (хирургии или лучевой терапии).
Вероятность рецидивов базальноклеточного рака
Вероятность развития рецидивов зависит от радикальности удаления опухоли. Наилучшие результаты достигаются при хирургическом иссечении базальноклеточного рака, поскольку этот метод позволяет контролировать наличие оставшихся в ране опухолевых клеток. Эффективность данного лечения достигает 95%. Риски рецидивов при использовании других методов лечения колеблются в пределах 15%.
Прогноз и профилактика базальноклеточного рака
Крайне медленный рост опухоли и низкая вероятность метастазирования базальноклеточного рака дают хороший прогноз в плане полного выздоровления. Метастатические формы базалиомы встречаются крайне редко, поэтому говорить о точных прогнозах выживаемости здесь сложно. По данным мировой литературы средняя продолжительность жизни таких больных составляет 4,5 года.
Профилактика кожной базалиомы предполагает регулярные защитные мероприятия против агрессивного воздействия канцерогенных факторов:
- Не подвергайте кожу прямой солнечной инсоляции. Как минимум, используйте кремы с солнцезащитными свойствами. Не злоупотребляйте загаром и посещением солярия.
- При работе с химическими раздражителями на вредных условиях производства пользуйтесь индивидуальными средствами защиты — одежда, перчатки, маски.
- Не пренебрегайте средствами защиты и при работе с бытовой химией.
Чтобы вовремя обнаружить рак на коже и провести лечение с наименьшими потерями, рекомендуется ежегодно проходить профилактические осмотры с использованием дерматоскопии.
В «Евроонко» эта процедура проводится с помощью специальной немецкой технологии ФотоФайндер. Она предполагает составление карты родинок и новообразований всего тела с последующим отслеживанием динамики их изменения. Разрешение оптической системы позволяет визуализировать кожные новообразования размером всего 0,9 мм.
При обнаружении базальноклеточного рака мы используем методы лечения, рекомендованные современными протоколами. Они дают хорошие клинические и косметические результаты. При возникновении вопросов свяжитесь с нашими специалистами.
Плоскоклеточный рак
Плоскоклеточный рак, или плоскоклеточная карцинома – это гистологический тип злокачественных опухолей, такой диагноз устанавливают по результатам биопсии после исследования образца опухолевой ткани под микроскопом. Новообразование формируется из плоских клеток эпидермиса, которые выглядят как чешуйки. Оно может возникать на коже, в полости рта, в гортани, трахее, бронхах, пищеводе, на половых органах, в прямой кишке.
В «Евроонко» диагностикой и лечением плоскоклеточного рака занимаются врачи экспертного уровня, за плечами которых обширный опыт работы в ведущих онкологических центрах Москвы. С пациентом работает команда, в которую входят онкологи, дерматоонкологи, хирурги, химиотерапевты, радиотерапевты и другие специалисты. Мы применяем инновационные методы лечения, препараты последнего поколения, проводим противоопухолевую терапию в соответствии с ведущими международными рекомендациями. «Евроонко» – первый российский частный онкологический центр, в котором можно получить эффективное паллиативное лечение на поздних стадиях, даже в случаях, когда от пациента отказались в других клиниках.
Причины возникновения плоскоклеточного рака
Причины плоскоклеточного рака те же, что и для других типов злокачественных опухолей. В клетках происходят определенные мутации, которые приводят к злокачественному перерождению. «Неправильные» клетки утрачивают внешние черты и функции нормальных, начинают бесконтрольно размножаться, приобретают способность распространяться в организме.
Основные факторы риска плоскоклеточного рака:
- На коже такие опухоли часто возникают из-за действия ультрафиолетовых лучей. Наиболее уязвимы открытые участки тела.
- Плоскоклеточный рак половых органов, головы и шеи вызывают некоторые типы вируса папилломы человека.
- Риск развития плоскоклеточного рака повышен у курильщиков и людей, которые употребляют много алкоголя.
- Вероятность развития онкологического заболевания повышается с возрастом, так как в клетках тела накапливаются мутации.
- Шрамы, ожоги, хронический воспалительный процесс.
- Воздействие некоторых канцерогенных веществ, например, если человек работает на производстве и контактирует с химикатами.
- Снижение иммунитета.
Ни один из этих факторов не приводит гарантированно к заболеванию – каждый из них лишь в определенной степени повышает вероятность.
Какие бывают виды плоскоклеточного рака?
Злокачественные новообразования данного гистологического типа встречаются на разных частях тела. В зависимости от локализации, могут несколько различаться их свойства, подходы к диагностике и лечению, прогноз для пациента.

Рак кожи
Злокачественные опухоли кожи представлены плоскоклеточным раком примерно в 20% случаев. Намного чаще пациенты страдают базальноклеточным раком, который происходит из клеток, находящихся в нижнем слое эпидермиса.
Плоскоклеточный рак более агрессивен по сравнению с базальноклеточным. Он с большей вероятностью прорастет в глубокие слои кожи, будет распространяться в организме с образованием отдаленных метастазов. Тем не менее, это происходит довольно редко. Чаще всего опухоль удается обнаружить и удалить на ранней стадии.
Как правило, плоскоклеточный рак возникает на коже лица, ушей, шеи, тыльной стороне рук, реже – в области половых органов. Нередко новообразование развивается там, где находятся шрамы и хронические повреждения.

Плоскоклеточный рак красной каймы губ
Злокачественные опухоли губ составляют не более 1–3% от всех онкологических заболеваний. В большинстве случаев (95%) они представлены плоскоклеточным раком, который бывает двух типов:
- Плоскоклеточный ороговевающий рак ведет себя не так агрессивно, медленно растет, редко образует отдаленные метастазы.
- Плоскоклеточный неороговевающий рак растет быстро, раньше приводит к изъязвлению и чаще метастазирует.
Исследования показывают, что у мужчин этот тип рака встречается в 3–13 раз чаще, чем у женщин. Вероятно, это связано с тем, что представители мужского пола чаще подвергаются воздействию солнечных лучей на рабочем месте, среди них более распространено курение, употребление алкоголя.
Рак полости рта
Раком ротовой полости называют злокачественные опухоли, которые возникают на слизистой оболочке губ, щек, десен, передних двух третей языка, неба, дна ротовой полости (находится под языком). В 90% случаев они представлены плоскоклеточным раком, из них 5% – плоскоклеточный ороговевающий рак, который менее агрессивен, реже прорастает в окружающие ткани, распространяется в лимфатические узлы и метастазирует.
Рак пищевода
Слизистая оболочка пищевода выстлана многослойным плоским эпителием, и из него может развиваться плоскоклеточный рак. Чаще всего такие опухоли находятся в шейном отделе пищевода и верхних двух третях грудного отдела. В нижней трети органа чаще встречаются аденокарциномы – злокачественные опухоли из железистых клеток.
Рак гортани
При раке гортани опухоль практически всегда развивается из плоского эпителия и представляет собой плоскоклеточную карциному. Обычно возникновению опухоли предшествуют предраковые изменения – дисплазия. Клетки, которые находятся в очаге, внешне не похожи на нормальные, но отличаются и от раковых. В ряде случаев дисплазия не приводит к развитию рака и даже проходит самостоятельно, особенно если устранена ее причина, например, человек бросил курить. Но у некоторых людей предраковые изменения приводят к возникновению «рака на месте» (in situ), а затем инвазивной опухоли.

Рак трахеи и бронхов
Плоскоклеточный рак – наиболее распространенный тип злокачественных опухолей в трахее. Обычно он возникает в нижней части трахеи, довольно быстро растет, прорастает ее стенку, приводит к изъязвлениям и кровотечению. Это редкий тип рака, его основной причиной является курение.
Наиболее распространенным раком легкого является немелкоклеточный рак – он встречается в 80% случаев и в 30% случаев представлен плоскоклеточной карциномой. Нередко эти опухоли находятся в бронхах.
Рак шейки матки
Шейка матки состоит из двух частей. Экзоцервикс находится снаружи, во влагалище, это то, что видит гинеколог во время осмотра. Эндоцервикс – канал шейки матки, он соединяет матку с влагалищем. В норме экзоцервикс выстлан плоским эпителием, а эндоцервикс – железистым. Место, где они встречаются, называется зоной трансформации.
Плоскоклеточным раком представлены 90% злокачественных опухолей шейки матки. Чаще всего новообразование возникает в области зоны трансформации. Раки, которые развиваются из железистых клеток эндоцервикса, называются аденокарциномами.
В редких случаях в шейке матки встречается железисто-плоскоклеточный рак.
Рак вульвы
Вульвой называют наружные женские половые органы: преддверие влагалища, большие и малые половые губы, клитор. Большинство типов рака, которые развиваются в этой области, представлены плоскоклеточным раком (70–90%). Они делятся на две группы:
- Большая группа – опухоли, происхождение которых неизвестно. Чаще всего их диагностируют у женщин старшего возраста.
- Меньшая группа – злокачественные опухоли, вызванные вирусом папилломы человека.
Рак прямой кишки
В большинстве случаев злокачественные опухоли прямой кишки представлены аденокарциномами – железистым раком. Плоскоклеточный рак в этом органе встречается очень редко и составляет от 10 до 25 случаев на каждые 100 тысяч случаев колоректального рака.
Плоскоклеточный рак составляет 90% от всех злокачественных новообразований анального канала – узкого прохода, который соединяет прямую кишку с анусом.
Рак миндалин
У человека есть четыре вида миндалин: небные (при их воспалении развивается тонзиллит), трубные (находятся в глотке возле отверстий слуховых труб), язычная (позади языка) и глоточная (у детей из-за нее бывают аденоиды). Чаще всего злокачественные опухоли развиваются в небных миндалинах. В большинстве случаев это плоскоклеточный рак. Его сложно диагностировать, поэтому зачастую он выявляется на поздних стадиях.

Виды диагностики заболевания
Врач-онколог назначает пациенту те или иные виды диагностики, в зависимости от того, в каком органе находится злокачественная опухоль:
Место локализации рака
Методы диагностики
- Осмотр дерматолога.
- Дерматоскопия.
- В «Евроонко» применяется современная дерматоскопическая установка — ФотоФайндер. Она позволяет составить «карту родинок» и выявить мельчайшие изменения на коже.
- Осмотр ЛОР-врача.
- Фарингоскопия.
- Ларингоскопия.
- Бронхоскопия.
- Эзофагоскопия.
- Исследование на ВПЧ.
- Эндоскопическое исследование, в том числе эндоУЗИ.
- Рентгенография с контрастным усилением.
- КТ, МРТ.
- Рентгенография грудной клетки.
- Бронхоскопия.
- Осмотр гинеколога
- Осмотр гинеколога.
- Кольпоскопия.
- Осмотр врача-проктолога.
- Проктоскопия.
- Колоноскопия.
- Анализ кала на скрытую кровь.
Во всех случаях, когда обнаружено патологическое образование, проводят биопсию – исследование, во время которого получают фрагмент подозрительной ткани и отправляют в лабораторию для гистологического и цитологического исследования. Биопсия – самый точный метод диагностики рака. Она помогает не только достоверно установить диагноз, но и определить гистологический тип новообразования.Для того чтобы проверить степень распространения рака в организме и уточнить стадию, врач может назначить дополнительные исследования:
- компьютерную томографию, МРТ;
- рентгенографию грудной клетки, костей;
- ПЭТ-сканирование;
- УЗИ и эндоскопические исследования органов, в которые мог прорасти рак.
Лечение плоскоклеточного рака
Лечение зависит от локализации, стадии рака, общего состояния пациента, наличия у него сопутствующих заболеваний и других факторов.
Лучевая терапия
Ионизирующее излучение повреждает опухолевые и другие быстро размножающиеся клетки. Этот вид лечения плоскоклеточного рака может быть назначен до или после операции, либо на поздних стадиях в паллиативных целях.

Хирургия
Радикальные операции возможны, если нет метастазов, и не произошло сильное прорастание рака в окружающие ткани. В одних случаях таким пациентам показано только хирургическое лечение, в других его дополняют противоопухолевыми препаратами, лучевой терапией – это помогает снизить риск рецидива.
При запущенном плоскоклеточном раке может быть выполнено паллиативное хирургическое вмешательство, направленное на ликвидацию симптомов, восстановление проходимости и функции пораженного органа.
Медикаментозное лечение плоскоклеточного рака
Химиотерапия при плоскоклеточном раке может быть адъювантной (после операции), неоадъювантной (до хирургического вмешательства) или применяется в качестве самостоятельного метода лечения на поздних стадиях.
Если опухоль обладает определенными молекулярно-генетическими характеристиками, назначают таргетную терапию. Таргетные препараты прицельно воздействуют на молекулы, которые помогают раку расти и поддерживать свою жизнедеятельность.
Врачи «Евроонко» применяют при плоскоклеточном раке оригинальные противоопухолевые препараты последнего поколения, назначают их в соответствии с современными международными протоколами.
Симптоматическое лечение при плоскоклеточном раке
Лечение при плоскоклеточном раке и любых других злокачественных новообразованиях должно быть направлено не только на борьбу с самой опухолью, но и на купирование симптомов, улучшение состояния пациента. В «Евроонко» пациент может получить все виды симптоматической терапии при раке:
- Купирование болевого синдрома в соответствии с трехступенчатой схемой ВОЗ.
- Восстановление проходимости пищевода, кишечника, дыхательных путей.
- Устранение кровотечений, при необходимости – переливание крови.
- Купирование тошноты.
- Устранение сдавления опухолью внутренних органов, нервов, сосудов.
- Лечение экстренных состояний в условиях палаты интенсивной терапии, оснащенной современной аппаратурой.
- Контроль и коррекция нутритивного статуса.
- Поддерживающая терапия помогает комфортно перенести курс химиотерапии, предотвратить и купировать побочные эффекты.

Прогноз выживаемости при плоскоклеточном раке
Прогноз зависит от того, в каком месте начался рост рака, на какой стадии установлен диагноз и начато лечение. Например, зачастую выживаемость при раке кожи и красной каймы губ стремится к 100%, потому что такие опухоли, как правило, удается обнаружить достаточно рано, и они не очень агрессивны. Если появились отдаленные метастазы, шансы на ремиссию становятся крайне низкими. Но таким пациентам все еще можно помочь: затормозить прогрессирование плоскоклеточного рака, продлить жизнь, улучшить общее состояние, купировать мучительные симптомы.
Мы в «Евроонко» считаем, что безнадежных больных не бывает. Помочь можно всегда. Никогда не стоит сдаваться. Мы знаем, как помочь.
Читайте также:
