Распространение инфекции в глазе при эндофтальмите
Добавил пользователь Алексей Ф. Обновлено: 09.01.2026
Возбудители и механизмы развития эндофтальмита - инфекции глаза
Обобщая результаты вышеизложенного, можно сформулировать основные положения концепции патогенеза внутриглазного раневого инфекционного воспаления.
Любой локальный инфекционный воспалительный процесс определяется следующими основными факторами: анатомические особенности органа, специфические особенности возбудителя, особенности триггерного механизма воспалительного процесса, состояние защитных сил организма.
Особенность анатомического строения глаза заключается в том, что он представляет собой орган с замкнутой полостью, обладающий слабыми дренажными свойствами. При прободном ранении глаза это обусловливает скопление в нем крови, фрагментов поврежденных при травме внутриглазных оптических сред и оболочек, воспалительного экссудата. Подвергаясь некрозу и не имея достаточного выхода, они скапливаются в замкнутой полости глазного яблока, создавая питательную среду для развития микроорганизмов. Наиболее благоприятной средой для микроорганизмов являются, как представлено выше, хрусталиковые массы и стекловидное тело, индифферентной средой является влага передней камеры здорового глаза.
Расположение глаза в глубине орбиты способствует поддержанию внутри его постоянного температурного режима, благоприятного для развития внутриглазной инфекции.
При развитии асептического воспалительного процесса, сопровождающегося усилением васкуляризации внутриглазных оболочек и локальным повышением температуры, эти условия становятся еще более благоприятными. Таким образом, внутри полости глаза создается «эффект термостата», наполненного питательной средой, необходимый для роста и размножения микроорганизмов.
Возбудителями внутриглазной инфекции чаще всего являются грамположительные бактерии (с явным доминированием эпидермального стафилококка), несколько реже — грамотрицательная флора. При этом чаще наблюдаются различные ассоциации бактерий, характеризующиеся высокой вирулентностью возбудителей и нередко высокой резистентностью к наиболее распространенным антибактериальным препаратам. Микроорганизмы попадают внутрь глаза с ранящим предметом. Наличие активных перемещений внутриглазных жидких сред (динамика внутриглазной жидкости в камерах глаза, динамика интравитреального оттока но каналам стекловидного тела) обусловливает быстрый разнос внедрившихся микроорганизмов за пределы раневого канала по всему глазному яблоку.
Определенное значение в развитии внутриглазного воспалительного процесса имеют количество попавших в глаз микроорганизмов, размер раны и глубина раневого канала, характер повреждения внутриглазных структур. При малом размере раны (до 3 мм) и отсутствии выпадения внутриглазных оболочек, из-за нарушения дренирования полости глазного яблока возникает «эффект биологической пробки», способствующий более быстрому росту микроорганизмов и развитию гнойного воспаления. В начальный период развития раневой инфекции, особенно при отсутствии клинических признаков инфекционного воспаления, когда количество микробов внутри глаза сравнительно невелико, их диссеминация определяет необходимость одновременного забора материала с возможно большего числа объектов для идентификации возбудителя.
Любое повреждение какого-либо органа вызывает ответную реакцию, проявляющуюся так называемым реактивным синдромом. Последний имеет как общие системные проявления, так и местные, локальные, имеющие свои специфические особенности для каждого органа.
При прободном ранении глазного яблока в результате повреждения оболочек глаза, сопровождающегося повреждением клеточных структур этих тканей с последующим их некрозом, разрушением белковых молекул и выбросом из разрушенных клеток внутриклеточных ферментов, наблюдается активация процессов ферментативного и перекисного окисления липидов в поврежденных тканях.
Образующиеся при этом гидроперекиси и гидроперекисные радикалы оказывают дополнительное повреждающее действие на липиды клеточных мембран. Согласно гипотезе А. Я. Бунина, изменение химизма внутриглазной жидкости, появление в ней активных форм кислорода (при условии нарушения функции биогенных антиоксидантов) ведут к нарушению нормального процесса перекисного окисления липидов биологических мембран (Бунин А. Я.).
Накопление долгоживущих свободных радикалов на фоне разрушения внутриклеточных антиоксидантов и освобождения биокатализаторов перекисного окисления сопровождает этот процесс и ведет к запуску цепной реакции свободнорадикального окисления с окислительной атакой по а-метиленовой группе, сменяющей первоначальную атаку по двойной связи. Подобные процессы описаны при различных состояниях в тканях глаза, требующих дополнительной энергии (Касавина Б. С. и соавт.). Это ведет к лавинообразному нарастанию процессов перекисного окисления после прободного ранения глаза с активацией синтеза простагландинов и лейкотриепов (Степанов А. В.).
Активация свертывающей системы ведет к синтезу цитокинов, которые обладают различным действием на иммунологические реакции. Одни из них вызывают выраженную иммуподепрессию, другие же, наоборот, активируют Т- и В-лимфоциты и обеспечивают локальный воспалительный ответ. Однако, по современным представлениям, иммунодепрессия превалирует.
Выброс гистамина, сопровождающий альтерацию тканей при травме, активирует синтез простагландина Е2, продуцируемого моноцитами, макрофагами, фибробластами и другими клетками. Последний ингибирует продукцию ряда цитокинов, а также индуцирует супрессорные клетки, подавляющие пролиферацию Т- и В-лимфоцитов и активность естественных киллеров.
Простагландипы являются медиаторами и модуляторами воспаления. По современным представлениям, именно им принадлежит ведущая роль в патогенезе глазного реактивного синдрома. Опосредованно они вызывают расширение микрососудов, появление экссудации по ходу сосудов и периваскулярный отек за счет повышения проницаемости сосудистой стенки, с последующим отеком окружающих тканей. При высоких концентрациях простагландинов в окружающих тканях меняется кровоток в капиллярах: происходит его замедление, вплоть до гемостаза (Захарова Г. П. и соавт.). В то же время продукты окисления ненасыщенных жирных кислот вызывают, как доказано работами А. И. Журавлева и соавт., синдром «радикального поражения», проявляющийся в активации процессов аутолиза. Происходит усиление процессов распада белка.
Перекиси, изменяя гидрофобность мембран, увеличивают их проницаемость, что ведет к выходу гидролитических ферментов, дополнительной активации аутолиза и накоплению токсических продуктов в клетках, а также проявляется вазодилатацией. Накопление продуктов аутолиза поврежденных тканей, на фоне застойных явлений, вызванных нарушением микроциркуляции крови в глазу, создает благоприятные условия для размножения микроорганизмов, попавших в глаз при прободном ранении.
Как показано выше, травма вызывает иммунодепрессивную реакцию, наиболее резко выраженную на гуморальном уровне. Сочетание травмы с вторичной иммунодепрессией является фактором, способствующим развитию раневой инфекции, что убедительно доказано работами Л. Е. Федорищевой. Под влиянием Т-хелперов В-лимфоциты трансформируются в плазматические клетки, которые интенсивно секретируют иммуноглобулины, обеспечивающие иммунную защиту организма. Нарушение иммунологического гомеостаза с развитием иммунологической недостаточности, характеризующееся снижением индекса соотношения Т-хелперов и Т-супрессоров, ведет к снижению продукции антител и способствует прогрессирующему размножению микроорганизмов в полости глаза.
Развивающаяся ответная воспалительная реакция, сопровождающаяся выходом лейкоцитов и активацией макрофагальных элементов, обеспечивает ответную защитную реакцию организма на внедрение инфекции. Интенсификация фагоцитарной активности сопровождается нарушением окислительно-восстановительных процессов и нарушением ферментного состава в макрофагах и лейкоцитах, в том числе и в лейкоцитах периферической крови. Наблюдаемый в эксперименте в первые дни после инфицирования эффект аутостерилизации, возможно, обусловлен именно этим процессом.
Таким образом, особенности патогенеза раневой инфекции диктуют необходимость учета при разработке методов лечения и профилактики этого осложнения прободных ранений глаза следующих факторов:
1) воздействие непосредственно на микроорганизмы, являющиеся возбудителями внутриглазной инфекции, с учетом их видовой специфичности и чувствительности к антибиотикам;
2) скорейшее удаление некротизированных фрагментов поврежденных внутриглазных структур, являющихся питательной средой для микроорганизмов, и обеспечение дренирования полости глаза при развившейся внутриглазной инфекции;
3) воздействие на патогенетические звенья воспалительной реакции в травмированном глазу;
4) воздействие на иммунную систему организма, направленное на преодоление возникшего вторичного иммунодефицита.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Распространение инфекции в глазе при эндофтальмите
Нормальное стекловидное тело, как известно, не обладает бактерицидными свойствами и является достаточно благоприятной средой для роста микроорганизмов, занесенных в полость глаза. С учетом результатов проведенных экспериментов представляется целесообразным изучить в условиях эксперимента действие экссудативио измененного стекловидного тела глаза на рост бактерий в случаях асептического внутриглазного воспалительного процесса.
Эксперимент был проведен на 24 кроликах (48 глаз). В стекловидное тело правого глаза кроликов в стерильных условиях через предварительно сделанный разрез в склере вводили простерилизованные методом кипячения кусочки медной проволоки размером 2x3 мм. Медь, являясь химически высокоактивным металлом, вызывает в глазу выраженный воспалительный процесс, который протекает по асептическому типу.
Как показали наблюдения, во всех случаях на 6-7-е сутки вокруг медного осколка, введенного в стекловидное тело, появлялся беловатого цвета экссудат, который обволакивал осколок и постепенно распространялся на все стекловидное тело. К 7-му дню экссудат заполнял всю полость глаза.
Стекловидное тело здорового глаза кроликов не обладало антибактериальным действием. Однако при асептическом эндофтальмите это действие выражалось зоной задержки роста бактерий вокруг бумажных дисков и лунок. Диаметр зоны задержки роста Staphylococcus aureus 209 Р колебался от 8 до 13 мм, a Escherichia coli 837 — от 7 до 12 мм.
Таким образом, в результате проведенных экспериментальных исследований выявлена определенная закономерность в развитии внутриглазной бактериальной инфекции заднего отдела глазного яблока. Эта закономерность заключается в том, что на 6-е сутки с момента интравитреального заражения глаза наблюдается тенденция к прогрессирующему уменьшению микробной обсемененности стекловидного тела при эндофтальмите, особенно выраженная на 10-16-е сутки. Наблюдается феномен «аутостерилизации» стекловидного тела.
В дальнейшем период резкого уменьшения количества микробных колоний сменяется новым увеличением бактериальной обсемененности стекловидного тела, которая к 24-м суткам с момента заражения достигает первоначального уровня, наблюдавшегося в первые дни развития инфекционного процесса. Данная закономерность наблюдается независимо от того, вызван ли эндофтальмит монокультурой бактерий или микрофлорой, имеющей смешанный характер. Однако в последнем случае тенденция к уменьшению микробной обсемененности стекловидного тела несколько менее выражена.
Результаты эксперимента позволяют считать, что фактором, обусловливающим уменьшение количества микробных колоний в инфицированном стекловидном теле (аутостерилизацию стекловидного тела), является антибактериальное действие витреалыюго экссудата, объясняющееся, по-видимому, усилением неспецифической защиты как ответной реакции макроорганизма!; Смена уменьшения микробной обсемененности стекловидного тела ее увеличением по мере развития эндофтальмита может быть объяснена появлением устойчивых форм бактерий и тем, что неспецифических факторов защиты макроорганизма в далеко зашедших стадиях патологического процесса оказывается недостаточно.
Результаты этих исследований можно экстраполировать в клинику с определенными допущениями, учитывая использование в них минимальных заражающих доз микроорганизмов, вызвавших эндофтальмит. В клинической практике при проникающих ранениях глазного яблока микроорганизмы нередко попадают в глаз в гораздо более высоких концентрациях, что вызывает определенные сдвиги в проявлении обнаруженных закономерностей клинического течения эндофтальмита.
Тем не менее полученные результаты дают основание считать, что наблюдающиеся в клинике частые случаи необнаружения бактерий в полости глаза при эндофтальмите обусловливаются совпадением момента взятия посевов витреального экссудата с периодом уменьшения бактериальной обсемеиеиности стекловидного тела, а также возможностью исследовать лишь ограниченную область последнего. При уже начатом лечении эндофтальмита вероятность обнаружения бактерий в полости глаза в силу действия антибактериальных препаратов, естественно, еще более уменьшается.
В связи с отсутствием полного самоочищения стекловидного тела от микроорганизмов в период уменьшения его бактериальной обсемеиеиности, а также с длительностью сохранения жизнеспособности бактерий в полости глаза при эндофтальмите применять антибактериальные препараты с лечебной целью следует во всех стадиях развития данного патологического процесса независимо от отрицательных результатов бактериологического исследования витреального экссудата.
Инфицированность глаза при эндофтальмите. Возбудители инфекции стекловидного тела
Среди клинических форм внутриглазной бактериальной инфекции наибольшие трудности для лечения представляют инфекционные поражения заднего отдела глазного яблока. Эффективность терапии бактериального эндофтальмита, развившегося после прободных травм глаза или операций, сопровождавшихся вскрытием глазной полости, в значительной степени определяется рациональным выбором соответствующего антибактериального препарата.
В связи с этим офтальмологи придают большое значение бактериологическим исследованиям, позволяющим определить чувствительность выделенных возбудителей внутриглазной инфекции к антибиотикам. Одним из объектов таких исследований является экссудативно измененное стекловидное тело. Однако, с одной стороны, как показывает клиническая практика, часто наблюдаются случаи, когда обнаружить микрофлору в витреальном экссудате не удается.
С другой стороны, данные литературы указывают на то, что внедрившиеся в полость глаза микроорганизмы способны весьма длительно (до нескольких месяцев) сохранять свою жизнеспособность.
В этой связи А. М. Южаков провел экспериментальные исследования динамики инфицированности стекловидного тела при эндофтальмите и некоторых влияющих на нее факторов. Исследования проводили на модели бактериального эндофтальмита, вызванного у кроликов породы «шиншилла» массой 2,5-3,0 кг, содержащихся в одинаковых условиях. Заражение глаза животных осуществлялось интравитреальным введением микроорганизмов.
Принимая во внимание, что наиболее опасными и тяжело протекающими являются инфекции глаза, вызванные стафилококком и некоторыми грамотрицательпыми бактериями, в эксперименте были использованы штаммы стафилококка и кишечной палочки. Использованные штаммы бактерий имели типичную характеристику для данных видов микроорганизмов:
• Staphylococcus aureus 209 Р: коагулаза +, ДНКаза +, гемолизин +, фаготип-42Д, пигмент — золотистый, анаэробный распад маннита +, анаэробный распад глюкозы +.
• Staphylococcus aureus Cowan X: госпитальный штамм, получен из Норвегии в 1960 году, коагулаза +, гемолизин +, гиалуронидаза +, фибринолизин +, ДНКаза +, фаготип — 52,80.
• Escherichia coli 837: грамотрицательная подвижная палочка, глюкоза кг +, лактоза -, индол +, сероводород -, реакция Фогеса—Проскауэра т, реакция метил-рот +.
Введение бактерий в стекловидное тело глаза экспериментальных животных осуществлялось в стерильных условиях при соблюдении правил асептики. Под местной анестезией 1% раствором дикаина производили надрез склеры в области экватора глазного яблока. Через этот надрез в стекловидное тело с помощью шприца вводили 0,1 мл изотонического раствора натрия хлорида, содержащего определенную дозу микроорганизмов. О развитии эндофтальмита судили на основании данных ежедневного наружного осмотра глаз, исследований в проходящем свете, биомикроскопии и офтальмоскопии.
В предварительных опытах были установлены минимальные заражающие дозы (МЗД) бактерий, после введения которых в стекловидное тело на 2-3-и сутки развивалась инфекция заднего отдела глазного яблока с типичной клинической картиной эндофтальмита. Появлялись отек и гиперемия конъюнктивы, преципитаты на задней поверхности роговицы, гиперемия радужки, очаговые серовато-белого цвета помутнения стекловидного тела по ходу введения микробной культуры, постепенно приобретавшего диффузный характер.
Энуклеация глаз кроликов производилась в различные сроки, начиная с 4 суток с момента интравитреального введения микроорганизмов в установленных МЗД. К указанному сроку внутриглазной инфекционный процесс приобретал характер выраженного диффузного эндофтальмита с тотальным помутнением стекловидного тела. Забор последнего для бактериологических исследований осуществлялся в стерильных условиях. Полость глаза вскрывали ножницами со стороны зрительного нерва. Стекловидное тело максимально отсасывали шприцем через иглу Дур Неддена (Zur Nedden), помещали в стерильную пробирку и тщательно размешивали прокаленной платиновой петлей.
На чашки с питательной средой помещали 0,25 мл исследуемого материала, растирая его шпателем по всей поверхности чашки. Таким образом, забор материала по данной методике позволял считать, что посевы были взяты из всей массы стекловидного тела.
Посев экссудативно измененного стекловидного тела производили на плотные питательные среды: при заражении стафилококком — на желточно-солевой агар, при заражении кишечной палочкой — на среду Эндо. При воспроизведении смешанной инфекции посев материала производили па обе среды одновременно. Чашки инкубировали в термостате в течение 24 ч при 37 °С. Через 24 ч подсчитывали количество выросших на чашках колоний. Исследования были проведены на 187 кроликах и состояли из четырех серий опытов.
Первая серия опытов была проведена на 71 кролике (142 глаза). В данной серии для интравитреального заражения использовали культуру Staphylococcus aureus 209 P. Интравитреально вводили 4000 микробных тел в 0,1 мл изотонического раствора натрия хлорида. Энуклеацию глаз производили на 4, 6, 8, 10, 12, 14, 16, 18, 20, 22 и 24-е сутки после заражения. При бактериологическом исследовании на чашках подсчитывали количество выросших колоний. Результаты изучения бактериальной обсемененности стекловидного тела после интравитреального заражения данным штаммом стафилококка представлены на рис. 2.2.
На 4-е сутки после интравитреального заражения из стекловидного тела высевалось максимальное количество колоний Staphylococcus aureus 209 Р. На 6-е сутки количество выросших колоний уменьшалось, и па 10-16-е сутки отмечалось резкое падение бактериальной обсемененности стекловидного тела. Однако через 18 сут вновь наблюдалось нарастание числа микробных колоний, которое к 24-м суткам достигало почти первоначального уровня.
Вторая серия опытов была поставлена па 34 кроликах (68 глаз). Для заражения стекловидного тела использовалась культура Staphylococcus aureus Cowan X. В стекловидное тело вводили 1000 микробных тел в 0,1 мл изотонического раствора натрия хлорида. Забор стекловидного тела производили в те же сроки после заражения, что и в первой серии. Результаты исследования динамики бактериального обсеменения стекловидного тела представлены ниже.
Третья серия опытов была проведена па 40 кроликах (80 глаз). Для заражения стекловидного тела использовали культуру Escherichia coli 837. В стекловидное тело глаза кроликов вводили 100 микробных тел в 0,1 мл изотонического раствора натрия хлорида. Забор стекловидного тела производили в те же сроки, что и в предшествующих сериях. Результаты опыта представлены ниже.
На рисунке прослеживается та же закономерность: к 10-16-м суткам наблюдалось резкое уменьшение количества выросших колоний, а с 20-х суток высеваемость кишечной палочки повышалась и достигала первоначального уровня к 24-м суткам.
Четвертая серия опытов была проведена на 42 кроликах (84 глаза). Целью опыта было проследить динамику высеваемости бактерий из стекловидного тела при эндофтальмите, вызванном смешанной микрофлорой. Для интравитреального заражения пользовались МЗД Staphylococcus aureus 209 Р — 4000 микробных тел и Escherichia coli 837 — 100 микробных тел. Бактерии вводились интравитреалыю в объеме 0,1 мл физиологического раствора. Результаты опыта представлены в следующей статье на нашем сайте МедУнивер.
Эндофтальмит
Эндофтальмит – это абсцедирующее воспаление внутренних структур глаза, приводящее к скоплению гнойного экссудата в стекловидном теле. При эндофтальмите отмечаются боли в глазном яблоке, отек и покраснение век и конъюнктивы, значительное понижение остроты зрения, гипопион. В диагностике эндофтальмита используется визометрия, исследование полей зрения, биомикроскопия глаза, диафаноскопия, офтальмоскопия, электроретинография, УЗИ глаза. Комплексное лечение эндофтальмита включает антибиотикотерапию, дезинтоксикационную, противовоспалительную, рассасывающую терапию; интравитреальные, парабульбарные или субконъюнктивальные инъекции, парацентез и промывание передней камеры; при тяжелом течении эндофтальмита – витрэктомию.
МКБ-10
Общие сведения
Гнойные воспаления тканей глазного яблока относятся к числу грозных состояний в офтальмологии, требующих оказания специализированной неотложной помощи. Гнойный процесс при эндофтальмите прогрессирует стремительно, иногда в течение нескольких часов приводя к развитию панофтальмита – тотального воспаления и расплавления всех оболочек глазного яблока и тканей орбиты. По различным данным, частота слепоты, функциональной и анатомической гибели глаза, приводящей к энуклеации, у пациентов с внутриглазной инфекцией достигает 28 - 89%. Данные обстоятельства ставят перед офтальмологами задачу своевременной профилактики, раннего выявления и адекватного лечения инфекций глазного яблока.
Причины эндофтальмита
Экзогенные причины
Экзогенные случаи инфицирования внутриглазных тканей преимущественно связаны со следующими факторами:
- проникающими ранениями глаз (95–97 %),
- операциями на глазном яблоке (2–4%),
- прободными гнойными язвами роговицы,
- инфицированными ожогами глаз.
В структуре механических повреждений глаз, сопровождающихся развитием эндофтальмита, преобладает детский травматизм (40 %), производственные (30%) и сельскохозяйственные (25-50%) травмы. Проникновение в глаз инородного тела значительно повышает риски возникновения эндофтальмита. Послеоперационный эндофтальмит чаще развивается вследствие экстракции катаракты с имплантацией заднекамерной ИОЛ.
При экзогенном инфицировании глаза выделяют первичную и вторичную микробную инвазию. В первом случае микробы попадают в глубокие структуры глаза в момент проникающего ранения или инвазивного вмешательства, а воспалительная реакция развивается уже в первые 2–3 суток. При вторичной микробной инвазии инфицирование развивается в поздние сроки вследствие неадекватной первичной обработки раны, ее зияния, размозжения краев и т. п.
Эндогенные причины
Эндогенный механизм развития эндофтальмита встречается в 1–2 % случаев и связан с гематогенным заносом микробных возбудителей в капилляры радужки и ресничного тела из отдаленных воспалительных очагов в организме при:
- фурункулах, абсцессах, флегмонах,
- синуситах, тонзиллите,
- пневмонии,
- остеомиелите,
- сепсисе,
- менингите,
- септическом эндокардите и др.
Возбудители экзогенного и эндогенного эндофтальмита многообразны. Наиболее часто при бактериологическом исследовании выявляются стафилококки, стрептококки, коринебактерии, протей, гемофильная палочка, синегнойная палочка, нейссерии, энтеробактерии, клебсиелла, пневмококки и различные полимикробные ассоциации. Опасную разновидность представляет грибковый эндофтальмит, который может вызываться более чем двадцатью разновидностями грибков (рода акремониум, кандида, аспергилл, цефалоспориум, нейроспора и др.).
Патогенез
Патогенез эндофтальмита при экзогенном инфицировании многоплановый. В случае нарушения целостности роговицы или склеры микроорганизмы проникают внутрь стекловидного тела, где беспрепятственно размножаются. Образуется внутриглазной очаг инфекции, который быстро распространяется на все оболочки глаза. В свою очередь, нарушение иммунологической изолированности глаза сопровождается аутоиммунной воспалительной реакцией, способствующей ослаблению сопротивляемости инфекции, и агрессивному течению эндофтальмита и панофтальмита.
Образующийся гнойный экссудат приводит к увеиту, расплавлению сосудистой и сетчатой оболочек, инкапсуляции с образованием шварт. Швартообразование в последующем вызывает тракции и отслойку сетчатки с исходом в гипотензию и атрофию глазного яблока.
Симптомы эндофтальмита
Эндофтальмит может протекать по типу отграниченного очага в глазу (абсцесса стекловидного тела) либо диффузного процесса; иногда встречается смешанная форма. По степени тяжести симптоматики выделяют легкую, среднюю и тяжелую степени эндофтальмита.
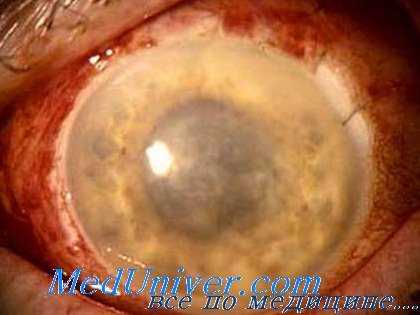
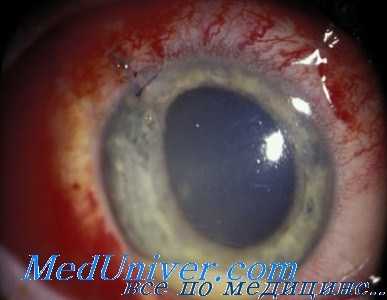
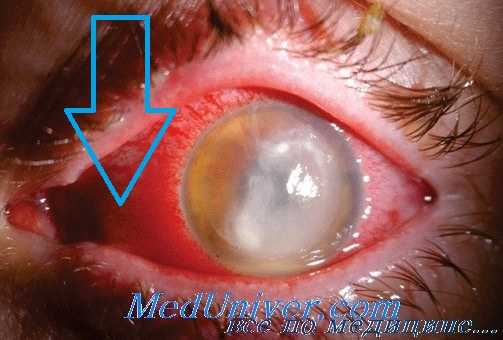
Экзогенный эндофтальмит развивается на 2-3 сутки после механического повреждения глаза. Прогрессирующее течение заболевания сопровождается болью в глазном яблоке, нарастающим снижением остроты зрения иногда до светоощущения, плавающими помутнениями в поле зрения. Внешние изменения глаза характеризуются умеренным отеком век и конъюнктивы, резкой смешанной инъекцией глазного яблока. Могут развиваться признаки иридоциклита. Характерной чертой эндофтальмита является формирование абсцесса в стекловидном теле, который просвечивает через зрачок желтоватым свечением.
Осложнения
При эндофтальмите тяжелой степени развивается выраженный хемоз, гипопион и гноетечение. Эндогенные эндофтальмиты, протекающие на фоне иммунодефицита или интоксикации, могут носить двусторонний характер. Прогрессирование эндофтальмита приводит к переходу в панофтальмит, что угрожает анатомической и функциональной гибелью глаза, риском развития менингита.
Диагностика
Комплексное офтальмологическое обследование при эндофтальмите позволяет оценить тяжесть процесса и выработать лечебную тактику. При подозрении на эндофтальмит проводится:
- Визометрия. Типичная офтальмологическая картина при эндоофтальмите характеризуется снижением остроты зрения: при легкой степени – частичным, при средней – выраженным, при тяжелой – значительным снижением или отсутствием зрения.
- Исследование полей зрения. Поле зрения сужено или отсутствует.
- Биомикроскопия. Проведение биомикроскопии выявляет смешанную инъекцию глазного яблока, наличие преципитатов на поверхности роговицы, гипопиона, гиперемию и инфильтрацию радужки, образование задних синехий
- Диафаноскопия глаза. Диафаноскопия глаза в проходящем свете позволяет обнаружить желтовато-серый зрачковый рефлекс, свидетельствующий об образовании абсцесса в стекловидном теле. При обратном развитии эндофтальмита ввиду формирования на месте гнойника соединительной ткани рефлекс приобретает молочно-белый оттенок.
- Офтальмоскопия. Проведение прямой и обратной офтальмоскопии при эндофтальмите затруднено и частично возможно только при легкой степени тяжести заболевания.
- Измерение ВГД. Внутриглазное давление при эндофтальмите обычно снижено.
- УЗИ глаза. Выявляет ограниченные или тотальные помутнения в стекловидном теле. Для верификации возбудителя проводится посев культуры из стекловидного тела и водянистой влаги.
- Элекрофизиологические исследования. Показатели электроретинографии могут соответствовать или быть близкими к норме (при очаговом эндофтальмите), значительно снижаться вплоть до исчезновения (при диффузном или смешанном эндофтальмите).
Последствия эндофтальмита у детей необходимо дифференцировать от злокачественной опухоли сетчатки – ретинобластомы.
Лечение эндофтальмита
Лечение эндофтальмита проводится в условиях отделения хирургической офтальмологии. Сразу же после установления диагноза назначается:
- Системная терапия: ударные дозы антибиотиков широкого спектра действия, сульфаниламиды, антимикотические средства, противовоспалительные препараты (НПВП, кортикостероиды), мощная дезинтоксикационная терапия, общеукрепляющая терапия (витаминотерапия, аутогемотерапия), рассасывающая терапия (ферменты).
- Внутриглазные инъекции. Для достижения максимальной концентрации антибактериальных препаратов внутри глаза проводится их внутривенное, внутримышечное, субконъюнктивальное, ретробульбарное, парабульбарное, супрахориоидальное, интравитреальное введение. Одновременно назначаются инстилляции противомикробных глазных капель и аппликации мазей.
- Пункция стекловидного тела. При витреите или гипопионе производится лечебно-диагностическая пункция стекловидного тела с забором экссудата для бактериального посева и введением антибиотика в стекловидное тело. При эндофтальмите возможно проведение внутриартериальной офтальмоперфузии лекарственных препаратов через надглазничную артерию. Для лечения эндофтальмита используются цефалоспорины, гликопептиды, пенициллины, аминогликозиды, фторхинолоны, макролиды и др.
При неэффективности интенсивной консервативной терапии эндофтальмита возникает необходимость хирургического удаления части стекловидного тела - витрэктомии. В послеоперационном периоде антибиотикотерапия должна быть продолжена.
Прогноз и профилактика
Своевременное комплексное лечение эндофтальмита, начатое в легкой стадии, позволяет сохранить зрительные функции. В более поздних стадиях зачастую удается сохранить глаз как анатомический орган, но спасти зрение практически невозможно. Исходом эндофтальмита чаще всего является субатрофия и атрофия глазного яблока. При прогрессировании эндофтальмита в панофтальмит приходится прибегать к энуклеации глазного яблока.
Профилактика экзогенного инфекционного эндофтальмита требует предупреждения травм глаза, проведения адекватной ПХО раны при проникающих ранениях, своевременного удаления инородных тел конъюнктивы и роговицы, грамотного проведения операций на структурах глаза. Для исключения развития эндогенного эндофтальмита необходима санация фокальных гнойных очагов и лечение общих септических состояний.
Ретинит
Ретинит – воспалительный процесс в сетчатке глаза, обусловленный эндогенными или экзогенными механизмами развития. Клинически ретинит проявляется снижением остроты зрения, изменениями границ поля зрения, метаморфопсией, нарушением цветоощущения. Диагностика ретинита включает проведение офтальмоскопии, визометрии, периметрия, цветового тестирования, флюоресцентной ангиографии глазного дна, ОКТ, электрофизиологических исследований. В лечении ретитнита используется местная и системная антибиотикотерапия, противовирусная терапия, кортикостероиды, сосудорасширяющие и метаболические препараты.
Сетчатка (от лат. retina) является важнейшей и наиболее сложной структурой глаза, содержащей фоторецепторы (палочки и колбочки) и обеспечивающей функцию центрального и периферического зрения. Благодаря колбочкам достигается высокая острота зрения и цветовое восприятие, с помощью палочек - периферическое и сумеречное зрение. Поэтому при ретините, прежде всего, страдает зрительная функция. Ввиду анатомической связи с сосудистой оболочкой (хориоидеей), воспаление сетчатки редко протекает изолированно, а чаще проявляется в форме заднего увеита - хориоретинита.
Причины ретинита
В большинстве случаев развитие ретинита обусловлено гематогенным заносом в сетчатку микроорганизмов и их токсинов из внеглазных очагов инфекции. Ретинит может возникать на фоне сопутствующего течения пиелонефрита, пневмонии, эндокардита, рожи, туберкулеза, сифилиса, менингита, сепсиса. Возбудителями метастатического (септического) ретинита выступают стафило-, стрепто-, пневмококки, микобактерии туберкулеза, бледная трепонема и др. бактериальные возбудители.
Реже в офтальмологии встречаются ретиниты вирусной этиологии, вызываемые возбудителями простого герпеса, опоясывающего герпеса, аденовирусами, вирусом гриппа, кори и т. д. В некоторых случаях ретинит развивается при токсоплазмозе, тифах, саркоидозе, актиномикозе, бруцеллезе, лепре. Эндогенные ретиниты могут возникать на почве сахарного диабета, аутоиммунной патологии, лейкемии.
Экзогенные ретиниты могут быть обусловлены механическими повреждениями глаз с травмами сетчатки, глубокими ожогами, прободением язвы роговицы, воздействием ионизирующего излучения или прямых солнечных лучей. Наряду с этим, встречаются ретиниты неясной этиологии; кроме того, не исключается их наследственная обусловленность.
Классификация ретинита
В основу классификации положен этиологический принцип, в связи с чем выделяют эндогенные и экзогенные ретиниты. К эндогенным поражениям сетчатки относят:
- ретиниты, развившиеся на фоне инфекционных заболеваний: туберкулезный, сифилитический, токсоплазменный, бруцеллезный, лепрозный, септический и др.
- ретиниты, обусловленные заболеваниями обмена и системы крови: диабетический, альбуминурический, лейкемический и т. д.
- ретиниты неясной этиологии: экссудативный, опоясывающий и пр.
- наследственные ретиниты: пигментный ретинит и его разновидности. В современной офтальмологии наследственные ретиниты относят к дегенерациям сетчатки (ретинопатиям).
Экзогенные формы заболевания представлены солнечным, травматическим и другими разновидностями ретинита.
По локализации различают распространенный, диссеминированный ретинит и локализованный ретинит, развивающийся в центре сетчатки, вокруг сосудов или ДЗН.
Возникающее воспаление вызывает деструкцию элементов сетчатки в области воспалительного фокуса, лимфоцитарную инфильтрацию слоев сетчатки и хориоидеи. Организация очага воспаления сопровождается образованием рубцовой ткани. При ретините происходит распад нервных элементов сетчатки, жировая дистрофия ганглиозных клеток и опорных волокон Мюллера, разрушение палочек и колбочек, некротизация пигментного эпителия. Сосудистая реакция характеризуется явлениями васкулита, изменением калибра сосудов, их частичной закупоркой и конечной облитерацией. Нередко возникают обширные геморрагии в самой сетчатке и под ней.
Симптомы ретинита
Воспаление сетчатки протекает безболезненно, поэтому основным субъективным проявлениям ретинита служит различная степень снижения остроты зрения. В наибольшей степени центральное зрение нарушается при локализации воспалительного очага в макулярной области; в этом случае также страдает цветовосприятие. При повреждении периферии сетчатки возникают дефекты поля зрения с выпадением определенных участков («туннельное зрение»), снижается темновая адаптация.
Нередко при ретините возникает метаморфопсия - искажение зрительного восприятия, расплывчатость предметов и фотопсия - ощущения световых вспышек (искр, молний) в глазах.
Разрешение ретинита сопровождается образованием обширных хориоретинальных рубцов и стойким снижением зрения. При ретините могут возникать кровоизлияния в ткани сетчатки и стекловидное тело (гемофтальм), экссудативная или тракционная отслойка сетчатки, атрофия зрительного нерва. При распространении инфекции на другие ткани глаза может развиваться увеит, неврит зрительного нерва, эндофтальмит и панофтальмит с последующей потерей глаза.
Диагностика ретинита
Диагностику и дифференциальную диагностику различных форм ретинита проводят на основании офтальмологических тестов (визометрии, ахроматического и цветового определения полей зрения, компьютерной периметрии, цветового тестирования), осмотра структур глаза (офтальмоскопии, диафаноскопии, биомикроскопии глазного дна), оптических и рентгенологических исследований (ОКТ, флюоресцентной ангиографии). Этиология ретинита устанавливается на основе эпиданамнеза пациента.
Наибольшее значение в диагностике ретинита имеет оценка глазного дна. Офтальмоскопическая картина туберкулезного ретинита характеризуется диссеминированным поражением сетчатки с наличием многочисленных мелких или нескольких крупных хориоретинальных очагов. При сифилитическом ретините на периферии глазного дна определяются множественные очажки светлого и темного цветов («соль с перцем»), диффузный отек сетчатки и ДЗН, пигментированные участки атрофии сосудистой оболочки. Токсоплазменный ретинит протекает с поражением других оболочек глаза (иридоциклитом и эписклеритом); при офтальмоскопии определяется центральный рыхлый очаг желто-зеленого цвета с явлениями перифокального воспаления. При солнечном ретините на глазном дне вначале определяются желтовато-белые пятна с серым ободком, которые затем превращаются в четко очерченные красные очаги.
При исследовании полей зрения обнаруживают скотомы (периферические, околоцентральные, центральные), концентрическое сужение полей зрения. С помощью контрастной ангиографии сосудов сетчатки выявляются изменения сосудов: их сужение или расширение, неравномерность калибра, образование муфт, облитерация. Оптическая когерентная томография при ретините помогает оценить структурные изменения в тканях сетчатки. С целью более тщательной оценки функции сетчатки выполняют электрофизиологические исследования – электроретинографию, определение критической частоты слияния мельканий и др.
Для установления бактериального или вирусного возбудителя проводится посев крови на стерильность, ПЦР и ИФА исследование. При подозрении на аутоиммунную этиологию ретинита выполняют специфические иммунологические пробы.
К диагностике и лечению ретинитов специфической этиологии кроме офтальмолога привлекаются другие узкие специалисты: фтизиатр, венеролог, инфекционист, ревматолог, эндокринолог-диабетолог и др.
Лечение ретинита
Установление причины и возбудителя ретинита в значительной мере облегчает его лечение. Назначается этиологически обоснованная комплексная противовоспалительная терапия: антибиотики (местные инстилляции, парентеральное введение), кортикостероиды (глазные капли и мази). При ретинитах вирусной природы применяются противовирусные препараты (субконъюнктивальные и парабульбарные инъекции индукторов интерферона, прием ацикловира внутрь и т. д.). При туберкулезном, сифилитическом, токсоплазменном и других специфических ретинитах в терапию включаются препараты, направленные на лечение конкретной инфекции.
В комплексной терапии ретинита используются сосудорасширяющие и спазмолитические средства, препараты, улучшающие метаболизм в тканях сетчатки (витамины групп А, Е, В др.). Показаны процедуры электрофореза с раствором кальция хлорида.
При гемофтальме прибегают к витрэктомии; при отслойке сетчатки проводят процедуру лазеркоагуляции.
Исходом ретинита во всех случаях служит в различной мере выраженное ухудшение зрительной функции. Полного восстановления зрения, как правило, не происходит.
Профилактика эндогенных ретинитов сводится к раннему выявлению и адекватному лечению основного заболевания. Необходимо избегать травм глаза, для предотвращения солнечного ретинита – использовать средства защиты глаз от светового излучения.
Читайте также:
- Перелом медиальной трети ключицы. Диагностика и лечение
- Надостный тендинит и подакромиально-поддельтовидный бурсит. Диагностика и лечение
- Рентгенограмма, КТ гигантоклеточной опухоли позвоночника
- Показания и противопоказания экстренного перитонеального диализа у новорожденных
- Лечение рецидивов острого миелоидного лейкоза - принципы
