Легочные нарушения
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Хроническая обструктивная болезнь легких (ХОБЛ) – распространенное, предотвратимое и поддающееся лечению хроническое заболевание легких, от которого страдают как мужчины, так и женщины во всем мире.
Поражение мелких дыхательных путей в легких приводит к нарушению входящего и выходящего воздушного потока. Сужение просвета дыхательных путей может быть следствием нескольких процессов. Так, могут иметь место частичное разрушение тканей легкого, облитерация дыхательных путей мокротой, воспалительный процесс и отек слизистой оболочки дыхательных путей.
Иногда для обозначения ХОБЛ используют термины «эмфизема» или «хронический бронхит». Как правило, понятие «эмфизема» означает разрушение мелких воздушных полостей легкого, которыми заканчиваются дыхательные пути. Хронический бронхит – это хронический кашель с выделением мокроты, вызванный воспалением дыхательных путей.
У ХОБЛ и астмы есть ряд общих симптомов (кашель, свистящее дыхание и одышка), и оба заболевания могут протекать параллельно.
Последствия
Типичные симптомы ХОБЛ начинают развиваться в среднем возрасте и включают в себя:
- одышку или затрудненное дыхание;
- хронический кашель, часто с выделением мокроты; и/или
- утомляемость.
По мере прогрессирования ХОБЛ больному становится все труднее выполнять нормальные повседневные действия, часто вследствие одышки. Связанные с этим снижение производительности труда и бытовые ограничения, а также расходы на лечение приводят к значительному финансовому бремени.
Во время обострений симптомы ХОБЛ становятся намного более тяжелыми и могут потребовать предоставления дополнительного лечения на дому или госпитализации для оказания экстренной медицинской помощи. Тяжелые обострения могут угрожать жизни больного.
Часто у людей, страдающих ХОБЛ, отмечаются сопутствующие заболевания, такие как сердечно-сосудистые заболевания, остеопороз, нарушения опорно-двигательной системы, рак легкого, депрессия и тревожные расстройства.
Причины
Для ХОБЛ характерно постепенное развитие, часто в результате воздействия комбинации факторов риска:
- вдыхание табачного дыма при активном и пассивном курении;
- профессиональное ингаляционное воздействие пыли, дыма или химических веществ;
- загрязнение воздуха в помещениях: в странах с низким и средним уровнем дохода при приготовлении пищи или для отопления часто применяются топливо на основе биомассы (древесина, навоз, пожнивные остатки) или уголь, с чем связан высокий уровень воздействия дыма в жилых помещениях;
- особенности первых лет жизни, например нарушения внутриутробного развития, недоношенность, а также частые или тяжелые респираторные инфекции в детском возрасте, препятствующие полноценному росту и развитию легких;
- астма в детском возрасте; и/или
- редкое генетическое нарушение – дефицит альфа-1-антитрипсина – может привести к развитию ХОБЛ в раннем возрасте.
Снижение бремени ХОБЛ
ХОБЛ не поддается излечению, однако ранняя диагностика и лечение очень важны и могут помочь замедлить прогрессирование симптомов и снизить риск обострений.
Болезнь можно заподозрить при наличии характерных симптомов, и для подтверждения диагноза проводятся функциональные дыхательные пробы, называемые спирометрией, которые позволяют измерить работу легких. В странах с низким и средним уровнем дохода часто возможности для проведения спирометрии отсутствуют, в результате чего заболевание может остаться недиагностированным.
Больные ХОБЛ могут принять ряд мер для улучшение своего общего состояния и сдерживания прогрессирования заболевания:
- прекращение курения: лицам с ХОБЛ следует обеспечить помощь в отказе от курения;
- регулярная физическая активность; и
- вакцинация против пневмонии, гриппа и коронавирусной инфекции.
Для облегчения симптомов и снижения интенсивности обострений могут назначаться ингаляционные препараты. Существует множество различных ингаляционных препаратов с разным механизмом действия, некоторые из которых могут быть комбинированными.
Некоторые ингаляционные препараты способствуют расширению дыхательных путей и могут назначаться как на регулярной основе в целях предупреждения или смягчения симптомов, так и для облегчения симптомов во время сильных обострений. Иногда для снижения воспаления тканей легких в комбинации с этими препаратами назначаются ингаляционные кортикостероиды.
Использование ингаляционных препаратов требует правильной техники, и в некоторых случаях применяются так называемые спейсерные устройства, позволяющие более эффективно доставлять препарат в дыхательные пути. Во многих странах с низким и средним уровнем дохода доступ к ингаляционным препаратам ограничен; так, в 2021 г. ингаляционный сальбутамол имелся в наличии в лечебных учреждениях первичного звена только в половине стран с низким уровнем дохода и доходом ниже среднего.
Нередко обострения бывают спровоцированы респираторной инфекцией, и тогда в дополнение к ингаляционным препаратам или небулайзерам по мере необходимости могут назначаться антибиотики и/или пероральные стероидные препараты.
Людям, живущим с ХОБЛ, следует предоставлять информацию об их заболевании, необходимом лечении и правилам оказания самопомощи, что поможет им вести максимально активную и здоровую жизнь.
Деятельность ВОЗ
Проблема ХОБЛ отражена в Глобальном плане действий ВОЗ по профилактике неинфекционных заболеваний (НИЗ) и борьбе с ними и в Повестке дня Организации Объединенных Наций в области устойчивого развития на период до 2030 г.
ВОЗ предпринимает ряд мер для расширения диагностики и лечения ХОБЛ.
Для помощи в борьбе с НИЗ на уровне первичной медико-санитарной помощи в условиях ограниченных ресурсов ВОЗ разработала комплекс основных мер борьбы с неинфекционными заболеваниями. Этот комплекс включает в себя протоколы для оценки, диагностики и ведения хронических респираторных заболеваний (астмы и хронической обструктивной болезни легких), а также модули, касающиеся консультирования по вопросам здорового образа жизни, включая отказ от курения и самопомощь.
«Реабилитация 2030» – это новый стратегический подход, призванный способствовать приоритетному развитию и укреплению реабилитационных услуг в рамках систем здравоохранения. В настоящее время в рамках этой инициативы ВОЗ разрабатывает комплекс мероприятий по реабилитации, который кроме прочего включает в себя легочную реабилитацию при ХОБЛ.
Снижение воздействия табачного дыма крайне важно как для первичной профилактики ХОБЛ, так и в контексте ведения больных. Прогрессу в этой области способствует Рамочная конвенция по борьбе против табака, а также такие инициативы ВОЗ, как MPOWER и mTobacco Cessation.
К числу других действий в сфере профилактики относится разработка Набора инструментов для обеспечения чистой энергии в быту (CHEST), который направлен на продвижение чистых и безопасных бытовых энергетических технологий и содействие разработке политики, способствующей внедрению чистых источников энергии в быту на местном, программном и национальном уровнях.
Глобальный альянс по борьбе с хроническими респираторными болезнями (GARD) содействует работе ВОЗ по профилактике и контролю хронических респираторных заболеваний. GARD представляет собой широкий добровольный альянс национальных и международных организаций и учреждений, работающих над достижением общей цели по уменьшению глобального бремени хронических респираторных болезней.
Нарушения функции внешнего дыхания при различных формах легочной патологии
Представлены наиболее типичные нарушения функции внешнего дыхания (ФВД) у больных пульмонологического профиля. При пневмонии нарушается вентиляция, страдают легочные объемы, имеют место нарушения бронхиальной проходимости, развивается артериальная гипоксемия. При хроническом необструктивном бронхите выявляются некоторое снижение растяжимости легких, нарушения равномерности вентиляции, признаки нарушения вентиляционно-перфузионных отношений. У пациентов с хронической обструктивной болезнью легких (ХОБЛ) бронхиальная обструкция имеет генерализованный характер, что выражается в снижении объема форсированного выдоха за 1-ю секунду (ОФВ 1 ), уменьшении объемной скорости потока на различных уровнях форсированной жизненной емкости легких и увеличении бронхиального сопротивления. Существенные изменения претерпевают легочные объемы, особенно остаточный объем (ООЛ) и общая емкость (ОЕЛ) легких. При бронхиальной астме (БА) регистрируется преходящее лабильное изменение скоростных параметров спирометрии ( ОФВ 1 , пиковая скорость выдоха), обусловленное бронхиальной гиперреактивностью. В период обострения БА также регистрируется увеличение ООЛ. У лиц с эмфиземой легких нарушения ФВД проявляются изменением структуры ОЕЛ за счет увеличения ООЛ. Снижается диффузионная способность легких ( DL CO ), отмечаются нарушения перфузии. У пациентов с хроническими нагноительными заболеваниями легких отмечаются нарушения вентиляции по смешанному типу (рестриктивные и обструктивные). Для диссеминированных заболеваний легких характерно уменьшение растяжимости легких и легочных объемов, снижение DL CO , развитие артериальной гипоксемии (без гиперкапнии).
Ключевые слова
Об авторах
Федеральное государственное бюджетное военное образовательное учреждение высшего образования «Военно-медицинская академия имени С.М.Кирова» Министерства обороны Российской Федерации
Россия
д. м. н., профессор, заведующий 1-й кафедрой и клиникой терапии (усовершенствования врачей) имени академика Н.С.Молчанова Федерального государственного бюджетного военного образовательного учреждения высшего образования «Военно-медицинская академия имени С.М.Кирова» Министерства обороны Российской Федерации; тел.: (931) 366-42-10;
Федеральное государственное бюджетное военное образовательное учреждение высшего образования «Военно-медицинская академия имени С.М.Кирова» Министерства обороны Российской Федерации
Россия
д. м. н., профессор Ассистент 1-й кафедры и клиники терапии (усовершенствования врачей) имени академика Н.С.Молчанова Федерального государственного бюджетного военного образовательного учреждения высшего образования «Военно-медицинская академия имени С.М.Кирова» Министерства обороны Российской Федерации; тел.: (931) 366-42-10;
Федеральное государственное бюджетное военное образовательное учреждение высшего образования «Военно-медицинская академия имени С.М.Кирова» Министерства обороны Российской Федерации
Россия
д. м. н., профессор 1-й кафедры и клиники терапии (усовершенствования врачей) имени академика Н.С.Молчанова Федерального государственного бюджетного военного образовательного учреждения высшего образования «Военно-медицинская академия имени С.М.Кирова» Министерства обороны Российской Федерации; тел.: (931) 366-42-10;
Федеральное государственное бюджетное военное образовательное учреждение высшего образования «Военно-медицинская академия имени С.М.Кирова» Министерства обороны Российской Федерации
Россия
к. м. н., старший ординатор клиники 1-й кафедры и клиники терапии (усовершенствования врачей) имени академика Н.С.Молчанова Федерального государственного бюджетного военного образовательного учреждения высшего образования «Военно-медицинская академия имени С.М.Кирова» Министерства обороны Российской Федерации; тел.: (931) 366-42-10;
Список литературы
1. Чучалин А.Г., ред. Пульмонология: национальное руководство. М.: ГЭОТАР-Медиа; 2009.
2. Харитонов М.А., Шустов С.Б., Куренкова И.Г., Кицышин В.П. Функция внешнего дыхания. Теория и практика. СПб: Нордмедиздат; 2013.
3. Рыжман Н.Н., Овчинников Ю.В., Халимов Ю.Ш. и др. Диагностика, лечение и профилактика внебольничных пневмоний тяжелого течения у военнослужащих: Методические рекомендации. СПб: ВМедА, 2014.
4. Keith M.C., Raghu G., Geert V.M. et al. An international ISHLT/ATS/ERS clinical practice guideline: diagnosis and management of bronchiolitis obliterans syndrome. Eur. Respir. J. 2014; 44 (6): 1479–1503. DOI: 10.1183/09031936.00107514.
7. Илькович М.М., ред. Диссеминированные заболевания легких. М.: ГЭОТАР-Медиа; 2011.
8. Robinson P.D., Latzin P., Verbanck S. et. al. Consensus statement for inert gas washout measurement using multiple- and single breath tests. Eur. Respir. J. 2013; 41 (3): 507–522. DOI: 10.1183/09031936.00069712.
9. Quanjer P.H., Stanojevic S., Cole T.J. Tim Multi-ethnic reference values for spirometry for the 3–95-yr age range: the global lung function 2012 equations. Eur. Respir. J. 2012; 40 (6): 1324–1343. DOI: 10.1183/09031936.00080312.
10. Чучалин А.Г., ред. Функциональная диагностика в пульмонологии: Практическое руководство. М.: Атмосфера; 2009.
11. Черняк А.В., Науменко Ж.К., Неклюдова Г.В. и др. Этапы исследования респираторной функции: пособие для врачей. М., 2005.
12. Zappala C.J., Latsi P.I., Nicholson A.G. et al. Marginal decline in forced vital capacity is associated with a poor outcome in idiopatic pulmonary fibrosis. Eur. Respir. J. 2010; 35 (4): 830–836. DOI: 10.1183/09031936.00155108.
13. Robinson P.D., Goldman M.D., Gustafsson P.M. Inert gas washout: theoretical background and clinical utility in respiratory disease. Respiration. 2009; 78 (3): 339–355. DOI: 10.1159/000225373.
14. Stuart-Andrews C.R., Kelly V.J., Sands S.A. et al. Automated detection of the phase III slope during inert gas washout testing. J. Appl. Physiol. 2012; 112 (6): 1073–1081. DOI: 10.1152/japplphysiol.00372.2011.
15. Benedik P.S., Baun M.M., Keus L. et al. Effects of body position on resting lung volume in overweight and mildly to moderately obese subjects. Respir. Care. 2009; 54 (3): 334–339.
Нарушения дыхания во время сна у больных с легочной артериальной гипертензией и хронической тромбоэмболической легочной гипертензией
Актуальность. Существуют данные об отрицательном влиянии ночной гипоксемии на прогноз у пациентов с легочной артериальной гипертензией (ЛАГ) и хронической тромбоэмболической легочной гипертензией (ХТЭЛГ). При этом информация о распространенности нарушений дыхания во время сна (НДС) в этой группе больных ограничена.
Цель исследования — изучить наличие и структуру НДС, а также их связь с показателями тяжести основного заболевания в группах пациентов с ЛАГ и ХТЭЛГ.
Материалы и методы. В одноцентровое проспективное исследование включен 31 пациент (45 % мужчин (n = 14), 55 % женщин (n = 17) с ЛАГ и ХТЭЛГ. Всем пациентам проводились комплексная оценка функции внешнего дыхания, полное полисомнографическое исследование, эхокардиографическое (ЭхоКГ) исследование, клинический и биохимический анализы крови, в том числе определение уровня N-терминального натрийуретического пропептида (NT-proBNP) и асимметричного диметиларгинина (ADMA).
Результаты. НДС преимущественно обструктивного характера выявлены у 74,2 % (n = 23) обследованных: из них 38,7 % (n = 12) — легкой степени, 22,6 % (n = 7) — средней степени, 12,9 % (n = 4) — тяжелой степени. Не было выявлено различий между пациентами с наличием НДС и показателями тяжести ЛАГ и ХТЭЛГ. Выявлена связь между индексом апноэ-гипопноэ (ИАГ) и показателем ремоделирования камер сердца по данным ЭхоКГ: между ИАГ и конечно-диастолическим размером левого желудочка (ρ = 0,54; р = 0,005); отрицательная взаимосвязь обнаружена между показателем соотношения размеров правого и левого желудочков сердца (ПЖ/ЛЖ) и ИАГ (ρ = –0,41; р = 0,05). Низкий средний уровень сатурации кислородом периферической крови в обследованной группе (90,7 %) был ассоциирован с повышенным уровнем NT-proBNP (ρ = –0,40; р = 0,035). Повышение уровня ADMА регистрировалось у всех пациентов, но не было ассоциировано с показателями тяжести НДС (χ 2 = 2,97; р = 0,085).
Выводы. Показана высокая встречаемость НДС у больных ЛАГ и ХТЭЛГ, при этом наличие НДС не ассоциировано с тяжестью легочной гипертензии. Были обнаружены взаимосвязи между рядом показателей тяжести НДС и ЭхоКГ показателями ремоделирования левых камер сердца. Тяжесть ночной гипоксемии в обследованной группе ассоциирована с повышением уровня NT-proBNP, что согласуется с представлением об отрицательном прогностическом значении ночной гипоксемии у больных ЛАГ и ХТЭЛГ.
Ключевые слова
Об авторах
Федеральное государственное бюджетное учреждение «Национальный медицинский исследовательский центр имени В. А. Алмазова» Министерства здравоохранения Российской Федерации
Россия
Дьяченко Майя Анатольевна — младший научный сотрудник научно-исследовательского отдела некоронарогенных заболеваний сердца
Федеральное государственное бюджетное учреждение «Национальный медицинский исследовательский центр имени В. А. Алмазова» Министерства здравоохранения Российской Федерации
Россия
Симакова Мария Александровна — кандидат медицинских наук, старший научный сотрудник научно-исследовательского отдела некоронарогенных заболеваний сердца
ул. Аккуратова, д. 2, Санкт-Петербург, 197341
Федеральное государственное бюджетное учреждение «Национальный медицинский исследовательский центр имени В. А. Алмазова» Министерства здравоохранения Российской Федерации
Россия
Коростовцева Людмила Сергеевна — кандидат медицинских наук, старший научный сотрудник группы по сомнологии научно-исследовательской лаборатории артериальной гипертензии Института сердца и сосудов, доцент кафедры кардиологии
Федеральное государственное бюджетное учреждение «Национальный медицинский исследовательский центр имени В. А. Алмазова» Министерства здравоохранения Российской Федерации
Россия
Бочкарев Михаил Викторович — кандидат медицинских наук, старший научный сотрудник группы по сомнологии научно-исследовательской лаборатории артериальной гипертензии Института сердца и сосудов
Федеральное государственное бюджетное учреждение «Национальный медицинский исследовательский центр имени В. А. Алмазова» Министерства здравоохранения Российской Федерации
Россия
Гончарова Наталья Сергеевна — кандидат медицинских наук, старший научный сотрудник научно-исследовательского отдела некоронарогенных заболеваний сердца
Федеральное государственное бюджетное учреждение «Национальный медицинский исследовательский центр имени В. А. Алмазова» Министерства здравоохранения Российской Федерации
Россия
Свиряев Юрий Владимирович — доктор медицинских наук, руководитель группы по сомнологии научно-исследовательской лаборатории артериальной гипертензии Института сердца и сосудов
Федеральное государственное бюджетное учреждение «Национальный медицинский исследовательский центр имени В. А. Алмазова» Министерства здравоохранения Российской Федерации
Россия
Моисеева Ольга Михайловна — доктор медицинских наук, профессор, заведующая научно-исследовательским отделом некоронарогенных заболеваний сердца, директор Института сердца и сосудов
Список литературы
1. Humbert M, Guignabert C, Bonnet S, Dorfmüller P, Klinger JR, Nicolls MR et al. Pathology and pathobiology of pulmonary hypertension: state of the art and research perspectives. Eur Respir J. 2019;53(1):1801887. doi:10.1183/13993003.01887-2018
2. Simonneau G, Torbicki A, Dorfmüller P, Kim N. The pathophysiology of chronic thromboembolic pulmonary hypertension. Eur Respir Rev. 2017;26(143):160112 doi:10.1183/16000617.0112–2016
5. Heinzer R, Vat S, Marques-Vidal P, Marti-Soler H, Andries D, Tobback N et al. Prevalence of sleep-disordered breathing in the general population: the HypnoLaus study. Lancet Resp Med. 2015;30;3(4):310–318. doi:10.1016/S2213-2600(15)00043-0
6. Jilwan FN, Escourrou P, Garcia G, Jais X, Humbert M, Roisman G. High occurrence of hypoxemic sleep respiratory disorders in precapillary pulmonary hypertension and mechanisms. Chest. 2013;143(1):47–55. doi:10.1378/chest.11–3124
7. Ulrich S, Fischler M, Speich R, Bloch KE. Sleep-related breathing disorders in patients with pulmonary hypertension. Chest. 2008;133(6):1375–1380. doi:10.1378/chest.07–3035
8. Rafanan AL, Golish JA, Dinner DS, Hague LK, Arroliga AC. Nocturnal hypoxemia is common in primary pulmonary hypertension. Chest. 2001;120(3):894–899. doi:10.1378/chest.120.3.894
10. Schulz R, Baseler G, Ghofrani HA, Grimminger F, Olschewski H, Seeger W. Nocturnal periodic breathing in primary pulmonary hypertension. Eur Respir J. 2002;19(4):658–663. doi:10.1183/09031936.02.00225102
11. Minai OA, Pandya CM, Golish JA, Avecillas JF, McCarthy K, Marlow S et al. Predictors of nocturnal oxygen desaturation in pulmonary arterial hypertension. Chest. 2007;131(1):109–117. doi:10.1378/chest.06-1378
12. Minic M, Granton JT, Ryan CM. Sleep disordered breathing in group 1 pulmonary arterial hypertension. J Clin Sleep Med. 2014;10(3):277–283. doi:10.5664/jcsm.3528
13. Bady E, Achkar A, Pascal S, Orvoen-Frija E, Laaban JP. Pulmonary arterial hypertension in patients with sleep apnoea syndrome. Thorax. 2000;55(11):934–939. doi:10.1136/thorax.55.11.934
14. Dumitrascu R, Tiede H, Eckermann J, Mayer K, Reichenberger F, Ghofrani HA et al. Sleep apnea in precapillary pulmonary hypertension. Sleep Med. 2013;14(3):247–251. doi:10.1016/j.sleep.2012.11.013
15. Rafanan AL, Golish JA, Dinner DS, Hague LK, Arroliga AC. Nocturnal hypoxemia is common in primary pulmonary hypertension. Chest. 2001;120(3):894–899. doi:10.1378/chest.120.3.894
16. ESC/ERS Guidelines for the diagnosis and treatment of pulmonary hypertension: The Joint Task Force for the Diagnosis and Treatment of Pulmonary Hypertension of the European Society of Cardiology (ESC) and the European Respiratory Society (ERS): Endorsed by: Association for European Paediatric and Congenital Cardiology (AEPC), International Society for Heart and Lung Transplantation (ISHLT). Eur Heart J. 2016;37(1):67–119.
18. Kielstein JT, Bode-Boger SM, Hesse G, Martens-Lobenhoffer J, Takacs A, Fliser D et al. Asymmetrical dimethylarginine in idiopathic pulmonary arterial hypertension. Arterioscler Thromb Vasc Biol. 2005;25(7):1414–1418. doi:10.1378/chest.120.3.894
19. Gorenflo M, Zheng C, Werle E, Fiehn W, Ulmer HE. Plasma levels of asymmetrical dimethyl-L-arginine in patients with congenital heart disease and pulmonary hypertension. J Cardiovasc Pharmacol. 2001;37(4):489–492. doi:10.1161/01.ATV.0000168414.06853.f0
20. Skoro-Sajer N, Mittermayer F, Panzenboeck A, Bonderman D, Sadushi R, Hitsch R et al. Asymmetric dimethylarginine is increased in chronic thromboembolic pulmonary hypertension. Am J Respir Crit Care Med. 2007;176(11):1154–1160. doi:10.1164/rccm.200702-278OC
21. Javaheri S, Javaheri A. Sleep apnea, heart failure, and pulmonary hypertension. Curr Heart Fail Rep. 2013;10(4):315–320. doi:10.1007/s11897-013-0167-3
22. Sajkov D, Cowie RJ, Thornton AT, Espinoza HA, McEvoy RD. Pulmonary hypertension and hypoxemia in obstructive sleep apnea syndrome. Am J Respir Crit Care Med. 1994;149(2):416–422. doi:10.1164/ajrccm.149.2.8306039
24. Hetzel M, Kochs M, Marx N, Woehrle H, Mobarak I, Hombach V et al. Pulmonary hemodynamics in obstructive sleep apnea: frequency and causes of pulmonary hypertension. Lung. 2003;181(3):157–166. doi:10.1086/679995
25. Peppard PE, Young T, Palta M, Skatrud J. Prospective study of the association between sleep-disordered breathing and hypertension. N Engl J Med. 2000;342(19):1378–1384. doi:10.1056/NEJM200005113421901
26. Коростовцева Л. С., Бочкарев М. В., Свиряев Ю. В. Артериальная гипертензия и нарушения сна. Эффективная фармакотерапия. 2018;35: (24)56–65.
27. Бочкарев М. В., Коростовцева Л. С., Свиряев Ю. В., Шемеровский К. А. Нарушения ритма сна-бодрствования и метаболический синдром. Метаболический синдром. Фундаментальные и клинические аспекты — от теории к практике. 2018:5–6.
28. Varadharaj S, Porter K, Pleister A, Wannemacher J, Sow A, Jarjoura D et al. Endothelial nitric oxide synthase uncoupling: a novel pathway in osa induced vascular endothelial dysfunction. Respir Physiol Neurobiol. 2015;207:40–47. doi:10.1016/j.resp.2014.12.012
29. Muñoz-Hernandez R, Vallejo-Vaz AJ, Sanchez Armengol A, Moreno-Luna R, Caballero-Eraso C, Macher HC et al. Obstructive sleep apnoea syndrome, endothelial function and markers of endothelialization. Changes after CPAP. PLoS One. 2015;10(3):0122091. doi:10.1371/journal.pone.0122091
30. Altintas N, Mutlu LC, Akkoyun DC, Aydin M, Bilir B, Yilmaz А et al. Effect of CPAP on new endothelial dysfunction marker, endocan, in people with obstructive sleep аpnea. Angiology. 2016;67(4):364–374. doi:10.1177/0003319715590558
31. Sforza E, Krieger J, Weitzenblum E, Apprill M, Lampert E, Ratamaharo J. Long-term effects of treatment with nasal continuous positive airway pressure on daytime lung function and pulmonary hemodynamics in patients with obstructive sleep apnea. Am Rev Resp Dis. 1990;141(4Pt1):866–870.
33. Sajkov D, Wang T, Saunders NA, Bune AJ, McEvoy RD. Continuous positive airway pressure treatment improves pulmonary hemodynamics in patients with obstructive sleep apnea. Am J Respir Crit Care Med. 2002;165(2):152–158. doi:10.1164/ajrccm.165.2.2010092
Легочное сердце
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Легочное сердце: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Легочным сердцем называют увеличение и расширение правых отделов сердца в результате повышения артериального давления в малом круге кровообращения. Причиной патологического процесса могут стать заболевания легких, поражения легочных сосудов или деформация грудной клетки.
Разновидности легочного сердца
По темпам развития легочного сердца выделяют:
- острое легочное сердце (развивается в течение нескольких часов, минут, дней);
- подострое легочное сердце (развивается в течение нескольких недель, месяцев);
- хроническое легочное сердце (развивается в течение 5 и более лет).
- компенсированное легочное сердце;
- декомпенсированное хроническое легочное сердце.
- бронхолегочной;
- торакодиафрагмальной;
- васкулярной.
- компенсированное легочное сердце;
- декомпенсированное легочное сердце.
При осмотре больного с ОЛС отмечается двигательное возбуждение, выраженный цианоз кожных покровов, при прогрессировании процесса набухают шейные вены.
При подостром легочном сердце (ПЛС) нарастание симптомов, описанных для острого легочного сердца, происходит в течение нескольких дней или недель.
Признаки развития хронического легочного сердца (ХЛС) длительное время не выделяются на фоне симптомов основного заболевания. Легочная гипертензия может дать о себе знать достаточно поздно, но ее удается диагностировать с помощью лабораторных исследований. Развернутая клиническая картина ХЛС появляется при повышении среднего давления в легочной артерии выше 25 мм рт. ст., развитии гипертрофии и/или дилатации правых отделов сердца, признаков сердечной недостаточности. Пациент предъявляет жалобы на одышку, которая не усиливается в горизонтальном положении и не уменьшается в положении сидя. Одышка уменьшается на фоне применения бронхолитиков, кислородо- и противовоспалительной терапии.
Боль в области сердца напоминает стенокардическую. Однако могут наблюдаться и истинные приступы стенокардии, обусловленные увеличением мышечной массы правого желудочка и развитием относительной коронарной недостаточности. Нитроглицерин обычно не купирует боль, а применение эуфиллина дает положительный эффект.
На поздних стадиях легочное сердце проявляется ощущением сильной утомляемости, сонливостью и обмороками при физической нагрузке. У больных может ухудшиться аппетит, появиться тяжесть и боль в правом подреберье во время или сразу после нагрузки, после еды, а в последующем – постоянно (это объясняется увеличением печени и растяжением капсулы вследствие венозного застоя). Отмечается снижение дневного диуреза и увеличение мочеотделения ночью; периферические отеки; увеличение в объеме живота и появление асцита.
В результате снижения содержания кислорода в крови повреждается слизистая оболочка желудочно-кишечного тракта, симптоматически это проявляется абдоминальной болью, тошнотой, рвотой, вздутием живота.
При резко выраженном расширении легочного ствола возможно сдавление возвратного нерва, появление или усиление кашля, кровохарканья, потеря голоса.
В результате гипоксии головного мозга больные могут быть повышенно возбудимы, агрессивны. У одних пациентов наблюдаются эйфория или психозы, у других – вялость, подавленность, сонливость днем и бессонница ночью, головокружение, мучительные головные боли.
При осмотре пациента с компенсированным ХЛС выявляется диффузный цианоз, усиливающийся при наклоне больного вперед, цианоз губ, кончика носа, ушей, одутловатость лица, желтовато-бледный цвет кожи. Концевые фаланги пальцев кистей и стоп утолщены («барабанные палочки»), ногтевые пластинки деформированы («часовые стекла»).
У больных декомпенсированным ХЛС, наряду с клиническими признаками, описанными выше, появляются симптомы, указывающие на наличие застоя крови в венозном русле большого круга кровообращения. На фоне диффузного цианоза определяется выраженный цианоз пальцев рук и ног, кончика носа, губ, ушных раковин. Обращают на себя внимание выраженные отеки нижних конечностей (стоп, голеней), у лежачих больных – области поясницы.
В терминальной стадии болезни из-за нарушений функции органов брюшной полости, вызванных застоем крови, развивается крайнее истощение организма (кахексия).
Возможные причины развития легочного сердца
Легочное сердце становится следствием различных причин, приводящих к повышению легочного сосудистого сопротивления. Выделяют три группы патологии:
Бронхолегочная форма (заболевания, первично влияющие на прохождение воздуха в альвеолы):
- хронический обструктивный бронхит,
- бронхиальная астма,
- эмфизема легких,
- бронхоэктатическая болезнь,
- пневмосклероз, пневмофиброз и пневмоцирроз, пневмокониозы,
- системные заболевания соединительной ткани (системная склеродермия, системная красная волчанка, дерматополимиозит),
- муковисцидоз,
- злокачественные инфильтрации,
- резекция легких,
- поликистоз легких и др.
- плевриты, фиброторакс,
- кифозы, кифосколиозы и другие деформации грудной клетки,
- множественные повреждения ребер, состояния после торакопластики,
- синдром Пиквика при ожирении,
- болезнь Бехтерева,
- парез диафрагмы,
- полиомиелит, миастения, ботулизм.
- первичная легочная артериальная гипертензия (болезнь Аерза),
- легочные васкулиты,
- эмболия легочной артерии,
- сдавление легочной артерии из вен (аневризма, опухоли),
- раковый лимфангоит (при хорионэпителиомах),
- горная болезнь,
- тромбозы легочной артерии.
В развитии ОЛС принимают участие два механизма: механическая обструкция сосудистого русла и гуморальные изменения. Механическая обструкция возникает вследствие обструкции артериального русла легких на 40–50% (тромбоэмболия легочной артерии), что приводит к увеличению общего легочного сосудистого сопротивления. В легочной артерии повышается давление, препятствующее выбросу крови из правого желудочка, в результате понижается минутный объем крови и артериальное давление. Вследствие рефлекторного сужения мелких ветвей легочной артерии происходит выброс биологически активных субстанций (серотонина, простагландинов, катехоламинов, конвертазы и др.), что приводит к еще большему сужению мелких ветвей легочной артерии и увеличению сосудистого сопротивления.
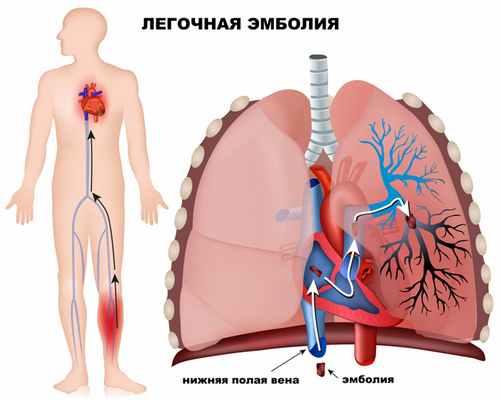
При хронических заболеваниях легких и нарушении бронхиальной проходимости существует длительная альвеолярная гиповентиляция, избыточное количество CO2 в крови, тромбоз микроциркуляторного русла, которые и вызывают общее повышение тонуса легочных сосудов (артериол).
У больных с ХЛС наблюдается повышенная вязкость крови, которая развивается вследствие повышения количества эритроцитов в единице объема крови и агрегации форменных элементов крови, что способствует возникновению пристеночных тромбов и затрудняет кровоток по сосудистому руслу легких.
Увеличение частоты сердечных сокращений и объема циркулирующей крови в результате задержки воды приводят к увеличению сердечного выброса. Развивается раннее поражение сердечной мышцы в виде нарушений ее метаболизма.
Таким образом: при развитии хронического легочного сердца имеют значение:
- общее повышение тонуса легочных сосудов,
- нарушения бронхиальной проходимости,
- повышение содержания углекислого газа в крови и ацидоз,
- анатомические изменения легочного сосудистого русла,
- повышенная вязкость крови,
- увеличение сердечного выброса.
Диагностикой и лечением легочного сердца занимается врач-кардиолог или врач-терапевт .
Для уточнения причины заболевания может быть рекомендована консультация онколога , пульмонолога , гематолога, эндокринолога .
Диагностика легочного сердца
Для диагностики легочного сердца рекомендуются следующие исследования:
- клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Врачи, лечащие хронические интерстициальные легочные нарушения в Москве
Здесь вы сможете выбрать врача, занимающегося лечением хронических интерстициальных легочных нарушений. Если вы не уверены в диагнозе, запишитесь на прием к терапевту или врачу общей практики для уточнения диагноза.
Какие врачи лечат хронические интерстициальные легочные нарушения
На данной странице представлены рейтинги, цены и отзывы о врачах, специализирующихся на лечении хронических интерстициальных легочных нарушений.
Другие врачи по лечению заболевания
Симптомы хронических интерстициальных легочных нарушений
- Одышка
- Дыхательная недостаточность
- Сухой кашель
- Синюшность кожи
- Общее недомогание
- Быстрая утомляемость
- Снижение массы тела.
Хронические интерстициальные легочные нарушения - выбрать лечащего врача 74
Выберите время приема для записи онлайн Станции метро: Бульвар Дмитрия Донского Улица Старокачаловская
Диагностика заболеваний
Какую диагностику необходимо пройти, вам подскажет лечащий врач. Вам могут назначить:
- Рентген органов грудной клетки
- КТ легких
- Функциональная диагностика Спирометрия
- Бронхоскопия.
Пульмонологи Москвы - отзывы
Приятная и очень милая женщина. Она уделила нам много времени, внимания и сделала все, что было нужно. Доктор изучила какие были болезни до этого, провела осмотр, проконсультировала нас и назначила лечение.
Внимательный доктор. Она выписала необходимые препараты. Мы очень довольны и придем еще к этому врачу через 10 дней.
Мне понравилась врач. Марина Анатольевна ответила мне на все вопросы, на которые мне нужно было получить ответ, никуда не торопилась, все объясняла. Достаточно внимательный доктор.
Очень хорошая и квалифицированная врач, знающая свое дело! Она сделала назначения, определила диагноз и оказала нужную помощь, в которой мы нуждались.
Врач вежливый, профессиональный и отзывчивый. Она внимательно меня осмотрела, ответила на вопросы, подсказала и написала все что нужно. Я осталась довольна доктором!
На приеме я была вместе с пациентом. Леонид Юрьевич хороший врач, проанализировал снимок СКТ, сказал через несколько дней сдать определенные анализы, нормально и оперативно прописал инструкцию по лечению. Единственно чрезмерно много прописал лекарства и мы решили немного сократить их количество, так как человек старый и будет тяжело их все пить для желудка. Мы довольны приемом, спасибо врачу. Специалиста выбрала по опыту, стажу, по профилю и по отзывам. Единственно, во враче не понравилось, что он перебарщивает, все правильно и качественно делает, но надо смотреть, что пациент уже пенсионер.
Отличный, разносторонний доктор и во всём специалист. Она мне сделала ЭКГ, послушала легкие, всё сказала по факту и ничего лишнего. Неоднократно её рекомендую!
Внимательная и доброжелательная врач. Она хорошо приняла меня, проверила функцию внешнего дыхания и объяснила, что дальше делать. Я осталась довольна!
Читайте также:
