Легочная гипертензия при дефекте межпредсердной перегородки (ДМПП). Эуфиллин и нитроглицерин при легочной гипертензии
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
БИШКЕК — 2014
Клинический протокол разработан согласно клиническому руководству по диагностике и лечению хронической сердечной недостаточности, принят Экспертным советом по оценке качества клинических руководств/протоколов и утвержден Приказом МЗ КР № 750 от 30 декабря 2013 года.
Состав рабочей группы по созданию клинического руководства.
Руководитель: Норузбаева А.М., д.м.н., зав отделением хронической сердечной недостаточности Национального центра кардиологии и терапии (НЦКТ)
Исполнители:
Лунегова О.С., к.м.н., ведущий научный сотрудник отделения коронарной болезни сердца и атеросклероза НЦКТ
Асанбекова А.А. – м.н.с. отделения ХСН НЦКТ
Османкулова Г.Э — врач отделения ХСН НЦКТ
Рецензенты:
Мураталиев Т.М., д.м.н., профессор, заведующий отделением острого инфаркта миокарда НЦКТ
Бейшенкулов М.Т., д.м.н., заведующий отделением ургентной кардиологии и реанимации НЦКТ
Бартон Смит Заместитель директора проекта по повышению качества здравоохранения, USAID
Методолическая экспертная поддержка:
Барыктабасова Б.К. к.м.н., зав. отделом доказательной медицины РЦРЗиИТ, методолог по разработке и оценке качества клинических руководств и протоколов, специалист по доказательной медицине
Клинический протокол предназначен семейным врачам, врачам кардиологических и терапевтических стационаров, организаторам здравоохранения. Любые комментарии и пожелания по содержанию клинического протокола приветствуются.
Адрес для переписки с рабочей группой:
Кыргызская Республика, г. Бишкек
Ул. Тоголока Молдо,3, 720040
Тел: 996 312 62 27 65
Данный клинический протокол может использоваться, воспроизводиться только с разрешения авторов и соответствующей ссылкой.
Издан при содействии Национальной программы по реформированию системы здравоохранения
Список сокращений
АА — антагонисты альдостерона
АГ — артериальная гипертензия
АД — артериальное давление
АДГ — антидиуретический гормон
БРА — блокаторы рецепторов к ангиотензину II
ИАПФ — ингибиторы ангиотензин-превращающего фермента
ИМ — инфаркт миокарда
КБС — коронарная болезнь сердца
КДД ЛЖ — конечно-диастолическое давление ЛЖ
КДО ЛЖ — конечно-диастолическое объем ЛЖ
КР — клиническое руководство
ЛЖ — левый желудочек
МНО — международное нормализованное отношение
МНУП — мозговой натриуретический пептид
НПВС — нестероидные противовоспалительные препараты
НЦКиТ — Национальный центр кардиологии и терапии
ОДСН — острая декомпенсация сердечной недостаточности
ОПСС — общее периферическое сосудистое сопротивление
ПТИ — протромбиновый индекс
РААС — ренин-ангиотензин-альдостероновая система
РКИ — рандомизированное клиническое исследование
САД — систолическое артериальное давление
САС — симпато-адреналовая система
СВ — сердечный индекс
СН — сердечная недостаточность
ССЗ — сердечно-сосудистые заболевания
ТДИ — тканевое допплерографическое исследование
УО — ударный объем
ФВ — фракция выброса
ФК — функциональный класс
ХСН — хроническая сердечная недостаточность
ЧСС — частота сердечных сокращений
Хроническая сердечная недостаточность
Хроническая сердечная недостаточность (ХСН) – патофизиологический синдром, возникающий, чаще всего, в результате какого-либо сердечно-сосудистого заболевания, обусловленный нарушением систолической и/или диастолической функции миокарда, хронической гиперактивацией нейрогормональных систем и проявляющийся тотальной гипоперфузией тканей и прогрессирующими клиническими симптомами застоя по малому и/или большому кругам кровообращения.
ХСН является следствием длительно существующей сердечно-сосудистой патологии, характеризуется постепенным нарастанием клинической симптоматики, проявляется усилением/появлением одышки, сердцебиения, утомляемости, слабости, гипотонии, отеков. Острая сердечная недостаточность (ОСН) – клинический синдром, характеризующийся быстрым возникновением симптомов, характерных для нарушенной систолической и/или диастолической функции сердца (сниженный сердечный выброс, недостаточная перфузия тканей, повышенное давление в капиллярах легких, застой в тканях). Это состояние, возникающее в результате остро развившейся несостоятельности миокарда (острый инфаркт миокарда, острый диффузный миокардит, острые тяжелые аритмии, гипертонический криз и т.д.). ОСН необходимо различать от острой декомпенсации ХСН, которая по клинической симптоматике сходна с ОСН, также требует госпитализации в стационары кардиологического профиля. Однако при ОСН, в отличие от постепенно нарастающей симптоматики при острой декомпенсации ХСН, обычно отсутствуют признаки задержки жидкости в организме.
Помимо острой и хронической различают также систолическую и диастолическую ХСН. Традиционно клинические проявления СН связывают со снижением сократительной способности миокарда, которая оценивается по величине фракции выброса (ФВ). Снижение ФВ левого желудочка (ЛЖ) менее 45% расценивают как систолическую дисфункцию миокарда. Однако, значительная часть больных с клинически выраженной симптоматикой ХСН имеет ФВ ЛЖ > 45-50%. В таких случаях рекомендовано пользоваться термином ХСН с сохранной систолической функцией или ХСН с сохранной ФВ. Чаще всего у этих пациентов имеются признаки нарушения диастолической функции миокарда. Большинством экспертов наличие у больного клинических признаков ХСН на фоне сохранной систолической функции ЛЖ и, подтвержденных объективными методами (ЭХОКГ и/или инвазивными методами), диастолической дисфункции ЛЖ расценивается как диастолическая хроническая сердечная недостаточность. Необходимо учитывать, что если диастолическая ХСН чаще всего бывает изолированной, то систолическая ХСН, как правило, носит смешанный характер, т.е. протекает не только с нарушением систолической, но и диастолической функций миокарда. В целом, ведение больных с ХСН с сохранной ФВ ЛЖ не отличается от ведения пациентов с систолической дисфункцией, и должно включать назначение комплекса стандартных препаратов, обладающих нейрогормональной модуляцией.
Среди других терминов различают также левожелудочковую, правожелудочковую и смешанную СН, в зависимости от преобладания застойных явлений в малом или большом кругах кровообращения.
Классификация хронической сердечной недостаточности.
В настоящее время для установления диагноза хронической сердечной недостаточности используется классификация Нью-Йоркской ассоциации сердца (NYHA) (NYHA 1964), которая выделяет четыре функциональных класса (ФК) ХСН в зависимости от переносимости физической нагрузки.
Классификация ХСН по NYHA
| Функциональные классы ХСН | |
| I ФК | Ограничения физической активности отсутствуют: привычная физическая активность не сопровождается быстрой утомляемостью, появлением одышки или сердцебиения. Повышенную нагрузку больной переносит, но она может сопровождаться одышкой и/или замедленным восстановлением сил. |
| II ФК | Незначительное ограничение физической активности: в покое симптомы отсутствуют, привычная физическая активность сопровождается утомляемостью, одышкой или сердцебиением. |
| III ФК | Заметное ограничение физической активности: в покое симптомы отсутствуют, физическая активность меньшей интенсивности по сравнению с привычными нагрузками сопровождается появлением симптомов. |
| IV ФК | Невозможность выполнить какую-либо физическую нагрузку без появления дискомфорта; симптомы СН присутствуют в покое и усиливаются при минимальной физической активности. |
ХСН принято считать прогрессирующим состоянием. Поэтому Американской ассоциацией сердца и Европейским обществом кардиологов предложено дополнить классификацию ХСН по стадиям. Данная классификация по стадиям позволяет также определить цели терапии и тактику ведения больных с ХСН на протяжении всего сердечно-сосудистого континуума.
Классификация ХСН по стадиям (адаптировано из Hunt S.A. 2008).
Примечание: БРА – блокаторы рецепторов ангиотензина II; ГЛЖ – гипертрофия левого желудочка; и АПФ – ингибиторы ангиотензин превращающего фермента; КМП – кардиомиопатии, МС – метаболический синдром.
По сути, первые две стадии не являются собственно ХСН, однако выявляют пациентов с высоким риском развития этого осложнения и позволяет врачу целенаправленно проводить профилактические мероприятия по предотвращению развития и прогрессирования ХСН. Данная классификация не заменяет классификацию ХСН по NYHA, но дополняет ее, показывая стадийность и направленность процесса.
ДИАГНОСТИКА.
Жалобы. Длительное время ХСН может протекать бессимптомно, чаще всего больных беспокоят быстрая утомляемость, слабость, снижение работоспособности, одышка при физической нагрузке, сердцебиение и перебои в работе сердца, сухой кашель, тяжесть в правом подреберье, отеки на нижних конечностях. В дальнейшем одышка беспокоит в покое, усиливается в горизонтальном положении, кашель может сопровождаться кровохарканьем. Кроме того, у больных могут присутствовать жалобы характерные для основного кардиологического или некардиологического заболевания, послужившего этиологической причиной ХСН.
В то же время жалобы, характерные для ХСН у больного могут отсутствовать, но при обследовании выявляются признаки систолической и/или диастолической дисфункции сердца.
Анамнез. При сборе анамнеза необходимо уделить особое внимание поиску причинных факторов развития ХСН: артериальной гипертензии, КБС, сахарного диабета, приобретенных и врожденных пороков сердца, миокардита, кардиомиопатий, включая алкогольную, гипо-гипертиреоза и т.д. Кроме того, необходимо уточнить наличие факторов, способствующих декомпенсации ХСН: неправильный прием препаратов или отсутствие лечения, нарушение водно-солевого режима, анемия, лихорадка, простудные заболевания, чрезмерная физическая нагрузка, прием лекарственных препаратов, способствующих задержке жидкости (НПВС, антагонисты кальция, антиаритмические препараты и др.)
Объективное обследование. В период компенсации ХСН при объективном обследовании присутствуют симптомы основного заболевания. В период декомпенсации появляются признаки, связанные с застоем крови в большом и/или малом кругах кровообращения. Для ХСН характерно наличие акроцианоза в сочетании с похолоданием кожи конечностей, симметричных, плотных, цианотичных отеков на нижних конечностях, в области стоп и лодыжек. При усугублении ХСН отеки постепенно нарастают до голеней, бедер, поясницы, приобретают характер массивных, сопровождаются скоплением жидкости в плевральных полостях (гидроторакс), перикарде (гидроперикард), брюшной полости (асцит), вплоть до анасарки. У тяжелых больных, длительно находящихся на постельном режиме, отеки могут располагаться преимущественно в области крестца, ягодиц, задней поверхности бедер. При длительном существовании массивных отеков можно также обнаружить трофические изменения, истончение и гиперпигментацию кожи конечностей. Отмечается тахипноэ, в терминальной стадии периодическое дыхание Чейна Стокса. Аускультативно у пациентов с ХСН можно выслушать симметрично с обеих сторон, преимущественно в нижних отделах легких жесткое дыхание, мелкопузырчатые незвучные влажные хрипы. При нарастании застоя в малом круге количество и выраженность хрипов увеличивается, вплоть до признаков альвеолярного отека легких, с распространением влажных хрипов над всей поверхностью легких, появлением средне- и крупнопузырчатых хрипов, свидетельствующих о наличии жидкого пенистого секрета в бронхах среднего и крупного калибра. В этих случаях у больных может появиться клокочущее дыхание, слышимое на расстоянии. Однако, стоит отметить, что иногда у больных даже с выраженной систолической дисфункцией влажные хрипы в легких могут отсутствовать. Гидроторакс может быть как односторонним (чаще справа), так и двусторонним. В этих случаях в местах скопления жидкости (нижние отделы) определяется притупление перкуторного звука, снижение голосового дрожания и ослабление (или отсутствие) дыхания при аускультации. Следует помнить, что в отдельных случаях у больных с хроническим застоем крови в малом кругу кровообращения могут выслушиваться сухие хрипы при полном отсутствии влажных, за счет выраженного отека и набухания слизистой бронхов невоспалительного характера.
При осмотре отмечается набухание шейных вен лежа, а при выраженном повышении центрального венозного давления и сидя. Положительный симптом Плеша (гепато-югулярный рефлюкс), увеличение набухания шейных вен при надавливании на печень, также отражает выраженный застой в венозной системе большого круга.
Артериальное давление. В тех случаях, когда у больного до появления симптомов сердечной декомпенсации отсутствовала АГ, уровень АД по мере прогрессирования ХСН нередко снижается. В тяжелых случаях систолическое АД достигает 90–100 мм рт. ст., а пульсовое АД — около 20 мм рт. ст., что связано с резким снижением сердечного выброса. У больных АГ цифры АД могут быть повышены, но в терминальной стадии ХСН, как правило, имеется отчетливая тенденция к снижению давления.
Результаты пальпации, перкуссии и аускультации сердца у больных ХСН, прежде всего, определяются характером основного заболевания, осложнившегося развитием сердечной декомпенсации. Тем не менее, при объективном исследовании сердечно-сосудистой системы необходимо обратить внимание на наличие признаков, характерных для дилатации и/или гипертрофии полостей сердца, в частности: смещение, усиление верхушечного толчка, расширение относительной (абсолютной) тупости сердца, наличие эпигастральной и прекардиальной пульсации (за счет гипертрофии/дилатации правого желудочка).
Тахикардия, нарушения сердечного ритма в частности, фибрилляция предсердий и экстрасистолия встречаются у большинства больных с ХСН. Патологический III тон сердца и трехчленный протодиастолический ритм галопа на верхушке сердца отмечается у больных с выраженной объемной перегрузкой левого желудочка, сопровождающейся его дилатацией, значительной систолической и диастолической дисфункцией миокарда.
Патологический IV тон сердца и пресистолический ритм галопа менее характерны для систолической ХСН и возникает только при значительной ригидности стенки желудочка, обусловленной гипертрофией миокарда, фиброзом сердечной мышцы или выраженной ишемией, и свидетельствует о наличии сопутствующей диастолической дисфункции левого желудочка и повышении давления наполнения.
Кроме того аускультация сердца помогает выявить патологические дополнительные шумы, характерные для поражения клапанов сердца, врожденных пороков.
Гепатомегалия часто наблюдается при повышении давления в венах большого круга кровообращения. Печень при пальпации увеличена, поверхность ее гладкая, край закруглен, может быть болезненной при пальпации. Со временем может развиваться так называемый «кардиальный» цирроз печени. Край печени тогда становится заостренным, а сама печень очень плотной.
Асцит выявляется, как правило, в тяжелых случаях правожелудочковой и бивентрикулярной недостаточности. Его появление при систолической ХСН свидетельствует о наличии выраженной надпеченочной портальной гипертензии.
Легочная гипертензия при дефекте межпредсердной перегородки (ДМПП). Эуфиллин и нитроглицерин при легочной гипертензии
Легочная гипертензия при дефекте межпредсердной перегородки (ДМПП). Эуфиллин и нитроглицерин при легочной гипертензии
Существует мнение, что легочная гипертензия развивается в результате уменьшения выброса правого желудочка. Однако в клинической практике снижение выброса правого желудочка наблюдается лишь в последней стадии заболевания. Меньшее значение придают врожденной патологии легочных сосудов (Craig, Selzer, 1968).
При наличии дефекта межпредсердной перегородки гидродинамический фактор передачи давления, как при дефекте межжелудочковой перегородки, отсутствует. Также не наблюдается повышения давления в левом предсердии. Отсутствие влияния этих факторов у больных с дефектами межпредсердной перегородки приводит к тому, что при одинаковой величине сброса крови при дефекте межжелудочковой перегородки или открытом артериальном протоке легочная гипертензия развивается чаще, чем при дефекте межпредсердной перегородки. Выражено различие и во времени возникновения легочной гипертензии.
При дефекте межпредсердной перегородки высокая легочная гипертензия развивается после второй декады жизни и всегда носит склеротический характер.
Сопоставление данных гемодинамики у больных с врожденными пороками сердца и высокой легочной гипертензией с гистологической картиной легких позволило выделить 2 группы больных. У больных первой группы — с большим артерио-венозным сбросом крови на фоне незначительного повышения легочно-сосудистого сопротивления — при гистологическом исследовании выявляется лишь гипертрофия мышечного слоя мелких легочных артерий и артериол, носящая обратимый характер. Напротив, во второй группе больных — с небольшим, перекрестным или обратным сбросом крови при наличии резко повышенного легочно-сосудистого сопротивления — распространены необратимые склеротические изменения легочных сосудов. До операции важно дифференцировать «органическую» и «функциональную» природу легочной гипертепзии, выявить, насколько и в какой мере общелегочное сопротивление увеличено за счет рефлекторного спазма легочных сосудов.
С этой целью предложены фармакологические пробы с введением различных сосудорасширяющих средств per os или непосредственно в легочную артерию. К ним относятся гексаметоний, арфонад, солянокислый толазолин, присколин, резерпин, амилнитрит и др. Однако все эти вещества влияют на оба круга кровообращения, при этом в большей степени на большой.
Фармакологические вещества, применяемые для функциональных проб, должны отвечать ряду требований: 1) обладать быстрым спазмолитическим действием на легочные сосуды; 2) просты в употреблении; 3) не вызывать осложнений.
Наиболее широкое распространение в клинике получили такие вещества, как эуфиллин, нитроглицерин, ацетилхолин, вдыхание 100% кислорода.
Эуфиллин оказывает спазмолитическое действие на легочные сосуды, стимулирующе действует на миокард, усиливая систолу и вызывая увеличение ударного и минутного объемов сердца. Он обладает и бронхолитическим действием, снижая внутригрудное давление (Б. Б. Koran, Г. В. Соколов, 1960; И. X. Рабкин, Э. Л. Григорян, 1963).
Взрослым обычно вводят 2,4% раствор эуфиллина медленно, в течение 2—3 мин, в легочную артерию в количестве 10 мл в 20 мл 40% раствора глюкозы, детям до 7 лет — 7з и от 7 до 14 лет — 1/2 дозы взрослого. Эффект наблюдается, как правило, через 8—10 мин.
Нитроглицерин, так же как и эуфиллин, оказывая спазмолитическое действие на легочные сосуды, благотворно действует и на сердце, часто увеличивая ударный объем сердца, не вызывая тахикардии (В. Г. Странин, 1966; Eldridge е. а., 1955; Darby е. а., 1958).
Нитроглицерин дают по 1—3 таблетки (0,0005 мг в таблетке) под язык. Действие достигает максимума через 5—7 мин. Обычно такие дозы не вызывают побочных явлений. Однако при повышенной индивидуальной чувствительности у некоторых больных возможен коллапс в связи с резким падением давления в большом круге кровообращения (И. И. Сивков и др., 1961). Мы также наблюдали у одной взрослой больной коллапс после приема 3 таблеток нитроглицерина. Так как действие его непродолжительное, то системное давление восстановилось самостоятельно. В противном случае введение эфедрина быстро нормализует давление.
Нитроглицерин, как и все перечисленные выше сосудорасширяющие средства, влияет одновременно как на тонус артериол малого, так и большого кругов кровообращения (А. В. Мещерякова, 1957; И. Эндрюс и др., 1962).
- Вернуться в оглавление раздела "Кардиология."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
ВРОЖДЕHHЫЕ ПОРОКИ СЕРДЦА
– любое отверстие в межпредсердной перегородки, кроме открытого овального окна (ООО).
По классификации ДМПП делятся на 3 основные группы:
- первичный дефект межпредсердной перегородки
- вторичный дефект межпредсердной перегородки
- дефект венозного синуса (sinus venosus defect)
Первичный дефект – дефект мембранозной перегородки и входит в группу пороков под названием – атриовентрикулярная коммуникация (АВК).
Дефект венозного синуса – дефект межпредсердной перегородки в месте внедрения полых вен, почти всегда сопровождается частичным аномальным дренажем правых легочных вен.
Вторичный дефект межпредсердной перегородки – дефект первичной перегородки, в зависимости от места расположения может быть: центральный, передний, задний, нижний, верхний. Два и более дефекта называются – множественными дефектами межпредсердной перегородки.
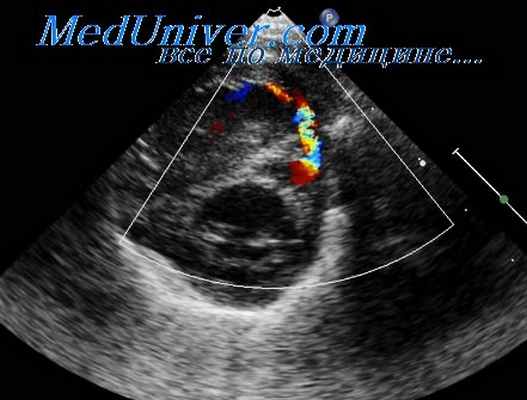
ЭхоКГ (В-режим и В-режим с ЦДК) вторичного ДМПП.
Почему нужно оперировать ДМПП?
ДМПП ведет к перегрузке малого круга кровообращения за счет дополнительного объема крови притекающего из левого предсердия в правое. Далее дополнительный объем крови попадает в правый желудочек и затем в легочную артерию, легочные вены и снова в левое предсердие. Таким образом, формируется постоянно циркулирующий балластный объем крови, развивается перегрузка правых отделов сердца, легочная гиперволемия, ведущая в конечном итоге к сердечной недостаточности (СН) и легочной гипертензии.
Когда нужно оперировать ДМПП?
Наличие легочной гиперволемии (Qp/Qs более 1.5:1.0) уже будет являться показанием к операции. Такие дети часто болеют простудными заболеваниями, могут отставать в физическом развитии от сверстников. Как и практически все ВПС данный порок желательно прооперировать в течение первого года жизни ребенка. При наличии клиники прогрессирующей сердечной недостаточности, легочной гипертензии показания к операции могут быть срочные, не зависимо от возраста.
В более старшем возрасте риск закрытия ДМПП увеличивается, в связи с развитием высокой легочной гипертензии и сердечной недостаточности.
Клинические проявления порока ДМПП.
У детей с небольшими размерами ДМПП длительное время может не наблюдаться клиники сердечной недостаточности, сам же ВПС зачастую выявляется случайно при плановом обследовании, либо при обследовании по поводу другого заболевания. При ДМПП больших размеров сердечная недостаточность развивается достаточно быстро и уже к 12 мес. может развиться легочная гипертензия.
Дети с ДМПП больше подвержены частым простудным заболеваниям, при осмотре важно обратить внимание на наличие одышки, отставания в физическом развитии. При аускультации выслушивается акцент 2 тона над легочной артерией.
По данным рентгенографии наблюдается усиление легочного рисунка, увеличение размеров сердца (СЛК).
По ЭКГ отклонение ЭОС вправо, гипертрофия правых отделов сердца.
ЭхоКГ позволяет оценить анатомию порока, выявить увеличение правых отделов сердца, оценить степень легочной гиперволемии (Qp/Qs), легочной гипертензии (СДЛА), а так же выявить сопутствующие пороки сердца.
ДМПП или ООО.
ООО – фетальная коммуникация, необходимая для нормального кровоснабжение плода. После рождения ООО закрывается, но у 20% людей остается открытым на протяжении всей жизни. ООО не ведет к нарушению кровообращения и нуждается в закрытии только при определенных показаниях (парадоксальные тромбоэмболии).
ЭхоКГ признаки ООО – небольшой дефект в центральной части МПП (обычно 4-6 мм), не редко визуализируется клапан ООО; Qp/Qs не превышает 1.5:1.0, легочная гипертензия не регистрируется. Ни по данным ЭКГ, ни по данным рентгенографии грудной клетки изменений не выявляется.
Наличие ООО не является ВПС и не нуждается в наблюдении у кардиолога ФЦССХ.
Способы закрытия ДМПП.
На сегодняшний день возможно как открытая операция, так и малоинвазивные вмешательства с использованием окклюдирующих устройств. Показания к тому или иному виду вмешательства выставляются кардиологом индивидуально на приеме в поликлинике ФЦССХ. Для малоинвазивных процедур необходимо наличие достаточного размера краев межпредсердной перегородки, чтобы зафиксировать окклюдирующее устройство.
У пациентов с ДМПП и не выраженными краями межпредсердной перегородки, а так же при наличии сочетанной патологии, нуждающейся в коррекции, выполняется открытая операция в условиях искусственного кровообращения. ДМПП закрывается заплатой из аутоперикарда, либо ксеноперикарда.
Возраст пациентов с ДМПП пролеченных в нашем центре начинается с 6 месяцев. За 2011 год работы ФЦССХ, с ДМПП пролечено 103 ребенка, из них 18 - это дети с ДМПП в сочетании с аномальным дренажем легочных вен и в составе АВК. У 26 из них применялись малоинвазивные вмешательства (эндоваскулярное закрытие ДМПП окклюдирующим устройством). Длительность пребывания в стационаре после открытых вмешательств 5-7 дней, после эндоваскулярных 3-4 дня.
Легочная гипертензия при дефекте межпредсердной перегородки (ДМПП). Эуфиллин и нитроглицерин при легочной гипертензии
40. Какая из нижеследующих стратегий не является полезной для предотвращения прогрессии почечной недостаточности у пациентов с АГ и диабетом:
144. Пациент С.50 лет, длительно страдает бронхиальной астмой. В течение 3-х лет отмечает повышение АД, в связи с чем принимает каптоприл -150мгсутки. Последний год АД сохраняется на уровне 130/90-14090 мм.рт.ст. Кроме этого появились загрудинные боли, которые оценены как стенокардия. Какой лекарственный препарат целесообразней назначить в качестве дополнительной терапии
145. Пациенту 56 лет, который 2 месяца назад перенес не осложненный инфаркт миокарда, был назначен тест с физической нагрузкой. Исходные показатели гемодинамики были следующие: АД-115/80 мм.рт.ст., ЧСС-74 удара в минуту. Во время проведения теста появились признаки, которые явились показанием для прекращения проведения последнего. Укажите один из этих признаков:
146. У больной А. 34 лет после перенесенной тяжелой вирусной инфекции (грипп) через 2 недели появились слабость, одышка, боли в области сердца, сердцебиение. При осмотре АД 110/70 мм.рт.ст.,чсс-80 ударов в минуту в покое, I тон ослаблен. На ЭКГ - з.Т(-) в отведениях V1-V4. О какой патологии можно думать:
147. У больной А. 34 лет, после перенесенной тяжелой вирусной инфекции (грипп) через 2 недели появились слабость, одышка, боли в области сердца, сердцебиение. При осмотре АД 110/70 мм.рт.ст.,чсс-80 ударов в минуту в покое, I тон ослаблен. На ЭКГ - з.Т(-) в отведениях V1-V4.На основании выше перечисленных данных выставлен диагноз миокардита. Какой вариант лечения является наиболее правильным:
148. Через 10 дней после начала терапии ингибиторами АПФ, 71-летний пациент с ишемической болезнью сердца в анамнезе пожаловался на недомогание, прогрессирующие отеки, уменьшение количества выделяемой мочи и прирост массы тела на 5,5 кг. Уровень креатинина в сыворотке крови повысился до 480 ммольл. Что произошло у пациента:
149. У пациента с ишемической болезнью сердца начата терапия ингибиторами АПФ, Через 10 дней у него появились недомогание, прогрессирующие отеки, уменьшение количества выделяемой мочи и прирост массы тела на 5,5 кг. Уровень креатинина в сыворотке крови повысился до 480 ммольл. Состояние было расценено как острая почечная недостаточность на фоне стеноза почечных артерий. Какое лечение нужно использовать в данном случае:
150. Пациенту 53 лет, у которого отмечается клиника стенокардии, было проведено коронароангиографическое исследование. Изменения в коронарных артериях отсутствовали. Каково ваше предполагаемое клиническое заключение:
151. Пациент, имеющий синдром WPW, поступил в отделение с фибрилляцией предсердий и частым ритмом желудочков. При наличии стабильной гемодинамики, какой из перечисленных препаратов следует выбрать для экстренного введения:
152. 52-летняя пациентка перенесла трансмуральный инфаркт миокарда.Через 2 недели у нее появились субфебрильная температура, одышка, боли в суставах. При осмотре выявлен выпот в плевральной полости. Аускультативно определяется шум трения перикарда. Что явилось причиной ухудшения самочувствия:
153. У 52-летней пациентки через 2 недели после перенесенного трансмурального инфаркт миокарда появились субфебрильная температура, одышка, боли в суставах. При осмотре выявлен выпот в плевральной полости. Аускультативно определяется шум трения перикарда. Было диагностировано постинфарктное осложнение- синдром Дресслера. Какое лечение будет наиболее эффективным
154. Пациентке 27 лет, было проведено хирургическое вмешательство по поводу сочетанного митрального порока сердца ревматической этиологии (протезирование митрального клапана). При выписке в удовлетворительном состоянии была назначена терапия непрямыми антикоагулянтами (варфарин). Контроль какого показателя нужно проводить для правильного подбора дозы препарата:
155. Пациентке 27 лет, после хирургического вмешательства по поводу сочетанного митрального порока сердца ревматической этиологии (протезирование митрального клапана) был назначен варфарин в дозе 5 мгсутки. Какого уровня МНО (международное нормализованное отношение) нужно достичь и поддерживать, для подбора адекватной дозы варфарина:
156. 39 -летний мужчина с АГ поступил в отделение экстренной помощи с жалобами на сдавливание в груди в покое и подъемом сегмента ST на 4 мм в нижних отведениях ЭКГ. Эти явления уменьшились после приема нитроглицерина. Катетеризация сердца показала нормальные коронарные артерии, а при последующей пробе с эргоновином спровоцирован спазм правой коронарной артерии. В настоящее время принимает ? -блокатор и диуретик. Как следует изменить лечение:
157. 39 -летний мужчина с АГ поступил в отделение экстренной помощи с жалобами на сдавливание в груди в покое и подъемом сегмента ST на 4 мм в нижних отведениях ЭКГ. Эти явления уменьшились после приема нитроглицерина. Катетеризация сердца показала нормальные коронарные артерии, а при последующей пробе с эргоновином спровоцирован спазм правой коронарной артерии. Для какого заболевания характерна данная клиника:
В) проводить Эхо-КГ обследование каждые 6-12 месяцев, убедить в необходимости приема антибиотиков для профилактики инфекционного эндокардита
159. У больной 34 лет во время эпидемии гриппа повысилась температура до 39 градусов и держалась в течение суток, появились небольшие катаральные явления. Через неделю от начала заболевания присоединились боли в области сердца, сердцебиение, выраженная одышка ,отеки голеней. На ЭКГ блокада левой ветви пучка Гиса. Госпитализирована в тяжелом состоянии с нарушением кровообращения в большом и малом круге, увеличением сердца. В крови лейкоциты 8200, СОЭ 9мм час. Ваш диагноз
160. Больной 34 лет, поступил в клинику с жалобами на боли в области сердца, не связанные с физической нагрузкой, одышку, перебои в области сердца, отеки на нижних конечностях. В анамнезе длительное злоупотребление алкоголем. Выпивает 500-700 г. водки 2 - 3 раза в неделю. Особенно злоупотреблял алкоголем в течении последнего года. При обследовании обнаружены изменения со стороны сердца. Расширение границ сердца влево, на ЭКГ - электрическая ось сердца не изменена, замедление атриовентрикулярной проводимости (РQ - 0,28) , снижение сегмента SТ в грудных отведениях , двухфазный зубец Т в отведениях V4- V6.На Эхо-КГ- снижение сократительной способности миокарда левого желудочка. Ваш диагноз
161. У больной 26 лет после двух родов наблюдается появление лабильной АГ. Ухудшение самочувствия провоцируется длительной ходьбой и пребыванием в вертикальном положении. После непродолжительного отдыха в горизонтальном положении АД может нормализоваться. При планировании диагностических мероприятий в первую очередь следует думать, что у больной:
Дефект межпредсердной перегородки
Дефект межпредсердной перегородки представляет собой патологическое соустье между правым и левым предсердием. Он составляет около 20 % от всех врожденных пороков сердца. Дефект может располагаться в различных отделах перегородки, иметь различную форму и размеры. Условно различают первичные и вторичные (высокие) дефекты межпредсердной перегородки. Первичный дефект (рис. 5) возникает вследствие недоразвития в эмбриогенезе первичной перегородки. Отличительной его особенностью является локализация - на уровне фиброзного кольца атриовентрикулярных клапанов. Нижней стенкой такого дефекта являются фиброзные кольца митрального и трикуспидального клапанов. Дефект иногда сочетается с расщеплением митрального или тркуспидального клапанов, является компонентом так называемого открытого атриовентрикулярного канала. Вторичный дефект формируется вследствие нарушений эмбриогенеза вторичной перегородки. Нижний край такого дефекта составляет межпредсердная перегородка (рис. 5).
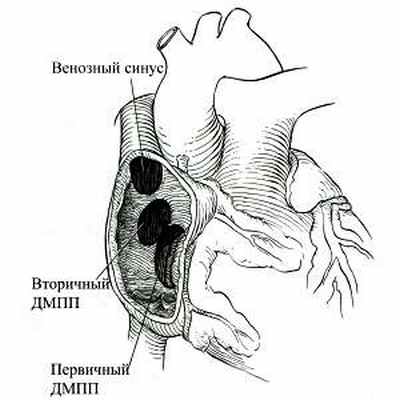 | Рис. 5 Схема локализации дефектов межпредсердной перегородки. При вторичном дефекте выражен нижний край. При первичном дефекте нижним краем является фиброзное кольцо митрального и трикуспидального клапана. |
Гемодинамическая сущность порока заключается в сбросе артериальной крови из левого предсердия в правое и перемешивании с венозной, что вызывает гиперволемию малого круга кровообращения, а в дальнейшем – развитие легочной гипертензии. Легочная гипертензия при дефекте межпредсердной перегородки носит весьма злокачественный характер, так как необратимые изменения в легких развиваются быстро и рано, приводя к тяжелой декомпенсации правого сердца. Частым осложнением такого порока является септический эндокардит.
Клиническая картина и диагностика. Обычно жалобы связаны с декомпенсацией кровообращения. Тяжесть ее зависит от выраженности перегрузки правых отделов и развития легочной гипертензии. Больные жалуются на быструю утомляемость, одышку, легкую подверженность простудным заболеваниям, особенно в раннем детском возрасте. Аускультативно дефект межпредсердной перегородки проявляется нежным систолическим шумом с эпицентром над легочной артерией. Шум обусловлен относительным стенозом основания легочного ствола, через который протекает избыточный объем крови. Второй тон над легочной артерией усилен и часто расщеплен. На ЭКГ имеются признаки перегрузки правых отделов сердца с гипертрофией правого желудочка и предсердия. Весьма часто обнаруживается неполная или полная блокада правой ножки пучка Гиса.
При рентгенологическом исследовании определяется увеличение сердца за счет правого предсердия, желудочка и ствола легочной артерии. Имеются также повышенная пульсация корней легких и усиление общего сосудистого рисунка легочной ткани.
С помощью эхокардиографического исследования возможно визуализировать дефект межпредсердной перегородки, уточнить его характер (первичный или вторичный), оценить направление сброса через дефект (рис. 6, 7).
При зондировании сердца обнаруживается повышение давления в правом предсердии, правом желудочке и легочном стволе. Зонд может переходить из правого предсердия в левое. Контрастное вещество, введенное в левое предсердие, через дефект межпредсердной перегородки попадает в правое предсердие и далее в малый круг кровообращения. На основании рентгенологических данных можно рассчитать объем сброса крови, определить локализацию и размеры дефекта. Продолжительность жизни при дефекте межпредсердной перегородки в среднем составляет около 25 лет.
Хорошие результаты операции могут быть получены лишь при выполнении ее в раннем детском возрасте. Выполнение операции в более поздние сроки не позволяет добиться всесторонней реабилитации пациентов вследствие формирования вторичных морфологических изменений в легких, миокарде и печени. Более того, развитие легочной гипертензии со сбросом справа-налево является противопоказанием к оперативному лечению.
© 2022 ФГБУ «НМХЦ им. Н.И. Пирогова» Минздрава России. Использование материалов сайта полностью или частично без письменного разрешения строго запрещено.
Читайте также:
