Лекарственные препараты при Воспалительных Заболеваниях ишечника
Добавил пользователь Владимир З. Обновлено: 09.01.2026
Воспаление толстого кишечника – это собирательное название, использующееся для обозначения болезненных процессов, протекающих в одном или нескольких отделах упомянутого органа. Развивающееся по различным причинам, такое состояние одинаково часто возникает у людей обоих полов и всех возрастов. При этом из-за сложности заболевания, его лечение должно подбираться для каждого отдельно взятого пациента индивидуально, и обязательно – специалистами.
По каким же причинам возникают воспаления в толстом кишечнике? Как проявляет себя данный недуг? Можно ли диагностировать такое заболевание на ранней стадии и, самое главное, — как и чем его лечить? На эти и другие не менее важные вопросы, связанные с воспалительными процессами в кишечнике, и ответит наша статья.
Почему возникает воспаление?
Воспаление — это гибель клеток слизистых оболочек.
Прежде чем ответить на этот вопрос, нужно разобраться, как вообще протекает данный болезненный процесс.
С медицинской точки зрения, любое воспаление – это гибель клеток слизистых оболочек, сопровождающаяся обильным кровоснабжением пораженной области.
Данный процесс сопровождается неизбежными нарушениями в работе «травмированного» органа и, как следствие, — болевым синдромом.
В роли спровоцировавшего проблему фактора, как правило, выступают различные вредоносные организмы. Если речь идет о воспалении кишечника, обычно это:
- глисты и прочие паразиты;
- возбудители инфекций (вирусы и микробы);
- иная патогенная флора.
Разумеется, причиной возникновения нарушения могут служить и иные негативные факторы. Среди них можно выделить:
- аутоиммунные заболевания, влекущие за собой самопроизвольное отторжение клеток слизистой оболочки толстого кишечника;
- генетическую предрасположенность, иначе говоря, наследуемую нехватку пищеварительных ферментов, провоцирующую проблемы с органами ЖКТ;
- неправильное питание, провоцирующее химические и механические повреждения слизистых оболочек участвующих в пищеварительном процессе органов (обычно — посредством употребления чрезмерно острой или жирной пищи);
- атеросклеротические отклонения, из-за сужения сосудов неизбежно приводящие к нарушению кровоснабжения кишечных стенок.
О симптомах и лечении колита расскажет видеосюжет:
Классификация заболеваний
Дуоденит — расстройство функции двенадцатиперстной кишки.
В зависимости от локализации очага воспаления, болезненные процессы в кишечнике принято классифицировать следующим образом:
- Энтериты. Под этим термином понимают воспаление тонкого кишечника (как всех сразу, так и любого отдельно взятого его отдела).
- Дуодениты. Под этим названием подразумевают расстройство функции двенадцатиперстной кишки.
- Мезадениты. При подобных заболеваниях воспаление затрагивает лишь расположенные в кишечнике лимфатические узлы (сам болезненный процесс при этом, как правило, бывает вызван инфекцией).
- Колиты. Данный обобщающий термин принято использовать для описания воспалительных процессов, как раз, в толстом кишечнике. Причем, поражен может быть как весь орган, так и только нижний его отдел. Также колитами принято называть воспаления слизистой оболочки всего остального кишечника.
Типичная симптоматика
Вздутие живота говорит о нехватке пищеварительных ферментов.
Симптомы, проявляющиеся при воспалительных процессах в кишечнике, могут сильно разниться в зависимости локализации проблемы.
Тем не менее, некоторые из характерных проявлений подобных недугов можно считать общими.
Именно на них и опираются медики при постановке предварительного диагноза «воспаление кишечника». В ряду таких специфических признаков особо можно выделить следующие:
- боли распирающего или сдавливающего характера, определить основной очаг возникновения которых, как правило, не представляется возможным;
- тошнотно-рвотный синдром, обычно усиливающийся после принятия пищи и ослабевающий после очищения желудка;
- вздутие живота и прочие симптомы, говорящие о нехватке пищеварительных ферментов;
- неустойчивый стул (от запоров до диарей);
- анемия (малокровие возникает в результате нехватки железа, неизбежной при повреждениях кишечника);
- повышение температуры (реакция, типичная для любого воспалительного процесса).
Как диагностируют воспаление кишечника?
Анализ крови определит степень развития воспаления.
В случае с воспалением любого из отделов кишечника, лабораторная диагностика заболевания является необходимым перед назначением лечения шагом.
Именно она позволяет установить очаг болезненного процесса, а значит – выявить его причины. Без таких процедур разработка адекватной стратегии лечения воспаления была бы попросту невозможной.
Какие же обследования придется пройти пациенту при подозрении на проблемы с кишечником? Сегодня особенной популярностью (ввиду своей эффективности) пользуются следующие лабораторные и инструментальные методы диагностики заболеваний органов ЖКТ:
- бактериологическое исследование кала (служит для выявления присутствия в организме болезнетворных микробов);
- общий анализ крови (позволяет определить количество активных лейкоцитов в теле, а значит – и степень развития воспаления);
- ФЭГДС, колоноскопия или видеокапсульная эндоскопия (визуальный осмотр кишечника и желудка позволяет точно выявить очаг воспаления и, более того, получить биоматериал, необходимый для дальнейших лабораторных исследований, например, биопсии);
- копрограмма (более детальное исследование кала необходимо для определения нехватки пищеварительных ферментов).
Лечебные меры
Этиотропная терапия подразумевает систематический прием антибиотиков.
После выявления очага заболевания и постановки точного диагноза, врач может разработать адекватную случаю стратегию лечения воспаления в кишечнике. Обычно подобная терапия проводится в несколько этапов, суть которых заключается в следующем:
- Корректировка режима питания. Данный шаг необходим для минимизации нагрузки на слизистую оболочку кишечника. Основные принципы назначаемой при воспалениях кишечника диеты обычно сводится к отказу от любой пищи, кроме сырой, сваренной или приготовленной на пару. Что касается конкретных продуктов, медики, как правило, рекомендуют своим пациентам ввести в повседневный рацион ржаной хлеб и свежие овощи и фрукты. Не менее полезной при воспалениях кишечника оказывается и пища, богатая белком (например, мясо или молоко). Главное, чтобы больной следил за жирностью таких продуктов и не перегружал свою пищеварительную систему.
- Устранение первопричины заболевания. Этиотропная терапия, как правило, подразумевает систематический прием антибиотиков. Такие меры направлены на полное уничтожение возбудителя недуга. В случае если развитие воспаления спровоцировали паразиты, антибиотики заменяют противоглистными препаратами. Если же проблемы с кишечником вызваны аутоиммунным заболеванием, пациенту дополнительно назначаются иммунодепрессанты.
- Купирование воспалительного процесса. Патогенетическая терапия, в первую очередь, подразумевает прием сорбентов. Такие препараты связывают осевшие в кишечнике вредные вещества и быстро, но мягко выводят их из организма. Разумеется, параллельно с сорбентами больным назначают и обычные противовоспалительные препараты, а также – ферментосодержащие средства, снижающие нагрузку на органы ЖКТ.
- Симптоматическое лечение. Для устранения болезненности, возникающей при воспалительных процессах, протекающих в кишечнике, врачи обычно назначают своим пациентам анальгетики и спазмолитические препараты. Также уместен и прием пеногасителей (помогающих при вздутиях живота) и прочих узкоспециализированных средств. Особое внимание в этом вопросе стоит уделить достижениям народной медицины.
Народные средства для лечения симптомов воспаления
При повышенной кислотности поможет настой из ромашки.
Лекарственные растения с успехом применяются для борьбы с симптомами многих тяжелых заболеваний. Не стали исключением и воспаления в кишечнике.
Сегодня средства, позволяющие облегчить симптомы данного недуга, можно найти в любой аптеке. Перечислим же наиболее действенные из них:
- От вздутия живота и для стабилизации стула в равных пропорциях смешивают плоды фенхеля, тмина и цветки ромашки. Полученную массу заливают кипятком. Жидкость процеживают и принимают после еды (максимум — трижды в день).
- При повышенной кислотности в желудке готовят настойку из аптечных сборов ромашки, девясила, валерианы, тысячелистника, сушеницы, ольхи, календулы, солодки и алтея. Перечисленные ингредиенты смешиваются, заливаются кипятком и на 5 минут отправляются на водяную баню. Готовая жидкость фильтруется и пьется по полстакана за раз перед каждым основным приемом пищи (то есть – трижды в день).
- При пониженной кислотности используют уже другие травы. В этом случае настойка готовится из сборов липы, алтея, ромашки, фенхеля и девясила. Ингредиенты смешивают и помещают в кипяток. Жидкость настаивают и процеживают. Пьют средство не регулярно, а в качестве обезболивающего (иначе говоря – только при обострениях заболевания).
- Уменьшить воспаление в кишечнике помогут сок подорожника и мед. Упомянутые компоненты смешивают в пропорции 2 к 1 и пьют трижды в день (по столовой ложке, как минимум, за час до основательного приема пищи).
- Хорошо помогают при воспалениях и клизмы на основе 3% раствора борной кислоты и календулы. Для одного сеанса берут по столовой ложке каждого из компонентов. Ставить же такую клизму лучше всего перед сном.
Профилактические меры

Нужно всегда мыть руки перед едой.
Как и любого заболевания органов ЖКТ, воспаления кишечника можно с легкостью избежать, если с детства соблюдать простые правила гигиены.
Например – следить за чистотой рук и мыть продукты перед едой. Однако на практике не менее важным оказывается и соблюдение банальных принципов правильного питания. В чем же они заключаются?
Если больному уже известно о склонности его кишечника к воспалениям, для него совсем не лишним будет полностью пересмотреть свой рацион, дабы не допустить перехода недуга в хроническую стадию. Самыми рациональными шагами в этом смысле станет полный отказ от любой экзотической пищи и разумные ограничения в употреблении острых приправ.
Язвенный колит
Профилактика: отказ от курения и алкоголя, сбалансированное питание, контроль веса, умеренные физические нагрузки.
Что такое язвенный колит?
В основе язвенного колита лежит хронический рецидивирующий воспалительный процесс, поражающий слизистую оболочку толстого кишечника. Особенность патологии — образование на слизистой многочисленных глубоких язв на отдельных сегментах или по всей внутренней поверхности толстой кишки (рис. 1). Локализация поражения определяет характер течения болезни.
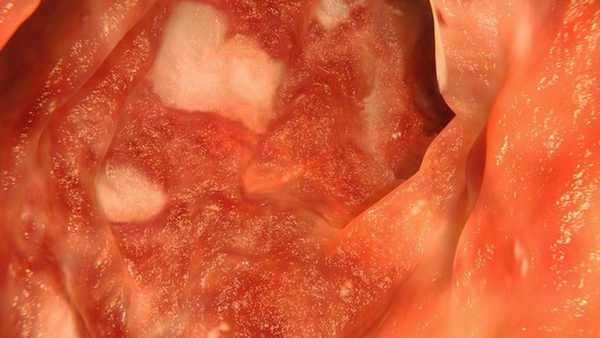
Рисунок 1. Язвенный колит. На фотографии видны белые язвы на слизистой кишечника. Источник: selvanegra
Патологический процесс обычно начинается с области прямой кишки, и в 20-30% случаев ограничивается ей. В половине наблюдений воспаление переходит на сигмовидную, нисходящую ободочную и поперечную ободочную кишку, а в остальных — охватывает весь толстый кишечник.
Толстый кишечник имеет длину около двух метров. Именно здесь происходит окончательное всасывание питательных веществ из пищи и формирование каловых масс. Толстый кишечник разделяют на 5 отделов: слепую кишку (она соединяется с подвздошной кишкой тонкого кишечника) и аппендикс, ободочную кишку (ее делят на 4 части — восходящую, поперечную, нисходящую и сигмовидную), прямую кишку и заднепроходный канал, заканчивающийся анальным отверстием (рис. 2).
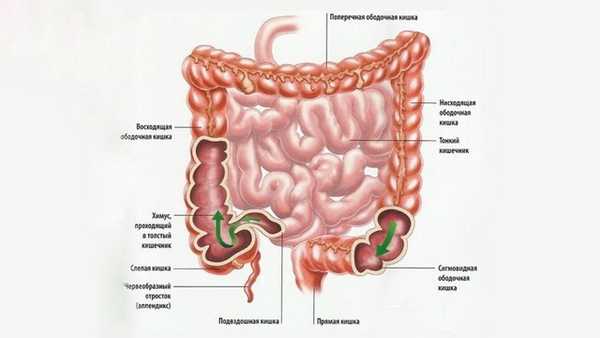
Рисунок 2. Строение толстого кишечника. Источник: СС0 Public Domain
Язвенным колитом чаще болеют молодые мужчины, не достигшие 40-летнего возраста, но тенденция последних лет — увеличение числа заболевших среди детей и пожилых людей. Интересны географические особенности распространенности патологии: в Австралии, США и Канаде отмечается 100-150 случаев на 100 тыс. населения, тогда как в Европе этот показатель не превышает 15. Жители стран Африки и Азии язвенным колитом практически не болеют. В Москве и Московской области число заболеваний на 100 тыс. населения фиксируется на уровне 22-23 случая на 100 тыс. населения.
Причины
Несмотря на долгую историю изучения причин заболевания, они до сих пор до конца не выяснены, и определение этиологии язвенного колита считается одной из самых сложных проблем гастроэнтерологии. Существует несколько теорий патогенеза болезни, в основе которых лежат факторы разной природы:
- Генетические. В результате длительных клинических исследований установлено, что язвенным колитом чаще болеют люди, у которых один из родителей также страдал от этого заболевания. Генетическая теория основана на предположении о мутации некоторых генов.
- Инфекционные. Воспалительный процесс в толстом кишечнике могут вызывать определенные виды патогенной микрофлоры. Кроме этого, язвенный колит может являться следствием чрезмерной иммунной реакции на антигены определенных непатогенных бактерий, присутствующих в кишечнике.
- Аутоиммунные. По мнению некоторых исследователей причина язвенного колита — разрушение клеток эпителия толстого кишечника в результате формирования антител против собственных антигенов.
Предрасполагающие факторы возникновения язвенного колита:
- неправильное питание с избытком в рационе животного белка и недостатком пищевых волокон;
- нервное перенапряжение;
- различные вирусные инфекции;
- недостаток в организме витамина D;
- малоподвижный образ жизни, курение, злоупотребление алкоголем.
В возникновении патологии может сыграть роль и пищевая аллергия, например, непереносимость орехов, молока, меда и других продуктов.
Классификация
Для определения правильной тактики лечения язвенного колита необходимо правильно классифицировать заболевание. Классификация проводится по разным основаниям.
| Тип колита | Характеристика |
| Проктит (дистальный колит) | Воспаление в пределах 18 мм от анального канала, затрагивающее только прямую кишку |
| Левосторонний колит | Затрагивает зону от сигмовидной кишки до левого изгиба прямой кишки |
| Тотальный (паколит) | Включает субтотальный колит с воспалением левого изгиба толстой кишки |
По тяжести заболевания выделяют тяжелое, среднетяжелое и легкое течение в зависимости от выраженности симптомов в период обострения, наличия осложнений, отклика на лекарственную терапию.
При сверхтяжелом или крайне тяжелом язвенном колите диарея наблюдается более 10-15 раз в сутки, гемоглобин заметно понижен, а температура тела поднимается выше 38 °С.
Классифицируют язвенный колит также по наличию кишечных осложнений и внекишечных проявлений, активности и по некоторым специальным индексам. По характеру течения различают острый и хронический колит.
Проявления острой стадии язвенного колита чрезвычайно болезненны: частый стул, примеси гноя и крови в каловых массах, повышение температуры, тошнота, слабость, сильная боль в животе. Тяжелое состояние может усугубиться перитонитом (из-за прободения кишки) и обильным кровотечением.
Хронический язвенный колит
Если колит длится более полугода, его считают хроническим. Различают 2 вида хронического язвенного колита:
- Хронический с непрерывным течением — заболевание протекает без периодов ремиссии. Такая форма колита характеризуется функциональными нарушениями работы кишечника, появлением лимфатических инфильтратов в слизистой и изменениями в метаболических процессах.
- Хронический рецидивирующий — периоды обострения сменяются длительной ремиссией. При этом во время ремиссий симптомы пропадают, а в период обострения — возвращаются. Во время активной фазы температура тела повышается, а в стуле обнаруживают кровь.
В чем опасность язвенного колита
Опасность язвенного колита связана с серьезными осложнениями, некоторые из которых могут привести к летальному исходу.
В худшем случае развивается каловый перитонит, т.е. острое воспаление брюшины из-за обсеменения брюшной полости микрофлорой фекалий.
Признаки перитонита — сильная боль в животе, тошнота, рвота, длительный запор, бледность кожных покровов. Больному трудно пошевелиться, у него заостряются черты лица.
Перитонит требует неотложного хирургического вмешательства. После подтверждения диагноза с помощью УЗИ или рентгеноскопии вскрывают брюшную полость, выполняют ее санацию и ушивают дефект стенки толстой кишки.
Важно! Успех лечения перитонита напрямую зависит от времени обращения за медицинской помощью. При сильных болях в животе нужно сразу вызывать скорую помощь и не пытаться решить проблему при помощи обезболивающих препаратов.
Осложнения
Другие опасные осложнения язвенного колита:
- сильное кровотечение из толстой кишки, развитие анемии и шока из-за значительной кровопотери;
- появление злокачественных новообразований на месте изъязвлений (малигнизация);
- поражение воспаленной слизистой патогенной кишечной микрофлорой;
- гнойные воспаления близлежащих тканей.
Большинство осложнений язвенного колита лечится только хирургическим путем. Решение об операции принимает лечащий врач на основе данных всестороннего обследования.
Симптомы язвенного колита
Язвенный колит характеризуется тремя ведущими синдромами, обусловленными воспалительным процессом в толстой кишке (рис. 3):
- проблемы со стулом: диарея, посещение туалета до 20 раз в сутки;
- примеси крови и слизи в каловых массах;
- сильные режущие тянущие боли в животе и в области прямой кишки без выделения кала.
Иногда в начале заболевания язвенный колит проявляется запорами, периодическими болями в животе и незначительными примесями крови в каловых массах. Такие симптомы не вызывают у человека тревоги, и он не спешит обращаться к врачу, принимая недомогание за обычное расстройство кишечника.
Выраженность симптомов зависит от тяжести и формы заболевания. В острой фазе к локальным симптомам добавляется высокая температура, слабость, ломота в мышцах и суставах, потеря веса, отсутствие аппетита, (примерно в 1% наблюдений) язвенный колит сопровождается офтальмологическими проявлениями — конъюнктивитом, передним увеитом, эписклеритом.
Диагностика
В диагностике язвенного колита важно отличить его от других воспалительных заболеваний со схожими симптомами. В диагностический комплекс входит ряд обязательных мероприятий, включающих различные лабораторные и инструментальные исследования.
К какому врачу обратиться
Первый этап обследования — беседа с врачом-гастроэнтерологом. Сбор анамнеза включает выяснение наследственной предрасположенности к заболеванию, определение характера жалоб, цвета крови, содержащейся в кале, ее количества, локализации болей и т.д.
Во время осмотра определяют состояние слизистой оболочки глаз и выполняют пальпацию живота. Эта процедура позволяет определить области повышенной чувствительности и возможное увеличение размеров толстой кишки.
Лабораторные исследования
Лабораторные исследования включают:
- Общий анализ крови. Особое внимание обращается на уровень гемоглобина, количество лейкоцитов и эритроцитов.
- Биохимический анализ крови, который позволяет выявить воспалительный процесс (реактивный белок), уровень гаммаглобулинов для оценки количества антител.
- Иммунологический анализ для определения иммунной реакции на антитела.
- Анализ кала на наличие бактерий, слизи и крови.
Для определения характера воспалительного процесса и его локализации назначают:
- Эндоскопию толстого кишечника. Процедура требует физиологической и психологической подготовки пациента, так как сопровождается дискомфортом и неприятными ощущениями. Эндоскопия позволяет выявить отек и покраснение слизистой, ее структуру и кровоточивость, наличие крови или гноя в толстом кишечнике. Исследование сигмовидной кишки проводят методом ректосигмоидоскопии.
- Колоноскопия — исследование толстого кишечника для оценки распространенности патологического процесса и исключения других заболеваний, в частности, злокачественных опухолей.
- Рентгенография — для выявления возможных осложнений, например, перфорации стенки кишки, а также для оценки состояния слизистой, наличия эрозий и псевдополипов.
- Ирригография — исследование с помощью контраста для уточнения диагноза.
По результатам комплексного исследования врач назначает индивидуальную схему терапии. В тяжелых случаях пациенту может помочь только экстренное хирургическое вмешательство.
Лечение
Трудности в лечении язвенного колита связаны с неясной этиологией заболевания, поэтому основная цель терапевтических мероприятий — снятие симптомов, достижение стойкой ремиссии, профилактика рецидивов, повышение качества жизни и облегчение физического и психологического состояния человека.
Схема лечения разрабатывается строго индивидуально в зависимости от фазы и характера течения болезни, состояния толстой кишки, длительности заболевания, выраженности симптомов, реакции на предшествующее лечение, аллергического статуса, риска развития осложнений и ряда других факторов.
Комплекс терапии включает:
- медикаментозное лечение;
- строгое соблюдение диеты;
- психологическую поддержку;
- хирургическое лечение при осложнениях и отсутствии эффекта от других методов.
Лекарственные препараты
Лекарственная терапия включает четыре основных группы препаратов:
- глюкокортикостероиды;
- нестероидные противовоспалительные средства на основе 5-аминосалициловой кислоты;
- иммуносупрессоры;
- генно-инженерные биопрепараты (ГИБП).
Кроме того, назначают симптоматические лекарственные средства: противодиарейные, обезболивающие, препараты для восполнения железа в организме, витамины группы В и С и некоторые другие.
Форма и длительность приема каждого вида лекарственных средств подбирается строго индивидуально.
Важно! Язвенный колит — опасное воспалительное заболевание, самолечение абсолютно недопустимо. Неконтролируемый прием лекарственных препаратов может привести к серьезным осложнениям и значительно усугубить ситуацию.
Диета
Диета играет определяющую роль в лечении язвенного колита. В острой фазе при ярко выраженных симптомах может быть рекомендовано полное голодание с разрешением пить только чистую воду. Запрет на прием пищи переносится больными без проблем, так как во время обострения они теряют аппетит по естественным причинам. В особо тяжелых случаях назначают парентеральное питание (внутривенное введение раствора с питательными веществами).
Диета при язвенном колите направлена на нормализацию состояния слизистой оболочки кишечника и прекращение диареи. Сильнее всего раздражают слизистую острые, кислые продукты, блюда в маринаде, большое количество клетчатки и грубой пищи, любые алкогольные напитки.
При воспалении кишечника рекомендуют продукты с высоким содержанием белка животного и растительного происхождения. Количество белка в дневном рационе рассчитывается исходя из нормы в 1,5-2 грамма на килограмм веса. Основные источники белка — это нежирное мясо, вареная и запеченная рыба, яйца, бобовые. Продукты не рекомендуют жарить, так как приготовленные таким способом блюда сильно раздражают слизистую желудка и толстой кишки.
В период обострения у многих людей развивается непереносимость молока, поэтому молочные продукты и блюда на их основе желательно исключить.
Оптимальное меню при язвенном колите соответствует диетическому столу №4. В рацион включаются супы на рыбном бульоне или на основе постного мяса, приготовленные на пару блюда из фарша, каши на воде, протертые яблоки, вареные яйца, сливочное масло (не больше 5 грамм в день), зеленый чай, отвар шиповника и некоторые другие блюда и напитки.
Важно! Любое нарушение диеты при язвенном колите грозит обострением заболевания!
Народные средства
Народные средства лечения не могут являться основными, это лишь способ облегчить состояние больного, но не замена терапии. Тем не менее, после консультации с врачом для снятия симптомов колита можно принимать отвары лекарственных растений, обладающие противовоспалительным эффектом и нормализующие стул. Например, для снятия симптомов воспаления широко применяют отвар аптечной ромашки, настой коры ивы, сироп лакричного корня, а для прекращения диареи — настои и отвары коры дуба, зверобоя, плоды и семена айвы, корки граната.
Хирургическое лечение
Хирургическое лечение показано при отсутствии эффекта от строгой диеты и приема лекарственных средств. Неотложная операция показана при подозрении на массированное кровотечение, перитонит и при развитии других осложнений.
В ходе операции обычно выполняют резекцию толстого кишечника и соединение свободного конца подвздошной кишки с анальным каналом. Если позволяет ситуация, резекцию выполняют частично с сохранением неповрежденных участков толстой кишки. Хирургическое лечение показано примерно 20% пациентов.
Прогноз
Прогноз при язвенном колите зависит от тяжести течения, наличия осложнений и сопутствующих заболеваний. При нетяжелой форме патологии и поддерживающей противовоспалительной терапии более 80% больных в течение года не сталкиваются с рецидивами. Риск развития злокачественных новообразований ограничен 3-10%.
Профилактика
Основной метод профилактики любых проблем с желудочно-кишечным трактом — привычка к здоровому образу жизни. Зная о наследственной предрасположенности к язвенному колиту, необходимо правильно питаться, избегая продуктов, раздражающих кишечник. Следует полностью отказаться от алкоголя и сигарет, следить за весом, нормализовать режим труда и отдыха, заниматься спортом, избегать стрессов и эмоционального перенапряжения.
Необходимо внимательно следить за состоянием организма, не игнорировать любые желудочно-кишечные недомогания и регулярно проходить обследование.
Заключение
Язвенный колит — воспалительное заболевание неясной этиологии, поражающее прямую кишку. Патология опасна развитием серьезных осложнений с высоким риском летального исхода. Нормализовать состояние и повысить качество жизни возможно при своевременном обращении к врачу и строгом соблюдении всех рекомендаций.
Антибиотики
Медикаментозное лечение болезни Крона и язвенного колита (являющихся частью группы воспалительных заболеваний кишечника – ВЗК) преследует две основные цели:
- Достижение ремиссии (отстутствие симптомов и воспаления в пораженной части желудочно-кишечного тракта)
- Поддержание ремиссии (предупреждение обострений).
Эти цели необходимо достичь с минимальным количеством побочных эффектов и с наименьшим возможным риском. Для этого задачей лечения является контроль воспаления в кишечнике – причины симптомов ВЗК.
Для лечения обострений ВЗК часто применяются антибиотики, хотя не было обнаружено инфекционных агентов, являющихся причиной этих заболеваний. По мнению многих исследователей, антибиотики помогают контролировать симптомы ВЗК, ослабляя кишечные бактерии и непосредственно подавляя иммунную систему кишечника. Также антибиотики могут быть эффективны при долгосрочном лечении пациентов(ок) с ВЗК (причем, это относится в большей степени к пациентам с болезнью Крона, нежели чем к больным язвенным колитом), особенно, если у них образовались свищи (каналы, соединяющие прилежащие петли кишку или кишку с другим органом, например, с кожей) или рецидивирующие асбцессы (скопления гноя).
Симптомы инфекций могут быть очень похожи на симптомы обострения, поэтому необходимо сделать анализ кала паразитов, в частности, на наличие кишечной лямблии, и на дисбактериоз, в особенности на наличие бактерии Clostridium difficile (с.diff), которая чаще возникает у больных ВЗК. Такие инфекции быстро лечатся с помощью антибиотиков, в состав которых входит метронидазол или ванкомицин. Новым антибиотиком для лечения c.diff является фидаксомицин.
Хотя многие антибиотики являются эффективными при борьбе с ВЗК, чаще всего выписывают:
- Метронидазол (Флагил®)
- Ципрофлоксацин (Ципро®)
- Рифаксимин (Ксифаксан®)
И метронидазол, и ципрофлоксацин являются антибиотиками широкого спектра действия, направленные на большой диапазон бактерий как внутри, так и снаружи кишок. Рифаксимин же не всасывается и поэтому оказывает непосредственное влияние только на бактерии желудочно-кишечного тракта. Метронидазол является самым активно изучаемым антибиотиком при лечении ВЗК. Являясь основным медикаментом при лечении обострений болезни Крона, действие этого препарата сильнее действия плацебо (пустышек) и соответствует сульфасалазину – особенно, когда болезнь поражает толстую кишку.
Метронидазол также снижает риск рецидива в течение первых трех месяцев после резекции подвздошной кишки. Метронидазол эффективен при лечении болезни Крона с поражением области промежности, как было выявлено у 50% пациентов.
И метронидазол, и ципрофлоксацин могут при необходимости вводиться внутривенно, и продаются в ампулах. Рифаксимин применяется только перорально.
Метронидазол: распространенными побочными эффектами являются тошнота, рвота, потеря аппетита, появление «металлического» привкуса во рту, диарея, головокружение, головные боли, окрашивание мочи (в темно-коричневый или красно-коричневый цвет). Другим побочным эффектом, возникающим вследствие долгосрочного приема медикамента, является дрожь в руках и ногах, которая может продолжаться даже после отмены препарата.
Ципрофлоксацин: побочные действия включают головные боли, тошноту, рвоту, диарею, боль в животе, сыпь, беспокойство – и являются редкими. Также наблюдались случаи тендинита (боли и воспаления сухожилий), в частности, поражающего ахиллово сухожилие (соединяющее икроножную мышцу с пяточной костью) и разрыва сухожилий.
Рифаксимин: побочные эффекты проявляются редко, но могут включать тошноту, боль в животе, головокружения, усталость, головные боли, напряженность мышц и боль в суставах.
Пациентам, принимающим одновременно несколько препаратов (по рецепту или безрецептурных) нужно внимательно изучить взаимодействие медикаментов между собой. Такое взаимодействие может уменьшить эффективность лекарственных средств, усилить действие препарата или спровоцировать необычные побочные эффекты. Перед приемом любых препаратов, необходимо тщательно ознакомиться с инструкцией. Необходимо поставиьт врача в известность обо всех принимаемых средствах (включая безрецептурные препараты, добавки и альтернативные лекарственные средства), а также обо всех имеющихся у пациента(ки) заболеваниях.
Метронидазол ослабляет распад спирта в организме, и это может привести к тошноте и рвоте. Поэтому необходимо избегать алкоголь в любой форме во время курса лечения этим препаратом, а также как минимум в течение как минимум двух дней после принятия последней дозы.
Ципрофлоксацин может взаимодействовать с антацидами (например, Ролаид, Тамс), что снижает его эффективность. Скорее всего, врач порекомендует не принимать эти два медикамента одновременно. Аналогичное взаимодействие наблюдается с витаминными и минеральными добавками, содержащими кальций, железо или цинк.
Если вы беременны, сообщите об этом врачу перед тем, как принимать метронидазол или ципрофлоксацин. Их часто прописывают беременным пациенткам, но все же рекомендуется сначала проконсультироваться с врачом. Несмотря на то, что рифаксимин плохо всасывается, его обычно не выписывают беременным.
Во время лечения ципрофлоксацином избегайте нахождения на солнце. Пользуйтесь солнцезащитным кремом днем и воздержитесь от посещения солярия.
Антибиотики плохо взаимодействуют с антикоагулянтами, такими как варфарин (Кумадин®), чрезмерно уменьшая свертываемость крови и увеличивая риск возникновения кровотечения. Может потребоваться изменение дозы варфарина. О том, что вы принимаете варфарин, необходимо сообщить врачу, который прописывает вам антибиотики.
Узнавайте как можно больше информации от врачей. Также можно воспользоваться достоверными интернет-ресурсами, веб-сайтами фармацевтических компаний.
Чем вылечить кишечник раз и навсегда лучшие таблетки
Воспалительный процесс в кишечнике сопровождается нарушением его функций, дистрофическими изменениями слизистой оболочки, болевым синдромом, расстройствами стула, вздутием живота. Устранить причину патологии и ее симптомы поможет прием фармакологических препаратов.

Классификация лекарственных средств
«Воспалением кишечника» в обиходе называют заболевания, поражающие его определенные отделы: колиты, энтериты, дуодениты, илеиты, проктиты. Независимо от клинической ситуации, при выборе препаратов медики ориентируются на фактор, который спровоцировал развитие заболевания. В лечении воспаления кишечника используются медикаменты, представляющие различные клинико-фармакологические группы:
- противовоспалительные средства для купирования воспалительного процесса;
- антибиотики, уничтожающие грамотрицательных и грамположительных бактерий;
- антимикотики, быстро справляющиеся с патогенными и условно-патогенными грибками;
В комплексной терапии применяются и лекарства для устранения ведущих симптомов — болезненных спазмов, повышенного газообразования, тошноты, отрыжки. А также витаминно-минеральные комплексы, мобилизующие организм на борьбу с воспалительной патологией, слабительные или закрепляющие средства (в зависимости от клинической картины).
Антибактериальные средства
- макролидами — Кларитромицином, Джозамицином, Азитромицином;
При подозрении на то, что кишечник воспалился из-за внедрившихся патогенов, проводится ряд исследований для выявления их видовой принадлежности. По результатам анализов становится ясно, к каким антибиотикам бактерии не выработали резистентности (устойчивости).
Антибиотики назначаются врачами в тщательно рассчитанных дозах, а их прием рекомендован на протяжении 7-10 дней, так как есть вероятность развития дисбактериоза.
В лечении колита, энтероколита, энтерита востребованы и сульфаниламиды. Прием Ко-тримоксазола, Фталазола, Сульгина, Фуразолидона помогает избежать антибиотикотерапии в некоторых случаях. Они оказывают выраженное противомикробное действие и реже проявляют побочные эффекты.
Иммуностимуляторы или иммунодепрессанты
В зависимости от причины воспаления кишечника в лечении используются иммуностимуляторы или иммунодепрессанты, повышающие качество работы иммунной системы или тормозящие ее неадекватные реакции. Первые востребованы в подавляющем большинстве случаев, особенно при инфекционных процессах. С помощью таблеток и раствора Иммунал, настоек женьшеня и эхинацея удается повысить сопротивляемость организма к микробам, вирусам, гельминтам.
Неспецифический язвенный колит требует приема негормональных антидепрессантов, преимущественно Азатиоприна (Имурана). Аутоиммунная патология возникает из-за атаки иммунной системы на собственные клетки организма с развитием хронического воспаления. Для подавления ее чрезмерной активности пациенту назначается одна из следующих комбинаций:
- Преднизолон с Салофальком;
- Преднизолон и Сульфосалазином.
При инфекционной составляющей терапевтическая схема пополняется противомикробным средством Метронидазолом или его импортным аналогом Трихополом. Это позволяет одновременно уничтожить болезнетворных бактерий и скорректировать иммунный ответ. А также избежать «синдрома отмены», характерного для монотерапии глюкокортикостероидами.
Лекарства от гельминтов
Глистная инвазия приводит к сильнейшему повреждению слизистых кишечных оболочек. Во-первых, паразитирующие в организме гельминты механически травмируют ее. Во-вторых, в процессе жизнедеятельности они выделяют в окружающее пространство токсичные вещества. Аскариды, острицы, цепни, кошачья двуустка усиленно поглощают питательные элементы, необходимые им для размножения, провоцируя тяжелейший авитаминоз. Воспаление кишечника, вызванное червями-паразитами, хорошо лечится антигельминтными средствами:
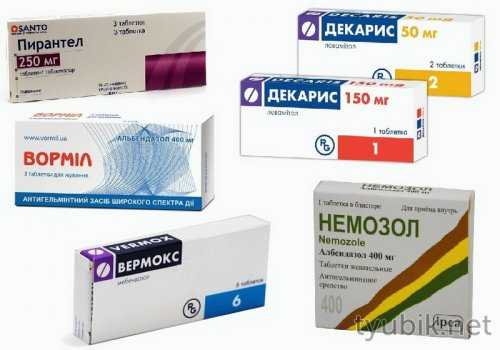
При выборе глистогонного препарата обязательно учитывается вид гельминтов. Если с аскаридами справляются многие медикаменты, то перечень средств от кошачьей двуустки достаточно узок.
Основной метод лечения эхинококкоза — хирургическое вмешательство, в том числе операция, направленная на удаление кисты или абсцесса печени, эхинококкэктомия.
Одновременно с противоглистными рекомендован прием антигистаминных средств, позволяющий снизить выраженность симптоматики — Лоратадина, Тавегила, Пипольфена. Они помогают устранить общую интоксикацию организма. А также стимулируют рассасывание воспалительных отеков, вызывающих боли.
Препараты из группы энтеросорбентов
Препараты, которые называются энтеросорбентами, помогают качественно очистить кишечник, удалив конечные и промежуточные продукты воспалительного процесса. И колиты, и энтериты сопровождаются выраженными расстройствами пищеварения. В желудочно-кишечном тракте накапливается множество нерасщепленных частиц продуктов питания. Ситуация усугубляется отложением на слизистых погибших патогенных микроорганизмов, выделяемых ими токсинов. Очистить пищеварительный тракт помогает курсовое использование таких препаратов:
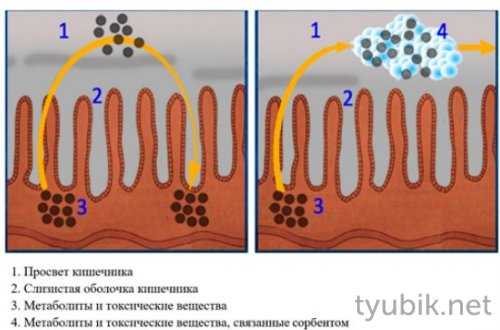
Препараты способны притягивать к себе токсины, связывать их на своей поверхности, а затем эвакуируют их при опорожнении кишечника. В кишечнике они не биотрансформируются, что объясняет их высокую безопасность.
Энтеросорбенты адсорбируют и лекарственные средства, поэтому принимать их необходимо с временным интервалом — от 30 минут до часа.
Для очищения кишечника сульфатно-магниевые минеральные воды используются одновременно с энтеросорбентами. Как и сульфатно-хлоридно-натриевые, хлоридно-кальциево-магниевые или хлоридно-натриево-магниевые. Минеральные воды Славяновская, Смирновская, Ессентуки №2 и №4, Нарзан, Боржоми принимают по 100 мл 3-4 раза в сутки за несколько минут до еды.

Пищеварительные ферменты
При воспалении кишечника расстраивается работа всего пищеварительного тракта. Замедляется обновление клеток, нарушаются кровообращение и микроциркуляция. Поджелудочной железой вырабатывается недостаточное количество ферментов. Это становится причиной расстройств пищеварения и перистальтики кишечника. При хроническом воспалении уменьшается и продукция ферментов непосредственно в желудке, пищевой комок долго движется по ЖКТ, поэтому развиваются гнилостные и бродильные процессы.

Повысить функциональную активность желудочно-кишечного тракта позволяет лечение такими препаратами:
- Панкреатином;
- Пензиталом;
- Энзисталом;
- Креоном;
- Фесталом.

Состав препаратов представлен пищеварительными ферментами, аналогичными биоактивным веществам, которые вырабатывает поджелудочная железа. Их прием помогает избавиться от избыточного газообразования, тошноты, отрыжки, диареи или хронического запора. Но долго принимать их запрещено — продукция собственных ферментов будет медленно, но упорно снижаться.
Кишечные антисептики
Нередко вылечить воспаление кишечника, спровоцированное болезнетворными бактериями, удается без антибиотиков. В терапевтические схемы вместо них включаются средства на основе нифуроксазида — химического соединение с мощным противомикробным действием.

В отличие от антибиотиков оно не наносит никакого вреда кишечной микрофлоре и даже опосредованно способствует увеличению популяции полезных бактерий. На фармакологической активности нифуроксазида базируются лечебные эффекты таких средств:
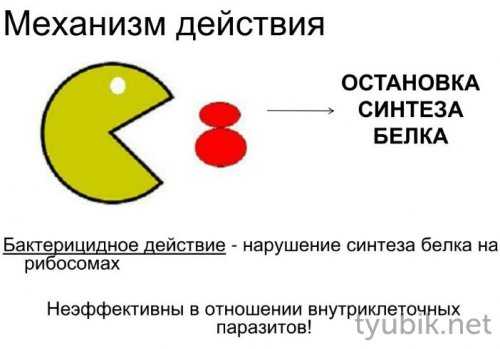
Прием кишечных антисептиков в высоких дозах оказывает бактерицидное действие — патогенные микроорганизмы утрачивают способность к репликации и быстро гибнут. Если они используются в небольшом количестве, то возникает бактериостатический эффект — тормозится размножение болезнетворных бактерий.
Средства на основе нифуроксазида часто становятся препаратами первого выбора в лечении воспаления кишечника у ослабленных взрослых пациентов. Компоненты не проникают в кровь, не вмешиваются в работу систем жизнедеятельности. После завершения работы они в неизменном виде выводятся из организма.
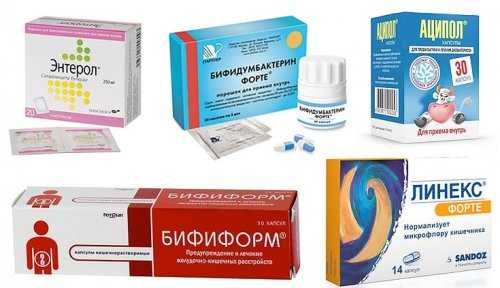
Пробиотики и пребиотики
В составе пробиотиков присутствуют живые полезные микроорганизмы, которые находятся в анабиозе и пробуждаются в жидкой среде пищеварительного тракта. Точнее, в толстом кишечнике, где и проявляется их терапевтические эффекты. Они заселяют его, постепенно вытесняя вредные бактерии и грибки.
| Средства для лечения дисбактериоза на фоне воспаления кишечника | Наименование фармакологических препаратов |
| Пробиотики | Флорин Форте, Бифидумбактерин Форте, Пробифор. Линекс, Бифиформ, Аципол, Споробактерин, Бактистатин, Энтерол, Бактисубтил, Лактобактерин, Бифидумбактерин, Колибактерин |
| Пребиотики | Дюфалак, Гудлак, Нормазе, Лактусан, Порталак |
Пробиотики назначаются при нарушениях дефекации, в том числе на фоне приема лекарственных средств, метеоризме, сопровождающемся вздутием живота, отрыжкой, болями в эпигастральной области. А также при синдроме раздраженного кишечника. Пребиотики содержат питательные среды для полезных бактерий, способствуют повышению их численности.
Противогрибковые препараты
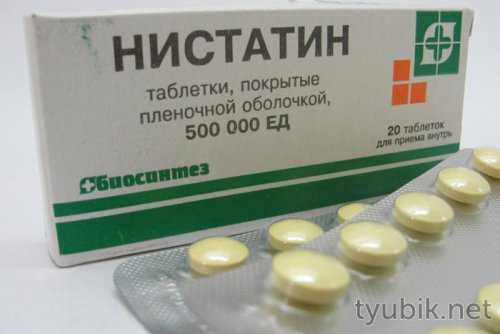
Воспаление кишечника может быть вызвано собственной грибковой флорой (Candida), активизировавшейся на фоне значительного ослабления иммунитета. Кандидоз проявляется разжижением стула, повышенным метеоризмом, неопределенными болями внизу живота, язвенным колитом и даже сепсисом. Патология хорошо поддается лечению средствами из группы азольных антимикотиков:
- Кетоконазолом;
- Флуконазолом;
- Итраконазолом;
- Амфотерицином В.

Эти препараты хорошо зарекомендовали себя и в терапии молочницы у женщин, микозов кожи и слизистых оболочек. Несколько реже применяются полиеновые препараты — Натамицин, Нистатин. При кишечном кандидозе отмечается гибель полезных бактерий и увеличение популяции патогенов, поэтому в лечебные схемы обязательно включаются противомикробные средства, пробиотики, пребиотики. Для устранения симптомов практикуется применение пищеварительных ферментов, сорбентов, спазмолитиков и анальгетиков.
Об эффективности лечения
Если воспаление кишечника не вызвано аутоиммунными реакциями, то от него удастся избавиться навсегда. Конечно, при соблюдении в дальнейшем профилактических рекомендаций. Современные фармакологические препараты способны быстро устранить самую болезненную симптоматику, а затем и причину развития воспалительного процесса в тонком или толстом отделе кишечника. А многие из них, например, пробиотики и эубиотики, минерально-витаминные комплексы оказывают положительное воздействие на весь организм в целом.
Антибактериальные препараты в лечении острых кишечных (диарейных) заболеваний
Несмотря на прогресс в лечении и профилактике инфекционных заболеваний, острые кишечные (диарейные) заболевания (ОКДЗ) продолжают оставаться весьма значимой проблемой во всех без исключения странах мира, поскольку по-прежнему стабильно удерживают второе
Несмотря на прогресс в лечении и профилактике инфекционных заболеваний, острые кишечные (диарейные) заболевания (ОКДЗ) продолжают оставаться весьма значимой проблемой во всех без исключения странах мира, поскольку по-прежнему стабильно удерживают второе место в структуре заболеваемости и смертности в мире [1, 2]. По данным Всемирной организации здравоохранения, ежегодно в мире от диарейных заболеваний умирает свыше 2 млн человек [3]. В экономически развитых странах, например США, ежегодная заболеваемость острой диареей оценивается от 211 млн до 375 млн случаев в год (показатель заболеваемости — 1,4 случая на 1 человека), что обусловливает более чем 900 тыс. госпитализаций и около 6 тыс. летальных исходов [4, 5]. Не менее актуальной проблема ОКДЗ остается и для Российской Федерации.
Как показывают многочисленные исследования [6–8], этиологическая структура ОКДЗ в последние десятилетия претерпевает определенные изменения и может существенно различаться в различных географических зонах. Так, в частности, в ряде экономически развитых стран реже стали выделяться при обследовании больных с диареями инфекционной природы Shigella spp. и Salmonella spp., тогда как удельный вес некоторых других возбудителей (например, энтеровирулентных (диареегенных) кишечных палочек) возрос. Характерной особенностью стран Западного полушария является существенный рост острых диарей вирусной этиологии. Столь разнообразная этиологическая структура ОКДЗ требует от врача дифференцированного подхода к проводимому лечению, и прежде всего к назначению антимикробных препаратов (АМП).
В связи с этим адекватность и эффективность проводимой терапии у больных ОКДЗ зависит от своевременности установления этиологии заболевания, что возможно только благодаря использованию специальных лабораторных методов исследования. Так, в частности, современные методы лабораторной диагностики при ОКДЗ позволяют повысить показатель этиологической расшифровки до 35–40%, тогда как в 70-е годы ХХ столетия он не превышал 10–15%.
АМП занимают важное место в лечебной тактике больных ОКДЗ, поскольку их своевременное назначение (естественно, при наличии показаний к применению) действительно может способствовать сокращению сроков заболевания, снижению его тяжести, летальности и устранению неблагоприятных последствий перенесенного заболевания [9]. Однако это не служит свидетельством абсолютной необходимости применения АМП у больных ОКДЗ. Более того, нерациональное применение АМП не только способствует формированию полирезистентности, но и в некоторых случаях может негативно сказываться на течении самого заболевания. К числу неблагоприятных последствий нерационального применения АМП следует отнести возможность развития дисбиоза с повышенной колонизацией слизистой кишечника условно-патогенными бактериями и грибами, формирование длительного носительства Salmonella spp. и Clostridium (C.) difficile, повышение риска развития осложнений, связанного с повышенной продукцией Shiga-подобного токсина Escherichia (E.) coli [10]. Развитие диарейного синдрома при бактериальных ОКДЗ обусловлено наличием у возбудителей определенных факторов патогенности, среди которых ключевое место занимают выработка токсинов (энтеротоксины, цитотоксины) и инвазивность. Характер формирующегося патологического процесса как раз и зависит от экспрессии возбудителем факторов патогенности.
Энтеротоксины представляют собой белковые молекулы, которые через активацию естественных внутриклеточных механизмов (циклический аденозинмонофосфат, гуанозинмонофосфат и др.) способны усиливать секрецию жидкости и электролитов в просвет кишечника, в результате чего развивается обезвоживание (дегидратация) организма. Большинство бактериальных возбудителей ОКДЗ способны вырабатывать различные типы энтеротоксинов (Vibrio (V.) cholerae, E. coli, Salmonella spp., Campylobacter jejuni, Yersinia enterocolitica, C. difficile, C. perfringens, Staphylococcus (S.) aureus, Bacillus (B.) cereus и др.). Особенностью действия этого класса токсинов является то, что они не вызывают морфологических изменений в слизистой кишечника.
Цитотоксины так же представляют собой белковые молекулы, однако механизм их действия сводится к повреждению и гибели различных типов клеток (прежде всего эпителиоцитов), развитию воспаления и повышению проницаемости мембран. К числу цитотоксинпродуцирующих бактерий-возбудителей ОКДЗ относятся Shigella dysenteriae, Salmonella spp., Yersinia enterocolitica, Campylobacter jejuni, E. coli (прежде всего E. coli О157:Н7), C. difficile, C. perfringens и др.
Под инвазивностью подразумевается способность бактерий пенетрировать мембраны, проникать в цитоплазму эпителиальных клеток и, размножаясь в ней, разрушать инвазированные клетки. В некоторых случаях инвазия проявляется транслокацией возбудителя в подслизистый слой. Штаммы бактерий, обладающие инвазивностью, вызывают развитие выраженной воспалительной реакции в подслизистом слое кишечника с возможным образованием язв и эрозий на слизистой оболочке. Инвазивностью обладают Shigella spp., Salmonella spp., Campylobacter jejuni, Yersinia enterocolitica, некоторые виды E. coli и др.
В конечном итоге характер формирующегося патологического процесса и клинические проявления заболевания непосредственно будут зависеть от тех факторов патогенности, которые экспрессирует возбудитель. По вариантам клинического течения ОКДЗ могут классифицироваться в зависимости от уровня вовлеченности в патологический процесс различных отделов желудочно-кишечного тракта (гастритический, гастроэнтеритический, энтероколитический, гастроэнтероколитический) и системных проявлений заболевания. В таблице 1 приведены основные клинико-эпидемиологические данные, характеризующие различные ОКДЗ бактериальной этиологии.
Большое значение в установлении первичного диагноза имеет определение длительности инкубационного периода. Самый короткий инкубационный период в группе ОКДЗ бактериальной этиологии типичен для пищевых токсикоинфекций (ПТИ), что объясняется поступлением в организм человека с факторами передачи (пищевыми продуктами) не только самого возбудителя, но и уже выработанных энтеротоксинов. Так, при ПТИ стафилококковой этиологии инкубационный период может составлять менее 6 ч, а при иной этиологии - от 6 до 24 ч. Более пролонгированный инкубационный период (от 16 до 72 ч) типичен для сальмонеллезов, шигеллезов, кампилобактериозов, иерсиниозов, эшерихиозов, вибрио-инфекции, в том числе холеры.
ОКДЗ, обусловленные возбудителями, способными вырабатывать только энтеротоксины, отвечают за развитие заболеваний, протекающих по гастроэнтеритическому и гастритическому вариантам (как правило, это характерно для ПТИ). В типичных случаях применение АМП у этих больных не целесообразно, поскольку микробный фактор в патогенезе заболевания играет ограниченную роль. Только в отдельных случаях, связанных с нарушением защитных свойств организма, у больных при ПТИ возможна гематогенная диссеминация возбудителя [11].
В проведении терапии АМП нуждаются прежде всего больные, у которых выявляются признаки экссудативной (воспалительной) диареи, обусловленной инвазивными штаммами бактерий; лица с тяжелым течением заболевания (в том числе и с выраженной дегидратацией); дети до 3 лет и лица пожилого возраста; пациенты, имеющие прямые и косвенные признаки иммуносупрессии (в том числе лица, перенесшие трансплантацию органов и тканей, больные сахарным диабетом, циррозом печени, хронической почечной недостаточностью и др.); лица с признаками генерализации процесса.
Важно помнить, что выбор АМП при лечении больных ОКДЗ должен основываться не на традиционных представлениях об эффективности какой-либо группы препаратов, а на результатах мониторинга чувствительности энтеропатогенных бактерий к АМП, изолированных в конкретной географической зоне. Если информация о регионарной резистентности отсутствует или недоступна, следует учитывать сведения, полученные в соседних регионах, либо результаты микробиологического анализа локальных вспышек и эпидемий последних лет. Эффективность назначаемого АМП оценивается по основным клиническим проявлениям в течение 48 ч от момента начала терапии. В качестве критериев эффективности при ОКДЗ чаще всего выступают такие клинические признаки, как снижение кратности дефекаций, уменьшение количества патологических примесей в стуле (крови, слизи, гноя), снижение тяжести лихорадки, улучшение аппетита и др. Наиболее высокая клиническая эффективность АМП отмечается при максимально раннем начале ее применения, что, кроме этого, снижает риск контактного распространения возбудителя. В таблице 2 приведены основные группы АМП и схемы их применения у взрослых с ОКДЗ бактериальной этиологии.
Наглядной иллюстрацией могут служить АМП, еще недавно широко использовавшиеся в лечении шигеллезов, но не рекомендованные к применению на современном этапе. К ним относятся:
- ампициллин, хлорамфеникол (левомицетин), триметоприм/сульфаметоксазол (ко-тримоксазол), тетрациклин. Эти препараты, широко использовались в лечении шигеллезов в прошлом. Большинство Shigella spp. резистентны к ним;
- нитрофураны, аминогликозиды, цефалоспорины I и II поколений (цефазолин, цефалотин, цефаклор, цефокситин), пенициллины (амоксициллин). Даже при определении in vitro чувствительности шигелл (к нитрофуранам) препараты обладают низкой эффективностью ввиду слабого проникновения в слизистую оболочку кишечника;
- налидиксовая кислота. Препарат использовался в прошлом, большинство Shigella spp. резистентно к нему. Его применение может ускорять формирование перекрестной резистентности к ципрофлоксацину (повышает показатель минимальной ингибиторной концентрации).
Кроме классических возбудителей ОКДЗ, необходимо помнить и о некоторых новых, недавно описанных бактериальных возбудителях, поскольку заболевания, ими вызываемые, требуют иного подхода к лечению. В связи с этим особого внимания заслуживают ОКДЗ, обусловленные штаммами E. coli, продуцирующими Shiga-подобный токсин. Типичным представителем E. coli, входящей в данную группу (энтерогеморрагические эшерихиозы) является E. coli О157:Н7, однако, как показывают наблюдения, и некоторые другие возбудители также могут вырабатывать Shiga-подобный токсин. Для заболевания, обусловленного штаммами, продуцирующими Shiga-подобный токсин, характерно развитие гемоколита на фоне отсутствия лихорадки и интоксикационного синдрома с последующим возможным развитием гемолитико-уремического синдрома. Неожиданностью стало установление того факта, что такие препараты, как фторхинолоны, триметоприм/сульфаметоксазол, использующиеся в лечении этих больных, способны стимулировать продукцию Shiga-подобного токсина [12], что, в свою очередь, может не только усугублять тяжесть состояния больных, но и увеличивает риск развития гемолитико-уремического синдрома.
Достаточно серьезную для современного здравоохранения проблему представляет группа заболеваний, обозначаемая как антибиотико-ассоциированные колиты (ААК), наиболее распространенным возбудителем которых является C. difficile. Обычно эти заболевания проявляются как нозокомиальные диареи у лиц, получавших антибактериальную терапию препаратами широкого спектра действия. В диагностике ААК, обусловленной C. difficile, важными являются не столько результаты бактериологического исследования кала (информативность которого, кстати, весьма относительна), сколько обнаружение в копрофильтрате токсинов А и В (иммунохроматографическим методом). В лечении C. difficile-ассоциированных диарей необходимо использовать достаточно узкую группу АМП, в частности метронидазол или ванкомицин (более эффективный препарат), которые следует принимать предпочтительно энтерально. Ванкомицин обеспечивал клинический эффект более чем в 90% наблюдений уже в течение 3 дней от начала лечения, однако, как и при назначении метронидазола, в этом случае не исключается возможность рецидивов, чаще развивающихся в течение 2–3 нед после окончания лечения.
Таким образом, при ОКДЗ назначение АМП требует от врача дифференцированного подхода и обязательного обоснования характера антимикробной терапии.
Независимо от этиологии заболевания, стартовая терапия у всех без исключения больных с ОКДЗ должна включить регидратацию. При обезвоживании не выше II степени больному может проводиться оральная регидратация глюкозо-солевыми растворами, содержащими на 1 л воды 3,5 г натрия хлорида, 2,5 г бикарбоната натрия, 1,5 г хлорида калия и 20 г глюкозы, что соответствует поступлению 90 ммоль натрия, 20 ммоль калия, 80 ммоль хлорида, 30 ммоль бикарбоната и 111 ммоль глюкозы. При более высокой степени дегидратации регидратация проводится парентеральными растворами в объемах, адекватных водно-электролитным потерям.
Кроме этого, в лечении больных ОКДЗ могут применяться препараты иных фармакологических групп (энтеросорбенты, обволакивающие средства, препараты, снижающие моторику кишечника, антисекреторные препараты и др.) [13]. В конечном итоге выбор средств лечения ОКДЗ у конкретного пациента должен определяться его возрастом, предполагаемой этиологией заболевания, степенью обезвоживания и тяжестью заболевания, соматическим и иммунологическим состоянием пациента и прогнозом заболевания.
Литература
- World Health Organization. The World Health report 1996: fighting disease, fostering development. Report of the Director-General. Geneva: World Health Organization, 1996.
- LeDuc J. W., Hughes J. M. Surveillance for emerging infectious diseases. In: Guerrant R. L., Walker D. H., Weller P. F., eds. Tropical infectious diseases: principles, pathogens, and practice. Philadelphia: Churchill Livingstone. 1999; 251–60.
- Kosek M., Bern C., Guerrant R. L. The global burden of diarrhoeal disease, as estimated from studies published between 1992 and 2000//Bull. World. Health. Organ. 2003; 81 (3): 197–204.
- Herikstad H., Yang S., Van Gilder T. J. et al. A population-based estimate of the burden of diarrhoeal illness in the United States: FoodNet, 1996–1997//Epidemiol. Infect. 2002; 129 (1): 9–17.
- Mead P. S., Slutsker, Dietz V. et al. Foodrelated illness and death in the United States//Emerg. Infect. Dis. 1999; 5 (5): 607-625.
- Aranda-Michel J., Giannella R. A. Acute diarrhea: a practical review//Am. J. Med. 1999; 106 (6): 670–676.
- De Wit M. A. S., Koopmans M. P. G., Kortbeek L. M. et al. Etiology of Gastroenteritis in Sentinel General Practices in The Netherlands//Clin. Infect. Dis. 2001; 33 (3): 280–288.
- Allos B. M., Moore M. R., Griffin P. M., Tauxe R. V. Surveillance for Sporadic Foodborne Disease in the 21st Century: The FoodNet Perspective//Clin. Infect. Dis. 2004; 38 (3): 115–120.
- Lindsay J. A. Chronic Sequelae of foodborne disease//Emerging. Infectious. Diseases. 1997; 3 (4): 443–452.
- Zhang X., McDaniel A. D., Wolf L. E. et al. Quinolone antibiotics induce Shiga toxin-encoding bacteriophages, toxin production, and death in mice//J. Infect. Dis. 2000; 181 (2): 664–670.
- Горобченко А. Н., Малов В. А., Пархоменко Ю. Г. и др. Миомаляция миокарда при сепсисе стафилококковой этиологии (клиническое наблюдение)//Сепсис: проблемы диагностики, терапии и профилактики: материалы научно-практической конференции с международным участием. Харьков, 29–30 марта 2006. С. 72–73.
- Белая О. Ф., Герасимова И. Е., Малов В. А. и др. Клиническое значение выявления маркера Шига-токсина у больных острыми кишечными инфекционными заболеваниями//Кремлевская медицина. Клинический вестник. 2004. № 2. С. 67–71.
- Малов В. А., Горобченко А. Н. Острые инфекционные диарейные заболевания//Лечащий Врач. 2005. № 2. С. 6–8.
В. А. Малов, доктор медицинских наук, профессор
А. Н. Горобченко, кандидат медицинских наук, доцент
ММА им. И. М. Сеченова, Москва
Читайте также:
