Левый желудочек. Клапан аорты. Синусы Вальсальвы. Клапаны сердца.
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
РНЦХ им. акад. Б.В. Петровского РАМН
Отделение кардиохирургии клиники аортальной и сердечно-сосудистой хирургии Первого МГМУ им. И.М. Сеченова
Первый МГМУ им. И.М. Сеченова;
Московский НИИ педиатрии и детской хирургии
Симультанное хирургическое лечение прорыва аневризмы синуса Вальсальвы и комбинированного аортального порока
Журнал: Кардиология и сердечно-сосудистая хирургия. 2017;10(4): 55‑57
Аневризма синуса Вальсальвы (АСВ) — выпячивание стенки аорты между фиброзным кольцом аортального клапана (АК) и синотубулярным соединением вследствие дефекта среднего слоя (медии) стенки аорты [1]. Результаты сравнительно немногочисленных исследований свидетельствуют о низкой частоте встречаемости данной патологии от 0,09% (по данным патологоанатомических исследований) до 0,14—3,5% (по данным хирургических исследований) [2]. В 65—86% случаев поражается правый коронарный синус, в 10—30% — некоронарный, в 2—5% — левый коронарный синус [3]. Среди причин заболевания рассматриваются врожденные аномалии развития, травмы, инфекции, соединительнотканные дисплазии. Очень часто данная патология сочетается с другими пороками: в 30—60% случаев — с дефектом межжелудочковой перегородки (ДМЖП), в 20—30% — аортальной недостаточностью, в 10% — двустворчатым аортальным клапаном, в 9,7% — легочным стенозом, в 6,5% — коарктацией аорты [4, 5].
Если неосложненная АСВ протекает бессимптомно и нередко остается невыявленной, то прорыв АСВ всегда требует хирургической коррекции.
Приводим наблюдение успешного лечения пациента с декомпенсированной хронической сердечной недостаточностью на фоне длительно существующей аорто-правожелудочковой фистулы после прорыва АСВ и комбинированного аортального порока сердца.
Пациент З., 45 лет, был госпитализирован с целью хирургического лечения с одышкой при минимальной физической нагрузке и толерантностью к последней на уровне IV функционального класса (ФК) по классификации NYHA. Дооперационный статус свидетельствовал о наличии у пациента хронической сердечной недостаточности IIБ стадии по классификации Василенко—Стражеско. Стоит отметить, что пациент поступил в отделение реанимации с явлениями полиорганной (сердечная, почечная, печеночная) недостаточности. Несмотря на дегидратационную терапию фуросемидом в дозе 300 мг/сут, симптоматика выраженного застоя жидкости сохранялась. Анамнестические данные указывают на существование аорто-правожелудочковой фистулы и двустворчатого АК с детского возраста, наличие тяжелой декомпенсации кровообращения в течение последних 3 мес.
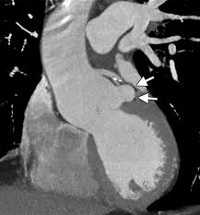
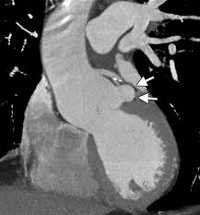
Предоперационное эхокардиографическое исследование выявило аневризму правого коронарного синуса с прорывом и формированием аорто-правожелудочковой фистулы, комбинированный аортальный порок с выраженным кальцинозом, тяжелым стенозом и недостаточностью, гипертрофию и дилатацию левого желудочка (конечный диастолический объем — 300 мл), снижение глобальной сократимости левого желудочка (фракция изгнания — 37%) на фоне диффузного снижения локальной, тяжелую трикуспидальную недостаточность, тяжелую легочную гипертензию. Порок сердца подтвержден данными МСКТ (см. рисунок). При КТ-коронароангиографии поражения коронарного русла не обнаружено. От проведения дооперационной терапии левосименданом мы вынуждены были отказаться по причине наличия у пациента частой желудочковой экстрасистолии и пробежек желудочковой тахикардии по данным мониторирования ЭКГ по Холтеру.
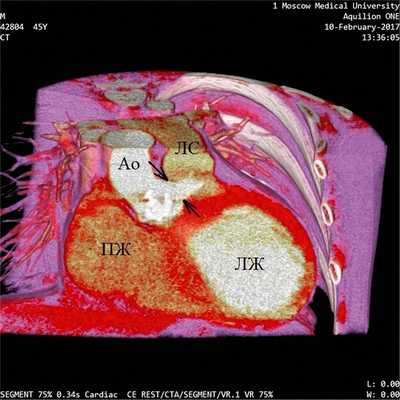
Аорто-правожелудочковая фистула (мультиспиральная компьютерная томография). ЛЖ — левый желудочек, Ао — восходящая аорта, ПЖ — правый желудочек, ЛС — легочный ствол. Стрелками обозначен диаметр аорто-правожелудочковой фистулы. Слева от фистулы визуализируется кальцинированный аортальный клапан.
Хирургическое вмешательство выполняли через срединную стернотомию. Для искусственного кровообращения использовали аортальную и бикавальную канюляцию. Доступ к аортальному клапану и аорто-правожелудочковой фистуле осуществляли посредством поперечной аортотомии восходящей аорты.
При ревизии мы установили, что створки двустворчатого АК представлены неподвижными сросшимися между собой конгломератами кальция с резким сужением эффективной площади отверстия клапана. Выраженный кальциноз отмечен вокруг аорто-правожелудочковой фистулы размером 2,0×3,0 см, располагающейся над устьем правой коронарной артерии. После иссечения створок АК и тщательной декальцинации, в том числе краев аорто-правожелудочкового дефекта, мы выполнили пластику последнего ксеноперикардиальной заплатой со стороны аорты, стенки фистулы остались интактными. Далее последовательно осуществили протезирование АК механическим протезом, ушивание аорты. Операцию заканчивали стандартно.
Экстубация осуществлена в раннем послеоперационном периоде. На 4-е сутки после вмешательства выполнена пункция правой плевральной полости с эвакуацией из последней 2 л геморрагической жидкости. Данное осложнение мы связываем с антикоагулянт-ассоциированной гипокоагуляцией. Купирование явлений хронической сердечной недостаточности достигнуто путем массивной мочегонной терапии с коррекций электролитных расстройств и белкового дефицита. Снижение массы тела на 20 кг в послеоперационном периоде свидетельствует о выраженной гипергидратации до операции. Пациент был выписан на 12-е сутки после вмешательства. Послеоперационная трансторакальная эхокардиография свидетельствовала о нормально функционирующем протезе аортального клапана, отсутствии парапротезных и других патологических потоков крови, снижении степени недостаточности трикуспидального клапана до легкой, купировании легочной гипертензии. Стоит отметить, что, несмотря на повышение толерантности к физической нагрузке до II ФК по классификации NYHA, объем и сократительная способность левого желудочка остались неизменными (КДО — 300 мл, ФИ — 39%), что связано с длительностью существования порока сердца и, несомненно, ухудшает отдаленный прогноз.
Первое хирургическое вмешательство по поводу прорыва АСВ описано W. Brown и соавт. [7] в 1955 г. Хирургическое лечение фистул между синусом Вальсальвы и полостями сердца в нашей стране началось в 1962 г. Пионерами в данной области хирургии в нашей стране стали В.И. Бураковский и М.Н. Люде [8]. В 1973 г. они опубликовали свои результаты лечения 14 пациентов.
Хирургическое лечение заключается в закрытии фистулы со стороны аорты и/или камеры сердца. Описано несколько способов хирургического лечения. Фистула может быть ликвидирована ушиванием (с укреплением шва тефлоном или без такового), протезированием корня аорты при аневризме более одного синуса Вальсальвы, пластикой дефекта заплатой. Последний способ оптимален. В отличие от прямого закрытия дефекта он предотвращает деформацию АК, уменьшает напряжение на линию швов, улучшая отдаленную функциональную состоятельность клапана. Хирургическая летальность составляет 1,0—3,5% [9—11]. В случае сочетания АСВ с инфекционным эндокардитом риск периоперационной смертности возрастает в 4—5 раз.
T. Takach и соавт. [12] опубликовали данные о результатах хирургического лечения 129 пациентов с АСВ. У 16,3% патология сочеталась с двустворчатым аортальным клапаном. Авторы докладывают о 3,9% госпитальной летальности. В отдаленном периоде дисфункция протеза развилась у 3,9% пациентов, протезный клапанный эндокардит — у 2,3%, рецидив АСВ или фистулы — у 1,6%, тромбоз — у 0,8%, антикоагулянт-ассоциированное кровотечение — у 0,8% пациентов.
Исследование W. Au и соавт. [13], включившее 53 пациента с прорывом АСВ, свидетельствует об отсутствии ранней послеоперационной летальности и рецидива патологии. Актуарная выживаемость составила 83,8±8,4% в течение 15 лет наблюдения.
Уровень 10-летней выживаемости в 90±7% описан A. Azakie и соавт. [14]. Результаты исследования свидетельствуют о положительной корреляционной связи между наличием двустворчатого аортального клапана и необходимости коррекции порока в отдаленном послеоперационном периоде.
В нашем случае врожденный двустворчатый АК сочетался с комбинированным аортальным пороком, что обусловило необходимость протезирования клапана симультанно с закрытием аортально-правожелудочковой фистулы.
Несмотря на то что открытое хирургическое вмешательство считается «золотым стандартом» лечения прорыва АСВ в полость сердца, чрескожное интервенционное вмешательство может рассматриваться в качестве альтернативного метода лечения. Первое успешное транскатетерное закрытие прорыва АСВ выполнено в 1994 г. С 2014 г. сообщается о транскатетерном закрытии аорто-правожелудочковых фистул, возникших в результате разрыва АСВ, окклюдерами, разработанными для закрытия ДМЖП [15, 16].
Стоит отметить, что успех лечения нашего пациента с декомпенсированной хронической сердечной недостаточностью на фоне длительно существующей аорто-правожелудочковой фистулы после прорыва АСВ и комбинированного аортального порока сердца стал возможен благодаря слаженной работе команды анестезиологов, реаниматологов и хирургов. Только мультидисциплинарный подход в лечении такого рода пациентов дает возможность благоприятного результата после операции.
Левый желудочек. Клапан аорты. Синусы Вальсальвы. Клапаны сердца.
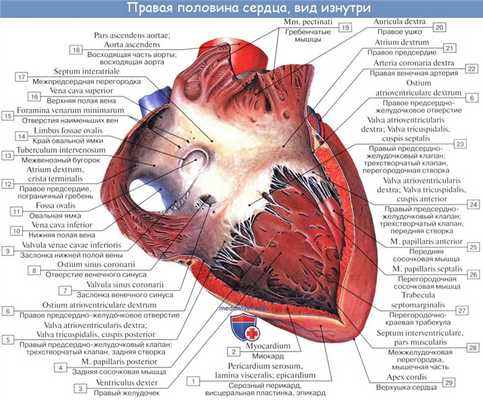
Правый желудочек. Левый желудочек сердца
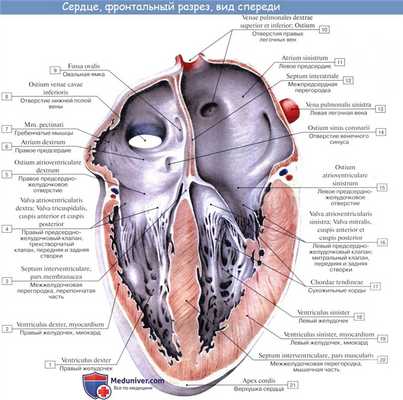
Правый желудочек, ventriculus dexter, имеет форму треугольной пирамиды, основание которой, обращенное кверху, занято правым предсердием, за исключением левого верхнего угла, где из правого желудочка выходит легочный ствол, truncus pulmonalis. Полость желудочка подразделяется на два отдела: ближайший к ostium atrioventriculare отдел и передневерхний отдел, ближайший к ostium trunci pulmonalis, — conus arteriosus, который продолжается в легочный ствол.
Ostium atrioventriculare dextrum, ведущее из полости правого предсердия в полость правого желудочка, снабжено трехстворчатым клапаном, valva atrioventricularis dextra s. valva tricuspidalis, который не дает возможности крови во время систолы желудочка возвращаться в предсердие; кровь направляется в легочный ствол. Три створки клапана обозначаются по месту их расположения как cuspis anterior, cuspis posterior и cuspis septalis.
Свободными краями створки обращены в желудочек. К ним прикрепляются тонкие сухожильные нити, chordae tendineae, которые своими противоположными концами прикреплены к верхушкам сосочковых мышц, musculi papillares. Сосочковые мышцы представляют собой конусовидные мышечные возвышения, верхушками своими выступающие в полость желудочка, а основаниями переходящие в его стенки.
В правом желудочке обычно бывают три сосочковые мышцы: передняя, наибольшая по своей величине, дает начало сухожильным нитям к передней и задней створкам трехстворчатого клапана; задняя, меньших размеров, посылает сухожильные нити к задней и перегородочной створкам и, наконец, m. papillaris septalis, не всегда имеющаяся мышца, дает сухожильные нити обыкновенно к передней створке. В случае ее отсутствия нити возникают непосредственно из стенки желудочка.
В области conus arteriosus стенка правого желудочка гладкая, на остальном протяжении внутрь вдаются мясистые трабекулы, trabeculae carneae.
Кровь из правого желудочка поступает в легочный ствол через отверстие, ostium trunci pulmonalis, снабженное клапаном, valva trunci pulmonalis, который препятствует возвращению крови из легочного ствола обратно в правый желудочек во время диастолы. Клапан состоит из трех полу лунных заслонок. Из них одна прикрепляется к передней трети окружности легочного ствола (valvula semilunaris anterior) и две — сзади (valvulae semilunares dextra et sinistra).
На внутреннем свободном краю каждой заслонки имеется посередине маленький узелок, nodulus valvulae semilunaris, по сторонам от узелка тонкие краевые сегменты заслонки носят название lunulae valvulae semilunaris. Узелки способствуют более плотному смыканию заслонок.
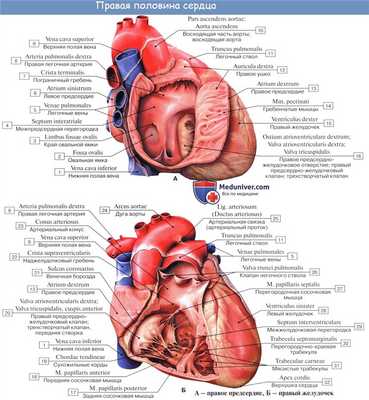
Левый желудочек, ventriculus sinister, имеет форму конуса, стенки которого по толщине в 2 — 3 раза превосходят стенки правого желудочка (10—15 мм против 5 — 8 мм). Эта разница происходит за счет мышечного слоя и объясняется большей работой, производимой левым желудочком (большой круг кровообращения) в сравнении с правым (малый круг). Толщина стенок предсердий соответственно их функции еще менее значительна (2 — 3 мм).
Отверстие, ведущее из полости левого предсердия в левый желудочек, ostium atrioventriculare sinistrum, овальной формы, снабжено левым предсердно-желудочковым (митральным) клапаном, valva atrioventricularis sinistra (mitralis), из двух створок которого меньшая расположена слева и сзади (cuspis posterior), большая — справа и спереди (cuspis anterior). Свободными краями створки обращены в полость желудочка, к ним прикрепляются chordae tendineae.
Musculi papillares имеются в левом желудочке в числе двух — передняя и задняя; каждая сосочковая мышца дает сухожильные нити как одной, так и другой створке valvae mitralis. Отверстие аорты называется ostium aortae, а ближайший к нему отдел желудочка — conus arteriosus.
Клапан аорты, valva aortae, имеет такое же строение, как и клапан легочного ствола. Одна из заслонок, valvula semilunaris posterior, занимает заднюю треть окружности аорты; другие две, valvulae semilunares dextra et sinistra, — правую и левую сторону отверстия. Узелки на их свободных краях, noduli valvularum semilunarium aortae, выражены заметнее, чем на клапанах легочного ствола; имеются также lunulae valvularum semilunarium aortae.
Перегородка между желудочками, septum interventriculare, представлена главным образом мышечной тканью, pars muscularis, за исключением самого верхнего участка, где имеется лишь фиброзная ткань, покрытая с обеих сторон эндокардом, pars membranасеa. Pars membranacea соответствует участку неполного развития межжелудочковой перегородки животных. Здесь нередко встречаются аномалии в виде дефектов в перегородке.
Аневризма синуса Вальсальвы
Аневризма синуса Вальсальвы – это аортальный порок, выражающийся в аневризматическом выпячивании стенки аорты в области корня, в месте расположения полулунных клапанов. Клиническая симптоматика развивается при разрыве аневризмы синуса Вальсальвы, который может сопровождаться болью в груди, одышкой, нарастанием сердечной недостаточности. Диагноз аневризмы синуса Вальсальвы устанавливается по данным ЭхоКГ, аортографии, МСКТ сердца, МРТ. Лечение аневризмы синуса Вальсальвы заключается в пластике стенок аорты в условиях искусственного кровообращения.
МКБ-10
Общие сведения
Аневризма синуса Вальсальвы – редкая врожденная или приобретенная патология, представляющая собой мешкообразное или пальцеобразное выпячивание аортальных синусов. Наиболее часто в кардиохирургии встречается врожденная форма патологии, на долю которой приходится 0,1—3,5% всех врожденных пороков сердца. Большинство (70-80%) пациентов с врожденной аневризмой синуса Вальсальвы составляют лица мужского пола. Врожденные аневризмы синуса Вальсальвы часто сочетаются с дефектами межжелудочковой перегородки (40—50 %), дефектом межпредсердной перегородки, аортальной недостаточностью, коарктацией аорты, открытым артериальным протоком, стенозом легочной артерии.

Причины
Предполагается, что в основе формирования врожденной аневризмы синуса Вальсальвы лежит слабость соединения стенки аорты с фиброзным кольцом, что обусловливает отслоение средней оболочки аорты (медии) и образование аневризмы. Таким образом, предпосылки формирования аневризмы синуса Вальсальвы могут быть заложены еще в эмбриональном периоде, однако на момент рождения аневризмы, как правило, не обнаруживаются. В течение жизни аневризма увеличивается в размерах, ее стенки постепенно истончаются, что в конечном итоге приводит к перфорации. Разрыв аневризмы синуса Вальсальвы чаще происходит в возрасте 20-40 лет, однако может случиться и у детей раннего возраста.
В качестве причин приобретенных аневризм синуса Вальсальвы называются:
- воспалительные патологии (туберкулез, сифилис, инфекционный эндокардит);
- дегенеративные заболевания (дисплазия соединительной ткани, атеросклероз, кистозный медионекроз);
- травмы грудной клетки.
В этих случаях аневризма синуса Вальсальвы вызывается дистрофией соединительной ткани, выстилающей внутреннюю поверхность синуса.
Патоморфология

Симптомы аневризмы
В подавляющем большинстве случаев до разрыва аневризмы синуса Вальсальвы не вызывают гемодинамических нарушений и протекают бессимптомно. Реже, выбухая в правый желудочек, аневризма препятствует току крови в ствол легочной артерии. Возможно сдавление аневризмой проводящих путей сердца, что сопровождается нарушениями ритма различного характера.
Выраженная клиническая симптоматика развивается при прорыве аневризмы синуса Вальсальвы и обусловлена сбросом крови из аорты в ту или иную сердечную камеру. Аневризмы, исходящие из правого коронарного синуса прорываются в правое предсердие или правый желудочек; аневризмы некоронарного синуса Вальсальвы – чаще в правое предсердие; аневризмы левого коронарного синуса - в легочную артерию и левый желудочек.
По варианту клинического течения выделяют разрыв аневризмы синуса Вальсальвы с постепенным ухудшением состояния (когда имеет место другой врожденный порок сердца) и с резким ухудшением состояния (при изолированной аневризме аортального синуса). Степень нарушения гемодинамики определяется объемом сброса крови, который, в свою очередь, зависит от давления в аорте и диаметра перфорационного отверстия.
Разрыв аневризмы синуса Вальсальвы может провоцироваться физической нагрузкой, артериальной гипертензией, бактериальным эндокардитом, травмами. Момент прорыва сопровождается появлением болей за грудиной, одышки, тахикардии, артериальной гипотонии, развитием сердечной недостаточности. В остром периоде может развиться отек легких.
Характерными объективными признаками служат систоло-диастолический («машинный») шум над областью сердца, диастолическая гипотензия, систолическое дрожание. Большой сброс крови в правые отделы сердца может вызывать острое переполнение правого желудочка, приводящее к гибели больного.
Диагностика
По данным электрокардиографии специфических признаков аневризмы синуса Вальсальвы не выявляется; в случае прорыва аневризмы отмечается острая перегрузка правых или левых отделов сердца. В доклинической стадии при аускультации отмечается систолический или диастолический шум по левому краю грудины. При фонокардиографии выявляется высокоамплитудный шум, обычно занимающий всю систолу и диастолу. Наиболее информативными методами диагностики служат:
- Рентген. На рентгенограмме грудной клетки обнаруживается увеличение размеров сердца, особенно правых отделов, усиление легочного рисунка. Для выявления аневризмы синуса Вальсальвы могут проводиться аортография, МРТ сердца, МСКТ-аортография. При подозрении на дефект межжелудочковой перегородки проводится вентрикулография.
- УЗИ сердца. Высокоинформативным методом диагностики служит трансторакальная или чрезпищеводная ЭхоКГ. С помощью эхокардиографии обнаруживается расширение синуса Вальсальвы, выбухающего в соответствующую полость сердца, еще до момента разрыва аневризмы. Допплерокардиография позволяет выявить диастолический сброс крови при прорыве аневризмы, регургитацию на аортальном клапане, если таковая имеет место.
Лечение аневризмы синуса Вальсальвы
При пороках синусов Вальсальвы возможно только хирургическое лечение. В этом случае выполняется пластика аневризмы в условиях искусственного кровообращения. В процессе операции аневризматический мешок прошивается и иссекается; операционный дефект укрывается синтетической заплаткой изнутри соответствующей полости сердца или со стороны аорты. При необходимости операция дополняется пластикой створок или протезированием аортального клапана. Ближайшие и отдаленные послеоперационные результаты удовлетворительные.
Прогноз
1. Клиническое значение аневризм синусов Вальсальвы/ Трисветова Е.Л., Бова А.А, Скорняков В.И., Леонов Е.П. и др.// Bulletin of the International Scientific Surgical Association. - 2006.
3. Непосредственные результаты хирургической коррекции аневризмы синуса Вальсальвы/ Назыров Ф.Г., Абролов Х.К., Назырова Л.А. и др.// Вестник Национального медико-хирургического Центра им. Н. И. Пирогова. - 2012.
Малые аномалии развития сердца
Малые аномалии развития сердца — это группа врожденных или приобретенных структурных нарушений миокарда и прилегающих к нему магистральных сосудов, которые не приводят к явным нарушениям гемодинамики, но иногда провоцируют развитие патологических состояний в течение жизни. Могут осложняться внезапной кардиальной смертью, бактериальным эндокардитом, митральной, трикуспидальной недостаточностью, разрывом хорд. При значимых отклонениях внутрисердечной гемодинамики от нормы отмечается цианоз кожи, одышка, быстрая утомляемость, редкие загрудинные боли. Лечение чаще консервативное, по показаниям осуществляются кардиохирургические операции.
Малые аномалии сердца (МАС) широко распространены, представляют собой разнородную группу патологических состояний, обусловленных изменениями соединительной ткани сердца. Рассматриваются как частный случай висцеральных соединительнотканных дисплазий, нередко сочетаются с дисплазией кожи, костно-мышечной системы, других внутренних органов. В 96-99% случаев не обнаруживаются при осмотре, остаются недиагностированными или выявляются случайно при обследовании по поводу другой патологии. Встречаемость у новорожденных колеблется от 40 до 69%. Чаще страдают мальчики – 58% от общего числа детей с установленными нарушениями. Самыми часто диагностируемыми отклонениями от нормы являются дефект межпредсердной перегородки (26%) и функционирующий артериальный проток (6%).
В настоящее время МАС рассматриваются как полиэтиологическое состояние, которое возникает под действием различных факторов и приводит к стойким анатомическим или функциональным дефектам соединительнотканных структур, являющихся основой сердечного каркаса. Большинство подобных дефектов обусловлено дисплазией соединительной ткани (ДСТ). Основными причинами развития МАС считаются:
- Недифференцированная ДСТ. Является обширной группой состояний, не укладывающихся в картину определенных наследственных болезней. Отличается полиморфностью проявлений. Наряду с поражением сердца часто обнаруживается гипермобильность суставов, вегето-сосудистые расстройства, нарушения со стороны внутренних органов различной степени выраженности.
- Наследственные заболевания. Включают группу генных и хромосомных патологий, характеризующихся нарушением дифференцировки клеток соединительной ткани, изменением их нормальной структуры, снижением функции, дефицитом энзимов, каркасных белков и гликопротеинов. Примерами являются синдромы Марфана, Элерса-Данлоса.
- Патология беременности. Отклонения от нормы возникают на этапе внутриутробного развития, обычно связаны с нарушением закладки органов на ранних сроках — до 8 недели. Доступные исследования не позволяют диагностировать отклонения ввиду малого их размера. Предрасполагающими факторами кардиальной патологии становятся употребление будущей матерью алкоголя и наркотиков, курение.
- Экзогенные влияния. Нерезко выраженные малые патологии миокарда могут формироваться у детей, имеющих изначально здоровое сердце. Особое значение в этом случае отводится неблагоприятному состоянию окружающей среды, воздействию вредоносных химических соединений, инфекционным заболеваниям. Патологические состояния, как правило, диагностируются в возрасте до трех лет, имеют скудную симптоматику. С возрастом возможно ухудшение самочувствия.
Патогенез
Малые аномалии связаны с дефектами структуры интерстициальной ткани сердца. Основным типом клеточной патологии, лежащим в основе повреждения, является дисплазия. Соединительнотканные структуры играют роль кардиального «скелета», составляют основу клапанного аппарата, сосудов. Дисплазия становится причиной нарушения дифференцировки, пролиферации, микроструктуры, метаболизма клеток в этих структурах, развитию неправильной гистоархетиктоники с формированием разнообразных отклонений строения, способных привести к нарушению функциональности органа. Нередко малые кардиальные аномалии сочетаются с патологией иных систем и тканей.
Классификация
Малые аномалии представляют собой патологии собственно сердечной мышцы и прилегающих магистральных артерий. Нарушения систематизируют по локализации дефекта с последующим уточнением наличия гемодинамических нарушений и степени их выраженности. Выделяют шесть основных групп изменений миокарда и сосудов, которые определяются с помощью ультразвукового исследования сердца:
Симптомы
У 96% пациентов система кровообращения и организм в целом никак не страдают от стромальных дефектов, клиническая симптоматика отсутствует. При значимом поражении различных кардиальных отделов могут определяться неспецифические проявления: цианоз кожи, особенно – в области носогубного треугольника, быстрая утомляемость, одышка, незначительные редко возникающие кардиальные боли. Чаще всего малые аномалии манифестируют в период гормональной перестройки (подростковый период, беременность). Наблюдается тахикардия, аритмии, давящие ощущения за грудиной, тошнота, снижение физической выносливости, головные боли и головокружения. Возможно появление признаков вегетососудистой дистонии, в том числе субфебрильное повышение температуры тела.
У новорожденных патология может проявляться частым глубоким дыханием, ускорением сокращений сердца при кормлении, купании. Существуют симптомы, характерные для отдельных дефектов. Добавочные хорды левого желудочка становятся этиологическим фактором синусовой тахикардии. Регургитация крови из-за неплотного смыкания трикуспидального клапана или ее нефизиологическая циркуляция при открытом овальном окне могут приводить к застойным явлениям в малом круге кровообращения, что сопровождается выраженной одышкой даже при незначительной физической активности.
Осложнения
Несмотря на отсутствие прямого патологического влияния, малые аномалии снижают общую резистентность миокарда к воздействию повреждающих факторов, что повышает риск формирования сердечно-сосудистых патологий. К примеру, на фоне пролапса митрального клапана развивается до 30% всех инфекционных эндокардитов, вероятность внезапной смерти при массивной регургитации повышается в 50 раз, особенно у молодых людей обоих полов. У отдельных пациентов возникают фатальные нарушения ритма, проводимости, наблюдается образование аневризм аорты и коронарных артерий с их последующим разрывом. Дегенерация клапанных структур становится предрасполагающим фактором атеросклероза и кальциноза, которые сопровождаются сужением просвета отверстий (стенозом) между полостями сердца и/или сосудами.
Иногда врачу-кардиологу удается заподозрить наличие малых аномалий при проведении первичного осмотра, однако это происходит только при обнаружении характерной достаточно выраженной симптоматики, сопутствующих состояний. Патология сердца, обусловленная соединительнотканной дисплазией, у детей раннего возраста часто сопровождается грыжами, врожденными вывихами суставов, их повышенной мобильностью, удлиненными конечностями и пальцами на руках, ногах, деформациями грудной клетки. Аускультативно изменения миокарда проявляют себя шумами во время систолы или определением нескольких звуковых феноменов одновременно. В качестве дополнительных методов исследования обычно используются:
Лечение малых аномалий сердца
Лечение патологии необходимо лишь в тех случаях, когда диспластические явления в сердце влияют на его работу, функционирование магистральных сосудов. При отсутствии симптоматики рекомендуется общая профилактика сердечно-сосудистых заболеваний с ежегодным посещением кардиолога для консультации и проведения УЗИ. Выделяют несколько направлений коррекции состояния пациентов:
- Немедикаментозная терапия. Из-за выраженности вегетативных проявлений существенную роль в улучшении состояния больного играют мероприятия по нормализации образа жизни. Пациенту или его родителям разъясняют важность соблюдения режима труда и отдыха в соответствии с возрастными особенностями, необходимость исключить переутомление, стрессы и чрезмерные физические нагрузки, обеспечить здоровое сбалансированное питание. Дополнительно назначают массаж, лечебную гимнастику, водные процедуры, по показаниям – консультации психолога.
- Медикаментозное лечение. Требуется при существенных нарушениях внутрисердечной циркуляции крови или множественных аномалиях органа. Обычно применяют препараты калия и магния, медикаменты, улучающие доставку и потребление миокардом кислорода (убихинон, цитохром С, карнитин), витамины (В1, В2, В3, РР), кардиопротекторы (триметазидин, таурин, никорандил). При аритмиях, нарушениях проводимости используют антиаритмические средства (амиодарон, бета-адреноблокаторы, прокаинамид).
- Хирургические методы. Показаны, если у пациента выявляются массивные гемодинамические нарушения с потенциальным развитием жизнеугрожающих осложнений. Аномалии межжелудочковой, межпредсердной перегородки оперируют в условиях искусственного кровообращения, гипотермии. Небольшие дефекты ушивают, крупные закрывают искусственным барьером из синтетических или биоорганических материалов. При стенозах, пролапсах клапанов выполняют их протезирование.
Прогноз и профилактика
Поскольку малые аномалии в большинстве случаев никак не сказываются на состоянии здоровья больного, прогноз почти всегда благоприятный. При наличии нарушений оперативное вмешательство позволяет полностью устранить последствия дисплазии и предупредить развитие осложнений. Общая летальность при применении хирургических методик не превышает 1%. Первичная профилактика предусматривает исключение вредных влияний на плод и ребенка в первые годы жизни, вторичная заключается в предупреждении возможных осложнений, включает регулярные (1-2 раза в год) осмотры кардиолога с проведением инструментальных исследований. Рекомендуется соблюдение здорового образа жизни, отказ от вредных привычек, дозирование физических нагрузок, правильное питание с большим количеством овощей и фруктов, ограничением жиров и соли, избегание стрессовых ситуаций.
1. Малые аномалии сердца (клиническое значение, диагностика, осложнения)/ Бова А.А., Трисветова Е.Л. - 2001.
2. Малые аномалии сердца/ Земцовский Э.В., Малев Э.Г., Лобанов М.Ю., Парфенова Н.Н., Реева С.В., Хасанова С.И, Беляева Е.Л.// Российский кардиологический журнал. - 2012 - №1(93).
3. Малые аномалии сердца: диагностика и клиническое течение// Романова Е.Н., Говорин А.В. Забайкальский медицинский вестник. — 2009 — №2.
4. Малые аномалии развития сердца и их значение в генезе нарушений сердечного ритма у детей и подростков: Автореферат диссертации/ Сурова О.В. - 2005.
Аортальная недостаточность ( Недостаточность аортального клапана )
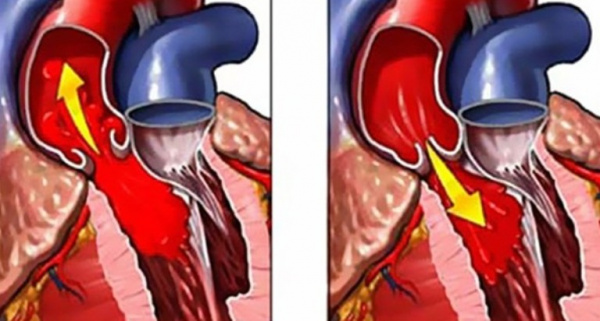
Аортальная недостаточность - это неполное смыкание створок клапана аорты во время диастолы, приводящее к обратному току крови из аорты в левый желудочек. Аортальная недостаточность сопровождается головокружением, обмороками, болью в грудной клетке, одышкой, частым и неритмичным сердцебиением. Для постановки диагноза аортальной недостаточности проводится рентгенография грудной клетки, аортография, ЭхоКГ, ЭКГ, МРТ и КТ сердца, катетеризация сердца и др. Лечение хронической аортальной недостаточности осуществляется консервативным путем (диуретики, АПФ-ингибиторы, блокаторы кальциевых каналов и др.); при тяжелом симптоматическом течении показана пластика или протезирование аортального клапана.
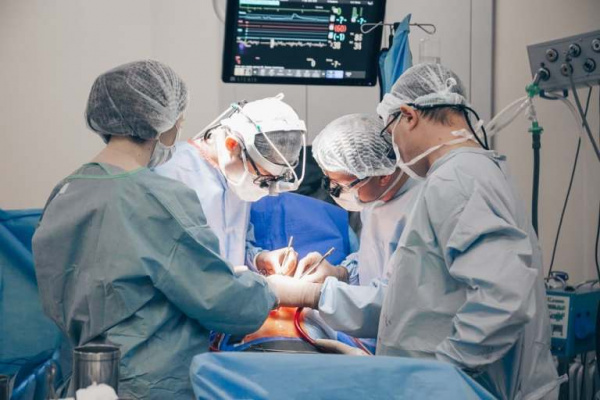
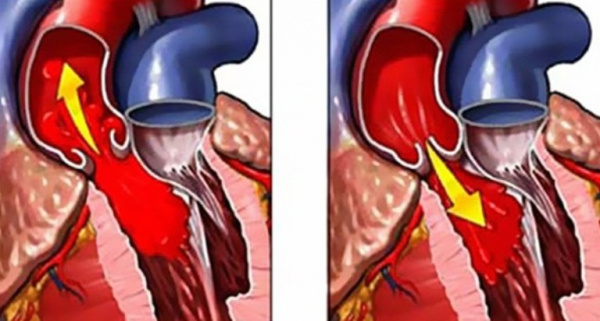
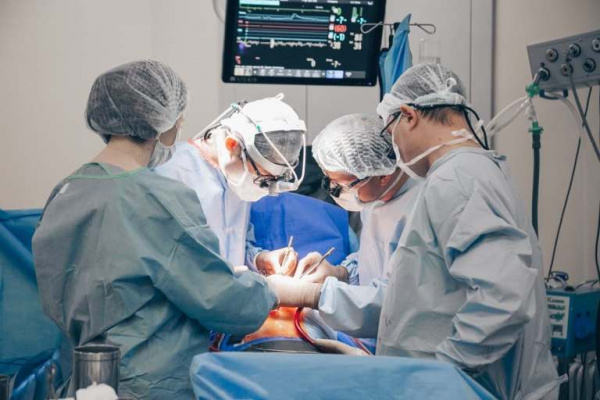
Аортальная недостаточность (недостаточность аортального клапана) – клапанный порок, при котором во время диастолы полулунные створки аортального клапана полностью не смыкаются, вследствие чего возникает диастолическая регургитация крови из аорты обратно в левый желудочек. Среди всех пороков сердца изолированная аортальная недостаточность составляет в кардиохирургии около 4% случаев; в 10% наблюдений недостаточность клапана аорты сочетается с другими клапанными поражениями. У подавляющего большинства больных (55-60%) выявляется комбинация недостаточности аортального клапана и стеноза устья аорты. Аортальная недостаточность в 3-5 раз чаще наблюдается у лиц мужского пола.
Аортальная недостаточность – полиэтиологический порок, происхождение которого может быть обусловлено рядом врожденных или приобретенных факторов. Врожденная аортальная недостаточность развивается при наличии одно-, двух– или четырехстворчатого клапана аорты вместо трехстворчатого. При этом обычно имеет место неполное смыкание или пролапс аортального клапана. Причинами дефекта аортального клапана могут служить наследственные заболевания соединительной ткани:
- аортоаннулярная эктазия;
- синдром Марфана;
- синдром Элерса-Данлоса;
- муковисцидоз;
- врожденный остеопороз;
- болезнь Эрдгейма и др.
Основными причинами приобретенной органической аортальной недостаточности выступают:
- ревматизм (до 80% всех случаев);
- септический эндокардит;
- атеросклероз;
- сифилис;
- ревматоидный артрит;
- системная красная волчанка;
- болезнь Такаясу;
- травматические повреждения клапана и др.
Ревматическое поражение приводит к утолщению, деформации и сморщиванию створок клапана аорты, в результате чего не происходит их полноценного смыкания в период диастолы. Ревматическая этиология обычно лежит в основе сочетания аортальной недостаточности с митральным пороком. Инфекционный эндокардит сопровождается деформацией, эрозией или перфорацией створок, вызывая дефект аортального клапана.
Возникновение относительной аортальной недостаточности возможно вследствие расширения фиброзного кольца клапана или просвета аорты при артериальной гипертензии, аневризме синуса Вальсальвы, расслаивающейся аневризме аорты, анкилозирующем ревматоидном спондилите (болезни Бехтерева) и др. патологии. При данных состояниях также может наблюдаться сепарация (расхождение) створок аортального клапана во время диастолы.
Гемодинамические расстройства при аортальной недостаточности определяются объемом диастолической регургитации крови через дефект клапана из аорты обратно в левый желудочек (ЛЖ). При этом объем возвращающейся в ЛЖ крови может достигать более половины от величины сердечного выброса.
Т. о., при аортальной недостаточности левый желудочек в период диастолы наполняется как вследствие поступления крови из левого предсердия, так и в результате аортального рефлюкса, что сопровождается увеличением диастолического объема и давления в полости ЛЖ. Объем регургитации может достигать до 75% от ударного объема, а конечный диастолический объем левого желудочка увеличиваться до 440 мл (при норме от 60 до 130 мл).
Расширение полости левого желудочка способствует растяжению мышечных волокон. Для изгнания повышенного объема крови увеличивается сила сокращения желудочков, что при удовлетворительном состоянии миокарда приводит к увеличению систолического выброса и компенсации измененной внутрисердечной гемодинамики. Однако длительная работа левого желудочка в режиме гиперфункции неизменно сопровождается гипертрофией, а затем дистрофией кардиомиоцитов: на смену непродолжительному периоду тоногенной дилатации ЛЖ с увеличением оттока крови приходит период миогенной дилатации с увеличением притока крови. В конечном результате формируется митрализация порока - относительная недостаточность митрального клапана, обусловленная дилатацией ЛЖ, нарушением функции папиллярных мышц и расширением фиброзного кольца митрального клапана.
В условиях компенсации аортальной недостаточности функция левого предсердия остается ненарушенной. При развитии декомпенсации происходит повышение диастолического давления в левом предсердии, что приводит к его гиперфункции, а затем - гипертрофии и дилатации. Застой крови в системе сосудов малого круга кровообращения сопровождается повышением давления в легочной артерии с последующей гиперфункцией и гипертрофией миокарда правого желудочка. Этим объясняется развитие правожелудочковой недостаточности при аортальном пороке.

Для оценки степени выраженности гемодинамических нарушений и компенсаторных возможностей организма используется клиническая классификация, выделяющая 5 стадий аортальной недостаточности:
- I — стадия полной компенсации. Начальные (аускультативные) признаки аортальной недостаточности при отсутствии субъективных жалоб.
- II — стадия скрытой сердечной недостаточности. Характерно умеренное снижение толерантности к физической нагрузке. По данным ЭКГ выявляются признаки гипертрофии и объемной перегрузки левого желудочка.
- III — стадия субкомпенсации аортальной недостаточности. Типичны ангинозные боли, вынужденное ограничение физической активности. На ЭКГ и рентгенограммах - гипертрофия левого желудочка, признаки вторичной коронарной недостаточности.
- IV — стадия декомпенсации аортальной недостаточности. Выраженная одышка и приступы сердечной астмы возникают при малейшем напряжении, определяется увеличение печени.
- V — терминальная стадия аортальной недостаточности. Характеризуется прогрессирующей тотальной сердечной недостаточностью, глубокими дистрофическими процессами во всех жизненно важных органах.
Симптомы аортальной недостаточности
Больные с недостаточностью аортального клапана в стадии компенсации не отмечают субъективных симптомов. Латентное течение порока может быть длительным – иногда на протяжении нескольких лет. Исключение составляет остро развившаяся аортальная недостаточность, обусловленная расслаивающейся аневризмой аорты, инфекционным эндокардитом и другими причинами.
Симптоматика обычно манифестирует с ощущений пульсации в сосудах головы и шеи, усиления сердечных толчков, что связано с высоким пульсовым давлением и увеличением сердечного выброса. Характерная для аортальной недостаточности синусовая тахикардия субъективно воспринимается больными как учащенное сердцебиение.
При выраженном дефекте клапана и большом объеме регургитации отмечаются мозговые симптомы: головокружение, головные боли, шум в ушах, нарушения зрения, кратковременные обморочные состояния (особенно при быстрой смене горизонтального положения тела на вертикальное).
В дальнейшем присоединяется стенокардия, аритмия (экстрасистолия), одышка, повышенное потоотделение. На ранних стадиях аортальной недостаточности эти ощущения беспокоят, главным образом, при нагрузке, а в дальнейшем возникают и в покое. Присоединение правожелудочковой недостаточности проявляет себя отеками на ногах, тяжестью и болями в правом подреберье.
Остро возникшая аортальная недостаточность протекает по типу отека легких, сочетающегося с артериальной гипотонией. Она связана с внезапной объемной перегрузкой левого желудочка, повышением конечного диастолического давления в ЛЖ и уменьшением ударного выброса. При отсутствии специальной кардиохирургической помощи летальность при данном состоянии крайне высока.

Физикальные данные при аортальной недостаточности характеризуются рядом типичных признаков. При внешнем осмотре обращает внимание бледность кожных покровов, на поздних стадиях – акроцианоз. Иногда выявляются внешние признаки усиленной пульсации артерий – «пляска каротид» (видимая на глаз пульсация на сонных артериях), симптом Мюссе (ритмичное кивание головой в такт пульса), симптом Ландольфи (пульсация зрачков), «капиллярный пульс Квинке» (пульсация сосудов ногтевого ложа), симптом Мюллера (пульсация язычка и мягкого неба).
Типично визуальное определение верхушечного толчка и его смещение в VI—VII межреберье; пульсация аорты пальпируется за мечевидным отростком. Аускультативные признаки аортальной недостаточности характеризуются диастолическим шумом на аорте, ослаблением I и II тонов сердца, «сопровождающим» функциональным систолическим шумом на аорте, сосудистыми феноменами (двойным тоном Траубе, двойным шумом Дюрозье). Инструментальная диагностика аортальной недостаточности основывается на результатах:
- ЭКГ. Электрокардиография обнаруживает признаки гипертрофии левого желудочка, при митрализации порока – данные за гипертрофию левого предсердия.
- Фонокардиографии. С помощью фонокардиографии определяются измененные и патологические сердечные шумы.
- Рентгенологических исследований. На рентгенограммах грудной клетки обнаруживается расширение левого желудочка и тени аорты, смещение верхушки сердца влево и вниз, признаки венозного застоя крови в легких. При восходящей аортографии визуализируется регургитация тока крови через аортальный клапан в левый желудочек. Дополнительными методами выступают МРТ, МСКТ.
- ЭхоКГ (ЧПЭхоКГ). Эхокардиографическое исследование позволяет выявить ряд характерных симптомов аортальной недостаточности - увеличение размеров левого желудочка, анатомический дефект и функциональную несостоятельность клапана аорты.
- Катетеризации сердца.Зондирование полостей сердца у пациентов аортальной недостаточностью необходимо для определения величины сердечного выброса, конечного диастолического объема в ЛЖ и объема регургитации, а также других необходимых параметров.
Лечение аортальной недостаточности
Легкая степень аортальной недостаточности с бессимптомным течением лечения не требует. Рекомендуется ограничение физических нагрузок, ежегодный осмотр врача-кардиолога с выполнением ЭхоКГ. При бессимптомной умеренной аортальной недостаточности назначаются диуретики, блокаторы кальциевых каналов, АПФ-ингибиторы, блокаторы рецепторов ангиотензина. С целью профилактики инфекции при проведении стоматологических и хирургических манипуляций назначаются антибиотики.
Оперативное лечение – пластика/протезирование аортального клапана показано при тяжелой симптоматической аортальной недостаточности. В случае острой аортальной недостаточности вследствие расслаивания аневризмы или травмы аорты производится протезирование аортального клапана и восходящего отдела аорты. Признаками неоперабельности служат увеличение диастолического объема ЛЖ до 300 мл; фракция выброса 50%, конечное диастолическое давление порядка 40 мм рт. ст.
Прогноз аортальной недостаточности в значительной мере определяется этиологией порока и объемом регургитации. При выраженной аортальной недостаточности без явлений декомпенсации средняя продолжительность жизни больных с момента установления диагноза составляет 5-10 лет. В декомпенсированной стадии с явлениями коронарной и сердечной недостаточности лекарственная терапия оказывается малоэффективной, и больные погибают в течение 2-х лет. Своевременная кардиохирургическая операция значительно улучшает прогноз аортальной недостаточности.
Предупреждение развития аортальной недостаточности заключается в профилактике ревматических заболеваний, сифилиса, атеросклероза, их своевременном обнаружении и полноценном лечении; диспансеризации пациентов группы риска по развитию аортального порока.
2. Аортальная недостаточность при обструктивной гипертрофической кардиомиопатии/ Одинцов В.О., Шкет А.П., Шумовец В.В., Островский Ю.П.// Евразийский кардиологический журнал. - 2016.
3. Аортальная недостаточность дегенеративного генеза/ Королев Б. Е., Яковлев В. А., Таинкина Е.Г.// Образовательный вестник «Сознание». - 2009.
Читайте также:
- Лечение недостаточности кровообращения. Профилактика недостаточности кровообращения
- Гидроцеле яичка: лечение, симптомы, диагностика
- Патогенез и диагностика опухолей яичников. Гистологическая классификация опухолей яичников.
- Признаки разрыва или тендинопатии сухожилия задней большеберцовой мышцы
- Лучевая диагностика травмы мочевого пузыря
