Лимфаденопатии. Чумные бубоны
Добавил пользователь Skiper Обновлено: 27.01.2026
Лимфаденопатии. Чумные бубоны
Обнаружение у больного увеличенного лимфатического узла (ЛУ) или группы узлов (полиадения) всякий раз должно вызывать повышенную настороженность у врача в связи с возможностью высококонтагиозной инфекционной болезни, требующей принятия срочных мер, ограничивающих ее дальнейшее распространение. Применительно к задачам настоящей главы следует выделить:
I - инфекционные болезни, при которых в клинической картине доминирует поражение ЛУ и является основным проявлением одной из ее форм;
II - инфекционные болезни, при которых поражение ЛУ является только одним из ее симптомов;
III - лимфаденопатии, обусловленные гематологическим или онкологическим заболеванием;
IV - лимфаденопатии неизвестной природы.
К числу инфекционных болезней с преимущественным поражением лимфатической системы можно отнести чуму, туляремию, инфекционный мононуклеоз, аденовирусную инфекцию, доброкачественный лимфоретикулез (фелиноз или болезнь кошачьих царапин). К болезням, при которых увеличение ЛУ является лишь одним из симптомов общего инфекционного заболевания, относятся бруцеллез, хламидиоз, орнитоз, лихорадка Ку, клещевая марсельская лихорадка, первичный сифилис, гонорея, скарлатина, дифтерия, а также реактивное воспаление ЛУ при местных воспалительных процессах (рожа, ангина, герпес и многие другие).
При ряде инфекционных и паразитарных болезней поражение ЛУ может быть столь ярко выражено, что дает основание говорить о самостоятельной лимфаденопатическои форме того или иного заболевания (например, при иерсиниозе, туберкулезе, токсоплазмозе).
Среди лимфаденопатий неинфекционного генеза необходимо иметь в виду болезни лимфопролиферативного ряда и злокачественные новообразования со своеобразным распространением метастазов, свойственным разным опухолям в зависимости от их клеточного состава и локализации. В плане дифференциального диагноза представляют несомненный интерес малоизвестные болезни и редкие синдромы, сопровождающиеся увеличением ЛУ.
Первый чумной бубон появляется обычно в первые сутки болезни. ГП. Рудневым он назван бубоном первого порядка. Вторичные бубоны могут появляться в течение первой недели болезни, но возникновение их может быть и более поздним В подавляющем большинстве случаев бубон появляется только в одном месте, но при одновременном внедрении возбудителя в разные места, например, при множественных укусах блох, возможно одновременное возникновение нескольких бубонов. Обычно на коже не находят следов укусов блох, только в случаях кожно-бубонной формы имеются болезненные фликтены.
Цвет их ярко-красный с багровым оттенком. При них отсутствует лимфангоит. Частое отсутствие лимфангита, так же как и наличие боли, является весьма характерным признаком чумного бубона. Это отличает его от гнойных лимфаденитов, при которых имеются лимфангоиты, связывающие его в виде кожной дорожки с местом внедрения гноеродных бактерий (трещины кожи, ссадины, потертости). Однако при дальнейшем развитии воспаления вокруг чумного бубона, сопровождающегося, как правило, периаденитом, лимфангоиты возможны. Они исходят из бубона, а не направляются к нему от места внедрения возбудителя, как при банальном гнойном воспалении.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Формы чумы (обзор литературы)
Ключевые слова: чума, особо опасная инфекция, бубонная чума, кожная форма чумы, бубонная форма чумы, септическая форма чумы, легочная форма чумы.
Чума — это высококонтагиозная бактериальная инфекция, относящаяся к группе особо опасных инфекций, протекающая с лихорадочно-интоксикационным синдромом, поражает лимфатические узлы, легкие и кожу. Возбудителем чумы является неспорообразующая коккобацилла Yersinia pestis. Переносчиком возбудителя инфекции является блоха. [2,3]
Инкубационный период составляет 3–6 сут, при легочной форме 1–2 дня. Начало заболевания внезапное, температура тела поднимается до 39℃ и выше. Очень быстро нарастает интоксикационный синдром, проявляющийся сильной головной болью, головокружением, общей слабостью, мышечными болями и рвота. У пациентов нарушается сознание, возникает бред. Нарушается координация движений, речь становится невнятной, походка неуверенной. Лицо приобретает страдальческое выражение, оно осунувшееся и цианотичное с темными крагами под глазами.
Различают следующие клинические формы чумы: кожную, бубонную, кожно-бубонную; первично-септическую, вторично-септическую; первично-легочную, вторично-легочную. [1,2]
Кожная форма встречается довольно редко (3–4 %), это первая стадия кожно-бубонной формы. На коже человека появляется пятно, которое сменяется папулой, затем идут везикула, пустула и язва. Пустула заполнена темно-кровянистым содержимым, находится на твердом основании красно-багрового цвета, образование резко болезненно при прикосновении и надавливании. После разрыва пустулы образуется язва, дно которой покрыто темным струпом. Чумные язвы на коже имеют длительное течение, заживают медленно, образуя рубец. Чумные язвы долго заживают, требуют продолжительного лечения и образуют рубцы. [1, 2, 3]
Бубонная форма чумы — самая распространенная форма, она встречается в 70–80 % случаев заражения. Характеризуется появлением, так называемого, чумного бубона, который представляет из себя воспаленный лимфатический узел или конгломерат из нескольких спаянных между собой в подкожной жировой клетчатке узлов, имеет диаметр от 1 до 10 см. Чумной бубон болезненный и ограничивает движение в той области, где расположен, больные принимают вынужденное положение (согнутая нога или шея, отведенная в сторону рука). Данные образования могут локализоваться в паховой, подмышечной и шейной областях. Чумной бубон заполнен гнойным или геморрагическим содержимым с большим количеством грамотрицательных палочек. Рядом с бубоном могут возникать вторичные пузырьки с геморрагическим содержимым — чумные фликтены. Одновременно увеличиваются и другие группы лимфатических узлов, в данном случае они называются вторичными бубонами. [1, 2, 3]
Кожно-бубонная форма характеризуется сочетанием кожных проявлений с лимфаденопатией. [2]
Первично-септическая форма чумы начинается остро и продолжающейся от 2часов до 2 суток. Внезапно появляется озноб, миалгии и артралгии, общая слабость, головная боль, частая рвота с примесью крови, температура тела повышается более чем 39℃. Далее появляются психические нарушения — возбуждение сменяется заторможенностью, может быть делириозное состояние. Речь невнятная. У больного развивается инфекционно-токсический шок с геморрагическими проявлениями. Без оказанной своевременной помощи пациент погибает в течение 48 ч. [2,3]
Вторично-септическая форма чумы возникает вследствие генерализации инфекции при отсутствии лечения бубонной формы чумы. Состояние пациента бывает крайне тяжелое. Симптомы интоксикации нарастают, температура сопровождается потрясающим ознобом и достигает до фебрильных цифр. Появляются признаки сепсиса и полиорганной недостаточности. [1,3]
Первично-легочная чума является самой редкой (5–10 %) и опасной в эпидемиологическом и клиническом отношении формой. Она имеет молниеносное течение и передается воздушно-капельным путем. От первичного контакта с источником инфекции до момента смерти больного проходит около 2–6 дней. Клинически характерными симптомами данной формы являются гиперемия кожных покровов, конъюнктивы, инъецирование сосудов склер, а также симптомы интоксикации и сенсибилизации организма. В разгар болезни на первый план выступают признаки токсического поражения ЦНС. Нарушается психический статус, пациент может быть как чрезмерно возбужден, так и заторможен, речь невнятна, координация движения нарушена из-за чего появляется тремор рук, затрудняется артикуляция, больной не может встать с постели самостоятельно. Появляется светобоязнь, акустикофобия, больной чувствует недостаток свежего воздуха, у него повышаются брюшные и коленные рефлексы. Поражение центральной нервной системы токсинами чумной палочки приводит к развитию инфекционно-токсической энцефалопатии, церебральной гипертензии, угнетению сознания, которое проявляется сначала сомноленцией, затем сопором, который сменится комой. У этих больных развиваются серьезные проблемы с сердечно-сосудистой системой, в частности исчезновением пульса или аритмией. При легочной форме чумы всегда развивается лобарная нижнедолевой пневмония. Режущие боли в груди усиливаются при вдохе и кашле, который сопровождается обильным выделением мокроты, количество которой увеличивается по мере прогрессирования заболевания. В мокроте обнаруживаем примесь алой крови, которая не свертывается и всегда имеет жидкую консистенцию. Если присоединяется отек легких, мокрота становится пенистой и розовой. Развивается интерстициальный и альвеолярный отек легких, в основе которого лежит токсическое поражение легочных микрососудов с резким повышением их проницаемости. Легочная форма легко диагностируется при исследовании мокроты больного, где обнаруживается большое количество биполярно окрашенных палочек. В кульминации данной стадии развивается инфекционно-токсический шок, который ведет к возникновению полиорганной недостаточности. К сожалению, летальность при данной стадии достигает практически 98–100 %. [1,3,4]
Вторично-легочная форма чумы имеет те же клинические проявления, что и первично-легочная. Отличается она лишь тем, что развивается у пациентов, уже переносящих кожно-бубонную или бубонную форму заболевания. При данной форме на 2–3-й день заболевания на фоне минимальных инфильтративных изменений в легких появляются кашель, лихорадка, тахипноэ. Быстро появляются признаки дыхательной недостаточности и инфекционно-токсический шок. Мокрота содержит большое количество Yersinia pestis и высококонтагиозна при диссеминации воздушно-капельных аэрозолей во время кашля. [2,3,4]
- Ющук Н. Д., Венгеров Ю. А. Инфекционные болезни: учебник. 2-е издание, 2003.
- Руководство по инфекционным болезням / под ред. В. М. Семенова. — М.: МИА, 2008.
3. Инфекционные болезни — Шувалова Е. П.,Змушко Е. И., Т. В. Беляева, Белозеров Е. С.– Учебник 2015 г.
Основные термины (генерируются автоматически): бубонная форма чумы, инфекционно-токсический шок, чумной бубон, больной, кожно-бубонная форма, легочная форма, легочная форма чумы, общая слабость, симптом интоксикации, температура тела, токсическое поражение.
Бубонная чума: чего опасаться и как не заразиться. Досье

ТАСС-ДОСЬЕ. Чума (или чумная болезнь) - тяжелое инфекционное заболевание. Возбудитель - чумная палочка (лат. Yersinia Pestis; была открытая в 1894 г.). Эта бактерия обычно встречается на мелких животных (грызунах) и на обитающих на них паразитах - блохах. К человеку передается через укус зараженной блохи, при прямом контакте с инфицированными материалами, а также воздушно-капельным путем - от зараженного. При отсутствии лечения может привести к тяжелым последствиям, в том числе смерти человека (смертность составляет от 30% до 60%).
Признаки и симптомы
Инкубационный период длится 3-7 дней. Затем у заразившегося, как правило, развиваются типичные для гриппа симптомы: внезапное повышение температуры, озноб, головная боль и ломота в теле, а также слабость, тошнота и рвота.
Формы болезни
В зависимости от пути проникновения инфекции существует три формы чумной болезни: бубонная, септическая и легочная.
Бубонная - наиболее распространенная форма чумы. Вызывается укусом инфицированной блохи. Бацилла чумы, попав в организм человека, поражает лимфатическую систему. В результате ее размножения лимфатический узел становится твердым, на теле возникает бубон. В поздней стадии заболевания воспаленные лимфатические узлы могут превратиться в открытые гноящиеся раны, также чума через кровь может перекинуться на другие органы.
Септическая форма может возникнуть при укусах блох или при прямом контакте с инфицированными материалами (например, бинтами от больных бубонной чумой), когда инфекция проникает через трещины в кожном покрове и попадает сразу в кровь, не образуя бубонов.
Легочная - наиболее тяжелая и наименее распространенная форма чумы, сопровождается поражением органов дыхания. Чаще всего возникает у больного бубонной чумой, находящейся в поздней стадии. Может передаваться воздушно-капельным путем.
Диагностика и лечение
Важно вовремя диагностировать чумную болезнь. Это возможно сделать лабораторным путем при исследовании образцов материалов, взятых из жидкости бубона, крови или мокроты, на наличие чумной бациллы (Y. Pestis).
В борьбе против чумы эффективно лечение антибиотиками, а также поддерживающая терапия. При отсутствии лечения чумная болезнь может в короткий срок привести к смертельному исходу.
Профилактика и вакцинация
Профилактика заключается прежде всего в информировании населения об очагах распространения чумы среди животных. В этом случае рекомендовано остерегаться укусов блох и не касаться трупов животных. Также следует избегать прямого контакта с инфицированными тканями, избегать контакта с пациентами, страдающими легочной формой чумы.
Очаги распространения чумы среди животных
Распространенность чумы совпадает с географической распространенностью грызунов, которые обитают на всех континентах, кроме Австралии.
В Азии и на территории России природными носителями чумы являются песчанки и сурки.
Статистика заболевания
В прошлом чума вызывала широкомасштабные пандемии, сопровождаемые высокой смертностью. В XIV веке одна из форм чумы, известная под названием "Черная смерть", унесла жизни 50 млн человек в "старом свете": в результате погибла четверть населения Европы.
Всего в 2010-2015 гг. очаги чумы возникали в 11 странах: Китае, Демократической Республике Конго, Уганде, Танзании, Мадагаскаре, США, Перу, Боливии, Киргизии, Казахстане и России. Больше всего заболевших и умерших отмечено на Мадагаскаре (2 тыс. 404 заболевших, 476 умерших) и в Демократической Республике Конго (586 заболевших, 67 умерших).
В России с 1961 г. по 2014 г. чума не регистрировалась ни разу. В 2014 г. бубонной чумой заболел охотник на сурков в Кош-Агачском районе Республики Алтай, его жизнь удалось спасти. В 2015 г. в том же районе произошел аналогичный случай. Оба охотника заразились, разделывая убитых животных.
Свидетельство о регистрации СМИ №03247 выдано 02 апреля 1999 г. Государственным комитетом Российской Федерации по печати.
Чума и другие инфекции, вызываемые Yersinia
Чума вызывается грамотрицательной бактерией Yersinia pestis. Симптомами являются либо тяжелая пневмония, либо большая, нежная лимфаденопатия с высокой температурой, часто переходящая в заражение крови. Диагноз является эпидемиологическим и клиническим, подтверждается посевом и серологическим анализом. Лечение – стрептомицин или гентамицин, альтернативой являются фторхинолоны или доксициклин.
Yersinia (прежде Pasteurella) pestis является короткой бациллой, которая часто проявляет биполярное окрашивание (особенно при окрашивании по Гимза), напоминает английскую булавку.
Случались пандемии (например, черная смерть периода Средневековья, эпидемия в Маньчжурии в 1911 году).
Позже чума проявлялась спорадически или ограниченными вспышками.
Последняя городская вспышка чумы, переносимой крысами, в США произошла в Лос-Анджелесе в 1924-1925 гг. С того времени > 90% случаев человеческой чумы в США возникает в сельских или полусельских районах на Юго-Западе, особенно в Нью-Мексико, Аризоне, Калифорнии и Колорадо.
Пути передачи
Чума встречается прежде всего у диких грызунов (например, крысы, мыши, белки, луговые собачки) и передается от грызуна человеку укусом зараженной блохи. Чума также может распространяться при контактах с жидкостями или тканями инфицированного животного.
Передача от человека к человеку происходит при попадании в дыхательные пути аэрозоля, продуцируемого пациентами с легочной инфекцией (первичная легочная чума), которые являются высоко заразными.
В эндемичных районах США несколько случаев, возможно, были вызваны домашними животными, особенно кошками (инфицированные через поедание зараженных грызунов). Передача от кошек может произойти при укусе инфицированной блохи или, если у кошки есть легочная чума, попаданием аэрозольных масс в организм при дыхании.
Симптомы и признаки чумы
У чумы есть несколько различных клинических проявлений:
Бубонная чума (наиболее распространенная)
Легочная чума (первичная или вторичная)
Фарингеальная чума и чумной менингит – менее распространенные формы.
Бубонная чума
При бубонной чуме - наиболее распространенной форме, инкубационный период обычно составляет 2–5 дней, но варьирует от нескольких часов до 12 дней.
Начало лихорадки при температуре 39,5–41 ° C резкое, часто с ознобами. Пульс может быть частым и нитевидным; может быть гипотония.
Лимфатические узлы, в которые от места инокуляции возбудитель попадает с лимфотоком, увеличиваются и становятся болезненными (бубоны), появляются они вскоре после лихорадки. Обычно поражаются лимфоузлы на бедрах и в паховой области, затем появляется воспаление подмышечных, шейных или других узлов. Как правило, узлы чрезвычайно болезненные и твердые, окружены значительным отеком. Они могут нагнаиваться на 2-й неделе. Верхний слой кожи гладкий и окрашен в красный цвет, но зачастую не горячий на ощупь.
На месте укуса блохи может образовываться первичное кожное поражение (папула, пустула, язва или струп).
Пациент может быть беспокойным, бредить, с помутнением сознания и нарушенной ориентацией. Печень и селезенка могут быть увеличены.
Вследствие того, что бактерии могут распространяться через кровоток в другие части тела, бубонная чума может осложниться гематогенной (вторичной) легочной чумой.
Смертность для нелеченных пациентов с бубонной чумой составляет приблизительно 60%; большинство смертельных случаев наступают в результате сепсиса через 3–5 дней.
Бубон - увеличенное, болезненное, уплотнение лимфатических узлов, вызванное инфекцией Yersinia pestis (возбудителем чумы). На этом изображении показан бедренный бубон.
Изображение предоставлено докторами Margaret Parsons and Karl F. Meyer via the Public Health Image Library of the Centers for Disease Control and Prevention.
Бубон - увеличенное, болезненное, уплотнение лимфатических узлов, вызванное инфекцией Yersinia pestis (возбудителем чумы). На данном изображении показан паховый бубон.
Изображение предоставлено Public Health Image Library of the Centers for Disease Control and Prevention.
Бубон - увеличенное, болезненное, уплотнение лимфатических узлов, вызванное инфекцией Yersinia pestis (возбудителем чумы). Это изображение показывает подмышечный бубон.
Изображение предоставлено докторами Margaret Parsons and Karl F. Meyer via the Public Health Image Library of the Centers for Disease Control and Prevention.
Легочная чума
У первичной легочной чумы инкубационный период составляет 2–3 дня, сопровождается резким повышением температуры, ознобом, тахикардией, болью в области грудной клетки и головной болью, часто сильной. Кашель, не явный первоначально, развивается в пределах 24 часов. Мокрота сначала со слизью, быстро начинают появляться вкрапления крови, затем она становится однородно розовой или ярко-красной (похожей на малиновое желе) и пенится. Есть тахипноэ и одышка, но плевритных болей в груди нет. Признаки уплотнения редки, хрипов может не быть.
Вторичная легочная чума встречается чаще, чем первичная и является результатом гематогенной диссеминации микроорганизмов из бубонов или других очагов инфекции.
Большинство непролеченных пациентов с легочной чумой умирают в пределах 48 часов после начала симптоматики.
Септицемическая чума
Септицемическая чума может проявляться с бубонной формой или без нее (названа первичной септицемической чумой) как острое стремительно развивающееся заболевание.
Септицемическая чума может вызвать смерть до преобладания бубонных или легочных проявлений.
Pestis minor
Pestis minor, более легкая форма бубонной чумы, обычно встречается только в эндемичных областях. Лимфаденит, лихорадка, головная боль и выраженная слабость проходят в течение недели.
Диагностика чумы
Окрашивание, бактериологический посев, серологическое тестирование и полимеразная цепная реакция (ПЦР)
Быстрая диагностика чумы важна, потому что чем дольше затягивается лечение, тем значительнее увеличивается смертность.
Диагноз подтверждается окрашиванием и посевом микроорганизма, как правило, биопсией бубона (хирургический дренаж может распространить микроорганизм); посев крови и мокроты также должны быть сделаны.
Другие анализы включают иммунофлуоресцентное окрашивание и серологический анализ; титр > 1:16 или 4-кратное нарастание в динамике заболевания является диагностически значимым. Анализ ПЦР является диагностическим, если доступен.
Предшествующая прививка не исключает чуму; клиническое заболевание может проявиться и у привитых людей.
Пациентам с легочными симптомами или признаками нужно сделать рентгенографию грудной клетки, которая указывает на быстро прогрессирующую пневмонию при легочной чуме. Число лейкоцитов в крови с многочисленными незрелыми нейтрофилами составляет обычно 10 000–20 000/мкл (10–20 × 10 9 /л).
Лечение чумы
Стрептомицин или гентамицин
В качестве альтернативного лечения применяются доксициклин, ципрофлоксацин, левофлоксацин, моксифлоксацин или хлорамфеникол
До назначения антибиотиков (1900–1941) смертность среди инфицированных чумой в США составляла 66%. За период 1990–2010 гг. антибактериальная терапия чумы снизила смертность от этого заболевания до 11% ( 1 Справочные материалы по лечению Чума вызывается грамотрицательной бактерией Yersinia pestis. Симптомы – либо тяжелая пневмония, либо сильное увеличение лимфатических узлов с высокой температурой, часто прогрессирующее. Прочитайте дополнительные сведения При септицемической или легочной форме чумы лечение необходимо начать в течение 24 часов с применения одного из следующих препаратов (при отсутствии нарушений функции почек) ( 2 Справочные материалы по лечению Чума вызывается грамотрицательной бактерией Yersinia pestis. Симптомы – либо тяжелая пневмония, либо сильное увеличение лимфатических узлов с высокой температурой, часто прогрессирующее. Прочитайте дополнительные сведенияСтрептомицин 1 г внутримышечно 2 раза в день
Гентамицин по 5 мг/кг внутримышечно или внутривенно 1 раз в день (или ударная доза 2 мг/кг нагрузочной дозы, затем 1,7 мг/кг каждые 8 часов)
Препарат назначают в течение 10 дней или отменяют через 3 дня после нормализации температуры. Доксициклин в нагрузочной дозе 200мг внутривенно или перорально, затем 100 мг внутривенно или перорально каждые 12 часов является альтернативной схемой лечения. Ципрофлоксацин, левофлоксацин, моксифлоксацин и хлорамфеникол также эффективны.
Хлорамфеникол предпочтителен для пациентов с инфекцией «забарьерных» органов (например, чумной менингит, эндофтальмит). Хлорамфеникол следует назначать в дозе 12,5–25 мг/кг в сутки внутривенно каждые 6 часов.
Обычные меры по изоляции достаточны для пациентов с бубонной чумой. Пациенты с первичной или вторичной легочной чумой нуждаются в строгой респираторной изоляции и мерах предосторожности в отношении капельного пути распространения (см. Центры по контролю и профилактике заболеваний "Руководство по мерам предосторожности при изоляции: предотвращение передачи инфекционных агентов в учреждениях здравоохранения, издание 2007 года" (2007 Guideline for Isolation Precautions: Preventing Transmission of Infectious Agents in Healthcare Settings).
Справочные материалы по лечению
1. CDC: What is the death rate of plague? По состоянию на 14.03.2022.
2. Nelson CA, Meaney-Delman D, Fleck-Derderian S, et al: Antimicrobial treatment and prophylaxis of plague: Recommendations for naturally acquired infections and bioterrorism response. MMWR Recomm Rep 70(3);1–27, 2021. doi: 10.15585/mmwr.rr7003a1
Профилактика чумы
Все контактные с пациентом с легочной чумой должны находиться под медицинским наблюдением. Температуру нужно измерять каждые 4 часа в течение 6 дней. Все лица, находившиеся в тесном контакте с пациентами с чумной пневмонией или в непосредственном контакте с инфицированными биологическими жидкостями или тканями, должны получать пероральную профилактику в течение 7 дней
Доксициклин по 100 мг перорально каждые 12 часов
Ципрофлоксацин 500 мг перорально каждые 12 часов
Альтернативой является прием левофлоксацина на протяжении 7 дней.
Путешественники должны принимать профилактические меры при помощи доксициклина по 100 мг перорально каждые 12 часов в период возможного заражения.
Противочумная вакцина (убивающая цельные клетки и живая ослабленная) больше недоступна в США.
Грызунов нужно контролировать, а репелленты должны минимизировать укусы блох.
Основные положения
Чума является высококонтагиозной, опасной для жизни инфекцией, которая в настоящее время встречается в США, главным образом, в сельских или полусельских районах Юго-Запада; во всем мире большинство случаев с 1990-х годов наблюдались в Африке.
Чума может вызвать выраженную, болезненную, часто гнойную лимфаденопатию (бубоны), тяжелую легочную инфекцию и/или сепсис.
Быстрая диагностика с помощью окрашивания и посевов микроорганизма важна, потому что смертность тем значительнее увеличивается, чем дольше затягивается лечение.
Пациентов с легочной чумой помещают в условия строгого карантина; обычный карантин является достаточным для пациентов с другими формами.
Лечат стрептомицином или гентамицином; приемлемые альтернативы включают доксициклин, ципрофлоксацин, левофлоксацин и хлорамфеникол.
Следует внимательно наблюдать контактных и лечить их профилактически доксициклином, ципрофлоксацином или левофлоксацином, а детей лечить ТМП/СМК; противочумная вакцина больше недоступна в США.
Дополнительная информация
Ниже следуют англоязычные ресурсы, которые могут быть информативными. Обратите внимание, что The manual не несет ответственности за содержание этих ресурсов.
Другие инфекции Yersinia
Yersinia enterocolitica и Y. pseudotuberculosis являются зоонозами, которые встречаются во всем мире и попадают в организм при употреблении в пищу или обработке зараженной пищи (чаще всего сырой или недоваренной свинины и непастеризованного молока или молочных продуктов) или воды, а иногда и при контакте с животными.
Y. enterocolitica является частой причиной диарейных заболеваний и мезентериального лимфаденита, клинически похожего на аппендицит. Y. pseudotuberculosis обычно вызывает мезентериальный лимфаденит и подозревается в случаях интерстициального нефрита Тубулоинтерстициальный нефрит Тубулоинтерстициальный нефрит – это первичное поражение почечных канальцев и интерстиция, приводящее к снижению функции почек. Острая форма наиболее часто вызвана аллергическими реакциями на. Прочитайте дополнительные сведения и скарлатиноподобного заболевания. Обе разновидности могут вызывать фарингит Ангина Боль в горле – боль в задней стенке глотки, которая проявляется независимо от акта глотания. Боль может быть очень интенсивной, и во многих случаях пациент вообще не может ничего проглотить. Прочитайте дополнительные сведения и реактивный артрит Реактивный артрит Реактивный артрит представляет собой острую спондилоартропатию, часто связанную с инфекцией обычно мочевыводящих путей или желудочно-кишечного тракта. Наиболее частые проявления – асимметричный. Прочитайте дополнительные сведенияМикроорганизмы могут быть идентифицированы в стандартных посевах. В случае нестерильных образцов, таких как посев образцов кала при диагностике диареи, требуются методы селективного культивирования. Важно уведомить лабораторию о подозрении на наличие Yersinia в кале, для того чтобы можно было использовать специальную культуральную среду. Серологические анализы доступны, но трудоемкие и не стандартизированы. Диагноз, особенно реактивного артрита, требует высокой степени подозрения и тесной связи с клинической лабораторией.
Лечение диареи патогенетическое, потому что болезнь самолимитирующаяся. Септические осложнения требуют beta-лактамаза-резистентных антибиотиков, контролируемых согласно анализу на чувствительность к антибиотикам. Препаратами выбора являются цефалоспорины третьего поколения, фторхинолоны и триметоприм/сульфаметоксазол (ТМП/СМК).
Меры профилактики направлены на обработку и приготовление продуктов, обработку домашних животных и эпидемиологию подозреваемых вспышек.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Нужен реферат (или просто информация) про "чуму"
Чума (лат. pestis)— острое природно-очаговое инфекционное заболевание группы карантинных инфекций, протекающее с исключительно тяжёлым общим состоянием, лихорадкой, поражением лимфоузлов, лёгких и других внутренних органов, часто с развитием сепсиса. Заболевание характеризуется высокой летальностью.
Возбудителем является чумная палочка (лат. Yersinia pestis), открытая в 1894 году одновременно двумя учёными: французом Александром Йерсеном и японцем Китазато Сибасабуро.
Инкубационный период длится от нескольких часов до 3—6 дней. Наиболее распространённые формы чумы — бубонная и лёгочная. Смертность при бубонной форме чумы колеблется от 27 до 95%, при лёгочной — почти 100%.
Известные эпидемии чумы, унёсшие миллионы жизней, оставили глубокий след в истории человечества.
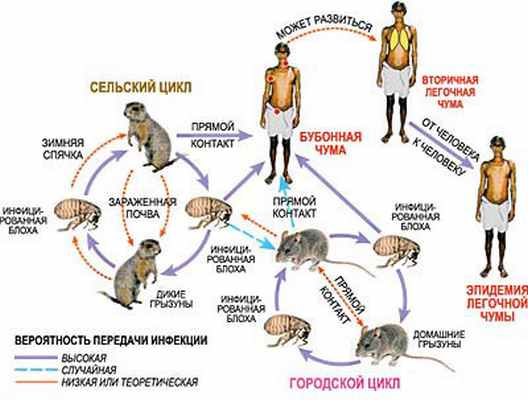
Симптомы чумы
Бубонная форма чумы характеризуется появлением резко болезненных конгломератов, чаще всего паховых лимфатических узлов с одной стороны. Инкубационный период - 2-6 дней (реже 1-12 дней) . В течение нескольких дней размеры конгломерата увеличиваются, кожа над ним может стать гиперемированной. Одновременно появляется увеличение и других групп лимфатических узлов-вторичные бубоныБубонная форма чумы характеризуется появлением резко болезненных конгломератов, чаще всего паховых лимфатических узлов с одной стороны. Инкубационный период - 2-6 дней (реже 1-12 дней) . В течение нескольких дней размеры конгломерата увеличиваются, кожа над ним может стать гиперемированной. Одновременно появляется увеличение и других групп лимфатических узлов-вторичные бубоны. Лимфатические узлы первичного очага подвергаются размягчению, при их пункции получают гнойное или геморрагическое содержимое, микроскопический анализ которого выявляет большое количество грамотрицательных с биполярным окрашиванием палочек. При отсутствии антибактериальной терапии нагноившиеся лимфатические узлы вскрываются. Затем происходит постепенное заживление свищей. Тяжесть состояния больных постепенно нарастает к 4-5-му дню, температура может быть повышенной, иногда сразу появляется высокая лихорадка, но в первое время состояние больных нередко остается в целом удовлетворительным. Этим объясняется тот факт, что заболевший бубонной чумой человек может перелететь из одной части света в другую, считая себя здоровым.
Однако в любой момент бубонная форма чумы может вызвать генерализацию процесса и перейти во вторично-септическую или вторично-легочную форму. В этих случаях состояние больных очень быстро становится крайне тяжелым. Симптомы интоксикации нарастают по часам. Температура после сильнейшего озноба повышается до высоких фебрипьных цифр. Отмечаются все признаки сепсиса: мышечные боли, резкая слабость, головная боль, головокружение, загруженность сознания, вплоть до его потери, иногда возбуждение (больной мечется в кровати) , бессонница. С развитием пневмонии нарастает цианоз, появляется кашель с отделением пенистой кровянистой мокроты, содержащей огромное количество палочек чумы. Именно эта мокрота и становится источником заражений от человека к человеку с развитием теперь уже первичной легочной чумы.
Септическая и легочная формы чумы протекают, как и всякий тяжелый сепсис, с проявлениями синдрома диссеминированного внутрисосудистого свертывания: возможно появление мелких кровоизлияний на коже, возможны кровотечения из желудочно-кишечного тракта (рвота кровавыми массами, мелена) , выраженная тахикардия, быстрое и требующее коррекций (допамин) падение артериального давления. Аускультативно - картина двусторонней очаговой пневмонии.
Клиническая картина первичной септической или первичной легочной формы принципиально не отличается от вторичных форм, но первичные формы нередко имеют более короткий инкубационный период -до нескольких часов.
Диагноз. Важнейшую роль в диагностике в современных условиях играет эпидемиологический анамнез. Приезд из зон, эндемичных по чуме (Вьетнам, Бирма, Боливия, Эквадор, Туркмения, Каракалпакская АССР и др.) , или с противочумных станций больного с описанными выше признаками бубонной формы или с признаками тяжелейшей - с геморрагиями и кровавой мокротой - пневмонии при выраженной лимфаденопатии является для врача первого контакта достаточно серьезным аргументом для принятия всех мер локализации предполагаемой чумы и точной ее диагностики. Надо особо подчеркнуть, что в условиях современной медикаментозной профилактики вероятность заболевания персонала, который какое-то время контактировал с кашляющим больным чумой, весьма мала. В настоящее время случаев первичной легочной чумы (т. е. случаев заражения от человека к человеку) среди медицинского персонала не наблюдается. Установление точного диагноза необходимо осуществить с помощью бактериологических исследований. Материалом для них является пунктат нагноившегося лимфатического
Читайте также:
