Лучевая диагностика переходноклеточного рака мочеточника
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Светлоклеточный рак почки — злокачественная опухоль, которая развивается из эпителия проксимальных канальцев или собирательных трубочек — участков, где образуется моча. Новообразование характеризуется появлением бесконтрольно делящихся клеток, которые постепенно разрушают орган. Как и любая другая злокачественная опухоль, данное новообразование склонно к метастазированию. В настоящее время наблюдается рост заболеваемости светлоклеточным раком почки. Мужчины болеют практически в два раза чаще женщин.
Факторы риска
Специалисты выделяют ряд состояний, которые могут увеличивать риск развития светлоклеточного рака почки. К ним относятся:
- Наследственная предрасположенность (наличие рака почки у родителей или кровных родственников).
- Синдром фон Гиппеля-Линдау — генетическое заболевание, проявлением которого являются опухоли различных внутренних органов, в том числе и почек.
- Приобретенные факторы — курение, ожирение, сахарный диабет, артериальная гипертензия и др.
Кроме того, имеются научные данные, доказывающие, что заболевание может развиваться при длительном приеме некоторых мочегонных средств.
Клиническая картина
Ранняя стадия светлоклеточного рака почки протекает бессимптомно. Часто новообразование является случайной находкой при выполнении инструментальных методов диагностики. По мере развития опухоли могут присоединяться следующие симптомы поражения ткани почек:
- Гематурия — появление эритроцитов в моче. При большом их количестве моча приобретает красноватый оттенок (цвет мясных помоев). Небольшое количество эритроцитов не изменяет внешний вид мочи и выявляется только лабораторными методами.
- Болевой синдром в области поясницы или подреберья.
- Пальпируемое образование в области подреберья. Соответствует запущенной форме рака почки, когда опухоль достигает больших размеров.
К экстраренальным (внепочечным) симптомам опухоли относят:
- Варикоцеле (расширение вен) яичка. Является редким признаком новообразования почки и встречается всего у 3% больных. Наличие данного симптома у пациентов с другими признаками рака почки или при наличии факторов риска врач должен проявить настороженность и назначить дополнительное обследование.
- Синдром сдавления нижней полой вены. Возникает у 50% больных. Характеризуется отеком обеих ног, двусторонним варикоцеле, появлением венозной сети в области живота, тромбозом глубоких вен нижних конечностей.
- Симптоматическая гипертензия. Почки участвуют в поддержании нормального артериального давления. Нарушение их функции вызывает гипертензию.
К общим симптомам, характерным для любой злокачественной опухоли, относится слабость, недомогание, потеря массы тела и лихорадка.

Диагностика
Диагностика светлоклеточного рака почки начинается со сбора анамнеза, осмотра и пальпации. Врач проводит опрос больного, уточняет наличие жалоб и факторов риска. При осмотре особое внимание уделяется признакам сдавления нижней полой вены, варикоцеле, исследованию лимфатических узлов, которые могут быть поражены метастазами.
Инструментальные способы включают в себя следующие мероприятия по диагностике рака:
- Ультразвуковое исследование органов забрюшинного пространства. Позволяет узнать точное расположение и распространенность рака, метастазы в близлежащих лимфатических узлах, опухолевое поражение нижней полой вены.
- Компьютерная томография с контрастированием. Чувствительность метода превышает 95%. Позволяет визуализировать опухоль и метастатические поражения органов и лимфатических узлов.
- Магнитно-резонансная томография области почек. Отличается высокой информативностью и безопасностью, не оказывает лучевой нагрузки на организм.
- Биопсия почки. Наиболее часто применяются чрескожные методы. Врач осуществляет пункцию почки и затем отправляет материал на микроскопическое исследование.
Классификация
Рак почки насчитывает несколько классификаций. С помощью гистологического исследования специалист устанавливает морфологическую форму и степень злокачественности (дифференцировки) опухоли. Светлоклеточный рак встречается в 70-85% случаев злокачественных новообразований почки. По степени злокачественности выделяют четыре градации:
- G1. Клетки содержат одинаковые, ровные ядра. Эта стадия рака обнаруживается у 10-15% всех больных.
- G2. Ядра крупные, имеют неправильную форму. Диагностируется чаще всего — у 35-50% больных.
- G3. Ядра крупные, неправильной формы. Наблюдается у 25-35% больных.
- G4. Клетки содержат несколько крупных ядер, неправильной причудливой формы. Диагностируется у 5-15% больных.
Классификация по TNM насчитывает четыре стадии рака. Они формируются на основании размера опухоли, поражения внутренних органов (кости, легкие и другие) и лимфатических узлов. Стадия рака почки по TNM определяет тактику лечения и прогноз.
Метастазирование
Метастазы — это вторичные опухолевые очаги, которые образуются в результате распространения опухолевых клеток по организму из первичного образования. Светлоклеточный рак почки может метастазировать гематогенным и лимфогенным путями. В первом случае опухолевые клетки распространяются с током крови во внутренние органы. Наиболее часто поражаются легкие, головной мозг, кости. Также метастазы рака могут распространяться по лимфатическим сосудам и образовывать вторичные очаги в лимфоузлах. В первую очередь поражаются сторожевые узлы — первые на пути оттока лимфы.
Лечение
Главным способом лечения является оперативный метод. Различают следующие его разновидности:
- Резекция почки. Представляет собой удаление светлоклеточной опухоли. Является органосохраняющей операцией. Показаниям является наличие рака единственной почки, небольшие размеры опухоли.
- Нефрэктомия — удаление почки целиком. Дополнительно удаляется околопочечная клетчатка и региональные лимфатические узлы. В случае распространения опухолевого процесса на надпочечник, он удаляется вместе с почкой. Показаниями к удалению органа являются: большой размер опухоли, распространение рака на нижнюю полую вену или почечную артерию.
Оперативное лечение рака может быть выполнено открытым и лапароскопическим способом. Альтернативой вышеописанному лечению является радиочастотная абляция и криоабляция.
Радиочастотная абляция (РЧА) — это локальное уничтожение опухоли. Суть метода заключается в подведении к раку почки электрода, который испускает радиочастотные волны на опухолевые ткани. Это приводит к их нагреву и разрушению. Основной задачей РЧА является создание температуры 50-100 оС в области новообразования. В этом случае гибель раковых клеток происходит в течение 4-6 минут. Показанием к выполнению РЧА является маленькая опухоль размером не более 4 см, расположенная на периферии почки. Часто РЧА выполняют пожилым людям с высоким операционным риском.
Криоабляция также является точечным методом удаления опухолевых тканей и имеет такие же показания, как и РЧА. Метод позволяет разрушить светлоклеточный рак почки путем подведения к ним специальных криозондов и последовательной заморозки патологических тканей. Криоабляция может быть выполнена тремя способами:
- Открытый. Криоабляция осуществляется в процессе оперативного вмешательства. Преимуществами являются высокая точность в уничтожении рака и низкая вероятность повреждения здоровых тканей, нервных волокон и сосудов.
- Чрескожный. Выполняется под контролем УЗИ. Является операцией с малой травматичностью.
- Лапароскопический — является эффективным оперативным вмешательством по лечению рака. Позволяет с высокой точностью расположить криозонды, при этом обладает меньшей травматичностью в сравнении с открытым способом.
Лекарственная терапия, как правило, используется при диссеминированных формах рака почки. Преимущественно применяются таргетные препараты. Они ингибируют белки и ферменты, которые контролируют процесс роста светлоклеточного рака почки. Используются ингибиторы тирозинкиназы, моноклональные антитела, ингибиторы мишени рапамицина млекопитающих.

Лучевая терапия используется при метастатическом поражении костной ткани и головного мозга. Данные методы не позволяют добиться радикального лечения метастазов светлоклеточного рака почки, но позволяют уменьшить симптомы и улучшить качество жизни больного.
Диспансерное наблюдение
Регулярное медицинское наблюдение позволяет своевременно выявить рецидивы светлоклеточного рака, метастазы и оценить работоспособность почек. Диспансерный надзор осуществляется с помощью УЗИ или КТ и длится не менее 5 лет. Для оценки работы почки используют лабораторные методы исследования — определение уровня креатинина, электролитный состав, скорость клубочковой фильтрации.
Лучевая диагностика переходноклеточного рака мочеточника
а) Терминология:
1. Сокращения:
• Переходноклеточный рак
2. Синонимы:
• Уротелиальный рак
3. Определение:
• Рак, растущий из переходного эпителия мочеточника (уротелий)
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Мягкотканное образование внутри просвета мочеточника с расширением его просвета кверху
• Локализация:
о Наиболее часто поражается дистальный отдел мочеточника; вероятно вследствие задержки мочи:
- Верхний отдел мочеточника: в 3% случаев
- Средний отдел мочеточника: в 24% случаев
- Дистальный отдел мочеточника: в 73% случаев
о Двустороннее поражение в 2-5% случаев
2. Рентгенологические признаки переходноклеточного рака мочеточника:
• Рентгенография:
о Кальцификаты могут определяться в 2-7% случаев, вследствие резорбции камня
• Экскреторная урография:
о Дефект наполнения или утолщение стенки мочеточника
о Гидронефроз или немая почка
о Фиксация мочеточника с неравномерным сужением просвета (кольцевидным или эксцентричным)
• Ретроградная пиелография:
о Инвазивная альтернатива КТ-урографии у пациентов, у которых имеются противопоказания к внутривенному введению контраста
о Неровность слизистой (листовидная поверхность опухоли)
о Опухоль, вросшая в стенку, может быть на ножке
о Признак кубка: расширение просвета мочеточника на уровне опухоли
3. КТ при переходноклеточном раке мочеточника:
• ↑ чувствительность/специфичность и ↑ точность по сравнению с экскреторной урографией
• Мягкотканное образование (30-60 HU) внутри просвета мочеточника
• Различное контрастирование опухоли
• Расширение мочеточника на уровне образования или выше:
о Эквивалент признака кубка на КТ
• Утолщение стенки (кольцевидное или эксцентричное)
• Периуретеральное прорастание и поражение лимфоузла
• Также обеспечивает информацией для определения стадии, такой как состояние лимфоузлов и наличие метастазов
4. МРТ при переходноклеточном раке мочеточника:
• МР-урография (МРУ) является неинвазивной альтернативой КТ-урографии у пациентов, у которых имеются противопоказания к внутривенному введению йодсодержащего контраста
• Пространственное разрешение МРУ ниже чем у КТ, а также ниже и чувствительность (63-88%; в зависимости от размера образования)
5. УЗИ при переходноклеточном раке мочеточника:
• Ограниченная роль
• Может определить гидронефроз и гидроуретер проксимального отдела
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ-урография с нефрогенной и урографической фазами
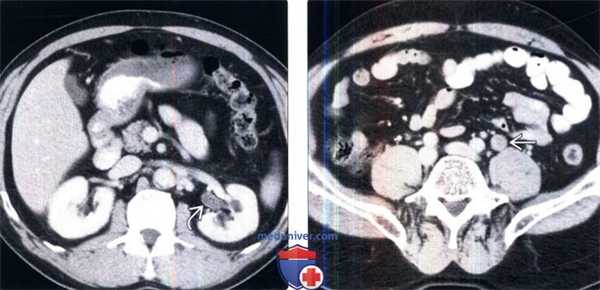
(Слева) КТ с контрастированием, аксиальный срез: у пожилого мужчины с гематурией и дискомфортом в боку определяется левосторонний гидронефроз.
(Справа) На более нижем срезе у этого же пациента определяется гидроуретер.
в) Дифференциальная диагностика переходноклеточного рака мочеточника:
1. Уролитиаз (камни почек):
• Не соприкасается со стенкой мочеточника
• Более гомогенный и имеет большую плотность чем опухоль
2. Сгусток крови:
• Гиперденсный на КТ без контрастирования
• Не соприкасается со стенкой мочеточника
3. Некроз сосочков почки:
• Некротизированный сосочек не накапливает контраст
• Не соприкасается со стенкой мочеточника
• Булавовидные чашечки
4. Радиационный уретерит:
• Сегментарное утолщение стенки мочеточника на протяжении
• Сегментарное сужение просвета мочеточника
• Взаимосвязь с анамнезом радиотерапии
5. Фиброэпителиальный полип:
• Доброкачественное мезодермальное образование с гиперплазированной фиброзной основой и нормальным уротелием
• Дифференциальный диагноз с переходноклеточным раком не может быть проведен достоверно, основываясь только на данных визуализации
• Обычно продолговатой формы с гладкой поверхностью; может выступать через устье мочеточника в мочевой пузырь
• Папиллярные уротелиальные новообразования обычно фиксированы и имеют меньший размер
6. Кистозный уретерит:
• Множественные небольшие кисты в подслизистом слое стенки мочеточника
• Поражает проксимальную треть мочеточника
7. Туберкулез:
• Зачастую ассоциирован с туберкулезом почек
• Уменьшение объема, сморщивание почки, калиэктазия
• Паренхимальные кальцификаты
8. Мелкоклеточный рак:
• Встречается редко (< 5% всех опухолей мочеточника):
о Чаще наблюдается у взрослых
о Прогноз более неблагоприятный
• Ассоциирован с хроническим воспалением и злоупотреблением анальгетиками
9. Малакоплакия мочеточника:
• Редкий хронический воспалительный процесс, представленный в виде отдельных или множественных бляшек или полипоидных образований
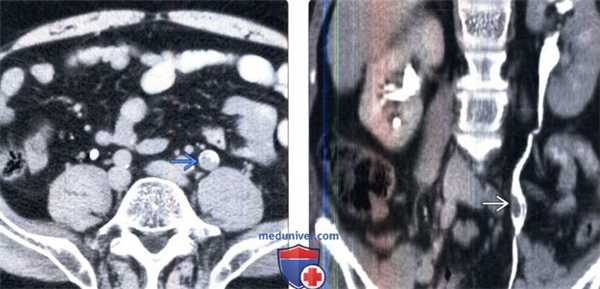
(Слева) КТ в отсроченную экскреторную фазу на том же уровне, аксиальный срез: в просвете мочеточника определяется контрастное вещество, окружающее неправильной формы дефект наполнения мягкотканной плотности.
(Справа) КТ-урография, корональный срез: на этом срезе лучше определяется дефект на -пол нения внутри просвета. Обратите внимание на признак кубка, который указывает на расширение мочеточника в месте обструкции
г) Патофизиология:
1. Общая характеристика:
• Этиология:
о Участок измененного уротелия:
- Курение (повышает риск на 100-200%)
- Циклофосфамид (время задержки около шести лет)
- Структурные аномалии с задержкой мочи
- Профессиональная вредность: анилин, бензидин, ароматические амины (используемые в текстильной промышленности)
- Хроническое злоупотребление анальгетиками, хроническая ИМП
- Балканская нефропатия (увеличивает риск в 100-200 раз)
• Ассоциированные аномалии:
о У 12% разовьется метахронный переходноклеточный рак верхних отделов мочевыводящих путей в течение 28 месяцев
о У 50% пациентов с переходноклеточным раком верхних отделов мочевыводящих путей развивается метахронный переходноклеточный рак мочевого пузыря
2. Стадирование, степени дифференцировки и классификация переходноклеточного рака мочеточника:
• Стадия 0: папиллярный рак и рак in situ
• Стадия I: прорастание через уротелий в соединительную ткань стенки мочеточника
• Стадия II: прорастание через соединительную ткань в мышечный слой
• Стадия III: прорастание в периуретеральную жировую клетчатку
• Стадия IV: прорастание в прилегающие органы, лимфоузлы или отдаленные метастазы
3. Макроскопические и хирургические особенности:
• Классификация по морфологии:
о Степень зависит от выраженности клеточной дисплазии:
- Некоторые патологи используют по меньшей мере семь степеней дисплазии или анаплазии:
Папиллярный (наиболее частый тип, обычно низкой степени злокачественности)
Инфильтрирующий (обычно высокой степени злокачественности)
Смешанный папиллярный и инфильтрирующий
Рак in situ
• Критерии определения патологоанатомической стадии:
о Т1: опухоль прорастает в подслизистую соединительную ткань
о Т2: опухоль прорастает в мышечный слой
о Т3: опухоль прорастает в периуретеральную клетчатку
о Т4: опухоль прорастает в прилегающие органы или через почку в околопочечную клетчатку
• Двустороннее поражение встречается в 2-9% случаев
4. Микроскопические особенности:
• Стандартными методами подтверждения диагноза являются цитология мочи и соскоб поверхности уротелия
о Случайные ложно-позитивный и ложно-негативный результаты цитологии:
- Ложно-положительный может возникать вследствие хронического раздражения уротелия (например, хронической мочекаменной болезнью), что приводит к клеточной атипии
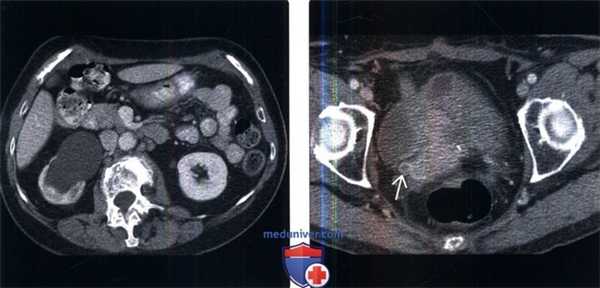
(Слева) КТ почек с контрастированием, аксиальный срез: заметный правосторонний гидронефроз со стойкой нефрограммой.
(Справа) На срезе мочевого пузыря того же пациента определяется заметный гидроуретер. Обратите внимание на сужение просвета и кольцевидное утолщение стенки дистального отдела мочеточника. У пациента в анамнезе внешнее облучение по поводу рецидива меланомы влагалища. Данные визуализации сами по себе неспецифичны. Учитывая анамнез и локализацию, тем не менее, эти признаки указывают на радиационно - индуцированный уретерит.
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые признаки/симптомы:
о Макро- или микрогематурия
о Тупая боль в боку
2. Демография:
• Средний возраст: 64 года
• Чаще встречается у мужчин (М:Ж = 3:1)
• 5% всех опухолей мочевыводящих путей
3. Течение и прогноз:
• Стадия опухоли и гистологическая степень являются наиболее важными прогностическими факторами
• 85% переходноклеточного рака мочеточника поверхностные и имеют низкую степень злокачественности
4. Лечение переходноклеточного рака мочеточника:
• Эндоскопическая резекция, сегментарная уретерэктомия, нефроуретерэктомия
• Мониторинг метахронной болезни:
о Цистоскопия с цитологией мочи
о Урография (КТ-урография, экскреторная урография или ретроградная пиелография) для наблюдения за метахронными образованиями верхних отделов мочевыводящих путей
е) Диагностическая памятка. Советы по интерпретации изображений:
• Следует всегда проверять «оригиналы» КТ изображений в аксиальном срезе в дополнение к реконструированным:
о Если рассматривать только изображения КТ-урограмм,то можно пропустить кольцевидные образования
Лучевая диагностика переходноклеточного рака почки
а) Терминология:
• Переходноклеточный рак
1. Общая характеристика:
• Лучший диагностический критерий:
о Дефект наполнения почечной лоханки неправильной формы с опухолевой инфильтрацией паренхимы
• Локализация:
о Мочевой пузырь: место локализации 90% всех случаев переходноклеточного рака
о Почки (8%): поражение внепочечной части почечной лоханки отмечают чаще, чем чашечно-лоханочной
о Мочеточник и проксимальные 2/3 уретры (2%)
• Морфология:
о Большинство опухолей низкодифференцированные, поверхностные, папиллярные, находятся в пределах собирательной системы:
- 15% опухолей агрессивны и прорастают в почечный синус и паренхиму почки
2. Рентгенологические признаки переходноклеточного рака почки:
• Экскреторная урография:
о Нефункционирующие сегменты паренхимы вследствие опухолевой инвазии или нарушения оттока:
- Тотальная дисфункция: обструкция пиелоуретерального сегмента или мочеточника
о Одиночные или множественные дефекты наполнения; поверхность имеет неправильную форму, исчерченная, зубчатая или ветвистая
о Образование может быть фиксированным, с минимальным или полным отсутствием внутрипросветной инвазии (непапиллярный рак) или иметь ножку
о Почечная лоханка:
- «Онкокаликс»: расширенная, заполненная опухолью чашечка
- «Фантомная чашечка»: неконтрастированная чашечка из-за обструкции лоханки
- Признак «штриха»: контраст в интерстициальном пространстве опухоли
о Мочеточник:
- Нормальная или отсроченная экскреция (частичная обструкция)
- Гидронефроз, возможен гидроуретер
- Фиксация мочеточника с неравномерным сужением просвета и отсутствием сужения наружной границы
• Ретроградная пиелография:
о Почечная лоханка:
- Лоханочно-опухолевый рефлюкс: контрасте интерстиции
- Контрастирование фантомных чашечек; прерывистая, сосочковая или узловая слизистая оболочка
о Мочеточник:
- Симптом «кубка» или симптом «бокала для шампанского»: чашевидное накопление контраста дистально от дефекта наполнения внутри просвета мочеточника (внутрипросветный рост опухоли)
- Дефект наполнения стенки яйцевидной формы: короткая ножка
- Гладкая или ветвистая поверхность; щетинистые или исчерченные края
3. КТ при переходноклеточном раке почки:
• КТ без контрастирования:
о Изоденсное или слегка гиперденсное (30-50 HU) образование по отношению к моче и почкам
• КТ с контрастированием: почечная лоханка:
о Фиксированное или полиповидное солидное образование
о Редкие кальцификаты (2% случаев переходноклеточного рака лоханки почки)
о Фокальное утолщение стенки почечной лоханки
о Струпообразные края: контраст в нелинейных пространствах чашечек вокруг периферии опухоли
о Крупноисчерченная или уменьшенная нефрограмма (частичная обструкция)
о Онкокаликс: расширенная, заполненная опухолью чашечка
о Возможен гидронефроз
• Агрессивный тип: компрессия или инвазия в жировую клетчатку почечного синуса и паренхиму:
о Сохраняется нормальный контур почки
о Различное накопление контраста: зависит от роста опухоли, кровоснабжения, и обструкции
о Возможны метастазы (лимфатические узлы, забрюшинное пространство, легкие, кости)
• Мочеточник:
о Мочеточник может быть расширен кверху от опухоли
о Мягкотканное образование внутри просвета (30-60 HU)
о Возможны периуретеральное растяжение, контрастирование
о Эксцентричное или круговое утолщение стенки
4. МРТ при переходноклеточном раке почки:
• Т1-ВИ:
о Опухоль имеет изо- или гипоинтенсивный сигнал по отношению к почечной паренхиме:
- Повышение ИС на Т1-ВИ вследствие внутриопухолевого кровоизлияния (редко при переходноклеточном раке)
• Т2-ВИ:
о Сигнал - от изоинтенсивного до незначительно гиперинтенсивного по отношению к паренхиме почки
о Характерно отсутствие кистозного и некротического компонентов
• ДВИ:
о Обычно ограниченная диффузия
о Внешний коэффициент диффузии обычно ниже, чем у ПКР
• Постконтрастное Т1-ВИ:
о Характерно мягкое неоднородное накопление контраста, вследствие этого опухоль гиподенсная по сравнению с прилежащей почечной паренхимой:
- Переходноклеточный рак накапливает контраст слабее, чем светлоклеточный ПКР
• МРУ:
о Более одного дефекта наполнения собирательной системы почек или уретры
5. УЗИ при переходноклеточном раке почки:
• Исследование в режиме серой шкалы:
о Солидное неоднородное образование с различной эхоструктурой
о Образование может искажать жировую клетчатку почечного синуса и прорастать в паренхиму почки
• Цветовое допплеровское картирование:
о Часто гиповаскулярное образование с минимальным внутренним кровотоком
6. Рекомендации по визуализации:
• Лучший метод визуализации: КТУ (КТ с контрастированием во время экскреторной фазы):
о КТУ:
- Бесконтрастная КТ в аксиальной проекции с последующей КТ с контрастированием (нефрографическая фаза с задержкой 80-140 с):
Экскреторная фаза (с задержкой 10-12 мин.), сканирование области живота и малого таза
Альтернативная методика: раздельная болюсная техника позволяет произвести одиночное исследование постконтрастных изображений путем совмещения нефрографической и экскреторной фаз.
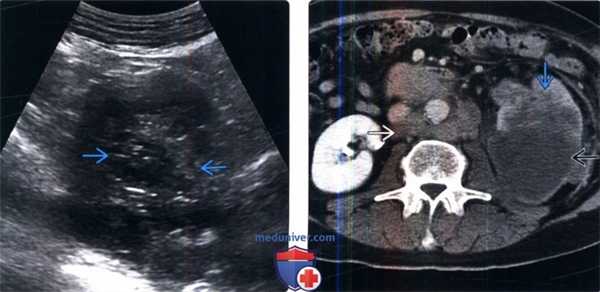
(Слева) УЗИ левой почки в поперечной плоскости: выявлено замещение нормальной жировой клетчатки почечного синуса нечетко определяемым мягкотканным образованием, предположительно переходноклеточным раком.
(Справа) КТ с контрастированием, нефрографическая фаза, аксиальная проекция: у этого же пациента обнаружено образование с гетерогенным контрастированием, сглаживающее границы синуса и прорастающее в паренхиму почки. Обратите внимание на метастатическую забрюшинную лимфаденопатию.
в) Дифференциальная диагностика переходноклеточного рака почки:
1. Уролитиаз (камни в почках):
• Внутривенная урография: дефекты наполнения мочеточника; часто рентгенопозитивные
• Ретроградная пиелография: отсутствует симптом «чаши»
• КТ: большинство камней высокой плотности (более 200 HU); отличные от опухоли
2. Сгусток крови:
• Экскреторная урография: симптом «штриха» симулирует переходноклеточный рак
• КТ: более плотное образование, чем паренхима почки (50-90 HU), отсутствие накопления контраста; изменяется стечением времени
• УЗИ: часто эхогенность схожа с новообразованиями; подвижная и прогрессирует со временем
3. Инфекция (например, туберкулез):
• Экскреторная урография: выключенная чашечка
• КТ: неоднородное паренхиматозное образование, возможны кальцификаты
4. Папиллярный некроз почки:
• Деструкция верхушки пирамиды → образование неправильной формы каверны и пазухи между сосочками и чашечками
• Ретроградная пиелография: заполнение одной или двух каверн неправильной формы
• КТ: кольцевидная или треугольная кальцификация некротизированных сосочков
5. Почечноклеточный рак:
• Обычно экзофитное неоднородное образование
• Может быть инфильтрирующим и прорастать в почечную лоханку
6. Ксантогранулематозный пиелонефрит:
• Может также прорастать в почечную паренхиму
• Обычно ассоциирован с большим камнем, вызывающим обструкцию, и увеличенной нефункционирующей почкой
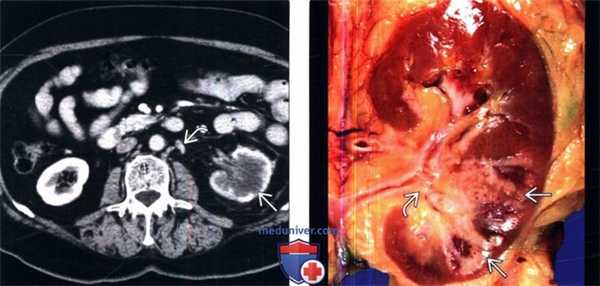
(Слева) КТ с контрастированием, аксиальная проекция: инфильтрация почечной паренхимы агрессивным переходноклеточным раком. Локализация опухоли -нижняя чашечка, которая при пиелографии выглядит как «выключенная». Контур почки сохранен. На смежных изображениях видны узловые метастазы.
(Справа) Макропрепарат удаленной почки (коронарная плоскость): у этого же пациента обнаружена опухоль вдоль поверхности собирательной системы нижнего полюса, прорастающая в паренхиму, с сохранением нормального контура почки.
г) Патология:
1. Общая характеристика:
• Уротелиальный рак:
о Переходноклеточный рак: 90% случаев рака лоханки почки и 97% случаев рака мочеточника
о Плоскоклеточный рак: 5-10% случаев рака лоханки и редко рак мочеточника
о Аденокарцинома: очень редко для обеих локализаций
• Синхронный или метахронный (мультицентричный):
о Метахронный переходноклеточный рак верхних мочевых путей (11-13%)
о Метахронный ипсилатеральный переходноклеточный рак верхних мочевых путей (14-30%)
о Синхронный двусторонний переходноклеточный рак почечной лоханки (1-2%), уретры (2—9%)
о Синхронный переходноклеточный рак мочевого пузыря и почечной лоханки (24%), уретры (39%)
о Переходноклеточный рак верхних мочевых путей и мочевого пузыря одновременно (30-75%)
о Переходноклеточный рак верхних мочевых путей в 10%, 26% и 34% после 5, 5-10 и более 10 лет наблюдения переходно-клеточного рака мочевого пузыря
2. Стадирование, степени дифференцировки и классификация переходноклеточного рака почки:
• Т0: отсутствие опухоли; Tis - рак in situ; Та - опухоль в пределах слизистой оболочки
• Т1: прорастание в собственную пластинку слизистой оболочки
• Т2а: прорастание во внутренний мышечный слой;
Т2b: прорастание в наружный мышечный слой
• Т3а: микроскопическая инвазия в околопузырную клетчатку;
Т3b: макроскопическая инвазия в околопузырную клетчатку
• Т4а: прорастание в прилежащие органы;
Т4b: прорастание в брюшную стенку и стенку таза
• N1-3: поражение тазовых лимфатических узлов; N4: выше бифуркации почечных артерий
• М1: отдаленные метастазы
3. Макроскопические и хирургические особенности:
• Более 85%-папиллярные (низкодифференцированные); возможны инфильтративные (высокодифференцированные)
4. Микроскопия:
• Переходный эпителий: в почечной лоханке, мочеточнике, мочевом пузыре и проксимальных 2/3 уретры
• Атипичный эпителий или дисплазия; аномальное фиброваскулярное ядро собственной пластинки
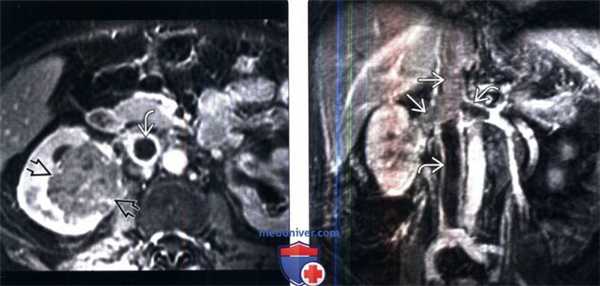
(Слева) МРТ, постконтрастное Т1 -ВИ, режим подавления сигнала от жировой ткани, аксиальная проекция: опухоль почечной лоханки и инфильтрация почечной паренхимы без нарушения контура почки. Следует отметить наличие тромба в НПВ.
(Справа) МРТ, постконтрастное Т1-ВИ, режим подавления сигнала от жировой ткани, коронарная проекция: выявлен накапливающий контраст опухолевый тромб в пределах правой почечной вены и супраренального отдела НПВ с диффузной инфильтрацией почки, но с сохранением почечного контура. Следует отметить наличие тромба в инфраренальном отделе НПВ и левой почечной вене.
1. Клиническая картина:
• Наиболее частые признаки/симптомы
о Макрогематурия (70-80%), тупая или острая боль (50%)
• Лабораторные анализы:
о Анализ мочи: гематурия, возможны пиурия и бактериурия
2. Демография:
• Возраст:
о Старше 60 лет
• Пол:
о М:Ж=3:1
• Эпидемиология:
о Факторы риска: курение, химические агенты, терапия циклофосфамидом, вирус папилломы человека, передозировка анальгетиков
3. Течение и прогноз:
• Переходноклеточный рак почечной лоханки и уретры:
о Стадия Т1 и менее: пятилетняя выживаемость - 77-80%
о Стадия Т2: пятилетняя выживаемость - 44%
о Стадия Т3 и более: пятилетняя выживаемость-0-25%
• Переходноклеточный рак мочевого пузыря: пятилетняя выживаемость - 30%
4. Лечение переходноклеточного рака почки:
• Переходноклеточный рак лоханки почки и мочеточника:
о Тотальная нефроуретерэктомия и удаление культи мочевого пузыря
о Метастазы: химио- и/или лучевая терапия
е) Диагностическая памятка. Следует учесть:
• Синхронный или метахронный переходноклеточный рак
• Пожизненное наблюдение необходимо для обнаружения последующих опухолей
Переходноклеточный рак
Переходноклеточный рак — это злокачественная опухоль, которая развивается из клеток переходного эпителия, локализующегося преимущественно в органах мочевыделительной системы. Другое название данного вида опухоли — уротелиальный рак.
Причины возникновения и факторы риска
- Наличие производственных вредностей, в частности контакт с ароматическими аминами и их производными. Переходноклеточный рак может возникнуть через 20 лет после контакта с химическими канцерогенами.
- Курение табака. Табачный дым в 2,5-7 раз увеличивает вероятность развития переходноклеточного рака.
- Хронический цистит, вызванный шистосомозом — эндемичным заболеванием, распространенным в северной Африке.
- Хронические бактериальные инфекции верхних мочевыводящих путей и мочевого пузыря.
- Мочекаменная болезнь.
- Длительный прием некоторых лекарственных препаратов, в частности анальгетиков.
Симптоматика
Как правило, самым первым симптомом переходноклеточного рака является гематурия — примесь крови в моче. Если ее мало, моча может не менять цвет или приобретать розовый оттенок. При выраженной гематурии моча будет красной, в ряде случаев со сгустками крови. При обильных кровотечениях может развиться тампонада мочевого пузыря с острой задержкой мочи.
Хронические кровотечения приводят к развитию анемии. Это сопровождается бледностью кожных покровов, слабостью, ухудшением качества ногтей и волос, снижением уровня гемоглобина в общем анализе крови.
По мере разрастания опухоли, больных начинают беспокоить явления дизурии: учащенное мочеиспускание, императивные позывы, чувство неполного опорожнения мочевого пузыря. Вскоре возникает боль. Сначала она присутствует при наполненном мочевом пузыре и во время мочеиспускания, но затем становится постоянной и локализуется над лонной костью, в области поясницы или промежности.
При раке мочеточника может возникнуть задержка оттока мочи с развитием гидронефроза. Это может приводить к отекам, симптомам интоксикации, развитию артериальной гипертензии и хронической почечной недостаточности.
Переходноклеточный рак классифицируют по степени злокачественности. Здесь выделяют 4 группы:
- Высокодифференцированный переходноклеточный рак.
- Умереннодифференцированный переходноклеточный рак.
- Низкодифференцированный рак.
- Недифференцированный рак.
Соответственно увеличение злокачественности идет по нарастающей. Наиболее благоприятный прогноз — при опухолях высокой степени дифференцировки, и, соответственно, наиболее агрессивным течением отличаются недифференцированные формы переходноклеточного рака.
Для диагностики переходноклеточного рака применяют следующие методы:
Радикальное излечение переходноклеточного рака может быть достигнуто только с помощью хирургического вмешательства, объем которого зависит от степени инвазии опухоли. Если это немышечноинвазивное новообразование, выполняют резекцию пораженного фрагмента органа, например, трансуретральную резекцию мочевого пузыря или мочеточника.
При мышечноинвазивной опухоли мочевого пузыря необходимо полное удаление пораженного органа с окружающими тканями: удаляют сам пузырь, околопузырную клетчатку, простату, матку с придатками, лимфатические узлы и, при необходимости, часть уретры. При поражении мочеточника удаляется почка, сам мочеточник и частично мочевой пузырь (зависит от локализации). При удалении мочевого пузыря производятся различные виды пластических операций по формированию ортотопического мочевого пузыря.
Если новообразование нерезектабельно, или проведено нерадикально, проводят паллиативные операции. Например, выводят на кожу уретерокутанеостому (мочеточники) или нефростому. В этом случае моча будет отводиться в специальный контейнер или мешок, крепящийся к стоме.
Химиотерапия
При переходноклеточном раке может применяться локальная или системная химиотерапия. Локальная предполагает инстилляции химиотерапевтических препаратов в мочевой пузырь и мочеточник. Ее обязательно проводят после органосохраняющих операций. В дальнейшем, по показаниям инстилляции могут повторяться. Системная химиотерапия показана после нерадикального лечения, а также при высоких рисках развития рецидивов и образования микрометастазов.
Иммунотерапия
В рамках иммунотерапии при переходноклеточном раке используются инстилляции вакцины БЦЖ. Изначально она разрабатывалась и применялась для профилактики туберкулеза. Но была показана ее эффективность и для стимуляции противоопухолевого иммунитета при терапии переходноклеточного рака.
Лучевая терапия
Лучевая терапия может применяться в рамках радикального лечения, адъювантной и неоадъювантной терапии.
Восстановление
Период восстановления после лечения рака мочевыводящих путей занимает несколько месяцев. В это время заживают послеоперационные раны, пациент учится ухаживать за стомой или опорожнять неоцистис (искусственный мочевой пузырь). Более подробные рекомендации даст лечащий доктор с учетом особенностей проведенного лечения.
Осложнения
При отсутствии лечения переходноклеточного рака развиваются следующие осложнения:
- Сдавление опухолью стенки мочеточника, нарушение оттока мочи и гидронефроз. В тяжелых случаях развивается почечная недостаточность вплоть до уремии — отравления организма продуктами обмена белка, которые в норме должны выводиться с мочой.
- Опухоли больших размеров склонны к распаду, что приводит к кровотечениям и присоединению инфекции. В результате развиваются циститы и пиелонефриты. Моча приобретает гнойных характер.
- В ряде случаев опухоль прорастает в тазовые органы — матку, прямую кишку, влагалище. В результате образуются свищи, сопровождаемые характерной симптоматикой, например, выделением мочи из влагалища, хроническими вагинитами и др.
Прогноз
Прогноз при раке мочевыводящих путей зависит от инвазивности опухоли, степени ее дифференцировки и общего состояния на момент первичного лечения. В случае неинвазивных опухолей, излечения удается достичь в 80-85% случаев. При инвазивном раке этот процент колеблется в пределах 15-20. Химиотерапия хоть и не дает возможности устранить злокачественный процесс, но позволит его стабилизировать на какое-то время.
Профилактика
Профилактика рака мочевыводящих путей заключается в применении следующих мероприятий:
- Отказ от курения.
- Использование средств защиты при работе с профессиональными вредностями и бытовой химией.
- Своевременное лечение заболеваний мочевыделительной системы.
- Использование чистой питьевой воды.
Кроме того, для профилактики переходноклеточного рака стоит соблюдать принципы здорового питания, а также поддерживать физическую активность на должном уровне.
Рак мочеточника
Онкологи называют рак мочеточника уротелиальным раком верхних мочевыводящих путей. Уротелиальный потому что рак развивается из клеток эпителия, выстилающего выводящие мочу органы. Верхние мочевыводящие пути — это почечная лоханка и мочеточник. К нижним путям относят мочевой пузырь.
Внутренняя поверхность органов выстлана многослойным переходным — уротелиальным – эпителием. Под раком почки подразумевается поражение только почечной паренхимы, а выработанная тканью почки моча собирается в другой части почки — почечной лоханке, затем проходит мочеточником и до времени скапливается в мочевом пузыре.

В мочеточнике образуются и эпидермоидный рак, и аденокарциномы, но очень-очень редко — в 1% всех злокачественных опухолей мочеточника. Самый частый уротелиальный рак, конечно, рак мочевого пузыря, на него приходится до 90%, на втором месте по частоте — рак почечной лоханки, а после — рак мочеточника. Вместе на лоханку и мочеточник приходится где-то 5–10% или 1–2 случая на 100 тысяч населения. Поскольку эпителий, выстилающий мочевыводящие пути, одинаковый, рак может возникать сразу в нескольких местах и органах. На такое сочетанное поражение мочевого пузыря, мочеточника или лоханки приходится чуть более 12%.
При любом раке после радикальной операции возможен рецидив, причем при раке верхних мочевыводящих путей почти у половины больных опухоль возникает в дотоле не задействованном в опухолевом процессе мочевом пузыре. У 5% рецидив может развиться в эпителии противоположной больному мочеточнику почечной лоханке. Поэтому рак мочеточника называют уротелиальным раком верхних мочевыводящих путей или коротко УРВМП.
Факторы риска рака мочеточника
Все уротелиальные раки вместе занимают четвёртое место в структуре злокачественных опухолей. Рак мочеточника — далеко не болезнь молодых, основную когорту составляют пожилые люди, перешагнувшие 70-летие, преимущественно мужчины, женщины болеют им в три раза реже. Видимо, скоро статистика по полу изменится, потому что фактором риска рака мочеточника является курение, мужское курение снижается, тогда как женское неуклонно растёт. Вот уже женщины часто стали болеть раком лёгкого, теперь на очереди рак уротелия — мочевого пузыря и мочеточника. Табак увеличивает вероятность УРВМП в семь раз.
Ещё в ХVIII веке было замечено, что красильщики слишком часто болеют раком мочевого пузыря, про рак мочеточника тогда тоже догадывались, но диагностика была слабовата. Сегодня рак мочеточника - профессиональное заболевание для работников лакокрасочной, текстильной, химической промышленности, нефтяников и шахтёров. На здоровье оказывают влияние два, абсолютно вредных, и даже запрещённых вещества: бензидин и нафталин. Достаточно семилетнего контакта по работе с этими канцерогенами, чтобы через полтора-два десятилетия попасть на приём онкоуролога и провести с ним остаток своей жизни.
Эпителиальная выстилка мочевого пузыря и мочеточника одинаковая, только стенка мочеточника много тоньше, поэтому опухоль довольно быстро её прорастает, что означает уже переход в другую — не раннюю стадию и распространение на другие органы и ткани. В мочевом пузыре мощный мышечный слой, поэтому в нём не так часто, как в мочеточнике выявляют опухоль, перешедшую в третью стадию, то есть проросшую мышцу, 15% против 60% при УРВМП. Отсюда и много худший прогноз в отношении продолжительности жизни: при II–III стадии рака мочеточника меньше половины больных живут больше 5 лет, при выходе рака за всю стенку мочеточника на этот срок жизни может надеяться только каждый десятый. Половая принадлежность не отражается на прогнозе, как не считалось раньше, но возраст оказывает влияние, чем старше, тем хуже перспективы. И совсем не потому, что есть ограничения в лечении пожилых людей.

Классификация
Классификация и морфологическая структура рака мочеточника похожа на таковые при раке мочевого пузыря. Также развиваются плоские опухоли или рак in situ, когда злокачественные клетки ещё не вышли за пределы «малой родины», не имеют собственных сосудов, то есть рак в зачатке. Следующий этап развития — неинвазивный рак, злокачественный потенциал которого невысокий. И далее инвазивный рак, внедряющийся в ткани.
Стадирование по TNM не учитывает размер опухолевого узла, а только прорастание стенки мочеточника. Вся стенка мочеточника — три жиденьких слоя.
- Первый уровень или Т1 — преодоление клетками, возникшими в слизистой оболочке, подслизистой соединительнотканной основы.
- Второй или Т2 — вовлечение в опухолевый процесс мышечного слоя.
- Третий или Т3 — рак продвинулся в окружающую мочеточник жировую клетчатку.
- Четвёртый уровень распространения или Т4, когда рак мочеточника прошёл в соседние органы. Но это всё ещё местное распространение, даже с поражёнными метастазами лимфатическими узлами, цепочки которых рассыпаны от почек до малого таза. Четвёртая стадия рака мочеточника — это метастазы в отдалённых органах.

Клиническая симптоматика
Главная и единственная функция мочеточника — проведение мочи от почки в мочевой пузырь. Растущая опухоль перекрывает просвет трубки, а он всего около 12 мм, нарушая отток мочи. При блокировке тока мочи по мочеточнику почечная лоханка раздувается от мочи — гидронефроз. Переполненная мочой лоханка вынуждает почку прекратить выработку мочи. Почки в принципе не болят, поэтому всё это проходит незаметно для владельца до тех пор, пока не вспыхнет инфекция. Вот тогда температура, боль в пояснице, мутная моча. Тогда говорят, что на фоне гидронефротической трансформации почки развилось воспаление или пиелонефрит.
Боли появляются при прорастании опухолью соседних структур, когда уже через брюшную стенку неполного пациента можно прощупать опухоль. Ранним признаком рака служит появление в моче эритроцитов, если мочу сдать на анализ по другому поводу или при диспансеризации. Окрашивание мочи кровью свидетельствует о немаленькой опухоли. Если у больного на фоне выраженного недомогания снижается вес, то стоит думать о метастатическом распространении опухолевого процесса по организму.
Обследование
Недавно самым важным методом диагностики опухоли мочеточника было рентгенологическое исследование — экскреторная урография, когда в вену водили контрастное вещество и под рентгеном смотрели его выделение почками, делая снимки в определённые фазы исследования. После снимки смотрели и находили нарушение выделения контраста по мочевыводящим путям. Это обследование урологи не доверяли даже рентгенологам, важно было отследить весь процесс, от этапа к этапу.
Сегодня «золотым» стандартом стала мультидетекторная компьютерная урография, которая почти стопроцентно выявляет опухоли мочеточника больше 5 мм, и даже менее 3 мм, но уже не с таким результатом. Она позволяет оценить всю стенку мочеточника. Чуть менее чувствительна МРТ. Прекрасно показала себя в диагностике уретероскопия — эндоскопическое исследование мочеточника, при которой можно взять кусочек опухоли на гистологическое исследование. Ну, а на первом этапе можно взять мочу на цитологическое исследование, если под микроскопом найдут раковые клетки, то высока вероятность прорастания раком мышечной стенки мочеточника. При этом надо наверняка быть уверенным, что в мочевом пузыре полный порядок и нет рака.

При всех злокачественных опухолях, кроме опухолей кроветворной и лимфатической тканей, один радикальный путь спасения — операция. Вне зависимости от уровня поражения мочеточника, достигающего более 30 см, выполняется радикальная нефроуретерэктомия: удаление почки, мочеточника и части мочевого пузыря одним блоком. Естественно, что опухоль должна быть удаляемой, то есть не прорастает в соседние структуры. Обязательно резецируют часть мочевого пузыря во избежание развития рецидивной опухоли. Отмечено, что операция с отсрочкой в полтора месяца после выявления опухоли значительно ухудшает результат лечения.
С лапароскопическими операциями ещё не определились окончательно, есть вопросы по безопасности в отношении рассеивания раковых клеток. Также не определились, какие лимфатические узлы надо удалять профилактически, но удаляются все поражённые опухолью. Сегодня с ограничениями выполняют органосохраняющую резекцию мочеточника по сегментам, потому что при большой опухоли радикальность такой операции сомнительна. Для сегментарной резекции должны быть показания, к примеру, поражение опухолью мочеточника единственной почки или почечная недостаточность, когда удаление одной почки только ухудшит состояние и укоротит жизнь.
При больших опухолях и сомнительной радикальности операции подключают лучевую терапию, при неоперабельном раке возможно сочетание лучевой и химиотерапии.
Кажется, что такой простой орган с одной-единственной функцией, а как сложно протекает и лечится. Но всё преодолимо, и врачи «Евроонко» готовы помочь.
Читайте также:
- КТ при послеоперационной деформации позвоночника
- Макияж без макияжа - как добиться невидимого эффекта?
- Случай патогенетического лечения левосторонних врожденных диафрагмальных грыж
- Принципы челюстно-лицевой хирургии. Перспективы развития
- Принципы лучевой терапии на высокорадиочувствительных тканях: костном мозге, гонадах
