Лучевая диагностика портальной гипертензии и варикозного расширения вен
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Лучевая диагностика портальной гипертензии и варикозного расширения вен
а) Терминология:
• Портальная гипертензия: повышение давления в воротной вене за счет наличия сопротивления кровотоку в ней
б) Визуализация портальной гипертензии и варикозного расширения вен пищевода:
• Визуализационные признаки при портальной гипертензии:
о Асцит: скопление жидкости в карманах брюшной полости
о Спленомегалия: селезенка увеличена (>500 куб. см)
о Варикозное расширение вен: четко очерченные сосуды прямой/извитой формы с такими же показателями контрастного усиления, как у расположенных рядом вен
о Отек брыжейки: повышение плотности брыжеечного жира
о Дилатация брыжеечных вен: воротная вена >13 мм
о Замедление кровотока/обратный ток крови в воротной вене при УЗИ:
- Замедление кровотока в воротной вене (- Кровоток в воротной вене может быть двухфазным либо реверсивным
- Повышение риска тромбоза воротной вены
о Гастро-, энтеро-, колонопатия, обусловленная портальной гипертензией:
- Может проявляться в виде утолщения стенки ободочной кишки (особенно правых отделов), тонкой кишки, желудка
о Утолщение стенки желчного пузыря
(Слева) На рисунке показаны варикозно расширенные вены пищевода в виде извитых, ориентированных вдоль оси пищевода венозных коллатералей, распространяющихся также в область дна желудка.
(Справа) На рентгенограмме пищевода с контрастом после эндоскопического склерозирования варикозно расширенных вен визуализируются дефекты в стенке пищевода. Варикозно расширенные вены обычно мягкие и легко поддаются давлению извне. Аналогично может проявляться варикозная форма рака пищевода. (Слева) На корональной КТ с контрастным усилением определяются множественные варикозно расширенные вены в верхних отделах слева, являющиеся коммуникантами для селезеночной и левой почечной вены, которые выглядят растянутыми. Сформирован селезеночно-почечный шунт.
(Справа) На корональной КТ у пациента с циррозом и портальной гипертензией визуализируется тромба в воротной и верхней брыжеечной венах. В структуре тромба определяются кальцинаты, что указывает на хронический процесс. При портальной гипертензии увеличивается риск тромбоза воротной вены из-за замедления тока крови, стаза.
в) Патология:
• Выделяют три категории причин портальной гипертензии:
о Пресинусоидальные: тромбоз воротной/селезеночной вены
о Синусоидальные: цирроз (чаще всего), опухоли печени большого размера, другие заболевания паренхимы печени
о Постсинусоидальные: правосторонняя сердечная недостаточность, констриктивный перикардит, синдром Бадда-Киари
• Варикозно расширенные вены (портосистемные коллатерали) появляются, когда давление в воротной вене становится выше критического значения:
о Кровь в системе воротной вены проходит мимо печени, вливаясь сразу в системные вены через портосистемные коллатерали
г) Клинические особенности:
• Отсутствие симптоматики вплоть до момента разрыва варикозно расширенной вены/инфицирования асцитической жидкости
• У 30% пациентов возникает кровотечение из варикозно расширенных вен пищевода (в течение двух лет после выявления)
• Нередко при асците, обусловленном циррозом печени, возникает спонтанный бактериальный (реже туберкулезный) перитонит
Лучевая диагностика состояний после операции на органах брюшной полости
а) Терминология:
• Наличие в полости брюшины или в мягких тканях газа/жидкости в результате оперативного вмешательства
б) Визуализация состояний после операции на органах брюшной полости:
• Пневмоперитонеум является типичным изменением, обнаруживаемым на рентгенограммах и КТ после операции:
о КТ в два раза чувствительнее рентгенографии при выявлении пневмоперитонеума
о Свободный газ в брюшной полости обнаруживается при КТ у 87% пациентов после неосложненной лапаротомии в течение трех дней после операции, и в течение шести дней - у 50% пациентов
о Время, в течение которого в брюшной полости выявляется газ, в принципе, ничем не лимитировано, при этом скопления газа обычно рассасываются в среднем в течение одной недели
о Пневмоперитонеум более длительное время сохраняется у пациентов с наличием оперативного вмешательства в анамнезе, перитонитом; при оперативных вмешательствах, выполненных открытым способом (в отличие от лапароскопических операций), а также у пациентов с установленными дренажами
о Нормальным после операции у большинства пациентов является объем воздуха в полости брюшины о Обнаружение большого количества воздуха в полости брюшины не является нормальным, даже сразу же после операции:
- Наличие массивного пневмоперитонеума подозрительно на нарушение целостности анастомоза или на перфорацию полого органа
• Свободная жидкость в полости брюшины определяется практически у всех пациентов после лапаротомии открытым способом или лапароскопии:
о Небольшие скопления жидкости без наличия стенки, усиливающейся при контрастировании, не оказывающие объемное воздействие, являются мало подозрительными
о Большие скопления свободной жидкости, либо скопления, оказывающие объемное воздействие, накапливающие контраст по периферии в виде «ободка», содержащие газ, подозрительны на инфицированную жидкость или утечку кишечного содержимого/несостоятельность анастомоза
• Жидкость и газ вне полости брюшины (например, забрюшинно либо в брюшной стенке) имеют тенденцию к более длительному рассасыванию по сравнению с воздухом/жидкостью в полости брюшины:
о Брюшина обладает значительно более высокой абсорбирующей способностью в отличие от грануляционной ткани, жировой клетчатки или мышц
(Слева) На аксиальной КТ без контрастного усиления у пациента после оперативного вмешательства визуализируются хирургические скрепки в коже передней брюшной стенки, имеются также признаки наличия свободного газа и свободной жидкости по краю печени. У пациента не было признаков инфицирования или утечки кишечного содержимою, выздоровление наступило без каких-либо осложнений.
(Справа) На аксиальной нативной КТ у пациента после удаления сигмовидной кишки определяется большое количество свободного газа в полости брюшины; значительно больше, чем может определяться после операции в норме. Большой объем свободного воздуха после операции должен наводить на мысль о несостоятельности анастомоза или о перфорации кишки. (Слева) На аксиальной КТ без контрастного усиления у этого же пациента после введения контрастного вещества ректально определяется утечка контраста в области анастомоза (возле металлических скрепок).
(Справа) На аксиальной КТ с контрастным усилением у пациентки после гистерэктомии, выполненной недавно, определяется вытянутой формы, инкапсулированное скопление газа и жидкости в мышечно-фасциальной пластинке брюшной стенки в области разреза. При исследовании жидкости, полученной путем игольной аспирации, не было выявлено признаков инфицирования; жидкость в полости брюшины самостоятельно рассосалась.
Портальная гипертензия
Портальная гипертензия – синдром, развивающийся вследствие нарушения кровотока и повышения кровяного давления в бассейне воротной вены. Портальная гипертензия характеризуется явлениями диспепсии, варикозным расширением вен пищевода и желудка, спленомегалией, асцитом, желудочно-кишечными кровотечениями. В диагностике портальной гипертензии ведущее место занимают рентгеновские методы (рентгенография пищевода и желудка, кавография, портография, мезентерикография, спленопортография, целиакография), чрескожная спленоманометрия, ЭГДС, УЗИ и др. Радикальное лечение портальной гипертензии – оперативное (наложение портокавального анастомоза, селективного спленоренального анастомоза, мезентерико-кавального анастомоза).
МКБ-10
Общие сведения
Под портальной гипертензией (портальной гипертонией) понимается патологический симптомокомплекс, обусловленный повышением гидростатического давления в русле воротной вены и связанный с нарушением венозного кровотока различной этиологии и локализации (на уровне капилляров или крупных вен портального бассейна, печеночных вен, нижней полой вены). Портальная гипертензия может осложнять течение многих заболеваний в гастроэнтерологии, сосудистой хирургии, кардиологии, гематологии.
Причины
Этиологические факторы, приводящие к развитию портальной гипертензии, многообразны. Ведущей причиной выступает массивное повреждение печеночной паренхимы вследствие заболеваний печени:
- острых и хронических гепатитов
- опухолей печени, холедоха
- паразитарных инфекций (шистосоматоза),
- интраоперационном повреждении или перевязке желчных протоков.
Определенную роль играет токсическое поражение печени при отравлениях гепатотропными ядами (лекарствами, грибами и др.). К развитию портальной гипертензии может приводить заболевания сосудистого генеза:
- тромбоз, врожденная атрезия, опухолевое сдавление или стеноз портальной вены
- тромбоз печеночных вен при синдроме Бадда-Киари
- повышение давления в правых отделах сердца при рестриктивной кардиомиопатии, констриктивном перикардите.
В некоторых случаях развитие портальной гипертензии может быть связано с критическими состояниями при операциях, травмах, обширных ожогах, ДВС-синдроме, сепсисе. Непосредственными разрешающими факторами, дающими толчок к развитию клинической картины портальной гипертензии, нередко выступают инфекции, желудочно-кишечные кровотечения, массивная терапия транквилизаторами, диуретиками, злоупотребление алкоголем, избыток животных белков в пище, операции.

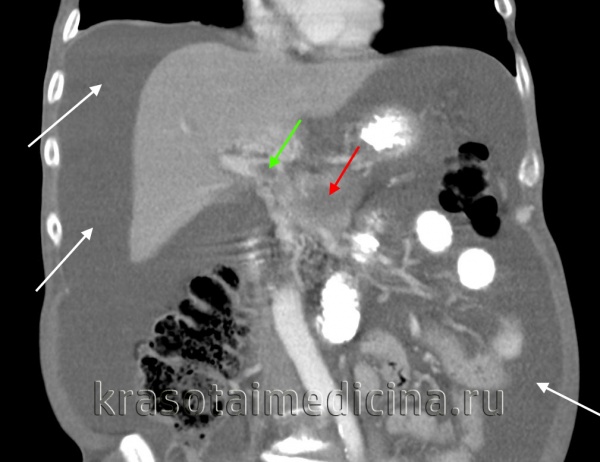
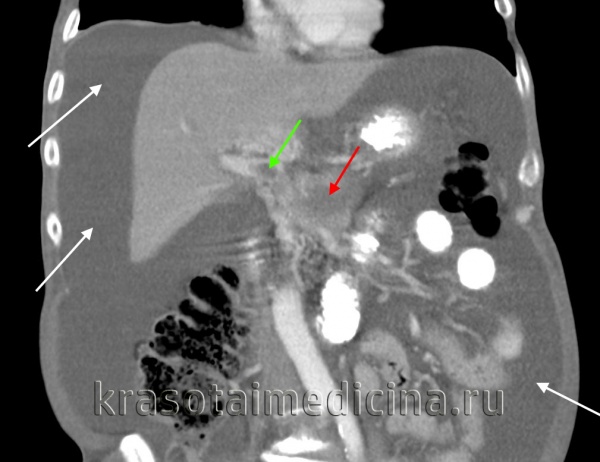
КТ ОБП. Портальная гипертензия на фоне обструкции воротной вены опухолью поджелудочной железы (красная стрелка). Опухолевый тромб (зеленая стрелка) в воротной вене. Асцит (белая стрелка).
Патогенез
Основными патогенетическими механизмами портальной гипертензии выступают наличие препятствия для оттока портальной крови, увеличение объема портального кровотока, повышенное сопротивление ветвей воротной и печеночных вен, отток портальной крови через систему коллатералей (потртокавальных анастомозов) в центральные вены.
В клиническом течении портальной гипертензии может быть выделено 4 стадии:
- начальная (функциональная)
- умеренная (компенсированная) – умеренная спленомегалия, незначительное расширение вен пищевода, асцит отсутствует
- выраженная (декомпенсированная) – выраженные геморрагический, отечно-асцитический синдромы, спленомегалия
- портальная гипертензия, осложненная кровотечением из варикозно-расширенных вен пищевода, желудка, прямой кишки, спонтанным перитонитом, печеночной недостаточностью.
Классификация
В зависимости от распространенности зоны повышенного кровяного давления в портальном русле различают тотальную (охватывающую всю сосудистую сеть портальной системы) и сегментарную портальную гипертензию (ограниченную с нарушением кровотока по селезеночной вене с сохранением нормального кровотока и давления в воротной и брыжеечных венах).
По локализации венозного блока выделяют предпеченочную, внутрипеченочную, постпеченочную и смешанную портальную гипертензию. Различные формы портальной гипертензии имеют свои причины возникновения.
- Развитие предпеченочной портальной гипертензии (3-4 %) связано с нарушением кровотока в портальной и селезеночных венах вследствие их тромбоза, стеноза, сдавления и т. д.
- В структуре внутрипеченочной портальной гипертензии (85-90 %) различают пресинусоидальный, синусоидальный и постсинусоидальный блок. В первом случае препятствие на пути внутрипеченочного кровотока возникает перед капиллярами-синусоидами (встречается при саркоидозе, шистосомозе, альвеококкозе, циррозе, поликистозе, опухолях, узелковой трансформации печени); во втором – в самих печеночных синусоидах (причины - опухоли, гепатиты, цирроз печени); в третьем – за пределами печеночных синусоидов (развивается при алкогольной болезни печени, фиброзе, циррозе, веноокклюзионной болезни печени).
- Постпеченочная портальная гипертензия (10-12%) бывает обусловлена синдромом Бадда-Киари, констриктивным перикардитом, тромбозом и сдавлением нижней полой вены и др. причинами. При смешанной форме портальной гипертензии имеет место нарушение кровотока, как во внепеченочных венах, так и в самой печени, например, при циррозе печени и тромбозе воротной вены.

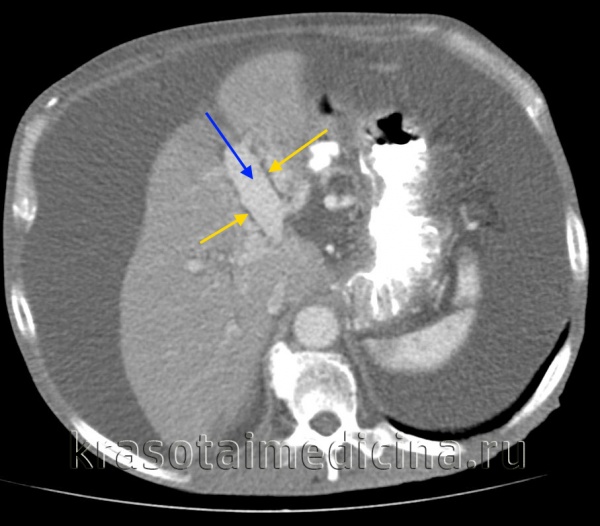
КТ ОБП. Этот же пациент, расширенный левый долевой ствол воротной вены (синяя стрелка) с периваскулярным отеком (желтая стрелка).
Симптомы портальной гипертензии
Наиболее ранними клиническими проявлениями портальной гипертензии служат диспепсические симптомы: метеоризм, неустойчивый стул, чувство переполнения желудка, тошнота, ухудшение аппетита, боли в эпигастрии, правом подреберье, подвздошных областях. Отмечается появление слабости и быстрой утомляемости, похудание, развитие желтухи.
Иногда первым признаком портальной гипертензии становится спленомегалия, выраженность которой зависит от уровня обструкции и величины давления в портальной системе. При этом размеры селезенки становятся меньше после желудочно-кишечных кровотечений и снижения давления в бассейне портальной вены. Спленомегалия может сочетаться с гиперспленизмом – синдромом, характеризующимся анемией, тромбоцитопенией, лейкопенией и развивающимся в результате повышенного разрушения и частичного депонирования в селезенке форменных элементов крови.
Асцит при портальной гипертензии отличается упорным течением и резистентностью к проводимой терапии. При этом отмечается увеличение объемов живота, отеки лодыжек, при осмотре живота видна сеть расширенных вен передней брюшной стенке в виде «головы медузы».
Осложнения
Характерными и опасными проявлениями портальной гипертензии являются кровотечения из варикозно измененных вен пищевода, желудка, прямой кишки. Желудочно-кишечные кровотечения развиваются внезапно, имеют обильный характер, склонны к рецидивам, быстро приводят к развитию постгеморрагической анемии. При кровотечении из пищевода и желудка появляется кровавая рвота, мелена; при геморроидальном кровотечении – выделение алой крови из прямой кишки. Кровотечения при портальной гипертензии могут провоцироваться ранениями слизистой, увеличением внутрибрюшного давления, снижением свертываемости крови и т. д.
Диагностика
Выявить портальную гипертензию позволяет тщательное изучение анамнеза и клинической картины, а также проведение совокупности инструментальных исследований. При осмотре больного обращают внимание на наличие признаков коллатерального кровообращения: расширения вен брюшной стенки, наличия извитых сосудов около пупка, асцита, геморроя, околопупочной грыжи и др.
- Лабораторный комплекс. Объем лабораторной диагностики при портальной гипертензии включает исследование клинического анализа крови и мочи, коагулограммы, биохимических показателей, АТ к вирусам гепатита, сывороточных иммуноглобулинов (IgA , IgM , IgG).
- Рентгенография. В комплексе рентгеновской диагностики используется кавография, портография, ангиография мезентериальных сосудов, спленопортография, целиакография. Данные исследования позволяют выявить уровень блокировки портального кровотока, оценить возможности наложения сосудистых анастомозов. Состояние печеночного кровотока может быть оценено в ходе статической сцинтиграфии печени.
- Сонография. УЗИ брюшной полости необходимо для выявления спленомегалии, гепатомегалии, асцита. С помощью допплерометрии сосудов печени производится оценка размеров воротной, селезеночной и верхней брыжеечной вен, расширение которых позволяет судить о наличии портальной гипертензии.
- Функциональные исследования. С целью регистрации давления в портальной системе прибегают к проведению чрескожной спленоманометрии. При портальной гипертензии давление в селезеночной вене может достигать 500 мм вод. ст., тогда как в норме оно составляет не более 120 мм вод. ст.
Обследование пациентов с портальной гипертензией предусматривает обязательное проведение эзофагоскопии, ФГДС, ректороманоскопии, позволяющих обнаружить варикозное расширение вен ЖКТ. Иногда вместо эндоскопии проводится рентгенография пищевода и желудка. К биопсии печени и диагностической лапароскопии прибегают в случае необходимости получения морфологических результатов, подтверждающих заболевание, приведшее к портальной гипертензии.

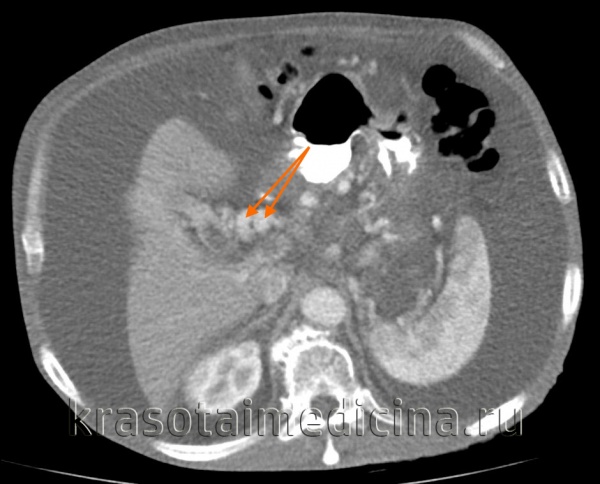
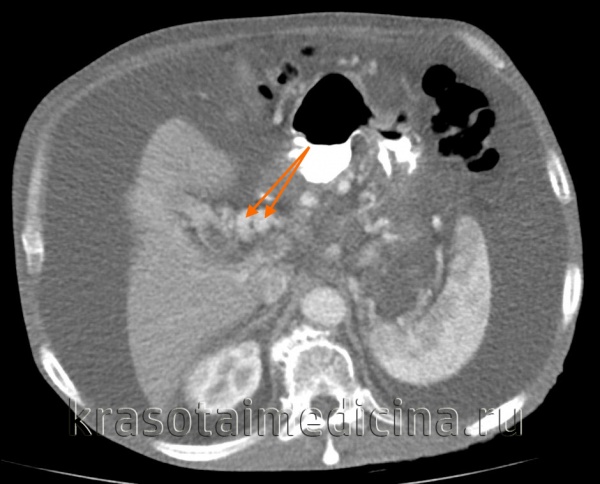
КТ ОБП. Этот же пациент, варикозно расширенные вены как проявление синдрома портальной гипертензии (коричневая стрелка).
Лечение портальной гипертензии
Терапевтические методы лечения портальной гипертензии могут быть применимы только на стадии функциональных изменений внутрипеченочной гемодинамики. В терапии портальной гипертензии используется:
- Фармакотерапия: нитраты (нитроглицерин, изосорбид), β-адреноблокаторы (атенолол, пропранолол), ингибиторы АПФ (эналаприл, фозиноприл), гликозаминогликаны (сулодексид) и др.
- Эндоскопические манипуляции. При остро развившихся кровотечениях из варикозно-расширенных вен пищевода или желудка прибегают к их эндоскопическому лигированию или склерозированию. При неэффективности консервативных вмешательств показано прошивание варикозно-измененных вен через слизистую оболочку.
- Оперативное лечение. Основными показаниями к хирургическому лечению портальной гипертензии служат желудочно-кишечные кровотечения, асцит, гиперспленизм. Операция заключается в наложении сосудистого портокавального анастомоза, позволяющего создать обходное соустье между воротной веной или ее притоками (верхней брыжеечной, селезеночной венами) и нижней полой веной или почечной веной. В зависимости от формы портальной гипертензии могут быть выполнены операции прямого портокавального шунтирования, мезентерикокавального шунтирования, селективного спленоренального шунтирования, трансъюгулярного внутрипечёночного портосистемного шунтирования, редукции селезеночного артериального кровотока, спленэктомия.
- Паллиативные вмешательства. Паллиативными мерами при декомпенсированной или осложненной портальной гипертензии, могут являться дренирование брюшной полости, лапароцентез.
Прогноз
Прогноз при портальной гипертензии, обусловлен характером и течением основного заболевания. При внутрипеченочной форме портальной гипертензии исход, в большинстве случаев, неблагоприятный: гибель пациентов наступает от массивного желудочно-кишечного кровотечения и печеночной недостаточности. Внепеченочная портальная гипертензия имеет более доброкачественное течение. Наложение сосудистых портокавальных анастомозов может продлить жизнь иногда на 10—15 лет.
Рентгенограмма, КТ при варикозном расширении вен пищевода
Варикозное расширение вен пищевода подразделяют на два типа: с восходящим и нисходящим кровотоком.
• Наиболее частая причина типа с восходящим кровотоком — портальная гипертензия, при которой гепатонетальный кровоток перенаправляется от печени через коллатеральные пути в сосудистые системы с меньшим давлением.
• Тип с нисходящим кровотоком характеризуется образованием шунтов при наличии венозной обструкции на более высоком уровне.
Причины возникновения варикозного расширения вен пищевода — рак легких и щитовидной железы, фиброз средостения, перевязка верхней полой вены (ВПВ), метастазы, образования средостения неясной этиологии, мышечная констрикция аномальных расширений задних позадиглоточных вен (Blam et al., 2002).
Анатомическое расположение таких обструкций определяет место и степень расширения вен.
• При обструкции ВПВ выше места впадения непарной вены ток венозной крови направляется через медиастинальные коллатерали в доступную систему непарной-полунепарной вен. Таким образом, варикоз ограничивается шейной частью пищевода.
• При обструкции ВПВ в точке, расположенной ближе к сердцу (ниже места впадения непарной вены), венозная кровь оттекает через коллатерали вдоль всей длины околопищеводного сплетения в воротную вену. Следовательно, кровь, оттекающая по шунтам, возвращается к сердцу через систему нижней полой вены. Варикоз в таком случае может локализоваться по всей длине пищевода.
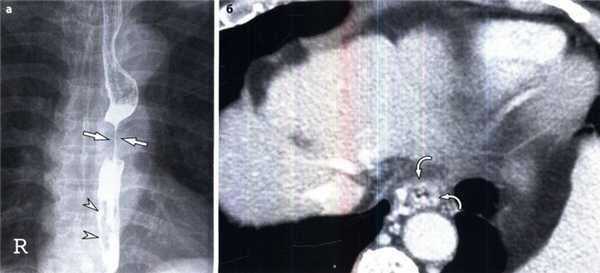
Варикозное расширение вен пищевода с восходящим кровотоком у мужчины 68 лет с раком пищевода.
(а) Выявлена циркулярная инфильтрация срединного отдела пищевода опухолью (стрелки), варикозные расширения представлены извилистыми дефектами наполнения в дистальном отделе пищевода (указатели).
(б) При КТ с контрастным усилением в поперечной проекции установлены цирротическое поражение печени и выраженное варикозное расширение (изогнутые стрелки) в дистальном отделе пищевода.
Рентгенографию с применением бария можно использовать как начальный метод визуализации у больных с варикозным расширением вен пищевода.
Типичные рентгенографические признаки включают:
— узловые дефекты наполнения в нижней части пищевода, которые могут быть постоянными и непостоянными;
— расширенные извилистые или червеобразные складки слизистой оболочки с фестончатым контуром;
— дефект по типу «нитки жемчуга» (Cockerill et al., 1976).
Мультиспиральная компьютерная томография (КТ) с контрастным усилением — оптимальный метод оценки наличия и степени распространения варикозного расширения вен пищевода (Cho et al., 1995). На томограммах варикоз выглядит в виде четко очерченных круглых, трубчатых или извилистых структур с гладкой поверхностью, имеющих гомогенную структуру и накапливающих контрастное вещество в той же степени, что и прилегающие сосуды.
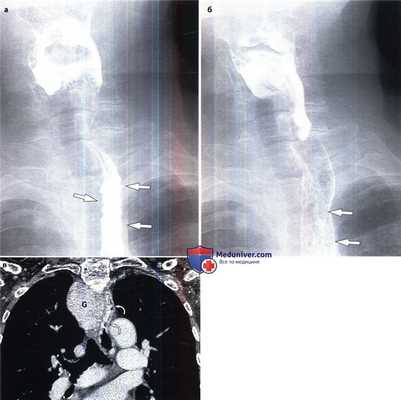
Варикозное расширение вен пищевода с нисходящим кровотоком у женщины 76 лет.
(а, б) Обратите внимание на смещение влево проксимального отдела пищевода и утолщенные бугристые складки (стрелки).
(в) При КТ с контрастированием в коронарной проекции выявлен крупный внутригрудной зоб (G), который вызывает смещение прилегающих органов.
Варикозно-расширенные вены пищевода локализуются в его проксимальном отделе (изогнутые стрелки) и представлены в виде извитых структур с гомогенным накоплением контраста.
Варикозное расширение вен пищевода
Варикозное расширение вен пищевода – патология эзофагеальных вен, характеризующаяся их извитостью и мешотчатым расширением за счет формирования флебоэктазов. Причиной данного заболевания может служить поражение печени, сердца и других органов. Чаще всего варикоз пищевода никак не проявляется до возникновения самого грозного осложнения – кровотечения. Основной метод диагностики варикоза – ЭГДС, в процессе которой производится лечебный гемостаз. Также лечение включает в себя консервативные мероприятия: терапию основного заболевания, медикаментозную остановку кровотечения. При неэффективности терапевтических мероприятий проводится шунтирующая операция.
Варикозное расширение вен пищевода (ВРВ пищевода) – патология его венозной системы, развивающаяся вследствие повышения давления в системе воротной или полой вены. Сосуды пищевода тесно связаны с венозной системой органов брюшной полости и, в первую очередь, с системой воротной вены. Повышение давления в портальной вене приводит к нарушению оттока и застою крови в эзофагеальных венах, провоцируя развитие варикоза. В последние годы частота выявления портальной гипертензии значительно возросла, что связано с широкой распространенностью вирусных гепатитов, других заболеваний печени, алкоголизма.
Опасность данной патологии заключается в том, что примерно половина больных погибает уже при первом кровотечении. Риск повторных геморрагий очень высок, а смертность доходит до 80%. Заболевание неизлечимо, увеличить продолжительность жизни возможно только при регулярном обследовании и проведении мероприятий по предупреждению кровотечений. При появлении первых признаков заболевания последующая выживаемость составляет обычно не более нескольких лет.
Причины ВРВ пищевода
Причины варикоза пищевода зачастую связаны с повышением давления в системе портальной вены, гораздо реже флебоэктазии развиваются на фоне системной гипертензии (гипертонической болезни) или врожденной патологии. Чаще всего давление в v.portae повышается при циррозе или другой тяжелой печеночной патологии, опухолях печени или поджелудочной железы, которые сдавливают воротную вену, портальном тромбозе или аномалиях развития. При этом кровь сбрасывается из системы воротной вены по коллатералям через сосуды желудка в вены пищевода, вследствие чего давление в них значительно повышается. Так как пищеводные вены расположены в рыхлой клетчатке, а стенки их очень тонкие, при перегрузке объемом крови они растягиваются с образованием варикоза. При поражении печени варикозные узлы чаще всего располагаются в нижнем отделе пищевода и при входе в желудок, в то время как при системной гипертензии узлы более мелкие и расположены обычно по всей длине органа. Также варикоз может сформироваться при сдавлении верхней полой вены, при тяжелом поражении щитовидной железы, синдроме Киари. Более подвержены ВРВ пищевода мужчины после 50 лет.
Симптомы ВРВ пищевода
Первым симптомом болезни зачастую бывает кровотечение из флебоэктазов пищевода Изредка больные могут отмечать появление чувства давления и тяжести за грудиной за несколько дней до начала геморрагических осложнений. Иногда кровотечению предшествует эзофагит – из-за близости сосудистой стенки слизистая становится рыхлой, легко повреждается твердой пищей, воспаляется. При этом пациента может беспокоить чувство жжения, изжога и отрыжка кислым, затруднения при глотании плотной пищи.
Нормальное давление в пищеводных венах обычно не превышает 15 мм.рт.ст., при варикозе оно может значительно повышаться. Достижение уровня 25 мм.рт.ст. является критичным. При этом значение имеет не столько цифра давления, сколько выраженные колебания этого показателя. Кровотечение может быть незначительным, но примерно у 60% больных оно массивное, приводит к значительному ухудшению состояния или смерти. Чаще всего геморрагические проявления возникают на фоне колебаний давления – после физической нагрузки, переедания, часто во сне. Постоянные незначительные кровопотери могут не проявляться выраженной симптоматикой, но приводить к истощению и железодефицитной анемии. Такие кровотечения сопровождаются рвотой с прожилками крови, тошнотой, слабостью, меленой (черный стул из-за примеси свернувшейся крови), снижением веса. Если же кровотечение массивное, у пациента возникает обильная кровавая рвота, сильная слабость, нарушения сознания, потливость, давление понижается одновременно с повышением частоты сердечных сокращений.
Диагностика ВРВ пищевода
Обследование по поводу заболеваний печени позволяет обнаружить снижение уровня гемоглобина на фоне кровотечения. УЗИ органов брюшной полости, МРТ печени помогают выявить фоновое заболевание, которое привело к формированию варикозного расширения вен пищевода. Рентгенография пищевода с введением контрастного вещества дает возможность определить его сужение и деформацию стенок, вызванную выпячиванием варикозных узлов в просвет пищеводной трубки.
Наиболее информативным методом диагностики варикоза пищевода является эзофагогастродуоденоскопия – при осмотре просвета органа через эндоскоп видны синеватые узловые выпячивания вен. При обследовании на фоне профузного кровотечения определить его источник бывает затруднительно. ЭГДС позволяет выставить правильный диагноз, определить степень варикоза и опасность разрыва флебоэктаза, провести лечебные мероприятия. Следует помнить и о том, что кровотечение на фоне флебоэктазии пищевода может развиваться из других отделов ЖКТ (например, желудочно-кишечное кровотечение) и из-за других причин: опухолей ЖКТ, язвенной болезни, патологии свертывающей системы крови (тромбоцитопений, болезни Виллебранда, гемофилии, тромбоцитопенической пурпуры), синдрома Меллори-Вейса и др.
Лечение ВРВ пищевода
В зависимости от симптомов заболевания пациент может находиться под наблюдением в отделении гастроэнтерологии или хирургии. Задачей гастроэнтеролога является лечение основного заболевания и предупреждение развития кровотечения. Для этого пациент получает гемостатические препараты, антациды, витамины. В обязательном порядке осуществляют профилактику пищеводного рефлюкса. Рекомендуют строгое соблюдение правильного режима питания, отдыха и физических нагрузок.
При развитии кровотечения проводят гемостатическую терапию – назначают препараты кальция, витамин К, свежезамороженную плазму. Производят экстренную эзофагоскопию для установления источника геморрагии и эндоскопического клипирования кровоточащей вены, нанесение клеевой пленки и тромбина, электрокоагуляцию сосуда. Для остановки кровотечения применяют введение зонда Блэкмора – он имеет специальные баллоны, которые при надувании перекрывают просвет пищевода и сдавливают сосуды. Однако даже после этих манипуляций в 40-60% случаев положительный эффект не достигается.
После остановки кровотечения и стабилизации состояния применяют хирургические методы лечения – их эффективность намного выше, чем у консервативных методов. Обычно оперативное лечение заключается в наложении шунтов между портальной веной и системным кровотоком, благодаря которым давление в воротной вене снижается и вероятность кровотечения становится минимальной. Наиболее безопасным и популярным методом является эндоваскулярный трансъюгулярный метод наложения шунта (доступ через яремную вену), также накладывают портокавальные и спленоренальные анастомозы, практикуют удаление селезенки, перевязку непарной и воротной вен, селезеночной артерии и прошивание или эмболизацию вен пищевода.
Прогноз и профилактика ВРВ пищевода
Прогноз заболевания неблагоприятный – варикоз пищевода неизлечим, при появлении этого заболевания должны предприниматься все меры для предотвращения прогрессирования патологии и фатальных кровотечений. Даже впервые возникшее кровотечение существенно отягощает прогноз, сокращая продолжительность жизни до 3-5 лет.
Единственным методом профилактики варикозного расширения пищеводных вен является предупреждение и своевременное лечение заболеваний, провоцирующих данную патологию. Если в анамнезе имеется заболевание печени, которое может приводить к циррозу и повышению давления в портальной вене, пациент должен регулярно проходить обследование у гастроэнтеролога для своевременного выявления расширения сосудов пищевода.
При сформировавшемся варикозе следует соблюдать строгую диету: пища должна быть приготовлена на пару или сварена, желательно протирать еду и не употреблять плотные продукты в виде больших кусков. Не следует принимать блюда слишком холодными или горячими, грубую и твердую пищу для предотвращения травматизации слизистой пищевода. Для профилактики рефлюкса содержимого желудка в пищевод изголовье кровати приподнимают во время сна. Чтобы избежать кровотечений, рекомендуют исключить тяжелые физические нагрузки и подъем тяжестей.
Читайте также:
