Лучевые признаки неполного опорожнения матки у беременной
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Лучевые признаки разрыва матки у беременной
а) Терминология:
• Разрыв матки: нарушение целостности стенки матки по всей толщине
• Надрыв матки: неполный разрыв матки с нарушением целостности миометрия, при этом серозная оболочка остается интактной
б) Лучевая диагностика:
• Беременная пациентка: дефект миометрия ± визуализация частей плода в брюшной полости матери
• Небеременная пациентка: свободная жидкость в брюшной полости; в анамнезе - недавние роды или оперативное вмешательство на матке
(Слева) ТАУЗИ в сагиттальной плоскости. В передней части миометрия на уровне ранее выполненного поперечного разреза в нижнем маточном сегменте определяется дефект. Локальный гипертонус миометрия исключен: края дефекта имеют угловатую форму и резко обрываются (при локальном гипертонусе края образования закруглены). Серозная оболочка интактна, что позволяет диагностировать надрыв матки.
(Справа) Другой случай. ТВУЗИ. Определяются передняя и задняя губы шейки матки. Кзади от мочевого пузыря в области надрыва матки миометрий отсутствует. (Слева) КТ с контрастным усилением, выполненная по поводу травмы живота, поперечная плоскость. Определяются дефект стенки матки, а также череп плода, находящийся за пределами матки в брюшной полости матери. Также отмечается значительный объем смешанной жидкости, состоящей из жидкой крови, гематомы и околоплодных вод.
(Справа) Тот же случай. Фотография, полученная во время операции. Определяется крупный дефект матки (в процессе ушивания). Другие повреждения у матери отсутствуют, однако на момент поступления пациентки в операционную плод уже был мертв.
в) Дифференциальная диагностика:
• Кровотечение ± боль в антенатальном периоде:
о Отслойка плаценты
о ППл
о Аномальное прикрепление плаценты
• Кровотечение ± боль в послеродовом периоде:
о Задержка продуктов зачатия (ЗПЗ)
о Эндометрит
г) Клинические особенности:
• КС в анамнезе в большинстве случаев (92%)
• По данным MFMU Network, риск разрыва матки при наличии в анамнезе КС поперечным разрезом в нижнем маточном сегменте составляет 0,32%:
о Риск разрыва при попытке проведения естественных родов после КС - 0,7%
о Риск разрыва матки при отсутствии родовой деятельности и запланированном повторном КС - 0,16%
• Риск первичного разрыва матки (т.е. разрыв матки, не подвергавшейся ранее оперативным вмешательствам) в развитых странах составляет 0,005%
• Разрыв матки может произойти во время беременности, родов или в послеродовом периоде:
о Прогноз наименее благоприятен в отношении разрыва матки (особенно первичного) во время родов, поскольку диагностика может быть несвоевременной
о В целях контроля кровотечения требуется выполнение экстренной лапаротомии и, возможно, гистерэктомии
• Надрыв матки может быть бессимптомным или сопровождаться диффузной болезненностью в нижней части живота:
о В случае стабильного состояния женщины придерживаются консервативной тактики
- Вернуться в оглавление раздела "Акушерство."
Редактор: Искандер Милевски. Дата обновления публикации: 25.11.2021
Гематометра
Гематометра – нарушение эвакуации крови из полости матки, приводящее к ее накоплению в органе. Может развиваться после родов, аборта, внутриматочных вмешательств. Заподозрить гематометру можно на основании сопоставления анамнеза с жалобами на внезапное прекращение выделения крови после внутриматочного вмешательства, чувство тяжести и схваткообразные боли внизу живота. Признаки кровотечения (тахикардия, гипотония, головокружение, анемия) могут быть выражены в разной степени. Диагностируется гематометра по результатам влагалищного исследования, УЗИ, зондирования полости матки. На начальном этапе производится медикаментозная стимуляция сокращения матки, при неэффективности - вакуум-аспирация, лечебная гистероскопия.
МКБ-10
Общие сведения
Гематометра – патологическое состояние, развивающееся вследствие затруднения или невозможности оттока менструальных, послеродовых, послеабортных кровянистых выделений из полости матки. Ввиду разнообразия причин истинная частота гематометры неизвестна, однако в гинекологии данная патология диагностируется относительно редко. Обычно она развивается у молодых женщин. Гематометра может быть связана как с органной патологией (врожденными аномалиями и приобретенными заболеваниями матки и влагалища), так и с функциональными причинами (неадекватным гемостазом и плохим сокращением миометрия). Может сочетаться с гематосальпинксом и гематокольпосом; в случае инфицирования содержимого полости матки развивается пиометра или другие гнойные осложнения. В связи с вышесказанным важным аспектом является профилактика и своевременная эвакуация гематометры.
Причины гематометры
С учетом возможных этиологических факторов различают следующие формы патологии:
- гематометра, развившаяся в послеродовом периоде
- гематометра, развившаяся вследствие внутриматочных вмешательств
- гематометра, развившаяся вследствие обструкции половых путей
- гематометра, развившаяся вследствие стеноза шеечного канала
Причины гематометры могут быть врожденными, а также приобретенными (органическими или функциональными). Врожденные аномалии развития половых органов могут быть представлены атрезией цервикального канала, внутриматочными синехиями, внутриматочной перегородкой, атрезией влагалища. Если данная патология не была диагностирована и корригирована в детском возрасте, то с началом менструальной функции в маточной полости может скапливаться кровь, т. е. формироваться гематометра.
Под органическими причинами подразумеваются различные патологические образования матки и шеечного канала, создающие механические препятствия на пути оттока менструальной крови, кровянистых выделений после перенесенного аборта, РДВ из маточной полости. Это могут быть крупные полипы цервикального канала, миоматозные узлы, расположенные вблизи маточного зева (в т. ч. рождающаяся субмукозная миома), рак эндометрия или цервикальный рак. Обтурацию внутреннего зева иногда вызывает фрагмент разрушенного в ходе аборта плода или участок плаценты, кровяной сгусток, задержавшийся в полости матки. Образование гематометры может быть связано с рубцовым стенозом шейки матки вследствие травмирующих хирургических вмешательств, лучевой терапии.
К причинам функционального порядка принадлежит спазм цервикального канала после искусственного прерывания беременности (как медикаментозного, так и медаборта), лечебно-диагностического выскабливания полости матки. Гематометра, развившаяся в первые недели после родов, носит название лохиометра. Чаще всего данное осложнение возникает на фоне атонии матки в послеродовом периоде, причиной которого могут становиться слабая родовая деятельность, перерастяжение матки крупным плодом, ручное отделение последа, геморрагический шок, рубцы на матке и др.
Симптомы гематометры
Выраженность клинической симптоматики гематометры зависит от причины патологии, ее давности и количества скопившегося в матке кровянистого содержимого. Подозревать формирование гематометры позволяет внезапное прекращение выделения крови из половых путей после родов, аборта, внутриматочных манипуляций. При врожденных аномалиях развития гениталий у девушек-подростков отсутствует менструация; при стенозе цервикального канала развивается вторичная аменорея (ложная форма). Одновременно с этим отмечается ощущение тяжести и периодически возникающие спастические боли внизу живота, которые рожавшие женщины сравнивают с родовыми схватками. Иногда болевая симптоматика выражена слабо.
В связи с продолжающимся внутренним кровотечением отмечается нарастающая слабость, артериальная гипотония, тахикардия, головокружение, мелькание «мушек» перед глазами; иногда – эпизоды потери сознания. Наличие крови в полости матки создает условия для местного воспаления (эндометрита, метроэндометрита) и развития пиометры. На фоне внутриматочного инфекционного процесса боли усиливаются, иррадиируют в поясницу и копчик; появляется лихорадка, озноб, самочувствие пациентки еще больше ухудшается. Несвоевременная эвакуация гематометры в дальнейшем может стать причиной перитонита, пельвиоперитонита, сепсиса, бесплодия.
Диагностика гематометры
Диагностировать гематометру позволяет совокупность анамнестических, клинических и инструментальных данных. На консультации гинеколога выясняется характер менструальной функции, недавно перенесенные внутриматочные вмешательства, акушерский анамнез. При влагалищном исследовании определяется увеличенная матка мягковатой консистенции, болезненная при пальпации. Перед продолжением диагностического поиска необходимо исключить маточную беременность, поэтому пациентке назначаются соответствующие тесты, проводится УЗИ органов малого таза.
Подтвердить диагноз гематометры позволяет зондирование полости матки: при введении зонда через цервикальный канал в полость матки удается получить кровь. При интравагинальном ультразвуковом сканировании в полости матки визуализируется жидкостное содержимое, кровяные сгустки, а также патологические образования (полип, миома матки и др.). С помощью лабораторных исследований (мазка на флору, бакпосева) можно получить данные за инфекционный процесс. В сложных для диагностики случаях выполняется гистероскопия; она дает возможность не только установить причину гематометры, но и провести лечебные мероприятия.
Лечение гематометры
Основной терапевтической задачей является ликвидация гематометры, устранение ее причин и создание условий для возможности беспрепятственного оттока содержимого матки. Иногда достичь опорожнения гематометры удается уже в процессе диагностического зондирования полости матки.
При атонии матки производится медикаментозная стимуляция ее сократительной способности путем назначения утеротонических препаратов (окситоцин, алколоиды спорыньи, метилэргометрин). Если скопление крови в маточной полости обусловлено спазмом шейки матки, используются спазмолитики (комбинация метамизола, питофенона и фенпивериния, дротаверин). С целью профилактики воспалительных осложнений назначаются НПВС, антибиотики. При невозможности полной эвакуации крови осуществляется вакуум-аспирация содержимого полости матки.
На следующем этапе лечения для исключения повторного скопления крови необходимо устранить причину гематометры. Обычно это требуется при наличии анатомических препятствий на пути оттока маточного содержимого. С этой целью может выполняться гистерорезектоскопия (удаление цервикальных и маточных полипов, иссечение перегородок, консервативная влагалищная миомэктомия и т. д.) либо лечебно-диагностическое выскабливание (удаление частей плодного яйца, фрагментов плаценты). В осложненных случаях может потребоваться удаление матки - гистерэктомия или надвлагалищная ампутация матки.
Профилактика гематометра
Предупредить возникновение гематометры и сопутствующих ей осложнений помогут регулярные профилактические осмотры. Для исключения аномалий женских половых органов детский гинеколог должен осмотреть девочку еще до наступления пубертата, а отсутствие менструаций к 16-летнему возрасту является серьезным поводом для углубленного гинекологического обследования.
Важную профилактическую роль играет планирование беременности, исключение абортов, своевременное лечение хирургической патологии органов малого таза, контроль за выполнением внутриматочных манипуляций, адекватное ведение родов и послеродового периода. Предупредить послеродовую гематометру помогает грудное вскармливание, частое мочеиспускание, прикладывание к животу пузыря со льдом – эти мероприятия улучшаются сокращение миометрия и сосудов матки.
Разрыв матки
Разрыв матки – это патологическое состояние, которое характеризуется нарушением целостности стенок матки во время родовой деятельности. К основным клиническим проявлениям относятся резко болезненные усиленные схватки, нарушение мочеиспускания, признаки кровопотери и эректильной или торпидной фазы шока. Диагностика разрывов матки основывается на предварительном сборе анамнеза и выявлении характерных симптомов, при необходимости – данных УЗИ. Терапевтическая тактика заключается в родоразрешении путем кесарева сечения, срединной лапаротомии или плодоразрушающих операций с остановкой кровотечения, сшиванием разрыва или экстирпацией матки в дальнейшем.
Причины разрыва матки
На данный момент выделяют несколько вариантов этиопатогенеза разрывов матки при родах: механическая преграда для плода, гистологические изменения тканей матки и насильственное воздействие. К первой группе относятся все анатомо-физиологические особенности матери и/или плода, которые осложняют или делают невозможным прохождение ребенка через женские родовые пути. Спровоцировать разрыв матки могут разгибательное или поперечное положение, асинкилитическое вставление головки, водянка головного мозга, большой плод, аномалии развития костей таза, наличие новообразований половых путей.
Гистологические изменения на данный момент являются наиболее распространенной причиной разрывов матки – свыше 90% всех случаев. В эту группу включают наличие рубцов или участков трофических изменений миометрия после более чем 3 родов, в т. ч. с осложнениями, множественных выскабливаний, кесаревых сечений или других операций на матке, частых эндометритов. Механизм развития основывается на потере эластичности тканей или их слабости и, как следствие – невозможности выдержать нагрузку. Насильственный разрыв матки, вызванный использованием акушерских пособий или операциями, встречается редко. Причиной разрыва в таких случаях становится оказание чрезмерного давления на матку руками врача или медицинским инструментарием. Разрыв матки может быть вызван несоблюдением техники проводимой операции, использованием приема Кристеллера, длительной стимуляцией окситоцином, поворотом плода при запущенном поперечном предлежании.
Классификация разрыва матки
В зависимости от патогенеза разрывы матки разделяют на:
- Самопроизвольные. Это разрывы, возникающие самостоятельно, на фоне анатомо-физиологических особенностей матери и/или ребенка (механическая преграда, гистологические изменения).
- Насильственные. Такие разрывы матки являются результатом медицинских действий (использования вакуум-экстрактора, щипцов, слишком быстрого рождения ребенка), травмы живота и таза.
По степени повреждения стенки разрывы матки можно разделить на две группы:
- Полные разрывы матки, при которых повреждаются эндо-, мио-, и периметрий. При этом формируется отверстие между маточной и брюшной полостью, через которое может выходить плод.
- Неполные разрывы матки ограничиваются только эндометрием и/или миометрием. Основное проявление – образование гематомы под висцеральной брюшиной или между листками широкой связки.
Симптомы разрыва матки
Разрыв матки может находиться на одной из 3 стадий: угрожающий, начавшийся или совершившийся. Такое деление обусловлено последовательностью нарушения целостности стенок матки и возникающими на фоне этого клиническими проявлениями. При угрожающем разрыве матки клиника обусловлена чрезмерным растяжением тканей, однако их целостность еще сохранена. Ведущие симптомы данной стадии: выраженные боли в гипогастрии, усиление интенсивности и сокращение пауз между схватками, повышение ЧСС и ЧД, субфебрилитет, задержка мочеиспускания, отек наружных половых органов. В средней трети живота или немного выше пальпаторно можно выявить контракционное кольцо. При угрожающем разрыве матки ухудшается фетоплацентарный кровоток, возникает гипоксия плода, которая приводит к повреждению в ЦНС или даже смерти ребенка.
Начавшейся разрыв матки характеризуется нарушением целостности эндометрия и миометрия, повреждением артерий или вен и формированием гематомы. Клинические проявления этой стадии включают в себя судорожные схватки с ярко выраженным болевым синдромом, выделения из влагалища кровянистого или сукровичного характера и примеси крови в моче. Данное состояние часто приводит к развитию шока. Его начальная (эректильная) стадия сопровождается общим возбуждением, сильным страхом, криком и мидриазом. Зачастую начавшейся разрыв матки завершается смертью ребенка вследствие длительной гипоксии.
Совершившейся разрыв матки проявляется полным разрывом стенки. При этом резко исчезает давление плода на половые пути. Клинически это характеризуется усилением боли на высоте одной из схваток, после которой полностью останавливается родовая деятельность. Ранее возникший шок переходит из эректильной фазы в торпидную, проявляются признаки массивной кровопотери: резкая бледность кожи, поверхностное дыхание и нитевидный пульс, «обвал» АД, западение глазных яблок, рвота, помутнение и потеря сознания. На фоне полного разрыва матки ребенок может переходить в брюшную полость. В таких случаях части плода четко пальпируются под брюшной стенкой, а сам плод смещается выше входа в малый таз.
Диагностика разрыва матки
Диагностика разрыва матки основывается на данных анамнеза и физикальном обследовании роженицы, при необходимости – результатах УЗИ. В большинстве случаев время на постановку диагноза очень ограничено, т. к. разрыв матки – это ургентное состояние, требующее немедленного врачебного вмешательства. В случае неправильной трактовки выявленных симптомов, неверного или позднего определения характера патологии существенно возрастает риск смерти как ребенка, так и матери.
При опросе женщины обращают внимание на характер болевых ощущений, наличие выделений из половых путей, ранее перенесенные гинекологические заболевания и операции, особенности предыдущих родов. Как правило, риск развития разрыва матки оценивается еще до начала родов, в т. ч. по результатам ультразвукового сканирования. О результатах обязательно информируется принимающий роды акушер-гинеколог. При физикальном обследовании женщины с подозрением на разрыв матки оценивается АД, ЧД и ЧСС, проводится пальпация живота. Далее выполняется внешний акушерский осмотр с целью оценки размеров и тонуса матки, положения в ней плода. При сомнительном результате физикального обследования может осуществляться контрольное ультразвуковое сканирование. УЗИ дает возможность оценить толщину стенок матки и выявить нарушение их целостности, определить стадию, на которой находится разрыв матки. С целью оценки жизнедеятельности плода может проводиться кардиотокография.
Лечение разрыва матки
Терапевтическая тактика при разрыве матки сводится к максимально быстрому родоразрешению и остановке кровотечения. Во всех случаях данное состояние является прямым показанием к немедленному оперативному вмешательству. Вне зависимости от стадии проводится восполнение ОЦК путем внутривенной инфузии препаратов крови или кровезаменителей и профилактика бактериальных осложнений при помощи антибактериальных средств.
При состоянии угрожающего разрыва матки осуществляется немедленное прекращение родовой активности матки. Это обеспечивается медикаментозной миорелаксацией на фоне общего обезболивания. Далее в зависимости от наличия признаков жизнедеятельности плода выполняется кесарево сечение или краниотомия. При начавшемся и совершившемся разрыве матки показана срединная лапаротомия с целью полноценной ревизии брюшной и маточной полостей. Также такой доступ позволяет провести иссечение краев и сшивание небольших разрывов или экстирпацию при массивных повреждениях, инфицировании или множественном размозжении тканей. При неполных разрывах матки проводится опорожнение гематомы и выполнение гемостаза.
Прогноз и профилактика разрыва матки
Прогноз для женщины при разрыве матки напрямую зависит тяжести повреждений, объема кровопотери и современности оказания помощи. Прогноз для ребенка при полном разрыве матки, как правило, остается неблагоприятным, что обусловлено отслойкой плаценты. Превентивные меры по отношению к разрывам матки подразумевают предварительное исключение всех обстоятельств, при которых оказывается чрезмерное воздействие на стенки органа. Для этого беременной необходимо регулярно посещать женскую консультацию и проходить полноценное обследование. При наличии факторов, которые потенциально могут вызвать разрыв матки, способ родоразрешения подбирается индивидуально лечащим акушером-гинекологом.
Лучевые признаки неполного опорожнения матки у беременной
а) Терминология:
1. Сокращения:
• Задержка продуктов зачатия (ЗПЗ)
2. Определения:
• Неполное опорожнение полости матки, сопровождающееся задержкой частей плаценты или ткани трофобласта в полости матки:
о Возможное осложнение аборта, естественных родов или даже КС
б) Лучевая диагностика:
1. Общие сведения:
• Критерии диагностики:
о Гиперэхогенное образование в полости матки, имеющее низкорезистентный высокоскоростной кровоток
- При самопроизвольном аборте на раннем сроке могут определяться небольшие кистозные очаги
- В послеродовом периоде напоминает плаценту
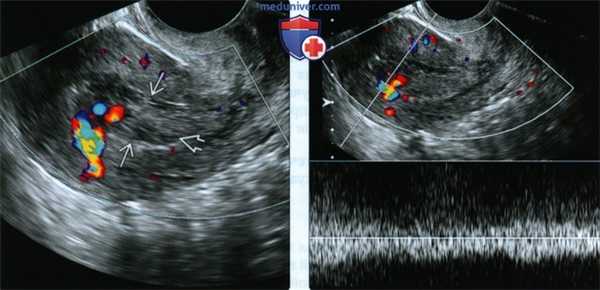
(Слева) Трансвагинальное ЦДК, продольное сканирование. Пациентка после самопроизвольного аборта в I триместре. В полости матки определяются сложные гиперэхогенные сосудистые образования. Также отмечаются небольшие кистозные очаги, характерные для ЗПЗ после самопроизвольного аборта.
(Справа) Тот же случай. Импульсная допплерография. Визуализируется хаотичный артериальный и венозный кровоток, напоминающий картину артериовенозной мальформации. После эвакуации остатков плодного яйца данный кровоток исчезает.
2. УЗИ при задержке продуктов зачатия в матке:
• Солидное гетерогенное гиперэхогенное образование:
о Данный признак обладает наибольшей чувствительностью (79%) и специфичностью (89%)
• Утолщенный эндометрий:
о Патологической считают толщину эндометрия >10 мм, однако общепризнанное пороговое значение отсутствует:
- Пороговое значение 8 мм: 34% положительных результатов
- >13 мм: чувствительность 85%, специфичность 64%
• Могут определяться кальцинаты
• Характерно наличие жидкости в полости матки
• ЦДК:
о Высокоскоростной низкорезистентный кровоток:
- Пиковая скорость кровотока широко варьирует: по разным данным, от 10 до >100 см/с
- Кровоток, имеющий очень высокую скорость, можно спутать с артериовенозной мальформацией
о Отсутствие интенсивного кровотока не позволяет исключить ЗПЗ:
- В 40% случаев кровоток минимален или отсутствует
в) Дифференциальная диагностика задержки продуктов зачатия в матке:
1. Атония матки:
• Главный дифференциальный диагноз при кровотечении в раннем послеродовом периоде
• Как правило, не визуализируется, однако наличие крови или сгустка может затруднить диагностику
2. Нормальная послеродовая матка:
• Многие ультразвуковые признаки нормальной послеродовой матки и ЗПЗ совпадают
• Строение эндометрия широко варьирует - от гладкого до неравномерного
• Характерно наличие небольших гиперэхогенных очагов и жидкости
• В 21% случаев могут присутствовать пузырьки газа
• Инволюция матки сопровождается уменьшением толщины эндометрия до
3. Кровь или сгусток в полости матки:
• Частота в послеродовом периоде, по разным данным, достигает 24%
• Более гипоэхогенные, чем ЗПЗ
• При ЦДК кровоток отсутствует
• Изменяется или исчезает при последующих исследованиях
4. Артериовенозная мальформация матки:
• Интенсивный кровоток при ЗПЗ можно ошибочно принять за артериовенозную мальформацию
• Как правило, в анамнезе присутствует оперативное вмешательство на матке
• Локализуется в толще миометрия, а не в эндометрии
• Изменения устойчивы; после эвакуации ЗПЗ не исчезают
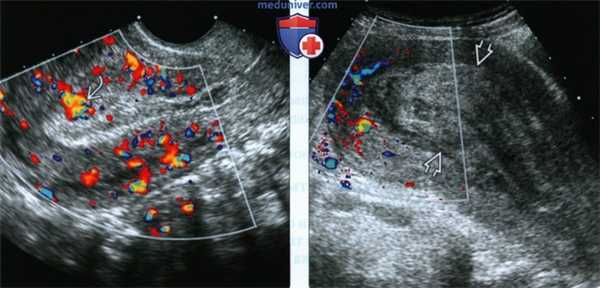
(Слева) ЗПЗ. Объемное образование в полости матки отсутствует, однако отмечается диффузное утолщение эндометрия с участком повышенного кровотока Повышенная васкуляризация утолщенного эндометрия в послеродовом периоде с высокой долей вероятности свидетельствует о ЗПЗ.
(Справа) В данном клиническом случае отмечается значительное утолщение эндометрия, однако при ЦДК кровоток отсутствует. Следует помнить, что в 40% случаев ЗПЗ кровоток при ЦДК минимален или отсутствует вовсе.
г) Клинические особенности:
1. Клиническая картина:
• Самые частые субъективные и объективные симптомы:
о Кровотечение в позднем послеродовом периоде:
- Как правило, наступает в течение нескольких дней после родов или аборта
• Другие субъективные и объективные симптомы:
о Эндометрит:
- Пуэрперальная инфекция, проявляющаяся лихорадкой и тазовыми болями в послеродовом периоде
- ЗПЗ является фактором риска эндометрита; могут сочетаться
- В эндометрии могут определяться пузырьки газа (неспецифический признак)
2. Демографические особенности:
• Эпидемиология:
о 1% всех случаев беременности
о Чаще после прерывания беременности
о ↑ частоты при placenta accreta
3. Естественное течение и прогноз:
• Неполная эвакуация → длительное кровотечение и инфицирование
4. Лечение задержки продуктов зачатия в матке:
• Консервативная тактика допустима при незначительной или отсутствующей васкуляризации:
о Для повторной оценки выполняют УЗИ
• При неполном аборте обычно используется медикаментозное лечение (мизопростол)
• При тяжелом кровотечении и сопутствующем эндометрите выполняют хирургическое лечение (дилатация и кюретаж)
д) Особенности диагностики:
1. Важно знать:
• При послеродовом кровотечении дифференциальную диагностику проводят преимущественно между атонией матки и ЗПЗ
• ЗПЗ подозревают у всех пациенток с эндометритом
2. Признаки, учитываемые при интерпретации изображений:
• При отсутствии объемного образования или жидкости в полости матки, а также толщине эндометрия
Редактор: Искандер Милевски. Дата обновления публикации: 26.11.2021
Повреждения матки
Повреждения матки – нарушения анатомической целостности тканей шейки или тела матки, обусловленные воздействием механических, химических, термических, лучевых и других факторов. Повреждения матки обычно сопровождаются кровотечениями, болями внизу живота; возможно образование свищей. В дальнейшем такие травмы могут привести к невынашиванию беременности или бесплодию. Повреждения матки обнаруживаются с помощью гинекологического осмотра, цервикоскопии, гистероскопии, УЗИ, диагностической лапароскопии. Тактика лечения (консервативная или оперативная) зависит от вида повреждающего фактора и характера травмы.
Повреждения матки – различного рода травмы, приводящие к образованию анатомических дефектов и нарушению функции органа. Чаще случаются во время медицинских вмешательств и родов, но могут возникать и вне этих событий. К повреждениям матки в гинекологии относят ушибы, разрывы, перфорацию, свищи, лучевые, химические и термические травмы. Повреждения матки нередко требуют оказания экстренной помощи, поскольку сопровождаются кровотечением, болевым шоком, инфицированием и в дальнейшем могут привести к серьезным нарушениям репродуктивной функции. Родовые травмы подробно рассматриваются нами отдельно, поскольку имеют свои причины и особенности. Что касается травм внутренних гениталий, связанных с ушибами, внутриматочными манипуляциями, операциями или половым сношением, они составляют примерно 0,5% от всех причин госпитализации в гинекологические стационары.
Причины повреждений матки
Такие повреждения, как разрывы шейки или тела матки, чаще возникают в процессе родов, однако также могут происходить и во время искусственного аборта или диагностического выскабливания. Родовые травмы обычно связаны с рождением крупного плода, стремительными родами, рубцовой деформацией или ригидностью шейки матки, использованием акушерских пособий в родах (наложением акушерских щипцов, проведением вакуум-экстракции плода и плодоразрушающих операций и др.). Причиной разрыва матки, как правило, становится несостоятельность рубца, оставшегося после кесарева сечения, миомэктомии, ушивания матки. В этих случаях возможен разрыв матки по рубцу во время следующей беременности и родовой деятельности.
Повреждения матки по типу разрывов иногда наблюдаются при введении во влагалище инородных предметов с острым концом. Травматический некроз шейки матки развивается в результате сдавления шейки между стенками таза роженицы и головкой плода. Подобная ситуация может возникнуть при узком тазе, слабой родовой деятельности, рубцовой деформации шейки матки. Перфорация матки связана с ятрогенными причинами – ошибочными или грубыми действиями медперсонала во время проведения аборта, зондирования полости матки, РДВ, гистероскопии, введения внутриматочного контрацептива и других внутриматочных процедур. Способствовать прободению стенки матки также могут различные патологические состояния: послеоперационные рубцы, рак эндометрия, эндометриты и пр.
Ушибы матки чаще встречаются у беременных; они могут быть вызваны падением, ударом по животу тупым предметом, автомобильной аварией. Брюшно-маточные, пузырно-маточные, мочеточниково-маточные свищи могут возникать по причине родовых травм, оперативных вмешательств с вторичным заживлением раны, ятрогенного повреждения мочевого пузыря или мочеточников при гинекологических операциях, распада злокачественных опухолей, лучевых воздействий и т. д.
Термические и химические повреждения матки встречаются нечасто. Термические травмы обычно возникают в связи со спринцеванием слишком горячими растворами. Химические повреждения матки могут быть обусловлены использованием веществ прижигающего действия (нитрата серебра, уксусной или азотной кислоты), а также умышленным введением в полость матки химических веществ с целью криминального аборта.
Виды повреждений матки
Ушиб матки
Риск подобных повреждений матки повышается у беременных пропорционально увеличению гестационного срока. Изолированные ушибы матки могут провоцировать самопроизвольное прерывание беременности на любом сроке, преждевременную отслойку плаценты или преждевременные роды. На эти осложнения обычно указывают кровянистые выделения из половых путей, боль в животе, повышение тонуса матки. В случае повреждения ворсин хориона может развиться фето-материнская трансфузия, при которой кровь плода попадает в кровоток беременной. Данное состояние опасно развитием анемизации плода, гипоксии плода, а также внутриутробной гибели. При тяжелой тупой травме живота также возможно возникновение разрывов печени, селезенки, матки, в связи с чем развивается массивное внутрибрюшное кровотечение.
Для определения тяжести полученной травмы, состояния беременной и плода, кроме традиционных физикальных и лабораторных исследований, проводится гинекологический осмотр, УЗИ матки и плода, КТГ. С целью выявления крови в полости таза выполняется кульдоцентез или перитонеальный лаваж.
Лечение повреждений матки и их последствий проводится с учетом тяжести травмы и срока гестации. При нетяжелых ушибах и ранних сроках гестации может осуществляться динамическое наблюдение с УЗИ-контролем и КТГ-мониторированием. При сроках беременности, близких к доношенной, ставится вопрос о досрочном родоразрешении. В случае обнаружения крови в брюшной полости производится экстренная лапаротомия, остановка кровотечения и ушивание поврежденных органов. При фето-материнской трансфузии может потребоваться внутриутробное переливание крови.
Разрывы матки
Незначительные разрывы шейки матки могут протекать бессимптомно. При обширных и глубоких дефектах появляются кровянистые выделения ярко-красного цвета: кровь может вытекать струйкой или выделяться со сгустками. Разрывы шейки матки обычно распознаются по клинике или при осмотре шейки в зеркалах. При таких повреждениях на шейку матки накладываются кетгутовые швы. Если подобные повреждения матки не были своевременно обнаружены или правильно ушиты, в дальнейшем они могут осложниться формированием гематомы в параметрии, цервицитом, послеродовым эндометритом, эктропионом и эрозией шейки матки.
Разрыв матки сопровождается острой режущей болью в животе, бледностью кожных покровов и слизистых, падением АД, холодным потом. Если разрыв произошел в активной фазе родов, то родовая деятельность прекращается. Появляются признаки внутрибрюшного кровотечения и кровотечения из половых путей. Части плода определяются непосредственно под передней брюшной стенкой. Общее состояние пациентки крайне тяжелое. Повреждение матки по типу разрыва диагностируется на основании общего объективного и наружного акушерского исследования, УЗИ, кардиотокографии. В этом случае показано немедленное родоразрешение с помощью кесарева сечения, проведение ревизии матки и брюшной полости. Возможные варианты хирургического лечения - ушивание разрыва, надвлагалищная ампутация или радикальное удаление матки.
Перфорация матки
При прободении стенки матки хирургическим инструментом развивается внутрибрюшное или смешанное кровотечение. Пациентки при этом ощущают резкую боль в нижних отделах живота, жалуются на кровянистые выделения, головокружение и слабость. При массивном внутреннем кровотечении отмечается артериальная гипотония, тахикардия, бледность кожи. Наряду с повреждением матки, может происходить травмирование мочевого пузыря или кишечника. Наиболее частым осложнением перфорации матки служит перитонит.
Прободение маточной стенки может распознаваться еще в ходе внутриматочной манипуляции по характерным признакам (ощущению «провала» инструмента, визуализации петель кишечника и др.). Диагноз в этом случае подтверждается данными гистероскопии, трансвагинального УЗИ органов малого таза. Основной метод лечения сквозных повреждений матки – хирургический (ушивание разрыва, субтотальная или тотальная гистерэктомия).
Свищи матки
Брюшно-маточные свищи связывают полость матки с передней брюшной стенкой и относятся к наружным. Выводное отверстие свищевого хода часто открывается в области шва или послеоперационного рубца. Наличие свища поддерживается воспалительной инфильтрацией свищевого хода. Проявляется периодическим выделением крови и гноя через кожное отверстие свища. Свищи обнаруживаются при осмотре и проведении гистероскопии. Лечение - иссечение свищевого хода и ушивание матки.
Основными признаками пузырно-маточного свища служат циклическая меноурия (симптом Юссифа), выделение мочи из влагалища, симптом «закладывания» струи мочи при образовании в мочевом пузыре кровяных сгустков, вторичная аменорея. Мочеточниково-маточные свищи проявляются подтеканием мочи из влагалища, болями в пояснице, лихорадкой, обусловленной гидроуретеронефрозом. Мочеполовые фистулы выявляются в процессе осмотра влагалища в зеркалах, цистоскопии, гистерографии. Лечение - оперативное закрытие свищей (фистулопластика), пластика мочеточника.
Маточно-кишечные свищи могут являться следствием перфорации матки с повреждением кишки, прорыва в кишечник абсцесса, развившегося после консервативной миомэктомии или кесарева сечения. Течение кишечно-маточных свищей воспалительного генеза рецидивирующее. Перед прорывом гнойника в толстую кишку нарастают боли внизу живота, гипертермия, озноб, тенезмы. В кале появляются слизь и гной. После опорожнения абсцесса состояние больной улучшается. Однако ввиду того, что свищевое отверстие быстро подвергается облитерации, в полости абсцесса вскоре вновь скапливается гной, что вызывает новое обострение заболевания.
Для диагностики применяются осмотр влагалища с помощью зеркал, комбинированное гинекологическое УЗИ, ректовагинальное исследование, ректороманоскопия, фистулография, КТ и МРТ малого таза. Тактика при патологии такого рода только хирургическая; включает в себя «кишечный» и «гинекологический» этапы. Детали вмешательства определяются оперирующим гинекологом и проктологом. Иссечение некротических тканей и восстановление целостности кишки обычно сочетается с надвлагалищной ампутацией или экстирпацией матки.
Химические и термические повреждения матки
В остром периоде после повреждений матки такого рода развивается клиника эндомиометрита. Беспокоит повышение температуры тела, болевые ощущения внизу живота, иногда - кровянистые выделения, вызванные отторжением некротически измененной слизистой матки. Подобные травмы могут осложниться перитонитом и сепсисом. После заживления термических и химических повреждений могут формироваться рубцовые изменения шейки матки, атрезия цервикального канала, внутриматочные синехии. В отдаленном периоде вероятно развитие гипоменструального синдрома или аменореи, бесплодия.
Диагностика основана на уточнении анамнеза (выявлении факта введения во влагалище горячих растворов или химических веществ), данных осмотра шейки матки в зеркалах, гинекологического УЗИ. Лечение – дезинтоксикационная и антибактериальная терапия. При развитии перитонита осуществляется лапаротомия, санация и дренирование брюшной полости; при обширных некротических повреждениях матки – экстирпация органа. В дальнейшем для восстановления проходимости цервикального канала производится его бужирование. При синдроме Ашермана показано гистероскопическое разделение синехий.
Читайте также:
