Лучевые признаки предлежания плаценты
Добавил пользователь Alex Обновлено: 29.01.2026
МРТ плаценты – исследование с широкой областью применения в гинекологии, имеет высокую диагностическую ценность, является неинвазивным, безболезненным методом. Проводится перед родоразрешением, желательно на 34-36 неделе.
МРТ использует мощное магнитное поле, радиоволны и компьютер, чтобы произвести детальные изображения внутренних структур тела. МРТ не использует ионизирующее излучение (рентгеновские лучи). Подробные МР-изображения позволяют врачам лучше оценить области тела и некоторые патологические процессы, которые не могут быть оценены адекватно при помощи других методов визуализации, таких как рентген, ультразвук или компьютерная томография (КТ). МРТ плаценты часто рекомендуется, когда результаты УЗИ неубедительны.
Исследование проводится без введения контрастного вещества.
Патологии плаценты, которые можно диагностировать с помощью МР-диагностики
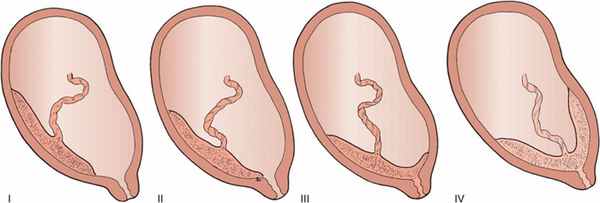
Предлежание плаценты (placenta praevia) — патология, при которой плацента располагается в области нижнего сегмента матки, частично или полностью перекрывая внутренний зев.
- I степень – низкое предлежание — плацента находится в области отверстия шейки матки, но ее край отстоит от зева не менее чем на 3 см;
- II степень – краевое предлежание — нижняя часть плаценты расположена буквально на краю входа в цервикальный канал, но не перекрывает его;
- III степень – частичное предлежание — частичное предлежание — нижняя часть плаценты перекрывает вход в цервикальный канал полностью. При этом большая часть плаценты расположена на какой-либо одной стенке (передней или задней) матки, и только небольшой участок закрывает вход в цервикальный канал;
- IV степень — полное или центральное предлежание – плацента полностью расположена на нижнем сегменте матки и перекрывает вход в цервикальный канал своей центральной частью. При этом на передней и задней стенках матки расположены одинаковые части плаценты.
Золотым стандартом в постановке диагноза является МРТ в сагиттальной плоскости, но чаще патологию обнаруживают на УЗИ при втором (18 неделя) и третьем скрининге (30 неделя).
Врастание плаценты остается основной причиной материнских кровотечений и акушерской гистерэктомии.
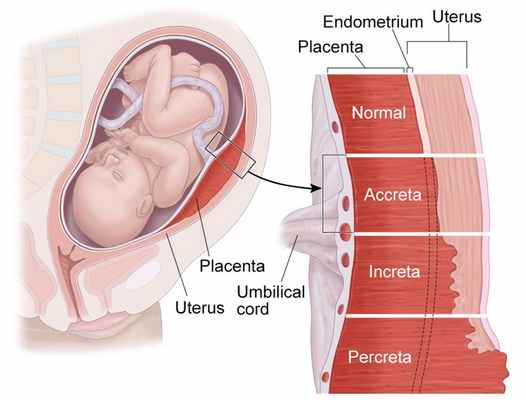
Патологически адгезивная плацента представляет собой спектр расстройств, характеризующихся аномальным креплением или проникновением плаценты в стенку матки. Истинное врастание плаценты происходит, когда ворсинки плаценты (хориона) распространяются в миометрий и за его пределы, то есть инвазии распространяются глубоко за пределы маточной серозы. Основными методами диагностики в настоящее время считаются ультрасонографический метод, лабораторная диагностика (повышение хориогонадотропина человека и плацентарного лактогена), боли и наличие выделений из половых путей в анамнезе. Магнитно-резонансная диагностика считается вспомогательным методом, способным определить степень врастания плаценты (глубину инвазии).
В зависимости от глубины проникновения ворсин хориона в миометрий различают три варианта приращения плаценты: placenta accreta, placenta increta и placenta percreta. При placenta accreta губчатый слой базального отдела децидуальной оболочки атрофирован, ворсины контактируют с миометрием, не внедряясь в него и не нарушая его структуры. При placenta increta ворсины хориона проникают в миометрий, нарушая его структуру. При placenta percreta ворсины хориона прорастают миометрий по всей глубине, вплоть до висцеральной брюшины. При полном приращении плацента спаяна с миометрием на всем ее протяжении, при частичном — лишь на отдельных участках.
Плацентарная дисфункция является распространенной акушерской проблемой, которая осложняет 5-10% всех беременностей. Это прогрессирующее состояние, при котором внутриутробное снабжение кислородом и питательными веществами является недостаточным для поддержания нормального роста плода и развития органов.
Своевременная антенатальная диагностика плацентарной дисфункции и оценка оксигенации плаценты приводит к улучшению неонатального исхода, так как это обеспечивает своевременное родоразрешение и тем самым снижает риск необратимого повреждения органов плода.
В настоящее время скрининг плацентарной дисфункции фокусируется на оценках веса плода и измерениях допплеровского кровотока плода и пуповины. Тем не менее, размер плода недостаточно точно отражает функцию плаценты, кроме того, при поздней дисфункции плаценты допплер не обнаруживает патологии. МРТ плаценты обнаруживает плацентарную дисфункцию в том числе и на поздних сроках беременности, поскольку задержка внутриутробного роста связана с уменьшением площади поверхности обмена на уровне ворсин, что приводит к меньшей диффузионной проводимости плаценты.
Основные показания к проведению МРТ плаценты:
- подозрение на предлежание плаценты - в случае, если другие методы диагностики показали спорные, неубедительные результаты или необходимо точно диагностировать степень предлежания;
- необходимость оценки глубины инвазии плаценты в ткани матки или мочевого пузыря;
- подозрение на дисфункцию и аномалии развития плаценты в третьем триместре текущей беременности;
- пациентка находится в зоне риска возникновения дисфункции плаценты: имеется рубец после кесарева сечения, после миомэктомии со вскрытием полости матки или в анамнезе есть случаи плацентарной дисфункции.
Преимущества МРТ плаценты в Верум
- оборудование экспертного класса – высокопольный томограф Philips Achieva 1,5T SE;
- высокоинформативная расшифровка снимков МР-изображений по результатам обследования, с указанием всех патологических изменений;
- высококвалифицированные врачи, регулярно повышающие свой уровень и проходящие международную сертификацию. Мы абсолютно бесплатно проведем консилиум экспертов для точного описания снимка!
Противопоказания к проведению МРТ плаценты
Абсолютные противопоказания:
- искусственные водители ритма (кардио-, нейростимуляторы), несъемные слуховые аппараты, суточное ЭКГ, другие вживленные электронные устройства;
- искусственные клапаны сердца;
- аппарат Илизарова.
Относительные противопоказания:
- татуировки с примесью металла – в месте расположения возникает ощущение зуда и жжения;
- клаустрофобия;
Если у Вас клаустрофобия (боязнь закрытых пространств) или избыточная тревога, Вы можете попросить Вашего лечащего врача прописать Вам слабые успокаивающие препараты до запланированного исследования. Обязательно предупредите сотрудников нашего Центра. Мы рекомендуем в таких случаях прийти с кем-то из родственников, заранее посмотреть томограф и даже устроить «тест-драйв» - попробовать прилечь;
- внезапно возникающие судороги и мышечные спазмы, гиперкинез, невозможность сохранять неподвижность;
- крайне тяжелое состояние.
Подготовка к проведению МРТ плаценты
С собой на исследование необходимо взять направление от лечащего врача, разрешение на проведение МРТ-исследования и результаты УЗИ-диагностики.
Какой-либо особой подготовки к исследованию не требуется. Непосредственно перед исследованием пациентке необходимо опорожнить мочевой пузырь.
Предпочтительнее проводить исследование в те часы, когда плод и мать находятся в наиболее спокойном состоянии.
Как проходит процедура МРТ плаценты
Процедура проходит на специальном оборудовании, представляющем собой стол-платформу, который задвигается в томограф, выполняющий снимки исследуемой области. Во время процедуры необходимо сохранять неподвижность, во избежание искажений результатов.
Исследование проводится в положении лежа на спине или на боку.
Результаты обследования
В «Верум» доступ к снимкам Вы получите сразу после прохождения МРТ. Результаты обследования (описание и заключение специалиста) могут выдать Вам на руки уже через 60-90 минут после процедуры. При необходимости консилиума, описание может занимать до трех суток. По желанию Вы можете получить всю необходимую информацию в электронном виде.
Предлежание плаценты
Предлежание плаценты представляет собой имплантацию плаценты над внутренним зевом шейки матки или около него. Как правило, после 20 недель гестации развивается безболезненное кровотечение алой кровью. Диагноз устанавливают при абдоминальном или влагалищном УЗИ. При небольшом кровотечении до 36 недели гестации лечение заключается в изменении режима активности, с проведением кесарева сечения с 36 на 37 неделю/6 дней. При значительном или упорном кровотечении или при угрожающем состоянии плода показано немедленное родоразрешение путем кесарева сечения.
Предлежание плаценты имеет отношение к плацентарной ткани, которая распространяется на любую часть внутреннего зева шейки матки. Плацента называется низколежащей, когда плацентарный край не закрывает внутренний зев, но находится в пределах 2 см от него.
Частота предлежания плаценты составляет 1/250 родов. Если предлежание плаценты обнаружено на ранних сроках беременности, оно, как правило, разрешается к 28 неделе благодаря росту матки.
Факторы риска
Выделяют следующие факторы риска предлежания плаценты:
Предшествующее кесарево сечение
Патология матки, препятствующая нормальной имплантации (миома матки, предшествующие выскабливания)
Предшествующая операция на матке (например, миомэктомия) или медицинские процедуры (например, множественные дилатационные и кюретажные процедуры [D и C])
Немолодой возраст матери
Осложнения
У женщин, ранее перенесших кесарево сечение, предлежание плаценты повышает риск приращения плаценты Приращение плаценты Приращение плаценты представляет собой аномально прикрепленную плаценту, что проявляется отсроченным отделением последа. Плацента функционирует нормально, но инвазия трофобласта происходит глубже. Прочитайте дополнительные сведения ; риск значительно возрастает с увеличением количества ранее перенесенных операций кесарева сечения (от примерно 6-10% после однократного кесарева сечения до > 60% после > 4 операций).
Симптомы и признаки предлежания плаценты
Симптомы начинают появляться, как правило, на поздних сроках беременности. Признаки предлежания плаценты, как правило, появляются на поздних сроках беременности в виде внезапного безболезненного обильного кровотечения ярко-красной кровью, иногда приводящего к геморрагическому шоку. У некоторых беременных кровотечение сопровождается схватками.
Диагностика предлежания плаценты
Предлежание плаценты следует предполагать у всех женщин с кровотечением после 20 недель. При наличии предлежания мануальное влагалищное исследование может усилить кровотечение или вызвать внезапное обильное кровотечение; таким образом, если вагинальное кровотечение происходит после 20 недель, цифровое тазовое исследование противопоказано, если превалирование плаценты вначале исключается из-за ультрасонографии.
Хотя предлежание плаценты Отслойка плаценты Отслойка плаценты – преждевременное отделение нормально расположенной плаценты от стенки матки, обычно после 20 недель беременности. Она может стать экстренным акушерским состоянием. Симптомы. Прочитайте дополнительные сведения чаще, чем отслойка плаценты, вызывает тяжелое безболезненное кровотечение ярко-красной кровью, клинически дифференцировать их пока не представляется возможным. Таким образом, для их различения часто требуется УЗИ. Трансвагинальное УЗИ – точный и безопасный метод диагностики предлежания плаценты.
Здравый смысл и предостережения
Если вагинальное кровотечение происходит после 20 недель беременности, следует исключить предлежание плаценты с помощью УЗИ, и только потом проводить пальцевое исследование.
У всех женщин с подозрением на симптомное предлежание плаценты следует проводить мониторинг сердечной деятельности плода.
Лечение предлежания плаценты
Госпитализация и изменение режима активности по поводу первого эпизода кровотечения до 36 недель гестации
Родоразрешение при нестабильном состоянии матери или плода
Если состояние женщины стабильное, то родоразрешение проводят на сроке от 36 недель/0 дней до 37 недель/6 дней
При первом (сигнальном) эпизоде влагалищного кровотечения до 36 недель лечение заключается в госпитализации, изменении активности (модифицированном постельном режиме) и половом покое, т.к. при половом акте можно повредить амнион или вызвать сокращения плода и тем самым ─кровотечение. (Изменение активности включает в себя воздержание от любой деятельности, которая увеличивает внутрибрюшное давление на длительный период времени; например, женщины основную часть дня не должны находиться в положении стоя). Если кровотечение прекращается, разрешают ходить и, как правило, выписывают женщину из больницы.
Обычно при 2-ом эпизоде кровотечения пациенток повторно госпитализируют и до наступления родов могут оставить для наблюдения.
Некоторые эксперты рекомендуют назначение кортикостероидов с целью ускорения созревания легких, т.к. может потребоваться срочное родоразрешение в сроке 34 недель. Кортикостероиды можно использовать, если кровотечение возникает после 34 недель и до 36 недель (период поздней недоношенности) у пациенток, которым кортикостероиды до 34 недель не требовались ( 1 Справочные материалы по лечению Предлежание плаценты представляет собой имплантацию плаценты над внутренним зевом шейки матки или около него. Как правило, после 20 недель гестации развивается безболезненное кровотечение алой. Прочитайте дополнительные сведения ).
Определение срока родоразрешения зависит от состояния матери и/или плода. Если состояние пациентки стабильное, родоразрешение можно провести на сроке от 36 недель/0 дней до 37 недель/6 дней. Документальное подтверждение зрелости легких больше не является необходимым ( 2 Справочные материалы по лечению Предлежание плаценты представляет собой имплантацию плаценты над внутренним зевом шейки матки или около него. Как правило, после 20 недель гестации развивается безболезненное кровотечение алой. Прочитайте дополнительные сведения ).
Родоразрешение показано в следующих случаях:
Обильное или неконтролируемое кровотечение;
Неудовлетворительные результаты мониторинга сердечной деятельности плода
Нестабильная гемодинамика матери
Родоразрешение путем кесарева сечения при предлежании плаценты. Вагинальное родоразрешение возможно у женщин с низким прилежанием плаценты, если край плаценты находится в пределах от 1,5 до 2,0 см от зева шейки матки, и клиницисту подходит данный метод.
Справочные материалы по лечению
1. Gyamfi-Bannerman C, Thom EA, Blackwell SC, et al: Antenatal betamethasone for women at risk for late preterm delivery. N Engl J Med 374 (14):1311–1320, 2016. doi: 10.1056/NEJMoa1516783
2. Spong CY, Mercer BM, D'alton M, et al: Timing of indicated late-preterm and early-term birth. Obstet Gynecol 118 (2 Pt 1):323–333, 2011. doi: 10.1097/AOG.0b013e3182255999
Ключевые моменты
Предлежание плаценты чаще, чем отслойка плаценты, приводит к тяжелому безболезненному кровотечению ярко-красной кровью, но клиническая дифференциация пока не представляется возможной.
Предполагают предлежание плаценты у всех женщин с вагинальным кровотечением после 20 недель.
Для большинства первых эпизодов кровотечения на сроках до 36 недель рекомендуют госпитализацию, изменение активности и воздержание от половых актов.
Рассматривают назначение кортикостероидов для ускорения созревания легких плода, если родоразрешение может потребоваться провести до срока около 34 недель или, если у пациенток, которым не требовались кортикостероиды до 34 недель, между 34 и 36 неделей происходит кровотечение.
Родоразрешение показано при серьезном кровотечении или нестабильности состояния матери или плода.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Низкое расположение плаценты при беременности

Низкое расположение плаценты – это состояние, когда плацентарная площадка располагается в области нижнего маточного сегмента, но при этом намного выше внутреннего зева (в сравнении с такой патологией, как предлежание плаценты).
О заболевании
При нормально протекающей беременности плацентарная ткань прикрепляется в области тела матки, при этом нижний край плаценты не доходит до внутреннего зева примерно на 70-80 мм и более. Низкая плацентация может повышать риски самопроизвольного выкидыша, т.к. нижний маточный сегмент не может создать оптимальных условий для роста и развития плода (в сравнении с плацентацией в теле матки).
Обычно во время беременности состояние, когда низко расположена плацента, диагностируется при проведении ультразвукового сканирования. Однако частота обнаружения такой аномалии прикрепления напрямую зависит от срока беременности. Так, в первом и втором триместре беременности намного чаще встречается низкая плацентация, чем в третьем. Такая разница в распространенности связана с процессом плацентарной миграции.
К 24-25-й неделе беременности примерно в каждом втором случае низко расположена плацента. Дело в том, что в начале гестационного процесса рост плацентарной ткани существенно опережает рост матки. Плацента «разрастается», чтобы обеспечить адекватное питание плода. Во второй половине беременности происходит существенное увеличение размеров плода, что растягивает матку. Одновременно с этим начинает разворачиваться нижний сегмент, который формируется из перешейка и шейки матки. Активный рост плода в сочетании с формированием нижнего сегмента создает условия для миграции плаценты вверх. Таким образом, низкая плацентация, диагностированная на ранних сроках, может самостоятельно разрешиться к 32-33 неделям гестации. Поэтому окончательная диагностика аномалий плацентарного прикрепления проводится в сроке 35-36 недель.
Когда по УЗИ обнаруживается, что плацента низко расположена при беременности, то такой статус важно отличать от плацентарного предлежания. В последнем случае речь идет о состоянии, при котором плацентарный край частично или полностью перекрывает внутренний зев. Предлежание, выявленное в первой половине гестации, так же, как и низкое прикрепление, может разрешиться во второй (в связи с процессом миграции). Миграция плаценты более активно происходит, если она локализуется на передней стенке.
Виды низкого расположения плаценты
Низкое предлежание плаценты – термин, который часто можно встретить на просторах интернета. Однако он не совсем верный. Важно различать 2 понятия:
- Низкое прикрепление плацентарной ткани, когда она локализуется в нижнем сегменте, но при этом никогда не доходит до внутреннего зева.
- Собственно предлежание, когда плацента настолько низко расположена, что может частично или полностью перекрывать окружность внутреннего маточного зева. Предлежание – достаточно опасное состояние, т.к. в разы повышает риск акушерского кровотечения (нижний сегмент матки – это губчатая ткань, которая плохо сокращается).
Таким образом, говорим правильно: не низкое предлежание плаценты при беременности, а низкое прикрепление или предлежание. Провести грань между этими состояниями помогает ультразвуковое обследование (УЗИ), выполненное в третьем триместре гестации.
Симптомы
Клинические признаки предлежания плаценты и низкого расположения плацентарной ткани могут отсутствовать. Это немая (скрытая) фаза. Однако при отслоении предлежащей плаценты, появляется наружное кровотечение (стадия выраженных симптомов). Отслойка, как правило, связана с формированием нижнего маточного сегмента (приходится на срок 30-35 недель). Этот процесс сопровождается сокращением гладкомышечных клеток матки. Низко расположенная плацента, являясь губчатой тканью, не может синхронно повторить происходящие изменения, поэтому частично отслаивается.
Кровотечение при низкой плацентации безболезненное, тонус матки нормальный (в отличие от преждевременной отслойки нормально располагающейся плацентарной ткани). Кровянистые выделения обычно появляются в покое или во время ночного сна. Они часто повторяются, что может приводить к развитию хронической анемии.
Причины
Наиболее вероятные причины низкой плацентации при беременности – это:
- воспалительные процессы матки (в первую очередь имеет значение эндометрит) и ее придатков;
- перенесенные инструментальные аборты, особенно осложнившееся воспалением;
- послеродовые инфекционно-воспалительные процессы;
- аномальное строение матки (удвоение, двурогая, седловидная матка);
- миома матки с подслизистым расположением узла;
- рубец на матке после кесарева сечения, миомэктомии;
- повышенная протеолитическая активность плодного яйца, в т.ч. при многоплодной беременности.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
Лучевые признаки предлежания плаценты
УО «Белорусский государственный медицинский университет», Минск, Республика Беларусь
Этиология и диагностика placenta accreta
Журнал: Российский вестник акушера-гинеколога. 2020;20(3): 24‑28
УО «Белорусский государственный медицинский университет», Минск, Республика Беларусь
По имеющимся в литературе сведениям, патофизиология приращения плаценты связана с патологией стенки матки, обус-ловленной в большинстве случаев рубцом после кесарева сечения. Возрастающий удельный вес кесарева сечения в последние 20 лет способствует увеличению числа наблюдений placenta accreta. Антенатально с помощью ультразвукового исследования диагноз placenta accreta предположительно ставится с частотой около 60%. При ультразвуковой диагностике следует учитывать наиболее важные предикторы placenta accreta для пристального исследования. У женщин с рубцом после кесарева сечения предиктором placenta accreta является имплантация плодного яйца в области рубца, выявленная в I триместре; предлежание плаценты и ультразвуковые критерии патологии инвазии ворсин — во II и III триместрах. Магнитно-резонансная томография не заменяет, но дополняет данные УЗИ. Объективные признаки placenta accreta, выявленные до родов, дают возможность принять правильное решение о родоразрешении и минимизировать осложнения у матери и новорожденного.
УО «Белорусский государственный медицинский университет», Минск, Республика Беларусь
Введение
В норме при имплантации плодного яйца в матке ворсины хориона прикрепляются в толще базальной децидуальной оболочки. Нарушение строения децидуальной оболочки — причина патологического прикрепления плаценты, когда ворсины плотно прикрепляются в губчатом слое (placenta adhaerens) или происходит инвазия ворсин в более глубокий подлежащий слой и развивается приращение плаценты. В обоих этих случаях в родах после рождения плода плацента не может самостоятельно отделиться от стенки матки. В случае плотного прикрепления плаценту отделяют рукой, а при истинном приращении попытки ручного отделения плаценты связаны с нарушением целости плацентарной ткани или миометрия, что влечет за собой массивное кровотечение. Плотное прикрепление и приращение плаценты могут быть полными (тотальными) или частичными. В зависимости от глубины инвазии ворсин различают приращение плаценты непосредственно к мышечному слою (placenta accretа), врастание плаценты в толщу миометрия (placenta increta), прорастание ворсинами всей толщины стенки матки, включая серозную оболочку с возможным вовлечением в патологический процесс соседних тканей и органов (placenta percreta). В публикациях для учета частоты и универсального понимания описываемой патологии все три варианта приращения плаценты вместе обозначают как placenta accretа.
Этиология
В настоящее время патологию стенки матки рассматривают в качестве единственной причины placenta accretа (PA). Изменение патоморфологического строения стенки матки и децидуальной оболочки наиболее часто связано с операциями на матке. Есть указания на связь РА с рубцом стенки матки после кесарева сечения и на сочетание предлежания плаценты с истинным ее приращением [1—5]. Возрастающее количество кесаревых сечений в мире побуждает исследователей к выяснению последствий этой операции. Метаанализ базы данных PubMed с участием 5 когортных и 11 исследований случай—контроль за период с января 1990 г. по июль 2011 г. продемонстрировал ассоциацию между перенесенным кесаревым сечением и плацентарными нарушениями: placenta praevia (отношение шансов — ОШ 1,47; 95% доверительный интервал — ДИ 1,44—1,51), placenta accreta (ОШ 1,96; 95% ДИ 1,41—2,74), placental abruption (ОШ 1,38; 95% ДИ 1,35—1,41) [6].
В когорте 90 554 японских женщин из 15 региональных центров в период 2011—2014 гг. H. Kyozuka и соавт. [8] наблюдали 202 случая РА, в том числе 18 с placenta praevia. Авторы на основе анализа множественной логистической регрессии показали связь РА с placenta praevia [корригированное (а) ОШ 12,86; 95% ДИ 7,70—21,45], вспомогательными репродуктивными технологиями (ВРТ) [aОШ — 6,78; 95% ДИ 4,54—10,14], курением беременной [aОШ — 1,95, 95% ДИ 1,15—3,31], количеством кесаревых сечений — больше двух [aОШ — 2,51, 95% ДИ 1,35—4,67], аномалиями развития матки [aОШ — 3,97, 95% ДИ 1,24—12,68].
В ряде наблюдений placenta praevia у пациентки отсутствуют значимые факторы риска: 37,3% не имели кесарева сечения в анамнезе, а 18,4% были первобеременными [9]. Остается необъяснимой РА у женщин с первой беременностью и без операций на матке, в том числе малых вмешательств в анамнезе. Фундаментальные исследования, посвященные физиологии и патологии имплантации бластоцисты и инвазивному росту плаценты, приводят доводы в пользу сходства этих процессов с инвазивным ростом и метастазированием злокачественных опухолей. Концепция инвазивного роста ткани включает активацию факторов роста с передачей сигналов для пролиферации и одновременным нарушением обратной связи для подавления пролиферативных стимулов, уклонение размножающихся клеток от воздействия регуляторов пролиферации и контактного торможения пролиферативного роста на границе с другой тканью, дисбаланс в регуляции апоптоза, активации воспаления и некроз клеток, индукцию ангиогенеза, подавление активности молекул межклеточной адгезии [10—14]. Новым в патогенезе пролиферации и инвазивного роста является положение о нестабильности генома, кодирующего энергетический метаболизм и иммунный надзор [15].
Эпидемиология
Сообщаемая частота рlacenta accreta зависит от региона исследования, выбранных критериев отбора, размера выборки и составляет от 1:533 [16], 1:731 [9], 1,7 (95% CI: 1,4—2,0) на 10 тыс. родов [17] до 3,4 на 10 тыс. [18] и 4,6 на 10 тыс. родов [19]. Увеличение частоты РА связывают с увеличением частоты кесарева сечения [18, 20—23].
За период 1982—2002 гг. по данным анализа 64 359 родов в США, установлен рост удельного веса кесарева сечения с 12,5% (1982) до 23,5% (2002) и общей частоты placenta accreta — до 1:533 родов. При беременности после перенесенных двух или более кесаревых сечений значительно возрастает риск placenta accreta (ОШ 8,6; 95% ДИ 3,536—21,078) и placenta praevia (ОШ 51,4; 95% ДИ 10,646—248,390) [16]. По данным Национального института здоровья ребенка и развития человека Eunice Kennedy Shriver (США), в период 2008—2011 гг. РА встречалась с частотой 1 на 731 роды (95% ДИ 1:632—1:866) живым плодом в сроке гестации больше 23 нед. Эти данные были получены из 25 больниц, входивших в сеть Maternal-Fetal Medicine Units (MFMU), с годовым числом родов от 1754 до 9262. При этом среди наблюдаемых 158 случаев патологического прикрепления плаценты установлен удельный вес placenta accretа — 70,9%, placenta incretа — 15,2%, placenta percretа — 10,8%, не установлен вариант у 3,3%, в числе этих пациенток placenta praevia имелась у 27,7, 33,3, 41,2 и 60% [9].
Исследование в странах Северной Европы с участием 136 клиник, где произошло 605 362 родов, частота РА, подтвержденных при лапаротомии, составила 3,4 на 10 тыс. родов с различием между странами от 1,0 до 5,0 на 10 тыс. [18]. На основании этого массива вычислили значимые факторы риска РА: в прошлом кесарево сечение (ОШ — 8,8; 95% ДИ 6,1—12,6), число кесаревых сечений ≥3 (ОШ — 55,9; 95% ДИ 25,0—110,3), предлежание плаценты (ОШ — 292; 95% ДИ 196—400), сочетание предлежания плаценты с имевшимся кесаревым сечением (ОШ — 614; 95% ДИ 372—844). Среди 205 пациенток с РА было 45 (22%) нерожавших женщин без placenta praevia, которые имели в прошлом хирургические аборты (13%, 6/45), операции на матке (16%, 7/45) в связи с миомой матки (2), гистероскопии с удалением перегородки в полости матки (2), трахелэктомии (3), 15 из 45 (33%) были старше 35 лет, а у 6 (13%) настоящая беременность наступила с помощью ВРТ [18].
Многократные операции кесарева сечения увеличивают риск и placenta praevia и РА, и их сочетания: при однократном кесаревом сечении в анамнезе частота РА в целом составляет 0,31%, но возрастает до 11% у пациенток с кесаревым сечением в прошлом и с placenta praevia при настоящей беременности, при пяти кесаревых сечениях эти показатели составляют 6,74 и 67% соответственно [23].
Диагностика
Во время беременности РА подозревают в 29—61% наблюдений, что зависит от обследуемой когорты и наличия клинических и ультразвуковых предикторов [7, 9, 17, 18, 24]. Ультрасонография является первым и часто окончательным методом антенатальной диагностики РА [25]. Точность метода в отдельных исследованиях возрастает до 100% при сочетании ультразвуковых маркеров РА с клиническими предикторами — предшествующим кесаревым сечением и предлежанием плаценты [13, 26]. Исследователи обсуждают наиболее значимые диагностические ультразвуковые признаки, однако всеми признаны в качестве критериев наличие плацентарных лакун («швейцарский сыр»), экстремально тонкого миометрия в ретроплацентарной области, аномальной границы между стенкой матки и мочевым пузырем. Несомненно, что точность визуальной оценки определяется совокупностью факторов и зависит от используемых технических возможностей аппарата (цветовая допплерометрия, 3D-реконструкция), опыта исследователя, глубины врастания хориона, срока гестации и др.
Один из ранних предикторов РА — имплантация плодного яйца в области рубца стенки матки после кесарева сечения, где имеется дефект миометрия в форме ниши [20, 27]. Уже в сроке 7—9 нед возможна ультразвуковая диагностика имплантации в области рубца по следующим критериям: свободная от плодного яйца верхняя 1 /3 полости матки, гестационный мешок или хорион расположен на передней стенке матки на уровне внутреннего зева матки или в области видимого или предполагаемого рубца, локализация гестационного мешка внутри дефекта рубца, тонкий или отсутствующий слой миометрия между гестационным мешком и мочевым пузырем, признаки усиленного кровотока в области хориона при допплерометрии, свободный цервикальный канал. К дополнительным критериям имплантации плодного яйца в рубец матки относят: лакуны в области трофобласта, визуализация места отхождения пуповины, выпячивание контура передней стенки матки, стояние задней стенки мочевого пузыря на уровне прикрепления плаценты. В более поздние сроки к ультразвуковым признакам PА относят отсутствие свободного пространства между плацентой и мочевым пузырем, толщину миометрия в области прикрепления плаценты и на границе с задней стенкой мочевого пузыря
Наиболее четкие ультразвуковые признаки патологической инвазии плаценты имеются при предлежании плаценты и при глубокой инвазии ворсин. В работе C. Warshak т соавт. [28] наблюдали 99 подтвержденных гистопатологически случаев РА. В этой когорте среди 62 пациенток с ультразвуковыми признаками РА, выявленными до родов, в последующем подтверждена placenta praevia у 52 (84%), placenta percreta у 32 (52%), тогда как среди 37 гистопатологических наблюдений РА, не имевших ультразвуковых признаков до родов, placenta praevia имелась у 19 (53; р=0,002), placenta percreta у 2 (6%; р<0,001).
Точность УЗ-визуализации и интерпретацию изображений проверили Z. Bowman и соавт. [29] с участием 6 независимых квалифицированных специалистов-рентгенологов. Исследованию подверглись 116 изображений 55 пациенток с РА и ее нормальной локализацией в матке, а также 113 изображений 56 пациенток с placenta praevia без патологической инвазии ворсин, всего 1374 независимых исследования. Правильный диагноз о наличии или отсутствии РА установлен в 1205 (87,7%) из 1374 исследований, в том числе рассчитаны показатели точности ультразвуковой диагностики: 30,8% — истинно положительный, 6,7% — ложно положительный, 44,2% — истинно отрицательный, 18,3% — ложноотрицательный, 12,0% — неопределенный. В результате получены данные о том, что для диагностики РА метод УЗИ имеет чувствительность 53,5%, специфичность 88,0%, прогностическую ценность положительного результата 82,1%, прогностическую ценность отрицательного результата 64,8%, точность 64,8% [29]. Более высокая точность ультразвуковой диагностики РА показана в метаанализе G. Pagani и соавт. [30], проведенном после 2000 г. и до февраля 2017 г. с участием 20 исследований и 3209 беременных с риском РA в основном из-за наличия предлежания плаценты и предыдущих операций на матке, среди которых РА имелась у 407 (12,7%). В этом исследовании в зависимости от глубины инвазии ворсин учитывали каждый из 10 ультразвуковых признаков РА: плацентарные лакуны; потеря чистой зоны; тонкий миометрий; экзофитная масса в мочевом пузыре; прерывистая стенка мочевого пузыря; общий, диффузный и очаговый кровоток в лакунах плаценты; субплацентарная васкуляризация; пузырно-маточная гиперваскуляризация. Авторы сообщают о высокой диагностической точности УЗИ при placenta accreta, increta, accreta/increta и percreta соответственно: чувствительность 90,6% (95% ДИ 80,7—96,5), 93,0% (95% ДИ 80,9—98,5), 89,5% (95% ДИ 73,2—96,3) и 81,2% (95% ДИ 51,8—94,6); специфичность 97,1% (95% ДИ 95,4—98,3), 98,4 (95% ДИ 97,0—99,2), 94,7 (95% ДИ 91,0—96,9) и 98,9 (95% ДИ 95,0—100) [30].
В случаях предлежания плаценты при ультразвуковой диагностике РА целесообразно использовать трехмерное (3D) допплеровское измерение [33]. Для повышения точности диагностики экспертами European Working Group on Abnormally Invasive Placenta (EW-AIP) определен перечень наиболее важных ультразвуковых признаков, вошедших в стандартный протокол исследования пациенток с подозрением на РА [31]. Использование унифицированного протокола улучшает качество дородовой диагностики РА, и, следовательно, позволяет эффективно управлять течением беременности и родов [32].
УЗИ может быть единственным методом диагностики или его результаты подтверждают при магнитно-резонансной томографии (МРТ). Системой акушерского надзора Великобритании (UKOSS) в период с 1 мая 2010 г. по 30 апреля 2011 г. документированы 134 наблюдения РА, из которых 66 до родов имели признаки РА, полученные у 32 (48%) женщин только с помощью УЗИ, у 28 (42%) результат УЗИ был подтвержден при МРТ, 6 (9%) установлены только с помощью МРТ [17]. Окончательный диагноз РА подтверждает метод гистопатологического исследования матки и плаценты, что не всегда совпадает с результатами УЗИ и МРТ, полученными до родов. В двух учреждениях третичной помощи штата Юта (США) в период с октября 1996 г. по февраль 2008 г. было выявлено 76 наблюдений РА, среди которых в 57 (75%) подозрение на РА выявлено до родов, в том числе в 53 (93%) при УЗИ. МРТ была выполнена 31 пациентке, но только у 25 (81%) из них была подтверждена РА. Среди всех 76 пациенток с подозрением на РА, установленным антенатально, 28% не имели гистопатологического подтверждения [34].
МРТ не заменяет ультразвуковую диагностику РА, но дополняет ее [24, 35, 36]. Наиболее информативна МРТ при подозрении на инвазию ворсин в стенку мочевого пузыря [37]. К наиболее специфичным МРТ-признакам РА относят прерывистость по ходу миометрия (36%), инвазию ткани плаценты за пределы матки в тазовые структуры (32%), выпячивание стенки матки (29%), неоднородную интенсивность сигнала в области плаценты (21%), темные включения в плаценте (18%) [17].
Заключение
Частота placenta accreta возрастает пропорционально росту частоты кесарева сечения в течение последних 20 лет. До родов подозрение на placenta accreta при УЗИ выявляют у 60% беременных. Для более точной диагностики следует учитывать в совокупности наиболее значимые клинические и ультразвуковые признаки: рубец на матке после кесарева сечения, имплантацию плодного яйца на передней стенке матки в ее нижнем сегменте или предлежание плаценты, ультразвуковые признаки глубокой инвазии ворсин. Антенатальная диагностика placenta accreta необходима для оптимального управления ведением родов.
Предлежание плаценты
Плацента (послед, детское место) является важной эмбриональной структурой, плотно прилегающей к внутренней стенке матки и обеспечивающей контакт между организмами матери и плода. В процессе беременности плацента обеспечивает питание плода и его дыхание, помимо этого она выполняет защитную, иммунную и гормональную функции.

Физиологическое расположение плаценты
Физиологическим принято считать расположение плаценты в области задней и боковых стенок тела или дна матки, т. е. в зонах наилучшего кровоснабжения мышца матки. Прикрепление плаценты к задней стенке является оптимальным, так как способствует ее защите от случайных повреждений.
В случае, если плацента крепится настолько низко, что в определенной степени перекрывает собой внутренний зев, говорят о предлежании плаценты. В акушерстве и гинекологии предлежание плаценты встречается в 0,1-1 % от всех родов. При полном перекрывании плацентой внутреннего зева, возникает вариант полного предлежания плаценты. Такой тип патологии встречается в 20-30 % случаях от числа предлежаний. При частичном перекрывании внутреннего зева состояние расценивается, как неполное предлежание плаценты (частота 35-55 %). При локализации нижнего края плаценты в III триместре на расстоянии менее 5 см от внутреннего зева диагностируется низкое расположение плаценты.
При предлежании плаценты на всех сроках беременности наиболее частым и грозным осложнением является кровоточение. При появлении кровянистых выделений из половых путей любой интенсивности беременная должна быть в кратчайшие сроки бригадой скорой помощи доставлена в ближайший родильный дом.
Предлежание плаценты – очень грозный диагноз, частота перинатальной смертности при предлежании плаценты достигает 7- 25 %, а материнской, обусловленной кровотечением и геморрагическим шоком, - 3%. Беременность при полном предлежании плаценты почти всегда завершается досрочно, а дети, соответственно, рождаются недоношенными, что является основной причиной заболеваемость и смертности недоношенных новорожденных.
Предлежание плаценты чаще бывает обусловлено патологическими изменениями эндометрия, нарушающими процесс прикрепления плодного яйца и формирование хориона.
Такие изменения могут вызываться:
- воспалениями (цервицитами, эндометритами),
- оперативными вмешательствами (диагностическим выскабливанием, хирургическим прерыванием беременности, консервативной миомэктомией, кесаревым сечением, перфорацией матки),
- многократными осложненными родами.
К числу возможных причин предлежания плаценты причисляются:
- эндометриоз,
- миома матки,
- аномалии матки (гипоплазия, двурогость),
- многоплодная беременность.
В связи с названными факторами нарушается своевременность имплантации плодного яйца в верхних отделах полости матки, и его прикрепление происходит в нижних сегментах. Предлежание плаценты чаще развивается у повторно беременных (75%), чем у первородящих женщин.
Ведущими проявлениями предлежания плаценты служат повторные маточные кровотечения различной степени выраженности. Во время беременности кровотечения, обусловленные предлежанием плаценты, фиксируются у 34 % женщин, в процессе родов - у 66 %. Кровотечение может развиваться в разные сроки беременности - от I триместра до самых родов, но чаще – после 30 недели беременности. Накануне родов в связи с периодическими сокращениями матки частота и интенсивность кровотечений обычно усиливается.
Причиной кровотечений служит повторяющаяся отслойка предлежащей части плаценты, возникающая в связи с неспособностью последа растягиваться вслед за стенкой матки при развитии беременности или родовой деятельности. При отслойке происходит частичное вскрытие межворсинчатого пространства, что сопровождается кровотечением из сосудов матки. Плод при этом начинает испытывать гипоксию, поскольку отслоившийся участок плаценты перестает участвовать в газообмене. При предлежании плаценты кровотечение может провоцироваться физической нагрузкой, кашлем, половым актом, натуживанием при дефекации, влагалищным исследованием, тепловыми процедурами (горячей ванной, сауной).
Интенсивность и характер кровотечения обычно обусловлены степенью предлежания плаценты. Для полного предлежания плаценты характерно внезапное развитие кровотечения, отсутствие болевых ощущений, обильность кровопотери. В случае неполного предлежания плаценты кровотечение, как правило, развивается ближе к сроку родов, особенно часто – в начале родов, в период сглаживания и раскрытия зева. Чем больше степень предлежания плаценты, тем раньше и интенсивнее бывает кровотечение. Кровотечения при предлежании плаценты характеризуются наружным характером, внезапностью начала без видимых внешних причин (часто в ночное время), выделением алой крови, безболезненностью, обязательным повторением.
Во II-III триместрах беременности локализация плаценты может меняться за счет трансформации нижнего маточного сегмента и изменения роста плаценты в направлении лучше кровоснабжаемых областей миометрия. Этот процесс в акушерстве именуется «миграцией плаценты» и завершается к 34-35 неделе беременности.
Наиболее безопасным объективным методом выявления предлежания плаценты, который широко используют акушеры-гинекологи, является УЗИ. В ходе эхографии устанавливается вариант (неполный, полный) предлежания плаценты, размер, структура и площадь предлежащей поверхности, степень отслойки при кровотечении, наличие ретроплацентарных гематом, угроза прерывания беременности, определяется «миграция плаценты» в процессе динамических исследований.
Тактика ведения беременности при предлежании плаценты определяется выраженностью кровотечения и степенью кровопотери. В I-II триместре при отсутствии кровянистых выделений беременная с предлежанием плаценты может находиться под амбулаторным наблюдением акушера-гинеколога. При этом рекомендуется охранительный режим, исключающий провоцирующие кровотечение факторы (физическую активность, половую жизнь, стрессовые ситуации и т. д.)
На сроке гестации свыше 24 недель или начавшемся кровотечении наблюдение беременности проводится в условиях акушерского стационара. Лечебная тактика при предлежании плаценты направлена на максимальную пролонгацию беременности. Назначается постельный режим, препараты со спазмолитическим и токолитическим действием, проводится коррекция железодефицитной анемии (препараты железа).
Читайте также:
