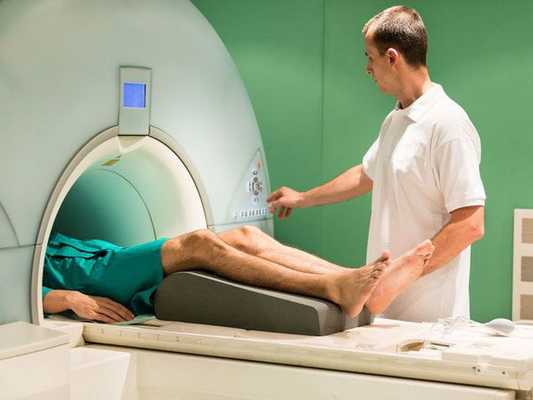
Признаки травмы задней крестообразной связки
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
а) Терминология:
1. Аббревиатура:
• Задняя крестообразная связка (ЗКС)
2. Синонимы:
• Разрыв ЗКС
3. Определение:
• Частичный или полный разрыв волокон ЗКС или в области их прикрепления
б) Визуализация:
1. Общая характеристика:
• Основные диагностические критерии:
о Прерывистые волокна ЗКС на сагиттальных срезах МРТ
• Локализация:
о Разрыв внутреннего вещества: обычно вокруг изгиба связки:
- Меньшая вероятность разрыва в вертикальном сегменте связки:
Обычно возле места прикрепления к большеберцовой кости
- Разрыв может возникнуть в горизонтальном сегменте:
Обычно посередине между изгибом связки и местом прикрепления к бедренной кости
о Отрыв: заднее прикрепление большеберцовой кости
• Размер:
о Разрывы варьируют от микроскопического разрыва волокна до полного нарушения целостности связки
• Морфология:
о ЗКС является внутрикапсулярной и экстрасиновиальной
о ЗКС вдвое толще и сильнее чем передняя крестообразная связка (ПКС)
о Проксимальное место прикрепления: медиальная стенка межмыщелковой вырезки/латеральная поверхность медиального мыщелка бедренной кости
о Дистальное место прикрепления: центральная ямка задней проксимальной большеберцовой кости:
- Находится на 1 см дистальнее линии сустава
о ЗКС состоит из двух отдельных пучков волокон:
- Заднемедиальный пучок: напрягается при разгибании:
Сильнее чем переднебоковой пучок
- Переднебоковой пучок: напрягается при сгибании
о Синергичное и кодоминантное взаимоотношение между пучками
о ЗКС служит первичной ограничивающей силой против заднего смещения большеберцовой кости при сгибании коленного сустава на 30-90°
(Слева) MPT PDBИ, сагиттальный срез: определяется небольшая неровность и гетерогенность сигнала в области изгиба ЗКС. Это разрыв волокон легкой степени (растяжение).
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: у этого же пациента определяется небольшой отек вокруг ЗКС. Артефакт волшебного угла может вызвать кажущееся повышение сигнала от изгиба ЗКС на коротких сагиттальных срезах; рекомендуется подтверждение патологических изменений на Т2-взвешенных последовательностях. (Слева) MPT PDBИ, сагиттальный срез: определяется частичный разрыв ЗКС. Задняя часть связки относительно сохранена, но передние волокна разорваны. Также визуализируется передняя бедренно-менисковая связка Хамфри, она не должна быть ошибочно принята за часть ЗКС.
(Справа) MPT PDBИ, сагиттальный срез: определяется старый частичный разрез ЗКС с неповрежденными передними волокнами и разорванными и смещенными кзади задними волокнами. (Слева) МРТ Т2ВИ, сагиттальный срез: определяется усиление сигнала от центральной части ЗКС, характерное для старого частичного разрыва. Передние и задние волокна остаются неповрежденными. Такая картина может также свидетельствовать о муцинозной дегенерации связки.
(Справа) MPT PDBИ, режим подавления сигнала от жира, аксиальный срез: у этого же пациента определяется расширенный гетерогенный горизонтальный сегмент ЗКС, что указывает на разрыв волокон и муцинозные изменения. Передняя крестообразная связка визуализируется на латеральной поверхности вырезки.
2. Рентгенография при травме задней крестообразной связки коленного сустава:
• Отрыв в области прикрепления к большеберцовой кости: редкий, но патогномоничный признак
• Передние вколоченные переломы
• Задние смещение большеберцовой кости по отношению к бедренной
• Обратный перелом Сегонда:
о Отрыв глубоких волокон медиальной коллатеральной связки от медиального края большеберцовой кости
о Редкий признак, с большой вероятностью указывающий на разрыв ЗКС
• Выпот в суставе
3. МРТ при травме задней крестообразной связки коленного сустава:
• Точность МРТ в отношении острого разрыва ЗКС: 96-100%
• Разрыв некоторых или всех волокон ЗКС:
о Необходима визуализация на нескольких срезах
о Полный разрыв: очаговое нарушение целостности волокон ЗКС на Т1-, PD- или Т2ВИ с утолщением связки:
- Обычно возле изгиба ЗКС
о Частичный разрыв: частичный разрыв волокон с усилением сигнала на Т1-, Т2- и PDBИ
о Хронический разрыв ЗКС: отсутствие нормальных волокон ЗКС в ожидаемой локализации, отсутствие отека:
- Нарушение контуров
• Морфологические изменения в ЗКС:
о Нормальная ЗКС имеет кривую форму на сагиттальных изображениях МРТ с изгибом при пассивном разгибании
о Утолщение связки с аморфными контурами
о Очаговый разрыв в плавном изгибе контура связки
• Костный отрыв связки:
о Может быть со смещением или с его отсутствием
о Иногда выявляется отек костного мозга
о Размер фрагмента может быть небольшим
• Отек около связки: не такой глубокий как при разрыве ПКС
• Сопутствующие ушибы костного мозга:
о Задний механизм смещения большеберцовой кости:
- Передняя верхняя суставная поверхность
о Механизм переразгибания:
- Передняя верхняя суставная поверхность + передняя поверхность мыщелков бедренной кости
- Также может отмечаться разрыв задней капсулы сустава
• Выпот в суставе
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о МРТ
• Советы по протоколу исследования:
о Для описания общей целостности ЗКС лучше всего подходят сагиттальные PD- или Т2 ВИ
о Для оценки горизонтальной части используются коронарные изображения
о Для оценки вертикальной части используются аксиальные изображения
(Слева) МРТ Т2ВИ, сагиттальный срез: определяется очаговый разрыв ЗКС со скоплением жидкости в промежутке между фрагментами связки. Отсутствие утолщения связки и окружающего мягкотканного отека свидетельствует о хроническом течении.
(Справа) MPT PDBИ, сагиттальный срез: определяется острый разрыв ЗКС Изгиб и вертикальная часть утолщены, гетерогенные и дезорганизованные. Большеберцовая кость смещена кзади по отношению к бедренной кости. (Слева) MPT PDBИ, сагиттальный срез: определяются отрыв ЗКС в месте прикрепления к большеберцовой кости с окружающим отеком мягких тканей и костного мозга. Структура ЗКС не нарушена. Отек брюшка подколенной мышцы указывает на травму заднебокового угла, что должно быть оценено на Т2 взвешенных изображений в режиме подавления сигнала от жира.
(Справа) При рентгенографии в передне-задней проекции определяется отрыв ЗКС от большеберцовой кости с небольшой ротацией фрагмента. Отрывы с отсутствием смещения, как в этом случае, могут быть слабовыраженными на рентгенографии. (Слева) КТ, коронарный срез: определяется отрыв ЗКС от большеберцовой кости с небольшим смещением фрагмента. Большинство отрывов ЗКС приводят к небольшому смещению неявного костного фрагмента.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: определяется острый отрыв ЗКС от большеберцовой кости с небольшим отеком костного мозга. Структура ЗКС не нарушена. Отсутствие смещения костного отрыва ЗКС указывает на благоприятный прогноз, лечение при этом обычно консервативное.
в) Дифференциальная диагностика травмы задней крестообразной связки:
1. Муцинозная дегенерация ЗКС с отсутствием разрыва:
• Патологический гиперинтенсивный сигнал на последовательностях, чувствительных к жидкостям, увеличение ЗКС + формирование кисты
2. Нормальные бедренно-менисковые связки (Хамфри и Вризберга):
• Идут от заднего рога латерального мениска и прикрепляются к медиальной стенке межмыщелковой вырезки в области ЗКС
г) Патология:
1. Общая характеристика:
• Этиология:
о Чаще всего вследствие заднего смещения большеберцовой кости по отношению к бедренной при сгибании коленного сустава:
- Травма о приборную панель: согнутое колено ударяется о приборную панель во время резкого торможения
- Падение на согнутое колено
о Переразгибание:
- Иногда сочетается с разрывом ПКС
о Вывих коленного сустава: в 80% отмечается разрыв ЗКС
о Вальгусная и наружная ротация колена стоя, но при отсутствии нагрузки
• Сопутствующие состояния:
о В 40% случаев изолированные травмы
о Разрыв ПКС:
- Травма при переразгибании
- Вывих коленного сустава
о Травма заднебокового угла:
- Существенное ухудшение прогноза при отсутствии хирургического лечения для коррекции обеих травм
о Разрыв мениска: реже чем разрыв ПКС
о Разрыв задней капсулы сустава:
- Травма при переразгибании
2. Стадирование, степени и классификация травмы задней крестообразной связки:
• Частичный разрыв связки:
о Некоторые волокна остаются неповрежденными
о Подразделяются на клинически стабильные или нестабильные
о Точность МРТ при дифференцировке частичных и полных разрывов ЗКС составляет около 67%
• Полный разрыв связки
• Костный отрыв: в 10% случаев:
о Чаще всего в области прикрепления большеберцовой кости:
- От небольшого до среднего размера фрагментов в области прикрепления
- Различная степень смещения
- Крупные фрагменты могут смещаться кпереди
- Фрагмент, ограниченный местом прикрепления, является патогномоничным, но редким признаком
о «Отогнутая» травма бедренной кости (кортикальный отрыв ЗКС в области прикрепления к бедренной кости)
• Муцинозная дегенерация:
о Может быть результатом предшествующего частичного разрыва
о Может отмечаться у пожилых пациентов
о В связках могут выявляться кисты
(Слева) МРТ после острот отрыва ЗКС, PDBИ, сагиттальный срез: определяется место отрыва с небольшим смещением и вколоченный ушиб в передней латеральной поверхности большеберцовой кости вследствие прямого удара о приборную панель.
(Справа) На рисунке сагиттального среза показано обычное распределение ушибов костного мозга на передней поверхности проксимального отдела большеберцовой кости и передней поверхности латерального мыщелка бедренной костив вследствие травмы переразгибания, приведшей к разрыву ЗКС. Подобным механизм травмы часто приводит к разрыву ПКС. (Слева) MPT PDBИ, режим подавления сигнала от жира, сагиттальный срез: у пациента с разрывом ЗКС вследствие переразгибания определяется характерная картина отека костного мозга при его ушибе по передней поверхности мыщелков большеберцовой и бедренной костей.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: у тот же пациента определяется диффузная природа ушиба проксимального отдела большеберцовой кости вследствие механизма переразгибания. Ушиб бедренной кости изолирован от медиального мыщелка в данном случае, но подобный ушиб может поражать либо один, либо оба мыщелка бедренной кости. (Слева) MPT PDBИ, сагиттальный срез: определяется хроническая травма ЗКС. Обратите внимание на патологическую конфигурацию вертикальной части связки.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, сагиттальный срез: у этого же пациента определяется хроническая травма ЗКС. При хронических разрывах связка может рубцеваться по ходу своего движения, поэтому необходимо уделить особое внимание конфигурации связки, что позволит выявить признаки хронической травмы.
д) Клинические особенности:
1. Проявления травмы задней крестообразной связки:
• Типичные признаки/симптомы:
о Неопределенное ощущение нестабильности колена, в частности, при спуске по лестнице
о Тест заднего выдвижного ящика: заднее смещение большеберцовой кости при положении пациента лежа на спине и при согнутом на 90° коленном суставе:
- 1 степень: слабость большеберцовой кости по сравнению с противоположной стороной, но она остается кпереди от мыщелков бедренной кости
- 2 степень: большеберцовая кость смещается на уровень переднего края мыщелков бедренной кости
- 3 степень: большеберцовая кость смещается кзади от переднего края мыщелков бедренной кости
о Тест на задний прогиб (Годфри): большеберцовая кость пассивно смещается кзади при тесте заднего выдвижного ящика
о Обратный вращательно-смещающий тест: вальгусная сила, приложенная к большеберцовой кости с наружной ротацией ступни и разгибание коленного сустава
• Клинический профиль:
о Травма о приборную панель при ДТП
о Спортивная травма: падение на согнутое колено (регби, футбол)
2. Демография:
• Возраст:
о Обычно у подростков и взрослых
• Пол:
о М>Ж
• Эпидемиология:
о Составялет 5-20% травм связок колена
3. Течение и прогноз:
• ↑ заболеваемости остеоартритом при отсутствии лечения:
о В частности, медиального и бедренно-надколенникового ложа
• В литературе предполагается увеличение частоты разрывов мениска в отдаленной перспективе
4. Лечение:
• Консервативное: иногда применяется при изолированном разрыве ЗКС
• Хирургическое восстановление:
о Необходимо при наличии сопутствующей травмы заднебокового угла или травмы нескольких связок
о Использование костно-сухожильно-костного аллотрансплантата сухожилия надколенника или аллотрансплантата ахиллова сухожилия
о Эффективность восстановления с помощью двойного пучка в настоящее время точно не определена
е) Диагностическая памятка:
1. Следует учесть:
• Оценка целостности заднебокового угла при наличии острого разрыва ЗКС
2. Советы по интерпретации изображений:
• Использование всех доступных проекций визуализации для определения распространения разрыва ЗКС
3. Рекомендации по отчетности:
• Описание соответствующих положительных и отрицательных вспомогательных признаков, связанных с менисками, травмами хряща, заднебокового угла и передней крестообразной связки
ж) Список использованной литературы:
1. LaPrade CM et al: Emerging updates on the posterior cruciate ligament: a review of the current literature. Am J Sports Med. 43(12): 3077-92, 2015
2. Levy BA et al: Advances in posterior cruciate ligament reconstruction. Instr Course Led. 64:543-54, 2015
3. Narvy SI et al: Anatomy of the femoral footprint of the posterior cruciate ligament: a systematic review. Arthroscopy. 31 (2):345-54, 2015
4. Naraghi A et al: MR imaging of cruciate ligaments. Magn Reson Imaging Clin NAm. 22(4):557-80, 2014
5. Park HJ et al: The usefulness of the oblique coronal plane in knee MRI on the evaluation of the posterior cruciate ligament. Acta Radiol. 55(8):961 -8, 2014
6. Wang JH et al: Effeds of knee flexion angle and loading conditions on the end-to-end distance of the posterior cruciate ligament: a comparison of the roles of the anterolateral and posteromedial bundles. Am J Sports Med. 42(12):2972-8,2014
7. White EA et al: Cruciate ligament avulsion fradures: Anatomy, biomechanics, injury patterns, and approach to management. Emerg Radiol. Epub ahead of print, 2013
8. Rosenthal MD et al: Evaluation and management of posterior cruciate ligament injuries. Phys Ther Sport. 13(4): 196-208, 2012
9. Chen В et al: Double-bundle posterior cruciate ligament reconstrudion using a non-hardware suspension fixation technique and 8 strands of autogenous hamstring tendons. Arthroscopy. 25(7):777-82, 2009
10. Hermans S et al: Long-term results of isolated anterolateral bundle reconstructions of the posterior cruciate ligament: a 6- to 12-year follow-up study. Am J Sports Med. 37(8):1499-507, 2009
11. McAllister DR et al: Posterior cruciate ligament biomechanics and options for surgical treatment. Instr Course Led. 58:377-88, 2009
12. Sorrentino F et al: Role of high-resolution ultrasonography without and with real-time spatial compound imaging in evaluating the injured posterior cruciate ligament: preliminary study. Radiol Med. 114(2):312-20, 2009
13. Jung YB et al: Charaderization of spontaneous healing of chronic posterior cruciate ligament injury: Analysis of instability and magnetic resonance imaging. J Magn Reson Imaging. 27(6):1336-40, 2008
14. Rodriguez W Jr et al: MRI appearance of posterior cruciate ligament tears. AJR Am J Roentgenol. 191(4):1031, 2008
Разрыв передней крестообразной связки - симптомы и лечение
Что такое разрыв передней крестообразной связки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коновалова Евгения Александровича, травматолога со стажем в 13 лет.
Над статьей доктора Коновалова Евгения Александровича работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Разрыв передней крестообразной связки (anterior cruciate ligament injury) — это одна из самых тяжёлых травм коленного сустава. Повреждение сопровождается щелчком в колене и невозможностью продолжать физическую активность. Затем появляется отёк и становится трудно сгибать и разгибать ногу в суставе.
![Разрыв передней крестообразной связки [13]](/pimg3/priznaki-travmi-zadney-CCF0677.jpg)
Распространённость
Разрыв передней крестообразной связки (ПКС) является частой травмой коленного сустава. Встречается в 4 случаях на 1000 человек и занимает второе место после травмы мениска. ПКС — это самая травмируемая связка коленного сустава. Для сравнения: повреждения задней крестообразной связки встречаются в 15–30 раз реже, так как она примерно в 1,3–2 раза толще и в 2 раза прочнее ПКС [11] .
При занятии спортом разрыв ПКС у женщин происходит в среднем в 4–10 раз чаще, чем у мужчин [1] . Предположительно, это связано с более слабыми подколенными сухожилиями. Также встречается мнение, что на силу и гибкость связок могут влиять гормональные факторы. Однако это утверждение остаётся спорным и его ещё предстоит доказать [12] .
Причины разрыва ПКС
Прямая травма — возникает при ударе по бедру, голени и колену. Чаще встречается у спортсменов, например у футболистов, борцов и боксёров. Реже разрыв связки происходит при ДТП.
Непрямая травма — возникает, когда нет прямого удара по коленному суставу. Может произойти из-за резкого отклонения бедра с туловищем внутрь или наружу. Голень при этом повёрнута или фиксирована. Из-за такого отклонения в коленном суставе возникает «скручивание», вызывающее разрыв связки.
Чаще всего ПКС разрывается при отклонении голени наружу и кручении бедра внутрь. Особенно такая травма распространена среди спортсменов: футболистов, гандболистов, баскетболистов и волейболистов.
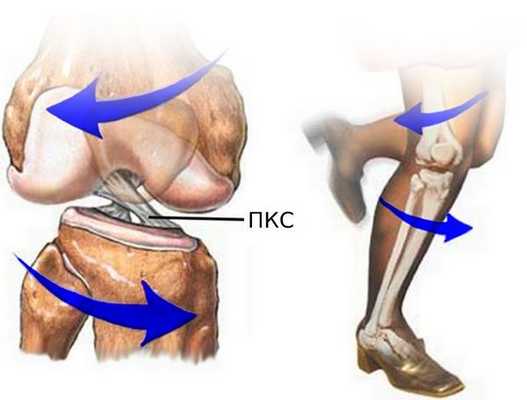
Зачастую при такой травме, помимо разрыва ПКС, повреждается внутренний мениск, а при сильном скручивании разрывается внутренняя боковая связка. Такое сочетание повреждений называют «несчастливой триадой» или «взрывом коленного сустава» [1] . При отклонении голени внутрь и кручении бедра наружу к травме ПКС может присоединиться разрыв наружного мениска.
![Фантом стопы [14]](/pimg3/priznaki-travmi-zadney-15647CC.jpg)
Механизм, обусловленный лыжным ботинком, — так называют травму, которая встречается среди горнолыжников, использующих высокие и жёсткие лыжные ботинки. При падении на спину бедро и туловище смещаются назад, ботинок при этом удерживает голень. В результате ПКС избыточно натягивается, что может привести к её разрыву.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы разрыва передней крестообразной связки
Симптомы острого периода:
- щелчок в колене в момент травмы;
- невозможность опираться на ногу и продолжать физическую активность;
- выраженный отёк коленного сустава, возникающий, как правило, в течение часа после травмы;
- симптомы «псевдоблока» — пациент не может согнуть и разогнуть ногу в суставе.
При застарелом разрыве передней крестообразной связки возникает боль, ощущение нестабильности и «расшатанности» в коленном суставе. Боль может появиться при повреждении хряща и мениска как в момент травмы, так и при развившемся гонартрозе. Больные жалуются, что «колено не слушается», «нога подгибается в колене», «ногу сложно контролировать» [3] . Из-за «расшатанности» в колене они часто оступаются, спотыкаются и падают.
Патогенез разрыва передней крестообразной связки
Передняя крестообразная связка состоит из спирально расположенных коллагеновых волокон, которые обеспечивают её прочность и растяжимость [7] [10] . Своим верхним концом ПКС прикрепляется к бедренной кости, а нижним — к большеберцовой. На середине хода ПКС пересекается с задней крестообразной связкой. И з-за характерного перекрёста данные связки и получили своё название [8] [9] .
![Передняя и задняя крестообразные связки [15]](/pimg3/priznaki-travmi-zadney-4794C84.jpg)
Передняя крестообразная связка состоит из трёх пучков:
- Передневнутренний — самый длинный, расположен поверхностно и наиболее подвержен травмам. Как правило, при частичных повреждениях связки разрывается именно он.
- Задненаружный — лежит глубже предыдущего, наименее подвержен разрывам.
- Промежуточный.
Основная функция ПКС — удерживать голени от смещения. Чаще всего разрывы связки вызваны кручением на опорной ноге, когда бедро и корпус вращаются, а голень со стопой остаются фиксированными. Повреждение ПКС приводит к нестабильности в коленном суставе, т. е. дискомфорту от смещения голени относительно бедра.
Если такое состояние длится долго, то суставные хрящи, мениски и остальные структуры сустава изнашиваются и развивается деформирующий артроз. Этот процесс протекает с разной скоростью, зависящей как от травмирующего агента, так и от генетической предрасположенности. Со временем пациент начинает ощущать ноющую боль в колене, сначала при длительной нагрузке, а затем и в покое, дискомфорт не проходит даже во сне.
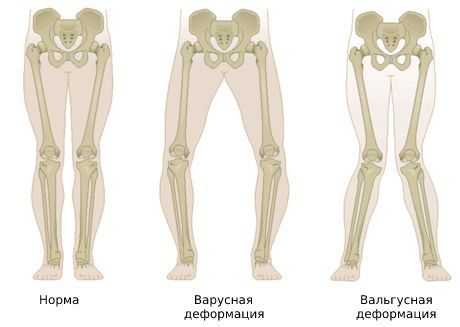
Больной начинает « щадить » ногу и меньше на неё опираться. Из-за этого нарушается биомеханика походки, увеличивается нагрузка на структуры сустава и возникает вальгусная (X-образная) либо варусная (O-образная) деформация.
Классификация и стадии развития разрыва передней крестообразной связки
Типы повреждения ПКС в зависимости от давности и распространённости травмы:
- острые разрывы;
- застарелые разрывы и хроническая нестабильность;
- частичные разрывы и рубцевание волокон;
- отрыв ПКС вместе с костным фрагментом [3] .
Степени повреждения ПКС:
- Незначительное растяжение связки (микроразрыв). Проявляется умеренным отёком и болью. Движения ограничены, но стабильность сустава сохранена.
- Умеренное растяжение (частичный разрыв). Отёк и боль выражены сильнее, стабильность сустава сохранена, но прочность связки снижена, что может приводить к многократным повторным травмам.
- Полный разрыв. Проявляется сильным отёком, интенсивной болью и нестабильностью в суставе. На больную ногу сложно опираться [1] .
Осложнения разрыва передней крестообразной связки
- контрактура коленного сустава — снижение подвижности колена как при сгибании, так и при разгибании;
- посттравматический артроз коленного сустава;
- хроническая нестабильность коленного сустава [1] .
Диагностика разрыва передней крестообразной связки
Крестообразные связки помогают поддерживать стабильность коленного сустава и нормальную биомеханику походки. Они также важны для правильного взаимодействия суставных поверхностей при ходьбе, беге, сгибании и разгибании голени. Поэтому следует своевременно выявлять и лечить их повреждения.
Заподозрить разрыв ПКС можно по вышеописанным симптомам, данным анамнеза, результатам специальных тестов и инструментальных методов обследования. Предположить повреждение и поставить окончательный диагноз можно ещё в острый период травмы. При значительном скоплении крови в полости сустава (гемартрозе) пациент чувствует распирание в коленном суставе, прикосновения к нему резко болезненны, возникает выраженный отёк колена.
Специфические тесты
При диагностике повреждений ПКС обязательно проводят специфические тесты.
- Тест Лахмана — нога согнута в колене под углом 20–30 ° , стопа лежит на кушетке. Одной рукой врач фиксирует бедро, обхватывая его в дистальной части, а другой — плавно тянет голень вперёд.
- Тест переднего выдвижного ящика — в отличие от теста Лахмана, нога согнута под углом 90 ° .
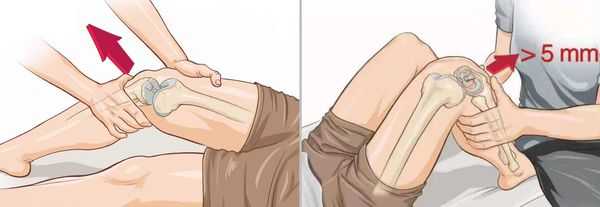
Оба метода позволяют выявить чрезмерное смещение голени кпереди и определить его степень. Чтобы сравнить результаты, тесты обязательно проводят и на здоровой ноге.
- Тест смещения стержня — пациент лежит на спине, врач одной рукой обхватывает коленный сустав, а второй придерживает стопу и отводит ногу с поворотом внутрь, т. е. придаёт вальгусную нагрузку. Если повреждена ПКС, то при разгибании происходит передний подвывих большеберцовой кости. Затем при сгибании ноги в коленном суставе примерно на 20 – 40 ° подвывих вправляется. Существуют различные модификации данного теста: градуированный тест смещения Якоба, модифицированный и мягкий тест смещения стержня [3] . Эти методы не всегда подтверждают разрыв ПКС, поэтому может потребоваться несколько разных тестов.
- Тест Мартенса — пациент лежит на спине, врач одной рукой обхватывает заднюю поверхность голени ниже коленного сустава, другая рука лежит на нижней трети бедра. Затем доктор одной рукой смещает голень вперёд и одновременно другой рукой отводит бедро назад. Вначале теста нога практически разогнута в коленном суставе. При достижении угла сгибания около 30 ° подвывихнутая боковая часть большеберцовой кости вправляется. Врач выявляет это при пальпации и по субъективным ощущениям пациента, который чувствует, что колено «встало на место».
- Тест Слокума — пациент лежит на боку на стороне неповреждённой ноги, согнутой в тазобедренном и коленном суставах. Травмированная нога развёрнута внутрь, а стопа максимально разогнута. Врач обхватывает бедро и ощупывает головку малоберцовой кости. При повреждении ПКС происходит подвывих боковой части головки большеберцовой кости. После сгибания в коленном суставе подвывих проходит.
- Тест перекрещивания Арнольда — проводится в положении стоя, врач фиксирует стопу повреждённой ноги. Затем пациент скрещивает над ней здоровую ногу, поворачивая таз и туловище в травмированную сторону. При повреждении ПКС возникают неприятные ощущения смещения коленного сустава.
- Тест подворачивания Якоба — пациент стоит возле стены, повернувшись к ней здоровой стороной, и равномерно распределяет вес тела на обе ноги. Врач поворачивает коленный сустав внутрь. В это время пациент сгибает ногу в колене. При ПКС возникает подвывих головки большеберцовой кости и ощущение подворачивания ноги в коленном суставе.
- Тест подёргивания Хьюстона — пациент лежит на спине, нога согнута в коленном суставе на 60–70 °. Одной рукой врач обхватывает голень и поворачивает её внутрь; другой — придаёт вальгусную нагрузку на уровне верхней трети голени. Затем нога плавно разгибается. Как только угол сгибания достигает 20 °, происходит спонтанный подвывих головки большеберцовой кости. Это говорит о разрыве ПКС.
Чтобы подтвердить диагноз, врач вряд ли будет использовать все тесты: обычно достаточно несколько методов. К ним прибегают, если разрыв связки не удалось выявить сразу, а по данным анамнеза и МРТ доктор подозревает её повреждение. Тесты может проводить только врач, самостоятельно их делать нельзя.
Инструментальные методы диагностики
Самым информативным методом диагностики ПКС является магнитно-резонансная томография (МРТ) коленного сустава. МРТ позволяет визуализировать мягкие ткани в области сустава и поставить окончательный диагноз [2] .
Признаки разрыва ПКС:
- связка не визуализируется;
- нарушена непрерывность её волокон;
- нетипичное расположение волокон;
- косвенные признаки — связка имеет волнистый контур, большеберцовая кость смещена вперёд, задняя крестообразная связка значительно отклонена назад.
В остром периоде обязательно проводится рентгенография. Метод позволяет исключить или выявить сопутствующие повреждения костных структур, которые могут указывать на разрыв ПКС:
- Перелом Сегонда — отрывной перелом межмыщелкового возвышения большеберцовой кости (места прикрепления передней крестообразной связки). Целостность связки при этом не нарушена, однако характерные симптомы её разрыва присутствуют.
- Отрыв связок вместе с фрагментом кости.
- Перелом головки малоберцовой кости.
Лабораторные анализы для диагностики разрыва ПКС не используются, поскольку они не дают никакой информации о состоянии сустава.
Лечение разрыва передней крестообразной связки
В остром периоде необходимо устранить боль, отёк и воспаление. При выраженном отёке коленного сустава проводят пункцию для эвакуации крови. Также назначают противовоспалительные препараты, на поражённую ногу прикладывают холод и обеспечивают покой.
После стихания острой фазы показан фиксатор — бандаж, ортез или суппорт. Его носят, чтобы стабилизировать коленный сустав и приступить к более качественной реабилитации. Основным минусом является строгий подбор по размеру и модели.
Восстановить подвижность сустава поможет лечебная физкультура и физиотерапия [3] . ЛФК проводится с первых часов после получения травмы и продолжается 8 – 10 месяцев после операции.
Однако ЛФК и симптоматическая терапия не всегда помогают восстановить нормальную работу сустава. Единственным методом, позволяющим полностью восстановить функции сустава, является артроскопическая реконструкция [1] .
Для операции используют трансплантаты:
- Аутотрансплантаты — из собственной связки надколенника, сухожилий подколенных мышц и сухожилий малоберцовой группы мышц.
- Аллотрансплантаты — из трупного материала. Существует гипотетический риск заражения инфекционными заболеваниями (ВИЧ, гепатит и т. д.), но он ничтожно мал. В России банков тканей мало, поэтому такие трансплантаты применяются редко.
Сперва трансплантат извлекается и обрабатывается, затем его устанавливают и фиксируют в области разорванной связки, остатки которой предварительно удаляются.
Все манипуляции на суставе производятся малоинвазивно, т. е. через несколько проколов и под контролем видеоаппаратуры. Это значительно уменьшает травматичность и позволяет пациенту быстрее восстановиться.
После операции больной наблюдается в стационаре 3 – 4 дня. Ему назначаются противовоспалительные и обезболивающие препараты. Также контролируется заживление и проводятся регулярные перевязки послеоперационной раны.
Затем, в среднем на две недели, на прооперированную ногу накладывается гипс или жёсткий ортез. Это создаёт неподвижность в суставе, уменьшает послеоперационный отёк и боль. Ходить в этот период следует с костылями, постепенно повышая нагрузку на ногу: в первые дни после операции без нагрузки, затем каждую неделю увеличивают на 25 %, к 4-й неделе выходят на полную нагрузку.
Полностью отказаться от костыля можно, когда восстановилась нормальная походка и пациент может перекатываться с пятки на носок. Чтобы ускорить заживление и улучшить питание тканей в области сустава, следует выполнять комплекс изометрических упражнений, т. е. сокращать мышцы без нагрузки.
Реабилитация
После выписки из больницы пациенту необходимо обратиться к реабилитологу, который подробно расскажет, как действовать дальше. Чтобы восстановить функции прооперированной ноги, назначается ЛФК и комплекс физиотерапевтического лечения. Методы физиотерапии подбираются строго индивидуально физиотерапевтом.
Также пациенту потребуются регулярные перевязки: не реже, чем раз в 3 – 4 дня. На 14-й день после операции снимают швы. Все эти манипуляции проводятся в поликлинике [4] .
Прогноз. Профилактика
При своевременном адекватном лечении и правильно проведённой реабилитации прогноз благоприятный. Более чем у 95 % пациентов функции сустава полностью восстанавливаются.
В среднем к 4-му месяцу после операции искусственно созданная связка полностью приживается. В дальнейшем трансплантат окончательно перестраивается и по своим свойствам максимально приближается к полноценной «родной» передней крестообразной связке [4] .
Без оперативного лечения прогноз неблагоприятный. Со временем почти неизбежно формируется деформирующий гонартроз. Это осложнение требует одномыщелкового либо тотального эндопротезирования коленного сустава — большой и травматической операции по замене коленного сустава на искусственный имплантат.
При нарушении рекомендаций врача или повторной травме возможны рецидивы. Также к повторному повреждению могут привести ошибки при проведении операции.
Профилактики повреждений ПКС, как системы чётких и последовательных мероприятий, к сожалению, не существует. Снизить риск травмы у спортсменов поможет полноценно выполненная разминка, укрепляющие тренировки и специальные упражнения в условиях нестабильности. При беге, прыжках и рывках важно соблюдать правильную технику. В быту и на производстве необходимо придерживаться общеизвестных правил безопасности.
Разрыв задней крестообразной связки - симптомы и лечение
Что такое разрыв задней крестообразной связки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коновалова Евгения Александровича, травматолога со стажем в 13 лет.
Над статьей доктора Коновалова Евгения Александровича работали литературный редактор Юлия Липовская , научный редактор Никита Геращенко и шеф-редактор Маргарита Тихонова
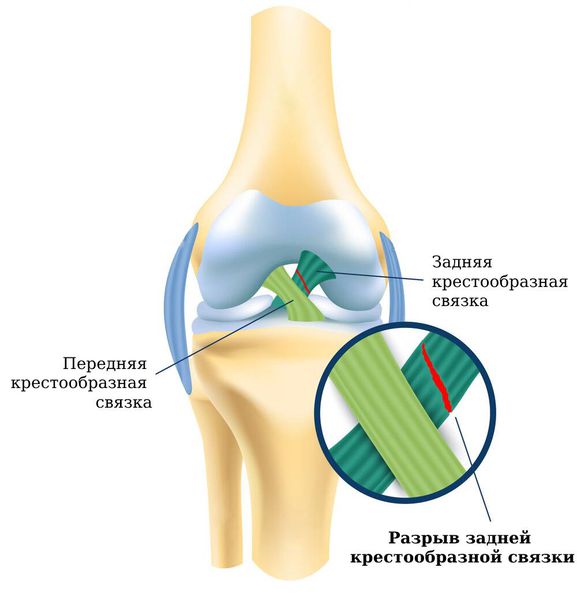
Разрыв задней крестообразной связки (posterior cruciate ligament rupture) — это повреждение самой крупной внутрисуставной связки коленного сустава. Эта травма серьёзно снижает качество жизни, так как вызывает боль и чрезмерную подвижность сустава, что нарушает нормальную походку и значительно ускоряет износ и разрушение суставных поверхностей [1] .
Такая травма в основном встречается у мужчин, но случается редко. Так как задняя крестообразная связка (ЗКС) более толстая и прочная, она повреждается в среднем в 15 – 30 раз реже, чем передняя (ПКС) [11] .
Причины разрыва ЗКС
Как правило, разрыв ЗКС происходит из-за очень сильного удара по голени спереди. В каких случаях это может произойти:
- при дорожно-транспортном происшествии: когда бампер автомобиля ударяет пешехода по передней поверхности голени; когда водитель или пассажир ударяется передней поверхностью голени о приборную панель автомобиля при резком торможении или столкновении;
- в контактных и высокоскоростных видах спорта (футбол, хоккей, лыжи, рэгби и др.): когда лыжник или сноубордист ударяется передней частью голени о препятствие; при столкновении игроков, например во время футбола или регби и т. д.
Симптомы разрыва задней крестообразной связки
Основные жалобы в остром периоде, который длится примерно 2 недели:
- Щелчок и боль в колене в момент травмы, после чего становится сложно или невозможно ходить.
- Выраженный отёк. Как правило, он развивается в течение первого часа после травмы. В отличие от повреждения ПКС, при разрыве ЗКС отёк и гематома распространяются и на заднюю поверхность голени. Это связано с тем, что задняя треть связки находится за пределами капсулы коленного сустава и сообщается с подколенной ямкой.
- Симптомы «псевдоблокады», т. е. невозможность согнуть или разогнуть ногу в суставе, при попытках это сделать ощущается противодействие.
При хроническом (застарелом) разрыве ЗКС беспокоит боль, ощущение «разболтанности» в коленном суставе и значительные затруднения при ходьбе. Боль появляется из-за повреждений хряща и мениска, как в момент травмы, так и в результате разрушения хряща. Иногда колено «не слушается», нога подгибается в колене, её сложно контролировать, всё это признаки нестабильности коленного сустава [6] .
Патогенез разрыва задней крестообразной связки
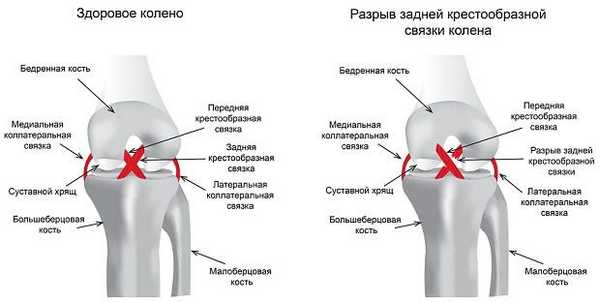
Задняя крестообразная связка, как и передняя, состоит из спирально идущих коллагеновых волокон, которые обеспечивают её прочность и сравнительно большую растяжимость. Верхним концом ЗКС и ПКС прикрепляются к бедренной кости, нижним — к углублениям на большеберцовой кости. Посередине связки перекрещиваются, поэтому их и называют крестообразными.
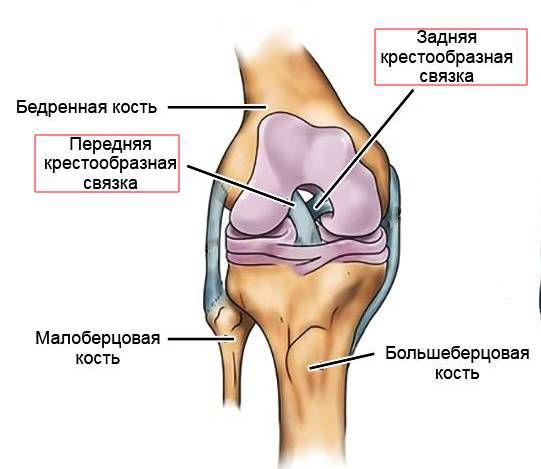
Основная функция крестообразных связок — поддерживать стабильность коленного сустава, обеспечивать правильные движения и взаимодействие суставов при ходьбе. ЗКС при этом удерживает голень от смещения назад.
Исходя из основной функции ЗКС, становится понятен и механизм получения травмы. Если в момент травмы голень сильно смещается назад, то ЗКС чрезмерно натягивается и, как следствие, происходит её разрыв [9] .
Нужно учитывать, что в крестообразных связках проходят нервные волокна, которые передают в головной мозг информацию о положении тела и отдельных его частей в пространстве. Повреждение этих волокон при разрывах связок приводит к последующей нестабильности сустава, так как без обратной связи от сустава невозможно скоординировать работу мышц, окружающих сустав. Это нарушает биомеханику движения и ведёт к преждевременному износу хрящей, менисков и других структур сустава.
Впоследствии развивается деформирующий гонартроз — суставной хрящ истончается и разрушается, а под ним повреждается кость. При этом появляется ноющая боль в колене, сначала при длительной нагрузке, затем в покое и даже ночью. Со временем из-за нарушения биомеханики походки и увеличения нагрузок на сустав развивается вальгусная (X-образная) либо варусная (O-образная) деформация коленного сустава [8] .
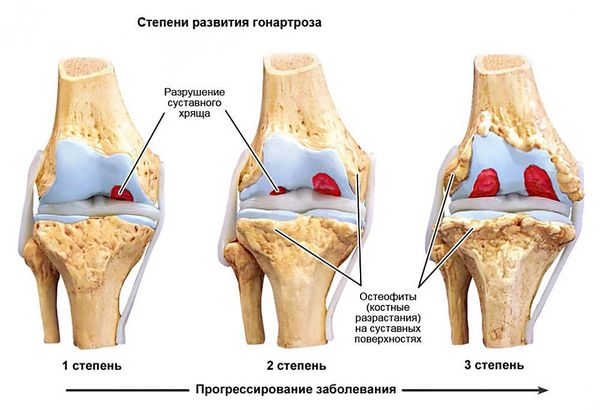
Классификация и стадии развития разрыва задней крестообразной связки
Степени повреждения ЗКС:
- Микроразрыв — незначительное растяжение связки. Может проявляться умеренным отёком сустава и болью. Движения могут быть ограничены, но стабильность сустава не нарушена.
- Частичный разрыв — умеренное растяжение. Отёк и боль выражены сильнее, стабильность сохранена, но появляется риск повторного разрыва из-за снижения прочности связки.
- Полный разрыв. Проявляется значительным отёком, сильной болью, нестабильностью в суставе, из-за чего невозможно опереться на ногу.
Типы повреждения задней крестообразной связки в зависимости от давности и распространённости процесса:
- острые разрывы;
- застарелые разрывы и хроническая недостаточность;
- частичные разрывы и рубцевание;
- отрыв костного фрагмента.
Чтобы оценить острые и хронические повреждения связок коленного сустава, в практике используется классификация вывихов в коленном суставе R. C. Schenck в модификации D. C. Wascher.
Осложнения разрыва задней крестообразной связки
- . Это шишка под коленом, которая связана со скоплением синовиальной жидкости. Избыток синовиальной жидкости вызван хроническим воспалением коленного сустава, а воспаление, в свою очередь, является следствием микротравм хряща из-за неправильных движений в суставе.
- Пателлофеморальный артроз. Представляет собой поражение хрящевой ткани надколенника и бедренной кости. Патология связана с чрезмерной нагрузкой на сустав, которая вызвана его нестабильностью.
- Рецидивирующая нестабильность.
Диагностика разрыва задней крестообразной связки
Предположить разрыв связки и в дальнейшем поставить окончательный диагноз можно ещё в острый период травмы. Прежде всего диагноз ставится на основании механизма травмы, а также жалоб, описанных выше, данных анамнеза, результатов инструментальных методов обследования и специальных тестов.
Чтобы диагностировать повреждение ЗКС, врач обязательно проводит специфические тесты:
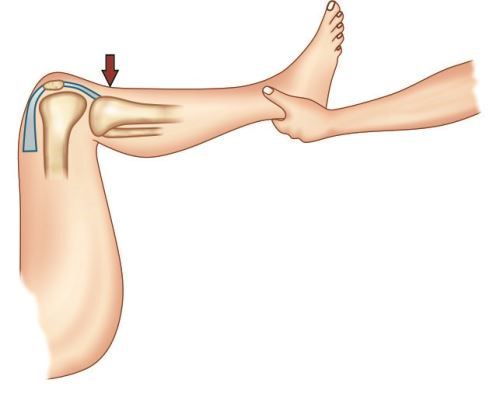
- Тест Godfrey. Пациент лежит на спине, повреждённая нога согнута в коленном и тазобедренном суставе под углом 90°, мышцы максимально расслаблены. В этом положении при повреждении ЗКС голень провисает. Для сравнения нужно провести тест и на здоровой ноге.
- Тест «заднего выдвижного ящика». Пациент лежит на спине, нога согнута в коленном суставе под углом 60–90°. Врач давит на большеберцовую кость, оценивая на сколько она смещается назад (как выдвижной ящик) и есть ли болевые ощущения. Тест выполняется поочерёдно в трёх положениях голени: при развороте наружу, внутрь и в нейтральном положении. Смещение голени назад в нейтральном положении говорит о повреждении ЗКС и задненаружных стабилизаторов коленного сустава, а при развороте голени наружу — только ЗКС.
![Тест «заднего выдвижного ящика» [13]](/pimg3/priznaki-travmi-zadney-50E2.jpg)
- Рекурвационный тест. Пациент лежит на спине, ноги выпрямлены. Врач поднимает повреждённую ногу за стопу. Если ЗКС повреждена, происходит переразгибание в коленном суставе. При сопутствующем разрыве ПКС степень переразгибания увеличивается. Обязательно нужно провести тест и на здоровой ноге, так как переразгибание может быть вариантом нормы или указывать на синдром гипермобильности суставов.
- Активный динамический тест четырёхглавой мышцы. Пациент лежит на спине, колено согнуто под углом 60°. При активном напряжении четырёхглавой мышцы бедра провисающая голень, смещается вперёд. Этот тест наиболее информативен при застарелых разрывах задней крестообразной связки.
![Активный динамический тест четырёхглавой мышцы [14]](/pimg3/priznaki-travmi-zadney-20276.jpeg)
- Реверсивный PIVOT-SHIFT тест. Пациент лежит на спине. Врач отводит и поворачивает наружу повреждённую ногу, согнутую в коленном суставе под углом 60–90°. В этом положении при наличии разрыва ЗКС определяется патологическое смещение голени назад. Затем врач устраняет подвывих — разгибает голень, что сопровождается щелчком и визуальным смещением голени вперёд.
- Обратный тест Lachman. Пациент лежит на животе. Врач обхватывает рукой верхнюю часть наружной поверхности голени, стопу фиксирует в подмышечной впадине. Другой рукой охватывает бедро чуть выше надколенника, затем пытается сместить голень вперед относительно бедра. О разрыве ЗКС при этом тесте будет говорить смещение голени назад [5] .
В остром периоде обязательно проводится рентгенография коленного сустава. Рентген позволяет исключить либо выявить сопутствующие повреждения костей, которые могут косвенно указывать на повреждение ЗКС или вызывать симптомы задней нестабильности сустава. Например, на рентгене можно выявить отрыв костного блока в месте крепления ЗКС. При этой патологии сустав тоже становится нестабильным, но ЗКС может быть не повреждена [2] .
Вместо рентгена можно сделать магнитно-резонансную томографию (МРТ) коленного сустава. Это самый информативный метод диагностики повреждений ЗКС. Он позволяет увидеть мягкие ткани сустава и поставить окончательный диагноз.
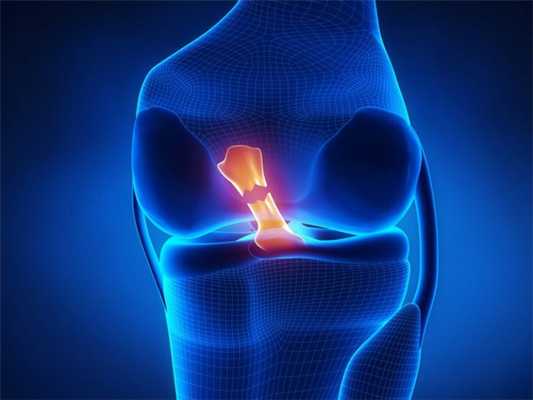
На разрыв ЗКС будут указывать следующие признаки: связку не видно, нарушена непрерывность волокон связки или они расположены неправильно. Косвенно о наличии разрыва говорит заднее смещение большеберцовой кости и волнистый контур связки.
![Здоровая ЗКС и её разрыв на МРТ [12]](/pimg3/priznaki-travmi-zadney-9B98.jpeg)
Чтобы оценить нестабильность сустава, может проводиться артрометрия при помощи артрометра КТ-1000, но этот аппарат есть не везде.
![Артрометр [15]](/pimg3/priznaki-travmi-zadney-40A2C.jpeg)
Лечение разрыва задней крестообразной связки
Консервативное лечение
Консервативные методы лечения включают:
- Пункцию сустава, если в нём скопилось много крови.
- Протокол RICE, при котором охлаждают место травмы (например, прикладывают лёд), накладывают компрессионную повязку, оставляют ногу в покое и кладут её на возвышенность.
- Пункцию сустава, противовоспалительные препараты, внешнюю фиксацию повреждённой ноги при помощи ортеза или суппорта.
- Физиотерапию после устранения симптомов острой фазы. Процедуры подбирает врач-физиотерапевт индивидуально для каждого пациента.
- Лечебную физкультуру, реабилитационные мероприятия и упражнения, направленные на восстановление работы повреждённого сустава и укрепление окружающих его мышц.
Консервативное лечение как самостоятельный метод обычно не способно полноценно восстановить функцию сустава, так как порванная ЗКС не может срастись самостоятельно. Это значит, что все симптомы и признаки нестабильности сустава никуда не исчезнут [3] .
Хирургическое лечение
Единственный метод, который позволяет полностью восстановить повреждённый сустав при разрыве ЗКС — это артроскопия.
Для восстановления связки используют два вида трансплантатов: аутотрансплантаты (из собственных сухожилий) и аллотрансплантаты (из трупных связок или сухожилий). В России в клинической практике чаще применяют первый вид.
Как и любая операция, артроскопия требует предоперационной подготовки и сдачи анализов.
На первом этапе операции хирурги-ортопеды извлекают и обрабатывают трансплантат, чаще всего его берут из собственной связки надколенника или из сухожилия полусухожильной мышцы.
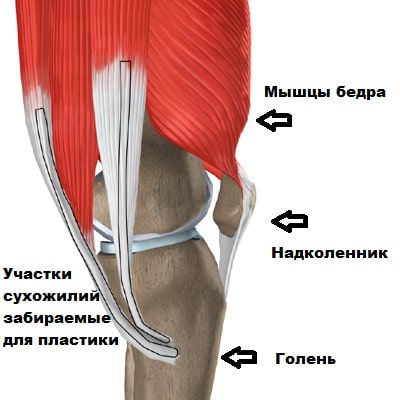
На втором этапе формируют каналы в бедренной и большеберцовой кости, удаляют остатки разорванной ЗКС и проводят подготовленный трансплантат через костные каналы в физиологическое положение [7] .
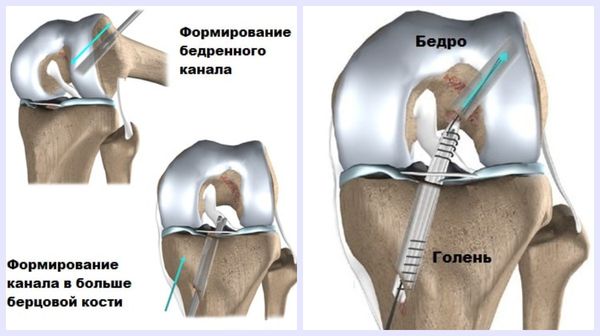
Второй этап операции осуществляется артроскопически — через несколько проколов в коленном суставе с использованием видеоаппаратуры, что снижает травматичность операции и ускоряет восстановительный период. Длительность операции всегда строго индивидуальна.
Послеоперационный период
После операции в течение 3–4 дней пациент находится в стационаре. В этот период врач следит за состоянием больного и процессом заживления послеоперационной раны. Также проводится противовоспалительная и антибактериальная терапия, адекватное обезболивание и регулярные перевязки раны.
Через 3–4 дня после операции больного выписывают. После выписки пациент наблюдается в поликлинике, где ему делают перевязки, контролируют выполнение комплекса ЛФК и физиотерапевтических упражнений, которые помогают быстрее восстановиться. Это обязательная часть лечения, без качественной реабилитации невозможно добиться хорошего результата. На 14-е сутки после операции снимают операционные швы.
Прооперированную ногу обездвиживают на 4 недели с помощью гипса, тутора или шарнирного ортеза. В этот период придётся ходить на костылях, постепенно увеличивая нагрузку на ногу. В первые дни после операции нагружать ногу нельзя, затем нагрузку увеличивают на 25 % каждую неделю, к 4-й неделе обычно разрешается полная нагрузка. Когда опороспособность ноги восстанавливается до уровня 75 %, обычно это происходит к 3-й неделе, разрешается перейти на один костыль. Полностью отказаться от костыля можно, когда восстановится нормальная походка с перекатом от пятки к пальцам стопы [10] .
Заниматься спортом, например посещать спортзал, плавать или бегать, можно не раньше, чем через 6 месяцев после операции.
Послеоперационные осложнения
- Нагноение послеоперационной раны, гнойный синовит. Это самое тяжёлое осложнение, оно связано с несоблюдением асептических условий во время выполнения перевязок. Чаще всего это происходит, когда перевязки выполняются самостоятельно в домашних условиях.
- Отрыв трансплантата от места прикрепления в костном канале. Крайне редкое осложнение, обычно оно связано с травмой колена.
- Аллергические реакции на лекарственные препараты, используемые в лечении.
- Контрактура коленного сустава. Это ограничение движений в коленном суставе. Чаще всего она развивается из-за отсутствия или неправильной реабилитации после операции.
При использовании аллотрансплантата осложнением может стать его отторжение, крайне редко происходит заражение ВИЧ-инфекцией [3] .
Более чем у 95 % пациентов функции сустава полностью восстанавливаются, но для этого нужно своевременно и правильно провести лечение и реабилитацию.
Примерно к 4-му месяцу после операции искусственно созданная связка приживается. В дальнейшем трансплантат окончательно перестраивается и по свойствам становится максимально похож на полноценную «родную» ЗКС [4] .
Без операции прогноз неблагоприятный. Со временем развивается деформирующий гонартроз, который требует эндопротезирования — большой и травматической операции по замене коленного сустава на искусственный имплантат.
Рецидивы возможны, если пациент нарушает рекомендации врача или снова травмирует ногу. Также к повторному повреждению могут привести ошибки при проведении операции.
Профилактика разрыва ЗКС
Системы чётких и последовательных мероприятий по профилактике повреждений ЗКС не существует. Снизить риск травмы у спортсменов поможет полноценно выполненная разминка, укрепляющие тренировки и специальные упражнения. При беге, прыжках и рывках важно соблюдать правильную технику. В быту и на производстве нужно придерживаться общеизвестных правил безопасности.
Повреждения задней крестообразной связки коленного сустава
Что такое повреждение задней крестообразной связки и чем оно опасно. Возможные симптомы повреждения ЗКС и методы диагностики травмы. Особенности консервативного и хирургического лечения.
Задняя крестообразная связка или ЗКС является одной из 4-х основных, обеспечивающих стабильность коленного сустава. Поэтому ее повреждение является одной из наиболее серьезных травм коленного сустава. А достаточно высокая частота их получения (3—20% случаев повреждений колена) обуславливает высокую актуальность проблемы в современной ортопедии.
Поэтому сегодня уже существуют способы не просто восстановить целостность ЗКС, но и максимально быстро и с предельной безопасностью для пациента вернуть ей, а значит и коленному суставу, нормальную функциональность.
Особенности повреждений ЗКС и причины
Стабильность коленного сустава обеспечивается достаточно большим количеством связок. Наиболее важными из них являются передняя и задняя крестообразные, большеберцовая и малоберцовая коллатеральные связки. Но если последние обеспечивают удержание голени от чрезмерного отведения кнаружи и вовнутрь, то крестообразные призваны удержать ее от слишком сильного перемещения вперед и назад. ЗКС как раз предохраняет ее от чрезмерного смещения назад. Поэтому при ее повреждении под действием травмирующих факторов может возникать нестабильность коленного сустава, а также другие нарушения.
ЗКС проходит за передней крестообразной связкой. Верхним концом она крепится к внутреннему мыщелку бедренной кости, а вторым – к выемке большеберцовой кости. Как и остальные связки, она образована прочными, переплетенными особым образом коллагеновыми волокнами, не склонными растягиваться.
Поэтому под действием травмирующих факторов она может разрываться частично или полностью. Причинами подобного могут выступать:
- автомобильные аварии, причем повреждение ЗКС может наблюдаться как у водителя, так и у пешехода, на которого был совершен наезд;
- спортивные травмы;
- прямые удары по голени;
- падения с высоты на ноги.

Выделяют 2 основных способа повреждения ЗКС:
- Прямой механизм, при котором травмирование связки возникает при ударе по передней поверхности верхней части голени в момент, когда колено находится в согнутом положении. Подобное чаще всего наблюдается при ДТП из-за удара колена о торпеду, хотя также встречается у футболистов, хоккеистов, лыжников, борцов.
- Непрямой механизм, обусловленный падением на колено и его чрезмерным насильственным переразгибанием. Это обычно приводит не только к травме ЗКС, но и задней части суставной капсулы.
При этом повреждения ЗКС встречаются существенно реже, чем травмы ПКС. Также возможно их сочетанное получение, что характерно для действия травмирующих факторов одновременно в нескольких плоскостях. Подобное наиболее характерно для ДТП и падений с высоты, хотя может происходить и при других обстоятельствах.
Выделают острый и хронический период травмы. Первый длится 2 недели и является наиболее оптимальным временем для начала лечения. Если же в этот период нужные лечебные мероприятия не были проведены, пациент рискует столкнуться с хронической задней нестабильностью коленного сустава. Устранить ее сложнее и для этого понадобится более длительный период времени, но все же это возможно.
Симптомы повреждения ЗКС
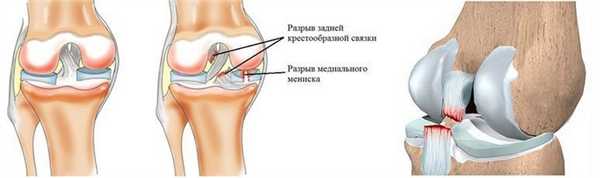
Разрывы задней крестообразной связки могут быть изолированными, т. е. наблюдаться на фоне отсутствия повреждений других образующих коленный сустав анатомических структур. На них приходится 40% всех повреждений ЗКС, что составляет 3,3—3,6% от всех травм коленного сустава. В остальных 60% ситуаций разрывы ЗКС совмещаются с травмами:
- менисков – хрящевых прослоек в виде полумесяцев, заполняющих пространство между суставными поверхностями бедренной и большеберцовой костей при разгибании колена;
- ПКС;
- коллатеральных связок;
- суставной капсулы;
- сухожилий подколенной мышцы;
- дугообразной связки и пр.
Это, как и степень повреждения ЗКС (частичный или полный разрыв), определяет характер клинической картины. В целом для травмы такого рода присущи:
- дискомфорт в колене, возникающий, когда оно находится в полусогнутом положении, при ходьбе по ступеням, продолжительной прогулке;
- боли под коленной чашечкой, что становится следствием чрезмерного ухода кости голени кзади;
- гематома и дискомфорт в подколенной ямке (наблюдаются не всегда);
- неустойчивость коленного сустава при передвижении пешком по пересеченной местности, что указывает на его нестабильность и сопровождается ощущением проваливания голени назад, выпадения колена;
- изменения походки, обусловленные желанием давать на травмированную ногу меньшую нагрузку.
Повреждения ЗКС редко сопровождаются характерным щелчком.
При этом пострадавшие могут также ходить без посторонней помощи, полностью опираясь на больную ногу. Но они всегда неосознанно избегают полного разгибания пораженного сустава и поворотов голени наружу, что вызывает характерную хромоту и особые лишние движения при необходимости повернуться в другую сторону.
Если вовремя не провести лечения повреждения ЗКС, больные рискуют в дальнейшем столкнуться с деформирующим гонартрозом. Для этого заболевания характерны сильные боли в колене и ограничение его подвижности вплоть до полной ее потери из-за дегенеративно-дистрофических изменений в хрящевых и костных структурах колена. Подобное возникает в 8—36% всех случаев повреждений ЗКС, при которых лечение было проведено несвоевременно или вовсе не осуществлялось.
Диагностика
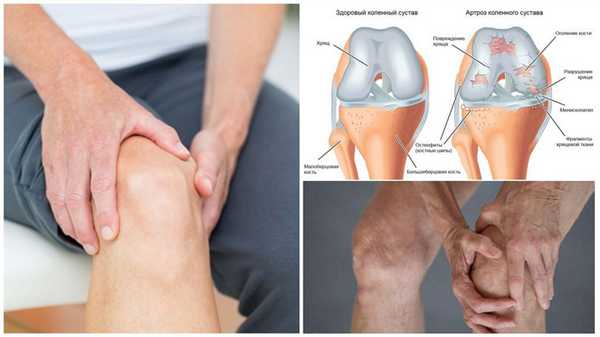
Повреждения задней крестообразной связки достаточно сложно диагностировать, особенно в остром периоде травмы. Ведь основным признаком повреждения ЗКС является задняя нестабильность коленного сустава, а боль и отек препятствуют ее обнаружению. Поэтому нередко пациентам со свежими травмами колена прикладывают холод и вводят обезболивающие. Если после этого полноценно обследовать коленный сустав не удается, обязательно назначают повторное обследование через неделю. После окончания острого периода обычно удается провести все необходимые обследования и диагностировать повреждение ЗКС.
Но если это не сделать вовремя в колене способны возникнуть вторичные изменения, что крайне нежелательным образом скажется на его состоянии и функционировании. Поэтому важно как можно раньше после получения удара по колену попасть на консультацию к ортопеду и пройти рекомендованные диагностические процедуры.
Для оценки качества функционирования коленного сустава сначала проводится сбор анамнеза, т. е. опрос больного. В рамках этого этапа врач выясняет особенности получения травмы, что помогает ему определить как возможность, так и наиболее вероятный механизм повреждения ЗКС, а также оценить вероятность травмирования других структур.
После этого проводится ортопедический осмотр, в рамках которого ортопед пальпирует (прощупывает) колено, измеряет окружность травмированного и здорового сустава, оценивает амплитуду пассивных и активных движений, выявляет признаки повреждения менисков или других внутрисуставных структур. Для этого он просит пациента пройтись, а также использует специальные диагностические тесты, в частности тест заднего «выдвижного ящика».
Это один из наиболее точных методов диагностики повреждений ЗКС. Он проводится при сгибании колена под прямым углом за счет определения расстояния между передней поверхностью центральной части эпифиза большеберцовой кости и мыщелками бедренной. При обнаружении смещения более чем на 3—5 мм считают тест положительным. При этом чем больше полученный показатель, тем выше степень заднего «выдвижного ящика». Но данный тест сложно осуществлять сразу же после получения травмы из-за выраженного отека колена и ограничения его подвижности.
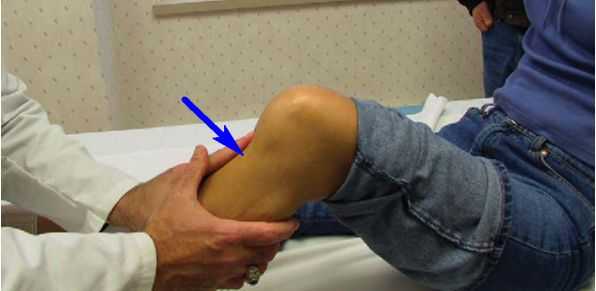
В подобных ситуациях могут использоваться другие тесты, в частности:
- Обратный Lachman-тест – колено фиксируют согнутым под углом 30°. Если при этом большеберцовая кость сдвигается кзади относительно бедра, это расценивают в качестве признака повреждения задней крестообразной связки.
- Trillat-тест – считается положительным при смещении голени во время сгибания коленного сустава под углом 20°.
- Тест Годфри – выполняется в положении лежа на спине с согнутыми под прямым углом ногами в коленном и тазобедренном суставе. Врач помогает пациенту удерживать такое положение, придерживая его стопу за пальцы. Если при этом под действием силы притяжения большеберцовая кость смещается вниз, тест считают положительным.
Для диагностики повреждений задней крестообразной связки используется и ряд других тестов. А для получения максимально точных данных о характере и степени тяжести травмы, поскольку травмы ЗКС менее чем у половины пострадавших изолированные, ортопед направляет пациента на:
- рентген;
- УЗИ;
- КТ или МРТ (проводятся в случаях, когда требуется максимально точная информация о состоянии внутрисуставных структур, а другие методы не дали нужных данных или предполагается застарелая травма и развитие осложнений).
МРТ считается «золотым стандартом» диагностики повреждений ЗКС.
Лечение повреждений ЗКС
В острый период, когда не удалось точно диагностировать характер травмы, пациентам назначаются:
- удаление из полости сустава скопления крови;
- обезболивающие препараты, которые могут вводиться внутрисуставно;
- полное обездвиживание коленного сустава.
Характер повреждения задней крестообразной связки и других анатомических структур колена определяет тактику лечения. Так, при частичных изолированных разрывах хорошие результаты дает консервативная терапия. После окончания острого периода и подтверждения такого вида повреждения ЗКС принимают меры для восстановления травмированной связки.
Обязательно назначается ношение специального ортеза, который не позволит совершать движения в коленном суставе с большей, чем это допустимо, амплитудой и предотвратит чрезмерное перемещение голени кзади, но даст возможность опираться на ногу. Постепенно нагрузку на поврежденную конечность увеличивают, а также повышают амплитуду движений. Обязательно назначается ЛФК, направленная на укрепление передних и задних мышц бедра, принимающих непосредственное участие в поддержании стабильности коленного сустава.
Пациентам с повреждениями ЗКС показано также проведение физиотерапевтического лечения и лечебного массажа.
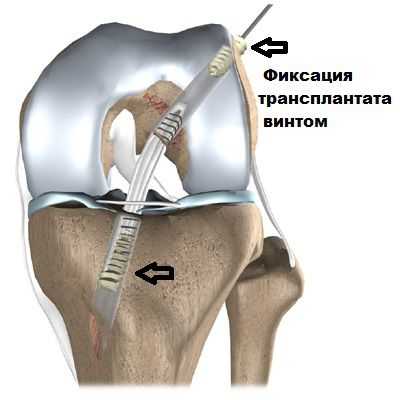
При полном разрыве задней крестообразной связки показана фиксация коленного сустава в полностью разогнутом положении. Но исследования показывают, что при подобных травмах консервативная терапия хотя и приводит со временем к уменьшению болей, но не позволяет избавиться от возникшей нестабильности сустава. Многие пациенты не замечают нестабильности в повседневной жизни, но ее наличие становится причиной развития таких осложнений, как артроз коленного сустава. Это впоследствии может привести к необходимости в дальнейшем выполнить эндопротезирование коленного сустава, так как мучительные боли и нарушения подвижности снижают качество жизни и практически приводят к инвалидности. Поэтому сегодня для лечения полных разрывов ЗКС, а также при неэффективности консервативной терапии при частичных разрывах обычно рекомендуют хирургическое восстановление связки.
Суть операции заключается не в ушивании разрыва, а в формировании новой ЗКС из аутотрансплантата. Его получают из связки надколенника и проводят через искусственно создаваемые в образующих сустав костях каналы. Концы трансплантата закрепляют титановыми элементами.
Таким образом, хоть повреждения ЗКС и встречаются реже, чем ПКС, но они могут случиться с каждым, учитывая тот факт, что основной их причиной являются ДТП. При этом при неполных разрывах прогноз весьма благоприятный. Но и полные разрывы ЗКС сегодня успешно устраняются без серьезных последствий для здоровья и функциональности коленного сустава оперативным путем. Главное не упустить момент и обратиться к ортопеду вовремя, пока возникшие в результате травмы нарушения не успели привести к осложнениям.
Степанян Рубен Вачаганович
Плоскостопие, артроз и артрит сегодня не только «молодеют», но и встречаются все чаще. Хотя бы одно из этих заболеваний не понаслышке знакомо каждому человеку!
Когда болезнь подкрадывается незаметно и поражает суставы, это лишает сна и покоя, а жизнь теряет яркие краски. Когда движения становятся не в радость, обращайтесь в ORTOMED-СLINIС.
Мы докажем вам, что вести активный образ жизни и не испытывать боли можно в любом возрасте!
Читайте также:
- Клиника (признаки) и течение отосклероза
- Клиника отравления нитроглицерином и ее диагностика
- Избыточная продукция тиреоидных гормонов. Гипертиреоза. Кретинизм. Гипотиреоз. Микседема. Тиреоидная недостаточность.
- Пересадка печени при генетических болезнях. Эффективность
- Противогрибковые лекарственные препараты. Чем лечить кандидоз?
