Меконий эмбриона. Аномалии развития кишечной трубки плода
Добавил пользователь Владимир З. Обновлено: 24.01.2026
Меконий эмбриона. Аномалии развития кишечной трубки плода
В течение первой трети внутриутробной жизни кишечник лишен твердого содержимого. Начиная с четвертого месяца развития в его полости появляется содержимое, количество которого все более увеличивается. Это содержимое, названное меконием, по своему происхождению гетерогенно и состоит из смеси отпавших эпителиальных клеток, слизи и желчи, т. е. из веществ самого развивающегося пищеварительного тракта, а также из веществ, которые поступают в кишечный тракт вторично — из окружающей амниотической жидкости.
Материал, который заглатывается эмбрионом, включает в себя эпителиальные клетки, волосы зародышевого пушка (lanugo) и некоторое количество сального секрета (vernix caseos), покрывающего кожу зародыша. Вплоть до рождения содержимое кишечника стерильно, но вскоре после того как младенец начинает питаться через рот, в кишечнике появляется бактериальная флора.
Зеленоватый цвет мекония, обусловленный тем, что содержимое кишечника в течение длительного времени испытывает действие желчи, резко отличается от характерного желтого цвета экскрементов, который появляется после принятия пищи. На четвертый день после рождения все следы мекониальной окраски содержимого кишечника исчезают. Этот факт иногда может иметь значение для установления времени рождения.
Любое ненормальное сужение трубчатой структуры (кровеносного сосуда, части пищеварительного тракта и т. д.) называется стенозом. Состояние, при котором стеноз приводит к полному исчезновению просвета, называют атрезией. Как стеноз, так и атрезия могут развиваться в постнатальный период в результате повреждения ткани. Так, например, если ребенок проглотил едкое вещество, например щелочь, то развивается стеноз (сужение) или даже полная атрезия пищевода в результате появления рубцовой ткани.
Стеноз или атрезия маточных труб могут быть обусловлены гонорейными сальпингитами. Однако какие случаи относятся к области патологии. Для нас же представляют интерес врожденные стеноз и атрезия, которые вызваны нарушениями эмбрионального развития.
В период раннего развития кишечника наблюдается специфическая фаза роста, при которой, как многие полагают, образуется врожденная кишечная атрезия. В конце второго месяца развития усиленно растет эпителий кишечника. В это время просвет первичной кишечной трубки еще очень мал, что не соответствует процессу ее усиленного роста.
Последний проявляется особенно отчетливо в пищеводе и в верхней части тонкой кишки. В этот период развития полость указанных отделов кишечной трубки заполнена массами эпителиальных клеток. Примерно то же самое наблюдается и в прямой кишке. В процессе нормального развития сразу же за этой стадией происходит увеличение полости кишки, а эпителиальные клетки начинают перераспределяться. В результате образуется характерная структура слизистой оболочки. Вполне возможно, что задержка развития или недостаточное развитие кишечника сразу же за этой стадией временного закрытия полости кишечной трубки может быть причиной врожденной атрезии кишечника, требующей хирургического вмешательства.
Одной из наиболее обычных аномалий кишечника считается дефект, известный под названием меккелевого дивертикула. Этот дефект представляет собой выпячивание подвздошной кишки на 2—3 пальца выше valvula ileocoecalis и является остатком желточного стебелька. Он может иметь вид слепого кармана или открытое отверстие на пупке. В последнем случае дивертикул, как говорят, сопровождается пупочной фекальной фистулой.
Характерно, что к меккелеву дивертикулу подходит одна из тонких концевых ветвей верхней брыжеечной артерии. Это наводит на мысль, что основная верхняя брыжеечная (желточно-брыжеечная) артерия первоначально проходит вдоль желточного стебелька, а потом разветвляется в желточное сплетение в стенках желточного мешка. Клинически меккелев дивертикул может проявлять себя как второй аппендикс. Так как он встречается примерно у 2% всех людей, то его следует учитывать при оценке атипичных симптомов, вызывающих подозрение на аппендицит. Иногда в слизистой оболочке меккелева дивертикула находятся области, которые по своей структуре очень сходны со стенками желудка. Такие области могут служить местом образования пептических язв в дивертикуле.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Мекониевый перитонит
Мекониевый перитонит – это патологическое состояние, возникающее на фоне перфорации кишечника, характеризующееся выходом в брюшную полость первородного кала и последующей асептической воспалительной реакцией. Клинические проявления включают в себя прогрессирующее вздутие живота, гиперемию и отечность передней брюшной стенки, в тяжелых случаях – дыхательную недостаточность и обезвоживание. Диагностика заключается в проведении УЗИ и рентгенографии органов брюшной полости, определении клинических проявлений перитонита. Лечение зависит от тяжести поражения кишечника. Как правило, показано оперативное вмешательство с восстановлением целостности кишечной трубки.
Общие сведения
Мекониевый перитонит – это асептическое химическое воспаление брюшины, возникающее в результате выхода мекониальных масс в брюшную полость после перфорации стенки кишечника. Частота составляет 0,27-0,34 на 10000 новорожденных. Актуальность обусловлена сложностью диагностики, отсутствием универсальной терапевтической и реабилитационной тактики.
Впервые данная патология была описана в 1761 году Морганьи, а ее УЗ-признаки были установлены в 1979 г. Благодаря УЗИ мекониевый перитонит можно диагностировать еще в антенатальном периоде, начиная со II триместра беременности. Обычно данное состояние является вторичным, возникающим на фоне других патологий – TORCH-инфекций, муковисцидоза и т. д. Выживаемость составляет порядка 80%, общий прогноз зависит от основного заболевания.
Причины мекониевого перитонита
Мекониевый перитонит является следствием внутриутробной перфорации стенки кишечника. Как правило, он возникает вследствие ишемического некроза кишки или кишечной непроходимости, редко выступает в роли самостоятельной патологии с неустановленным происхождением. Развивается в II-III триместрах беременности. Патогенетически суть данной патологии заключается в нарушении целостности кишечной трубки и попадании мекониальных масс в брюшную полость.
Состояниями, на фоне которых потенциально может возникнуть мекониевый перитонит, являются атрезия, стеноз и заворот кишечника, мекониальный илеус на фоне муковисцидоза, инвагинация петель при гастрошизисе, ишемия при аномалиях строения регионального сосудистого русла и гидрометрокольпосе. Кроме того, провоцирующими факторами могут быть внутриутробное инфицирование TORCH-инфекциями: цитомегаловирусом, гепатитами типа А и В, парвовирусом В19.
Классификация
В зависимости от тяжести поражения кишечника, иммунной реактивности плода и матери могут развиваться следующие формы мекониевого перитонита:
- Фиброадгезивная или локальная форма. При ней в брюшной полости возникает небольшое количество кальцификатов и спаек петель между собой в участке перфорации кишки, в результате чего происходит закрытие отверстия. Составляет порядка 45% от всех случаев.
- Кистозная форма или гигантский кистозный мекониевый перитонит. Характеризуется образованием псевдокисты в брюшной полости в месте перфорации. Псевдокиста формируется из спаянных между собой петель и заполняется разжиженным меконием. Несмотря на расположение в зоне дефекта кишечного тракта, закрытия отверстия не происходит. Встречается у 35% детей с данной патологией.
- Генерализованный мекониевый перитонит. Является массивным воспалением париетальной и висцеральной брюшины вследствие тотального распространения первородного кала по брюшной полости. Часто сопровождается формированием большого количества экссудативных масс, кальцификатов и фибринозных спаек. Возникает непосредственно перед родами или в интранатальном периоде. Составляет 20% от всех случаев.
Симптомы мекониевого перитонита
Клинические проявления мекониевого перитонита наблюдаются уже с момента рождения ребенка. Основные симптомы – быстро прогрессирующее вздутие живота, локальная гиперемия, расширение поверхностных вен передней брюшной стенки, редко – отечность. Пальпаторно выявляется сильное напряжение абдоминальных мышц, иногда удается обнаружить уплотнение в брюшной полости, которое обычно локализируется в месте перфорации. У мальчиков довольно часто возникает водянка яичка – гидроцеле.
При интенсивном вздутии живота ограничивается экскурсия диафрагмы, что вызывает дыхательную недостаточность с характерными для нее клиническими проявлениями: одышкой, тахипноэ, акро- и генерализованным цианозом. На фоне массивного выхода жидкости в брюшную полость развивается изоосмолярная дегидратация, проявляющаяся сухостью кожных покровов, гипотонией, тахикардией и т. п. Другие клинические симптомы зависят непосредственно от заболевания, спровоцировавшего мекониевый перитонит.
Диагностика мекониевого перитонита
Диагностика мекониевого перитонита заключается в сборе анамнестических данных, проведении физикального, лабораторного и инструментального исследования. Анамнез может указывать на перенесенные матерью TORCH-инфекции во II-III триместре беременности, наличие наследственных заболеваний (например – муковисцидоза) у родителей ребенка или других родственников. При объективном обследовании педиатром или неонатологом выявляются клинические симптомы, характерные для перитонита: вздутие живота, расширение поверхностных вен передней брюшной стенки, напряжение мышц живота, локальное покраснение и отечность. Могут обнаруживаться другие потенциально возможные проявления: дыхательная недостаточность, дегидратация, гидроцеле.
Инструментальные методы диагностики включают в себя УЗ-исследование, рентгенографию органов брюшной полости, при необходимости – компьютерную и магнитно-резонансную томографию. Картина УЗИ в зависимости от формы мекониального перитонита может содержать локальные или диффузные участки обызвествления, гиперэхогенные образования с четким контуром (псевдокисты), расширение петель кишечника, экссудат в брюшной полости. Рентгенограмма и томограммы подтверждают аналогичные нарушения. Кроме того, еще в пренатальном периоде может проводиться кордоцентез для идентификации аномалий строения ДНК, муковисцидоза или TORCH-инфекций.
Общие лабораторные исследования выявляют неспецифические изменения, характерные для любого воспалительного процесса: лейкоцитоз со смещением лейкоцитарной формулы влево, повышение СОЭ, С-реактивного белка и пр. При выраженном эксикозе может наблюдаться явление сгущение крови в ОАК – увеличение концентрации всех форменных элементов, повышение уровня гемоглобина. Для определения этиологии мекониевого перитонита используются специфические тесты на разнообразные заболевания: ИФА и ПЦР для идентификации вирусной инфекции, Albus-tix, ВМ-тест, пилокарпиновая потовая проба, кариотипирование на муковисцидоз и т. д.
Дифференциальная диагностика мекониевого перитонита проводится со следующими патологическими состояниями в педиатрии: асцит при врожденном токсоплазмозе или цитомегаловирусной инфекции, кистозные новообразования при гематометрокольпосе, тератоме и лимфангиоме, кисты яичников, мочевого протока, большого и малого сальника.
Лечение мекониевого перитонита
Терапевтическая тактика при мекониевом перитоните зависит от тяжести заболевания и массивности поражения кишечника. В некоторых случаях происходит спонтанное выздоровление еще во внутриутробном периоде, поэтому какого-либо лечения не требуется. При выявлении участков обызвествления при отсутствии других признаков активного перитонита проводится симптоматическая терапия. При обнаружении кишечной непроходимости или прогрессирующих признаков перитонита показано хирургическое лечение.
Тактика хирурга и объем оперативного вмешательства зависят от этиологии, массивности патологического процесса и интраоперационных находок. При выявлении некротизированных участков кишечника осуществляется их резекция с последующим восстановлением целостности кишечного тракта, удаление псевдокист и экссудативных масс. В некоторых случаях при невозможности обеспечить адекватную длину кишечного тракта формируют стому. Параллельно проводят инфузионную терапию, назначают симптоматическое лечение и парентеральное питание в соответствии с возрастными нормами.
Прогноз и профилактика
Специфической профилактики мекониевого перитонита не разработано. Неспецифические превентивные меры включают в себя медико-генетическое консультирование, планирование беременности, регулярное посещение женской консультации в период гестации, раннее выявление и своевременное лечение TORCH-инфекций у матери.
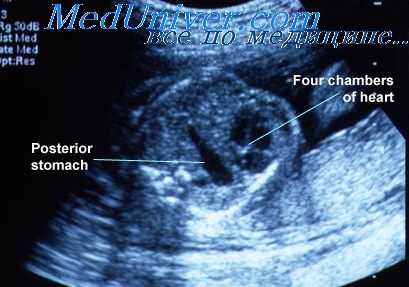
УЗИ состояния брюшной полости. Мекониевый перитонит у плода
Мекониевый перитонит возникает в результате перфорации стенки кишечника плода. Обычно он сопутствует таким заболеваниям, как атрезия тонкой кишки, мекониевый илеус, заворот кишок или инвагинация, но во многих случаях бывает идиопатическим. Поскольку меконий плода стерилен, его попадание в брюшную полость плода не сопровождается бактериальным обсеменением.
Прогноз при этом состоянии вариабелен и зависит от степени выраженности вызвавшей его патологии, а также наличия сопутствующих нарушений. У некоторых плодов, имевших мекониальный перитонит во внутриутробном периоде, отмечается благоприятный исход, и в послеродовом периоде не обнаруживается каких-либо симптомов. Таким образом, это состояние может остаться незамеченным, если оно не было выявлено антенатально при ультразвуковом обследовании.
Эхографическая картина у плодов с мекониальным перитонитом бывает различной. Полагают, что наиболее характерной ультразвуковой находкой в этих случаях являются кальцинаты, локализованные в брюшной полости. Механизм их образования заключается в том, что меконий, попавший в брюшную полость вызывает развитие асептической воспалительной реакции, что стимулирует образование фиброзных спаек, которые затем кальцинируются.
Кальцинаты характеризуются высокой эхогенностью и могут иметь точечную линейную форму или группироваться в более крупные включения. В связи с небольшими размерами кальцинатов эффект «акустической тени» может не всегда визуализироваться позади них.
Иногда процесс образования кальцинатов может распространяться и в полость грудной клетки через постоянно сформированные отверстия диафрагмы (для нижней полой вены, пищевода или аорты) или через временно открытые отверстия (левый и правый плевроперитонеальный каналы, отверстие Morgagni).
Несмотря на то что интраабдоминальные кальцинаты считаются типичными для мекониального перитонита, их обнаружение в брюшной полости плода не обязательно будет свидетельствовать о наличии этого осложнения. Другие возможные причины появления таких кальцинатов включают в себя кальциноз печени и селезенки (при некрозе печени; идиопатическом кальцинозе и внутриутробной инфекции, например при цитомегалии или токсоплазмозе), образование кальцинатов в структуре опухолей (при тератоме или нейробластоме) или возникновение кальцинатов в просвете кишки у плодов с атрезией ануса.
Мекониальный перитонит можно отличить от перитонита другой этиологии, если кальцинаты распределены по брюшине. Однако в связи с тем, что печень занимает значительную часть объема брюшной полости у плода, иногда бывает затруднительно точно оценить локализацию кальцинатов: в печени или на поверхности висцеральной брюшины. Тем не менее существует несколько эхографических маркеров, которые будут свидетельствовать об их перитонеальном расположении: точечные гиперэхогенные фокусы определяются только за предполагаемыми границами печени и не визуализируются в ее паренхиме, кальцинаты доходят до диафрагмы и образуют скопления на ее брюшной поверхности, а также визуализируются в мошонке плода мужского пола.
Наличие кальцинатов в мошонке является особенно демонстративным признаком поскольку влагалищный отросток брюшины соединяет полость мошонки с перитонеальной полостью на поздних сроках беременности.
У плодов с мекониевым перитонитом также может наблюдаться ряд других эхографических признаков. Они включают в себя многоводие, расширенные петли кишечника, асцит, гиперэхогенный асцит с наложением фибриновых масс на поверхности органов брюшной полости плода, наличие паховой грыжи и мекониальных псевдокист.
Паховые грыжи, выявляемые в антенатальном периоде, по данным литературы могут обнаруживаться как при мекониальном перитоние, так и быть изолированной находкой. Мекониальная псевдокиста представляет собой отграниченную полость, сформированную из кишечного содержимого, попавшего в брюшную полость, которое окружено соединительно-тканной капсулой и спаянными между собой петлями кишечника.
При ультразвуковом исследовании мекониальные псевдокисты имеют вид кистозных структур неправильной формы с утолщенными стенками, локализованных в брюшной полости плода, в просвете которых может определяться детрит, перегородки, кальцинаты или все перечисленное. Однако источник образования таких кист может оставаться не выявлен, поскольку дифференциальный ряд при оценке кистозных образований в брюшной полости плода достаточно широк и включает в себя мегацистис, кисту яичника, кисты при дупликациях ЖКТ, тератому, мезентериальную кисту, кисту холедоха и гидрометрокольпос. Тем не менее если кальцинаты в брюшной полости выявляются в сочетании с кистозным образованием смешанной эхоструктуры, с достаточной долей уверенности может быть установлен диагноз мекониального перитонита с образованием мекониальной псевдокисты.
Глотка эмбриона. Формирование и развитие глотки у плода
Изучая развитие ранних эмбрионов, мы видели как спланхноплевра обрастает первичную кишку и как происходит ее разделение на внезародышевую часть (желточный мешок) и внутризародышевую часть, из которой образуется в дальнейшем желудочно-кишечный тракт. Мы проследили также процесс разделения внутризародышевой кишки на переднюю кишку, среднюю кишку и заднюю кишку и образование ротового и анального отверстий вследствие прорыва стомодеального углубления в головной части эмбриона и проктодеальной ямки в его каудальной части.
В конце первого месяца развития в пределах кишечного тракта начинается процесс развития определенных органов. Начав рассмотрение со знакомых нам теперь стадий, мы подробно проследим дальнейшие наиболее важные фазы развития, в ходе которых образуется дефинитивная структура различных пищеварительных органов и устанавливаются определенные отношения между ними. Несмотря на то, что ротовая область является частью пищеварительной системы, ее дифференцировка тесно связана с формированием лица, и поэтому она была описана в предыдущих статьях.
В начале второго месяца развития головная часть передней кишки дифференцируется в глотку (pharynx). Сильно сжатая в дорзо-вентральном направлении, глотка простирается латерально в виде ряда дивертикулов, которые выступают на каждой стороне между висцеральными дугами. Глотка на этой стадии развития обнаруживает рекапитуляцию тех структур, которые имели функциональное значение у живущих в воде анцестральных форм. Глоточные карманы эмбриона млекопитающего гомологичны внутренней части жаберных щелей.
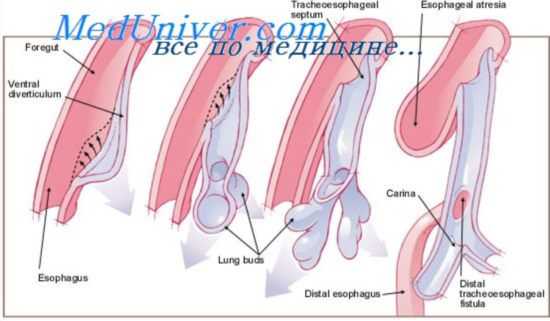
Как это обычно наблюдается, повторение филогении здесь замаскировано. Несмотря на то, что у эмбрионов млекопитающих ткань, которая закрывает жаберные щели, редуцируется до тонкой мембраны, состоящей лишь из слоя эктодермы и энтодермы, эта мембрана редко полностью исчезает. Иногда передние глоточные карманы прорываются наружу, вследствие чего образуются открытые жаберные щели, но в таких случаях отверстие существует очень недолго и щели вскоре вновь закрываются.
Подобно многим другим рудиментарным структурам, возникающим в процессе развития высших форм, глоточные карманы дают начало органам, которые резко отличаются в функциональном отношении от своих предшественников. Образно говоря, природа сохранила некоторые структуры, потерявшие свое функциональное значение в ходе эволюции, но изменила их в соответствии с новыми функциями.
Основная глоточная трубка эмбриона, расположенная к центру ют дивертикулов, превращается непосредственно в дефинитивную глотку. В ходе этого процесса она уплощается и относительно уменьшается в размере. Дистальные концы первой пары глоточных карманов, расположенных между мандибулярной и гиоидной дугами, приходят в тесную связь со слуховыми пузырьками. Из этих карманов на каждой стороне возникают барабанная полость и евстахиева труба, что уже было описано в связи с развитием уха.
Вторая пара карманов в значительной мере включается в стенку глотки и принимает участие в образовании области миндалин и надминдалевидной ямки.
Третья и четвертая пары карманов дают начало группе эндокринных желез: паращитовидным, вилочковой и постбронхиальным телам. После перемещения этих закладок в прилежащую мезенхиму остатки первичных карманов быстро редуцируются и сохраняются лишь углубления в стенке глотки, примыкающие к небоглоточной (глоточно-надгортанной) складке.
Аномалии развития кишечника
Аномалии развития кишечника – это наследственные или врожденные патологии, возникающие внутриутробно на этапах формирования кишечной трубки под воздействием тератогенных факторов. Проявляются симптомами кишечной непроходимости: отсутствием кала, рвотой, признаками «острого живота». Дети старшего возраста могут жаловаться на боли в животе различной локализации и интенсивности. Аномалии развития кишечника диагностируются клинически в первые дни жизни ребенка, подтверждаются по результатам комплексной рентгенологической диагностики, УЗИ и инструментальных методов обследования кишечника. Лечение хирургическое.
МКБ-10
Аномалии развития кишечника являются наиболее распространенными пороками пищеварительного тракта. Встречаются с различной частотой для каждой нозологии, в среднем – 1 случай на 500-5000 новорожденных. Высокая актуальность в клинической педиатрии обусловлена необходимостью раннего оперативного вмешательства, которое в некоторых случаях может быть только паллиативным (например, при болезни Гиршпрунга).
В настоящее время высока частота встречаемости атрезии ануса. Данный порок является одной из причин детской инвалидности, поскольку излечение практически невозможно. Кроме того, аномалии развития кишечника могут сочетаться с другими пороками пищеварительной трубки, что значительно осложняет терапию и ухудшает прогноз для жизни ребенка.
Причины
Нарушения процесса закладки кишечной трубки на любом этапе приводят к формированию аномалий развития кишечника. Отклонение от нормы может произойти во время дифференцировки и правильного взаиморасположения отделов кишечника, в результате торможения апоптоза эмбриональных зачатков, в процессе образования слоев кишечной стенки и т. д. Как правило, причиной пороков является внешнее повреждающее действие лекарственных препаратов, радиации, бактериальных и вирусных токсинов. Вредные привычки матери также имеют тератогенный эффект. В результате отделы тонкого и толстого кишечника либо остаются недоразвитыми, либо формируются неправильно.
Аномалии развития кишечника по локализации могут затрагивать двенадцатиперстную, тощую, подвздошную кишку, то есть тонкий кишечник, либо ободочную, сигмовидную и прямую кишку, представляющие собой отделы толстого кишечника. Выделяют пороки развития кишечной трубки и кишечной стенки, пороки обратного развития желточного мешка, а также аномалии ротации кишечника. Отдельную группу составляют пороки аноректальной зоны.
- Аномалии кишечной трубки. Развитие кишечной трубки может нарушаться по типу стеноза или атрезии. В первом случае минимальный просвет кишечника имеется, в случае атрезии определенный отдел не развит вообще, а его место занимает фиброзный тяж, в составе которого не дифференцируются привычные отделы кишечной стенки.
- Аномалии кишечной стенки. Нейрогенный илеус относится к аномалиям развития кишечника, связанным с нарушением иннервации кишечной стенки. В эту же группу пороков входит болезнь Гиршпрунга, обусловленная аганглиозом стенки толстой кишки.
- Аномалии желточного мешка. Незаращение желточного протока является причиной множества аномалий развития кишечника, поскольку возможно несколько вариаций персистенции эмбрионального зачатка. Так, полный свищ формируется, когда желточный проток открыт на всем протяжении. Если же открытая часть протока находится снаружи, свищ называется неполным. Часть протока, открывающая в стенке кишечника, но закрытая на остальных участках, иначе называется дивертикулом Меккеля. Когда незаращенный участок локализуется в центральной части протока, формируется энтерокистома.
- Аномалии ротации (поворота) кишечника. Приводят к нетипичному расположению некоторых отделов тонкой и толстой кишки.
- Пороки развития аноректальной зоны. Включают различные варианты атрезии ануса с отсутствием или наличием свищевого хода, который может располагаться возле заднего прохода, а также открываться в органы мочевыделительной и половой системы.
Аномалии развития кишечника часто носят сочетанный характер, одновременно могут встречаться пороки других органов пищеварительного тракта, позвоночника и т. д. Несмотря на большое разнообразие, многие заболевания в клинике проявляются похожими симптомами.

Симптомы аномалий кишечника
Из всех пороков развития кишечника с момента рождения заметна только атрезия заднего прохода. Наличие ануса и его проходимость исследуется уже в родильном зале при помощи специального зонда. Кроме того, отсутствие заднего прохода педиатр определяет визуально. Наиболее частым симптомом многих аномалий развития кишечника является кишечная непроходимость. Обычно она носит механический характер, но возможна и нейрогенная обструкция, связанная с застоем содержимого вследствие отсутствия перистальтики (нейрогенный илеус, болезнь Гиршпрунга). Кишечная непроходимость сопровождается отсутствием стула либо скудными испражнениями, а также рвотой и напряжением передней брюшной стенки.
Аномалии развития кишечника могут проявляться спустя месяцы и годы после рождения ребенка. Так, дивертикулы кишечника часто обнаруживаются только при их воспалении. Пациенты жалуются на боли в животе, которые иногда сопровождаются различными изменениями частоты и консистенции стула. Незначительные анатомические патологии вообще могут не проявлять себя и диагностируются случайно, хотя чаще признаки аномалий развития кишечника заметны в первые дни, реже – недели и месяцы после рождения.
Диагностика
Достоверная клиническая диагностика возможна в случае атрезии заднего прохода, поскольку признаки порока очевидны. Заподозрить большинство аномалий развития кишечника педиатр может при симптомах кишечной непроходимости. Диагноз требует инструментального подтверждения:
- Рентгенодиагностика.Обзорная рентгенография ОБП дает представление о расположении органов брюшной полости, в том числе и петель кишечника. Метод позволяет исключить аномалии ротации, заметить признаки кишечной обструкции. Рентгенография с контрастированием также дает представление о взаиморасположении кишечных петель и ширине их просвета, поэтому методика используется в диагностике стенозов и атрезий участков кишечника.Также проводится ирригография.
- Эндоскопия ЖКТ. При наличии признаков высокой кишечной непроходимости (обильная рвота вскоре после кормления) проводится эзофагогастродуоденоскопия, благодаря которой можно визуализировать двенадцатиперстную кишку – одно из самых частых мест врожденных стенозов. Нижние отделы кишечника исследуются с помощью фиброколоноскопии.
- Сонография.Абдоминальное УЗИ является неинвазивным и высокоинформативным методом диагностики аномалий развития кишечника.
- Лабораторная диагностика. Включает анализ крови и кала. Последний необходим с целью определения функции поджелудочной железы, выявления скрытого кровотечения и т. д.
Лечение аномалий развития кишечника
Для большинства пороков лечение оперативное. Исключение составляют аномалии развития кишечника без клинических проявлений. Признаки кишечной непроходимости являются показанием для срочного хирургического вмешательства. Операция всегда проводится максимально щадящим способом, с возможным сохранением всей длины кишечника либо минимальной резекцией. После устранения обструкции (распутывание петель, закрепление их в привычных местах и др.) состояние ребенка быстро улучшается. Консервативная терапия направлена на детоксикацию, обусловленную застоем каловых масс, восстановление водно-солевого баланса и т. д.
Прогноз аномалий развития кишечника различный. Если удается устранить клинические проявления, ребенок живет и развивается нормально, требуется только диспансерное наблюдение. Если в процессе лечения была проведена резекция кишечника, возможно развитие синдрома короткой кишки с признаками мальабсорбции и снижением качества жизни пациента. Неблагоприятный прогноз часто сопутствует атрезии ануса по многим причинам. Например, расстояние от закрытого заднего прохода до кишки может быть значительным и требовать нескольких сложных операций. Ребенок в течение всего времени терапии живет с энтеростомой.
Также опасны случаи недоразвития мышц промежности, в частности, наружного сфинктера, когда даже реконструктивные операции дают небольшой положительный эффект. Болезнь Гиршпрунга в 50-70% случаев заканчивается летальным исходом в первые дни и недели жизни ребенка, но даже если пациенту удается пережить острый период, качество жизни значительно снижается.
Профилактика аномалий развития кишечника возможна на пренатальном этапе при условии отказа от вредных привычек и грамотного ведения беременности. При отягощенном анамнезе родителей по генетическим заболеваниям и различным патологиям пищеварительного тракта необходимо генетическое консультирование.
1. Аномалии ротации и фиксации кишечника у детей (клиника, диагностика, лечебная тактика)/ Ленюшкин А. И., Хворостов И.Н./ Вопросы современной педиатрии. - 2007.
Читайте также:
- Воздействие старения на сердце и кровеносные сосуды
- Исследование слуха при головокружении. Головокружение и тугоухость
- Капиллярная гемангиома глазницы: признаки, гистология, лечение, прогноз
- Симптомы увеличения небных миндалин и последствия гиперплазии
- Преимущества налоксона и плазмафереза при абстинентном синдроме. Лечение злокачественной наркомании
