Меланоз кожи при тепловом воздействии Бушке-Эйхорна (мраморная пигментация кожи)
Добавил пользователь Дмитрий К. Обновлено: 20.01.2026
4 Новые косметические препараты и лечение заболеваний и косметических недостатков, под ред. А.Ф. Ахабадзе и др. – М., 1988. – с. 58;
5 Патогенез, лечение и профилактика косметических заболеваний и недостатков, под ред. А.Ф. Ахабадзе и А.П. Хруновой, – М., 1982, – с. 89;
С наступлением весенне-летнего периода, многие сталкиваются с проблемами нарушения пигментации кожи, поэтому, чтобы освежить в памяти некоторые особенности этой патологии и способы борьбы с ней, вашему вниманию представляется данный реферат.
Дисхромии - это группа заболеваний кожи, при которой происходят изменения окраски. Цвет кожи определяют четыре пигмента. Коричневый - меланин, накапливающийся в базальном слое эпидермиса. Желтый - каротин, выявляемый в кератиноцитах эпидермиса. Красный - оксигемоглобин, который содержится в капиллярах кожи, и синий - дезоксигемоглобин, находящийся в кожных венулах. Так же некоторыми специалистами выделяется пятый пигмент- меланоид. Он является продуктом распада меланина. Из всех этих пигментов определяющим является меланин, от количества и насыщенности которого зависит цвет кожи тех или иных человеческих рас.
Синтезируется меланин из аминокислоты тирозина в особых органеллах меланоцитов - меланосомах.
Тирозин гидроксилируется в дигидроксифенилаланин (ДОФА). ДОФА окисляется в ДОФА-хинон. Обе реакции катализируются тирозиназой, активирующейся в присутствии ионов меди и кислорода. Кроме того, тирозиназа является очень чувствительной к ультрафиолетовому излучению (УФИ).
В зависимости от генотипа и клеточного окружения, меланогенез через ряд химических реакций генерирует - пигмент эумеланин, красновато-желтый пигмент -феомеланин или смешанный меланин, содержащий оба компонента.
Следует отметить то, что суть меланогенеза важна для создания эффективных лекарственных средств, используемых для лечения и коррекции пигментаций кожи.
В научной литературе существует следующая классификация дисхромий.
1. Первичные гипермеланозы.
1.1. Врожденные гипермеланозы: невус пигментный, лентиго юношеское, недержание пигмента.
1.2. Наследственные гипермеланозы: веснушки, меланизм, лентигиноз наследственный, лентигиноз периорифициальный.
1.3. Приобретенные гипермеланозы:
1.3.1. Ограниченные гипермеланозы: хлоазма, линейная пигментация лба, мелазма, пигментный около ротовый дерматит, каротинодермит Брока.
1.3.2. Диффузные гиперпигментации: болезнь Аддисона, кахектическая меланодермия.
1.3.3.Токсическая гиперпигментация: меланоз Риля, сетчатая пигментная пойкилодермия лица и шеи, токсическая меланодермия Хофмана-Хабермана, медикаментозные меланодермии.
1.3.4. Артифициальные гипермеланозы: актиническая меланодермия, мраморная пигментация кожи Бушке-Эйхорна, паразитарная меланодермия.
2. Вторичные гипермеланозы.
2.1. Постинфекционная меланодермия: сифилитическая меланодермия, туберкулезная меланодермия.
2.2. Поствоспалительные меланодермии: красный плоский лишай; ограниченный нейродермит, узловатая почесуха; склеродермия; крапивница; экзема; пиодермия; буллезные дерматозы.
1. Первичные гипомеланозы
1.1. Врожденные гипомеланозы:
1.1.1. Отдельные заболевания: беспигментный невус, альбинизм частичный, альбинизм тотальный, альбинизм неполный, пьебалдизм.
1.1.2. Синдромы с депигментацией. Врожденные синдромы: туберозный склероз или Бурневилля, прингля синдром.
1.1.3. Наследственные синдромы: Чедиака-Штейнбринка-Хигаси синдром, Синдром Менде, Титце синдром, Зипрковского-Марголиса синдром.
1.1.4. Идиопатические синдромы: Алеззандрини синдром, Фогта-Коянаги-Харада синдром.
1.2. Приобретенные гипомеланозы: витилиго.
2. Вторичные гипомеланозы.
2.1. Постинфекционные гипохромии: отрубевидный лишай, простой лишай, сифилитическая лейкодерма, лепрозная лейкодермия.
2.2. Поствоспалительные гипохромии: псориаз обыкновенный, склеродермия, красная волчанка, парапсориаз, нейродермит.
Хочется отметить, что в повседневной практике врачи чаще сталкиваются с проблемами гипермеланозов, особенно приобретенного генеза.
В данной работе разобраны наиболее часто встречающиеся в жизни нарушения пигментации кожи.
Эфелиды, или веснушки, относятся к первичным наследственным гипермеланозам. Они появляются у детей, в возрасте 4-6 лет, чаще на лице, груди или конечностях, после 30 лет их количество уменьшается. Решающую роль в их появлении играет наследственный фактор и ультрафиолетовое излучение. Высыпания представлены четко очерченными пятнами диаметром 0,1-0,4 мм. В появлении которых решающую роль играет наследственный фактор и ультрафиолетовое излучение. Интересно, что количество меланоцитов в эфелидах не увеличено, а обнаруживается повышенный синтез меланина и его накопление в кераноцитах. Данное состояние не является патологическим и не требует врачебного вмешательства.
Лентиго относится к первичным гипермеланозам. Пик развития заболевания отмечается в возрасте от 10 до 70 лет. Патологический очаг представлен пятнами коричневого цвета округлой формы, от нескольких миллиметров до сантиметра в диаметре. Располагаются пятна на лице, руках, туловище. Хроническая инсоляция стимулирует активный синтез меланина и пролиферацию меланоцитов. Так же причинами возникновения данной патологии могут являться наследственность и возраст. Патоморфология зависит от клинического типа лентиго. Выделяют юношеское и сенильное (или солнечное) лентиго.
Юношеское (ювенильное или простое) лентиго способно возникать на любом участке кожи, иногда возможно поражение слизистых. Важно отметить, что содержание меланина в базальном слое повышено, но наблюдается локальная пролиферация.
Сенильное лентиго развивается в пожилом возрасте. Патогистологически наблюдается лентигинозная гиперплазия эпидермиса, гиперпигментация кератиноцитов базального слоя, незначительная пролиферация меланоцитов. В дерме - дистрофические изменения коллагеновых волокон, проявляющиеся их базофилией (солнечный эластоз). Стоит обратить внимание, что это состояние относится к предраку и может озлокачествляться. И поэтому таким пациентам требуется особое внимание и аккуратный выбор методов лечения.
Хлоазма относится к первичным приобретенным ограниченным гипермеланозам. Появление пятен чаще отмечается в возрасте от 20 до 50 лет. В патологическом очаге обнаруживаются пятна неправильного очертания, окрашенные в темно-желтый или темно-коричневый цвет. Излюбленной локализацией патологического очага является кожа лица, в области щек, верхней губы, вокруг глаз, на переносице. Хлоазма появляется у беременных, пациентов с хроническими заболеваниями печени, женщин, имеющих воспалительные процессы гинекологической сферы или использующих препараты для оральной контрацепции. Зерна меланина накапливаются в клетках базального и шиповатого слоев эпидермиса, увеличивается количество меланосом в поверхностных слоях дермы.
Отдельно выделяют околоротовой дерматоз Брока. Он появляется в возрасте от 30 до 40 лет. Патологический очаг в виде желтовато-коричневых пятен с четкими или расплывчатыми границами, в области носогубного треугольника. Интенсивность пигментации может меняться до полного ее исчезновения. Наблюдается почти исключительно у женщин, обычно на фоне овариальных дисфункций или нарушении функции пищеварительного тракта.
Перейдем к рассмотрению такой дисхромии кожи как мелазма. При подготовке данного реферата обнаружилось, что во многих источниках мелазму приравнивают к хлоазме. По сути, это одно и тоже, однако мелазма характеризуется более агрессивным течением. Причины возникновения повторяются, как при хлоазме.
Мелазмы могут носить проходящий или хронический характер. При проходящем варианте пигментация проявляется временно в весеннее-летний период или при гормональном всплеске. При хронической мелазме пигментация не исчезает совсем, а лишь бледнеет. Выделяют: эпидермальную, дермальную и смешанную мелазмы. Отличаются они глубиной залегания пигмента, что немаловажно при выборе лечения.
В последнее время, врачами и эндокринологами, и гинекологами констатируется увеличение гормональных дисфункций в женской популяции, поэтому, частота возникновения данных патологий резко возросла.
Поствоспалительные дисхромии являютя вторичными гипермеланозами. Могут быть следствием таких заболеваний, как красный плоский лишай, вульгарное акне, атопический дерматит и васкулиты.
При этом состоянии поражаются различные возрастные категории, играет роль длительность и глубина воспалительного процесса. Патологический очаг может распространяться на любых участках тела (даже на закрытых). Имеет нечеткие границы, причудливую форму, разную степень окрашенности. Гранулы меланина могут откладываться как в эпидермисе, так и в дерме, что важно учитывать при коррекции.
Борьба с гиперпигментаией может проводиться в двух направлениях: полное удаление очага или его осветление. От желаемой цели зависит выбор методики
Витилиго в классификации дисхромий кожи относится к первичным приобретенным гипомеланозам. Возникает в любом возрасте. Патоморфологически наблюдается уменьшение или полное исчезновение меланоцитов и следы их деструкции. Имеет место несколько теорий патогенеза этого недуга, но наибольшее значение специалисты уделяют генетической теории ( 2001 год открытие гена витилиго NALP 1) и аутоиммунной (недостаточность клеточного иммуннитета, приводящая к образованию аутоантител и меланосодержащим формациям). Патологический очаг представлен пятнами от 5 мм молочно-белого цвета с желтоватым оттенком. Могут быть окружены ободком гиперемии и изредка сопровождаются зудом. Форма круглая, овальная, продолговатая. Границы выпуклые, фестончатые.
Альбинизм - это наследственное состояние, возникающее в результате нарушения транспорта тирозина. Кроме отсутствия пигмента, это состояние сопровождается патологией органов зрения (косоглазие, нистагм и др.). Кожа и волосы полностью теряют свою окраску, приобретая бело-розовый цвет. Люди становятся похожи на фарфоровых кукол, часто с красными глазами. К сожалению, не существует метода лечения восполняющего отсутствие меланина.
Остальные варианты нарушения пигментации кожи встречаются реже и часто являются врожденными синдромами.
Дерматологи для диагностики дисхромий часто используют дерматоскопию и гистологию(особенно при подозрении на злокачественный процесс). Так же возможно применение сиаскопии и лампы Вуда.
Ведение больных с нарушениями пигментации проходит в нескольких направлениях ( в зависимости от патоморфологии, этиопатогенеза и пожеланий больного).
1) Осветление или устранение очагов дисхромий, которые производятся хирургическими, физическими и инъекционными методами.
2) Маскировка с использованием наружних средств, выравнивающих цвет кожи, или процедура перманентного макияжа.
3) Профилактика. Профилактика гипермеланозов в первую очередь осуществляется УФ фильтрами(SPF не менее 30), фотодесенсибилизацией (например, таким свойством обладают Витамин В, провитамин А, сорбенты, противомалярийные препараты играют большую роль), устранением провоцирующих факторов. В случае с гипопигментацией применяется фотохимиотерапия местная и общая (аласенс, фотодитазин гель, псорален) и фармакологическим лечением ( витамин А)
В повседневной практике, как врачом, так и пациентом используются наружние депигментирующие препараты в виде сывороток, мазей, кремов, которые делятся на три группы по механизму воздействия, с учетом схемы меланогенеза.
- ингибиторы тирозиназы (койевая кислота, которая сейчас отходит от широкого использования из-за осложнений; аскорбиновая кислота и арбутин, являющийся менее токсичным);
- вещества, обратимо угнетающие синтез меланина (гидрохинон, который является очень токсичным препаратом, в Европе запрещен; и азелаиловая кислота);
- фермент лигнинпероксидаза, ликвидирующий уже сформированный пигмент и не влияющий на процесс меланогенеза.
Считается актуальным применение наружных депигментирующих средств в осенне-зимний период, т.к. под влиянием УФ (солнца) быстро происходит репигментация.
Для более выраженного воздействия на патологический очаг приходится применять достаточно агрессивные методы. На практике используют химические вещесива и физическое воздействие.
Наружное применение кислот ( ТСА, салициловая, ретиноивая ) или процедура химического пилинга вызывает ускоренное отторжение слоев эпидермиса. В зависимости от глубины залегания пигмента и интенсивности окраски патологического очага осуществляют поверхностный, срединный и глубокий вариант.
- Для улучшения воздействия на пигментированную кожу химический пилинг комбинируют с процедурой мезотерапии, заключающейся в обкалывании пигментного участка растворами, содержащими такие активные вещества, как витамин С, экстракт плаценты, линолевую, альфа-линолевую, гликолевую кислоты, поливитаминные комплексы и эмоксипин.
- В некоторых случаях возможно применеие криотерапии. Однако нанесение жидкого азота на область гиперпигментации является наименее эффективным методом.
На настоящее время наибольшим эффектом обладает лазеротерпия. Метод основан на явлении фототермолиза: способности пигментных клеток поглощать энергию лазерного луча, что впоследствии приводит к их деструкции, что обеспечивает хороший отбеливающий эффект. Лазеры различаются по длине волны, чем длиннее волна, тем глубже действие лазера, тем выше эффективность процедуры.
Существует еще способ воздействия на очаг гипепигментации - это фотоомоложение или селективный фототермолиз. В большей степени стимулирует процессы омоложения кожи. Но в том числе приводит к разрушению меланинсодержащих структур.
В случае лечения и коррекции гипомеланозов также возможно использование наружних препаратов (усилители загара), гомеопатических и лекарственных препаратов, содержащих аммифурин, экстракты водорослей. Однако, следует понимать, что при серьезных системных поражениях кожи( например, альбинизме) эти средства не эффективны.
Физическое воздействие, одним из примеров которого может являться как правило фотохимиотерапия.
ПУВА-терапия и узкополостная фототерапия обладают достаточно сильным воздействием на патологический очаг. Эти методики чаще используются для лечения псориаза и атопического дерматита, но в некоторых случаях применяется и для лечения депигментаций(витилиго). Процедура повышает чувствительность кожи к ультрафиолетовому излучению и обладает выраженным побочным цитостачиским эффектом, что в некоторых случаях может приводить к нежелательным последствиям ( например, раку кожи).
В современной медицине для лечения депигментаций стали применять трансплантацию меланоцитов. Метод хирургический. Объем вмешательств зависит от размера и местонахождения депигментированного участка. Меланоциты, получают в виде аутотрансплантата с пигментированного участка кожи. Специалисты отмечают хорошие результаты, однако лечение длительное, дорогостоящее, а эффект отсроченный - репигментация наблюдается лишь через 4-6 месяцев.
Таким образом у пациентов и врачей для борьбы с меланодермиямия в арсенале имеется большое разнообразие врачебных, косметологических и хирургических методик.
Меланоз кожи при тепловом воздействии Бушке-Эйхорна (мраморная пигментация кожи)
В организме есть пигмент, ответственный за цвет кожи, глаз, волос, а также за интенсивность загара. Меланин участвует в некоторых обменных процессах, в том числе спасает клетки от повреждения свободными радикалами.
Пигментация кожи. Причины появления и провоцирующие факторы
Цвет кожи человека зависит от множества факторов:
- количества и распределения пигментов;
- толщины эпидермиса;
- состояния рогового слоя;
- количества и расположения кровеносных сосудов;
- свойств меланосом — структур клеток, содержащих меланин и другие светопоглощающие пигменты;
- содержания в меланосомах меланина и скорости его расщепления в клетках эпидермиса (кератиноцитах)
Меланозы печеночный, уремический … Гиперпигментация (меланоз) после ожога Гиперпигментация кожи (меланоз) при … Хлоазма (мелазма) — признаки … Хлоазма (мелазма) — признаки …
Причины появления пигментных пятен
Окраска кожи человека зависит от концентрации пигментов. Недостаток или избыток меланина, каротина и др. пигментных веществ приводит к образованию пигментных пятен разного цвета и размера. Окрашенные участки кожи могут быть врожденными или появляться с возрастом. Часто запускает процесс ультрафиолет — при загаре на солнце или в солярии. Это связано с тем, что меланин, придающий коричневый цвет, защищает кожу от воздействия ультрафиолетового излучения. Чем больше его попадает на кожу, тем больше меланина вырабатывается.
Других причин, из-за которых образуются пигментные пятна на лице и теле, много. Часто это следствие серьезных нарушений в организме. Поэтому, заметив у себя новые пигментные пятна, стоит обратиться к врачу. Выработку пигментов усиливают:
Естественное и преждевременное старение.
Гормональные проблемы, связанные с заболеваниями щитовидной железы, опухолями гипофиза.
Авитаминоз, нарушение обмена веществ.
Спровоцировать проблему могут лекарства и косметика. Также пигментные пятна не редкость при беременности.
Не стоит путать пигментные пятна и злокачественные новообразования кожи — это совершенно разные процессы. Если пигментные пятна можно не трогать или удалить, и в том и другом случае это не скажется на общем здоровье, то онкологические образования требуют длительного, серьезного лечения.
Избыток меланина
Избыточную выработку меланина называют гиперпигментацией. Она приводит к неровному тону кожи, может быть рассеянной и очаговой, когда наибольшее количество темных пятен собраны в районе лица или на тыльных сторонах ладоней. С возрастом распределение меланина становится менее равномерным, и этот процесс усугубляется длительным пребыванием на солнце и гормональными проблемами. Гиперпигментацию могут спровоцировать шрамы: они стимулируют активность меланоцитов на участках, где образуется плотная концентрация клеток кожи. Известны несколько последствий избытка меланина:
Гиперпигментация кожи (меланоз) при … Изменения кожи при порфирии поздней кожной Методы диагностики и лечения … Изменения кожи при гемохроматозах Изменения кожи при гемохроматозах
- Лентиго. Пятна на коже, образовавшиеся под воздействием солнца. Часто появляются у тех, кто долго находится на улице и не использует защитные средства от загара.
- Мелазма. Обычно этот термин используют для обозначения пигментации из-за воздействия гормонов. Встречается при повышенной активности гормонов, у женщин при приеме противозачаточных лекарств и во время беременности. Может быть реакцией на косметические средства и лекарственные препараты.
- Противовоспалительная гиперпигментация. Появляется из-за шрамов, например от акне и других повреждений кожи.
Меланоз. Причины, лечение лазером гиперпигментации кожи лица, цена
Posted at 02:52h in Диагностика заболеваний by dobro
Проблема кожной гиперпигментации стоит в косметологии остро. Не столько потому что дефект может спровоцировать осложнения. Причины внимания лечению меланоза (медицинское название гиперпигментации) лежат в другом русле.
На фоне развития косметологической отрасли на первый план выходят психологические аргументы в пользу лечения.
Проявления и распознавание причин/формы меланодермии
Причины появления пигментных образований могут отличаться. Среди распространенных провокаторов – медикаменты, возраст, специфические состояния (ожидание материнства, климакс), контрацептивы нового поколения, гормональный сбой. Сами формы гиперпигментации тоже отличаются. Частные проблемы:
- мелазма (симметричные пятна разного диаметра);
- хлоазма – большие и малые образования, расположены на лице/руках/шее в хаотическом порядке;
- веснушки – самая известная форма гиперпигментации (эфелиды);
- лентиго;
- вторичные дефекты (потемнения на коже после кожных заболеваний);
- фотодерматоз и другие виды гиперпигментации.
Что до симптоматики, то она в 92% случаев ограничена визуальными проявлениями. Это упрощает распознавания формы гиперпигментации (меланоза, меланодермии), но нередко приводит к отложенному лечению. Последнее плохо по 2-м причинам.
Некоторые формы пигментных пятен способны накапливать УФ-излучение и увеличиваться в объемах или перемещаться из наружного слоя в глубокую дерму.
Как правило, суть диагностики накожного дефекта сводится к использованию лампы Вуда (позволяет определить локализацию пятен в эпидермисе/дерме) и дерматоскопа. Основная же работа диагноста – это поиск причины гиперпигментации.
В связи с чем в рамках распознавания типа гиперпигментации дерматокосметолог рекомендует посетить гастроэнтеролога, уролога, гинеколога, иммунолога, эндокринолога. Провокатор гиперпигментации может крыться в системе ЖКТ, гормональной программе, урогенитальных органах.
Как избавиться от пигментных дефектов?

- микродермабразия (удаление наружного слоя кожи, подвергшейся гиперпигментации, с помощью лазерного оборудования или механическим способом);
- лазерное лечение;
- фотоомоложение (лечение световыми импульсами);
- пилинг – лечение энзимным, химическим, аппаратным методом;
- фитотерапия с применением отбеливающих наружных препаратов.
Но одними приемами косметологии в лечении гиперпигментации не обойтись. Для лечения меланодермии важно устранить ее провокатор. Нередко и сама гиперпигментация без каких-либо манипуляций уходит после лечения основной патологии. Здесь же важно обеспечить защиту кожи (частично лишенной базовой меланиновой защиты) от ультрафиолета.
Витаминотерапия – 3-й уровень лечения меланоза. Курс лечения подбирается индивидуально и зависит от привычек пациента. В основе витаминного лечения и поддержки при гиперпигментации – никотиновая, фолиевая, аскорбиновая кислоты.
Изменения кожи при гемохроматозах
Синонимы: бронзовый диабет, цирроз печени пигментный, синдром Труазье—Ано—Шоффара, синдром Реклингхаузена—Аппельбаума.
Определение. Заболевание, вызванное наследственным дефектом обмена железа и сопровождающееся развитием пигментного цирроза печени, пигментации кожи, сахарного диабета и сердечной недостаточности.
Этиология и патогенез. Гемохроматоз относится к группе болезней «накопления», заключается в генетически обусловленном нарушении метаболизма железа и начинается задолго до проявления симптомов. Избыточное накопление железа в виде ферритина и гемосидерина происходит в паренхиматозных органах (чаще в печени, поджелудочной железе, реже в селезенке, сердце и других органах) с последующим их фиброзом и функциональной недостаточностью. Молекулярный механизм, лежащий в основе токсического действия железа,— это генерация свободных радикалов и перекисное окисление липидов. В коже и мышцах откладывается также железосодержащий пигмент — липофусцин.
Итог этого явления — вторичная воспалительно-склеротическая реакция тканей. Под влиянием избыточного содержания железа в коже, по-видимому, за счет усиления тирозин-тирозиназной активности, происходит усиление меланогенеза. На основании генетических и биохимических различий выделяют четыре типа гемохроматоза. Типы 1, 2 и 3 наследуются аутосомно-рецессивно, а тип 4 — аутосомно-доминантно.
Тип 1 является классическим и сопровождается перенасыщением трансферрина, повышением концентрации ферритина и содержания железа в ткани печени; генные локусы — 6р21.3, 1q21.
Тип 2 считается ювенильным и характеризуется значительным отложением железа во внутренних органах, ранним началом и быстрым прогрессирующим течением; генные локусы — 19р13, 1q21.
Тип 3 характеризуется высоким содержанием железа во внутренних органах, нормальными насыщением трансферрина и концентрацией ферритина в крови; локус гена — 7р22. Тип 4 сопровождается значительными изменениями биохимических показателей при минимальных отложениях гемосидерина во внутренних органах; локус гена — 2р32.
Также выделяют приобретенную (вторичную) форму гемохроматоза, которая развивается в результате избыточного поступления в организм железа. Среди вторичных гемохроматозов выделяют четыре вида. Первый (посттрансфузионный) развивается в результате частых повторных гемотрансфузий при лечении хронических анемий. Второй (алиментарный) регистрируется в африканском племени банту, а также у лиц, употребляющих в больших количествах железосодержащие тонизирующие напитки и алкоголь.
Третий (метаболический) возникает при нарушениях метаболизма железа при промежуточной талассемии, циррозе печени (после операции портокавального анастомоза), гепатитах В и С, неалкогольном стеатогепатозе, кожной порфирии, раковых заболеваниях, при закупорке протока поджелудочной железы. Четвертый (смешанный) отмечается при большой талассемии и некоторых видах дизэритропоэтической анемии.
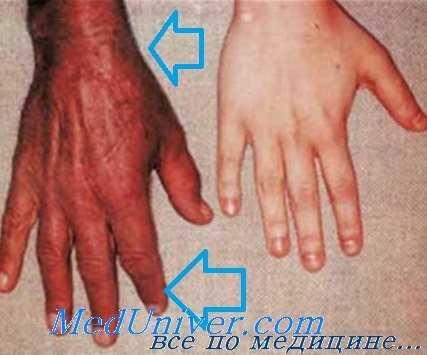
Кисть при гемохроматозе
Частота. Наследственный гемохроматоз является одним из самых распространенных аутосомно-рецессивных заболеваний в Европе, Америке, Австралии с частотой гетерозигот 10—16%, развивающихся в среднем в 3—7 случаях на 1000 носителей гена наследственного гемохроматоза.
Возраст и пол. Эта болезнь в 95% случаев поражает мужчин, обычно в возрасте 40—60 лет, клинические проявления у них наиболее тяжелые и начинаются раньше, чем у женщин.
Общая характеристика. Характерна триада: поражение печени (цирроз у 92%), поджелудочной железы (сахарный диабет у 25—70%) и кожи (меланоз у 84%), однако полный симптомокомплекс наблюдается только в терминальной стадии. Примерно у 50% больных отмечают спленомегалию, артралгии, иногда нейропатии.
Поражение печени. Самый постоянный признак гемохроматоза. При пункционной биопсии обнаруживаются микронодулярный цирроз, большое количество зерен железа в печеночных и купферовских клетках, явления фиброза. Позднее присоединяется асцит, появляются «голова медузы», кровотечения из расширенных вен пищевода.
Поражения кожи. Меланоз кожи возникает на открытых участках, половых органах, в области крупных складок и старых рубцов. На пике заболевания пигментируется весь кожный покров. Пигментация варьирует от грязно-бурой до бронзовой, аспидной, иногда она может предшествовать развитию других симптомов за несколько лет. Кожа сухая, истонченная, с небольшим шелушением. В отличие от болезни Аддисона, слизистые оболочки в процесс вовлекаются редко, обнаруживается пигментация слизистых глаз, полости рта и гениталий.
По другим данным, слизистые поражаются в пятой части случаев. Также могут наблюдаться кожный зуд, атрофия кожи, ихтиозиформные изменения, алопеция, койлонихия, эритема ладоней, паукообразные гемангиомы.
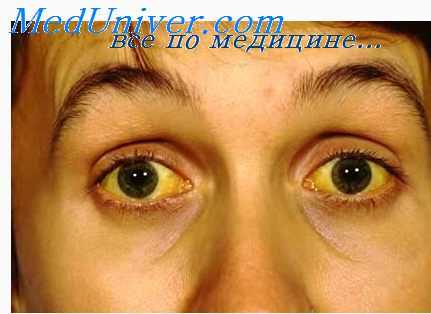
Желтуха при гемохроматозе
Кардиальные проявления. Несмотря на то что отложения железа в сердце при наследственном гемохроматозе имеются в 90—100% случаев, клиническая симптоматика выявляется у трети больных. Поражение сердца может быть бессимптомным, однако выявляется, как правило, при углубленных исследованиях или провокационных пробах. Дисфункция миокарда обычно проявляется хронической застойной недостаточностью.
Эндокринные нарушения. Сахарный диабет может быть латентным, обычно он развивается на поздних стадиях болезни. Отмечается резистентность диабета к терапии. В результате гиперэстрогенемии у мужчин может развиться оволосение лобка по женскому типу, гипогонадизм, гинекомастия, снижение либидо.
Гистология кожи. Обнаруживают повышенное содержание меланина в базальном слое эпидермиса, отложение гемосидерина преимущественно вокруг сосудов, потовых желез.
Диагноз ставят на основании характерных клинических признаков, повышенной концентрации железа в сыворотке крови и определения процента насыщения трансферрина, концентрации ферритина. В классическом варианте и развернутой форме заболевание встречается не часто, но даже при наличии типичной клинической картины не редко диагностируется только на аутопсии или в случаях внезапной смерти при судебно-медицинских вскрытиях.
Течение и прогноз. Заболевание длительно протекает скрытно. Клинические признаки возникают обычно после 40 лет. Частая причина смерти — печеночная недостаточность вследствие цирроза печени, кровотечения из расширенных вен пищевода.
Лечение у терапевтов.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Токсическая меланодермия
Токсическая меланодермия (меланоз Риля) – меланотический профессиональный дерматоз, вызываемый токсическим действием продуктов нефти, каменного угля и фотосенсибилизацией. Особенностью заболевания является возможность возникновения, как на производстве, так и в быту, при использовании печного отопления, обогрева керосином, газом. Дерматоз протекает стадийно, первым проявлением меланодермии становится сетчатая пигментация кожи синевато-коричневого оттенка с последующим развитием кератоза и атрофии. Патология диагностируется клинически с установлением профвредности. Лечение заключается в устранении провоцирующего фактора с подключением витаминотерапии, гепатопротекторов, энтеросорбентов, фотозащиты.
Общие сведения
Токсическая меланодермия – одна из редких разновидностей профессионального меланоза, возникающая на фоне интоксикации углеводородами и фотосенсибилизации. В отличие от других профессиональных дерматозов заболевание не обладает возрастными рамками из-за возможности возникновения в быту. Патологический процесс неэндемичен, не имеет возрастных и расовых различий, при этом причиной возникновения всегда является контакт пациента с вредным веществом. Профдерматоз развивается преимущественно в нефтедобывающих и нефтеперерабатывающих странах у рабочих НПЗ, нефтегазовой отрасли. Впервые описание заболевания появилось в дерматологии в 1917 году, когда венгерский врач Г. Риль выявил 17 случаев дерматоза, связав их с лишениями военного времени. Через два года Э. Хоффман предположил, что причина патологических проявлений связана с контактом пациентов с вредными веществами, ещё через год Р. Габерманн доказал, что токсическая меланодермия является результатом воздействия паров пыли, насыщенных акридином.
Французский дерматолог А. Сиватт в 1923 году описал идентичные клинические проявления, связав их с фотосенсибилизацией. С тех пор дерматологи не могут прийти к консенсусу по вопросу, чем являются заболевания с похожей симптоматикой – разновидностями токсической меланодермии или самостоятельными нозологиями. Актуальность темы связана с ростом заболеваемости в результате развития нефтеперерабатывающего комплекса, с экономическими потерями государств в случаях утраты работоспособности пациентами, страдающими данной патологией, нарушением их качества жизни.
Причины токсической меланодермии
Профессиональные триггеры заболевания известны, ими являются вещества, вызывающие фототоксические реакции: продукты нефтеперегонки, недоброкачественная парфюмерия, гиперинсоляция. Имеет значение и внутреннее состояние организма пациента: недостаток витаминов, патология пищеварительного тракта, вредные привычки. Механизм развития до конца не изучен. Считается, что меланогенез в норме является адаптацией организма к изменениям в окружающей среде. При развитии патологических процессов образования меланина в 60% случаев имеет значение чрезмерное ультрафиолетовое излучение, в 20% – беременность и в 20% – эндокринологические нарушения, не связанные с беременностью.
В первом случае кератиноциты, получившие меланин от меланоцитов, выносят его на поверхность в составе роговых клеток, что визуально проявляется пигментацией кожи. Во втором случае гипоталамо-гипофизарная система стимулирует дисперсию и перемещение меланина из меланоцитов в кератиноциты, которые сами по себе деструктированы. Поэтому одновременно с гиперпигментацией кожи наблюдаются гиперкератоз и явления воспаления.
Поскольку кожа гормонозависима, нарушения в гормональной системе вызывают гипермитотическую активность меланоцитов и кератиноцитов эпидермиса, которые, обмениваясь меланином, инициируют воспаление кожи и её гиперпигментацию. Т-лимфоциты при этом дополнительно сенсибилизируют дерму, разрушая её клетки, провоцируя выброс в дерму цитокинов, интерлейкинов, стимулируя процессы воспаления и пролиферации. Так «каскадно» развивается токсическая меланодермия.
Классификация и симптомы токсической меланодермии
Единого мнения о классификации патологического процесса в современной дерматологии не существует. По первичным элементам выделяют узелковую, буллёзную и смешанную меланодермию. Что касается клинических проявлений, то некоторые дерматологи считают вариантами, точнее – разными стадиями развития токсической меланодермии пойкилодермию Сиватта и меланоз Габерманна-Гоффманна, однако большинство авторов придерживаются мнения о самостоятельности этих нозологий. Специалисты полагают, что с учетом механизма развития токсическая меланодермия вместе с пойкилодермией Сиватта и меланозом Габерманна-Гоффманна входит в большую группу меланоза (его токсическую ретикулярную разновидность), и все перечисленные патологии должны рассматриваться как самостоятельные заболевания.
Болезнь развивается медленно. Дерматологи выделяют три стадии клинического течения токсической меланодермии: эритематозную, пигментную, атрофическую. Первичным элементом клинических проявлений патологического процесса является эритема, которая трансформируется в сетчатую буро-синюшную гиперпигментацию в виде небольших пятен, имеющих тенденцию к росту и слиянию, на открытых участках кожного покрова, особенно в области висков. На поверхности пятен появляются кистозно расширенные капилляры в виде мелких шелушащихся узелков. Гиперпигментированная кожа утолщается, кожный рисунок усиливается, образуются пустулы с исходом в атрофию кожи. Иногда в процесс вовлекаются слизистые. Высыпания сопровождаются продромальными явлениями, из-за нарушения обменных процессов пациент теряет вес. Иногда присутствует неинтенсивный зуд.
Диагностика и лечение токсической меланодермии
Диагноз заболевания ставит дерматолог на основании анамнеза (установление причины дерматоза, выявлении профвредности), клинических и гистологических данных: гиперкератоза, акантоза, скопления меланина в эпидермисе, периваскулярного инфильтрата в дерме. Дифференциальный диагноз проводят с другими меланодермиями, гемохроматозом, пеллагрой, пигментными фотодерматитами, болезнью Аддисона, мышьяковой дисхромией. Лечение состоит в устранении причины, вызвавшей патологический процесс, курсовой витаминотерапии с использованием гепатопротекторов и энтеросорбентов, корректировке обменных процессов. Наружно применяют средства фотозащиты, кератолитические, противовоспалительные и отшелушивающие мази, отбеливающие кожу препараты. Показано соблюдение специальной диеты, насыщенной витаминами и минералами. В качестве профилактики проводят регулярные профосмотры на производстве, улучшают условия труда, пациентов с выявленной токсической меланодермией переводят на другую работу вне контакта с профвредностями. Большое значение в профилактике заболевания принадлежит экспертизе трудоспособности.
Меланоз Дюбрейля
Меланоз Дюбрейля — предмеланомное заболевание кожи, представляющее собой единичное пигментное пятно с неровными очертаниями, располагающееся на открытом участке кожного покрова. Цвет пятна варьирует от светло-коричневого до черного и может быть различным в разных участках пятна. С целью дифференциации меланоза Дюбрейля от других невоидных заболеваний кожи проводится дерматоскопия, цитологическое исследование мазка-отпечатка кожного новообразования. Поскольку меланоз Дюбрейля часто малигнизируется и переходит в меланому, в лечении предпочтительно его полное хирургическое иссечение до здоровых тканей; возможно проведение рентгенотерапии.
Меланоз Дюбрейля – пигментное образование, являющееся пограничным предмеланомным поражением кожи. Относится к числу меланомоопасных невусов. Меланоз Дюбрейля развивается, как правило, у лиц пожилого возраста. По некоторым данным это заболевание встречается у 3-х человек из 1000 лиц старше 50 лет. Различные авторы приводят цифры, согласно которым меланомы, развившиеся из меланоза Дюбрейля, составляют от 10% до 33% от всех меланом кожи. Частота трансформации заболевания в меланому составляет 35-40%, у некоторых авторов указана цифра 75%. Причинами злокачественного перерождения меланоза Дюбрейля считаются инсоляция, механические, химические и иные травмы новообразования.
Симптомы меланоза Дюбрейля
Заболевание представляет собой плоское единичное пигментное пятно, неровные края которого напоминают географическую карту. В начале заболевания пятно обычно имеет светло-коричневую окраску и диаметр 2-3 см. Постепенно отмечается рост пятна и потемнение его окраски. В результате размеры очага поражения кожи могут достигать 20 см в диаметре. Пятно приобретает неравномерную окраску от коричневого до черного цвета с серыми или синюшными участками. На поверхности пятна могут наблюдаться участки с отсутствием окрашивания, соответствующие зонам спонтанной регрессии заболевания.
Характерна локализация меланоза Дюбрейля — это открытые участки кожи, в основном лицо (нос, щеки, лоб) и шея. В связи с этим некоторые авторы указывают на связь возникновения заболевания с имеющимся у пациента хроническим солнечным дерматитом.
При переходе меланоза Дюбрейля в меланому на участке пигментного пятна обнаруживается уплотнение с папилломатозной поверхностью, происходит изменение цвета пятна (потемнение или осветление), усиливается процесс шелушения, вокруг пятна возникает покраснение, а на его поверхности может появиться эрозирование. Точные причины малигнизации меланоза не установлены. Определенную роль в этом процессе отводят инсоляции и травматизации пораженного участка кожи.
Диагностика меланоза Дюбрейля
Современная дерматология не может применять биопсию кожного образования для диагностики трансформации меланоза Дюбрейля в меланому, поскольку такой метод исследования может стимулировать рост опухоли и ее диссеминацию. Поэтому применяется цитологическое исследование мазка-отпечатка с поверхности образования. Простое снятие отпечатка с поверхности бывает малоинформативно. По этой причине дерматолог перед взятием мазка немного скребет поверхность образования. Диагностическим критерием возникновения меланомного рака кожи является обнаружение в отпечатке атипичных меланоцитов.
В ходе диагностики меланоз Дюбрейля дифференцируют от невуса Ота, участка гиперпигментации, себорейной кератомы, пигментированой базалиомы, пигментного невуса и меланомы.
Лечение меланоза Дюбрейля
В виду большого процента малигнизации заболевания в случае диагностики меланоза Дюбрейля должно проводиться радикальное иссечение всего участка поражения кожи вплоть до здоровых тканей. При этом захватывают 1-2 см неизмененной кожи по всему периметру пятна. Учитывая локализацию процесса на лице, его удаление иногда представляет для хирурга нелегкую задачу и требует применения методов пластической хирургии. При больших размерах пятна и связанных с эти затруднений для его хирургического иссечения может применяться локальное воздействие на образование рентгеновскими лучами, которое часто дает хорошие результаты.
Читайте также:
