Методы обследования тератомы яичника
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Методы обследования тератомы яичника
а) Терминология:
1. Синоним:
• Дермоидная киста
2. Определения:
• Тератома яичника включает в себя:
о Зрелая кистозная тератома (ЗКТ) = дермоидная киста
о Незрелая тератома (НТ)
о Монодермальная тератома, в которой преобладает один слой клеток:
- Струма яичника
- Карциноид
б) Визуализация:
1. Общая характеристика:
• Ключевые диагностические признаки:
о На ультрасонографии образование яичника с эхогенным пристеночным узлом, обладающим акустической тенью (узел Рокитанского)
2. УЗИ при тератоме яичника:
• В-режим:
о Зрелые кистозные тератомы обладают различной картиной визуализации
- Гетерогенное кистозное образование яичника с эхогенным компонентом
- Гиперэхогенные компоненты вследствие жирового содержимого
- ± жидкостно-жировой уровень
- Эхогенный пристеночный узел с акустической тенью (сальная субстанция):
Узел Рокитанского (т. н. дермоидная пробка)
- Волосы:
Точечные эхосигналы в одной плоскости
Становятся продолговатой формы с линейными эхосигналами в ортогональной плоскости
Волосы будут двигаться сквозь более жидкий компонент под давлением датчика
Формируют картину «точка-тире-точка»
- Зубы:
Гиперэхогенный очаг/очаги с дистальной акустической тенью, представляющие из себя зубы
- Признак «верхушки айсберга»: обнаруживается только передний край образования:
Дистальная акустическая тень не позволяет провести оценку заднего края
Размер не может быть измерен
Образование может быть куда больше, чем предполагалось на основании эхо сигнала от переднего края
о Незрелая тератома: гетерогенное, преимущественно солидное, образование с рассеянными кальцификатами (то есть, неспецифичное)
о Монодермальная тератома: неспецифическая картина визуализации на ультрасонографии
• Цветовая допплерография:
о Следует поискать поток в солидных компонентах:
- Они обычно аваскулярные
о Рекомендуется избегать артефакта «хвоста кометы», так как ультразвуковой сигнал отражается от кальцинированных компонентов:
- Всегда следует выполнять исследование явного потока, обнаруженного на цветовой допплерографии, с помощью пульсовой допплерографии
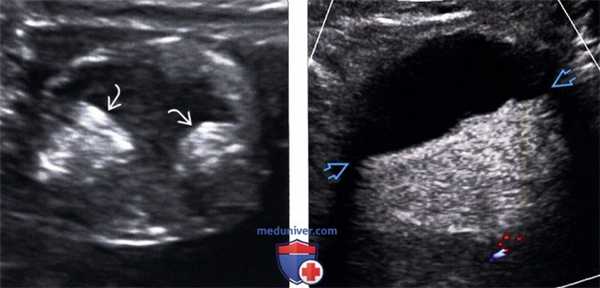
(Слева) На ультрасонографии определяются два узла Рокитанского в жире дермоида, имеющего противоречиво кистозный вид.
(Справа) На цветовой допплерографии определяется плавающий полутвердый - полужид -кий жир в дермоиде, жидкостно-жировой уровень.
3. Рентгенография при тератоме яичника:
• Могут обнаруживаться сопутствующие кальцификаты (например, зуб в полости таза)
4. КТ при тератоме яичника:
• Жиросодержащее образование яичника является диагностическим критерием на КТ
• В 56% случаев в зрелой кистозной тератоме на КТ обнаруживаются зубы/кальцификаты
• НТ: характерная картина складывается из образования с крупным неровным солидным компонентом, содержащим очаги жира и грубых калыдификатов
о Зачастую определяется кровоизлияние
• При разрыве отмечается характерное гиподенсивное жиросодержащее внутрибрюшинное скопление жидкости:
о Может привести к химическому перитониту с уплотнением брыжейки и утолщением поверхности брюшины
5. МРТ при тератоме яичника:
• Т1-ВИ:
о Гиперинтенсивные компоненты = жир
• Т1-ВИ, режим подавления сигнала от жира:
о При подавлении сигнала от жира, утрата высокой интенсивности сигнала на Т1 позволяет отличить жир от продуктов крови:
- ↓ интенсивности сигнала = жир внутри тератомы
• Т2-ВИ:
о Различная интенсивность сигнала от жирового компонента может быть ошибочно принята за продукты крови
• НТ: характерная картина складывается из образования с крупным неровным солидным компонентом, содержащим очаги жира и грубых калыдификатов:
о Зачастую определяется кровоизлияние
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Ультрасонография:
- Отсутствие ионизирующего излучения
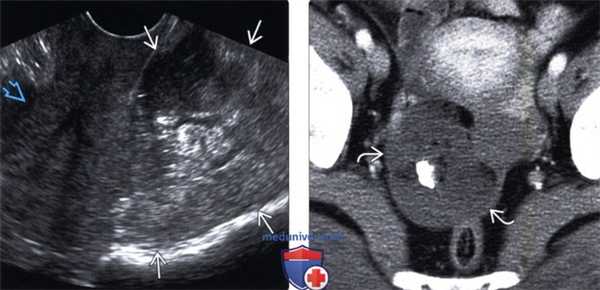
(Слева) Трансвагинальная ультрасонография: отмечается, что дермоид может иметь нехарактерную картину визуализации на ультрасонографии при условии, что мягкотканный компонент будет преобладать над жировым. Данный дермоид гетерогенно эхогенный и заполняет замкнутое пространство кзади от матки.
(Справа) КТ с контрастированием того же образования, аксиальный срез: определяется относительно небольшое количество жира с преимущественно мягкотканным компонентом, что формирует специфичную картину визуализации на ультрасонографии.
в) Дифференциальная диагностика тератомы яичника:
1. Геморрагическая киста:
• Тонкая сеть фибриновых тяжей встречается чаще, чем плавающие волосы
• Дистальное акустическое усиление:
о Жир, содержащийся в ЗКТ вызывает акустическое усиление (то есть, акустическую тень)
2. Эндометриома:
• Гомогенные низкоуровневые внутренние эхосигналы
• Зачастую имеется хроническая циклическая боль в тазу и эндометриоз в анамнезе
• Отсутствие узла Рокитанского
3. Перекрут:
• Сложное увеличенное образование яичника
• Преимущественно аваскулярное, но в редких случаях может отмечаться артериальный поток
• Любое образование яичника может стать ведущей причиной пе-рекрута
4. Абсцесс:
• Абсцесс червеобразного отростка с аппендиколитом может имитировать картину визуализации тератомы яичника на ультрасонографии
• Клинические проявления в виде боли/лихорадки позволяют заподозрить данный диагноз
• Дермоид, подвергшийся инфаркту может стать инфицированным
5. Кишечник:
• Использование трансвагинальной ультрасонографии помогает отличить кишечник от нормального яичника
• Толстый кишечник может содержать эхогенные фекалии, имитирующие тератому
• Перистальтика ободочной кишки не так явно выражена как в тонкой кишке
• Для уточнения диагноза может потребоваться повторное исследование или другие методы, к примеру, МРТ
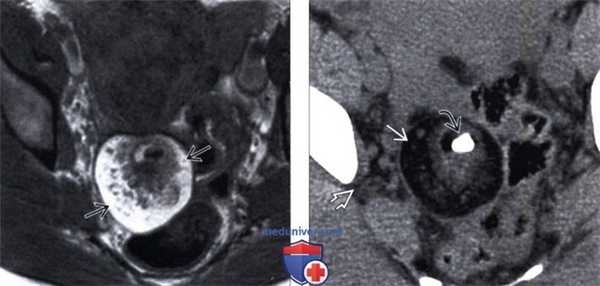
(Слева) На МРТ Т1 дермоид имеет гиперинтенсивный внутренний сигнал, который представляет собой скопление жира.
(Справа) КТ с контрастированием того же дермоида, аксиальный срез: определяется кальцинированный зуб, который обнаруживается в 1/3 случаев. Обратите внимание, что жир в дермоиде заметно гиподенсивнее по сравнению с внебрюшинным жиром.
г) Патология:
1. Макроскопические и хирургические особенности:
• ЗКТ:
о Зрелые ткани эндодермального, мезодермального и эктодермального происхождения
о В 88% однокамерное, жиросодержащее, жидкое при температуре тела и полутвердое при комнатной
о Узел Рокитанского: узел выпячивается в полость кисты:
- Большинство волос берут начало из узла; при наличии зубов/костей будет определяться бугорок
о 31% всех ЗКТ в своем составе имеют зубы
• НТ: зачастую отмечается перфорация капсулы:
• Монодермальная тератома:
о Ткань щитовидной железы в струме яичника:
- Ткань щитовидной железы янтарного цвета с кровоизлиянием, некрозом, фиброзом; отмечается отсутствие жира
о Нейроэктодермальная ткань в карциноиде:
- В противоположность ЗКТ, данные опухоли возникают у женщин в постменопаузе
2. Микроскопия:
• ЗКТ:
о Ограниченная митотическая активность, отсутствие клеточной атипии
о Стенки выстланы плоским эпителием
о Злокачественное перерождение может привести к появлению плоскоклеточного рака, злокачественной меланомы, саркомы
• НТ: содержит как и эмбриональные/незрелые ткани, так и зрелые, которые имеются в ЗКТ:
о Количество опухолей желточного мешка имеет прямую связь со стадией, степенью и вероятностью рецидива
о Чрезмерный рост незрелых элементов нервной системы — примитивная нейроэктодермальная опухоль
д) Клинические особенности:
1. Проявления тератомы яичника:
• Наиболее частые признаки/симптомы:
о ЗКТ зачастую протекают бессимптомно
- Наиболее распространенная опухоль яичника: 50% всех опухолей яичника
- Наиболее распространенное случайно обнаруженное образование яичника в ходе кесарева сечения
2. Демография:
• Возраст:
о ЗКТ: средний возраст при обнаружении составляет 30 лет:
- Наиболее распространенное образование яичника у детей
о НТ: 0-20 лет
• Эпидемиология:
о Наиболее распространенное удаляемое новообразование яичника
о 95% всех герминативных опухолей яичника составляют ЗКТ
4. Лечение тератомы яичника:
• Хирургическое удаление для определения окончательного диагноза и для избегания потенциальных осложнений
• Цистэктомия яичника:
о С помощью лапароскопии или лапаротомии
о Меры, предпринимаемые для предотвращения разрыва кисты, и обильное промывание выполняются для того, чтобы избежать перитонита
е) Диагностическая памятка:
1. Следует учесть:
• Признак «верхушки айсберга» не позволяет провести точную оценку размера:
о Размер опухоли может быть важен для оперирующего хирурга
2. Советы по интерпретации изображений:
• Узел Рокитанского (дермоидная пробка) служит диагностическим критерием
• 10-20% всех ЗКТ двусторонние:
о Рекомендуется произвести поиск контрлатеральной опухоли
Тератома яичника
Тератома яичника – герминогенная опухоль яичника, содержащая нетипичные для данного органа ткани, являющиеся производными зародышевых листков. Может быть зрелой или незрелой. Обычно протекает бессимптомно или малосимптомно. Проявляется распирающими болями в нижней части живота, нарушениями мочеиспускания и дефекации, реже – увеличением размера живота. Незрелые тератомы яичника могут прорастать близлежащие ткани и давать метастазы. Диагноз устанавливается с учетом клинических симптомов, данных гинекологического осмотра, УЗИ с ЦДК и КТ органов малого таза. Лечение хирургическое – частичная резекция яичника или ампутация матки с придатками.
Общие сведения
Тератома яичника – опухоль яичника смешанного строения, происходящая из полипотентных эмбриональных клеток и включающая в себя производные трех зародышевых листков. Содержит ткани, нетипичные для данного органа: фрагменты многослойного плоского ороговевающего эпителия, поперечно-полосатых мышц, костей, хрящей, нервной ткани и т. д. Иногда при исследовании тератом яичника выявляются зачатки органов и частей организма различной степени зрелости (например, глазное яблоко, часть туловища или конечности). Составляет 25-30% от общего количества тератом различной локализации.
Тератома яичника может выявляться в детском, подростковом и репродуктивном возрасте, реже встречается у женщин в периоде менопаузы. Может быть зрелой или незрелой (тератобластома). Зрелые неоплазии протекают доброкачественно, незрелые – злокачественно. В отдельных случаях зрелые тератомы яичника могут малигнизироваться. Новообразования не препятствуют зачатию, но могут нарушать нормальное течение беременности, становиться причиной выкидышей и преждевременных родов. Лечение проводят специалисты в области онкологии и гинекологии.
Причины и патанатомия тератомы яичника
Этиология заболевания точно не выяснена. Предполагается, что тератомы яичника являются следствием аномального эмбриогенеза, возникшего в результате хромосомного сбоя. Существует также теория, согласно которой тератомы (или часть тератом) образуются при нарушении развития однояйцевых близнецов и последующего поглощения одного близнеца другим. С учетом уровня дифференцировки тканей различают зрелые и незрелые тератомы яичника. Зрелые новообразования могут иметь кистозную (дермоидная киста) или солидную структуру. Для таких неоплазий характерен медленный неагрессивный рост и отсутствие способности к метастазированию. Незрелые новообразования могут прорастать близлежащие органы, давать лимфогенные и отдаленные метастазы.
Обычно зрелая тератома яичника представляет собой одиночный узел неравномерной консистенции, покрытый плотной, гладкой и блестящей фиброзной капсулой. Диаметр опухоли колеблется от 3-5 до 15 см. Под капсулой находится однокамерная киста, стенки которой выстлана кубическим или цилиндрическим эпителием. Многокамерные тератомы яичника встречаются редко. Полость кисты заполнена густым беловатым содержимым, в котором часто встречаются волосы, реже – зубы. При проведении микроскопического исследования содержимого кисты обычно выявляются производные экзодермы и мезодермы.
В зрелых тератомах яичников обнаруживаются элементы сальных желез, чешуйки эпителия, участки дермы, нервные ганглии, нейроциты, мышечные волокна, участки хряща, костей и соединительной ткани. Реже такие опухоли содержат производные эндодермы: элементы железистой ткани, участки эпителия, напоминающего эпителий бронхов, желудка и кишечника. Все ткани зрелой тератомы яичника «созревают» согласно возрасту пациента и теряют способность к прогрессирующему росту, что обусловливает доброкачественное течение таких новообразований. Злокачественное перерождение наблюдается редко.
В отличие от зрелых неоплазий, ткани незрелой тератомы яичника сохраняют эмбриональное строение и обладают способностью к бесконтрольной пролиферации. Незрелые тератомы яичника представляют собой одиночные образования неравномерной консистенции с бугристой поверхностью. На начальных стадиях имеют капсулу. В последующем выявляется прорастание капсулы и близлежащих тканей. При микроскопическом исследовании незрелой тератомы яичника, регионарных и отдаленных метастазов обнаруживаются незрелые тканевые элементы, являющиеся производными эктодермы, мезодермы и эндодермы. В ткани образования выявляются очаги некроза.
Симптомы тератомы яичника
Для зрелых опухолей характерно бессимптомное или малосимптомное течение. Тератомы становятся случайной находкой при проведении обследования по другим поводам или проявляются тяжестью и нерезко выраженными тянущими либо распирающими болями в нижней части живота, напоминающими боли перед началом менструации. При крупных тератомах яичника возможны учащение мочеиспускания, затруднения мочеиспускания и дефекации. У пациенток астенического телосложения иногда отмечается увеличение размеров живота. Менструальный цикл не нарушен.
Иногда тератомы яичника впервые выявляются после наступления беременности. Это может быть обусловлено ускорением роста новообразования при изменении гормонального фона, усилением давления опухоли на матку и органы малого таза или перекрутом ножки тератомы. Перекрут ножки опухоли яичника сопровождается интенсивными болями. Является неотложным состоянием, требующим проведения экстренного хирургического вмешательства.
При отсутствии своевременной помощи возможен некроз стенки тератомы яичника с последующим разрывом кисты, попаданием ее содержимого в брюшную полость и развитием перитонита. У беременных женщин перекрут ножки кисты может повлечь за собой выкидыш либо преждевременные роды. Тератомы яичника у беременных и небеременных пациенток могут инфицироваться с развитием воспалительного процесса, проявляющегося сильными болями, резкой слабостью и повышением температуры тела.
При незрелых тератомах яичника (тератобластомах) наблюдаются вялость, слабость, повышенная утомляемость и боли в нижней части живота. При прогрессировании процесса отмечаются умеренная нормохромная анемия, потеря веса, бледность и сухость кожи. Увеличение размеров тератомы яичника и прорастание близлежащих органов обуславливают изменение характера болей, нарушения дефекации и мочеиспускания. На поздних стадиях выявляется классическая картина раковой интоксикации в сочетании с нарушениями функций органов, пораженных отдаленными метастазами. Чаще всего выявляется метастазирование в легкие.
Диагностика тератомы яичника
Диагностика данной патологии осуществляется с учетом клинической симптоматики и результатов инструментальных исследований. При проведении гинекологического осмотра у пациенток с тератомой яичника обнаруживают безболезненное опухолевидное образование на длинной ножке, расположенное сбоку или спереди от матки. По данным обзорной рентгенографии брюшной полости выявляют костные включения в области яичника (при наличии достаточно крупных фрагментов костной ткани).
УЗИ с ЦДК зрелой тератомы яичника подтверждает отсутствие васкуляризации в зоне полости кисты. При исследовании незрелой тератомы яичника определяется хаотичное строение узла, чередование кистозных и солидных участков, наличие неравномерного кровоснабжения с образованием новых сосудов и артериовенозных шунтов. Эхография свидетельствует о неоднородном строении новообразования (гипоэхогенные участки чередуются с гиперэхогенными). При необходимости наряду с вышеперечисленными исследованиями больным с тератомой яичника назначают КТ органов малого таза для более точной оценки структуры опухоли. При возникновении диагностических затруднений осуществляют лапароскопию с биопсией. Для выявления признаков малигнизации проводят анализ на онкомаркеры.
Лечение и прогноз при тератоме яичника
Лечение оперативное. Объем вмешательства определяется степенью зрелости новообразования и возрастом пациентки. При зрелых тератомах яичника у больных детородного возраста выполняют частичную резекцию яичника (возможно – с использованием лапароскопического доступа), у женщин в периоде менопаузы осуществляют надвлагалищную ампутацию матки с аднексэктомией. При незрелых тератомах яичника вне зависимости от возраста пациентки производят пангистерэктомию. Удаление матки с придатками дополняют экстирпацией сальника. Лучевая терапия при злокачественных опухолях данного типа неэффективна. В некоторых случаях определенных успехов удается добиться при проведении многокомпонентной химиотерапии.
Прогноз при зрелых тератомах яичника благоприятный. После удаления опухоли детородная функция сохраняется. Из-за возможного ускорения роста и перекрута ножки наличие не удаленной опухоли может препятствовать нормальному течению беременности, создавая повышенную угрозу для матери и плода, поэтому подобные неоплазии гинекологи рекомендуют резецировать до наступления гестации. Незрелые тератомы яичника рассматриваются, как прогностически неблагоприятные. Меры профилактики отсутствуют. Для своевременного выявления зрелых и незрелых тератом яичника женщины должны регулярно проходить гинекологические осмотры.
Тератома
Тератома – эмбрионально-клеточная опухоль, развивающаяся из пластов эндо- экзо- и мезодермы. Может быть доброкачественной либо злокачественной. Располагается в яичках, яичниках либо экстрагонадно. Небольшие доброкачественные опухоли протекают бессимптомно. Крупные тератомы вызывают сдавление близлежащих органов с возникновением соответствующей симптоматики. Злокачественные новообразования могут давать метастазы. Диагноз выставляется на основании жалоб, осмотра, рентгенографии, УЗИ, КТ, МРТ, биопсии и других исследований. Лечение – операция, радиотерапия, химиотерапия.
Тератома – герминогенная опухоль, содержащая участки ткани или органы, нетипичные для расположения новообразования. Может включать в себя волосы, костную, мышечную, хрящевую, жировую, железистую и нервную ткань, реже – части человеческого тела (конечность, туловище, глаз). Обычно диагностируется в детском и юношеском возрасте. Иногда выявляется внутриутробно. Крупные тератомы, возникшие во внутриутробном периоде, могут препятствовать развитию плода и осложнять течение родов.
Тератомы составляют 24-36% от общего количества опухолей у детей и 2,7-7% - у взрослых. Постепенно увеличиваются в размере по мере роста организма. Часто манифестируют в периоды гормональной перестройки. В большинстве случаев тератомы считаются прогностически благоприятным заболеванием. Лечение осуществляют специалисты в области онкологии, гинекологии, урологии, андрологии, неврологии, отоларингологии, пульмонологии и других специальностей (в зависимости от локализации новообразования).
Причины
Этиофакторы развития тератомы точно не установлены. Предполагается, что опухоль возникает в результате нарушений эмбриогенеза. Тератомы происходят из первичных половых клеток, которые в процессе развития должны трансформироваться в яйцеклетки либо в сперматозоиды. Иногда этот процесс нарушается, в организме остаются недифференцированные гоноциты, которые под влиянием определенных факторов начинают трансформироваться и дают начало различным тканям человеческого тела.
Тератомы часто выявляются в тканях яичек либо яичников, однако могут возникать и экстрагонадно. Причиной нетипичной локализации тератом становится задержка продвижения эмбрионального эпителия к местам закладки гонад. 25-30% опухолей располагаются в области яичников, 25-30% - в зоне крестца и копчика, 10-15% - в ретроперитонеальном пространстве, 5-7% - в яичках, 5-7% в пресакральной области, 5% - в зоне средостения. Кроме того, тератомы могут локализоваться в области головного мозга (чаще – в желудочках мозга либо в зоне шишковидного тела), челюстей, полости носа или легких.
Существует также теория, согласно которой часть тератом возникает в результате феномена «эмбрион в эмбрионе» - ситуации, когда один из двух монозиготных близнецов на ранних стадиях развития «заворачивается» вокруг другого, и внутренний близнец превращается в своеобразное включение-паразита, грубо недоразвитого и неспособного к самостоятельному существованию. Доказательством этой теории являются гистологические исследования тканей некоторых нежизнеспособных эмбрионов.
Классификация
С учетом особенностей гистологического строения различают:
- Зрелые тератомы – новообразования, при исследовании которых обнаруживается несколько дифференцированных тканей, являющихся производными одного и более зародышевых листков.
- Незрелые тератомы – опухоли, при изучении которых выявляются ткани эмбрионального строения, являющиеся производными трех зародышевых листков.
- Злокачественные тератомы – незрелые либо (реже) зрелые тератомы, сочетающиеся с хорионкарциномой, семиномой либо эмбриональным раком.
Выделяют зрелые тератомы кистозного и солидного строения. Солидная опухоль представляет собой плотный, гладкий либо бугристый узел. Ткань узла на разрезе неоднородная, светло-серая, с небольшими кистами и плотными включениями (очагами костной и хрящевой ткани). Зрелая кистозная тератома выглядит как крупный гладкий узел. На разрезе видны крупные кисты, содержащие слизь, мутную жидкость либо кашицеобразную массу. В полостях могут обнаруживаться костные и хрящевые включения, зубы или волосы.
При микроскопическом исследовании зрелых солидных и кистозных тератом выявляется аналогичная картина. Основа новообразований представлена фиброзной тканью, в которой видны беспорядочные включения других тканей: многослойного плоского эпителия, эпителия слизистых оболочек, костной, хрящевой, жировой и гладкомышечной ткани, ткани периферических нервов и головного мозга. Иногда в тератоме обнаруживаются фрагменты ткани легких и почек, а также участки железистой структуры, напоминающей ткань молочной железы, поджелудочной железы и слюнных желез. Кистозные зрелые тератомы представляют собой дермоидные кисты, стенки которых покрыты эпителием, содержащим волосяные фолликулы, сальные и потовые железы.
Незрелые тератомы на разрезе светло-серые, с небольшими кистами, содержат включения незрелого покровного эпителия, нейрогенного эпителия, поперечнополосатых мышц и хрящевой ткани. Зрелые тератомы считаются доброкачественными опухолями, незрелые рассматриваются как потенциально злокачественные. Озлокачествление наблюдается редко. При малигнизации новообразования дают лимфогенные и гематогенные метастазы. По своему строению метастатические опухоли напоминают незрелую тератому либо какой-то из ее компонентов.
Отдельные виды тератом
Тератомы яичка составляют примерно 40% от общего количества герминогенных новообразований у мужчин. Небольшие опухоли могут протекать бессимптомно, крупные узлы легко обнаруживаются, поскольку вызывают внешнюю деформацию яичка. Обычно начинают расти в пубертатном периоде. У взрослых мужчин выявляются крайне редко. Могут быть зрелыми, незрелыми и злокачественными. Особую опасность представляют редко встречающиеся незрелые малигнизировавшиеся тератомы в области неопустившегося яичка – подобные новообразования достаточно долго протекают бессимптомно, не выявляются при обычном осмотре и диагностируются на поздних стадиях.
Тератомы яичника диагностируются чаще опухолей яичка. Составляют 20% от общего количества новообразований яичников. В большинстве случаев представляют собой зрелые узлы кистозного строения. Иногда встречаются незрелые тератомы. Часто протекают бессимптомно, становятся случайной находкой при проведении исследований в связи с подозрением на другие заболевания. Могут активизироваться в периоды гормональной перестройки (в подростковом возрасте, в период гестации, реже – в период климакса).
Крестцово-копчиковая тератома – самая распространенная врожденная опухоль. Крестцово-копчиковая тератома представляет собой округлое опухолевидное образование диаметром от 1-2 до 30 см. Девочки страдают чаще мальчиков. Крупные тератомы провоцируют смещение внутренних органов и могут вызывать нарушения развития плода. Возможны аномалии развития таза, смещение прямой кишки, атрезия уретры или гидронефроз. Большие опухоли с интенсивным кровоснабжением могут провоцировать развитие сердечной недостаточности. С учетом особенностей расположения выделяют 4 вида тератом: преимущественно наружные, наружно-внутренние, внутренние и пресакральные. Крупные тератомы могут осложнять течение родов. Новообразования удаляют хирургическим путем в первые полгода жизни ребенка.
Тератома шеи – редко встречающееся новообразование. Обычно диагностируется сразу после рождения. Мелкие опухоли иногда остаются нераспознанными и выявляются после активизации роста. Размер тератомы может колебаться от 3 до 10-15 см. В зависимости от состояния близлежащих анатомических образований (наличия или отсутствия сдавления) протекают бессимптомно или проявляются затрудненным дыханием, синюшностью кожи, удушьем и затруднениями при приеме пищи.
Тератомы средостения обычно располагаются в переднем средостении, рядом с крупными сосудами и перикардом. Долгое время никак не проявляются. Обычно начинают расти в подростковом возрасте или в период гестации. Могут увеличиваться до 20-25 см. Сдавливают легкие, сердце, плевру и кровеносные сосуды. Сдавление внутренних органов сопровождается учащением сердцебиения, болями в сердце, одышкой и кашлем. При прорыве тератомы средостения в бронх или плевральную полость возникает синюшность кожи, удушье, повышение температуры тела, асимметрия грудной клетки, икота, иррадиирующие боли в области надплечья на стороне поражения. Возможно легочное кровотечение и развитие аспирационной пневмонии.
Тератома головного мозга выявляется редко. Обычно диагностируется у мальчиков 10-12 лет. Склонна к малигнизации, злокачественное перерождение наблюдается более чем в половине случаев. Долгое время протекает бессимптомно. При увеличении вызывает головную боль, тошноту и головокружение.
Диагностика
Для выявления крестцово-копчиковых тератом ведущую роль играет адекватное обследование плода в период внутриутробного развития. Диагноз обычно выставляют по результатам акушерского УЗИ. В остальных случаях диагностику осуществляют на основании жалоб, данных объективного осмотра, лабораторных и инструментальных исследований. При тератомах средостения и крестцово-копчиковых новообразованиях назначают обзорную рентгенографию, при необходимости проводят рентгенконтрастные исследования и ангиографию.
Высокоинформативным способом диагностики тератом является КТ пораженной области. Методика позволяет определить форму, размер и строение опухоли, а также оценить ее взаимосвязь с другими анатомическими структурами. При подозрении на наличие метастазов назначают КТ, МРТ, рентгенографию грудной клетки, сцинтиграфию и другие исследования. В качестве уточняющего метода применяют анализ крови на хорионический гонадотропин и альфа-фетопротеин. Окончательный диагноз выставляют с учетом результатов пункционной биопсии и последующего микроскопического исследования материала.
Лечение тератомы
Лечение хирургическое. Доброкачественные опухоли обычно иссекают в пределах здоровых тканей. Исключением являются тератомы яичника. Девочкам и женщинам репродуктивного возраста при данном заболевании проводят частичную резекцию яичников, в преклимактерическом и климактерическом периоде осуществляют аднексэктомию, надвлагалищную ампутацию матки с придатками. Объем хирургического вмешательства при злокачественных тератомах определяется локализаций и распространенностью новообразования. В послеоперационном периоде назначают радиотерапию и химиотерапию.
Прогноз
Прогноз зависит от локализации и особенностей гистологического строения тератомы. При зрелых и незрелых доброкачественных опухолях исход обычно благоприятный за исключением крупных крестцово-копчиковых тератом. Выживаемость при новообразованиях данной локализации составляет около 50%. Причиной гибели становятся пороки развития, сдавление внутренних органов или разрыв тератомы в родах. При злокачественных опухолях прогноз определяется распространенностью процесса. Тератомы с семиномой протекают более благоприятно сравнению с тератомами в сочетании с хорионэпителиомой или эмбриональным раком.
КТ, МРТ, УЗИ при незрелой тератоме яичника
а) Определения:
• Злокачественная форма тератомы, содержащая незрелые эмбриональные ткани
• Относится к злокачественным герминогенным опухолям яичника (ЗГОЯ)
б) Лучевая диагностика:
1. Общие сведения:
• Наиболее надежные диагностические признаки:
о Мелкие очаги жира и обызвествления, разбросанные по солидной опухоли неоднородной структуры у женщин юного возраста
• Локализация:
о Обычно односторонняя:
- Двусторонняя локализация наблюдается менее чем в 5% случаев
• Размер:
о В типичных случаях крупная опухоль, достигающая в размере 14-25 см
• Морфология:
о Объемное образование преимущественно солидного строения, содержащее жировые элементы, грубые очаги обызвествления неправильной формы и многочисленные кисты различных размеров
о Незрелые тератомы, не содержащие очагов обызвествления или жира, до операции диагностировать невозможно
2. Рентгенологическое исследование:
• На обзорных рентгенограммах могут быть видны очаги обызвествления
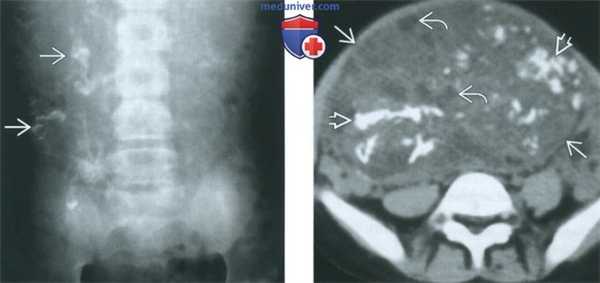
(Слева) При обзорной рентгенографии органов брюшной полости и таза в переднезадней проекции у 5-месячной девочки выявляются рассеянные очаги обызвествления неправильной формы.
(Справа) При нативной КТ в аксиальной плоскости у этой же девочки визуализируется преимущественно солидная опухоль таза, видны пласты обызвествленной ткани Н и кистозные изменения.
3. КТ при незрелой тератоме яичника:
• Солидный компонент на КТ имеет мягкотканную плотность
• Мелкие очаги жира, размер которых меньше, чем в зрелой кистозной тератоме, беспорядочно разбросаны в солидном компоненте
• В отличие от зрелой кистозной тератомы, в которой кистозный компонент содержит сальную жидкость, киста в незрелой тератоме имеет содержимое, по плотности приближающееся к серозной жидкости:
о Киста в незрелой тератоме может также иметь жировой компонент
• Очаги обызвествления в незрелой тератоме мелкие, имеют неправильную форму и разбросаны по всей опухоли:
о В этом заключается отличие от зрелой кистозной тератомы, в которой очаги обызвествления более крупные, напоминают зубы и локализуются в муральном узелке или в стенке кисты
4. МРТ при незрелой тератоме яичника:
• Солидная опухоль сложного строения, содержащая кистозные полости, мягкотканные компоненты, накапливающие контрастное вещество, и жир
• Солидный компонент на Т2-ВИ дает вариабельный по интенсивности сигнал
• Очаги жировой ткани можно выявить как в кистах, так и в солидном компоненте опухоли; они дают сигнал высокой интенсивности на Т1- и Т2-ВИ:
о Мелкие очаги жира на МРТ можно выявить при проведении исследования в режиме FS
• Содержимое кист в незрелой тератоме дает сигнал, который преимущественно соответствует по интенсивности сигналу от серозной жидкости
• Очаги обызвествления в незрелой тератоме идентифицировать на МРТ трудно
5. УЗИ при незрелой тератоме яичника:
• Картина неспецифична и напоминает таковую при других солидных опухолях яичника
• Опухоль неоднородной эхоструктуры с разбросанными по ней мелкими очагами обызвествления, отбрасывающими акустическую тень
• Мелкие скопления жира трудно визуализировать, в то время как относительно крупные жировые компоненты имеют вид очагов повышенной эхогенности
6. Рекомендации по проведению лучевых исследований:
• Наиболее информативные методы визуализации:
о МРТ и КТ равноценны по своим диагностическим возможностям и позволяют получить характерную для незрелой тератомы картину
• Оптимизация протокола исследования:
о При выявлении опухоли яичника, которая на Т1-ВИ дает сигнал высокой интенсивности, следует выполнить исследование в режиме FS
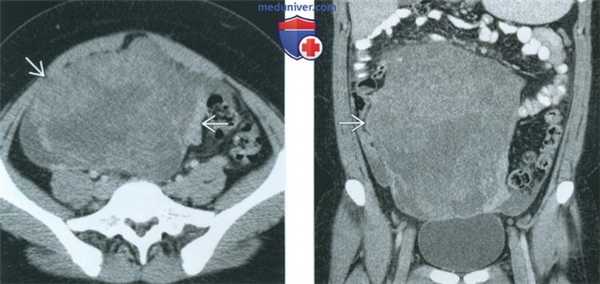
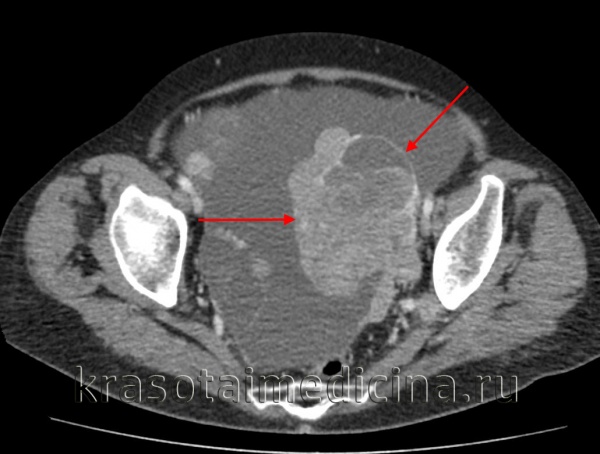
(Слева) При КТ с контрастным усилением в аксиальной плоскости у девушки 15 лет с пальпируемой в животе опухолью в тазу выявляется объемное образование, неравномерно накапливающее контрастное вещество.
(Справа) При КТ с контрастным усилением в корональной плоскости у той же пациентки в тазу видна опухоль, неравномерно накапливающая контрастное вещество. Полученное изображение в отсутствие жировой ткани и очагов обызвествления неспецифично. При патологоанатомическом исследовании диагностирована незрелая тератома высокой степени злокачественности.
в) Дифференциальная диагностика незрелой тератомы яичника:
1. Зрелая кистозная тератома:
• Незрелая тератома в типичных случаях имеет большие размеры по сравнению со зрелой кистозной тератомой
• Зрелая тератома представлена преимущественно кистозным компонентом с плотными очагами обызвествления, в то время как незрелая тератома состоит преимущественно из солидного компонента, в котором разбросаны мелкие очаги жирового вещества и обызвествления
2. Зрелая солидная тератома:
• Отличить ее с помощью лучевых методов исследования от незрелой тератомы невозможно
• Преимущественно солидная опухоль без идентифицируемых незрелых компонентов
• При выполнении биопсии для исключения незрелой тератомы материал следует брать по возможности из нескольких участков
3. Рак яичника:
• Наиболее частая злокачественная опухоль яичника, которая склонна к ранним перитонеальным метастазам; у большинства пациенток на момент диагностики имеет место карциноматоз брюшины (III стадия заболевания)
• Заболевают женщины более старшего возраста; пик заболеваемости приходится на постменопаузу
• Часто бывают поражены оба яичника, которые имеют неоднородную структуру, смешанное солидно-кистозное строение, неправильную форму и при исследовании методами визуализации не содержат жир
• В целом характеризуется неблагоприятным прогнозом, так как диагностируется в поздней стадии
4. Тубоовариальный абсцесс:
• Наблюдается у молодых женщин, живущих половой жизнью
• Заболевание обычно проявляется остро лихорадкой, болью в животе, в области таза, выделениями из влагалища
• Толстостенное кистозное образование в одном или обоих яичниках с воспалительной инфильтрацией соседних органов и осумкованным асцитом
• Отсутствие жира в абсцессе
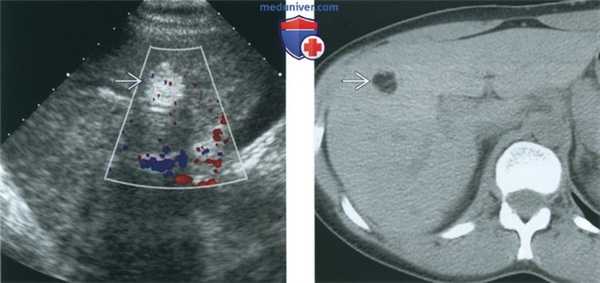
(Слева) При ТАУЗИ в сагиттальной плоскости у пациентки 27 лет, выполненном через 8 мес. после операции по поводу незрелой тератомы и последующей химиотерапии, в правой доле печени выявляется объемное образование высокой эхогенности.
(Справа) При нативной КТ в аксиальной плоскости у той же пациентки в печени визуализируется объемное образование жировой плотности, которое имелось и на ранее полученных КТ. Отклонения в уровне а-фетопротеина и β-ХГЧ отсутствовали (уровень α-фетопротеина вначале был повышен). При биопсии объемного образования печени выявлены только элементы зрелой тератомы. Данный случай является примером синдрома растущей зрелой тератомы.
г) Патологоанатомические особенности:
1. Общие сведения:
• Ассоциированные заболевания:
о Дермоидную кисту при макроскопическом исследовании выявляют примерно в 26% случаев в незрелой кистозной тератоме или в 10% случаев в контралатеральном яичнике
2. Стадирование, градация и классификация незрелой тератомы яичника:
• Градация незрелых тератом основывается на содержании в них незрелого нейроэпителия, который является наиболее часто встречающейся тканью в этих опухолях
• Стадию опухолевого процесса определяют на основании системы TNM или классификации FIGO, разработанной для рака яичника
3. Макроскопические изменения и исследование операционного материала:
• Инкапсулированная опухоль преимущественно солидного строения, мягкой консистенции, мясистая на разрезе
• Может содержать мелкие кисты:
о Кистозные полости обычно заполнены серозной или муцинозной жидкостью либо содержат жировое вещество
• На разрезе узловатая, имеет цвет от коричневого до розового или серовато-белая и часто содержит очаги некроза и кровоизлияний
• Может содержать жир, волосы, сало
4. Микроскопические изменения:
• Обнаруживаются зрелые и незрелые элементы трех зародышевых листков в различных соотношениях:
о Диагноз ставят при выявлении незрелых элементов
1. Клиническая картина:
• Наиболее частые субъективные и объективные симптомы:
о Односторонняя пальпируемая опухоль в животе, обычно не вызывающая каких-либо симптомов
• Другие симптомы:
о В 10% случаев появляется острая боль в животе, обусловленная кровоизлиянием в тератому, разрывом ее или перекрутом яичника
о Увеличение объема живота, связанное с асцитом, перитонеальными опухолевыми имплантатами
о Кровотечение из половых путей
о Значительное повышение уровня α-фетопротеина на момент установления диагноза в большинстве случаев незрелой тератомы, содержащей элементы опухоли желточного мешка; иногда уровень α-фетопротеина бывает повышен и в отсутствие таких элементов
2. Демографические особенности:
• Возраст:
о Обычно проявляется во 2-м десятилетии жизни:
- Пик заболеваемости приходится на возраст 15-19 лет
о Случаи заболевания в постменопаузе встречаются редко
• Эпидемиология:
о Составляет о Вторая по частоте ЗГОЯ:
- Составляет 35,6-36,2% всех случаев
о Причина смерти 30% женщин моложе 20 лет, болеющих раком яичника
3. Естественное течение и прогноз:
• Прогноз зависит от стадии опухолевого процесса и степени злокачественности опухоли на момент обращения к врачу
• 10-летняя выживаемость в зависимости от степени злокачественности опухоли:
о 1 -я категория - 82%
о 2-я категория - 62%
о 3-я категория - 30%
• Синдром растущей зрелой тератомы:
о Продолжающийся рост зрелой ткани тератомы, которая остается после проведения химиотерапии, вызывающей гибель незрелой тератомы:
- Остатки опухоли могут быть на брюшине, в забрюшинном пространстве, печени, легких
о Нормализация ранее повышенного уровня α-фетопротеина и β-ХГЧ в сыворотке крови
о Чаще наблюдается у мужчин после лечения несеминомных герминогенных опухолей яичка
о Первичная опухоль бывает «чисто» незрелой тератомой или представляет собой смешанную герминогенную опухоль, содержащую элементы незрелой тератомы о Механизм превращения незрелой тератомы в зрелую не совсем понятен
- Высказаны следующие предположения:
Индукция соматического созревания злокачественных клеток под действием химиотерапии («химиотерапевтическая ретроконверсия»)
Избирательное разрушение незрелых элементов под действием химиопрепаратов и сохранение зрелых элементов
4. Лечение:
• Стадия I, 1-я категория (опухоль ограничена яичником): односторонняя сальпинговариэктомия
• Стадия I, 2-я и 3-я категории: необходимо стадирование опухоли, проведение адъювантной химиотерапии и наблюдение в динамике для своевременного выявления и лечения рецидива
е) Особенности диагностики:
1. Важно знать:
• Для оценки первичной опухоли необходимо выполнить МРТ
• Выполнение КТ целесообразно для выявления метастазов в брюшине
2. Признаки, учитываемые при интерпретации результатов:
• Обычно крупная односторонняя опухоль яичника неоднородной структуры, содержащая солидный компонент, накапливающий контрастное вещество, и разбросанные очаги обызвествления и жира
ж) Список использованной литературы:
1. Peterson CM et al: Teratomas: a multimodality review. Curr Probl Diagn Radiol. 41(6):210-9, 2012
2. Chabaud-Williamson M et al: Ovarian-sparing surgery for ovarian teratoma in children. Pediatr Blood Cancer. 57(3):429-34, 2011
3. Douay-Hauser N et al: Diagnosis and management of an immature teratoma during ovarian stimulation: a case report. J Med Case Rep. 5:540, 2011
4. Papadias К et al: Teratomas of the ovary: a clinico-pathological evaluation of 87 patients from one institution during a 10-year period. Eur J Gynaecol Oncol. 26(4):446-8, 2005
5. Terzic M et al: Immature ovarian teratoma in a young girl: very short course and lethal outcome. A case report. Int J Gynecol Cancer. 15(2):382-4, 2005
6. Yamaoka T et al: Immature teratoma of the ovary: correlation of MR imaging and pathologic findings. Eur Radiol. 13(2):313—9, 2003
7. Jung SE et al: CT and MR imaging of ovarian tumors with emphasis on differential diagnosis. Radiographics. 22(6): 1305-25, 2002
8. Outwater EK et al: Ovarian teratomas: tumor types and imaging characteristics. Radiographics. 21(2):475-90, 2001
9. O’Connor DM et al: The influence of grade on the outcome of stage I ovarian immature (malignant) teratomas and the reproducibility of grading. Int J Gynecol Pathol. 13(4):283—9, 1994
Рак яичников
Рак яичников – первичное, вторичное или метастатическое опухолевое поражение женских гормонопродуцирующих половых желез – яичников. На ранних стадиях рак яичников малосимптомен; патогномоничные проявления отсутствуют. Распространенные формы проявляются слабостью, недомоганием, снижением и извращением аппетита, нарушениями функции ЖКТ, дизурическими расстройствами, асцитом. Диагностика рака яичников включает проведение физикального и вагинального обследования, УЗИ, ЯМРТ или КТ малого таза, лапароскопии, исследование онкомаркера СА 125. В лечении рака яичников применяется хирургический подход (пангистерэктомия), полихимиотерапия, радиотерапия.
МКБ-10
Рак яичников стоит на седьмом месте в структуре общей онкопатологии (4-6%) и занимает третье место (после рака тела матки и рака шейки матки) среди злокачественных опухолей в онкогинекологии. Чаще рак яичников поражает женщин предклимактерического и климактерического периода, хотя не является исключением и среди женщин моложе 40 лет.
Проблема развития рака яичников рассматривается с позиций трех гипотез. Считается, что как и другие овариальные опухоли, рак яичников развивается в условиях длительной гиперэстрогении, что повышает вероятность опухолевой трансформации в эстрогенчувствительной ткани желез.
Другой взгляд на генез рака яичников основан на представлениях о постоянной овуляции при раннем наступлении менархе, поздней менопаузе, малом количестве беременностей, укорочении лактации. Непрерывные овуляции способствуют изменению эпителия стромы яичника, тем самым создавая условия для аберрантного повреждения ДНК и активации экспрессии онкогенов.
Генетическая гипотеза выделяет среди группы потенциального риска женщин с семейными формами рака груди и яичников. По наблюдениям, повышенный риск развития рака яичников ассоциирован с наличием бесплодия, дисфункции яичников, гиперплазии эндометрия, частых оофоритов и аднекситов, миомы матки, доброкачественных опухолей и кист яичников. Применение гормональной контрацепции длительнее 5 лет, напротив, снижает вероятность возникновения рака яичников практически вдвое.
По месту возникновения изначального очага рака различают первичное, вторичное и метастатическое поражения яичников.
- Первичный рак яичника сразу развивается в железе. По своему гистотипу первичные опухоли являются эпителиальными образованиями папиллярного или железистого строения, реже развиваются из клеток покровного эпителия. Первичный рак яичника чаще носит двустороннюю локализацию; имеет плотную консистенцию и бугристую поверхность; встречается преимущественно у женщин до 30 лет.
- Вторичный рак яичников. На его долю приходится до 80% клинических случаев. Развитие данной формы рака происходит из серозных, тератоидных или псевдомуцинозных кистом яичников. Серозные цистаденокарциномы развиваются в возрасте 50-60 лет, муцинозные - после 55-60 лет. Вторичные эндометриоидные цистаденокарциномы встречаются у молодых женщин, обычно страдающих бесплодием.
- Метастатическое поражение яичников развивается в результате распространения опухолевых клеток гематогенным, имплантационным, лимфогенным путями из первичных очагов при раке желудка, молочной железы, матки, щитовидной железы. Метастатические опухоли яичников обладают быстрым ростом и неблагоприятным течением, обычно поражают оба яичника, рано диссеминируют по брюшине малого таза. Макроскопически метастатическая форма рака яичников имеет белесоватый цвет, бугристую поверхность, плотную или тестоватую консистенцию.
Более редкие типы рака яичников представлены папиллярной цистаденомой, гранулезоклеточным, светлоклеточным (мезонефроидным) раком, аденобластомой, опухолью Бреннера, стромальными опухолями, дисгерминомой, тератокарциномой и др. В клинической практике рак яичников оценивается в соответствии с критериями FIGO (стадии I-IV) и TNM (распространенность первичной опухоли, регионарных и отдаленных метастазов).
I (T1) – распространенность опухоли ограничивается яичниками:
- IA (T1a) – рак одного яичника без прорастания его капсулы и разрастания опухолевых клеток на поверхности железы
- IB (T1b) – рак обоих яичников без прорастания их капсул и разрастания опухолевых клеток на поверхности желез
- IC (T1c) – рак одного или двух яичников с прорастанием и/или разрывом капсулы, опухолевыми разрастаниями на поверхности железы, наличием атипичных клеток в асцитических или смывных водах
II (T2) – поражение одного или обоих яичников с распространением опухоли на структуры малого таза:
- IIA (T2a) - рак яичников распространяется или метастазирует в маточные трубы или матку
- IIB (T2b) - рак яичников распространяется на другие структуры таза
- IIC (T2c) – опухолевый процесс ограничен поражением малого таза, определяется наличие атипичных клеток в асцитических или смывных водах
III (T3/N1) - поражение одного или обоих яичников с метастазированием рака яичников по брюшине или в регионарные лимфоузлы:
- IIIA (T3a) – наличие микроскопически подтвержденных внутрибрюшинных метастазов
- IIIB (T3b) – макроскопически определяемые внутрибрюшинные метастазы диаметром до 2 см
- IIIC (T3c/N1) - макроскопически определяемые внутрибрюшинные метастазы диаметром более 2 см или метастазы в регионарные лимфоузлы
IV (M1) – метастазирование рака яичников в отдаленные органы.
Симптомы рака яичников
Проявления рака яичников вариабельны, что объясняется многообразием морфологических форм заболевания. При локализованных формах рака яичников симптоматика, как правило, отсутствует. У молодых женщин рак яичников может клинически манифестировать с внезапного болевого синдрома, вызванного перекрутом ножки опухоли или перфорацией ее капсулы.
Активизация проявлений рака яичников развивается по мере распространения опухолевого процесса. Происходит нарастание недомогания, слабости, утомляемости, субфебрилитета; ухудшение аппетита, функции ЖКТ (метеоризм, тошнота, запоры); появление дизурических явлений.
При поражении брюшины развивается асцит; в случае метастазов в легкие – опухолевый плеврит. В поздних стадиях нарастает сердечно-сосудистая и дыхательная недостаточность, развиваются отеки нижних конечностей, тромбозы. Метастазы при раке яичников, как правило, выявляются в печени, легких, костях.
Среди злокачественных опухолей яичников встречаются гормонально-активные эпителиальные образования. Гранулезоклеточный рак яичников – феменизирующая опухоль, способствующая преждевременному половому созреванию девочек и возобновлению маточных кровотечений у пациенток в менопаузе. Маскулинизирующая опухоль – адренобластома, напротив, приводит к гирсутизму, изменению фигуры, уменьшению груди, прекращению менструаций.
Комплекс методов диагностики рака яичников включает проведение физикального, гинекологического, инструментального обследования. Распознавание асцита и опухоли может быть произведено уже в ходе пальпации живота.
- Гинекологическое исследование хоть и позволяет выявить наличие одно- или двустороннего овариального образования, но не дает четкого представления о степени его доброкачественности. С помощью ректовагинального исследования определяется инвазия рака яичников в параметрий и параректальную клетчатку.
- Методы визуализации. С помощью трансвагинальной эхографии (УЗИ), МРТ и КТ малого таза выявляется объемное образование неправильной формы без четкой капсулы с бугристыми контурами и неодинаковой внутренней структурой; оцениваются его размеры и степень распространенности.
- Диагностическая лапароскопия при раке яичников необходима для проведения биопсии и определения гистотипа опухоли, забора перитонеального выпота или смывов для цитологического исследования. В ряде случаев получение асцитической жидкости возможно посредством пункции заднего свода влагалища.
При подозрении на рак яичников показано исследование опухолево-ассоциированных маркеров в сыворотке (СА-19.9, СА-125 и др.). Для исключения первичного очага или метастазов рака яичников в отдаленных органах производится маммография, рентгенография желудка и легких, ирригоскопия; УЗИ брюшной полости, УЗИ плевральной полости, УЗИ щитовидной железы; ФГДС, ректороманоскопия, цистоскопия, хромоцистоскопия.

Лечение рака яичников
Вопрос выбора лечебной тактики при раке яичников решается с учетом стадии процесса, морфологической структуры опухоли, потенциальной чувствительности данного гистиотипа к химиотерапевтическому и лучевому воздействию, отягощающих соматических и возрастных факторов. В лечении рака яичников сочетается хирургический подход (пангистерэктомия) с проведением полихимиотерапии и радиотерапии.
Оперативное лечение
Хирургическое лечение локализованной формы рака яичников (I-II ст.) заключается в проведении удаления матки с аднексэктомией и резекцией большого сальника. У ослабленных или пожилых пациенток возможно выполнение надвлагалищной ампутации матки с придатками и субтотальной резекции большого сальника. В процессе операции обязательна интраоперационная ревизия парааортальных лимфоузлов с их срочным интраоперационным гистологическим исследованием. При III-IV ст. рака яичников производится циторедуктивное вмешательство, направленное на максимальное удаления опухолевых масс перед химиотерапией. При неоперабельных процессах ограничиваются биопсией опухолевой ткани.
Противоопухолевая терапия
Полихимиотерапия при раке яичников может проводиться на предоперационном, послеоперационной этапе или являться самостоятельным лечением при распространенном злокачественном процессе. Полихимиотерапия (препаратами платины, хлорэтиламинами, таксанами) позволяет добиться подавления митоза и пролиферации опухолевых клеток. Побочными действиями цитостатиков выступают тошнота, рвота, нейро- и нефротоксичность, угнетение кроветворной функции. Лучевая терапия при раке яичников обладает незначительной эффективностью.
Прогноз и профилактика
Отдаленная выживаемость при раке яичников обусловлена стадией заболевания, морфологической структурой опухоли и ее дифференцировкой. В зависимости от гистотипа опухоли пятилетний порог выживаемости преодолевает 60-90% пациенток с I ст. рака яичников, 40-50% - со II ст., 11% - с III ст.; 5% - с IV ст. Более благоприятны в отношении прогноза серозный и муцинозный рак яичников; менее – мезонефроидный, недифференцированный и др.
В постоперационном периоде после радикальной гистерэктомии (пангистерэктомии) пациенткам требуется систематическое наблюдение онкогинеколога, предупреждение развития посткастрационного синдрома. В профилактике рака яичников существенная роль отводится своевременному выявлению доброкачественных опухолей желез, онкопрофилактическим осмотрам, снижению воздействия неблагоприятных факторов.
Читайте также:
