КТ при кисте селезенки
Добавил пользователь Владимир З. Обновлено: 20.01.2026
КТ при кисте селезенки
а) Визуализация:
• Киста селезенки может по-разному выглядеть на КТ:
о Единичное однокамерное образование кистозного характера с четкими контурами и плотностью воды:
- С тонкой стенкой, хорошо отграниченное от неизмененной ткани селезенки
- В кисте отсутствует солидный компонент, внутри кисты или на периферии не определяются участки, накапливающие контраст
о В некоторых кистах имеются перегородки, трабекулы, внутренние включения некротического дебриса или кальцинаты; стенка утолщена:
- При наличии большого количества белка либо крови в кисте ее плотность становится выше по сравнению с простой жидкостью
- Возможно обызвествление кисты по типу «яичной скорлупы» или наличие крупных периферических кальцинатов неправильной формы
о Врожденные и приобретенные кисты практически невозможно отличить друг от друга:
- Врожденные кисты чаще выглядят простыми
- Приобретенные кисты в основном являются сложными и содержат обызвествления
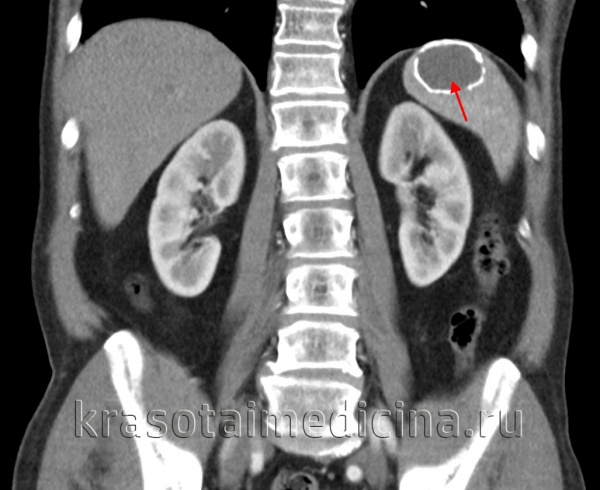
(Слева) На аксиальной КТ с контрастным усилением в селезенке визуализируется объемное образование с обызвествлениями в стенке, имеющее плотность, близкую к плотности воды. Обратите внимание, что мягкотканный компонент, накапливающий контраст, в кисте отсутствует.
(Справа) Макропрепарат удаленной (у этого же пациента) селезенки: кальцинированная стенка кисты, состоящая из фиброзной ткани. Эта киста является приобретенной и возникла, скорее всего, в результате травмы или инфаркта. (Слева) На корональной КТ с контрастным усилением у молодой девушки визуализируется большая киста в селезенке, выглядящая простой. Пациентка предъявляла жалобы на боль и раннее насыщение, ей было выполнена операция — иссечение стенки кисты.
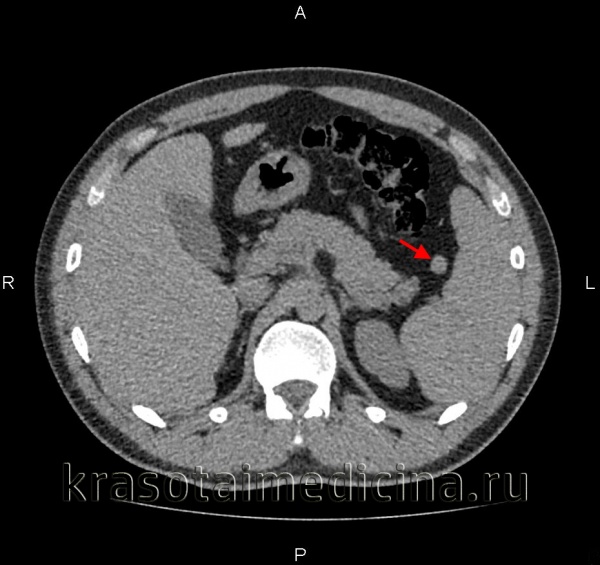
(Справа) На аксиальной КТ с контрастным усилением определяется большая киста, с множественными перегородками в структуре, не накапливающая контраст, занимающая большую часть объема селезенки, и только лишь небольшой участок ее паренхимы в задних отделах остается интактным.
б) Дифференциальная диагностика:
• Инфекционные поражения селезенки, абсцесс
• Метастазы в селезенке и лимфома
• Доброкачественные первичные опухоли селезенки
• Псевдокиста селезенки
в) Патология:
• Врожденная эпидермоидная («истинная») киста:
о Обусловлена секвестрацией в селезенке мезотелиальных клеток брюшины во время эмбрионального развития
• Приобретенная (вторичная или «ложная» киста, или псевдокиста):
о Возникает в результате травмы, гематомы, инфаркта или инфекции
о Влажный (колликвационный) некроз и кистозные изменения
г) Клинические особенности:
• Большинство кист обнаруживаются случайно при лучевых исследованиях
• При небольших, бессимптомных кистах лечение не требуется
• При симптоматических кистах: чрескожная аспирация/дренирование, декапсуляция или иссечение кисты, резекция или спленэктомия:
о Спленэктомия выполняется при наличии крупных кист (> 5 см), обусловливающих наличие симптоматики
КТ, МРТ, УЗИ при кисте селезенки
а) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Кистозное образование округлой формы с четкими контурами, имеющее плотность, близкую к плотности воды
• Ключевые моменты:
о Классификация:
- Врожденная эпидермоидная (первичная или «истинная» киста):
Имеет внутреннюю выстилку из клеток эндотелия
Составляет 10-25% всех кист селезенки
- Приобретенная (вторичная или «ложная» киста):
Толстая фиброзная стенка без внутренней выстилки
Составляет 80% всех кист селезенки
Возникает в результате травмы, гематомы или инфаркта
2. Рентгенография:
• Кальцинаты неправильной извитой формы в верхних отделах живота слева
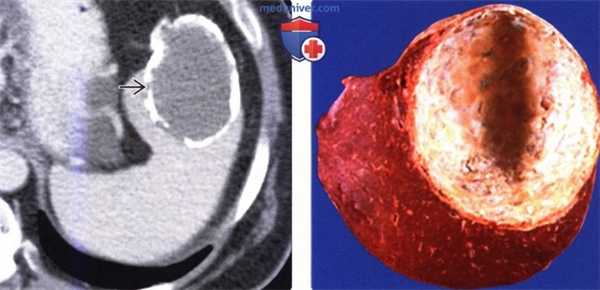
(Слева) На аксиальной КТ с контрастным усилением в селезенке визуализируется объемное образование с обызвествлениями в стенке, имеющее плотность, близкую к плотности воды. Обратите внимание, что мягкотканный компонент, накапливающий контраст, в кисте отсутствует.
(Справа) Макропрепарат удаленной (у этого же пациента) селезенки: кальцинированная стенка кисты, состоящая из фиброзной ткани. Эта киста является приобретенной и возникла, скорее всего, в результате травмы или инфаркта.
3. КТ при кисте селезенки:
• Спектр проявлений:
о Единичная однокамерная киста с плотностью, близкой к плотности воды, и четкими контурами:
- Имеет тонкую стенку, четко отграничена от неизмененной ткани селезенки
- В кисте отсутствует солидный компонент (узлы), участки накопления контраста внутри или на периферии кисты
- Всегда расположены внутри паренхимы селезенки и не обладают экзофитным характером роста
о Некоторые кисты могут иметь перегородки, трабекулы, внутренние включения некротического дебриса, толстую стенку:
- Плотность кист при наличии геморрагического содержимого или белка может быть ↑ плотности простой жидкости
о В кистах могут обнаруживаться обызвествления в виде «яичной скорлупы» либо широкие кальцинаты по периферии
• Врожденные и приобретенные кисты могут быть неотличимы друг от друга:
о Врожденные кисты: обычно простые
о Приобретенные: чаще сложные, содержат обызвествления
4. МРТ при кисте селезенки:
• Большинство кист гиперинтенсивны на Т2 ВИ и гипоинтенсивны на Т1 ВИ
• Интенсивность сигнала на Т1 ВИ может быть повышена при наличии в кисте крови или белкового содержимого, особенно, если киста имеет высокую плотность на КТ
5. УЗИ при кисте селезенки:
• Анэхогенная киста с ровными краями и тонкой стенкой
• Могут отмечаться эхогенные включения, перегородки, дебрис
• Эхогенные кальцинаты по периферии, возможно, с наличием акустической тени
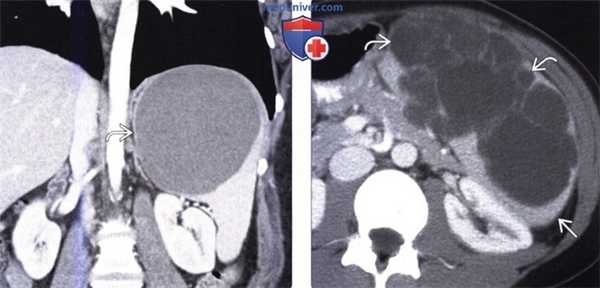
(Слева) На корональной КТ с контрастным усилением у молодой девушки визуализируется большая киста в селезенке, выглядящая простой. Пациентка предъявляла жалобы на боль и раннее насыщение, ей было выполнена операция — иссечение стенки кисты.
(Справа) На аксиальной КТ с контрастным усилением определяется большая киста, с множественными перегородками в структуре, не накапливающая контраст, занимающая большую часть объема селезенки, и только лишь небольшой участок ее паренхимы в задних отделах остается интактным.
б) Дифференциальная диагностика кисты селезенки:
1. Инфекции селезенки и абсцесс:
• Пиогенный абсцесс:
о Абсцесс: может быть единичным либо множественным, имеет четкие неровные контуры, накапливает контраст по периферии, при этом центральная часть абсцесса имеет плотность, соответствующую жидкости
о Если абсцесс обусловлен газообразующей флорой, внутри скопления жидкости могут обнаруживаться пузырьки газа
о Типичные клинические признаки: боль, ↑ температуры тела, лейкоцитоз
• Фунгальный абсцесс:
о Мелкие гиподенсивные узелки (микроабсцессы) по всей селезенке
• Паразитарная (эхинококковая, гидатидная) киста:
о Сложная киста с наличием «дочерних» кист низкой плотности внутри и толстой стенкой, состоящей из фиброзной ткани
о Внутри кисты часто отмечаются включения вытянутой, извитой формы, высокой плотности (спавшиеся мембраны паразитов)
о В длительно существующих кистах часто обнаруживаются кальцинаты извитой формы на периферии кисты или внутри ее
о Аналогичные изменения могут обнаруживаться в печени и брюшной полости
2. Метастазы в селезенке и лимфома:
• Метастазы:
о Гиповаскулярные опухоли (с равномерно выраженной пониженной васкуляризацией), муцинозные новообразования, и опухоли с изменениями, обусловленными некрозом, могут имитировать кисты
о Меланома может выглядеть гиподенсной при ее некрозе и имитировать тем самым кисту
• Лимфома:
о Множественные мелкие гиподенсные узелки, отдельное образование (-я), равномерное увеличение селезенки
о Образования имеют низкую плотность и однородную структуру
3. Первичные доброкачественные опухоли селезенки:
• Наиболее типичные - гемангиома и лимфангиома
• Могут выглядеть солидными или кистозными и в точности напоминать простую кисту селезенки
• Гемангиома накапливает контраст на КТ в артериальную фазу
• Лимфома может быть разделена перегородками на множественные камеры
4. Псевдокиста селезенки:
• Псевдокиста хвоста поджелудочной железы после перенесенного панкреатита с инвагинацией в паренхиму селезенки
г) Патология. Общая характеристика:
• Этиология:
о Врожденная эпидермоидная («истинная» киста):
- Этиология точно не известна, возможно, в ее развитии играет роль секвестрация мезотелиальных клеток брюшины в селезенке во время эмбрионального развития
о Приобретенная (вторичная или «ложная» киста/псевдокиста):
- Обычно обусловлена травмой, гематомой, инфарктом или инфекцией, в т.ч. мононуклеозом
- Возникает в результате колликвационного некроза и кистозных изменений
д) Клинические особенности:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Большинство кист обнаруживаются случайно при лучевых исследованиях, выполняемых подругой причине
о Кисты редко обусловливают болевую симптоматику или наличие пальпируемого образования
2. Течение и прогноз:
• Редкие осложнения: кровоизлияние в кисту, разрыв и суперинфекция
3. Лечение:
• При небольших кистах без симптоматики, лечение не требуется
• При симптоматическом течении применяется чрескожная аспирация (дренирование), декапсуляция или иссечение кисты, резекция селезенки или спленэктомия:
о Спленэктомия является методом выбора при больших кистах (> 5 см), обусловливающих появление симптоматики
Опухоли селезенки
Опухоли селезенки — очаговые разрастания морфологически измененной опухолевой ткани в селезеночной паренхиме. Часто протекают бессимптомно. Могут проявляться тяжестью, распиранием, болезненностью в левом подреберье, абдоминальным дискомфортом, асимметричным увеличением живота, длительным субфебрилитетом. Диагностируются с помощью УЗИ, УЗДГ селезенки, КТ, МРТ брюшной полости, целиакографии, гистологического анализа пунктата. Для лечения опухолей выполняют резекцию органа, спленэктомию, при злокачественных поражениях в послеоперационном периоде проводят химиотерапию.
МКБ-10
Общие сведения
Первичные опухолевые образования селезенки — один из наиболее редких видов онкопатологии, что, вероятнее всего, связано с хорошим развитием ретикулоэндотелия и высокой фагоцитарной активностью лиенальной паренхимы. Распространенность таких опухолей в популяции не превышает 0,003%, поэтому очаговые изменения селезеночной ткани относят к категории медицинской казуистики. В структуре заболеваний селезенки неоплазии составляют 0,5-2%. Масса новообразований колеблется в диапазоне от 20 г до 5 кг. Первичному опухолевому поражению органа более подвержены женщины. Селезеночные неоплазии в большинстве случаев выявляют в молодом и среднем возрасте. Вторичные процессы встречаются чаще первичных, специфические изменения в паренхиме органа определяются у 90% больных лимфомой Ходжкина, в селезенку могут метастазировать до 10% злокачественных объемных образований.
Причины опухолей селезенки
Очаговые неоплазии, выявляемые в лиенальной паренхиме, скорее всего, имеют полиэтиологическое происхождение. Причины первичной опухолевой трансформации тканей селезенки окончательно не установлены. При вторичных новообразованиях процесс провоцируется системным поражением лимфоидной ткани или метастатическим распространением клеток. Убедительных доказательств, свидетельствующих о наследственном характере патологии, не выявлено. По мнению специалистов в сфере онкологии и гастроэнтерологии, возможными этиофакторами первичных и вторичных селезеночных новообразований являются:
- Воздействие повреждающих факторов. Патологическое разрастание лиенальных тканей может потенцироваться ионизирующим излучением, инфекционными агентами, преимущественно вирусами (в том числе возбудителями внутриутробных инфекций — краснухи, цитомегалии, герпеса), полициклическими ароматическими углеводородами, никотином. У части пациентов заболевание связано с ишемией и прямым повреждением паренхимы при травмах, инфарктах селезенки.
- Наличие внеселезеночных опухолей. Вторичное опухолевое изменение лиенальной пульпы характерно для злокачественных лимфопролиферативных процессов — лимфогранулематоза, лимфом, ретикулосарком, лимфолейкоза. В спорадических случаях поражение селезенки является единственным проявлением этих онкологических заболеваний. Метастазы наблюдается редко, преимущественно при меланомах, карциноме легких, раке яичников, хорионэпителиоме.
Патогенез
Основой механизма развития первичных и лимфопролиферативных опухолей селезенки являются неопластическая конверсия клеток и онкогенез. Под действием мутагенных факторов повреждается клеточная ДНК, ткани изменяют антигенный состав, в большей или меньшей мере утрачивают органоспецифическую структуру и функциональность. Из-за нарушения механизмов, контролирующих деление, рост, запрограммированную гибель (апоптоз) клетки селезенки начинают бесконтрольно делиться, формируя узлы патологической ткани. Растущая в объеме опухоль сдавливает, а при злокачественном процессе и прорастает окружающую паренхиму, капсулу, сосудисто-нервную ножку, смежные органы. При метастатическом механизме образования лиенальных неоплазий в формировании структуры патологических очагов участвуют анормальные клетки основного новообразования.
Классификация
Систематизация неоплазий селезенки осуществляется с учетом их морфологического строения, степени агрессивности, расположения основного очага. При развитии опухоли из лиенальных тканей, отсутствии системного поражения лимфоидных образований и костного мозга говорят о первичных селезеночных новообразованиях. Вторичными называются неоплазии, при которых поражение селезенки вызвано системным лимфопролиферативным процессом или метастазированием нелимфоидной опухоли. В зависимости от агрессивности клеточных элементов различают медленный доброкачественный и быстропрогредиентный злокачественный онкопроцесс.
Наиболее полная морфологическая классификация лиенальных неоплазий была предложена в 1985 году американским хирургом Леоном Моргенштерном. Кроме собственно опухолей в категорию объемных новообразований селезенки автор также включил опухолеподобные изменения (непаразитарные кисты, гамартомы). С учетом тканей, из которых происходит узел, различают:
- Васкулярные селезеночные опухоли. Образованы клеточными элементами сосудов селезенки. Наиболее распространенные первичные лиенальные неоплазии. Часто являются одиночными, имеют небольшие размеры (до 20 мм). Бывают доброкачественными (гемангиома, лимфангиома, гемангиоперицитома, гемангиоэндотелиома) и злокачественными (гемангиосаркома, лимфангиосаркома, злокачественная гемангиоперицитома, гемангиэндотелиальная саркома).
- Лимфоидные неоплазии селезенки. Происходят из клеток лимфоидной ткани. Обычно сочетаются с поражением других лимфатических органов. Встречаются при злокачественных лимфопролиферативных процессах (лимфогранулематозе, неходжкинских лимфомах, миеломной болезни) и доброкачественных лимфоподобных заболеваниях (псевдолимфоме Кастлемана, локализованной реактивной лимфоидной гиперплазии, воспалительной псевдоопухоли).
- Нелимфоидные новообразования селезенки. Образуются из других тканей селезенки — жировой, соединительной, гладкой мышечной, реже – из эмбриональных клеток. Представлены доброкачественными неоплазиями (липомой, ангиолипомой, миелолипомой) и злокачественными опухолями (саркомой Капоши, лейомиосаркомой, фибросаркомой, злокачественной фиброзной гистиоцитомой, злокачественной тератомой).
Симптомы опухолей селезенки
Длительное время заболевание протекает латентно с минимальной выраженностью клинических проявлений. У пациента наблюдается синдром «малых признаков»: утомляемость, слабость, ухудшение работоспособности, потеря аппетита, депрессия, снижение массы тела. По мере прогрессирования опухоли возникает тяжесть в области левого подреберья, чувство распирания, асимметрия и увеличение живота, длительная субфебрильная температура, болезненные ощущения в левых отделах брюшной полости. Иногда боль иррадиирует в левое надплечье и плечо. При значительном увеличении размеров селезенки и вовлечении в процесс соседних органов могут наблюдаться расстройства мочеиспускания, не поддающаяся медикаментозной терапии артериальная гипертензия, отеки нижних конечностей.
Осложнения
При росте опухолей в организме изменяется ряд биохимических показателей. Накопление продуктов азотистого обмена может вызывать почечную недостаточность, сочетание гипокальциемии и гипокалиемии провоцирует замедление сердечного ритма вплоть до асистолии. Наиболее тяжелым осложнением опухолей селезенки является распространение малигнизированных клеток лимфогенным, гематогенным, контактным путем с образованием метастазов в других органах. Зачастую при злокачественных неоплазиях наблюдается геморрагический плеврит, асцит, кахексия. Заболевание может осложняться разрывом селезенки с профузным внутренним кровотечением, опасным для жизни больного и требующим неотложной хирургической помощи.
Диагностика
Постановка диагноза селезеночных опухолей зачастую затруднена, что обусловлено скудной клинической картиной заболевания и отсутствием патогномоничных признаков. Новообразования нередко обнаруживаются случайно во время профилактических осмотров. План обследования пациента с подозрением на опухоль селезенки включает следующие инструментальные и лабораторные методы:
- УЗИ селезенки. При проведении ультразвукового исследования визуализируют структуру паренхимы, оценивают размеры и топографию органа. Иногда дополнительно назначают УЗДГ селезенки, по результатам которого можно судить о кровоснабжении подозрительных узлов, скорости кровотока в селезеночных артериях, венах.
- КТ брюшной полости. Рентгенологическое исследование с болюсным внутривенным введением контрастного препарата помогает отграничить неизмененную паренхиму от некротических очагов, которые не накапливают контраст. Компьютерная томография имеет высокую информативность и обеспечивает обнаружение опухолей в 95% случаев.
- Целиакография. Катетеризация чревного ствола, введение контраста с выполнением серии рентгенологических снимков позволяет оценить состояние артерий абдоминальных органов. При наличии опухолей на рентгенограмме обнаруживают бессосудистый участок или новообразованные сосуды в области проекции селезенки, выраженное смещение крупных артерий и вен.
- Гистологический анализ. Морфологическое исследование пунктата селезенки назначается для уточнения характера процесса, проведения дифференциальной диагностики между доброкачественными и злокачественными новообразованиями. Основными признаками опухолевого поражения являются наличие атипичных клеток с патологическими митозами, потеря дифференцировки.
В клиническом анализе крови выявляется значительное повышение СОЭ (более 20 мм/ч), резкое снижение количества эритроцитов и гемоглобина. Иногда наблюдается увеличение процентного содержания нейтрофилов. В биохимическом анализе крови определяется уменьшение количества общего белка за счет альбуминов, повышение показателей мочевины. При оценке результатов коагулограммы обнаруживается повышение свертывающей способности крови со склонностью к тромбозам. При затруднениях в постановке диагноза может выполняться МРТ органов брюшной полости.
Дифференциальная диагностика селезеночных опухолей осуществляется с абсцессом селезенки, паразитарными и непаразитарными кистами, спленомегалией, гемолитической анемией, аутоиммунными заболеваниями, гранулематозными воспалениями, портальной гипертензией, раком желудка, поджелудочной железы. Помимо осмотра гастроэнтеролога и онкогематолога пациенту рекомендованы консультации гематолога, онколога, инфекциониста, иммунолога, абдоминального хирурга.
Лечение опухолей селезенки
При подтвержденном диагнозе лиенальной неоплазии вне зависимости от характера опухолевого процесса показано проведение хирургического вмешательства. Динамический мониторинг за ростом опухолей в настоящее время применяется крайне редко, что позволяет своевременно выполнить иссечение злокачественного новообразования. При выборе метода оперативного лечения учитывают морфологическое строение неоплазии, ее размеры, расположение, взаимоотношение с окружающими органами, тканями. Рекомендованными видами вмешательств являются:
- Резекция селезенки. Органосохраняющие операции производят только для удаления небольших доброкачественных опухолей. Резекцию, как правило, осуществляют атипически, не учитывая сегментарное строение органа, что позволяет сохранить большее количество лиенальной паренхимы. Широко применяют современные хирургические инструменты — ультразвуковые ножницы, биполярные системы лигирования и др.
- Спленэктомия. Удаление селезенки необходимо при массивных доброкачественных неоплазиях, поразивших большую часть пульпы, злокачественных процессах. Предпочтителен менее травматичный лапароскопический метод операции. При вовлечении смежных органов вмешательство обычно проводят с использованием лапаротомного доступа. Пациентам со злокачественными образованиями после операции назначают химиотерапию.
Лечение опухолей, возникших в рамках лимфопролиферативных процессов или метастатического поражения селезенки, производится по соответствующим медицинским протоколам и предполагает назначение лучевой, таргетной, химиотерапии. Вопрос об удалении селезенки в каждом случае решается индивидуально, у некоторых пациентов спленэктомия оказывает положительный эффект на течение основного заболевания.
Прогноз и профилактика
При доброкачественных процессах удаление опухоли обычно позволяет добиться полного излечения пациента. Своевременная диагностика и адекватное комбинированное лечение злокачественных новообразований селезенки на ранних стадиях существенно увеличивает показатели пятилетней выживаемости. При неоперабельных формах опухолевых образований прогноз неблагоприятный, срок жизни больных сокращается до 1 года, что обусловлено высокой агрессивностью неоплазии и ранним образованием отдаленных метастазов. Меры специфической профилактики болезни не разработаны. Важную роль в повышении шансов пациента на выздоровление играет обращение к врачу при появлении первых симптомов.
3. Клинико-диагностические аспекты первичных опухолей селезенки/ Коротких И. Ю., Комов Д. В., Долгушин Б. И., Миронова Г. Т.// Вестник РОНЦ им. Н. Н. Блохина РАМН – 1995 - №3.
Киста селезенки
Киста селезенки – полость в паренхиме селезенки, заполненная жидкостью и отграниченная капсулой от окружающих тканей. При малых размерах симптомы болезни отсутствуют. Рост и увеличение количества полостей приводит к появлению тошноты, отрыжки, рвоты, болезненных ощущений в левом подреберье, отдающих в левую руку, лопатку. Ухудшается общее состояние пациента: возникает головная боль, слабость, головокружение. Диагностика заключается в проведении хирургического осмотра, УЗИ И МСКТ селезенки. Пациенты, имеющие образования небольших размеров, требуют динамического УЗ-контроля. При наличии показаний проводят удаление кисты с полной или частичной резекцией органа, пункцию полости с введением склерозирующих веществ.
Киста селезенки – округлое очаговое образование селезенки, внутри которого находится серозная или геморрагическая жидкость. Впервые непаразитарная селезеночная киста была обнаружена в 1829 г. французским анатомом Г. Андралем в ходе аутопсии, а спустя почти 40 лет была проведена первая спленэктомия по поводу данной патологии. Распространённость заболевания в мире составляет 1%. Киста селезенки возникает преимущественно в возрасте от 35 до 55 лет, чаще поражает лиц женского пола. Исходя из особенностей клиники, в половине случаев заболевание обнаруживается случайно, при проведении ультразвукового исследования ОБП.
Причины кисты селезенки
Причиной заболевания может служить внутриутробная аномалия развития селезенки. На стадии эмбриогенеза под воздействием различных факторов (приема медикаментов, алкоголя, табака, неблагоприятных условий внешней среды) формируется сосудистая мальформация, образуются патологические полости, которые после рождения могут видоизменяться. Приобретенные кисты могут возникать в результате:
- Исхода абсцесса или инфаркта селезенки. После пункционного лечения абсцесса или разрешения инфаркта на его месте могут образовываться патологические полости, которые со временем формируют стенки и заполняются серозной жидкостью.
- Операций на селезенке. Хирургическое удаление части органа, иссечение абсцесса и другого патологического образования может стать причиной формирования кисты.
- Травматического поражения селезенки. Ушибы, ранения брюшной полости, которые сопровождаются центральным или подкапсульным разрывом органа, способствуют формированию патологического полостного образования.
- Паразитарной инфекции. Заболевание возникает при попадании в организм пациента личинок свиного цепня, эхинококка. Проникая в селезенку, цестоды образуют в тканях органа обособленные кистозные полости.
Кисты селезенки делятся на одиночные и множественные, однокамерные и многокамерые. Содержимое кистозной полости может быть серозным или геморрагическим. Исходя из этиологии, выделяют следующие виды образований:
- Истинная (врожденная) киста. Образование формируется внутриутробно и относится к порокам развития селезенки. После рождения киста может увеличиваться в размерах или уменьшаться вплоть до полного исчезновения. Врожденные кисты изнутри выстланы эндотелием.
- Ложная (приобретённая) киста. Развивается вследствие травм, операций, патологических изменений селезенки, тяжелых инфекционных заболеваний (брюшной тиф, грипп). Стенки капсулы образуются из поврежденных тканей органа.
- Паразитарная киста. Формируется при попадании личинок цестод в селезенку. Паразиты выделяют эндотоксины, которые вызывают интоксикацию всего организма и постепенную атрофию органа.
Симптомы кисты селезенки
Клиническая картина зависит от локализации, размеров и вида образования. При небольшой (менее 2-3 см) одиночной кисте признаки заболевания отсутствуют. Возникновение первых симптомов связано с увеличением размеров полостного образования или формированием в нем воспалительных процессов. В этом случае появляется периодическая ноющая боль в подреберье слева, слабость, головокружение. По мере роста кисты присоединяются интенсивные боли, иррадиирущие в левую лопатку и плечо, тошнота и рвота. После приема пищи отмечается тяжесть и дискомфорт в области левого подреберья. Редко возникает нарушение в работе дыхательной системы: появляется одышка, сухой кашель, неприятные ощущения в области грудины при глубоком вдохе.
При множественных и больших (больше 7 см) одиночных кистах наблюдается значительное увеличение селезенки (спленомегалия), возникает частая тошнота, рвота, отрыжка, нарушается функция кишечника (вздутие живота, спазмы, диарея или запор). Отмечаются выраженные болевые ощущения, ухудшение общего состояния пациента: апатия, головокружение, головная боль, резкая слабость. При присоединении воспалительного процесса возникает озноб, лихорадка.
Воздействие факторов внешней среды (ушиб, удар) может привести к прорыву кисты селезенки и излитию содержимого в полость живота. При отсутствии экстренных лечебных мероприятий данное состояние служит причиной перитонита, а в тяжелых случаях - летального исхода. Нагноение кисты вызывает формирование абсцесса, интоксикацию организма вплоть до развития бактериемии. Длительное течение болезни может спровоцировать спонтанное кровотечение в полость образования, а при его разрыве – кровотечение в брюшную полость.
Ввиду отсутствия симптоматики при небольших объемах кисты заболевание удается обнаружить на поздних стадиях или при прохождении плановых диагностических и хирургических манипуляций. Для подтверждения диагноза необходимо провести следующие процедуры:
- Осмотр хирурга. В ходе физикального обследования специалист может заподозрить патологию со стороны селезенки, однако наличие кисты можно определить только с помощью инструментальных методов исследования.
- УЗИ селезенки. Является основным методом диагностики. При врожденной кисте визуализируется шаровидное анэхогенное образование с четкими контурами, при ложной - округлое образование с выраженной капсулой и признаками кальциноза стенки, при паразитарной - образование неправильной формы с выраженным кальцинозом капсулы.
- МСКТ селезенки с контрастированием. Наиболее современный и эффективный метод исследования. Визуализирует точные размеры и локализацию кисты, позволяет выявить природу заболевания (паразитарная, травматическая киста). При наличии истинной кисты определяет сосуд, питающий стенку образования.
Лабораторные исследования крови малоинформативны и рекомендованы для проведения дифференциальной диагностики кисты с абсцессом и другими воспалительными заболеваниями селезенки. При подозрении на паразитарную природу болезни назначают серологическое исследование крови (РНГА, ИФА, РНИФ), кожно-аллергическую пробу - реакцию Касони. Дифференциальная диагностика проводится с доброкачественными и злокачественными селезеночными новообразованиями.

Лечение кисты селезенки
Тактика лечения основывается на данных о величине и количестве образований, их местоположении и общем состоянии больного. При малой непаразитарной кисте (менее 3 см) пациенту показано динамическое наблюдение и прохождение УЗИ селезенки 1-2 раза в год. По мере увеличения объема образования, появления симптомов болезни, присоединения инфекции встает вопрос о применении хирургических методов лечения. К абсолютным показаниям к оперативному вмешательству относят:
- прорыв кисты в абдоминальную полость
- абсцедирование
- развитие кровотечения
- наличие одной большой (более 10 см) или нескольких (более 5) малых патологических полостей.
- постоянно рецидивирующее течение заболевания (более 4-х эпизодов в год).
При множественных кальцинированных кистах с поражением более 50% площади селезенки проводят полное удаление органа - спленэктомию. Лечение небольшого образования выполняют путем пункции кисты, аспирации ее содержимого и последующего введения в спавшуюся полость склерозирующих препаратов. При одиночном образовании осуществляют иссечение кисты с капсулой и проведение аргоноплазменной коагуляции пораженных участков селезенки. Средние и несколько небольших полостей, расположенных рядом, резецируют вместе с участком органа.
В современной хирургии наиболее эффективным и малотравматичным методом удаления кисты признана лапароскопия. Лапароскопическая операция позволяет значительно сократить реабилитационный период и уменьшить послеоперационный болевой синдром. При истинной кисте показано комбинированное лечение, которое заключается в чрескожной деэпителизации под контролем УЗИ с дальнейшей эмболизацией артерии, питающей стенку образования.
Прогноз заболевания зависит от местоположения, размеров кисты, количества образований и наличия осложнений. При небольшой одиночной кисте селезенки, которая не увеличивается в размере и не нагнаивается, прогноз благоприятный. Развитие воспалительных изменений, рост количества множественных образований, увеличение одиночной полости, прорыв кисты может повлечь за собой серьезные жизнеугрожающие осложнения. Профилактика кисты подразумевает своевременное посещение диспансерных осмотров, соблюдение правил личной гигиены. Больным, имеющим в анамнезе операции на селезенке, необходимо раз в год проходить УЗИ-контроль. Пациентам рекомендовано отказаться от травмоопасных видов спорта.
Добавочная доля селезенки
Добавочная доля селезенки — это внеселезеночное скопление лиенальной ткани, которое имеет собственное кровоснабжение, иннервацию, капсулу и серозную оболочку. Обычно протекает бессимптомно. При больших размерах, внутриорганной локализации, усилении функциональной активности проявляется диспепсическими расстройствами, болевым синдромом, пальпируемыми объемными образованиями. Диагностируется с помощью сцинтиграфии селезенки, ангиографии, УЗИ органов брюшной полости, диагностической лапароскопии. При наличии клинической симптоматики дополнительные доли подлежат хирургическому удалению.
Добавочная селезенка — один из частых врожденных пороков развития органа, выявляемый у 11-16% пациентов, проходящих исследования по поводу заболеваний брюшной полости, и в 10-30% случаев аутопсий. Обычно дополнительные доли имеют размеры от 4-5 до 25 мм, однако известны примеры выявления узлов до 10 см. У 63% обследуемых определяется одна добавочная селезенка, у 20% — две, у 17% — от трех и более. Максимальное известное количество внеселезеночных лиенальных образований, диссеминированных по брюшной полости, превышает 400 микроузлов.
Иногда скопление из нескольких маленьких селезенок заменяет основной орган. В 75% случаев дополнительная доля локализована в воротах нормальной селезенки, у 16% пациентов — возле хвоста поджелудочной железы, реже — в желудочно-селезеночной, селезеночно-желудочной, желудочно-ободочной, селезеночно-почечной связках, вдоль селезеночной артерии, в малом и большом сальнике, брыжейке тонкой кишки, дугласовом пространстве у женщин, придатке яичка и возле левой яичковой артерии у мужчин, забрюшинной клетчатке. В казуистических случаях образование эктопировано внутрь поджелудочной железы, обычной селезенки.
Причины
Формирование внеселезеночных участков лиенальной ткани является дизонтогенетической эмбриопатией. Роль наследственности в возникновении патологии не доказана. По мнению большинства специалистов в сфере гематологии, образование добавочных долек имеет ту же этиологию, что и другие аномалии развития селезенки. Возможными причинами порока могут стать:
- Неблагоприятные экзогенные факторы. Вероятность неправильного развитие селезенки плода повышается при наличии постоянных или однократных интенсивных физических и химических воздействий (ионизирующего излучения, алкоголя, некоторых фармацевтических препаратов, производственных ядов). Тератогенный эффект в периоде эмбриогенеза оказывают возбудители краснухи, цитомегаловирусной инфекции, токсоплазмоза, герпеса и др.
- Состояние здоровья и рацион беременной. Повышенный риск формирования добавочной селезенки отмечается у детей, рожденных женщинами, которые страдают сахарным диабетом, гипотиреозом, диффузным токсическим зобом, пороками сердца, артериальной гипертензией. Как и другие дизонтогенетические эмбриопатии, аномалия чаще встречается при поздней беременности, дефиците основных микронутриентов и витаминов в рационе питания.
Установлено два основных механизма образования добавочной доли селезенки: нарушение слияния отдельных участков мезенхимальной селезеночной массы в единый орган в дорсальном мезогастрии и множественная закладка элементов мезенхимы, из которых формируется лиенальная паренхима. Эмбриогенез чаще всего нарушается на 5-8 неделях внутриутробного развития плода, когда происходит активное митотическое деление мезенхимальных клеток-предшественниц селезеночной пульпы, их скопление, уплотнение на гонадной стороне дорсальной брыжейки, прорастание сосудами, обособление в отдельный орган. При воздействии тератогенного фактора на 6-10 неделях гестации возможна миграция добавочной селезеночной доли в верхнюю часть яичка. Значительное повышение функциональной активности дополнительной лиенальной паренхимы клинически проявляется гиперспленизмом.
Симптомы
У большинства пациентов каких-либо клинических проявлений не наблюдается, поскольку патологические образования обычно имеют очень маленькие размеры. При крупной добавочной селезенке происходит сдавление близлежащих органов, в таком случае симптоматика зависит от расположения аномальной доли. Чаще всего возникают нарушения работы пищеварительного тракта: умеренные боли различной локализации, тошнота, хронические запоры. При сдавлении желчных протоков может наблюдаться пожелтение кожи и слизистых оболочек, боли в правом подреберье, потемнение мочи и обесцвечивание кала. У мужчин с эктопией добавочной селезенки в мошонку при пальпации определяется округлое образование, напоминающее яичко. Общее состояние больных обычно не нарушено.
При размерах добавочной доли более 5 см возможно развитие кишечной непроходимости с задержкой стула и газов, резкими болями в животе, многократной рвотой. Дополнительная селезенка представляет опасность для больных с патологиями системы крови (аутоиммунной тромбоцитопенической пурпурой, наследственной гемолитической анемией). У таких пациентов сохраняется риск рецидива заболевания даже после проведенной спленэктомии. Иногда наблюдается заворот аномальной доли с последующим некрозом селезенки, при котором возможно вовлечение в процесс брюшины или формирование спаек.
Постановка диагноза затруднена, поскольку в большинстве случаев заболевание протекает бессимптомно. Добавочная доля селезенки зачастую становится случайной находкой при проведении обследования пациента по поводу других патологических состояний. Подозревать заболевание необходимо у больных с хроническими диспепсическими жалобами неясного генеза. Наиболее информативными методами диагностики являются:
- Радионуклидная сцинтиграфия селезенки. Введение меченых радиоактивным препаратом элементов крови, предварительно подвергнутых тепловой обработке, сопровождается их накоплением в лиенальной паренхиме, что удается визуализировать на мониторе. Метод имеет практически 100% чувствительность и специфичность. При необходимости дополняется ангиографией.
- Сонография. УЗИ брюшной полости помогает обнаружить добавочные доли, если они имеют достаточные размеры и не прикрыты другими абдоминальными органами. В сложных диагностических случаях дополнительно назначается КТ с внутривенным введением контрастного вещества, которая позволяет выявить даже небольшие дополнительные образования.
- Диагностическая лапароскопия. Метод применяется при затруднениях в постановке диагноза. Введение лапароскопа в брюшную полость дает хирургу возможность оценить состояние внутренних органов и обнаружить дополнительную селезенку. Преимуществами лапароскопии являются чувствительность и малоинвазивность, разрезы (до 1 см) быстро заживают без образования рубцов.

КТ органов брюшной полости. Добавочная долька селезенки, по плотностным характеристикам аналогичная основной селезенке
В клиническом анализе крови может наблюдаться тромбоцитопения, гиперрегенераторная анемия, значительный анизоцитоз эритроцитов, свидетельствующие о развитии гиперспленизма. При выраженных изменениях периферической крови рекомендована пункция костного мозга для последующего цитологического исследования. При подозрении на нарушение проходимости кишечника выполняют рентгенограмму брюшной полости.
Дифференциальную диагностику дополнительной доли селезенки проводят с полиспленическим синдромом при декстропозиции внутренних органов, постспленэктомическим спленозом, воспалительными заболеваниями кишечника, механической желтухой, функциональной диспепсией, острой кишечной непроходимостью, злокачественными новообразованиями системы кроветворения, лимфопролиферативными заболеваниями, опухолями и кистами поджелудочной железы, надпочечников, нарушениями свертывающей системы крови. Кроме осмотра гематолога и врача-гастроэнтеролога пациенту может потребоваться консультация онколога, гепатолога, эндокринолога, абдоминального хирурга.
Лечение добавочной доли селезенки
Больным без симптомов гиперспленизма, перекрута сосудистой ножки, сдавления окружающих органов рекомендовано динамическое наблюдение у гастроэнтеролога и гематолога с проведением плановой диагностики каждые 6-12 месяцев. Основными целями мониторинга являются контроль размеров добавочных образований и своевременное выявление косвенных признаков повышения активности селезеночной паренхимы. При наличии клинически выраженной симптоматики показано оперативное лечение:
- Удаление добавочной селезенки. Одна из дополнительных долей удаляется в тех случаях, когда из-за ее больших размеров или локализации внутри поджелудочной железы, придатка яичка, других органов она нарушает их функционирование, вызывает стойкий болевой синдром. Операция чаще всего выполнятся лапароскопическим методом, при внутриорганном расположении добавочной дольки возможно проведение вмешательств лапаротомическим или другим доступом.
- Тотальное удаление селезеночной ткани. Перед осуществлением спленэктомии по нетравматическим причинам необходимо тщательное обследование для выявления бессимптомных добавочных селезенок. При обнаружении аномалии удаляется как сам орган, так и допол нительные лиенальные образования. Такой радикальный подход обусловлен возможным рецидивом гемолитической анемии, болезни Верльгофа из-за компенсаторной активации добавочной ткани.
У многих пациентов наличие дополнительной доли не вызывает дискомфорта в течение всей жизни. Прогноз заболевания благоприятный. Специфической профилактики не существует. Для предупреждения развития осложнений больным с этой аномалией следует регулярно сдавать клинический анализ крови, один раз в год проходить ультразвуковое исследование брюшной полости для динамической оценки размеров и структуры добавочной селезенки. Нужно тщательно следить за состоянием ЖКТ и обращаться к специалисту в сфере гастроэнтерологии при появлении любых диспепсических расстройств.
2. Тромбоз вены добавочной доли селезенки у беременной женщины/ Цхай В.Б., Белобородов В.А., Толстихин А.Ю., Ермошкин О.А., Макаренко Т.А., Ульянова И.О.// Сибирское медицинское обозрение. – 2009.
3. Эхография селезенки у детей и подростков/ Делягин В.М., Поляев Ю.А., Исаева М.В., Гарбузов Р.В.// SonoAce Ultrasound. – 2009 - №19.
Читайте также:
