Морфология различий экспериментальных опухолей кожи.
Добавил пользователь Skiper Обновлено: 21.01.2026
С реди новообразований у человека опухоли и пороки развития кожи составляют едва ли не самую многочисленную группу. Причиной этого является весьма сложная структурная организация этого органа.
Помимо эпителиального покрова (эпидермиса) и его производных – эпителиальной выстилки волосяного фолликула и сальной железы (пило-себацейный комплекс), потовых желез, в коже представлены разнообразного типа неэпителиальные структуры – соединительнотканные, сосудистые, лимфоидные, гладкомышечные, нейрогенные. При этом весьма велика вероятность нарушений эмбриональной закладки, ведущей к формированию так называемых пороков развития или “невусов”, и нерегулируемой пролиферации клеток того или иного типа, лежащей в основе опухолевого процесса, .
Принципы классификации
Существует обширная литература по вопросам клинической и гистологической диагностики новообразований кожи, предлагаются различные варианты их классификации. Говоря о последних, следует подчеркнуть, что поскольку возможности морфологического анализа особенностей строения и гистогенетической принадлежности того или иного образования несопоставимы с возможностями клинической оценки, во всех классификациях ведущей, естественно, является гистологическая характеристика.
Это положение можно проиллюстрировать следующим примером: в морфологической классификации новообразований волосяного фолликула, предложенной J. Headigton (1990), приведены 27 нозологических форм, в то время как клиническими патогномоничными признаками (не совсем, впрочем четкими) обладают единичные образования этой группы. Подобное положение на практике ведет к тому, что диагноз порока развития или опухоли кожи зачастую является гистологической находкой.
Общим принципом в современных классификациях новообразований кожи, как и при опухолевых поражениях любых других органов, является деление всех образований на 2 основные группы – доброкачественные и злокачественные. В пределах этих групп имеются неизбежные вариации, зависящие от авторской позиции по тому или иному вопросу (А.К.Апатенко, 1973; J.Headington, 1990; P.Abenoza, 1990; A.Ackerman,1993).
В нашем варианте клинико-морфологической классификации [3] выделены 4 (для эпителиальных) или 3 (для неэпителиальных) основные группы новообразований кожи. Первую группу составляют пороки развития, возникающие либо в силу генетически закрепленных механизмов, либо каких-то иных воздействий в эмбриональном периоде, т.е. дисэмбриогенетические по своему характеру.
Пороки развития
В клинической практике подобные пороки развития обозначают, как “невусы”. В зависимости от типа нарушенной структуры они могут быть сосудистыми, сальными, волосяными и т.д.
Самыми распространенными пороками развития являются невоцитарные, в обиходе именуемые родинками. Основу их составляют так называемые невусные клетки, возникающие в эмбриогенезе из нервного гребешка и в силу каких-то причин не достигающие зрелости меланоцита. Точные механизмы этой задержки неизвестны, как нет и полного согласия среди специалистов относительно родства невусных клеток и меланоцитов. Тем не менее, в практическом отношении это наиболее значимый порок развития, по крайней мере, по 3 причинам: во-первых, в силу своей распространенности; во-вторых, в силу чрезвычайного разнообразия клинических проявлений – от единичных, малозаметных, небольшого размера пятен до обширных, иногда субтотально покрывающих кожный покров элементов (рис.1), часто с обильным оволосением, представляющих собой не только сложный косметический дефект, но и трудноразрешимую проблему социальной адаптации; в-третьих, в силу вероятности злокачественной трансформации невуса с последующим развитием меланомы, что заставляет врача проявлять постоянную онкологическую настороженность по отношению к этому пороку развития.
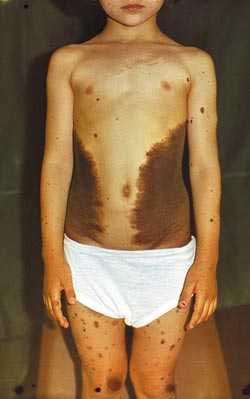
Рис. 1. Обширный невоклеточный невус
Довольно распространенным является порок развития эпидермиса, который клинически имеет вид сгруппированных папилломатозных элементов, зачастую формирующих скопления линейной конфигурации, за что их часто именуют линейными невусами. Количество папилломатозных элементов, их размер, степень пигментации существенно варьируют от мелкоочаговых скоплений до субтотальных поражений кожного покрова (рис. 2). При достаточно выраженной пигментации папилломатозные пороки развития клинически неотличимы от истинного папилломатозного невуса, т.е. содержащего невусные клетки. Чисто внешнее сходство порой является причиной чрезмерной осторожности при решении вопроса о выборе метода лечения. В ряде случаев на поверхности папилломатозных элементов имеет место усиленный гиперкератоз, что дает повод некоторым авторам рассматривать этот тип папилломатозного порока развития в качестве варианта ихтиозиформных поражений.
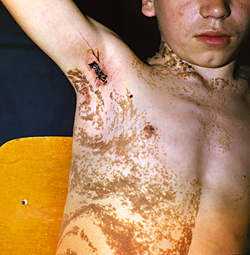
Рис. 2. Линейный папилломатозный порок развития ("бородавчатый" невус)
Большую проблему в плане косметической коррекции и социальной адаптации представляют некоторые сосудистые пороки развития (так называемые сосудистые невусы), особенно в тех случаях, когда они располагаются на открытых участках тела (в частности, на лице), занимают обширную площадь и распространяются на большую глубину.
Порок развития сальных желез (так называемый сальный невус Ядассона) представляет собой различные по площади участки кожи с высоким содержанием сальных желез нормального строения, не связанных с волосяными фолликулами. Клинически эти участки характеризуются нерезко выраженным папилломатозом, заметным желтоватым оттенком, лишены волосяного покрова, даже если расположены на волосистой части головы.
Пороки развития волосяных фолликулов могут иметь различные клинические проявления. Они отражают ту стадию формирования пило-себацейного комплекса, на которой процесс нормального развития был прерван по какой-либо причине. Поэтому спектр этих нарушений может включать как расположенные глубоко в дерме очаговые клеточные скопления, похожие на зародышевые почки волосяного фолликула, так и полностью сформированные терминальные волосы на ограниченном гиперпигментированном участке безволосой поверхности (невус Бекера). К порокам развития волосяных фолликулов можно отнести также камедонный невус, для которого характерно нарушение нормальной кератинизации в устьях фолликула с формированием плотных роговых пробок – камедонов, иногда достаточно больших размеров (до 0,5 см и более в диаметре). Этот порок развития может иметь как линейную, так и очаговую конфигурацию.
Из пороков развития потовых желез наиболее известна сирингома. Клиническая картина характеризуется мелкими папулами телесного цвета, иногда с полупрозрачной передней стенкой. Характерна периорбитальная локализация, хотя последняя не является исключительной. Первые элементы обычно возникают в пубертатном периоде, но известны случаи начала процесса на фоне климакса. Гистологически сирингома характеризуется повышенным содержанием в дерме зрелых протоков потовой железы, часть из которых кистозно расширены.
Иногда встречаются органоидные пороки развития сложного строения, которые содержат зрелые структуры различного типа – сосудистые, пило-себацейные и т.д.
Доброкачественные новообразования
Среди доброкачественных новообразований кожи самой обширной является группа папиллом, та или иная разновидность которых встречается практически у каждого человека. Интенсивные иммунологические и вирусологические исследования последних десятилетий позволили выявить обширную группу вирусов папилломы человека и соответственно возможность рассматривать возникновение и распространение папиллом, как своеобразную реактивную пролиферацию эпидермиса в ответ на вирусное воздействие в условиях снижения иммунитета.
Спектр папилломатозных поражений весьма широк. Он включает в себя как образования, вирусная этиология которых доказана (вульгарная, подошвенная, плоская бородавка), так и образования, вирусная природа которых не столь очевидна (себорейная бородавка, сенильная кератома). Степень кератинизации и уровень пигментации элементов могут быть различными, создавая весьма пеструю клиническую картину. Следствием этого являются наличие множества синонимов при обозначении одной и той же нозологической формы, определенная терминологическая путаница, споры о самостоятельности той или иной нозологической единицы.
Наличие выраженного гиперкератоза или гиперпигментации может в отдельных случаях имитировать злокачественный процесс, однако длительность существования элемента без заметной динамики свидетельствует об обратном. Тем не менее необходимо уделять повышенное внимание солитарным образованиям с массивными, трудно отделяемыми роговыми наслоениями на открытых участках кожи у пожилых людей, так называемым сенильной кератоме и кожному рогу. Рядом авторов эти формы рассматриваются, как облигатный предрак, поскольку гистологически в зоне дермо-эпидермальной границы отмечаются нарушение структурной организации эпидермиса, повышение митотической активности, появление атипичных форм кератиноцитов.
Своеобразными клиническими проявлениями отличается такое эпидермальное новообразование, как кератоакантома. В типичном случае отмечается стремительное (в пределах 1–1,5 мес) формирование довольно крупного экзофитного узла, в центре которого формируется “чаша”, заполненная роговыми массами, окаймленная высоким валиком. Фаза активного роста сменяется фазой стабилизации, в течение которой размер новообразования практически не меняется. Через 3 мес может наступить фаза редукции. Наряду с опухолями с типичным характером развития, среди которых спонтанная инволюция достигает 70%, могут возникать так называемые атипичные кератоакантомы – стойкие, гигантские, мультинодулярные, множественные и т.д. (В.А. Молочков, 1998), среди которых спонтанная инволюция наблюдается только в 20%, трансформация в плоскоклеточный рак у каждого пятого пациента (рис. 3).
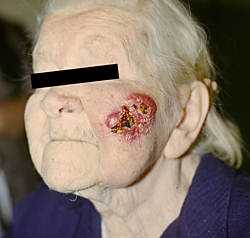
Рис. 3. Кератоакантома с переходом в плоскоклеточный рак
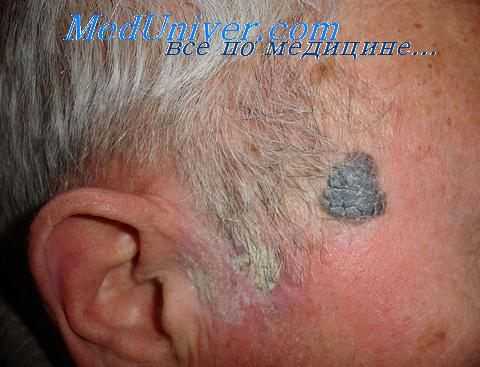
Особую группу составляют опухоли кожи с местнодеструирующим ростом – базалиомы (базально-клеточный рак по классификации ВОЗ). Для них характерен выраженный клинический полиморфизм – от едва заметных пятен розового цвета с поверхностным шелушением до глубоких язвенных поражений кожи, в некоторых случаях весьма обширных по площади.
Хотя данная нозологическая форма рассматривается, как рак, опухоли не свойственно метастазирование. Динамика развития базалиомы может быть различной – в ряде случаев опухолевый элемент в виде пятна, бляшки или узелка (рис. 4) может годами, иногда десятилетиями лишь незначительно увеличиваться в размерах; и наоборот, в некоторых случаях даже применение весьма радикальных методов лечения не предотвращает многочисленных рецидивов. Роль иммунокомпетентной системы противоопухолевого надзора является определяющей в динамике патологического процесса. Очень показательна эта роль при генетических дефектах какого-либо звена этой системы, в частности, при синдроме врожденной базалиомы (так называемый нево-базоцеллюлярный синдром Горлина–Гольца).
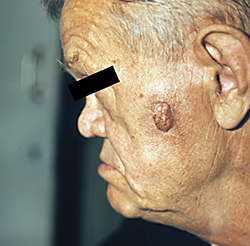
Рис. 4. Узелковая форма базалиомы
В лечебной практике диагностические трудности вызывает поверхностная мультицентрическая базалиома, проявляющаяся в виде пятна, которое может имитировать ограниченный хронический дерматоз различной этиологии. Неэффективность наружной терапии с использованием различных противовоспалительных, антиаллергических, антимикотических средств должна побудить клинициста провести дифференциальный диагноз с поверхностной базалиомой.
Лечение базалиом включает помимо простого хирургического удаления в качестве метода выбора крио–, электро-, лазерную деструкцию, близкофокусную рентгенотерапию, наружную и системную химиотерапию с использованием проспидина и других цитостатиков, метод фотодинамической терапии.
При обсуждении с пациентом вопросов эффективности лечения тем или иным способом и прогноза необходимо учитывать, что при любом методе лечения вероятность рецидива (а точнее, продолженного роста) составляет 5–10% . Используемый при деструкции принцип частичного захвата внешне здоровой ткани вокруг очага поражения, очевидно, не всегда достаточен. С учетом преимущественной локализации базалиом на коже головы (в частности, лица, крыльев носа, периорбитальной области, ушных раковин и заушных складок) возможности деструкции видимо здоровой ткани очень ограничены. Кроме того, микрофокусы базалиомных клеток могут быть обнаружены на расстоянии до нескольких сантиметров от очага поражения. Таким образом, предупреждение больного о возможности рецидива заболевания должно быть составной частью постоперационной реабилитации.
Мы сознательно не затрагиваем 2 большие группы новообразований кожи: редко встречающиеся опухоли придатков кожи и существующие практически у каждого человека пороки развития из невусных клеток, в просторечье именуемые родинками. Каждая из этих групп заслуживает отдельного подробного описания.
В заключение следует подчеркнуть, что проблемы новообразований кожи, составляющие в настоящее время самостоятельный раздел дерматологии и онкологии, представляют собой обширное поле деятельности для специалистов различного профиля. Это служит залогом того, что в практической деятельности клиницистов и в дальнейшем будут появляться более совершенные методы диагностики и лечения.
1. Апатенко А.К. Эпителиальные опухоли и пороки развития кожи. М., Медицина. 1973.
2. Молочков В.А. Псевдорак кожи. Иммунологические аспекты злокачественной трансформации. Российский журнал кожных и венерических болезней. 1998; 4: 4–11.
3. Беренбейн Б.А., Вавилов А.М. Опухоли кожи. Кожные и венерические болезни. Руководство для врачей. Ред. Скрипкин Ю.К., Мордовцев В.Н. М., Медицина, 1999; изд. 2, том 2: 569–635.
4. Headington,J.T. Tumors of hair follicle differentiation. In Pathology of the Skin. Ed. E.R. Farmer and A.F. Hood. Norwalk, CT, Appleton @ Lange, 1990.
5. Abenoza P., Ackerman A.B., Neoplasms with Eccrine Differentiation. Lea@Febiger. Philadelphia, London, 1990.
6. Ackerman A.B., de Viragh P.A., Chongchitnant N. Neoplasms with Follicular Differentiation. Lea @Febiger. Philadelphia/London, 1993.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Морфология различий экспериментальных опухолей кожи.
Гистологическое исследование образований, индуцированных каменноугольной смолой сначала у кроликов, а затем и у мышей, подтвердило, что речь шла о плоскоклеточных опухолях, в частности, о плоскоклеточном раке. В течение десятилетий мышь оставалась практически единственным лабораторным животным, на котором изучались экспериментальные опухоли кожи.
Эволюция изменений, впоследствии суммированная Л.М. Шабадом и многократно подтвержденная всеми, кто работал в области экспериментального рака кожи, была таковой: очаговая, затем диффузная гиперплазия эпителия, папиллома, кера-тоакантома (этот диагноз появился значительно позже), плоскоклеточный рак. Однако у человека самой частой опухолью кожи является базальноклеточный рак, а у мынш при индукции химическими канцерогенами эта опухоль или не развивается вовсе или встречается исключительно редко.
Таким образом, мышиная модель экспериментальных новообразований кожи не соответствовала опухолям кожи человека по спектру гистологических типов опухолей (у мыши не индуцировались не только б альноклеточный рак, но и опухоли волосяных фолликулов). Одно исследование было с локализацией базальноклеточного рака анальной области индуцированым канцерогеном 1,2-диметилгидразином при системном (подкожном) введении.
Ситуация изменилась, когда опухоли кожи начали индуцировать у крыс. Последние считались резистентными к действию канцерогенов, так как не только каменноугольной смолой, но даже таким классическим канцерогеном кожи, как бензпирен (БП), опухоли кожи у крыс вызывать не удавалось. Значительной частотой развития опухолей кожи у крыс удалось добиться при использовании более сильных, чем БП, полициклических углеводородов (ДМБА или MX) или канцерогенов с высоким тропизмом к базальному эпителию (антрамин). B.Lennox сообщил о высокой частоте базальноклеточных опухолей, аденом сальных желез, дермальных сарком, вызванных у крыс антрамином. Позже H.S.Zackheim, В.С.Турусов опубликовали результаты опытов с индукцией у крыс различных по гистологии опухолей кожи (базальноклеточных раков опухолей волосяных фолликулов) с помощью ДМБА или MX. Аналогичные результаты были получены при индукции опухолей кожи у крыс бета-лучами радиоактивного церия.
Последовательность развития у крыс плоскоклеточного рака кожи такая же, как и у мышей, то есть — гиперплазия эпителия, папиллома, кератоакантома, рак. Как и у мышей, это наиболее частый вариант, который особенно наглядно демонстрируется в системе инициация — промоция. В некоторых же случаях рак может развиться из гиперплазированного эпителия, минуя стадию папилломы.
Следует напомнить, что у человека базалиомы в течение длительного времени считались опухолями дизэмбриогенетического происхождения, что якобы подтверждалось невозможностью их индукции канцерогенами у мышей. Закономерное развитие их под действием канцерогенов у крыс явно противоречило этой точке зрения.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Классификация опухолей кожи.
Кожа является самым большим органом человеческого тела. Она сложна по своей структуре, которая варьирует в различных частях тела. При этом опухоли могут возникать в эпидермисе, волосяных фолликулах, потовых и сальных железах, мягкотканных компонентах дермы и подкожной жировой ткани. Как и в других органах, кожные опухоли подразделяются на доброкачественные, злокачественные и пограничные, т.е. промежуточной злокачественности. Они могут быть характерными только для кожи или наблюдаться и в других органах, представлять собой проявления системного заболевания или носить метастатический характер.
Необходимым условием для сравнительного изучения многообразия опухолей кожи является наличие согласованной на международном уровне классификации, одинаково приемлемой для дерматологов, хирургов, радиологов, патоморфологов и медицинских статистиков. Очевидно, что в основу такой классификации должен быть положен этиопатогенетический принцип. Только в таком случае она может получить общее признание и стать единой. Пока же, в связи с неясностью этиологии и патогенеза большинства опухолей кожи, нерешенностью многих спорных вопросов дер-матоонкологической терминологии и нозологии, в большинстве классификаций отечественных и зарубежных авторов используются гистологические и гистогенетические подходы. Наибольшую известность и признание в разное время получили классификации J. Jadassohn (1914), J. Darter (1930), W. Lever (1948), A.C.Allen (1954), а из отечественных — Д.И. Головина (1958), АКАпатенко (1973). Каждая из них явилась результатом корректировки и дополнения предшествующих классификаций путем уточнения морфологических и гис-тогенетических особенностей опухолей кожи. Одной из наиболее плодотворных попыток систематизации опухолей кожи стала классификация J.Jadassohn (1914), в которой были выделены злокачественные (базальноклеточный и плоскоклеточный рак) и доброкачественные опухоли, причем последние характеризовались как дизэмбриогенетические. В дальнейшем она оказала большое влияние на известную классификацию W. Lever (1948). В 1925 г. J. Kyrle предложил свою теорию возникновения дизэмбриогенетических новообразований, в соответствии с которой в период эмбрионального развития группа клеток может задерживаться в развитии, оставаясь на определенном уровне дифференцировки, в то время как все остальные ткани продолжают обычную, свойственную им дифференцировку.
Строение соответствующей опухоли, по его гипотезе, будет соответствовать моменту торможения или остановки дифференцировки: если это происходит на поздних фазах развития, то возникают опухоли, близкие по строению к нормальным тканям, торможение же дифференцировки на ранних фазах развития эмбриональных клеток ведет к образованию низкодифференцированных опухолей. Автор классификации не делал различий между пороками развития кожи и опухолями и ошибочно включал их в одну группу. J. Darier (1930) предпринял попытку различить пороки развития (невусы) от истинных доброкачественных опухолей, однако в его классификации к невусам были ошибочно отнесены также такие нарушения пигментации, как веснушки, печеночные пятна и меланозы, к опухолям — эпидермальные кисты, являющиеся на самом деле пороками развития; что касается меланомы, то она ошибочно рассматривалась как эпителиома кожных желез. Е. Fisher (1926) впервые предположил, что эпителиальные опухоли могут развиваться не из того или иного элемента кожи, а из обшего для них зачатка, способного дифференцироваться в одном или нескольких направлениях.
W. Lever (1948) делил эпителиальные опухоли на опухоли эпидермиса и опухоли придатков эпидермиса. Среди опухолей эпидермиса он различал следующие.
1. Невоидные (доброкачественные) опухоли:
а) бородавчатый невус (папиллома);
б) эпидермальная киста.
2. Предраковые опухоли:
а) старческий кератоз;
б) лейкоплакия.
3. Карциномы:
а) плоскоклеточный рак кожи;
б) болезнь Боуэна;
в) болезнь Педжета.
Опухоли придатков эпидермиса W.Lever делил на две группы.
1. Невоидные опухоли:
а) органные невусы;
б) аденомы;
в) доброкачественные эпителиомы;
г) базальноклеточные эпителиомы.
2. Карциномы придатков эпидермиса:
а) карцинома сальных желез;
б) карцинома потовых желез.
Он считал, что органоидные невусы, аденомы, доброкачественные эпителиомы и базальноклеточные эпителиомы возникают из задержавшихся в своем развитии первичных эпителиальных зародышевых клеток, в связи с чем называл их невоидными опухолями, или гамартомами.
В классификации опухолей кожи, предложенной А.С. Allen (1954), выделялись опухоли эпидермиса (доброкачественные, предраковые и злокачественные) и дермы, которые, в свою очередь, были разделены на пороки развития, доброкачественные и злокачественные опухоли — пигментные, сосудистые, соединительнотканные, жировой ткани, мышечные, невроген-ные, гемобластозы. Однако меланома в этой классификации ошибочно рассматривалась как эпителиальная опухоль, а опухоли придатков были отнесены к опухолям дермы.
ОСНОВЫ ДЕРМАТООНКОЛОГИИ Исторический очерк дерматоонкологии 1.1. История вопроса 1.2. Классификации опухолей кожи Система кожных покровов 2.1. Эмбриогенез 2.2. Эпидермальный слой (эпидермис) 2.3. Дерма (собственно кожа) 2.4. Клеточные элементы придатков кожи 2.4.1. Потовые железы 2.4.2. Волосяные фолликулы 2.4.3. Сальные железы 2.4.4. Мышцы, поднимающие волос 2.5. Кровоснабжение кожи 2.6. Рецепторная функция кожи 2.7. Изменения нормальной структуры до неоплазии Экспериментальный канцерогенез кожи 3.1. Краткая история вопроса 3.2. Модель двухстадийного канцерогенеза 3.3. Генотоксические и негенотоксические (эпигенетические) канцерогены 3.4. Цитохром Р-450 в коже 3.5. Метаболизм промоторов опухолевого роста 3.6. Промоторное действие механического повреждения кожи 3.7. Волосяные циклы и их роль в канцерогенезе кожи у грызунов 3.8. Кератины в опухолях кожи 3.9. Инициация - промоция в других органах экспериментальных животных 3.10. Инициация - промоция у человека 3.11. Видовые различия в морфологии экспериментальных опухолей кожи Иммунология опухолей кожи 4.1. Клеточные основы специфического противоопухолевого иммунитета 4.2. Экспериментальные модели противоопухолевого иммунитета 4.3. Антигены опухолевых клеток и способы их идентификации 4.4. Условия индукции специфического противоопухолевого иммунитета 4.5. Современные подходы к иммунотерапии опухолей 4.6. Методические подходы к оценке специфического противоопухолевого иммунитет Ангиогенез 5.1. Ангиогенные факторы роста 5.2. Ингибиторы ангиогенеза 5.3. Модуляторы ангиогенеза Роль цитокинов в канцерогенезе опухолей кожи 6.1. Цитокины в канцерогенезе меланом 6.2. Цитокины в канцерогенезе базальноклеточного рака и плоскоклеточного рака кожи 6.2.1. Роль цитокинов в повреждении кожи и эпидермальной гиперплазии 6.2.2. Цитокины и ультрафиолетовое облучение 6.2.3. Цитокины в канцерогенезе, обусловленном химическими агентами 6.3. Цитокины в канцерогенезе злокачественных лимфом кожи Диагностика опухолей кожи Принципы лечения опухолей кожи ЧАСТНАЯ ДЕРМАТООНКОЛОГИЯ ОПУХОЛИ МЕЛАНОГЕННОЙ СИСТЕМЫ Меланоцитарные невусы 1.1. Меланоцитарные невусы эпидермального меланоцитарного происхождения 1.1.1. Основные типы 1.1.1.1. Пограничный невус 1.1.1.2. Сложный невус 1.1.1.3. Внутридермальный невус 1.1.2. Особые типы невусов 1.1.2.1. Гало-невус 1.1.2.2. Невус из баллонообразных клеток 1.1.2.3. Рецидивирующий меланоцитарный невус 1.1.3. Веретеноклеточный и эпителиоидный невус 1.1.3.1. Spitz невус 1.1.3.2. Невус Рида 1.2. Меланоцитарные невусы дермального меланоцитарного происхождения 1.2.1. Голубой невус 1.2.1.1. Простой голубой невус 1.2.1.2. Клеточный голубой невус 1.2.1.3. Комбинированный невус 1.2.1.4. Глубоко пенетрирующий невус 1.2.2. Доброкачественные дермальные меланозы 1.2.2.1. Монгольское пятно 1.2.2.2. Невус Оты 1.2.2.3. Невус Ито 1.3. Течение и прогноз меланоцитарных невусов эпидермального и дермального меланоцитарного происхождения 1.4. Лечение меланоцитарных невусов эпидермального и дермального меланоцитарного происхождения 1.5. Врожденные меланоцитарные невусы 1.6. Диспластический меланоцитарный невус Меланомы 2.1. Основные клинико-морфологические формы меланом 2.1.1. Первая фаза развития меланомы, или стадия радиального роста 2.1.2. Вторая фаза развития меланомы, или стадия вертикального роста 2.2. Варианты меланомы 2.2.1. Поверхностно распространяющаяся меланома 2.2.2. Злокачественное лентиго и меланома тина злокачественного лентига 2.2.3. Акрально-лентигинозная меланома 2.2.3.1. Меланома слизистых оболочек 2.2.4. Узловая нодулярная меланома 2.3. Необычные и неклассифивдруемые формы меланом 23.1. Десмогшастическая меланома 2.3.2. Нейротропная меланома 2.3.3. Минимально отклоненная меланома 2.3.4. Злокачественный голубой невус 2.3.5. Меланома из баллонообразных клеток 2.3.6. Меланома на стебельке 2.4. Диагностика меланом 2.5. Факторы прогноза 2.6. Течение и прогноз 2.7. Метастазы, безрецидивный период и рецидивы 2.8. Лечение и профилактика Неопухолевые гаимешации 3.1. Веснушки 3.2. Лентиго 3.2.1. Простое, или юношеское, лентиго 3.2.2. Старческое лентиго 3.2.3. Ретикулярное меланотическое лентиго 3.2.4. Лентигиноз слизистых оболочек 3.2.5. ПУВА-лентито 3.3. Лентигиноз, ассоциирующийся с системными заболеваниями 3.3.1. Лентигиноз врожденный системный 3.3.2. Синдром Кейпюта - Римойна-Конигсмарка 3.3.3. LAMB-синдром 3.3.4. Синдром Кронкхайта-Канада 3.3.5. Лентигиноз центролицевой дизрафический 3.3.6. Лентигиноз периорифициальный 3.3.7. Аксиллярные веснушки. 3.3.8. Синдром МакКюне-Олбрайта 3.3.9. Пятна типа «кофе с молоком" 3.4. Лечение, течение и прогноз ЭПИДЕРМАЛЬНЫЕ ОПУХОЛИ КОЖИ Доброкачественные эпидермальные опухоли и опухолевидные образования кожи 1.1. Эпидермальные невусы 1.1.1. Папилломатозный мягкий эпидермальный невус 1.1.2. Бородавчатый эпидермальный невус 1.1.3. Акантолитические эпидермальные невусы 1.1.3.1. Дарье-подобный эпидермальный невус 1.1.3.2. Хейли-Хейли-подобный эпидермальный невус 1.1.3.3. Naevus corniculatus 1.1.4. Воспалительные линейные бородавчатые эпидермальные невусы 1.1.4.1. Дермальный эпидермальный невус 1.1.4.2. Лихеноидный эпидермальный невус 1.1.4.3. Невоидный псориаз 1.1.5. Гиперкератоз невиформный околососкового кружка и соска молочной железы 1.1.6. Лечение эпидермальных невусов 1.2. Доброкачественные эпидермальные опухоли 1.2.1. Себорейный кератоз 1.2.2. Светлоклеточная акантома 1.2.3. Фиброэпителиальный полип 1.2.4. Бородавчатая дискератома 1.2.5. Крутшоклеточная акантома 1.2.6. Кожный poi 1.2.7. Кератоакантома 1.2.8. Доброкачественный лихеноидный кератоз 1.3. Бородавчатые (связанные с вирусом) поражения кожи 1.3.1. Простые бородавки 1.3.2. Подошвенная бородавка 1.3.3. Плоские бородавки 1.3.4. Остроконечные кондиломы 1.3.5. Контагиозный моллюск Предраковые эпителиальные поражения кожи 2.1. Солнечный кератоз 2.2. Пигментная ксеродерма 2.3. Мышьяковый кератоз 2.4. Дегтярный кератоз 2.5. Хронический радиационный дерматит 2.6. Хронический рубцовый кератоз 2.7. Реактивный кератоз 2.8. Карциноидный папилломатоз кожи Готтрона 2.9. Подошвенная веррукозная карцинома 2.10. Вирусные кератозы 2.10.1. Бовеноидный папулез 2.10.2. Гигантская кондилома Бушке-Левенштейна 2.10.3. Верруциформная эпидермодисплазия Левандовского-Лютца 2.11. Лейкоплакия полости рта 2.12. Лейкоплакия вульвы Плоскоклеточный рак кожи 3.1. Патогенез плоскоклеточного рака кожи 3.2. Плоскоклеточный рак in situ 3.2.1. Болезнь Боуэна 3.2.2. Эритроплазия Кейра 3.3. Инфильтрирующий плоскоклеточный рак кожи 3.3.1. Гистологические варианты плоскоклеточного рака кожи 3.4. Лечение плоскоклеточного рака кожи 3.5. Особые формы плоскоклеточного рака наружных локализаций 3.5.1. Плоскоклеточный рак губы 3.5.2. Плоскоклеточный рак полости рта 3.5.3. Плоскоклеточный рак языка 3.5.4. Плоскоклеточный рак полового члена 3.5.5. Плоскоклеточный рак вульвы Базальноклеточный рак 4.1. Патогенез 4.2. Эпидемиология Мужчины Женщины 4.3. Клиническая картина 4.3.1. Нодупярный базальноклеточный рак 4.3.2. Поверхностный базальноклеточный рак 4.3.3. Склеродермоподобный базальноклеточный рак 4.3.4. Фиброэпителиома Пинкуса 4.4. Гистологическая картина 4.4.1. Поверхностный мультифокальный базальноклеточнаый рак 4.4.2 Узловой базальноклеточный рак 4.4.3. Инфильтрирующий базальноклеточный рак 4.4.4. Фиброэпителиома Пинкуса 4.4.5. Базальноклеточный рак с дифференцировкой в сторону придатков 4.4.6. Базосквамозный рак 4.4.7. Ороговевающая базальноклеточная карцинома 4.4.8. Пигментный базальноклеточный рак 4.4.9. Базальноклеточная карцинома при синдроме невоидного базальноклеточного рака 4.4.10. Микронодулярный базальноклеточный рак 4.5. Течение и прогноз 4.6. Лечение 4.7. Профилактика 4.7.1. Активное выявление и вопросы диспансеризации 4.7.2. Первичная профилактика 4.7.3. Вторичная профилактика Метатипический рак кожи 5.1. Историческая справка 5.2. Этиология, патогенез 5.3. Распространенность 5.4. Клиническая картина 5.5. Патогистология 5.6. Течение и прогноз; диагностика и лечение Болезнь Педжета 6.1. Маммарная болезнь Педжета 6.2. Экстрамаммарная болезнь Педжета ОПУХОЛИ ПРИДАТКОВ КОЖИ Опухоли эккринных потовых желез 1.1. Доброкачественные опухоли эккринных потовых желез 1.1.1. Невусы эккринных потовых желез 1.1.1.1. Эккринный ангиоматозный невус 1.1.1.2 Линейный эккринный невус с комедонами 1.1.1.3. Порокератотический невус эккринного протока и волосяного фолликула 1.1.2. Цилиарная киста 1.1.3. Гидрокистома (эккринная цистаденома) 1.1.4. Папиллярная эккринная аденома 1.1.5. Сирингома 1.1.6. Смешанная опухоль кожи (хондроидная сирингома) 1.1.7. Эккринная порома 1.1.8. Сирингофиброаденома 1.1.9. Нодулярная гидроаденома 1.1.10. Эккринная спираденома 1.1.11. Цилиндрома 1.2 Злокачественные опухоли эккринных потовых желез 1.2.1. Склерозирующий рак протоков потовых желез 1.2.2. Злокачественная смешанная опухоль кожи (злокачественная хондроидная сирингома) 1.2.3. Порокарцинома 1.2.4. Злокачественная нодулярная пщроадснома 1.2.5. Злокачественная эккринная спираденома 1.2.6. Муцинозный эккринный рак 1.2.7. Аденоидно-кистозный эккринный рак 1.2.8. Злокачественная цилиндрома 1.2.9. Агрессивная папиллярная аденома/аденокарцинома пальцев Опухоли апокринных потовых желез 2.1. Доброкачественные опухоли апокринных потовых желез 2.1.1. Апокринная цистаденома (гидрокистома) 2.1.2. Гидраденома папиллиформная 2.1.3. Сирингоцистаденома папиллиформная 2.1.4. Апокринная аденома 2.2. Злокачественные опухоли апокринных потовых желез 2.2.1. Апокринная аденокарцинома Опухоли сальных желез 3.1. Доброкачественные опухоли сальных желез 3.1.1. Аденома и эпителиома сальных желез (себоцейная аденома, эпителиома) 3.1.2. Аденома сальных желез при болезни Прингля—Бурневилля 3.1.3. Аденома сальных желез старческая Гиршфельда 3.2. Злокачественные опухоли сальных желез 3.2.1. Себоцейная карцинома Пиюсебоцейные гиперплазии и гамартомы 4.1. Фолликулярные невусы 4.1.1. Истинный волосяной невус 4.1.2. Шерстяной невус 4.1.3. Комедоновый невус 4.1.4. Базальноклеточный невус с комедонами 4.1.5. Волосяная мальформация ладоней и подошв 4.1.6. Монилиформная гамартома 4.1.7. Невус Беккера 4.2. Себоцейный невус 4.2.1. Невус сальных желез Ядассона 4.2.2. Синдром Шиммельпеннинга-Фейерштейна-Мимса Опухоли волосяных фолликулов 5.1. Доброкачественные опухоли волосяных фолликулов 5.1.1. Коническая акантома воронки волосяного фолликула 5.1.2 Акантома волосяного влагалища 5.1.3. Трихолеммома 5.1.4. Опухоль фолликулярной воронки 5.1.5. Трихоэпителиома 5.1.6. Десмопластическая трихоэпителиома 5.1.7. Трихофолликулома 5.1.8. Пиломатриксома 5.1.9. Волосяная опухоль (пролиферирующая трихолеммальная киста) 5.2. Злокачественные опухоли волосяных фолликулов. 5.2.1. Трихолеммокарцинома 5.2.2. Злокачественная пиломатриксома Фолликулярные кисты 6.1. Инфундибулярная киста 6.1.1. Эпидермальная киста мошонки 6.1.2. Вторичная эпидермальная киста 6.1.3. Травматические эпителиальные кисты 6.1.4. Милиум 6.2. Волосяная киста 6.3. Стеатокистомы множественные 6.4. Дермоидная киста 6.5. Эруптивная велюсная волосяная киста Опухоли пилосебоцейной мезенхимы 7.1. Фолликулярная фиброма (триходискома, фиброфолликулома, перифолликулярная фиброма) 7.1.1. Триходискома 7.1.2. Фиброфолликулома 7.1.3. Перифолликулярная фиброма КОЖНЫЕ ЛИМФОПРОЛИФЕРАТИВНЫЕ ОПУХОЛИ Патогенез злокачественных лимфом кожи 1.1. Механизмы патогенеза злокачественных лимфом кожи Классификации злокачественных лимфом кожи Кчинические проявления и диагностика основных нозологических форм злокачественных лимфом кожи 3.1. Общая характеристика злокачественных лимфом кожи, 3.2. Клинико-морфологическая характеристика больных Т-клеточной злокачественной лимфомой кожи. 3.2.1. Грибовидный микоз 3.2.1.1. Классическая форма грибовидного микоза 3.2.1.2. Эритродермическая форма грибовидного микоза 3.2.2. Синдром Сезари 3.2.3. Опухолевые формы Т-клеточной злокачественной лимфомы кожи 3.2.4. Лимфоматоидный папулез 3.2.5. Фолликулярный муциноз 3.2.6. Ангиоцентрическая лимфома кожи 3.2.7. Педжетоидный ретикулез 3.2.8. Гранулематозная складчатая кожа (Granulomatosis slack skin) 3.3. Клинико-морфологическая характеристика В-клеточных злокачественных лимфом кожи. 3.3.1. Лимфома из клеток фолликулярного центра (.мелко- и крупноклеточная) 3.3.2. Иммуноцитома 3.3.3. Плазмоцитома 3.3.4. Лимфома из мантийных (центродитарных) клеток 3.3.5. В-клеточная злокачественная лимфома кожи из клеток маргинальной зоны 3.3.6. Крупноклеточная В-клеточная злокачественная лимфома кожи Псевдолимфомы 4.1. Актинический ретикулоид 4.2. Бляшечный парапсориаз. 4.3. Псевдолимфомы, обусловленные химическими факторами (синдром псевдолимфомы) 4.4. Лимфоцитарная инфильтрация Иесснера—Канофа 4.5. Лимфоцитарная реакция на укусы насекомых 4.6. Доброкачественная лимфоплазия кожи. 4.7. Болезнь Кимуры 4.8. К вопросу о трансформации доброкачественных воспалительных дерматозов в злокачественные лимфомы кожи. Лечение злокачественных лимфом кожи 5.1. Применение кортикостероидных препаратов в терапии больных ЗЛК 5.2. Химиотерапевтическое лечение 5.3. Иммунотропная терапия 5.4. Фотохимиотерапия. 5.5. Ретиноипы 5.6. Лучевая терапия 5.7. Дезинтоксикационная и противовоспалительная терапия 5.8. Тактика диспансерного наблюдения больных ЗЛК Мастоцитоз Поражения кожи при других системных лимфопролиферативных заболеваниях 7.1. Поражения кожи при гистиоцитозе X 7.2. Лимфогранулематоз кожи. 7.3. Поражения кожи при лейкемиях ОПУХОЛИ ДЕРМЫ И ПОДКОЖНОЙ ЖИРОВОЙ КЛЕТЧАТКИ Сосудистые опухоли и пороки развития 1.1. Сосудистые аномалии 1.1.1. Сосудистые мальформации 1.1.1.1. Капиллярные мальформации Невус Унны Пламенеющий невус Синдром Стурджа—Вебера—Краббе Синдром Кобба Синдром Протея Синдром Робертса Синдром тромбоцитопении Синдром Вайберн-Масона Bregeat синдром Болезнь Гиппеля—Линдау Синдром Видеммана—Беквита Анемический (олигемический) невус 1.1.1.2. Смешанные сосудистые мальформации Ретикулярный сосудистый невус Синдром Диври—Ван Богарта Синдром Клиппеля—Тренонея^Вебера 1.1.1.3. Венозные мальформации Голубой пузырчатый невус Синдром Маффуччи Зостериформпые венозные мальформации Болезнь Горхема Синдром Баннайана-Зонана Синдром Райли-Смита 1.1.2. Ангиокератомы Ангиокератома ограниченная Ангиокератома ограниченная невоидная пальцев Мибелли Ангиокератома солитарная папулезная Ангиокератома мошонки (вульвы) Фордайса Ангиокератома Фабри Лимфангиэктазы 1.1.3. Ангиоматозный невус 1.2. Сосудистые гиперплазии 1.2.1. Ангиолимфоидная гиперплазия с эозинофилией 1.2.2. Пиогенная гранулема 1.2.3. Бациллярный ангиоматоз 1.2.4. Внутри сосудистая папиллярная эндотелиапьная гиперплазия 1.2.5. Псевдосаркома Капоши 1.3. Доброкачественные сосудистые опухоли 1.3.1. Ангиома серпигинозная Крокера-Гетчинсона 1.3.2. Ангиома старческая 1.3.3. Акральная артериовенозная гемангиома 1.3.4. Мишенеподобная гемосидеротическая гемангиома 1.3.5. Микровенулярная гемангиома 1.3.6. Приобретенная пучковая ангиома 1.3.7. Клубочковая гемангиома 1.3.8. Капошиформная гемангиоэндотелиома 1.3.9. Синусоидальная гемангиома 1.3.10. Врожденная инфильтрирующая гигантоклеточная ангиобластома 1.3.11. Веретеноклеточная гемангиоэндотелиома 1.3.12. Гломусная опухоль 1.4. Злокачественные сосудистые опухоли 1.4.1. Ангиосаркома 1.4.2. Саркома Капоши 1.4.3. Гемангиоперицитома 1.4.4. Другие злокачественные опухоли сосудов 1.4.4.1. Эпителиоидная гемангиоэндотелиома 1.4.4.2. Опухоль Дабска . 1.4.4.3. Ретиформная гемангиоэндотелиома 1.4.4.4. Злокачественная гломусная опухоль 1.5. Доброкачественные опухоли лимфатических сосудов 1.5.1. Лимфангиома 1.5.2. Доброкачественная лимфангиоэндотелиома 1.6. Злокачественные опухоли лимфатических сосудов 1.6.1. Лимфангиосаркома (злокачественная лимфангиоэндотелиома) Глава 2. Опухоли и опухолевидные образования из волокнистой соединительной ткани 2.1. Доброкачественные фиброгистиоцитарные опухоли 2.1.1. Фиброма 2.1.2. Доброкачественная фиброзная гистиоцитома 2.1.3. Гигантоклеточная ангиогистиоцитома 2.1.4. Дерматомиофиброма 2.1.5. Доброкачественная (ювенильная) ксантогранулема 2.1.6. Ретикулогистиощггома 2.1.7. Ксантома 2.2. Злокачественные фиброгистиоцитарные опухоли 2.2.1. Атипичная фиброксантома 2.2.2. Выбухающая дерматофибросаркома 2.2.3. Гигантоклеточная фибробластома 2.2.4. Злокачественная фиброзная гистиоцитома 2.2.5. Фибросаркома 2.3. Ангиофиброматозные пролиферации 2.3.1. Аденома sebaceum 2.3.2. Фиброзная папула 2.3.3. Перифолликулярная фиброма 2.3.4. Множественные фиброфолликуломы 2.4. Мезенхимальные опухоли пальцев 2.4.1. Фиброма пальцев 2.4.2. Приобретенная (пальцевая) фиброкератома 2.4.3. Синовиальная киста 2.4.4. Кожная метапластическая синовиальная киста 2.5. Плексиформные фиброгистиоцитарные опухоли 2.5.1. Узловатый псевдосаркоматозный фасциит 2.5.2. Гигантоклеточная опухоль влагалища сухожилий 2.5.3. Десмоид Мезенхимальные пороки развития кожи 3.1. Соединительнотканные невусы 3.1.1 Соединительнотканные невусы с увеличением коллагена 3.1.2. Соединительнотканные невусы с увеличением эластина 3.1.3. Соединительнотканные невусы с уменьшением эластина 3.1.4. Соединительнотканные невусы с уменьшением коллагена и эластина 3.1.5. Соединительнотканные невусы с увеличением коллагена и эластина 3.2. Гладкомы шечные гамартомы 3.3. Врожденные поперечнополосатомышечные мезенхимальные гамартомы 3.4. Липомато ные невусы 3.5. Фиброзная гамартома младенцев Опухоли из нервной ткани 4.1. Доброкачественные опухоли из нервной ткани 4.1.1. Нейрофиброма 4.1.2. Неврилеммома 4.1.3. Зернистоклеточная опухоль 4.1.4. Дермальная миксома нервных оболочек и нейротекома 4.1.5. Палисадная инкапсулированная неврома 4.1.6. Пачиниева нейрофиброма 4.2. Злокачественные опухоли из нервной ткани 4.2.1. Злокачественная шваннома 4.2.2. Злокачественная зернистоклеточная опухоль 5.1. Доброкачественные опухоли мышечной ткани 5.1.1. Лейомиомы из мышц, поднимающих полос Опухоли мышечной ткани 5.1.2. Ангиолейомиома 5.2. Злокачественные опухоли мышечной ткани 5.2.1. Поверхностная лейомиосаркома 5.2.2. Лейомиосаркома 5.2.3. Кожная рабдомиосаркома Опухоли жировой ткани 6.1. Доброкачественные опухоли жировой ткани 6.1.1. Липома 6.1.2. Ангиолипома 6.1.3. Кожная ангиомиолипома 6.1.4. Гибернома 6.2. Злокачественные опухоли жировой ткани 6.2.1. Липосаркома Опухоли неясного генеза 7.1. Кожная ангиомиксома 7 2. Меркелиома 7.3. Десмогшастическая мелкоклеточная опухоль детей и молодых людей 7.4. Светлоклеточная саркома (злокачественная меланома мягких тканей) 7.5. Альвеолярная саркома мягких тканей 7.6. Эпителиоидная саркома ОПУХОЛИ КОЖИ ПРИ ГЕНЕТИЧЕСКИХ СИНДРОМАХ. ПАРАНЕОПЛАСТИЧЕСКИЕ ДЕРМАТОЗЫ Опухоли кожи при генетических синдромах 1.1. Первичные иммунодефицитные состояния 1.2. Синдромы, ассоциированные с полипозом желудочно-кишечного тракта 1.3. Синдромы, связанные с хромосомной нестабильностью Паранеопластические дерматозы 2.1. Облигатные паранеопластические дерматозы 2.2. Факультативные паранеопластические дерматозы 2.3. Вероятные паранеопластические дерматозы
Читайте также:
- Ретикулярная формация: строение, структура, аминергические нейроны
- Гипотонический синдром с церебральными проявлениями. Головные боли при гипотонии
- Позадиклыковой сосочек. Лимфоэпителиальная киста полости рта. Валик, экзостоз, остеома полости рта.
- Параоспенные поксвирусы. Представители параоспенных вирусов.
- Влияние аминокислот и гормонов на секрецию инсулина. Инсулин в углеводно-жировом обмене
