Позадиклыковой сосочек. Лимфоэпителиальная киста полости рта. Валик, экзостоз, остеома полости рта.
Добавил пользователь Дмитрий К. Обновлено: 09.01.2026
Представляет собой инкапсулированную дермальную или подслизистую папулу, исходящую из остатков эпителия, попавших в лимфоидную ткань и подвергшихся кистозному перерождению. При образовании лимфоэпителиальной кисты из дегенерировавшей ткани второй жаберной дуги ее называют шейной лимфоэпителиальной кистой, или кистой жаберной щели. При гистологическом исследовании лимфоэпителиальная киста выстлана многослойным плоским эпителием, редко - цилиндрическим или кубическим и окружена фиброзной соединительнотканной капсулой. В центральной части кисты отмечают лимфоидные скопления с выраженным зародышевым центром. Киста заполнена вязкой желтой жидкостью, что обусловлено содержащимся в ней сыровидным роговым веществом. [5, 6, 14]]
Морфологически различают дермоидные и эпидермоидные кисты. Стенка дермоидных кист состоит из всех слоев кожи и ее производных (сальные, потовые железы, волосы). Оболочка эпидермоидных кист включает эпидермис и не содержит производных кожи. Клинически их дифференцировать очень сложно. Дермоидные кисты развиваются из эмбриональных щелей, образуемых складками эктодермы, дистопированными в период эмбрионального развития зародыша. Локализация дермоидной кисты может быть различной: на губах, веках, в носогубных складках, на переносице, рядом с ушами, на затылке, в верхних отделах шеи, в области дна рта. Оболочка дермоидной кисты плотная, с выраженным сосочковым слоем и находящимися в нем сальными железами и волосяными луковицами. Внутренняя поверхность оболочки выстлана многослойным плоским эпителием. Содержимое дермоидных кист - кашицеобразная масса серого цвета с неприятным запахом. Стенка эпидермоидной кисты состоит из плотной волокнистой соединительной ткани, не содержит кожных придатков. Внутренняя выстилка - многослойный плоский эпителий. Содержимое кист - роговые чешуйки, местами подвергающиеся дегенерации, особенно при присоединении вторичного воспаления. Секрет - опалесцирующая прозрачная жидкость желтого цвета, содержащая кристаллы холестерина. [5, 6]
Срединные кисты шеи относятся к аномалиям развития жаберного аппарата и его производных, а также щитовидной и вилочковой желез. Некоторые авторы считают, что срединные кисты и свищи являются эмбриональной дисплазией, связанной с незаращением щитоязычного протока (Н.А. Груздев, 1965; Л.Р. Епишева, 1972; Бетманн, 1971, и др.). В пользу такого предположения свидетельствует связь срединных кист шеи с подъязычной костью и слепым отверстием корня языка, а также соответствие хода полного срединного свища топографии зачатка щитовидной железы (В.С. Дмитриева с соавт., 1968). Иногда при гистологическом исследовании срединных кист и свищей шеи в их стенке находятся включения тканей щитовидной железы. Это подтверждает их происхождение из тканей нередуцированного щитоязычного протока.
К.И. Черенова (1963), В.М. Безруков (1965) предлагают бранхиогенную теорию происхождения боковых кист и свищей шеи, согласно которой названные образования являют собой второй глоточный карман между наружной и внутренней сонными артериями и открываются внутренним устьем в область небной миндалины. Располагаются боковые кисты на сосудисто-нервном пучке шеи, чаще на уровне бифуркации общей сонной артерии. Название "бранхиогенные" означает, что эти образования развиваются из остатков глоточных карманов. [8].
В.М. Безруков (1965), В.С. Дмитриева (1968) и др. считают кисты и свищи околоушной области пороком развития первой жаберной щели. Они имеют типичную топографию и расположены над мышцами, прикрепляющимися к шиловидному отростку, латеральнее ствола лицевого нерва. Связаны кисты с наружным слуховым проходом в области перехода его хрящевого отдела в костный. Микроскопически (К.И. Черенова, 1963) стенка кисты состоит из плотной фиброзной и лимфоидной тканей, в толще которых имеются эпителиальные островки. Внутренняя выстилка представлена цилиндрическим и мерцательным эпителием эмбрионального типа.
Кисты корня языка являются аномалией развития щитоязычного протока. Однако чаще их выделяют в отдельную группу, поскольку они имеют особенности в локализации, клинической картине и способах лечения. Эти образования встречаются у новорожденных довольно редко. Большие кисты, расположенные впереди надгортанника, могут препятствовать приему пищи и вызывать нарушение дыхания. Кисты, расположенные между слепым отверстием корня языка и подъязычной костью, клинически трудно диагностируются, а нагноившаяся киста клинически напоминает абсцесс корня языка.
Киста подъязычной слюнной железы (ранула) чаще наблюдаются у лиц молодого возраста. С. Раух (1959) относит эти кисты к дизонтогенетическим и считает, что они развиваются из дивертикулов поднижнечелюстного (вартонова) протока, расположенных вблизи его устья. В период полового созревания, когда чаще всего активируются дизонтогенетические образования, выявляются врожденные ранулы. Также может быть связана с травмами долек подъязычной слюнной железы или протоковой системы.
Киста сальной железы (атерома). Закупорка протока сальной железы приводит к образованию атеромы, на фоне внешних (травма) и внутренних факторов (эндокринные нарушения).
Позадиклыковой сосочек. Лимфоэпителиальная киста полости рта. Валик, экзостоз, остеома полости рта.
Позадиклыковой сосочек. Позадиклыковой сосочек имеется не у всех людей. Это плотная, округлая фиброэпителиальная папула диаметром примерно 1—4 мм. Локализуется позадиклыковой сосочек на язычной поверхности неподвижной части десны на уровне клыков нижней челюсти несколько ниже десневого края. Слизистая оболочка над сосочком розовая, мягкая, гладкая. Иногда позадиклыковой сосочек имеет ножку, которую можно увидеть, оттянув сосочек с помощью зонда. Позадиклыковой сосочек — вариант нормы и часто имеет двустороннюю локализацию. По мнению некоторых авторов, это аномалия развития, разновидность фибромы. Позадиклыковой сосочек, по-видимому, имеется у большинства детей, но регрессирует по мере взросления. Частота его не зависит от пола и с возрастом уменьшается. Лечение не требуется, но у пациентов, у которых позадиклыковые сосочки мешают ношению зубного протеза, их удаляют.
Лимфоэпителиальная киста полости рта.
Лимфоэпителиальная киста полости рта представляет собой инкапсулированную дермальную или подслизистую папулу, исходящую из остатков эпителия, попавших в лимфоидную ткань и подвергшихся кистозному перерождению. Киста доброкачественна и обычно не беспокоит пациента, но может расти и спонтанно прорываться с образованием свища. В большинстве случаев лимфоэпителиальная киста образуется у детей и молодых людей, одинаково часто у мужчин и у женщин.
При образовании лимфоэпителиальной кисты из дегенерировавшей ткани второй жаберной дуги её называют шейной лимфоэпителиальной кистой, или кистой жаберной щели. Она локализуется на боковой поверхности шеи кпереди от верхней трети гудиноключично-сосцевидной мышцы вблизи угла нижней челюсти. Киста может располагаться также вблизи околоушной слюнной железы. При локализации вне полости рта лимфоэпителиальная киста имеет вид мягкого флюктуирующего образования эластической консистенции с чёткими границами. Она может достигать 1-2 см в диаметре и дренироваться наружу.
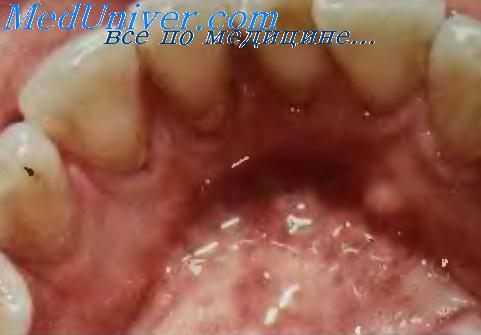
Позадиклыковой сосочек
Частой локализацией лимфоэпителиальной кисты в полости рта служит дно полости рта, уздечка и нижняя поверхность языка, иногда мягкое нёбо. Киста имеет вид узелка размером обычно не более 1 см, с чёткими границами, мягкой, тестоватой консистенции, жёлтого цвета при поверхностном расположении и розового — при глубоком. Подвижность кисты ограничена. При локализации в переднем отделе полости рта лимфоэпителиальная киста напоминает слизистую ретенционную. Иногда лимфоэпителиальные кисты бывают множественными.
При гистологическом исследовании лимфоэпителиальная киста выстлана многослойным плоским эпителием, редко — цилиндрическим или кубическим и окружена фиброзной соединительнотканной капсулой. В центральной части кисты отмечают лимфоидные скопления с выраженным зародышевым центром. Киста заполнена вязкой жёлтой жидкостью, что обусловлено содержащимся в ней сыровидным роговым веществом. Для подтверждения диагноза выполняют биопсию. Рецидивирует лимфоэпителиальная киста редко.
Валик, экзостоз, остеома.
Валики, экзостозы и периферические остеомы — редко диагностируемые узелки костной плотности, которые имеют одинаковое гистологическое строение. Разное название этих узелков обусловлено различиями в локализации, внешнем виде и сопутствующих системных нарушениях.
Валики — выступы на челюстях, локализующиеся на нёбе по срединной линии или на язычной поверхности неподвижной части десны. Это наиболее часто встречающиеся экзофитные поражения полости рта. У женщин валики полости рта наблюдают чаше, чем у мужчин. Валики имеют широкое основание, гладкую, нередко дольчатую поверхность, округлые очертания, покрыты нормальной или несколько бледной слизистой оболочкой. Они обычно состоят из компактного костного вещества, внутри которого иногда имеется губчатое вещество. В образовании валиков играют роль наследственные факторы.
Экзостозы — разрастания костной ткани, локализуются в других частях полости рта, наиболее часто на лицевой поверхности верхней челюсти и альвеолярной дуге нижней. Иногда экзостозы локализуются на нёбной поверхности альвеолярного отростка верхней челюсти вблизи моляров. В большинстве случаев экзостозы представляют плотные узелки, отделённые складками. Слизистая оболочка, покрывающая экзостозы, плотная, растянутая и имеет цвет от белого до бледно-розового.
Валики и экзостозы проявляют тенденцию к медленному росту с возрастом, обычно не беспокоят пациентов, но при травмировании могут вызывать болезненные ощущения. После травмы пациенты нередко отмечают увеличение валиков (экзостозов) или бывают обеспокоены появлением опухоли, которой раньше не было. Удаление валиков и экзостозов показано лишь в том случае, если они мешают протезированию зубов, вызывают косметический дефект или травмируются.
Остеомы — опухолевое разрастание костной ткани, которое в отличие от валиков и экзостозов имеет более крупные размеры, обладает большим потенциалом роста и иногда ограничивается мягкими тканями. Остеомы, образующиеся на поверхности кости, называются периостальными, а располагающиеся в самой кости — эндостальными. Пациентам с остеомой следует выполнить рентгенографию челюстей, так как у них нередко наблюдают множественные ретенированные сверхкомплектные зубы и одонтомы. Сочетание этих признаков, а также дермоидных кист и полипоза кишечника известно как синдром Гарднера. Он наследуется по аутосомно-доминантному типу и обусловлен генной мутацией на хромосоме 5. У большинства больных с синдромом Гарднера к 40 годам обнаруживают малигнизированный полип, поэтому такие больные нуждаются в постоянном наблюдении.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лихеноидный мукозит полости рта. Системная красная волчанка.
Белые поражения, вызванные раздражением электрическим током, имеют значительное сходство с красным плоским лишаем. Они бывают более выражены у лиц старше 30 лет и часто появляются на слизистой оболочке щёк в непосредственной близости от металлических конструкций (пломба, протез). Лёгкие поражения не сопровождаются какими-либо болезненными ощущениями, в то время как при образовании эрозий пациенты жалуются на жгучую боль. По гистологической картине эти поражения напоминают красный плоский лишай. Раньше причиной заболевания считали слабые электрические токи, которые индуцируются пломбой или зубным протезом, состоящими из разнородных металлов. Согласно современным представлениям, белые поражения обусловлены аллергической реакцией замедленного типа на металлы, например, ртуть, выступающие в роли антигена. Аналогичные поражения наблюдают при системном лечении некоторыми препаратами, в том числе содержащими металлы, входящими в состав зубных пломб и протезов. В таких случаях их называют лихеноидной лекарственной сыпью. Лечение заключается в замене пломбы новой, состоящей из другого материала, например, золота, фарфора, иономеров стекла или композитного материала. Прогноз хороший, заживление слизистой оболочки происходит в течение нескольких недель после устранения причины заболевания.
Системная красная волчанка.
Системная красная волчанка — диффузное заболевание соединительной ткани, характеризующееся образованием антинуклеарных антител, в том числе к нативной ДНК, которые участвуют в повреждении тканей. Выделяют три клинические формы заболевания: хроническую дискоидную красную волчанку, называемую также хронической кожной красной волчанкой и поражающую только кожу, системную красную волчанку, для которой характерно поражение многих органов и систем, и подострую кожную красную волчанку, характеризующуюся поражением кожи и лёгкими системными проявлениями. Причина ни одной из этих форм заболевания не установлена.
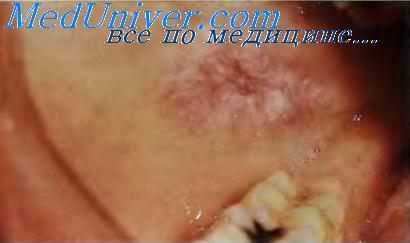
Системная красная волчанка
При хронической дискоидной красной волчанке поражаются только кожа и слизистые оболочки. Она имеет доброкачественное течение, её наблюдают в любом возрасте, но чаще у женщин старше 40 лет. Для клинической картины характерна эритематозная сыпь на носу и щеках, образующая фигуру бабочки. Кожные поражения могут локализоваться и на других участках, в частности в области лба, на скулах, волосистой части головы, ушных раковинах.
Течение дискоидной красной волчанки хроническое с периодами обострения и ремиссии. Для зрелых морфологических элементов характерны три зоны: атрофическая центральная, окаймлённая гиперкератотическим пояском, который, в свою очередь, окружён эритематозной периферической зоной. После заживления элементов центральная часть остаётся гипопигментированной вследствие повреждения меланоцитов в области эпидермально-дермального соединения и образования коллагена. Часто на поражённых участках появляются телеангиэктазии, угри, нежное шелушение, выпадают волосы. Поражение кожи ограничивается верхней половиной тела, преимущественно областью головы и шеи.
У 20—40% больных хронической дискоидной красной волчанкой отмечают также поражение слизистой оболочки полости рта, которое может предшествовать кожным проявлениям или появиться после них. На губах возникают эритематозные пятна, окаймлённые белым или серебристым шелушащимся краем; на открытой солнцу красной кайме нижней губы они, как правило, имеют первичный характер, в то время как на верхней губе бывают следствием распространения поражения с кожи. Основным элементом при поражении слизистой оболочки полости рта служат диффузные эритематозные бляшки, которые могут включать белые очаги, а также изъязвляться.
Иногда хроническая дискоидная красная волчанка проявляется изолированными красно-белыми бляшками. Наиболее часто поражения локализуются на слизистой оболочке щёк, реже — на языке, нёбе, деснах. Бляшки характеризуются атрофичной красной центральной частью, на которой иногда имеются вкрапления точечных белых пятен. Периферическая часть имеет неровные края и состоит из чередующихся красных и белых кератотических линий длиной до 1 см, отходящих в радиальном направлении. Эти поражения можно ошибочно принять за проявления красного плоского лишая, однако вовлечение в процесс ушных раковин позволяет исключить это заболевание. Изъязвления болезненны и требуют лечения. Больным рекомендуют избегать эмоционального стресса, переохлаждения, пребывания на солнце, употребления горячей и острой пиши. Хороший эффект отмечают при пользовании фотозащитными средствами, местном и системном применении глюкокортикоидов, противомалярийных препаратов и иммунодепрессантов. Больных, принимающих противомалярийные препараты, должен наблюдать офтальмолог.
При системных проявлениях красной волчанки больные жалуются на повышенную утомляемость, повышение температуры тела, боль в суставах. Часто отмечают генерализованное увеличение лимфатических узлов, возможны увеличение печени, селезёнки, периферическая невропатия, изменение картины крови. Важно избегать пребывания на солнце, так как это может спровоцировать обострение заболевания. Поражение почек и сердца, часто наблюдаемое при СКВ, может стать причиной смерти. СКВ может сопровождаться поражением кожи и слизистой оболочки полости рта, но переход дискоидной красной волчанки в системную наблюдают крайне редко. У больных СКВ часто выявляют синдром Шегрена, ревматоидный артрит и другие диффузные заболевания соединительной ткани. В дифференциальную диагностику при красной волчанке с поражением слизистой оболочки полости рта следует включать аллергический мукозит, кандидоз, лейкоплакию, эритролейкоплакию и красный плоский лишай. Гистологическое исследование биопсийного материала и иммунофлюоресцентное исследование позволяют подтвердить диагноз. При выполнении зубоврачебных вмешательств у больных СКВ, принимающих глюкокортикоиды, необходимо соблюдать осторожность, учитывая, что эти препараты замедляют заживление ран, повышают восприимчивость к инфекции и могут стать причиной адреналовых кризов, провоцируемых стрессом и способных вызвать сердечно-сосудистый коллапс. У этих больных повышен также риск кардиомиопатии, что может потребовать профилактики антибиотиками.
Острый атрофический кандидоз. Ангулярный хейлит. Хронический атрофический кандидоз.
Острый атрофический кандидоз. Применение антибиотиков широкого спектра действия, особенно тетрациклинов, или местное лечение глюкокортикоидами может стать причиной острого атрофического кандидоза. Эта грибковая инфекция — следствие нарушения равновесия между Lactobacillus acidophilus и С. albicans. Под влиянием принимаемых пациентом антибиотиков происходит подавление роста лактобактерий и чрезмерное размножение С. albicans. В результате грибковой инфекции на слизистой оболочке образуются диффузные красные пятна, обусловленные отхождением эпителия. Больные часто жалуются на ощущение жжения. Локализация пятен иногда позволяет установить причину заболевания. Так, поражение слизистой оболочки щёк, губ и ротоглотки часто бывает обусловлена системным назначением антибиотиков, в то время как локализацию красных пятен на языке и нёбе чаще наблюдают при применении антибиотиков в виде пастилок. При поражении языка часто утрачиваются нитевидные сосочки. Кандидоз редко поражает неподвижную часть дёсен, такая локализация поражения свидетельствует о тяжёлом иммунодефиците. Выявление почкующихся клеток грибов и нитей псевдомицелия при цитологическом исследовании окрашенных препаратов подтверждает диагноз. Лечение заключается в отмене антибиотиков и назначении противогрибковых препаратов.
Ангулярный хейлит.
Ангулярный хейлит, или заеда, это хроническое поражение углов рта, вызванное С. albicans. Заболеванию способствует привычка облизывать губы, а также постоянное накапливание слюны в углах рта. При осмотре выявляют гиперемию углов рта, наличие в них трещин и изъязвления. К периферии от них кожа приобретает красновато-коричневый цвет, на ней образуются корочки и гранулематозные узелки. Поражение вызывает болезненные ощущения и ограничивает открывание рта. К предрасполагающим факторам относят неполноценное питание, уменьшение вертикального размера лица, чрезмерное употребление продуктов, содержащих сахарозу. Лечение — назначение противогрибковых препаратов, устранение предрасполагающих факторов и отказ от вредной привычки.
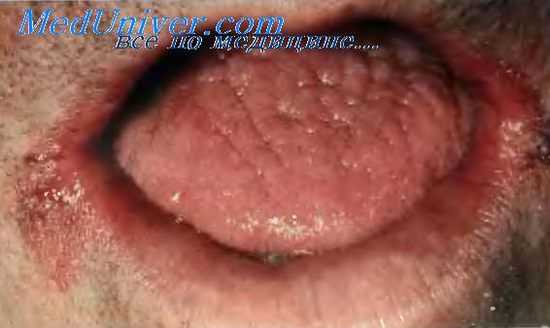
Ангулярный хейлит
Хронический атрофический кандидоз (протезный стоматит).
Хронический атрофический кандидоз — наиболее частая форма хронического кандидоза. Его наблюдают у 15-65% лиц, носящих частично или полносъёмные зубные протезы, особенно у пожилых женщин, которые не снимают протез на ночь. Иногда хронический атрофический кандидоз развивается и у лиц с сохранными зубами. Нижняя челюсть поражается редко.
Хронический атрофический кандидоз вызывается размножением гриба С. albicans на слизистой оболочке под основанием зубного протеза. В течении заболевания выделяют три стадии. Вначале появляются точечные очажки гиперемии, соответствующие устьям выводных протоков мелких слюнных желёз нёба. По мере прогрессирования заболевания появляется диффузная эритема твёрдого нёба, которая иногда сопровождается отхождением эпителия. Для третьей стадии характерна папиллярная гиперплазия в виде множественных папул, напоминающих фибромы. Эти изменения могут быть генерализованными или ограниченными. Со временем папулы постепенно увеличиваются и имеют вид красных узелков на нёбе. Лечение заключается в назначении противогрибковых препаратов. Важно устранить травматизацию слизистой оболочки, обусловленную нестабильностью протеза. Иногда изменённую патологически слизистую оболочки удаляют хирургическим путём.
Экзостозы челюсти ( Остеофиты челюсти )
Экзостозы челюсти – это костные образования на альвеолярном отростке или в области тела челюсти в виде выступов, бугров, шипов, остроконечных и тупоконечных гребней. Экзостозы челюсти не вызывают выраженного дискомфорта. Чаще костные наросты, деформирующие челюсть, обнаруживают случайно в ходе профилактического осмотра или на подготовительном этапе перед протезированием. Диагностика данной патологии включает сбор жалоб, клиническое обследование и рентгенографию. Лечение экзостозов челюсти направлено на удаление костных выступов, сглаживание поверхности, создание необходимых условий для фиксации ортопедических конструкций.
МКБ-10
Общие сведения
Экзостозы челюсти (остеофиты) – костные выступы, возникающие как на верхней, так и на нижней челюсти после удаления зубов, вследствие травмы или по причине возрастных изменений альвеолярного гребня. В большинстве случаев на верхней челюсти остеофиты располагаются со щечной поверхности альвеолярного отростка. На нижнечелюстной кости экзостозы чаще выявляются с язычной стороны в участке премоляров, реже в области моляров, клыков или резцов. Симметрично локализованные экзостозы челюсти в зоне нижних малых коренных зубов диагностируют у 5-10% пациентов с частичной или полной адентией. Эти костные выступы называют нижнечелюстными валиками. Небный торус (экзостоз в участке срединного небного шва) довольно часто обнаруживают у детей вскоре после рождения. По мере роста ребенка наблюдается тенденция к увеличению экзостоза челюсти в объеме.
Причины
Экзостоз - это приобретенная патология. Чаще всего костные разрастания имеют посттравматический характер.
- Экзостозы челюсти могут возникнуть после операции по удалению зуба. Отсутствие этапа сглаживания краев лунки при проведении травматической экстирпации приводит к образованию костных выступов-шипов.
- Причиной остеофитов могут быть травмы, неправильно сопоставленные поврежденные фрагменты челюсти, застарелые переломы.
- При периферической форме по краю челюсти возникают остеофиты остеогенного диспластического происхождения.
Симптомы экзостозов челюсти
Как правило, остеофиты небольших размеров не вызывают никаких жалоб. Костные наросты могут быть выявлены во время определения степени атрофии кости, оценки уровня податливости слизистой оболочки на подготовительном этапе перед протезированием. Наиболее часто экзостозы челюсти локализуются в зоне срединного небного шва, а также с оральной стороны альвеолярного отростка в проекции нижних премоляров. Открывание рта у пациентов с экзостозом челюсти свободное, осуществляется в полном объеме. Слизистая над остеофитами бледно-розовая, без видимых патологических изменений, подвижная.
При увеличении костных выступов слизистая истончается, вследствие чего возрастают риски ее травматизации базисом протеза или острыми краями разрушенных стенок зубов. При пальпации экзостозы челюсти представляют собой плотные образования с бугристой или гладкой поверхностью, не спаянные с окружающими мягкими тканями. Располагаясь в области суставного отростка, экзостоз челюсти вызывает болевые ощущения. При этом наблюдается ограничение при открывании рта, смещение ментального отдела в здоровую сторону, нарушение окклюзии. Регионарные лимфоузлы не пальпируются. Общее состояние у пациентов с экзостозом челюсти не нарушено.
Диагностика
Постановка диагноза экзостоз челюсти базируется на основании жалоб пациента, данных анамнеза, результатов физикального обследования, рентгенографии. Дифференцируют экзостоз челюсти с доброкачественными и злокачественными опухолями костной ткани. Обследование проводит хирург-стоматолог.
- Стоматологический осмотр. При осмотре врач-стоматолог на альвеолярном отростке или в участке тела челюсти выявляет безболезненное образование плотной консистенции, не спаянное с окружающими мягкими тканями. Слизистая оболочка над экзостозом челюсти истонченная. Повреждение ее острыми краями разрушенных зубов или базисом протеза приводит к появлению участков изъязвлений.
- Рентгенография челюсти. При экзостозе челюсти на рентгенограмме определяют костный выступ с четкими границами. Деструктивные изменения в кости отсутствуют.
Лечение экзостозов челюсти
Лечение челюстных остеофитов хирургическое. При иссечении небного торуса производят срединный линейный разрез с послабляющими надрезами спереди и сзади, отслаивают слизисто-надкостничный лоскут, экзостоз челюсти удаляют единым блоком или распиливают, а затем извлекают по фрагментам. Иногда остеофиты в стоматологии срезают бором или фрезой. После удаления небного выступа производят ревизию костной раны, сглаживают края. Слизисто-надкостничный лоскут помещают на место. Оперативное вмешательство заканчивается наложением узловых швов. Для предотвращения развития гематомы на небо ставят йодоформную повязку, которую дополнительно фиксируют шелковыми швами.
При расположении экзостозов на альвеолярном отростке производят трапециевидный разрез. После мобилизации слизисто-надкостничного лоскута спиливают экзостоз челюсти, сглаживают поверхность, укладывают на место ранее отсепарированный лоскут. Края раны ушивают узловыми швами. При небольших экзостозах и имеющемся дефиците кости поднадкостнично формируют тоннель, куда вводят гидроксиапатит. За счет биоматериала восстанавливают нужную толщину альвеолярной части. Рану на слизистой оболочке зашивают, накладывают повязку.
Прогноз и профилактика
Прогноз при экзостозе челюсти благоприятный. После устранения этиологических факторов и хирургического удаления остеофитов создаются благоприятные условия для дальнейшего протезирования.Профилактика состоит в предупреждении травмирования челюстной ткани, атравматичном проведении стоматологических манипуляций.
Читайте также:
- МРТ локтевого сустава в продольной проекции в норме
- Осложненное течение бронхогенных кист средостения. Желудочно-кишечные кисты средостения
- Связывание SRP с рецептором при закреплении белков на мембране ЭПР
- Показания для расширенной правосторонней гемигепатэктомии
- Синдром поликистозных яичников (СПКЯ). Причины и диагностика
