МРТ нейробластомы позвоночника
Добавил пользователь Morpheus Обновлено: 27.01.2026
Лечение нейробластомы в Израиле - теперь стало доступным для украинцев. Читать подробнее о способах лечения нейробластомы в израильских клиниках.
Мы не первый раз обратились в медлогист для лечения онкологии в Израиле. 2 года назад нам посоветовали обратиться сюда, мы вместе прошли все этапы лечения рака легких. Сейчас каждый 6 месяцев проходим обследование в израильской клинике. Спасибо за постоянную помощь и ответственное отношение, каждый раз поездки проходят гладко и комфортно. Мы чувствуем их искреннее участие в нашей непростой ситуации и искреннюю поддержку.
Все прошло хорошо, хоть и было страшно. В начале очень волновались будет ли кто русскоязычный или нет, но пришла сотрудник компании и помогла нам, провела везде и сопровождала. Доктор проконсультировал, записал на операцию. Остались довольны!
Дистанционная консультация была о том, что делать далее, поскольку диагноз оказался очевидным. Жена получила именно то, что хотела от консультации - понимание, что делать дальше. Так же очень благодарны Артуру, региональному координатору, который все быстро и понятно организовал.
Нейробластома
Нейробластома представляет собой разновидность раковой опухоли, возникающей из незрелых нервных клеток - нейробластов. Нейробластома может быть выявлена в любом месте в пределах всей СНС.
Наиболее часто выявляется нейробластома брюшной полости, заднего средостения, грудной клетки, головного мозга, печени, почки, часто обнаруживается в нервной ткани надпочечников у детей, взрослых. Также нейробластома может возникнуть в нервной ткани шейного отдела, тазовой области.
Высокий уровень квалификации, многолетняя практика онкологов, нейрохирургов Израиля позволяют эффективно лечить нейробластому без осложнений, повышая пациенту качество жизни.
Симптоматика нейробластомы зависит от локализации опухоли,
характеризуется функциональными нарушениями в зависимости от пораженного органа. Клиническая картина может включать наличие уплотнений, болевые ощущения в брюшной полости, потерю аппетита и эмоциональную нестабильность. Часто к моменту диагностирования опухоль метастазирует на другие части тела.
Диагностика и лечение нейробластомы в Израиле
Перечень диагностических обследований подбирает онколог, нейрохирург
либо профильный специалист. Осуществляется физикальный осмотр, выявляются жалобы больного и т.д.
При нейробластоме врач назначает лабораторные исследования крови, биопсию, рентгенографию, МРТ с контрастом, КТ, онкотесты, УЗИ внутренних органов, ПЭТ-МРТ. Также могут назначаться дополнительные исследования для уточнения диагноза.
После уточнения диагноза определяется стоимость лечения. На формирование стоимости влияют стадия рака, результаты обследования, общая клиническая
Терапия нейробластомы зависит от стадии онкозаболевания. Выбор метода лечения зависит от локализации, особенностей нейробластомы, а также от возраста и физического состояния пациента. Нейробластому удаляют хирургическим путем, проводят полихимиотерапию, лучевую терапию.
BK MEDICAL LOGISTIC: стоимость лечения нейробластомы в Израиле
Квалифицированные специалисты BK MEDICAL LOGISTIC осуществляют организацию поездки для лечения в Израиле. Безупречное качество медицинских услуг и демократичные цены выделяют израильские клиники по лечению нейробластомы среди клиник других стран.
Комплексное лечение нейробластомы в клинике Израиля имеет свои преимущества:
- микрохирургические операции проводят высококвалифицированные нейрохирурги Израиля;
- лечебный процесс и обследование пациентов организованы на высшем уровне, без очередей и ожиданий;
- инновационные радиохирургические аппараты, современная диагностическая аппаратура, лазерные технологии, наличие мощных микроскопов и системы визуализации позволяют выяснить все особенности патологии, максимально точно провести микрохирургическую операцию по удалению нейробластомы в кратчайшие сроки;
- после удаления нейробластомы проводится комплексная программа нейроонкологической реабилитации, назначается восстановительная иммунотерапия, для этого в клинике созданы комфортные условия;
- приемлемая цена операции, лечения больных с нейробластомой в Израиле - стоимость удаления нейробластомы зависит от клинической картины пациента, сопутствующих заболеваний;
- осуществляется полное сопровождение пациента с нейробластомой на всех этапах лечения;
- стоимость медицинских услуг пациент оплачивает после окончания лечения, без предоплат;
- демократичные цены выгодно отличают лечение нейробластомы у детей, взрослых в Израиле от других клиник за границей.
BK MEDICAL LOGISTIC предлагает качественные медицинские услуги, удаление нейробластомы у лучших врачей в Израиле, создает комфортные условия терапии в Израиле и Украине, в индивидуальном порядке подбирает для каждого пациента оптимальные варианты удаления нейробластомы, помогающие полностью избавиться от недуга с учетом финансовых возможностей. Цены на операцию в Израиле значительно ниже, чем стоимость в других развитых странах на аналогичные услуги.
Лечение нейробластомы в Израиле узнать важную иформацию этапов лечения болезни в израильских клиниках. Обратившись к нам, составьте полный график лечения, докторов, и стоимость, по Вашему диагнозу. Лечение нейробластомы в Израиле и бесплатная консультация врачей по аналогичным болезням только у Нас.
Нейробластома , цена
| Название процедуры | Цены (USD)* |
| Консультация специалиста | Бесплатно |
| Онлайн консультация онколога | от 200 |
| Консультация онколога | от 500 |
| ПЭТ-КТ | от 1000 |
| Нейробластома лечение | от 2500 |
*Для того чтоб узнать полную цену лечения в Израиле, оставьте заявку и наши специалисты уточнят все детали.
МРТ нейробластомы позвоночника
МРТ нейробластомы позвоночника
а) Терминология:
• Нейробластома (НБ), ганглионейробластома (ГНБ) и ганглионеврома (ГН) являются опухолями различной зрелости, развивающимися из примордиальных клеток нервного гребешка, из которого в эмбриональном периоде формируется симпатическая нервная система
б) Визуализация нейробластомы позвоночника:
• Абдоминальная (надпочечники, паравертебральные ганглии) > грудная > тазовая > шейная локализация
• Рентгенография:
о Увеличение объема паравертебральных мягких тканей ± сколиоз
о ± точечные кальцинаты забрюшинной области или средостения
• КТ:
о Расширение межпозвонковых отверстий и межреберных промежутков, эрозии корней дуг, расхождение соседних ребер (ГН, ГНБ) или их деструкция (НБ)
• МРТ назначается для диагностики заболевания и предоперационного планирования:
о Т1-ВИ: гипо-/изоинтенсивное паравертебральное объемное образование
о Т2-ВИ: гипо-/гиперинтенсивное паравертебральное объемное образование
о ± распространение через межпозвонковые отверстия в эпидуральное пространство
о Различная степень контрастного усиления сигнала ± кровоизлияния, некрозы
• Для оценки стадии процесса при НБ и мониторинга после проведенной терапии применяется сцинтиграфия с метаиодбензилгуанидином (MIBG)
(Слева) На схеме показана сосудистая паравертебральная нейробластома (НБ), исходящая из правых паравертебральных ганглиев и распространяющаяся через спинномозговой канал в левую паравертебральную область (3 стадия).
(Справа) На сагиттальном Т1-ВИ с КУ определяется массивное объемное образование, целиком заполняющее эпидуральное пространство поясничного отдела позвоночника и в значительной степени сдавливающее дуральный мешок и конус спинного мозга. НБ в данном случае характеризуется достаточно активным и гомогенным накоплением контраста. Образование распространяется из забрюшинной области через несколько межпозвонковых отверстий. (Слева) Аксиальный срез, STIR МР-И: паравертебральная НБ, прорастающая через межпозвонковое отверстие в эпидуральное пространство и оттесняющая дуральный мешок медиально. В протоколе исследования необходимо отражать распространение опухоли в спинномозговой канал или межпозвонковое отверстие, поскольку эпидуральное распространение процесса значительно усложняет хирургическое вмешательство.
(Справа) Фронтальный срез, FS Т1-ВИ с КУ представлено ярко контрастирующееся объемное образование в верхнем отделе заднего средостения ГНБ в данном случае непосредственно прилегает к телам позвонков и ребрам; костный мозг которых выглядит интактным, что позволяет исключить инвазию опухоли.
в) Дифференциальная диагностика:
• Саркома Юинга
• Метастатическое поражение позвоночника
• Лимфома
г) Клинические особенности нейробластомы позвоночника:
• Объемное образование/болевой синдром в брюшной полости, боль в костях, утомляемость, потеря веса, белесые подкожные узелки
• Парапарезы/параплегия (сдавление спинного мозга)
д) Диагностическая памятка:
• Важной частью лучевой диагностики является точная локализация места, где опухоль проникает в спинномозговой канал или межпозвонковые отверстия
Нейробластома
Нейробластома — высокозлокачественная опухоль, характерная в основном для раннего детского возраста. Нейробластома представляет собой опухоль так называемой симпатической нервной системы — это одна из частей автономной (вегетативной) нервной системы, регулирующей работу внутренних органов. Наиболее характерная локализация опухоли при нейробластоме — забрюшинное пространство; часто опухоль возникает в одном из надпочечников. Однако первичная опухоль может возникнуть также в любом участке тела вдоль позвоночника — например, в грудном отделе (поражая средостение, то есть срединную область грудной клетки) или в области шеи.
Нейробластома обладает рядом необычных особенностей. Часто она ведет себя как агрессивное злокачественное новообразование со способностью к быстрому росту и развитию метастазов. Но в некоторых случаях нейробластома, напротив, проявляет способность к самопроизвольной регрессии, когда опухоль постепенно исчезает без лечения. Это явление чаще наблюдается у совсем маленьких детей. Иногда клетки нейробластомы демонстрируют самопроизвольное «созревание» (дифференцировку), вплоть до превращения злокачественной опухоли в доброкачественную — ганглионеврому.
Выделяют также промежуточный тип опухоли — ганглионейробластому, которая сочетает в себе черты злокачественной опухоли (нейробластомы) и доброкачественной (ганглионевромы).
Как и у других опухолей, в развитии нейробластомы различают несколько стадий для определения стратегии лечения и прогноза.
Стадия I: Локализованная опухоль; возможно полное хирургическое удаление (возможно, с микроскопическими признаками остаточной опухоли). Отсутствие поражения лимфоузлов с обеих сторон тела.
Стадия IIA: Локализованная опухоль; возможно удаление большей ее части. Отсутствие поражения лимфатических узлов с обеих сторон тела.
Стадия IIB: Односторонняя опухоль; возможно полное удаление или удаление большей её части. Есть метастатическое поражение лимфатических узлов с той же стороны тела.
Стадия III: Опухоль, распространяющаяся на противоположную сторону тела с метастатическим поражением близлежащих лимфатических узлов или без него; или односторонняя опухоль с метастазами в лимфоузлах противоположной стороны тела; или срединная опухоль с метастазами в лимфатических узлах с обеих сторон.
Стадия IV: Распространённая опухоль с отдалёнными метастазами в лимфатических узлах, костях, костном мозге, печени и других органах, кроме случаев, относящихся к стадии IVS.
Стадия IVS: Локализованная первичная опухоль в соответствиями с определениями стадий I и II с метастатическим распространением, ограниченным печенью, кожей и/или костным мозгом. При этом возраст больного менее 1 года.
Примечание. Существует также эстезионейробластома — редкая злокачественная опухоль, возникающая из обонятельных рецепторных клеток. Несмотря на сходство названий, ее не следует путать с нейробластомой: эти опухоли различаются по своей природе и методам лечения.
Частота встречаемости и факторы риска
Нейробластома — опухоль детского возраста, практически не встречающаяся у взрослых. Чаще всего она возникает у детей до 2 лет (около половины всех случаев), однако затем частота резко падает с возрастом; у детей старше 10 лет нейробластома наблюдается крайне редко. Это связано с тем, что нейробластома является эмбриональной опухолью, то есть опухолью, развившейся из зародышевых клеток. Поскольку развитие симпатической нервной системы наиболее интенсивно происходит в раннем детском возрасте, то и вероятность ее опухолей наиболее высока в этом возрасте. Иногда опухоль наблюдается уже у новорожденных или даже обнаруживается в ходе ультразвукового исследования плода до рождения ребенка.
Общая заболеваемость нейробластомой — порядка 1 случая на 100 тысяч детей. Ее встречаемость среди детских солидных опухолей уступает только частоте опухолей центральной нервной системы, а у младенцев до года это самая частая опухоль. Мальчики и девочки болеют с приблизительно одинаковой частотой.
Факторы внешней среды, судя по всему, не оказывают влияния на риск возникновения нейробластомы. В редчайших случаях можно говорить о наследственной предрасположенности: бывает, что опухоль возникает у детей, в семье которых уже были случаи нейробластомы.
Признаки и симптомы
Cимптомы опухоли зависят от ее локализации. Так, при нейробластоме забрюшинного пространства увеличиваются размеры живота, больной может жаловаться на боль или дискомфорт; при пальпации обнаруживается плотная, практически несмещаемая опухоль. При росте опухоли в средостении могут отмечаться кашель, затрудненное дыхание и глотание, деформация грудной стенки. При распространении опухоли в спинномозговой канал возможны слабость или онемение ног, частичные параличи, нарушения функций мочевого пузыря и кишечника. При росте опухоли в ретробульбарном пространстве (за глазным яблоком) возможно выпячивание глаза — экзофтальм, синяки вокруг глаз.
Встречаются и такие симптомы, как повышенная температура и/или артериальное давление, беспокойство, учащенное сердцебиение, потеря веса и аппетита, иногда понос. Сдавление кровеносных и лимфатических сосудов вызывает отеки. Иногда наблюдаются непроизвольные движения глазных яблок, подергивания мышц.
Обычные области метастазирования нейробластомы — кости и костный мозг, а также лимфатические узлы. Так, если метастазы поражают кости, то характерно появление болей и хромоты. При поражении костного мозга возникает дефицит различных клеток крови; наблюдаются проявления анемии (бледность, слабость), тромбоцитопении (кровоточивость) и лейкопении (низкая сопротивляемость инфекциям). Лимфоузлы увеличиваются. Метастазы в кожу проявляются в виде синюшных или красноватых пятен; при метастазах в печень она может увеличиваться. Редко наблюдаются метастазы в головной мозг или легкие.
К сожалению, в большинстве случаев опухоль обнаруживается уже на IV стадии, что сильно ухудшает прогноз.
Диагностика
В диагностике нейробластомы большое значение имеет биохимическое исследование мочи. Дело в том, что клетки этой опухоли выделяют значительные количества особых веществ — катехоламинов. К ним относятся адреналин, норадреналин, дофамин. Дальнейшая переработка катехоламинов в организме приводит к образованию таких веществ, как гомованилиновая кислота (ГВК) и ванилилминдальная кислота (ВМК). В подавляющем большинстве случаев нейробластомы уровни ГВК, ВМК и дофамина в моче и крови повышены, позволяя поставить предположительный диагноз. Простота анализа мочи на катехоламины приводит к идее скрининга, то есть обследования широкого круга младенцев при отсутствии симптомов заболевания с целью ранней диагностики. Опыт такого скрининга есть в ряде стран, однако у специалистов нет единого мнения о его эффективности: многие случаи нейробластомы, дополнительно выявляемые с его помощью, на деле заканчиваются самопроизвольной регрессией опухолевого процесса и не требуют лечения.
Биохимические тесты включают в себя также определение в крови уровня особого фермента — нейрон-специфической енолазы (NSE). Для оценки распространенности процесса и уточнения прогноза полезно измерение уровня другого фермента — лактатдегидрогеназы (ЛДГ, LDH). Могут использоваться и другие биохимические маркеры.
Для подтверждения диагноза «нейробластома» используется биопсия опухоли (а также участков, подозрительных на метастазы) с последующим гистологическим исследованием.
Необходимы также исследования костного мозга (костномозговые пункции из нескольких точек, трепанобиопсия), чтобы узнать, есть ли в нем опухолевые клетки.
Для установления распространенности опухоли используется сцинтиграфия с метайодобензилгуанидином (123-I-MIBG) — это фактически стандарт диагностики при нейробластоме. Но используются и другие визуализирующие методы: рентгенография грудной клетки, ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). Чувствительным методом является позитронно-эмиссионная томография (ПЭТ). Биохимические и визуализирующие исследования также используются и в ходе лечения для оценки ответа на терапию.
Для оценки риска и прогноза развития болезни важно молекулярно-генетическое исследование опухолевых клеток. В частности, очень большое значение для прогноза имеет изучение амплификации (увеличения количества копий) и экспрессии (то есть «активности») онкогена N-MYC. Так, наличие большого числа копий гена N-MYC в клетках опухоли коррелирует с ее агрессивным ростом и ухудшением прогноза. Известны и другие генетические особенности, влияющие на прогноз.
Лечение
В зависимости от стадии опухоли, биохимических маркеров, генетических характеристик опухолевых клеток и возраста пациента можно разделить больных на группы низкого, промежуточного и высокого риска. При низком риске достаточно хирургического удаления опухоли и последующего наблюдения; при промежуточном — хирургической операции и химиотерапии; при высоком риске (таких случаев, к сожалению, много) необходимо интенсивное лечение комбинацией различных методов.
В протоколах химиотерапии при нейробластоме используются винкристин, циклофосфамид, доксорубицин, этопозид, препараты платины (цисплатин, карбоплатин), дакарбазин, ифосфамид и другие лекарства. В качестве побочного эффекта химиотерапии нередко возникает цитопения, поэтому больным могут быть нужны переливания компонентов донорской крови, факторы роста, а для лечения и профилактики инфекционных осложнений - антибиотики и противогрибковые препараты.
Больным из группы высокого риска после удаления опухоли показана высокодозная химиотерапия с последующей аутологичной трансплантацией гемопоэтических стволовых клеток. В редких случаях применяется аллогенная трансплантация.
Для предотвращения рецидива нередко используется «Роаккутан» (изотретиноин, 13-цис-ретиноевая кислота), принимаемый в течение нескольких месяцев после окончания основного курса терапии: он «перепрограммирует» оставшиеся клетки нейробластомы с опухолевого роста на нормальное созревание, снижая вероятность рецидива заболевания.
К сожалению, даже самое интенсивное лечение часто малоэффективно при IV стадии нейробластомы: у многих пациентов болезнь прогрессирует, несмотря на терапию, или рецидивирует после первоначального улучшения. Поэтому специалисты все время разрабатывают новые подходы к терапии этой крайне злокачественной опухоли. Применяются химиотерапевтические препараты из группы ингибиторов топоизомеразы I: топотекан или иринотекан. Возможна радиоизотопная терапия метаиодобензилгуанидином (MIBG), меченным радиоактивным иодом-131, так как в большинстве случаев клетки нейробластомы обладают способностью накапливать MIBG (на чем основано и его использование для диагностических целей). Изучается использование моноклональных антител (таких как «Карзиба» — динутуксимаб бета), которые связываются с клетками нейробластомы: это, судя по всему, эффективное, но пока еще крайне дорогостоящее лечение. Постоянно производятся клинические испытания новых препаратов и подходов к лечению.
Прогноз
Прогноз при нейробластоме зависит от стадии, на которой диагностирована опухоль, от возраста ребенка (у маленьких детей прогноз зачастую лучше, чем у старших), от генетических характеристик опухолевых клеток и от локализации первичной опухоли.
При обнаружении нейробластомы на I-II стадиях опухолевого процесса подавляющее большинство пациентов излечивается. К сожалению, намного чаще нейробластома диагностируется поздно. Среди больных из группы высокого риска, госпитализированных с IV стадией нейробластомы, пятилетняя выживаемость даже при оптимальном современном лечении по-прежнему не превышает 40-50%. Однако все же она растет.
Необычна ситуация с младенцами в возрасте до года, у которых установлена стадия болезни IVS. Несмотря на отдаленные метастазы, шансы на выживание у таких детей обычно высоки.
Уважаемый посетитель!
Уведомляем Вас о том, что на данном сайте содержится информация, предназначенная для медицинских специалистов (дипломированных медицинских работников, студентов медицинского образовательного учреждения или представителей компании, работающей в сфере здравоохранения)
Если Вы не являетесь специалистом здравоохранения, администрация не несет ответственности за возможные отрицательные последствия, возникшие в результате самостоятельного использования Вами информации с сайта без предварительной консультации с врачом.
Вы являетесь сотрудником сферы здравоохранения?
Нейробластома
Нейробластома - один из видов злокачественных опухолей и встречается обычно у младенцев и детей и очень редко у детей старше 10 лет. Клетки этой опухоли напоминают нервные клетки на ранних этапах их развития у плода.
Одна треть нейробластом развивается в надпочечниках, другая треть - в брюшной полости по ходу нервных стволов вдоль позвоночника и остальные - в грудной полости и на шее. Некоторые нейробластомы возникают из спинного мозга. Иногда в связи с широким распространением опухоли на момент диагностики трудно установить точно место, откуда возникла опухоль.
Не все опухоли нервной системы относятся к злокачественным.
Ганглионеврома - пример доброкачественной опухоли.
Ганглионейробластома является смешанной опухолью и содержит как злокачественные, так и доброкачественные участки. Незрелые (злокачественные) клетки этой опухоли могут расти и метастазировать.
Ганглионевромы обычно удаляют хирургическим путем и затем тщательно изучаются под микроскопом для выяснения нет ли там участков ганглионейробластомы. В случае установления диагноза ганглионевромы дополнительное лечение не требуется. Напротив, ганглионейробластомы лечат так же, как и нейробластомы.
Нейробластома является необычной опухолью по многим причинам. Эта опухоль выделяет гормон, приводящий к необычным изменениям в организме, например, вращательным движениям глазных яблок, спастическим подергиваниям мышц, наличию постоянного жидкого стула.
Указанные изменения носят название паранеопластических синдромов.
Нейробластома может вести себя необычным образом. Иногда опухолевые клетки произвольно погибают и опухоль исчезает. Такое явление встречается чаще всего у очень маленьких детей и значительно реже у больных более старшего возраста. В ряде случаев опухолевые клетки самопроизвольно созревают и перестают делиться. Таким образом нейробластома превращается в ганглионеврому - доброкачественную опухоль.
Как часто встречаются нейробластомы?
Нейробластома является самой частой опухолью у младенцев и занимает четвертое место по частоте среди всех злокачественных опухолей у детей более старшего возраста после острых лейкозов, опухолей центральной нервной системы и злокачественных лимфом.
Ежегодно нейробластомой в России заболевают 6-8 детей на 1 млн. детского населения до 15 лет (средний возраст- 2 года).
Каждый год в США диагностируется приблизительно 650 новых случаев нейробластомы и эта цифра держится стабильно в течение многих лет. У мальчиков нейробластома возникает несколько чаще, чем у девочек. На каждые 6 случаев опухолей у мальчиков приходится 5 случаев у девочек.
Средний возраст больных на момент диагностики составляет 17 месяцев. Одна треть случаев диагностируется у детей до 1 года. Почти 90% нейробластом выявляется до 5-летнего возраста. Лишь 2% опухолей обнаруживается в возрасте после 10 лет и у взрослых больных. В редких случаях нейробластому можно выявить с помощью ультразвукового исследования еще до рождения ребенка.
В 7 из 10 случаев нейробластома на момент диагностики уже имеет метастазы.
Факторы риска при нейробластоме
Фактор риска - это то, что увеличивает вероятность возникновения опухоли.
Факторы, связанные с образом жизни, являются основными при раке у взрослых. В качестве примеров можно привести нездоровую диету (малое потребление фруктов и овощей), малоподвижность, курение и употребление алкоголя. Факторы риска, связанные с образом жизни детей, не влияют на возникновение злокачественных опухолей.
Вероятность возникновения нейробластомы по всему миру почти одинаковая. Это дает возможность предположить, что факторы окружающей среды, например, ее загрязнение, не являются причиной развития этой опухоли.
Единственным известным фактором риска при нейробластоме является наследственность. Полагают, что некоторые люди очень редко могут наследовать риск развития нейробластомы. Только в 1-2% случаев диагностируется семейная форма нейробластомы, т.е. возникновение опухоли у ребенка, в семье которого имелись случаи этого заболевания.
Средний возраст больных на момент диагностики семейных случаев нейробластомы составляет 9 месяцев. Это меньше возраста больных со спорадическими (не наследуемыми) случаями опухоли. Кроме того, у детей с семейной нейробластомой возможно возникновение двух и более аналогичных опухолей в различных органах, например, в обоих надпочечниках.
Важно различать нейробластомы, развивающиеся одновременно в различных органах, от метастатической нейробластомы, когда опухоль возникает в одном органе и затем распространяется по организму. Если нейробластома возникла в нескольких местах, то можно предположить семейную форму заболевания. Метастазы нейробластомы могут возникать как при семейных, так и спорадических случаях опухоли.
Каковы причины возникновения нейробластомы?
Точные причины возникновения нейробластомы не ясны. Однако известны различия между клетками нейробластомы и нормальными нейробластами. Выяснены различия между нейробластомами, которые отвечают на лечение и которые не поддаются терапии и имеют плохой прогноз (исход) заболевания. Эта информация важна при выработке подходов к лечению.
Многие исследователи полагают, что нейробластома возникает в том случае, когда нормальные эмбриональные нейробласты не созревают в нервные клетки или клетки коры надпочечников. Вместо этого, они продолжают расти и делиться.
Нейробласты могут полностью не созреть к моменту рождения ребенка. В действительности, показано, что небольшие скопления нейробластов часто выявляются у младенцев до 3-месячного возраста. Большинство таких клеток в итоге созревают в нервные клетки и не образуют нейробластому. Иногда нейробласты, остающиеся у младенцев, продолжают расти и образуют опухоль, которая может даже метастазировать в различные органы. Однако многие такие опухоли, в конце концов, созревают или исчезают.
По мере роста ребенка вероятность созревания таких клеток уменьшается, а вероятность формирования нейробластомы увеличивается. При достижении нейробластомой больших размеров и появлении симптомов созревание клеток прекращается, они продолжают расти и распространяться, если не проводится лечение.
У некоторых онкологических больных имеются мутации (изменения) ДНК, которые они унаследовали от одного из родителей, что повышает риск развития опухоли. Некоторые полагают, что некоторые семейные случаи нейробластом возникли в результате наследуемых мутаций гена, угнетающего опухолевый рост.
Большинство нейробластом не являются следствием наследуемых мутаций ДНК. Они вызваны мутациями, приобретенными в ранний период жизни ребенка. Эти мутации присутствуют в опухолевых клетках родителя ребенка и не передаются детям. Причины, вызывающие изменения ДНК, приводящие к возникновению нейробластом, не известны.
Можно ли предотвратить развитие нейробластомы?
В настоящее время не существует рекомендаций по предотвращению развития нейробластомы, так как нет факторов риска, которые можно было бы избежать.
При наличии семейных случаев нейробластомы необходима консультация генетика для уточнения риска возникновения данной опухоли у ребенка.
Возможна ли ранняя диагностика нейробластомы?
Проведенные исследования показали, что скрининг (проведение обследования при отсутствии симптомов заболевания) у детей с целью ранней диагностики нейробластомы не имеет ценности.
С помощью скрининга (исследования мочи на выявление определенных веществ) в 6-месячном возрасте действительно удалось диагностировать больше случаев нейробластомы.
Однако эти опухоли относились к таким, которые или исчезали затем самостоятельно или же созревали и, возможно, никогда и не были бы диагностированы.
По той же причине считается, что такой скрининг не приведет к снижению смертности от нейробластомы.
Более того, современные методы скрининга не являются столь специфичными, как бы хотелось. Из двух детей с подозрением на нейробластому, по данным скрининга, лишь в одном случае действительно имелась опухоль. Эти ложные результаты приводили к неоправданному беспокойству родителей и операциям у детей при отсутствии нейробластомы.
В редких случаях нейробластому можно диагностировать до рождения с помощью ультразвукового исследования (УЗИ). Данный метод применяется для определения возраста плода, прогнозирования времени рождения ребенка и выявления некоторых врожденных дефектов. Совершенствование УЗИ и других методов может привести к более точной диагностике нейробластомы до рождения ребенка.
Как диагностируется нейроблстома?
Если у ребенка имеются признаки и симптомы, позволяющие предположить наличие нейробластомы, то потребуется дополнительное обследование, включая анализы крови и мочи, микроскопическое изучение ткани, а также использование методов изображения: компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ), сканирования и пр.
Такое дополнительное обследование необходимо, так как многие симптомы нейробластомы могут быть вызваны другими опухолями и неопухолевыми заболеваниями.
ПРИЗНАКИ И СИМПТОМЫ НЕЙРОБЛАСТОМЫ.
Признаки и симптомы нейробластомы зависят от локализации первичной опухоли и степени распространения процесса в близлежащие или отдаленные органы и части тела.
Наиболее частым признаком нейробластомы является обнаружение опухоли в животе, что приводит к увеличению его размеров. Ребенок может жаловаться на чувство распирания живота, дискомфорт или боль, как результат наличия опухоли. Однако пальпация опухоли не вызывает болевых ощущений. Опухоль может располагаться и в других областях, например, на шее, распространяясь за глазное яблоко и вызывая его выпячивание.
Нейробластома часто поражает кости. При этом ребенок может жаловаться на боли в костях, хромать, отказываться ходить. В случае распространения опухоли в спинномозговой канал может возникнуть сдавление спинного мозга, что приводит к слабости, онемению и параличу нижних конечностей.
У каждого четвертого больного возможно повышение температуры.
Реже могут отмечаться:
- Постоянный жидкий стул (диарея)
- Высокое артериальное давление, приводящее к раздражительности
- Учащенное сердцебиение
- Покраснение кожи
- Потливость
Эти признаки и симптомы являются результатом выброса гормонов клетками нейробластомы.
Иногда у больных возникает отек нижних конечностей и мошонки за счет сдавления кровеносных и лимфатических сосудов в области малого таза. В ряде случаев растущая опухоль может привести к нарушению функции мочевого пузыря и толстой кишки. Давление нейробластомы на верхнюю полую вену, которая несет кровь от головы и шеи к сердцу, может вызвать отек лица или глотки. Эти явления, в свою очередь, могут привести к нарушению дыхания или глотания.
В результате сдавления нервов в грудной полости и на шее могут возникнуть такие симптомы, как опущение век и сужение зрачка. Сдавление нервов около позвоночника может привести к тому, что ребенок потеряет способность двигать руками или ногами.
Появление голубоватых или красноватых пятен, напоминающих небольшие кровоподтеки, может указывать на поражение кожи опухолевым процессом.
Из-за вовлечения в процесс костного мозга, производящего клетки крови, у ребенка могут снизиться все показатели крови, что может вызвать слабость, частые инфекции и повышенную кровоточивость при незначительных травмах (порезах или царапинах).
ИССЛЕДОВАНИЕ КРОВИ И МОЧИ.
Нормальные нервные клетки поддерживают между собой связь за счет высвобождения определенных химических веществ, основными из которых являются катехоламины. В организме катехоламины разлагаются на метаболиты, которые затем выводятся с мочой.
В 90% случаев клетки нейробластомы вырабатывают такое количество катехоламинов, которое можно обнаружить в моче с помощью специальных методов. Обычно определяют два основных метаболита катехоламинов: гомованилиновую кислоту (ГВК) и ванилилминдальную кислоту (ВМК).
Некоторые симптомы, связанные с нейробластомой, например, высокое артериальное давление, учащенное сердцебиение и жидкий стул, непосредственно объясняются повышением уровня катехоламинов.
Биохимический анализ крови позволяет судить о функции печени и почек.
МЕТОДЫ ВИЗУАЛИЗАЦИИ (ПОЛУЧЕНИЯ ИЗОБРАЖЕНИЯ)
Для выявления опухоли и ее метастазов применяют компьютерную томографию (КТ), магнитно-резонансную томографию (МРТ), сканирование костей и ультразвуковое исследование (УЗИ).
БИОПСИЯ
Хотя ряд методов обследования позволяет предположить наличие нейробластомы, тем не менее, окончательный диагноз устанавливается только при обнаружении клеток нейробластомы при микроскопическом исследовании.
Иногда клетки нейробластомы можно спутать с клетками других опухолей детского возраста. В этом случае используется иммуногистохимическое исследование опухоли после специальной обработки антителами. Эти антитела связываются с клетками нейробластомы в отличии от клеток других опухолей у детей.
Если уровни катехоламинов или их метаболитов повышены, то обнаружения клеток нейробластомы в костном мозге достаточно для установления окончательного диагноза. Костный мозг может быть поражен у 25% больных нейробластомой.
В некоторых клиниках применяют новый метод сканирования с использованием радиоактивного метайодобензилгуанидина (МЙБГ). Метод позволяет обнаружить клетки нейробластомы в костном мозге и в других частях тела.
Лечение нейробластомы у детей
Каждый ребенок с нейробластомой должен получать лечение. Метод лечения зависит от стадии опухоли, возраста ребенка, а также прогностических факторов. Лечение включает операцию, применение химиотерапии и/или лучевой терапии. У некоторых детей могут применяться два или все три метода терапии.
Обычно при выборе метода лечения нейробластомы учитывают не столько стадию заболевания, сколько группу риска.
Группа низкого риска. Как правило, детям из группы низкого риска требуется только оперативное вмешательство, за исключением некоторых больных.. Для этой небольшой группы детей может быть использована химиотерапия.
Группа промежуточного риска. Больным с этой группой риска назначают 4-8 циклов химиотерапии до или после операции. В отдельных случаях проводится повторная операция для удаления оставшейся опухоли или лучевая терапия.
Группа высокого риска. Для этой группы пациентов применяют очень интенсивную химиотерапию наряду с трансплантацией костного мозга или периферических стволовых клеток.
Операция и/или лучевая терапия могут быть составной частью общей лечебной программы. Биологические вещества, например, 13-цисретиноидная кислота, назначаются в течение 6 месяцев после прекращения терапии.
К сожалению, у некоторых больных после лечения нейробластомы может возникнуть рецидив (возврат) болезни после первичного лечения. Лечение в этом случае зависит от многих факторов, включая группу риска и место рецидива, и может включать операцию и химиотерапию.
Что происходит после окончания лечения нейробластомы?
У многих детей с нейробластомой высокая вероятность излечения после проведения интенсивной терапии.
Наилучший прогноз (исход) отмечен у детей с локализованным процессом и у младенцев в возрасте до одного года с распространенным процессом и наличием некоторых благоприятных факторов.
Опухоли у этих больных могут полностью исчезнуть без лечения или с помощью минимальной терапии. У более старших детей с распространенной нейробластомой вероятность полного излечения снижается. Кроме того, у них опухоль может рецидивировать, т.е. появиться вновь.
Нередко после проведенного лечения, включающего операцию, химиотерапию и облучение, возникает необходимость повторной операции для оценки эффективности проведенной терапии и удаления оставшейся опухоли.
Наличие нейробластомы обычно не повышает риска возникновения второй опухоли. Однако в некоторых случаев применение интенсивного лечения (химиотерапии или облучения) может вызвать вторую злокачественную опухоль.
В связи с этим дети, перенесшие лечение по поводу нейробластомы, должны находиться под тщательным медицинским наблюдением и регулярно обследоваться.
Мероприятия 2022 года
Архив мероприятий
Противораковое общество РОССИИ создано по инициативе ученых-онкологов и главных врачей онкологических диспансеров, представляющих более 50 регионов России, с целью претворения в жизнь программы профилактики рака в России
Рубрики
Контакты
Нейробластома
Нейробластома — это вид рака, который возникает из незрелых нервных клеток, называемых нейробластами . Это наиболее распространенный вид солидных опухолей головного мозга у детей.
Нейробластома может появиться в любом месте в пределах всей симпатической нервной системы (СНС). Чаще всего нейробластома возникает в брюшной полости и часто развивается в нервной ткани надпочечников , которые располагаются над верхней частью почек. Также она может развиваться в нервной ткани шеи, грудной клетки или таза.
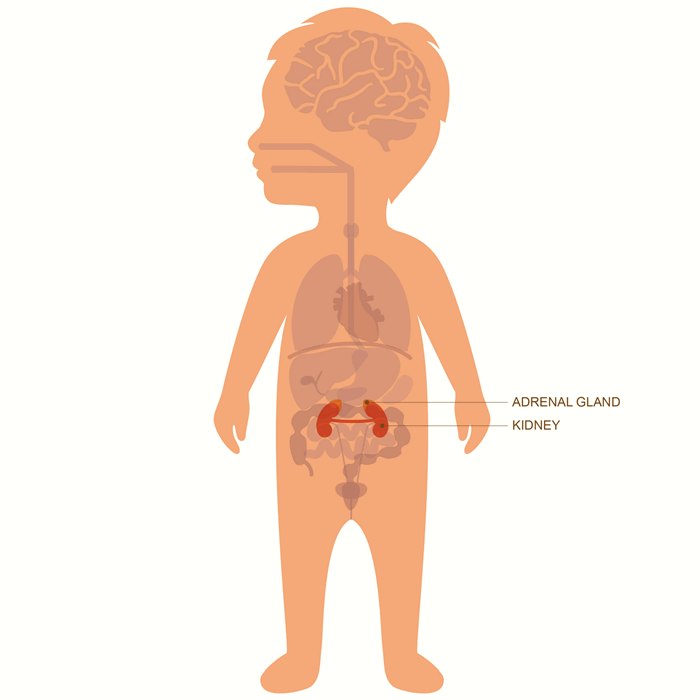
Чаще всего нейробластома возникает в брюшной полости и часто развивается в нервной ткани надпочечников, которые располагаются над верхней частью почек.
нейробласты
Нейробласты — это клетки, рост которых происходит на очень ранних этапах развития плода, как только ребенок начинает формироваться в теле матери. Эти клетки созревают с образованием нервных клеток симпатической нервной системы (СНС). Иногда в развитии нейробластов происходят отклонения, которые могут формировать опухоли. Как правило, нейробластомы обнаруживаются в основных органах симпатической нервной системы, расположенных по обе стороны спинного мозга и в надпочечниках.
Нейробластома обычно диагностируется у детей младше 5 лет. Это самая распространенная опухоль у грудных детей. На ее долю приходится 50% случаев рака у грудных детей и 7–10% всех случаев детского рака. Каждый год в США диагностируется около 650 новых случаев.
Симптомы нейробластомы зависят от расположения опухоли и могут включать в себя наличие уплотнения или новообразования , боль в животе, потерю аппетита и раздражительность. Часто к моменту обнаружения нейробластома уже распространяется на другие части тела.
Лечение нейробластомы зависит от стадии заболевания (от того, насколько опухоль успела распространиться от первичного очага). Некоторым детям достаточно только хирургической операции. Пациентам с более тяжелым течением заболевания требуется интенсивное лечение, включающее хирургическую операцию, химиотерапию, лучевую терапию и/или иммунотерапию.
Факторы риска и причины возникновения нейробластомы
Определенные факторы могут повышать риск развития нейробластомы. Такие опухоли наиболее часто развивается у детей младшего возраста, несколько чаще у мальчиков, чем у девочек.
У небольшого числа пациентов (1-2%) отмечается наследственная нейробластома. Эта разновидность заболевания может передаваться из поколения в поколение. Наследственная нейробластома чаще всего вызывается изменением, или мутацией в генах ALK или PHOX2B. У детей с наследственной нейробластомой вероятность передачи заболевания своим детям составляет 50%.
Признаки и симптомы нейробластомы
Признаки и симптомы нейробластомы зависят от расположения опухоли и возраста ребенка. К ним относятся:
- Уплотнение на шее, груди или животе
- Экзофтальм или темные круги вокруг глаз
- Боль в животе
- Раздражительность
- Снижение аппетита
- Запор
- Слабость в ногах
Другие симптомы нейробластомы могут включать в себя хроническую диарею, изменения движений глаз, высокое кровяное давление, головную боль, кашель, затрудненное дыхание, жар, образование гематом или синдром Горнера.
Синдром Горнера
У некоторых пациентов с нейробластомой может развиваться синдром Горнера . Это нарушение возникает при повреждении нервов, окружающих глаз. Признаками синдрома являются опущение века, сужение зрачка и прекращение потоотделения на одной половине лица. Узнайте больше о синдроме Горнера.
| Расположение опухоли | Симптомы |
|---|---|
| Глаз | Экзофтальм, темные круги вокруг глаз («глаза енота»), слепота, синдром Горнера |
| Шея | Уплотнение или отек, синдром Горнера |
| Живот | Уплотнение, потеря аппетита, рвота, запор |
| Таз | Нарушение функции тазовых органов, нарушение работы кишечника или мочевого пузыря |
| Спинной мозг | Слабость, паралич |
Диагностика нейробластомы
Для диагностики нейробластомы применяются различные виды процедур и исследований. К ним относятся:
- Изучение истории болезни и медицинский осмотр для получения сведений о симптомах, общем состоянии здоровья, перенесенных заболеваниях, семейном анамнезе и других факторах риска.
- Лабораторные анализы для исследования веществ в крови и моче. К ним относятся общий клинический анализ крови и оценка функции почек и печени.
При диагностике нейробластомы врачи исследуют содержание ванилилминдальной кислоты (ВМК) и гомованилиновой кислоты (ГВК) в моче. Эти вещества образуются при распаде гормонов симпатической нервной системы, так называемых катехоламинов. Катехоламины выделяются нейробластами . Таким образом, у детей с нейробластомой часто наблюдается высокий уровень этих веществ. Кроме того, исследование уровня этих веществ может использоваться для контроля ответа на лечение.
- Неврологическое обследование для оценки различных аспектов работы мозга и функции нервной системы, включая память, зрение, слух, мышечную силу, равновесие, координацию и рефлексы.
- Методы диагностической визуализации для поиска опухолей и определения тактики дальнейшей диагностики и лечения.
- позволяет получать изображения различных областей тела, таких как грудная клетка и брюшная полость , с помощью электромагнитной энергии. позволяет создать изображение тканей тела с помощью звуковых волн. (КТ) позволяет создавать изображения поперечного сечения органов и тканей внутри тела с помощью рентгеновских лучей. Специальный аппарат сделает множество снимков, чтобы составить детальное изображение. Изображения записываются в виде серии «срезов» тела и совмещаются компьютером. На таких срезах или сечениях становятся заметными даже очень маленькие опухоли. (МРТ) позволяет получать детализированные изображения тела с помощью радиоволн и магнитов. Эти изображения помогают врачам лучше рассмотреть опухоль и разработать план лечения.
- Для поиска очагов заболевания в других областях тела используют визуализацию всего тела, включая остеосцинтиграфию, ПЭТ или сканирование с МЙБГ.
Изображение нейробластомы, полученное в ходе сканирования с МЙБГ.
Фронтальное изображение, или вид спереди пациента с нейробластомой при сканировании всего тела с МЙБГ.
Сканирование с МЙБГ
Аббревиатура «МЙБГ» обозначает метайодбензилгуанидин, белок, который абсорбируется большинством клеток нейробластомы. Пациенту выполняют инъекцию радиоактивного индикатора , содержащего МЙБГ. Специальная камера создает изображения тела и выделяет участки захвата МЙБГ клетками. Сканирование позволяет обнаружить клетки нейробластомы во всем организме.
- для обнаружения раковых клеток в костном мозге. Тонкой полой иглой врач возьмет образцы костного мозга из тазовой кости. Морфолог рассматривает полученный образец под микроскопом.
- Часто для постановки правильного диагноза требуется биопсия опухоли. Во время биопсии врач извлекает небольшое количество ткани из опухоли. Затем клетки изучают под микроскопом, чтобы выяснить, есть ли в образце признаки рака. В зависимости от расположения опухоли может потребоваться инцизионная биопсия или пункционная биопсия .
Опухоль исследуют на наличие особенностей, имеющих значение для диагностики и лечения. Некоторые нейробластомы более агрессивны и требуют более интенсивного лечения. По внешнему виду клеток и наличию определенных генных изменений в опухоли врачи могут прогнозировать возможную реакцию опухоли на лечение.
Определение стадии развития нейробластомы
Существует несколько способов классификации нейробластомы.
Согласно международной системе стадирования нейробластом (INSS), нейробластома классифицируется с учетом расположения опухоли, распространения заболевания и результата хирургической операции.
| Стадия | Распространение заболевания |
|---|---|
| I стадия | Опухоль ограничена одной областью и полностью удаляется в ходе хирургической операции. |
| II стадия | 2A: опухоль располагается только в одной области, но не полностью удаляется в ходе хирургической операции. 2B: опухоль может быть полностью удалена в ходе хирургической операции, но раковые клетки обнаруживаются в соседних лимфатических узлах. |
| III стадия | Опухоль не может быть полностью удалена в ходе хирургической операции, и заболевание распространяется на другую сторону тела в лимфатические узлы или другие ткани. Если опухоль располагается по средней линии (в центре) тела, то наблюдается распространение опухоли на лимфатические узлы или ткани с обеих сторон. |
| IV стадия | 4: опухоль распространилась в отдаленные лимфатические узлы, кости, костный мозг, печень, кожу и/или другие органы 4S: ребенок младше 1 года. Первичная опухоль располагается только в месте начала роста (1 или 2 стадия). Опухоль распространяется только на кожу, печень или костный мозг (небольшие количества клеток). Костный мозг поражается, как правило, реже чем в 10% случаев. |
Международная система стадирования групп риска нейробластомы (INRGSS) классифицирует заболевание без учета результатов хирургической операции. Система учитывает расположение опухоли и распространение заболевания. Для определения стадии на основе визуально определенных факторов риска (прогнозирования риска удаления опухоли) используют методы диагностической визуализации.
| Стадия | Распространение заболевания |
|---|---|
| Стадия L1 Локализованная | Опухоль не распространяется относительно первичного очага. Отсутствует врастание в жизненно важные структуры. Заболевание ограничено одной областью тела, например шеей, грудной клеткой, животом или тазом. |
| Стадия L2 Локализованная | С помощью методов диагностической визуализации выявлено наличие одного или нескольких визуально определенных факторов риска. Возможно распространение опухоли на прилежащие структуры или на две области тела. |
| Стадия M Метастатическая | Опухоль распространилась на отдаленные части тела. Сюда относятся все опухоли с метастазами, кроме опухолей, классифицированных как MS. |
| Стадия MS Метастатическая | Для детей младше 18 месяцев: опухоль с метастазами, которые ограничены печенью, кожей и/или небольшой частью костного мозга. |
Группы риска нейробластомы
При классификации нейробластомы и планировании лечения врачи также используют группы риска. Высокий риск означает высокую вероятность рецидива опухоли. Пациенты с нейробластомой высокого риска нуждаются в более интенсивной терапии.
Факторы, определяющие группу риска:
- Возраст пациента
- Стадия заболевания
- Характеристики опухоли
характеристики опухоли и риск нейробластомы
Биологические и гистологические особенности нейробластом влияют на результаты лечения. Определенные генетические особенности опухоли, включая амплификацию гена MYCN, связаны с повышенным риском. Гистологические характеристики опухоли (вид клеток под микроскопом) также влияют на риск.
Установленные факторы риска:
- Возраст
- Стадия
- Гистологические характеристики опухоли
- Статус MYCN
- Хромосомный набор клеток опухоли
- Индекс ДНК — оценка содержания ДНК в опухолевой клетке по сравнению с содержанием ДНК в нормальной клетке
Прогноз при лечении нейробластомы
Вероятность выздоровления при нейробластоме зависит от нескольких факторов:
- Возраст ребенка на момент постановки диагноза (младший возраст связан с более благоприятными исходами)
- Особенности опухоли, включая гистологические характеристики , генные изменения и скорость роста клеток
- Группа риска: низкий, промежуточный или высокий
- Расположение опухоли
- Распространение рака на лимфатические узлы или другие части тела ( метастазирование )
- Возможность полного удаления опухоли хирургическим путем
- Реакция опухоли на лечение
- Наличие рецидива заболевания; сколько времени прошло до рецидива
Лечение нейробластомы
Лечение нейробластомы зависит от возраста ребенка, расположения опухоли, ее особенностей (генных изменений и гистологических характеристик ) и стадии заболевания. Эти факторы позволяют определить группу риска нейробластомы (низкий, промежуточный или средний риск) и план лечения.
Варианты лечения нейробластомы:
- Наблюдение
- Высокодозная химиотерапия со спасением стволовых клеток
В отношении самых младших пациентов из группы низкого риска может быть выбрана тактика наблюдения вместо активного лечения. В определенных случаях нейробластома может исчезать самостоятельно ( регрессия ). Однако это случается редко, и пациентам требуется очень тщательный мониторинг на предмет прогрессирования опухоли.
Хирургическая операция
Если возможно, для удаления опухоли проводят хирургическую операцию. Чтобы гарантировать полное удаление всех злокачественных клеток, вместе с опухолью удаляют небольшое количество окружающей ее ткани. Пациентам с единственным опухолевым очагом при отсутствии распространения может быть проведена только хирургическая операция. Однако в некоторых случаях полностью удалить опухоль невозможно, особенно при метастатической нейробластоме. Тогда требуется дополнительное лечение.
Химиотерапия
Химиотерапия —основнойметод лечения нейробластомы, особенно в группах промежуточногои высокого рисказаболевания. Химиотерапевтические препараты убивают раковые клетки или останавливают их рост и размножение. Для лечения используют комбинациюпрепаратов.. Большинство химиотерапевтических препаратов вводятся путем инъекций, но некоторые препараты могут назначаться перорально. При заболевании высокого риска химиотерапию, как правило, назначают перед хирургической операцией для уменьшения размера опухоли. Кроме того, химиотерапия часто назначается после операции для удаления оставшихся опухолевых клеток и предотвращения рецидива.
Часто используемыми химиотерапевтическими препаратами для лечения нейробластомы являются карбоплатин, циклофосфамид, доксорубицин, этопозид, топотекан, цисплатин и винкристин.
Высокодозная химиотерапия с трансплантацией стволовых клеток
При метастатических заболеваниях высокого риска часто используется высокодозная химиотерапия с трансплантацией стволовых клеток.high-riskmetastatic disease. При использовании данного метода на начальных этапах лечения у пациента берут стволовые клетки, которые сохраняются для последующей трансплантации. После первоначального лечения (как правило, после химиотерапии и хирургической операции) применяют очень высокие дозы химиотерапии, чтобы убить оставшиеся раковые клетки. Затем пациенту вводят стволовые клетки , чтобы спасти клетки костного мозга от воздействия высокодозной (миелоаблативной) терапии.
Лучевая терапия
Для лечения нейробластомы высокого риска в сочетании с другими методами лечения часто используетсялучевая терапия. Поскольку такие опухоли часто поражают важные органы, структуры и кровеносные сосуды, их не всегда удается полностью удалить во время хирургической операции. Поэтому для уничтожения оставшихся злокачественных клеток в опухолевом очаге и лечения метастазов назначают лучевую терапию.
Иммунотерапия
Для лечения нейробластомы исследуется применение иммунотерапии. При терапии моноклональными антителами используют специальные белки, которые прикрепляются к опухолевым клеткам. После этого иммунные клетки могут распознать и уничтожить раковую клетку.
Ребенку может быть предложено лечение в рамках клинического исследования.
План лечения нейробластомы составляется с учетом групп риска.
(1/4) На КТ грудной клетки пациента видна нейробластома на момент постановки первоначального диагноза.
(2/4) Для пациентов с нейробластомой промежуточного или высокого риска основным методом лечения является химиотерапия. После одного курса химиотерапии нейробластома уменьшилась в размере.
(3/4) После второго курса химиотерапии размер опухоли стал еще меньше.
(4/4) Если возможно, для удаления опухоли проводят хирургическую операцию. На снимке представлена грудная клетка пациента после операции.
Жизнь после нейробластомы
Мониторинг рецидива
У пациентов с заболеванием высокого риска вероятность рецидива выше. Для пациентов с заболеванием низкого риска риск рецидива составляет 5–15%. Однако для пациентов высокого риска вероятность рецидива достигает 50%. Наиболее часто рецидив происходит в первые 2 года после завершения лечения. При отсутствии признаков заболевания спустя 5 лет с момента завершения лечения рецидив происходит редко.
После завершения лечения пациентам необходимо регулярно проходить обследования в рамках последующего наблюдения на предмет рецидива. Врачи дадут конкретные рекомендации по необходимым обследованиям и объяснят, как часто нужно будет их проходить.
Здоровье после рака
Пациенты, прошедшие курс системной химиотерапии и/или лучевой терапии, должны проходить обследования на наличие острых эффектов и отдаленных последствий терапии. Возможные проблемы, связанные с лечением, могут включать в себя потерю слуха, нарушения в работе сердца и повреждение почек.
Согласно исследованию выживаемости при детском раке, примерно у 25% пациентов через 25 лет после постановки диагноза сохраняются серьезные хронические заболевания. Это может быть вторичный рак (риск повышен вследствие воздействия излучения), хроническая сердечная недостаточность, бесплодие или проблемы во время беременности, терминальная почечная недостаточность или почечная дисфункция.
Для наблюдения за проблемами здоровья, которые могут развиться спустя годы после терапии, важны регулярные медицинские осмотры у врача-терапевта.
—
Дата изменения: июнь 2018 г.
Иммунотерапия
Иммунотерапия — это метод лечения рака, при котором для борьбы с опухолью задействуется иммунная система. Эта терапия помогает иммунной системе находить опухолевые клетки и атаковать их или усиливает иммунную реакцию организма на опухоль.
Узнайте о различных видах иммунотерапии.
Сцинтиграфия с МЙБГ
Сцинтиграфия с МЙБГ — это исследование, позволяющее обнаружить и диагностировать определенные виды опухолей. Оно также показывает, как болезнь отвечает на терапию.
Читайте также:
